Абсцесс легкого развивается при проникновении в ткань легкого гноеродных микроорганизмов. Микробы заносятся в легкое несколькими путями: непосредственно ранящим оружием (штыком) или инородным телом (пулей, осколками разрывных снарядов) при слепых огнестрельных ранениях, причем гнойник развивается вокруг инородного тела; через бронхи с аспирированными инородными телами, например, семечками, кусочками миндалин при операции удаления последних; с частями рвотных масс во время наркоза; из соседних бронхоэктатических полостей; по лимфатическим сосудам из гнойников в верхнем этаже живота и пр.
В условиях мирного времени абсцесс легкого чаще всего представляет осложнение пневмонии. Нагноительный процесс развивается при ослаблении защитной реакции организма и при наличии благоприятствующих местных условий, из которых весьма существенным является закупорка мелкого бронха слизью. Вследствие закупорки бронха ателектазируется соответствующий участок легкого и в нем прекращается дыхательная и самоочистительная деятельность легкого. Нарушается иннервация, крово-и лимфообращение, и создаются благоприятные условия для развития абсцесса. Иногда болезнь возникает метастатически, путем заноса микробов из отдаленных гнойных очагов (при язвенном эндокардите, при тромбофлебитах, после операций на среднем ухе и пр.).
Различают первичные абсцессы, образующиеся в здоровом до того легком, например, после ранений, в результате аспирации инородных тел, и вторичные, развивающиеся на почве предшествующих заболеваний легкого, например, пневмонии, бронхоэктазии, рака легкого и пр.
Гнойники легкого встречаются чаще у мужчин, чем у женщин (4 : 1), обычно в среднем возрасте. Особенно часто они располагаются в нижней доле правого легкого.
Абсцессы легких подразделяются на аэробные и анаэробные. Очень редко встречаются амебные абсцессы легких — спутники амебной дизентерии и амебных абсцессов печени.
Аэробные абсцессы — обыкновенные гнойники, содержащие гной без запаха. Флора их состоит обычно из нескольких видов гноеродных микроорганизмов, реже в гнойнике содержится один вид, чаще стрептококк. При аэробных абсцессах здоровые ткани быстро отграничивают гнойник грануляционным валом и затем капсулой.
Анаэробные абсцессы легкого содержат гной с запахом. При умеренном запахе они носят название гнилостных (путридных), при особенно резком запахе — гангренозных. В первом случае запах обусловливается загниванием гноя или разложением мелких кусочков омертвевшей ткани легкого, во втором — гниением крупного секвестра легкого. Флора анаэробных гнойников легкого состоит из смеси гноеродных аэробных микроорганизмов, в том числе спирохет, веретенообразных палочек и анаэробов. Грануляционный вал при анаэробных абсцессах образуется медленно, и демаркация происходит вяло, вследствие чего анаэробные абсцессы склонны к прогрессивному развитию и зачастую принимают гангренозный характер.
В настоящее время строгого различия между абсцессом и гангреной легкого не делают, а рассматривают их как разные формы или степени единого воспалительного процесса, допуская промежуточные формы. Абсцесс легкого есть pneumonitis purulenta, гангрена легкого — pneumonitis gangraenosa. Гнойный пневмонит начинается лейкоцитарной инфильтрацией ателектазированного участка легкого, который в центре гнойно расплавляется. При этом образуется гнойник, содержащий иногда мелкие обрывки мертвой ткани, а иногда и крупный отделившийся легочный секвестр (гангрена легкого). Стенки абсцесса представляют воспаленную легочную ткань, которая позже склерозируется и образует плотную капсулу. Склероз нередко распространяется и на соседнюю легочную ткань. Острый легочный абсцесс переходит в хронический. Величина абсцессов колеблется от 2—3 до 8—12 см в диаметре.
По расположению в пределах легкого различают пристеночные, срединные и глубокие (прикорневые) абсцессы.
Пристеночные абсцессы нередко вскрываются в плевральную полость и являются самой частой причиной эмпиемы плевры и пиопневмоторакса. Срединные абсцессы нередко дают начало множественным абсцессам и бронхоэктазам. Глубокие абсцессы особенно часто инкапсулируются и принимают хроническое течение, причем полость их иногда выстилается эпителием (рис. 85). В связи с более вертикальным ходом и большим калибром правого бронха абсцессы, образующиеся в связи с аспирацией инородных тел, чаще всего располагаются в нижней доле правого легкого.
Клиника. В клиническом течении легочных абсцессов различают два периода: закрытый и открытый.
В первом периоде, периоде формирования абсцесса, который продолжается несколько дней, симптомы недостаточно определенны. Например, при абсцессах, осложняющих воспаление легких, температура, несмотря на окончание пневмонии, не падает и вместо постоянного принимает колеблющийся характер. Присоединяется озноб. Пульс учащается, общее состояние остается тяжелым. Боль в боку и кашель не прекращаются. Лейкоцитоз еще более повышается, лейкоцитарная формула дает сдвиг влево. РОЭ остается ускоренной. Область притупления несколько уменьшается. При выслушивании — бронхиальное и ослабленное дыхание. На рентгеновском снимке затемнение становится более ограниченным. Позднее может быть видна округлая тень абсцесса.
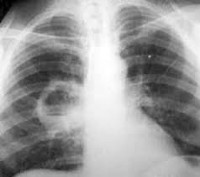
Второй период начинается с прорыва абсцесса в бронх. При этом гной сразу в большом количестве поступает в дыхательные пути, откуда выводится наружу кашлевыми толчками, а иногда и рвотными движениями. После удаления гноя в полость абсцесса входит воздух. Температура понижается С этого момента выведение мокроты, сопровождаемое мучительным глубоким кашлем, не прекращается до выздоровления или смерти больного. Суточное количество мокроты достигает 200—300 мл и больше. Мокрота характерна и при отстое делится на три слоя: верхний — пенистый, средний — прозрачный и нижний — густой и мутный, содержащий эластические волокна, микроскопические, а иногда и более крупные кусочки омертвевшей ткани и форменные элементы крови (лейкоциты). При аэробных абсцессах мокрота имеет слизисто-гнойный характер, без запаха. При гангренозных абсцессах мокрота жидкая, коричнево-серого цвета, выводится в относительно меньшем количестве и при больших секвестрах невыносимо зловонна. Общее состояние больного, вследствие сильной интоксикации, становится весьма тяжелым. Для чисто гангренозных форм, которые наблюдаются примерно в 30% случаев, характерна высокая температура постоянного типа и септическое состояние. На рентгеновском снимке на фоне облаковидного затемнения от инфильтрата обычно видна круглая светлая полость абсцесса с горизонтальным уровнем жидкости на дне (рис. 85). В случае инфильтрации стенки абсцесса полость его плохо видна или ее вовсе не видно, так как она прикрыта тенью инфильтрата (рис. 85).
При благоприятных условиях (небольшая величина абсцесса, удобное для стока гноя расположение гнойника или места прорыва в бронх и молодой возраст больного) больной может выздороветь.
Абсцесс полностью освобождается от гноя, полость его спадается, заполняется грануляциями, и рана заживает с образованием рубца.
Естественно, что абсцессы верхних. долей легче самоизлечиваются, чем абсцессы нижних (рис. 86).
При неблагоприятных условиях полость абсцесса после прорыва спадается не вполне, сообщение полости абсцесса с бронхом остается, и болезнь принимает прогрессирующее или хроническое течение. Спадению и заращению полости абсцесса препятствует его большая величина, неблагоприятное для стока гноя расположение в легком, неблагоприятное место вскрытия в бронх, плотность фиброзной капсулы гнойника, отсутствие физиологической разницы в давлении воздуха, находящегося в полости абсцесса и атмосферного, пожилой возраст и плохое общее состояние больного. Последнее в то же время является и следствием абсцесса. Абсцесс при этих условиях прогрессирует или переходит в хронический.
При прогрессивном течении абсцесса в связи с затеканием в разветвления бронхов гнойно-гнилостной мокроты в соседней легочной ткани возникают новые абсцессы или развивается диффузное нагноение. Затем появляются гнойные метастазы, состояние больного резко ухудшается, и болезнь нередко заканчивается сепсисом.
Абсцессы легкого сопровождаются рядом серьезных осложнений:
- 1. Кровотечением в полость абсцесса при разрушении кровеносных сосудов стенки гнойника, иногда опасным для жизни больного.
- 2. Вскрытием абсцесса в плевральную полость, причем в случае, если между полостью абсцесса и бронхом есть сообщение, прорыв крупного гнойника легкого в полость плевры ведет к образованию острого открытого внутрь пиопневмоторакса. Клинически острый пиопневмоторакс проявляется внезапно наступающим шоком и чрезвычайно тяжелым нарушением дыхания. Больной с обычным, не угрожающим течением легочного абсцесса внезапно ощущает резкую боль в груди, у него появляется сильнейшая одышка, синюшность, холодный липкий пот, очень частый, малый пульс. Он производит впечатление умирающего. При постукивании на соответствующей половине груди — коробочный звук, при выслушивании — бронхиальное дыхание с амфорическим оттенком, при встряхивании туловища — плеск. Больная половина грудной клетки часто сильно расширена.
- 3. Прорывом гнойника в полость перикарда или в средостение.
- 4. Общим заражением крови.
Распознавание закрытого абсцесса легкого трудно. С переходом в открытую форму, т. е. с появлением обильной характерной мокроты, распознавание сразу облегчается. Пробный прокол противопоказан, так как при нем имеется риск заноса инфекции в здоровую легочную ткань, и плевральную полость и подкожную клетчатку. Это может вызвать гнойный плеврит или тяжелую, иногда газовую флегмону клетчатки. Пробный прокол, кроме того, иногда сопровождается воздушной эмболией мозга.
Классическую рентгенологическую картину открытого легочного абсцесса в виде круглой, наполненной воздухом полости со слоем жидкости на дне и с горизонтальным уровнем (рис. 87) дают лишь более крупные абсцессы легких, не менее 3 см в диаметре. При небольших открытых абсцессах видно только затемнение. Закрытые абсцессы и при значительной величине дают лишь затемнение легочного поля без резких границ. Тень соответствует области воспалительной инфильтрации. В постановке диагноза большую помощь оказывает бронхография. Для уточнения расположения абсцесса необходимы рентгеновские снимки в нескольких проекциях, по возможности стереография и томография. Весьма ценные данные дает выстукивание.
Диференцируются легочные абсцессы от междолевых плевритов, от бронхоэктазий, от открытого в бронх эхинококка легких, от осложненного абсцессом рака легких, от актиномикоза и туберкулеза. Междолевые плевриты рентгенологически характеризуются удлиненной, косо расположенной тенью. При эхинококкозе в мокроте могут быть обнаружены крючья и обрывки хитиновой оболочки.
Предсказание при абсцессах легких весьма серьезное. Смертность достигает 20% и выше. Особенно серьезно предсказание при анаэробных абсцессах, при прогрессивном течении, при гангренозной форме, в случаях возникновения абсцесса в легком, пораженном туберкулезным процессом, и при осложнениях.
Лечение в начальной стадии болезни должно быть консервативным. Больному обеспечивают полный покой. Очень большое значение имеет придание больному положения, облегчающего выведение мокроты и гноя («дренажное положение»).
При гнойниках в нижних долях легкого больному придают положение на здоровом боку с высоко приподнятым нижним концом кровати, при гнойниках в верхних долях — сидячее положение; откашливание мокроты разрешают только в стоящую на полу плевательницу. Необходимо усиленное питание с достаточным содержанием витаминов. Из терапевтических средств применяют пенициллин внутримышечно и местно, внутритрахеально через прокол трахеи или через бронхоскоп вводят сульфаниламиды, терпингидрат по 0,25 три раза в день, внутривенно — ежедневно по 10 мл 33% раствора спирта, а также по 10 мл 10% раствора бензойнокислого натрия, применяют рентгенотерапию, диатермию. Излечение иногда достигается путем отсасывания гноя через бронхоскоп.
Для ослабления мучительного кашля назначают морфин, кодеин, героин и пр., для поддержания сил — сердечные и общеукрепляющие средства. При помощи терапевтических методов излечивается до 60—70% больных абсцессами легких. Абсцессы, не поддающиеся терапевтическому лечению, требуют хирургического вмешательства и притом чем раньше, тем лучше.
Общепринятым оперативным методом лечения острых абсцессов легкого является пневмотомия, т. е. вскрытие гнойника разрезом грудной стенки и легкого. С оперативным вмешательством не следует запаздывать, однако прежде, чем приступить к нему, нужно выждать не меньше 1—2 месяцев. Пристеночные абсцессы можно оперировать раньше, глубокие же абсцессы требуют более продолжительного выжидания. Спешно операция показана при пристеночных абсцессах, при больших абсцессах (8—10 см в диаметре), при абсцессах с прогрессирующим течением. При гангренозных абсцессах к операции необходимо приступить безотлагательно.
Операцию делают под местной анестезией.
Абсцесс легкого вскрывают одномоментно или двухмоментно, в зависимости от наличия или отсутствия в области абсцесса сращений плевральных листков, которые предохраняют от попадания гноя в полость плевры. При отсутствии спаек их образуют искусственно. Для этого в области расположения абсцесса под местной анестезией резецируют два ребра на протяжении 6—7 см и иссекают лежащий между ними мышечный слой. Плевру по окружности несколько отделяют. При отсутствии сращений можно наблюдать сквозь плевру дыхательные движения легкого. При наличии сращений дыхательных движений легкого не видно, плевра утолщена. В сомнительных случаях предпочтительнее оперировать двухмоментно. Для образования сращений дно раны смазывают йодной настойкой и тампонируют марлей. Кожу над тампоном сшивают. Надежные спайки образуются через 8—10 дней. Убедившись в наличии спаек, .делают пробный прокол толстой иглой со шприцем. Разрез легкого производят по игле. Чтобы уменьшить кровопотерю, легочную ткань можно разделить электроножом. После вскрытия абсцесса в полость его вводят длинную дренажную трубку, нижний конец которой погружают в сосуд с антисептической жидкостью (подводный дренаж). В соответствующих случаях полость абсцесса может быть заполнена мышечным лоскутом на ножке. При гангренозных и давних хронических гнойниках легкого полость гнойника иногда тампонируют. Малокровным и истощенным больным до и после операции переливают кровь. После операции больному придают полусидячее положение. Заживает абсцесс медленно — через 2—3 месяца и позже. Заживлению мешает внутренний бронхиальный свищ. Плевробронхиальных свищей может быть несколько.
Одиночные острые гнойники легких составляют меньшинство. Не излеченные в течение 2—3 месяцев острые легочные абсцессы принимают хроническое течение. В окружающей абсцесс легочной ткани развиваются воспалительные явления типа хронической пневмонии, ведущие к образованию рубцовой ткани, склерозу легкого и его сморщиванию. Соответствующая половина грудной клетки при этом обычно западает. В склерозированном легком образуются множественные вторичные бронхоэктазы (см. Бронхо-эктатическая болезнь), неспособные вследствие фиброза стенок к спадению, а следовательно, и к излечению. По окружности абсцесса возникают, кроме того, вторичные мелкие гнойнички. С появлением перечисленных изменений острый легочный абсцесс становится хроническим. При длительном течении болезни пальцы рук больного принимают вид барабанных палочек. Постепенно развивается малокровие, амилоидоз паренхиматозных органов, и больной погибает.
При описанных патологоанатомических изменениях легкого простого опорожнения гнойника недостаточно. Необходимы более радикальные операции. При небольшом. распространении процесса производят сегментарную резекцию легкого, при расположении абсцесса в пределах доли легкого — лобэктомию, при более обширном поражении — пневмонэктомию.
При операциях по поводу гнойных процессов в легких в пред- и послеоперационном периоде необходимо применение пенициллина.
Острый pyopneumothorax вначале лечат разгружающими повторными проколами, позже — сифонным дренажем.
При кровотечении из легочного абсцесса повторно переливают кровь в малых дозах, а для ослабления кашлевых толчков назначают морфин.
Методы коллапсотерапии, имеющие целью опорожнение гнойника путем сдавления его извне (пневмоторакс, френикотомия, внеплевральная торакопластика), в настоящее время почти не применяют.
Больные с затянувшимися абсцессами легких нетрудоспособны в продолжение 2,5—3 месяцев и более.
источник
При заболеваниях дыхательной системы с кашлем пульмонологи часто рекомендуют пациентам использовать дренажное положение. Это облегчает отхождение мокроты и ускоряет выздоровление.
Дренажное положение придается пациенту для эффективного оттока мокроты. Бронхиальная слизь при некоторых инфекциях бывает густой и вязкой, скапливается в дыхательных путях. При этом больные жалуются на надсадный, непродуктивный кашель, боли в грудной клетке.
И хотя одним из основных методов лечения являются муколитики (Лазолван, АЦЦ), их действие не всегда является достаточно эффективным. Эти препараты разжижают бронхиальный секрет и стимулируют движение реснитчатого эпителия дыхательных путей. Но при скоплении вязкой слизи в больших количествах происходит закупорка бронхов, и дренаж ее нарушается. Следствием этого процесса является вторичное бактериальное инфицирование секрета и развитие осложнений – например, пневмонии на фоне бронхита.
Если телу пациента придать определенное положение, мокрота начинает отходить самотеком, под действием силы тяжести. При этом интенсивность кашля уменьшается и восстанавливается нормальное дыхание.
Этот метод лечения бронхита и пневмонии называется позиционным дренажем. Он относится к лечебной физкультуре. Часто дренажное положение сочетают с вибрационным массажем – постукиванием кончиками пальцев по ребрам и межреберным промежуткам, что еще больше усиливает отхождение вязкой мокроты.
Такая ЛФК широко используется в пульмонологии у взрослых и детей. Особенно эффективна она у малышей до трех лет, которые не умеют самостоятельно откашливать бронхиальную слизь.
Существует ряд положений, в которых отхождение мокроты облегчается. Выбор зависит от места ее скопления – верхней, средней или нижней доли легкого.
Перед переводом в дренажное положение применяются следующие исходные позиции больного:
- На животе с преобладанием движений ребер в нижней части.
- На боку с преимущественным движением противоположных ребер.
- Сидя, прогнув спину. Это улучшает грудное и брюшное дыхание.
- Стоя.
Они облегчают дыхание в определенных зонах и улучшают вентиляцию легких.
Изменив положение тела или наклон туловища, можно добиться интенсивного оттока мокроты. Кроме того, такие позиции позволяют выполнять дренажные упражнения, восстанавливающие дыхательную функцию пораженной доли легкого.
При наличии воспаления в этой зоне легкого бронхиальный секрет лучше дренируется в таких положениях:
- Пациент лежит на пораженном боку, верхняя часть туловища поднимается на 35–40 см.
- Больной лежит на спине. Поднимается ножной конец кровати.
Позиционный дренаж можно дополнить упражнениями:
- Лечь на здоровую сторону (верхняя часть туловища опускается на 30 см), поднять противоположную руку вверх и медленно, глубоко вдохнуть. Во время выдоха следует перевернуться на живот, так как мокрота может попасть в здоровое легкое.
- В положении сидя на стуле глубоко вдохнуть, наклониться в сторону здорового легкого и одновременно повернуть туловище на 45 градусов, медленно выдохнуть. При выполнении упражнения рука на пораженной стороне поднята.
Следует знать, что в левом легком, в отличие от правого, средняя доля отсутствует. Связано это с расположением в данной части грудной клетки сердца. Поэтому в позиционном дренаже используются положения на левом боку или на спине.
При бронхите с концентрацией хрипов в средних отделах легкого, очагом воспаления в этой зоне пульмонологи рекомендуют занять следующие дренажные положения:
- Лечь на спину, нижние конечности подтянуть к грудной клетке, при этом голова откинута назад.
- Лечь на левую сторону, опустить вниз руки и голову.
Также при инфицировании средней доли показаны такие дренажные упражнения:
- Лежа на кровати с опущенной головой (на спине) развести руки и выдохнуть. В это время правая нога сгибается и прижимается к груди.
- Сесть на кровать (ноги в приподнятом положении), медленно наклониться спиной назад. В это время инструктор ЛФК давит на грудь спереди для продвижения мокроты. При выдохе пациент наклоняется влево и вперед, покашливая – в направлении стоп. Инструктор давит на зону средней доли в такт кашлевым толчкам.
При застое мокроты в нижних отделах легких наиболее эффективным будет положение лежа на спине или животе с опущенным головным концом на 35–40 градусов. Дыхание при этом должно быть глубоким диафрагмальным.
Помогают оттоку бронхиального секрета такие упражнения:
- Лечь на спину. На вдохе развести руки, на выдохе с покашливанием подтянуть ногу к груди.
- Сесть на стул и медленно наклониться вперед. На выходе попытаться коснуться пальцев стопы покашливая.
- Из положения стоя наклониться вперед – до пальцев стоп. Медленно выдохнуть.
При двустороннем поражении легких с застоем мокроты необходимо принять положение на четвереньках. Для улучшения дренажа на выдохе следует опустить верх туловища к кровати, а таз – максимально приподнять. На вдохе – вернуться в исходную позицию.
При воспалении язычковых сегментов легких и застое мокроты в этой области пульмонологи назначают позиционный дренаж по Квинке.
Для этого головной конец кушетки опускается (либо приподнимается верхний). Такое положение часто используется в педиатрии, особенно у маленьких детей, которые не могут выполнять все указания врача или повторять за инструктором упражнения лечебной физкультуры.
Дренажная позиция по Квинке наиболее простая и удобная в применении. При этом пациент может лежать на боку, спине или животе – в зависимости от того, в какой позе наблюдается наиболее интенсивное отхождение мокроты.
Такая терапия может проводиться и в домашних условиях – у детей и взрослых. Обычно больной сам определяет, как ему лучше расположиться, чтобы облегчить кашель.
Дренажное положение придается пациенту с целью выведения скопившейся мокроты. Этот метод лечения не является основным. Но его использование сокращает сроки выздоровления и препятствует развитию осложнений.
источник
Дренирование переднего сегмента верхней доли легкого -в положении сидя, отклонившись назад.
Дренирование заднего сегмента -в положении сидя, наклонившись вперед.
Дренирование верхушечного сегмента — в положении сидя, наклон влево.
Дренирование средней доли — в положении лежа на спине, подтянув ноги к груди и откинув голову назад, или в положении на левом боку при поднятом ножном конце кушетки и опущенном правом плече.
Дренирование правой нижней доли легкого — в положении на левом боку, с прижатой к груди левой рукой, ножной конец кушетки поднят на 40 см.
Дренирование Левое легкое
Дренирование переднего сегмента верхней доли — в положении сидя с наклоном назад.
Дренирование заднего сегмента — в положении сидя с наклоном вперед.
Дренирование верхушечного сегмента — в положении сидя, наклон вправо.
Дренирование нижних сегментов верхней доли — в положении на правом боку с опущенным левым плечом, согнутая правая рука прижата к груди, левая нога согнута в коленном суставе.
Дренирование нижних сегментов левой нижней доли — в положении на правом боку, рука прижата к груди, ножной конец кушетки приподнят на 50 см, при повороте вперед отток осуществляется из заднего сегмента. Положение на боку способствует дренированию бокового сегмента.
2.Дренажные упражнения динамического характера. Их эффективность достигается применением простейших гимнастических упражнений с учетом локализации нагноительного процесса. Важно правильно выбрать исходные положения. Некоторые больные сами находят наиболее удобное положение, при котором наилучшим образом происходит отток мокроты. по (В.Л.Силуяновой). В процессе выполнения упражнений особое внимание должно быть обращено на развитие глубокого диафрагмального дыхания, которое улучшает продвижение отделяемого по бронхам. Частая смена исходных положений, круговые растирание и движения, связанные с поворотом туловища, наиболее благоприятны, улучшают опорожнение гнойных полостей.
Положение пациентов с патологией органов дыхания с наилучшим отток мокроты. По (В.Л.Силуяновой).
а) Наклон туловища влево с поднятой рукой способствует дренированию бронхов верхней доли правого легкого
б) Наклон туловища вперед способствует выведению мокроты. методист надавливает на грудную клетку синхронно с кашлевыми толчками.
в) Подтягивание ноги к грудной клетке способствует увеличению подвижности диафрагмы, выведению мокроты из нижней доли правого легкого.
г) Наклон туловища к стопе левой ноги способствует дренированию бронхов правой нижней доли.
д) Имитация подлезания способствует дренированию бронхов нижних долей обоих легких .
Постуральный (позиционный) дренаж — метод заключается в приеме специально заданного исходного положения тела, направленного на отток экссудата по дыхательным путям по принципу «желоба», зона поражения легких находится также выше места бифуркации трахеи. Мокрота при этом продвигается под воздействием силы тяжести к месту разветвления трахеи, где наиболее высокая чувствительность кашлевого рефлекса, и в результате возникновения непроизвольного рефлекторного кашля выводится из дыхательных путей, повышается продуктивность кашля. В начале лечения дренажное положение принимается на 5-10 мин, время пребывания в этом положении нужно увеличивать постепенно. Если отделяемого много и больной привык к дренажному положению, дренирование можно продолжать до 30-40 мин. Чтобы избежать затекания отделяемого в здоровое легкое, процедуру дренирования нужно заканчивать дренажом здорового легкого.
Внимание! Постуральный дренаж должен быть прерван, если во время процедуры возникает значительная одышка или удушье.
Внимание! Обязательное условие для отделения мокроты во время процедуры постурального дренажа — удлиненный форсированный выдох, чтобы создать мощный воздушный поток, который «увлекает за собой» бронхиальный секрет. Вибрационный массаж или легкое поколачивание во время выдоха способствуют отхождению мокроты. Дренаж не проводится одновременно с процедурой лечебной гимнастики, так как задачи этих лечебных мероприятий различны.
Показания к постуральному дренажу и дренажной гимнастике.
Заболевания, при которых образуется мокрота (при сухом кашле эти процедуры не имеют смысла): хронический обструктивный бронхит; пневмония в стадии разрешения, бронхоэктазы.
Противопоказания к назначению постурального дренажа и дренажной гимнастики:
1.Легочное кровотечение (но не кровохарканье);
3.Выраженная сердечно-сосудистая недостаточность;
5.Тромбоэмболия легочной артерии;
7.Ггипертоническая болезнь 2-3-й стадии;
8.Любые заболевания и состояния, при которых следует ограничить или исключить положение тела с опущенной головой и верхней частью туловища (глаукома, катаракта, головокружения, ожирение 3-4-й степени, цереброваскулярная болезнь и т.п.)
Методика откашливания. Очень важно обучить больного правильно откашливаться. Методика заключается в разучивании глубокого диафрагмального вдоха. Во время вдоха инструктор оказывает давление на грудную клетку больного, после чего через рот производится быстрый выдох при одновременном напряжении мышц брюшной стенки и экспираторном движении грудной клетки. На выдохе больной произносит звуки «хе, кхе». Кашлевые движения производятся после нескольких глубоких выдохов.
Задача гимнастики — выработать соотношение вдоха и выдоха 1: 2.
Специальные упражнения, заключающиеся в произнесении определенных звуков и их сочетаний строго определенным способом, при этом вибрация голосовых связок передается на гладкую мускулатуру бронхов, легкие, грудную клетку, расслабляя спазмированные бронхи и бронхиолы. Сила вибрации зависит от силы воздушной струи, возникающей при произнесении тех или иных звуков, этот факт используется для тренировки дыхательных мышц и более всего — диафрагмы.
Применяются специальные согласные звуки:
— свистящие и шипящие (с, ф, ц, ч, ш),
По силе воздушной струи и вибрации все согласные звуки подразделяются на три группы:
Максимальная сила — возникает при произнесении глухих согласных (П, Т, К, Ф, С), соответственно требуется и наибольшее напряжение мышц грудной клетки и диафрагмы.
Средняя сила напряжение — развивается при произнесении звонких согласных (Б, Д, Г, В, 3).
Наименьшая сила воздушной струи — при произнесении так называемых сонант (М, Н, Jl, Р).
Показания к назначению звуковой гимнастики:
1.Заболевания, сопровождающиеся бронхо- спазмом — бронхиальная астма.
2.Хронический обструктивный бронхит.
Дата добавления: 2016-11-22 ; просмотров: 895 | Нарушение авторских прав
источник
Абсцесс легкого — неспецифическое воспаление легочной ткани, сопровождающееся ее расплавлением в виде ограниченного очага и образованием одной или нескольких гнойно-некротических полостей.
Абсцесс легкого представляет собой некротизирующую инфекцию, характеризующуюся локализованным скоплением гноя. Абсцесс почти всегда вызывается аспирацией секрета полости рта пациентами с нарушенным сознанием. Симптомы абсцесса легкого — персистирующий кашель, лихорадка, потливость и потеря массы тела. Диагностика абсцесса легкого основана на анамнезе, физикальном обследовании и рентгенографии грудной клетки. Лечение абсцесса легкого обычно проводится клиндамицином или комбинацией бета-лактамных антибиотиков с ингибиторами бета-лактамаз.
У 10-15 % больных возможен переход процесса в хронический абсцесс, о чем можно говорить не ранее 2 мес. от начала заболевания.

Большинство абсцессов легкого развивается после аспирации секрета полости рта пациентами с гингивитом или плохой гигиеной полости рта, которые находятся в бессознательном состоянии или в состоянии притуплённого сознания в результате приема алкоголя, запрещенных препаратов, наркоза, седативных средств или опиоидов. Пациенты преклонного возраста и пациенты, не способные обеспечивать удаление секрета полости рта, часто из-за поражения нервной системы, находятся в группе риска. Абсцесс легкого реже осложняет некротизирующую пневмонию, которая может развиться вследствие гематогенного обсеменения легких септическими эмболами при внутривенном применении наркотиков или гнойной тромбоэмболии. В отличие от аспирации, эти состояния обычно вызывают множественные, а не единичные абсцессы легкого.
Наиболее частыми возбудителями являются анаэробные бактерии, но около половины всех случаев вызываются смесью анаэробных и аэробных микроорганизмов. Наиболее частыми аэробными болезнетворными микроорганизмами являются стрептококки. Иммунодефицитные пациенты с абсцессом легкого с большей вероятностью будут иметь инфекцию, вызванную Nocardia, микобактериями или грибами. Жители развивающихся стран подвергаются риску абсцесса вследствие микобактерии туберкулеза, амебной инвазии (Entamoeba histolytica), парагонимиаза или Burkholderia pseudomallei.
Внедрение этих болезнетворных организмов в легкие первоначально приводит к развитию воспаления, которое приводит к некрозу ткани и затем к формированию абсцесса. Наиболее часто абсцессы прорываются в бронх, и их содержимое откашливается, оставляя заполненную воздухом и жидкостью полость. Приблизительно в трети случаев прямое или непрямое распространение (через бронхоплевральную фистулу) в плевральную полость приводит к эмпиеме. Легочные полостные поражения не всегда являются абсцессами.
- Грамотрицательные бациллы
- Fusobacterium sp.
- Prevotella sp.
- Bactero >Аэробные бактерии
- Грамположительные кокки
- Streptococcus milleri и другие стрептококки
- Staphylococcus aureus
- Грамотрицательные бациллы
- Klebsiella pneumoniae
- Pseudomonas aeruginosa
- Burkholderia pseudomallei
- Грамположительные бациллы
- Nocardia
- Микобактерии
- Mycobacterium tuberculosis
- Mycobacterium avium-cellulare
- Mycobacterium kansasii
- Грибы
- Гистоплазмоз
- Аспергиллез
- Бластомикоз
- Кокцидиомикоз
- Криптококковая инфекция
- Мукормикоз
- Споротрихоз
- Инфекция Pneumocystis jiroveci (прежде P. carinii)
- Паразиты
- Парагонимиаз
- Эхинококкоз
- Амебиаз
- Бронхоэктазы
- Рак легкого
- Булла с уровнем жидкости
- Легочная секвестрация
- Легочная эмболия
- Гранулематоз Вегенера
- Узелок узлового силикоза с центральным некрозом
[8], [9], [10], [11], [12], [13]
До прорыва гноя в бронх характерны: высокая температура тела, ознобы, проливные поты, сухой кашель с болями в груди на стороне поражения, затрудненное дыхание или одышка в связи с невозможностью глубокого вдоха или рано возникающей дыхательной недостаточностью. При перкуссии легких — интенсивное укорочение звука над очагом поражения, аускультативно — дыхание ослабленное с жестким оттенком, иногда бронхиальное. Характерные симптомы абсцесса легкого обнаруживаются в типичных случаях при осмотре. Отмечаются бледность кожи, иногда цианотичный румянец на лице, больше выраженный на стороне поражения. Больной занимает вынужденное положение (чаще на «больной» стороне). Пульс учащенный, иногда аритмичный. Артериальное давление часто имеет тенденцию к снижению, при крайне тяжелом течении возможно развитие бактериемического шока с резким падением артериального давления. Тоны сердца приглушены.
После прорыва в бронх: приступ кашля с выделением большого количества мокроты (100-500 мл), гнойной, часто зловонной. При хорошем дренировании абсцесса самочувствие улучшается, температура тела снижается, при перкуссии легких — над очагом поражения звук укорочен, реже — тимпанический оттенок за счет наличия воздуха в полости, аускультативно — мелкопузырчатые хрипы; в течение 6-8 нед. симптомы абсцесса легкого исчезают. При плохом дренировании температура тела остается высокой, ознобы, поты, кашель с плохим отделением зловонной мокроты, одышка, симптомы интоксикации, потеря аппетита, утолщение концевых фаланг в виде «барабанных палочек» и ногтей в виде «часовых стекол».
При благоприятном варианте течения после спонтанного прорыва гнойника в бронх инфекционный процесс быстро купируется, и наступает выздоровление. При неблагоприятном течении отсутствует тенденция к очищению воспалительно-некротического очага, и появляются различные осложнения: пиопневмоторакс, эмпиема плевры, респираторный дистресс-синдром (симптоматика описана в соответствующих главах), бактериемический (инфекционно-токсический) шок, сепсис, легочное кровотечение.
Кровотечение является частым осложнением абсцесса легкого. Оно является артериальным и обусловлено повреждением (аррозией) бронхиальных артерий. Легочное кровотечение — это выделение при кашле более 50 мл крови в сутки (выделение крови в количестве до 50 мл считается кровохарканьем). Кровопотеря в количестве от 50 до 100 мл в сутки расценивается как малая; от 100 до 500 мл — как средняя и свыше 500 мл — как обильная или тяжелая.
Клинически легочное кровотечение проявляется откашливанием мокроты с примесью пенистой алой крови. В некоторых случаях кровь может выделяться изо рта почти без кашлевых толчков. При значительной кровопотере развивается характерная симптоматика: бледность, частый пульс слабого наполнения, артериальная гипотензия. Аспирация крови может привести к тяжелой дыхательной недостаточности. Тяжелое легочное кровотечение может стать причиной летального исхода.
Абсцесс легкого подозревается на основании анамнеза, физикального обследования и рентгена грудной клетки. При анаэробной инфекции вследствие аспирации рентгенография грудной клетки классически выявляет консолидацию с единичной полостью, содержащей воздушный пузырь, и уровень жидкости в отделах легкого, поражаемых в положении пациента лежа (например, задний сегмент верхней доли или верхний сегмент нижней доли). Эта признаки помогают отличить анаэробный абсцесс от других причин полостных поражений легких, например, диффузных или эмболических поражений легких, которые могут вызвать множественные полости, или туберкулезного процесса в верхушках легких. КТ обычно не требуется, но может быть полезной, когда рентгенография предполагает кавитационное поражение или когда подозревается наличие объемного образования в легких, сдавливающего дренирующий сегментарный бронх. Анаэробные бактерии редко распознаются в культуре, так как трудно получить неконтаминированные образцы, а также потому, что в большинстве лабораторий не проводятся анализы на анаэробную флору на постоянной основе. Если мокрота гнилостная, причиной патологии, скорее всего, является анаэробная инфекция. Иногда назначается бронхоскопия для исключения злокачественного новообразования.
Когда анаэробная инфекция менее вероятна, подозревается аэробная, грибковая или микобактериальная инфекция и осуществляются попытки идентифицировать болезнетворный организм. Для этого исследуют мокроту, бронхоскопические аспираты или оба образца.
[14], [15], [16]
- Oбщий анализ крови: лейкоцитоз, палочкоядерный сдвиг, токсическая зернистость нейтрофилов, значительное увеличение СОЭ. После прорыва в бронх при хорошем дренировании — постепенное уменьшение изменений. При хроническом течении абсцесса — признаки анемии, увеличение СОЭ.
- Общий анализ мочи: умеренная альбуминурия, цилиндрурия, микрогематурия.
- Биохимический анализ крови: увеличение содержания сиаловых кислот, серомукоида, фибрина, гаптоглобина, а2- и у-глобулинов, при хроническом течении абсцесса — снижение уровня альбуминов.
- Общеклинический анализ мокроты: гнойная мокрота с неприятным запахом, при стоянии разделяется на два слоя, при микроскопии — лейкоциты в большом количестве, эластические волокна, кристаллы гематоидина, жирных кислот.
Рентгенологическое исследование: до прорыва абсцесса в бронх — инфильтрация легочной ткани, чаще в сегментах II, VI, X правого легкого, после прорыва в бронх — просветление с горизонтальным уровнем жидкости.
- Общий анализ крови, мочи, кала.
- Общеклиническое исследование мокроты на эластические волокна, атипичные клетки, БК, гематоидин, жирные кислоты.
- Бактериоскопия и посев мокроты на элективные среды для получения культуры возбудителя.
- Биохимический анализ крови: общий белок, белковые фракции, сиаловые кислоты, серомукоид, фибрин, гаптоглобин, аминотрансферазы.
- ЭКГ.
- Рентгеноскопия и рентгенография легких.
- Спирография.
- Фибробронхоскопия.
- Постпневмонический абсцесс средней доли правого легкого, средней степени тяжести, осложненный легочным кровотечением.
- Аспирационный абсцесс нижней доли левого легкого (тяжелое течение, осложненный ограниченной эмпиемой плевры; острая дыхательная недостаточность III степени.
- Острый стафилококковый абсцесс правого легкого с поражением нижней доли, тяжелое течение, эмпиема плевры.
[17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30]
Лечение абсцесса легкого проводится антибиотиками. Клиндамицин 600 мг внутривенно каждые 6-8 ч является препаратом выбора, с учетом его превосходной антианаэробной и антистрептококковой активности. Возможная альтернатива — комбинация бета-лактамных антибиотиков с ингибиторами бета-лактамаз (например, ампициллин-сульбактам по 1-2 г внутривенно каждые 6 ч, тикарциллин-клавуланат 3-6 г внутривенно каждые 6 ч, пиперациллинтазобактам 3 г внутривенно каждые 6 ч). Можно применять метронидазол по 500 мг каждые 8 ч, но он должен сочетаться с пенициллином (ампициллином) по 2 млн ЕД каждые 6 ч внутривенно либо внутривенно цефалоспоринами 3-й генерации (цефтриаксон 2,0 г 2 раза в сутки или цефотаксим 1,0-2,0 г 3 раза в сутки). При менее тяжелом течении заболевания пациенту можно дать пероральные антибиотики типа клиндамицина по 300 мг каждые 6 ч или амоксициллин-клавуланат 875 мг/125 мг перорально каждые 12 ч. Внутривенные антибиотики могут быть заменены пероральными, когда пациент начинает выздоравливать.
Оптимальная продолжительность лечения неизвестна, но стандартная практика требует применения препаратов в течение 3-6 нед, если рентгенография грудной клетки не выявляет полного излечения ранее. В целом, чем больше абсцесс легкого, тем дольше будет он сохраняться на рентгене. Большие абсцессы поэтому обычно требуют нескольких недель или месяцев лечения.
Большинство авторов не рекомендуют физиотерапию на грудную клетку и постуральный дренаж, поскольку они могуг вызвать прорыв инфекции в другие бронхи с распространением инфекции или развитием острой обструкции. Если пациент слаб или парализован или имеет дыхательную недостаточность, может потребоваться трахеостомия и отсасывание секрета. В редких случаях бронхоскопическая санация помогает осуществить дренаж. Сопутствующая эмпиема должна дренироваться; жидкость является хорошей средой для анаэробной инфекции. Чрескожный или хирургический дренаж абсцессов легкого необходим примерно у 10 % пациентов, у которых заболевание не отвечает на антибиотики. Устойчивость к антибиотикотерапии встречается при больших полостях и при инфекциях, которые осложняют обструкции.
При необходимости хирургического лечения чаще всего выполняется лобэктомия; если абсцесс легкого небольшой может быть достаточно сегментарной резекции. Пульмонэктомия может быть необходима при множественных абсцессах или гангрене легкого, устойчивой к лекарственной терапии.
источник
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса — кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин. Типичный портрет пациента — мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого. Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.
Возбудители проникают в полость легкого бронхогенным путем. Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) вероятность инфицирования легочной ткани возрастает. Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, аспирация инородными телами тоже может стать причиной абсцесса легких.
Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии. Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на пневмококковые, стафилококковые, коллибациллярные, анаэробные и пр. Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями). По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонним. Некоторые авторы придерживаются мнения, что гангрена легкого — это следующая стадия абсцесса. По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости. В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры. Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной. С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости. Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса. Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно. После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
При визуальном осмотре, часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы крови постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, так же присутствуют признаки анемии. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам. Рентгенография легких является наиболее достоверным исследованием для постановки диагноза, а так же для дифференциации абсцесса от других бронхолегочных заболеваний. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии. Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты. Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии. Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям.
Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж). Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции. Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%. Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
источник
Абсцесс легкого — гнойно-деструктивная наполненная гноем полость, окруженная участком воспалительной перифокальной инфильтрации легочной ткани.
Абсцесс легкого — заболевание полиэтиологическое. Острые легочно-плевральные нагноения возникают в результате полимикробного инфицирования аэробно-анаэробными ассоциациями микроорганизмов. Среди них преобладают пневмококк, неспорообразующие анаэробные микроорганизмы (бактероиды, пептококк и др.), золотистый стафилококк, грамотрицательная аэробная палочковая микрофлора (протей, реже кишечная палочка и др.).
Стафилококк, пневмококк встречаются в ассоциации с клебсиеллой, энтеробактером, серрацией, бактероидами. При абсцессах легкого отмечается высокая бактериальная обсемененность (1,0 х 10 4 — 1,0 х 10 6 микробных тел в 1 мл).
К развитию острых абсцессов или гангрены легкого приводят заболевания следующих групп:
• крупозная или вирусная пневмония. Это наиболее частая, если не основная причина образования абсцессов легкого;
• аспирация инородных тел, опухоли или рубцы, суживающие просвет бронха и нарушающие тем самым его дренажную функцию с условиями для развития микрофлоры, проникающей из бронхов;
• септикопиемии, тромбофлебит, другие гнойные заболевания, которые могут привести к поражению легких гематогенным или лимфогенным путем с развитием пневмонического очага;
• травматические повреждения (открытые и закрытые) легочной ткани с первичным или вторичным инфицированием.Эмболические абсцессы легкого чаще бывают множественными и локализуются в периферических отделах обоих легких. Асептические инфаркты легких абсцедируют крайне редко.
При острых гнойных поражениях легких инфицирование происходит наиболее часто аэрогенным путем. Это трансбронхиальное попадание микроорганизмов с развитием пневмонии, когда инфекционный агент перемешается в направлении респираторных отделов с потоком воздуха. Редко встречается аспирационный путь инфицирования, а гематогенно-эмболическое инфицирование наблюдается крайне редко.
Процесс абсцедирования в легком может протекать по-разному. И.С. Колесников, М.И. Лыткин (1988) выделяют три возможных варианта (типа) развития деструктивного процесса в легком.
Абсцедирование 1-го типа развивается на фоне обычной благоприятной динамики воспалительного процесса в легком через 1,5-3 нед от начала пневмонии. После улучшения состояния больного вновь повышается температура тела, увеличиваются боли в груди, ухудшается общее состояние с проявлениями нарастающей интоксикации. Это все заканчивается выделением гнойной мокроты.
Абсцедирование 2-го типа обычно происходит в течение 3-4 нед от начала пневмонии и клинически проявляется как затянувшаяся пневмония при безуспешности лечения. Сохраняются постоянно высокая температура тела на протяжении всего периода болезни, выраженная интоксикация, потом появляется гнойная мокрота, количество которой увеличивается.
Абсцедирование этих типов приводит к постпневмоническим абсцессам.
Абсцедирование 3-го типа приводит к аспирационным абсцессам. В этих случаях деструкция в легком начинается с первых дней, а абсцесс формируется через 5-10 дней от начала болезни.
Деструктивные заболевания легких часто поражают социально неустроенных людей, многие из которых страдают алкоголизмом. В последние годы обращает на себя внимание увеличение числа больных молодого возраста, употребляющих наркотики. Больные поступают в больницу, как правило, поздно, до госпитализации лечение либо не проводится, либо проводится неадекватно.
Заболевание возникает преимущественно у мужчин (80-85 %), наиболее часто в возрасте 20-50 лет (80-90 %). Чаще поражается правое легкое. Абсцесс может локализоваться в различных отделах легких, но наиболее часто встречается в верхней доле правого легкого. Клинические проявления абсцесса развиваются на фоне предшествующего патологического процесса в легком. Чаще всего это крупозная, гриппозная пневмония или ателектаз легочной ткани. Семиотика острого абсцесса определяется многими факторами, но в первую очередь фазой развития процесса, общим состоянием организма, вирулентностью флоры.
Формирование абсцесса сопровождается гнойной инфильтрацией и расплавлением легочной ткани, когда сообщения полости гнойника с просветом бронхов еще нет. В этой фазе клиническая картина абсцесса легкого весьма сходна с клинической картиной тяжелой пневмонии. Абсцесс легкого сопровождается общим тяжелым состоянием, болями при дыхании на пораженной стороне грудной клетки, высокой температурой тела, кашлем, притуплением перкуторного звука и бронхиальным, а иногда ослабленным дыханием над абсцессом; лейкоцитоз нарастает до 16-30 х 109/л, отмечается выраженный сдвиг лейкоцитарной формулы влево.
При рентгенологическом исследовании видна ограниченная тень различной интенсивности и величины.
Описанные явления нарастают в течение 4-10 дней, затем обычно гнойник прорывается в бронх и начинается вторая фаза острого абсцесса с кашлем и выделением обильной (до 200—800 мл/сут) зловонной гнойной мокроты, содержащей множество лейкоцитов, эритроцитов, бактерий и эластических волокон, а также тканевой детрит. При преобладании некроза в полости абсцесса мокрота бывает особенно зловонной, нередко с примесью крови. При отстаивании мокрота делится на три слоя: нижний из гноя и распавшихся тканей, средний из желтоватой прозрачной жидкости и верхний из пенистой жидкости.
Количество отделяемой мокроты при абсцессе легкого не соответствует размеру полости гнойника. При малых абсцессах мокроты может быть много и, наоборот, при большой полости гнойника количество мокроты может быть незначительным. Количество отделяемой мокроты зависит от сопутствующего бронхита, от распространенности пневмонических изменений, проходимости дренирующих бронхов.
Диагностика абсцесса легкого представляет трудности в ранней фазе развития до прорыва в бронх. Нередко абсцесс смешивают с очаговой пневмонией и другими заболеваниями. Наиболее постоянные симптомы: кашель с мокротой, боли в груди, усиливающиеся по мере вовлечения плевры в воспалительный процесс, высокая температура, постоянная или с большими колебаниями и проливными потами. В крови высокий лейкоцитоз с нейтрофилезом, повышенная СОЭ.
Данные перкуссии, аускультации и рентгенологического исследования хотя и не патогномоничны для острого абсцесса легкого, в ряде случаев позволяют предположить диагноз до вскрытия абсцесса в бронх или плевральную полость. КГ, выполненная в эту фазу развития абсцесса, часто разрешает диагностические сомнения, так как выявленная неоднородная структура воспалительного инфильтрата с участками разной плотности указывает на начинающийся процесс деструкции в легком.
После вскрытия абсцесса в бронх его диагностика значительно облегчается: диагноз устанавливают на основании отхождения обильной мокроты, чему предшествовал тяжелый воспалительный процесс в легком. Физикальные методы обследования обычно подтверждают диагноз абсцесса легкого. Большую роль в уточнении характера и локализации процесса играют рентгенологическое исследование, КТ, позволяющие точно определить полость в легком с газом и жидкостью.
Основной метод диагностики гнойных заболеваний легких — рентгенологический, установление очага деструкции в легком при этом играет основную, но не исчерпывающую роль. Важное значение имеют топическая диагностика — определение локализации патологического процесса в легком, состояние легочной ткани.
Рентгенологические изменения при абсцессе легкого бывают различными. Наиболее частый вариант (до 70 % наблюдений) — это одиночная полость в легком с жидкостью и воспалительной инфильтрацией легочной ткани вокруг. Полость чаще округлой формы с четкими контурами внутренних стенок, но возможны и неправильная форма и неровные контуры стенок.
В 10—14 % случаев острого абсцесса определяется массивное затемнение легочной ткани, обусловленное воспалительным процессом без признаков распада инфильтрата. Также изменения бывают при затянувшейся пневмонии с выраженным гнойным пневмонитом, поражением интерстициальной ткани и нарушением дренажной функции бронхов, выраженным региональным лимфаденитом в корне легкого.
В подобных случаях КТ позволяет выявить полости деструкции легочной ткани в зоне воспалительной инфильтрации. В клиническом плане такие изменения соответствуют длительному, хроническому воспалительному процессу в легком. В сомнительных случаях КТ увеличивает диагностические возможности рентгенологического исследования.
Все эти методы не дают четкой информации о состоянии бронхиального дерева исследуемого легкого. Отсутствие каких-либо изменений легочного рисунка при рентгенологическом исследовании и КТ служит основанием для отказа от бронхографии. При «закрытых» (не сообщающихся с бронхом) абсцессах разрешить сомнения в отношении наличия деструкции легочной ткани в зоне воспалительной инфильтрации помогает КТ.
Контрастирование бронхов (бронхография) позволяет определить состояние бронхов, но метод малоэффективен для выявления гнойников в легком, так как полости абсцессов не заполняются контрастным веществом из-за отечности слизистой оболочки дренирующих бронхов, а также из-за заполнения гнойника гноем, тканевым детритом.
Переход острого абсцесса легкого в хронический характеризуется не только временным фактором, но и определенными морфологическими изменениями в самом абсцессе, окружающей легочной ткани и прилежащих бронхах, сосудах.
Рентгенологическая семиотика длительных как одиночных, так и множественных абсцессов включает в себя тени неравномерной интенсивности и различной распространенности. Окружающая полость абсцесса легочная ткань имеет среднее уплотнение с резко деформированным легочным рисунком и соединительнотканными тяжами.
Состояние лимфатических узлов при неспецифическом лимфадените выявляют при рентгенологическом исследовании. Определяют расширение тени корня легкого, смазанность его структуры. Томография, КТ позволяют дифференцировать такие изменения и определить увеличение лимфатических бронхопульмональных узлов. Подобные изменения регионарных лимфатических узлов являются постоянным признаком абсцесса легкого.
Подобная картина не играет существенной диагностической роли, но изменения в узлах в процессе лечения оценивают как показатель эффективности проводимой терапии. Уменьшение размера, исчезновение узлов — благоприятный прогностический критерий. Лимфатические узлы остаются увеличенными еще в течение 1—2 мес после рубцевания абсцесса.
Бронхоскопия позволяет оценить состояние бронхов, определить дренирующий бронх, взять материал для бактериологического исследования, провести санацию абсцесса или катетеризировать дренирующий бронх.
Современные методы исследования (КТ, бронхоскопия) практически исключают необходимость диагностической пункции, так как риск развития осложнений, в частности, гнойного плеврита, значительно превышает диагностическую ценность метода.
Абсцесс легкого в 30 % случаев осложняется эмпиемой плевры или пиопневмотораксом. В этих случаях выполняют торакоскопию, которая часто выявляет бронхоплевральные свищи и позволяет определить их локализацию и размеры, сделать биопсию плевры или легкого для уточнения этиологии заболевания. Плевроабсцессография отражает состояние полости эмпиемы.
Для верификации возбудителя, установления бактериологического диагноза используют посевы бронхиальных смывов и пунктата из зоны деструкции легкого. Среди выделенной флоры преобладают пневмококк, стафилококк, протей (1 х 10 4 — 1 х 10 6 микробных тел в 1 мл) в ассоциации с клебсиеллой, энтеробактером, серрацией, бактероидами, в ряде случаев выявляют кишечную палочку. К результатам микробиологического исследования откашливаемой мокроты необходимо относиться критически ввиду ее смешивания с содержимым ротовой полости.
Острые абсцессы легкого необходимо дифференцировать с кавернозным туберкулезом, актиномикозом, эхинококкозом, нагноением кисты легкого, междолевым осумкованным плевритом, очаговой пневмонией, а также вторичными абсцессами при опухолях легкого. Кавернозный туберкулез обычно исключают при выяснении анамнеза заболевания, отсутствии туберкулезных микобактерий и характерных рентгенологических и КТ изменений в легких за пределами полости, содержащей жидкость.
При актиномикозе в мокроте находят возбудителя друз. Однако обнаружить их нелегко, в связи с чем требуются повторные тщательные исследования. При актиномикозе в процесс вовлекаются соседние органы, стенка трудной клетки.
При нагноившихся паразитарных (эхинококк) и врожденных кистах легких состояние больного не бывает таким тяжелым, как при остром абсцессе, не отмечается предшествующего воспаления легкого; при рентгенологическом исследовании определяются ровные, круглые, четкие контуры тени без перифокального воспаления. Обнаружение в мокроте хитиновой оболочки, дочерних пузырей и крючьев делает диагноз бесспорным.
Особенно трудна дифференциальная диагностика абсцесса при междолевых плевритах, вскрывшихся в бронх, и при других осумкованных плевритах. В таких случаях большую пользу оказывает КТ, позволяющая уточнить истинную природу заболевания.
Дифференцировать абсцесс легкого приходится с распадающимся периферическим раком легкого. Следует отметить, что по виду полости распада при рентгенологическом исследовании дифференцировать абсцесс и рак легкого не всегда представляется возможным. Стенка полости при раке толще, гнойной мокроты нет, но есть кровохарканье. В дифференциальной диагностике распадающегося периферического рака и абсцесса легкого важнее не вид полости и состояние ее внутренних стенок, а наружные очертания затемнения в легких и клинические проявления болезни.
Полость при распаде опухоли, по данным рентгенографии, КТ содержит мало жидкости, но это учитывают лишь при бугристости окружающих полость ткани и толстой стенке полости распада. Играют роль выявляемые при раке отводящие «дорожки», связывающие опухоль с корнем легкого, как раковую имплантацию по пути лимфооттока.
В дифференциальной диагностике абсцесса легкого и туберкулеза с каверной играет роль микробиологическое исследование.
Абсцесс легкого приходится дифференцировать также с аспергиллезом. Распад аспергиломы приводит к образованию полости. Мицелий гриба в мокроте, промывных водах при бронхоскопии, содержимом полости распада позволяет уточнить диагноз аспергиллеза легких.
В дифференциальной диагностике абсцесса легкого учитывают данные комплексного обследования больных: анамнез, клинические проявления, течение болезни, данные инструментальны и лабораторных исследований. Определенную роль играют результаты бактериологического исследования. Исследуют также биоптаты, полученные при бронхоскопии, торакоскопии, транспариетальной пункции. Цитологическому исследованию подвергают промывные воды и мазки-отпечатки, полученные при бронхоскопии.
При острых гнойно-деструктивных заболеваниях легких показана активная комплексная консервативная терапия. Показания к хирургическому лечению возникают при безуспешности консервативной терапии, переходе заболевания в хроническую форму, развитие осложнений (прорыв абсцесса в плевральную полость, средостение с развитием эмпиемы плевры или пиопневмоторакса, гнойного медиастинита, образование бронхиальных свищей, легочное кровотечение).
Комплексная интенсивная терапия включает:
• оптимальное дренирование и санацию полости распада в легком;
• антибактериальную терапию, подбор антибиотиков с учетом чувствительности к ним выделенной микрофлоры;
• коррекцию волемических, электролитных нарушений, устранение гипо- и диспротеинемии;
• дезинтоксикационную терапию: форсированный диурез, плазмаферез, непрямое электрохимическое;
• окисление крови с помощью гипохлорита натрия, УФО крови, гемофильтрацию;
• иммунотерапию;
• калорийное сбалансированное питание, по показаниям — парентеральное питание и инфузию компонентов крови;
• симптоматическое лечение.Рациональная антибиотикотерапия наряду с активным местным лечением (бронхоскопическая аспирация, санация и т.п.) — основа эффективной консервативной терапии и предоперационной подготовки больных гнойными заболеваниями легких. Применение протеолитических ферментов, обладающих некролитическими и противовоспалительными свойствами, улучшило результаты консервативного лечения и предоперационной подготовки больных гнойными заболеваниями легких. Растворение густого содержимого бронхов и полостей и противоотечное действие энзимотерапии способствуют восстановлению дренажной функции бронхов, нарушение которой играет ведущую роль в патогенезе легочных нагноений.
Таким образом, сочетание антиибиотико- и энзимотерапии представляет собой удачное объединение этиотропного и патогенетического лечения.
Для восстановления проходимости дренирующих абсцесс бронхов осуществляется комплексная бронхологическая санация, ведущая роль в которой принадлежит бронхоскопии. С учетом данных предварительного рентгенологического исследования бронхоскопия позволяет выполнить катетеризацию дренирующего гнойный очаг бронха, промыть его и ввести антисептики, протеолитические ферменты, антибиотики.
При необходимости лечебные бронхоскопии повторяют, что позволяет в большинстве случаев добиться положительного эффекта Для улучшения отхождения мокроты используют протеолитические ферменты, отхаркивающие средства, муколитики. Протеиназы дают протеолитический эффект — разжижают мокроту и лизируют некротические ткани. Протеиназы оказывают противовоспалительное действие и влияют на дренажную функцию бронхов.
При остром абсцессе легкого эндобронхиальное применение ферментов и антисептиков (наряду с общей антибиотикотерапией) быстро устраняет гнойную интоксикацию. Курс комплексных бронхологических санаций, как правило, приводит к полному клиническому выздоровлению с рубцеванием абсцесса. Энзимотерапия дает выраженный эффект и при гигантских гнойниках легкого, когда мало надежды на излечение без хирургического вмешательства.
Одним из компонентов комплексной бронхологической санации является ингаляционное введение лекарственных препаратов. В ингаляциях вводят муколитики, антисептические препараты, протеолитические ферменты и др. Ингаляционная терапия обладает рядом ценных свойств, но играет только вспомогательную роль при консервативном лечении и подготовке к операции больных гнойными заболеваниями легких.
Основными преимуществами эндотрахеальных вливаний лекарственных препаратов являются простота и отсутствие необходимости рентгенологического контроля. Для правильного введения препарата нужно точно знать локализацию гнойного процесса и тщательно соблюдать соответствующие положения грудной клетки. При эндотрахеальном введении лекарственных препаратов, к сожалению, не удается точно доставлять препараты в дренирующий бронх, но при этом препараты распределяются по всей слизистой оболочке бронхов, что важно при диффузном бронхите.
Ингаляции, эндобронхиальные вливания протеолитических ферментов, муколитиков, антисептиков — простые методы санации, но по своей эффективности, скорости достижения результата они уступает лечебной бронхоскопии. Бронхоскопия — основной метод бронхологической санации.
Санационные бронхоскопии выполняют под местной анестезией. Лечебная бронхоскопия с аспирацией содержимого бронхиального дерева, его промыванием и введением лекарственных веществ широко применяется в хирургической клинике и входит в состав комплексной бронхологической санации.
Современные бронхоскопии позволяют выполнять трансназальное введение фиброскопа и производить непрерывное промывание бронхов с инстилляцией лекарственного вещества через один канал и аспирацией через другой. Анестезию производят аэрозольным препаратом 10 % лидокаина.
У больных, выделяющих гнойную мокроту, аспирацию содержимого бронхов производят уже в ходе диагностической эндоскопии, чтобы обеспечить условия для осмотра. Следующим этапом санации является удаление фибринозных наложений и гнойных пробок из устьев бронхов.
Следующий этап бронхоскопической санации — промывание бронхов раствором ферментов. Положение стола изменяют на противоположное дренажному. В бронх, дренирующий гнойные полости, вводят специальную трубку и вливают 25—30 мг химопсина или трипсина, химотрипсина, рибонуклеазы или 1 дозу террилитина на 4—10 мл стерильного изотонического раствора хлорида натрия.
Число промываний зависит от распространенности гнойного процесса и общего состояния больного. Лечебная бронхоскопия должна быть максимально эффективной, а риск, связанный с гипоксемией и гиперкапнией во время повторных эндобронхиальных манипуляций, — минимальным. У тяжело больных лечебную бронхоскопию следует проводить под контролем оксигемографии или оксигемометрии.
Санационные бронхоскопии с катетеризацией абсцесса через сегментарный бронх показаны при неэффективности обычных санационных бронхоскопий. Их проводят под рентгеновским, компьютерно-томографическим контролем.
Дренирование абсцесса при бронхоскопии в определенной мере заменяет обычные бронхоскопические санации.
В ряде случаев выполнить бронхоскопическую санацию не удается (отсутствие бронхоскопа, технические трудности, категорический отказ больного). Это служит показанием к санации бронхиального дерева через микротрахеостому.
Особую тактику применяют у наиболее тяжело больных с декомпенсацией внешнего дыхания, выраженной легочно-сердечной недостаточностью, когда тяжелая одышка и гипоксемия в состоянии покоя являются препятствием для эндотрахеального введения лекарственных веществ. Этим больным противопоказана бронхоскопия, у некоторых из них одна только ингаляция аэрозоля вызывает усиление одышки и цианоз.
В подобной ситуации наряду с парентеральным введением антибиотиков, дезинтоксикационной терапией и т.д. местную ферментную и антибактериальную терапию осуществляют путем транспариетальной пункции абсцесса с аспирацией гноя, промыванием полости раствором антисептика и последующим введением протеолитических ферментов. Благодаря этому обычно уменьшается гнойная интоксикация, улучшается общее состояние больного, частично компенсируются внешнее дыхание и гемодинамические нарушения, что позволяет постепенно перейти к комплексной бронхологической санации.
Пункции острых абсцессов производят при полной непроходимости дренирующего бронха («блокированный абсцесс») или недостаточной эвакуации гноя по нему в случае неэффективной бронхоскопической санации. Точку для пункции намечают под рентгеновским контролем или во время УЗИ, которое визуализирует положение иглы непосредственно во время пункции.
Путем транспариетальной пункции в полость гнойника можно вводить ферментные препараты: химопсин, трипсин, химотрипсин, рибонуклеазу, террилитин. В качестве антисептиков используют растворы гипохлорита натрия, диоксидина, фурагина калия, хлоргексидина.
Транспариетальные пункции, аспирация гноя и введение лекарственных препаратов повторяют ежедневно в течение 3-4 дней. Если улучшается состояние больного, переходят к бронхологической санации. Неэффективность пункционного метода при комплексном лечении служит показанием к наружному дренированию абсцесса. Противопоказанием к введению протеолитических ферментов пункционным методом служит обильное кровохарканье или легочное кровотечение.
Транспариетальное дренирование абсцесса или полости распада при гангрене легкого проводят при недостаточном или полностью нарушенном бронхиальном дренаже, когда бронхоскопическая санация не дает должного эффекта.
Дренирование производят под местной инфильтрационной анестезией под многоосевым рентгенологическим контролем. В связи с инвазивностью дренирование выполняют в рентген-операционной. Возможно попадание гноя или крови (при повреждении легочного сосуда) в бронхиальное дерево, поэтому необходимо предусмотреть оборудование для экстренной бронхоскопии или интубации трахеи.
Микродренирование применяется при абсцессах легких диаметром до 5—8 см с недостаточным или полностью нарушенным бронхиальным дренажем. Дренаж вводят по леске, проведенной через просвет пункционной иглы, и фиксируют его швом к коже. Дренирование при абсцессах легких диаметром более 8 см и гангрене легкого с полостью распада осуществляют с использованием троакара или специальной иглы.
Дренирование с помощью троакара применяют при крупных поверхностно расположенных внутрилегочных гнойных полостях. Дренажную трубку проводят через гильзу троакара.
Дренирование длинной пункционной иглой диаметром 2 мм, на которую надета дренажная трубка, применяют при глубоко расположенных внутрилегочных гнойниках.
После дренирования гнойной полости ее содержимое полностью эвакуируют. Полость промывают раствором антисептика и протеолитических ферментов. Свободный конец дренажа можно оставить открытым под толстой ватно-марлевой повязкой или соединить с трубкой, опушенной под раствор асептической жидкости по Бюлау— Петрову. Применение постоянной вакуум-аспирации зависит от размера гнойной полости. Разрежение при вакуум-аспирации не должно превышать 50 мм вод. ст., чтобы не спровоцировать аррозивное кровотечение.
Гнойную полость промывают через дренаж 3-4 раза в сутки. Количество одномоментно вводимого через дренаж раствора зависит от размеров полости, но при первых промываниях не более 20—30 мл.
Дренаж можно удалить после нормализации температуры тела, прекращения отделения гнойной мокроты и гноя через дренаж. При рентгенологическом исследовании следует убедиться в исчезновении воспалительной инфильтрации вокруг полости, в уменьшении ее размеров и в отсутствии в полости горизонтального уровня жидкости.
Осложнениями пункции и дренирования абсцессов легких являются кровохарканье, пневмоторакс и флегмона стенки грудной клетки, но они наблюдаются редко.
Сочетание лечебной фибробронхоскопии с пункциями или дренированием абсцесса легких создает оптимальные условия для удаления гнойного содержимого и купирования воспаления, а в результате для рубцевания абсцесса. Двойной вариант санации эффективен при секвестре в полости деструкции в легком: санацию выполняют через дренажную трубку при транспариетальном дренировании полости абсцесса и через дренирующий бронх.
Для больных с острыми деструкциями легких, поступивших в торакальное хирургическое отделение, трудно подобрать антибиотики, так как большинство из них получали массивную антибактериальную терапию в терапевтических отделениях или амбулаторно. До выделения верификации и возбудителя проводят эмпирическую антимикробную терапию препаратами широкого спектра действия.
В дальнейшем подбор антибиотиков зависит от чувствительности возбудителей. При тяжелом течении заболевания рекомендуют внутривенное введение антибиотиков, а для создания максимальной концентрации в очаге воспаления возможна катетеризация бронхиальных артерий с последующей региональной антибиотикотерапией.
Важное место в комплексном лечении занимает дезинтоксикационная терапия, которую проводят по общим правилам для больных с тяжелыми гнойными заболеваниями. Эффективность терапии значительно выше, если сеансу плазмафереза, гемофильтрации, непрямого электрохимического окисления крови предшествуют дренирование гнойного очага, удаление гноя, некрэктомия. Плазмаферез имеет явные преимущества перед другими методами, но его применение не всегда возможно по экономическим соображениям.
Иммунотерапию проводят с учетом иммунокорригирующего действия препаратов — гипериммунная специфическая плазма, гамма-глобулины, пентаглобин, габриглобин.
Вариант комплексной консервативной терапии, санации острого абсцесса легкого зависит от дренажной функции бронхов. Можно выделить больных с хорошим, недостаточным бронхиальным дренажем и с полностью нарушенным бронхиальным дренажем.
Показаниями для операции служат неэффективность консервативной терапии и малоинвазивных хирургических манипуляций и развитие осложнений. Комплексная терапия до и после операции позволяет выполнять как резекционные операции, так и разработанный в нашей клинике оригинальный вариант торакоабсцессостомии с последующими некрсеквестрэктомиями и санациями полости распада с применением различных методов химической и физической некрэктомии и использованием видеоскопических технологий. Торакоабсцессостома является основной операцией при гангренозных абсцессах.
При успешном лечении острых абсцессов легкого с применением комплексной терапии гнойник замещается рубцом, полностью исчезают клинические симптомы, а при рентгенологическом исследовании на месте полости абсцесса определяют фиброзные ткани. Если удалось полностью ликвидировать клинические проявления, но при рентгенологическом исследовании определяют небольшие тонкостенные полости в легком, результат лечения считают удовлетворительным (клиническое выздоровление).
Этих больных выписывают из стационара под амбулаторное наблюдение. Оставшиеся полости закрываются самостоятльно через 1—3 мес. Хорошие и удовлетворительные результаты мы наблюдали у 86 % больных, процесс перешел в хроническую форму в 7,8 % случаев.
В хирургическом лечении нуждаются 13,3 % больных.
Показания к оперативному лечению острых абсцессов легких: неэффективность комплекса консервативных и малоинвазивных хирургических методов лечения в течение 6—8 нед, развитие осложнений (легочное кровотечение, рецидивирующее кровохарканье, стойкие бронхоплевральные свищи), переход в хронический абсцесс.
Прогноз при острых абсцессах легких, если своевременно начато комплексное консервативное лечение, для большинства больных (до 90 %) благоприятен. У остальных больных успешное лечение возможно с использованием хирургических методов.
Профилактика острых абсцессов легких тесно связана с предупреждением пневмонии (крупозной, гриппозной), а также со своевременным и адекватным лечением пневмонии.
источник