Причины возникновения и течение болезни. Абсцесс головного мозга в основном формируется в лобной доле мозга, захватывая различные зоны, со стороны поражённой пазухи носа. Гораздо реже встречаются абсцессы, расположенные на противоположной стороне (контрлатеральные). Микробная флора абсцесса разнообразная и не всегда совпадает с флорой, населяющей околоносовые пазухи.
Наиболее часто инфекция распространяется контактным путем со стороны лобной пазухи. Но выявлены случаи, когда из-за тромбирования кавернозного синуса (пазухи твердой мозговой оболочки), инфекция распространяется через кровь (гематогенным путём).
В течение 3-х дней с начала заболевания вокруг кровеносных сосудов развивается местное воспаление, которое вследствие развития отека головного мозга и некроза (омертвения) тканей приводит к возникновению энцефалита (воспаления головного мозга). С 4 по 9 день заболевания в тканях мозга наблюдается максимальный отек, который сопровождается увеличением зоны некроза и формированием гноя (гноеобразованием).
В это же время формируется ретикулярная сеть (нейроны, которые соединены нервными волокнами и образуют своеобразную сеть), которая сигнализирует об образовании капсулы. На 10-13 день капсула становится более плотной и ее некротический центр отделяется от окружающего мозгового вещества. В последней стадии, которая наблюдается на 14 день или несколько позже, хорошо сформировавшаяся капсула имеет следующие слои:
- Некротический;
- Зону воспалительных фибробластов (соединительная ткань) и клеток;
- Коллагеновую капсулу;
- Область вновь образовавшихся сосудов;
- Область реактивного глиоза (замена клеток мозга на более плотные ткани под воздействием воспалительного процесса), который сопровождается отеком.
Клиническая картина. При абсцессе головного мозга характерными симптомами являются головные боли и тошнота, иногда с рвотой (менингиальный синдром). Температура тела обычно нормальная, но при развитии энцефалита, тромбозе мозговых вен или сепсисе сильно повышается. Очаговые симптомы проявляются позже. При поражении лобной доли наблюдаются такие характерные изменения психики, как быстрая смена настроения, неадекватные поступки, беспричинная эйфория. В некоторых случаях пациент не хочет общаться с окружающими, в том числе и врачом. Наблюдается нарушение обоняния.
Из-за повышения внутричерепного давления может возникнуть:
- отек диска зрительного нерва;
- положительный симптом Керинга (при разгибании ноги, которая согнута в коленном и тазобедренном суставах, возникает боль и повышенное сопротивление в области колена);
- брадикардия (снижение частоты пульса ниже 60 ударов/мин.), иногда этот показатель составляет 4-50 ударов.
Обширные абсцессы нередко вызывают судороги, атаксию (нарушение координации), гемипарезы (одностороннее снижение двигательной активности в конечностях), афазию (нарушение речи). Возможен паралич конечностей и парез (ослабление) лицевого нерва со стороны, которая противоположна расположению воспаления. У некоторых пациентов наблюдается сонливость, апатия, снижение обоняния и зрения с одной стороны.
Клинические симптомы абсцесса лобной доли мозга очень нестабильны и разнообразны. Поэтому необходимо проведение неврологического обследования, которое позволит выявить даже незначительные симптомы, указывающие на возникновение этого тяжелого заболевания.
Диагностика. При диагностике абсцесса головного мозга большое значение имеет проведение эхоэнцефалографии (ультразвуковая диагностика). Она позволяет определить наличие в полости черепа объемных процессов – кист, абсцессов и т.д. Эффективно проведение электроэнцефалографии (исследование электрической активности мозга), радиоизотопная сцинтиграфия (исследование с использованием радиоактивных изотопов), компьютерная и резонансно-магнитная томография.
Лечение. При таком заболевании необходимо срочное оперативное (хирургическое) вмешательство в условиях лор-стационара. При проведении хирургической операции на пазухе удаляется костная стенка мозга и проводится пункция мозга с помощью иглы. Если имеется гной, то в твердой мозговой оболочке делают крестообразный разрез и вскрывают абсцесс.
При дальнейшем лечении проводится его дренирование. Необходима дегидратационная (удаление лишней воды из организма, снижение отека мозга), антибактериальная и дезинтоксикационная (снижение уровня воздействия токсинов) терапия, которую необходимо сочетать с антигистаминными (противоаллергическими), кортикостероидными (гормональными) и витаминными препаратами.
источник
001. Гемианопсия, чаще гомонимная (выпадение обеих одноименных половин зрения каждого глаза) бывает при абсцессе:
002. Головная боль при отогенных абсцессах мозга и мозжечка чаще:
а) интенсивная, локализованная, приступообразная
б) диффузная, интенсивная, распирающая
003. Амнестическая афазия является ведущим симптомом у правшей для:
в) абсцесса левой височной доли мозга у правшей
004. Характерный симптом абсцесса левой височной доли мозга у правшей:
в) ригидность затылочных мышц
005. При отогенном абсцессе височной доли головная боль чаще всего локализуется:
г) на противоположной стороне
006. Двигательные нарушения при абсцессе левой височной доли мозга возникают:
б) на противоположной стороне
007. При абсцессе левой височной доли мозга у правшей может быть:
а) только амнестическая афазия
б) только сенсорная афазия
008. При абсцессе правой височной доли мозга головная боль наиболее часто локализуется:
а) в височнотеменной области справа
б) в височнотеменной области слева
009. Основным локальным симптомом абсцесса правой височной доли является:
в) появление спонтанного нистагма
010. Наиболее точным методом диагностики абсцессов мозга является:
б) рентгенография черепа и височных костей
в) компьютерная томография, магнитно-ядерный резонанс
011. При абсцессе височной доли мозга показано срочное хирургическое лечение в виде:
г) расширенной радикальной операции
012. Клинические симптомы начальной (энцефалитической) стадии абсцесса мозга и мозжечка:
а) только головная боль, вялость
б) только подъем температуры до 37,5 °
г) верно все перечисленное
013. Патогенетический механизм головной боли при абсцессе мозга и мозжечка:
а) давление на рецепторы сигмовидного синуса
б) раздражение рецепторов мозговых оболочек
в) явление мозговой гипертензии и интоксикации
г) все перечисленное верно
014. Развитию абсцесса мозжечка чаще предшествует:
а) острый гнойный средний отит
в) экссудативный средний отит
г) хронический гнойный мезотимпанит
015. Развитию абсцесса мозжечка чаще предшествует:
а) острый гнойный средний отит
б) тромбоз сигмовидного синуса
в) экссудативный средний отит
г) хронический гнойный мезотимпанит
016. Пульс при отогенных абсцессах мозга и мозжечка, как правило:
г) с выраженной экстрасистолией
017. Температура тела при отогенных абсцессе мозга, мозжечка чаще:
а) гектическая (с несколькими перепадами на 1,5 — 2,0 ° в течение суток) – ремитирующее течение лихорадки
б) фебрильная (38 — 40°), колеблется в течение суток, но не более, чем на 1 °
018. Клиническая картина абсцесса мозжечка складывается из следующих симптомов:
а) только инфекционного процесса
б) только из общемозговых симптомов и знаков локального поражения мозга
в) только в зависимости от места нахождения абсцесса
г) все перечисленное верно
019. Головная боль при абсцессе мозжечка чаще локализуется:
020. Наиболее важным очаговым симптомом абсцесса мозжечка является только:
б) нарушение мышечного тонуса
г) верно все перечисленное
021. Брадикардия почти исчезает при следующем сопутствующем заболевании абсцесса мозжечка:
б) только при тромбозе поперечного синуса
в) только при тромбозе сигмовидного синуса
г) все перечисленное верно
022. Нарушение координации в конечностях при абсцессе мозжечка бывает:
а) на стороне поражения
б) на противоположной стороне
г) нарушений в координации движений нет
023. Характерно для абсцесса мозжечка:
024. Температура тела при отогенном менингите чаще:
а) гектическая (с несколькими перепадами на 1,5 — 2,0 ° в течение суток) — ремитирующее течение лихорадки
б) фебрильная (38-40°), колеблется в течение суток, но не более, чем на 1°
025. Пульс при отогенном менингите, как правило:
г) с выраженной экстрасистолией
026. Головная боль при отогенном менингите чаще:
а) интенсивная, локализованная, приступообразная
б) диффузная, интенсивная, распирающая
027. Для гнойного отогенного менингита не характерны:
б) ригидность затылочных мышц
в) повышение ликворного давления
г) тризм жевательной мускулатуры
028. Мутный ликвор, цитоз до 30000 клеток в 1 мкл, выделяется из иглы под давлением 500 мм вод. ст.при:
029. При лечении гнойного отогенного менингита проводится только:
а) расширенная радикальная операция
б) антибиотикотерапия, дегидратациоиная и дезинтоксикационная
в) антромастоидэктомия, антибиотикотерапия
г) расширенная радикальная операция с обнажением dura mater и сигмовидного синуса, антибиотикотерапия, дегидратация и дезинтоксикация
030. Лечение больных с отогенным менингитом проводится в отделении:
031. Предпочтительнее при гнойном менингите введение антибиотиков:
г) в подключичную вену через катетер
032. Для менингита не характерно:
в) вынужденное положение головы с наклоном к плечу
г) изменение картины глазного дна
033. Головная боль при менингите, как правило:
034. Наибольшую диагностическую ценность при отогенном сепсисе имеет:
а) бактериологическое исследование крови
б) серологическое исследование крови
035. В комплексное терапевтическое лечение сепсиса входит только:
а) антибактериальная терапия
в) иммунокоррекция и компенсация функций органов и систем
г) все перечисленное верно
036. Температура тела при тромбозе сигмовидного синуса и сепсисе чаще:
а) гектическая (с несколькими перепадами на 1,5 — 2,0 ° в течение суток) – ремитирующее течение лихорадки
б) фебрильная (38 — 40°), колеблется в течение суток, но не более, чем на 1°
037. Наиболее часто, при отогенных осложнениях, наблюдается тромбоз:
б) кавернозного и поперечного синусов
в) сигмовидного и поперечного синусов
038. Причиной тромбоза сигмовидного синуса и следующего за ним сепсиса является:
а) кариес скулового отростка
б) гнойное воспаление среднего уха, распространяющееся на сосцевидный отросток
в) гнойное воспаление клеток решетчатого лабиринта
г) катаральное воспаление среднего уха
039. Для отогенного сепсиса не характерны:
а) потрясающие ознобы, ежедневно или 2-3 раза в день
б) скачущий характер температуры
в) метастазы в виде гнойников
040. При тромбозе сигмовидного синуса и отогенном сепсисе не рекомендуется:
а) дегидратационная терапия (маннитол, лазикс, магния сульфат)
б) дезинтаксикационная терапия (гемодез, аскорбиновая кислота), глюкортикоиды
в) антигистаминные и антикоагулянты
г) викасол, аминокапроновая кислота
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Да какие ж вы математики, если запаролиться нормально не можете. 8212 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Медицинский справочник болезней
Абсцесс мозга. Причины, виды, симптомы, стадии развития и дифференциальнвя диагностика абсцессов мозга.
Абсцесс мозга — ограниченное скопление гноя в веществе мозга.
- В этиологии заболевания большое значение имеют гнойные процессы среднего и внутреннего уха (отогенные абсцессы).
- Абсцессы мозга, обусловленные поражением придаточных пазух носа, встречаются значительно реже.
- Большую роль играет травма черепа, особенно огнестрельная.
- Однако основное значение имеют метастатические абсцессы, обусловленные чаше всего гнойными процессами в легких (бронхоэктазы, эмпиемы, абсцессы);
- Реже гнойные метастазы являются следствием поражения других органов.
Абсцессы мозга чаще встречаются в молодом возрасте, преимущественно у мужчин.
Патоморфологические изменения в нервной системе в начальной фазе заболевания проявляются в виде очагового гнойного менингоэнцефалита.
Следующая стадия — некроз ткани и образование полости абсцесса: к некротическим изменениям присоединяются экссудативные и инфильтративные процессы.
В дальнейшем вокруг полости абсцесса формируется капсула. Инкапсулированная полость может существовать длительное время без клинических проявлений. После опорожнения абсцесса образуются линейные рубцы. В некоторых случаях остаются кисты, наполненные серозным содержимым.
Клиническая картина характеризуется общемозговыми и очаговыми симптомами, а в острой стадии — общеинфекционными.
Начало болезни обычно сопровождается головной болью, рвотой, высокой температурой, брадикардией, оглушенностью.
Больные вялы, апатичны. Иногда наблюдаются диспепсические явления, нарушения сна. Нередко возникают изменения на глазном дне в виде разной степени застоя, иногда развивается неврит зрительных нервов. Характерно наличие менингеальных симптомов, причем может наблюдаться их диссоциация, т. е. отсутствие симптома Кернига при наличии ригидности мышц затылка.
Наиболее часто абсцессы локализуются в височной доле мозга, мозжечке и лобной доле.
Абсцессы височной доли мозга,
Абсцессы височной доли мозга, как правило, отогенной природы. При левосторонней локализации они характеризуются амнестической и реже сенсорной афазией. Типичны гемианопсия, эпилептические припадки, расстройства слуха, реже нарушения вкуса и обоняния, а также координаторные расстройства. Наряду с очаговыми симптомами выявляются дислокационные признаки, обусловленные сдавлением либо смещением среднего мозга, в основном в виде синдрома Вебера: частичное поражение глазодвигательного нерва на стороне очага и симптомы пирамидной недостаточности различной интенсивности на противоположной стороне. Иногда наблюдаются двусторонние симптомы поражения глазодвигательных нервов и пирамидных путей.
Абсцессы мозжечка.
Основными симптомами являются статические и динамические расстройства координации: гомолатеральная гемиатаксия и снижение мышечного тонуса, дисдиадохокинез, падение больных в сторону очага поражения или назад, горизонтальный крупноразмашистый нистагм в сторону очага, дизартрия. Может быть вынужденное положение головы, поворот подбородка в противоположную абсцессу сторону или наклон головы вперед и вниз, реже парез взора и девиация глазных яблок обычно в здоровую сторону, геми- и монопарезы, тонические судороги, поражение VII, IX, X, XII черепных нервов.
Абсцессы лобных долей по частоте занимают третье место после абсцессов височной доли и мозжечка. Их диагностика трудна в связи с бедностью симптоматики. Могут наблюдаться джексоновские припадки, моно- или гемипарезы, моторная афазия, изменения психики, дизартрия, апраксия конечностей, хватательный рефлекс, атаксия, каталепсия, нистагм.
Абсцессы теменной и затылочной долей встречаются значительно реже. Для них характерна очаговая симптоматика.
Очень редко встречаются Абсцессы спинного мозга, сопровождающиеся болью в спине, интенсивность которой зависит от локализации процесса, с последующим присоединением корешковых болей. В зависимости от течения абсцедирования (острого, подострого, хронического) развиваются симптомы нарастающего сдавления спинного мозга вплоть до пара- или тетрапареза (-плегии).
Стадии развития абсцессов.
В течении абсцесса мозга выделяют отдельные стадии.
- В начальной стадии отмечают повышение температуры, общемозговые и менингеальные симптомы.
- Скрытая стадия характеризуется улучшением состояния больного и сопровождается недомоганием, умеренной головной болью, небольшой температурой.
- Явная стадия заболевания сопровождается очаговыми симптомами мозгового абсцесса. Возможны как ремиссии, так и осложнения абсцесса мозга — гнойный менингит либо прорыв гноя в желудочки мозга.
В крови — умеренный лейкоцитоз со сдвигом формулы влево и увеличение СОЭ. Давление цереброспинальной жидкости, как правило, повышено, количество клеток колеблется от нормального уровня до высокого (тысячи клеток); максимальный цитоз отмечается в начальной стадии болезни, когда регистрируются лимфоциты и полинуклеары, при этом количество белка не превышает 1 г/л. Содержание сахара в цереброспинальной жидкости может быть снижено. Падение его уровня указывает на осложнение абсцесса менингитом.
При спинальном абсцессе наблюдается блок подпаутинного пространства. На рентгенограммах черепа могут выявляться признаки внутричерепной гипертензии.
Диагностика.
Для диагностики абсцесса мозга используют:
- эхоэнцефалографию,
- электроэнцефалографию,
- люмбальную пункцию,
- ангиографию и
- компьютерную томографию.
Диагноз абсцесса основывается на данных анамнеза (острое инфекционное начало, наличие очагов гнойной инфекции), клинической картине и результатах дополнительных методов исследования.
Дифференциальный диагноз.
Дифференциальный диагноз проводят с опухолями, энцефалитом, синустромбозом, гнойным менингитом. Опухоли головного мозга отличаются от абсцесса более медленным течением, отсутствием оболочечных симптомов и воспалительных изменений в крови и цереброспинальной жидкости; при синустромОрзе отмечаются выраженные менингеальные симптомы, повышение внутричерепного давления, очаговые симптомы, поражение черепных нервов.
Лечение хирургическое.
До и после операции назначают массивные дозы антибиотиков с учетом чувствительности к ним микроорганизмов, дегидратирующие средства.
Примерно половина больных, успешно оперированных по поводу абсцессов головного мозга, сохраняют трудоспособность; при спинальных абсцессах прогноз хуже.
Профилактика абсцессов головного мозга заключается в своевременном и правильном лечении первичных гнойных процессов, а при черепно-мозговых ранениях — в полноценной первичной обработке раны.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Наиболее частой причиной возникновения риногенных абсцессов головного мозга являются фронтит и этмоидит, реже воспаление верхнечелюстной пазухи и клиновидной пазухи, при этом, как правило, возникают абсцессы лобной доли, что обусловлено в первую очередь ее близостью к околоносовым пазухам. Абсцессы передней черепной ямки, как и отогенные абсцессы височной и затылочной долей, подразделяются на ЭДА, СДА и на интрамедуллярные абсцессы.
При хроническом фронтите инфекция чаще всего распространяется per continuitatem, через патологоанатомические дефекты задней стенки лобной пазухи или через верхнюю стенку, граничащую с глазницей. В последнем случае может иметь место двойное осложнение — флегмона орбиты и одно из названных выше риногенных внутричерепных осложнений. Вовлечение в воспалительный процесс слезных путей может привести и к третьему сочетанному с первыми двумя осложнению — гнойному дакриоциститу.
При хроническом этмоидите инфекция распространяется через разрушенную решетчатую пластинку с формированием эпидурального абсцесса над ней. Гиперергический характер воспаления приводит к образованию фистулы, которая при фронтите локализуется в области задней стенки лобной пазухи, при этмоидите — над решетчатой пластинкой, при сфеноидите — в области площадки клиновидной кости. В области фистулы образуется аррозивный дефект твердых мозговых оболочек с образованием СДА и возможным его распространением в глубь мозговой ткани.
При острых синуситах инфекция чаще всего распространяется гематогенным путем. В этом случае абсцесс может возникать в веществе лобной доли без повреждения твердых мозговых оболочек. В случае распространения инфекции внутрь черепа контактным путем сначала развивается ЭДА, затем — некроз и дефект твердых мозговых оболочек и далее — либо генерализованный базилярный менингит, либо ограниченный энцефалит с образованием абсцесса. Локализация абсцесса в лобной доле существенно не зависит от стороны поражения ЛИ и может возникать как на стороне пораженной пазухи, так и на противоположной стороне. Такую особенность локализации абсцессов лобной доли В.Т.Пальчун и и соавт. (1977) объясняют гематогенным распространением инфекции, а в некоторых случаях и асимметричным расположением ЛИ, при котором один из них может одновременно граничить с обеими лобными долями головного мозга. Кроме того, как отмечают названные авторы, возможно возникновение и вторичных риногенных внутричерепных осложнений при остеомиелите костей черепа различной локализации. В этом случае абсцессы головного мозга могут возникать на отдалении и чаще всего в теменно-височной и даже затылочной долях. Это объясняется тем, что вначале возникает флебит верхнего продольного синуса, из которого инфекция распространяется гематогенным путем. Этим же путем инфекция может распространяться непосредственно из остеомиелитического очага.
Патогенез и патологическая анатомия абсцессов головного мозга. Под абсцессом головного мозга понимают солитарное скопление гноя в веществе головного мозга, отграниченное от окружающих тканей демаркационным барьером. Начальной стадией абсцесса является ограниченный гнойный энцефалит. При низкой вирулентности микроорганизмов, при высокой иммунной и неспецифической резистентности организма и эффективной антибиотикотерапии развитие энцефалита прекращается, а лизированная ткань головного мозга замещается рубцом. При обратной картине гнойное расплавление ткани головного мозга прогрессирует, и в белом веществе образуется заполненная гноем полость, размеры которой варьируют. Абсцесс размером с куриное яйцо может образоваться в течение 5-6 дней, но чаще под влиянием неоперативного лечения его развитие замедляется, в результате чего из глии и соединительной ткани вокруг гнойника образуется капсула, отграничивающего его от окружающего вещества головного мозга. Для образования более или менее прочной капсулы требуется 4-6 нед. Этим завершается окончательное морфологическое оформление абсцесса. Капсула блокирует дальнейшее распространение инфекции, она образует как бы автономную воспалительную систему, мало влияющую на окружающие ткани и на организм в целом. Поэтому общие и местные симптомы абсцесса головного мозга постепенно редуцируются практически до мнимой картины полного выздоровления. Небольшой абсцесс может преобразоваться в рубцовую ткань, и тогда наступает истинное выздоровление, однако при вовлечение в рубцовый процесс мозговых оболочек могут развиваться эпилептиформные припадки.
Под влиянием травмы черепа, суперинфекции (грипп, ангина, пневмония и др.) и других неблагоприятных факторов дремлющая в полости абсцесса инфекция может активизироваться, при этом капсула подвергается гнойному расплавлению и диффузному распространению инфекции с образованием новых очагов гнойного расплавления головного мозга.
Хорошо развитая капсула формируется обычно при стрептококковой инфекции; толщина ее может достигать 4 мм. Абсцессы колибациллярные и вызванные анаэробами окружены слаборазвитой капсулой, которая легко лизируется или разрывается при оперативном удалении абсцесса. В некоторых случаях при данной инфекции капсула и вовсе не образуется, и тогда гнойное воспаление приобретает внешние черты флегмоны с быстрым распространением гнойного процесса в окружающие ткани, нередко с прободением стенок желудочков головного мозга. Этот эксцесс приводит к быстрой смерти.
Симптомы и клиническое течение риногенных абсцессов головного мозга определяются его локализацией, активностью воспалительного процесса (вирулентностью и формой микробиоты), состоянием макроорганизма и эффективностью лечебных мероприятий. Они, как и отогенные абсцессы головного мозга, делятся на три вида: общеинфекционные, общемозговые и очаговые.
Общеинфекционные симптомы: повышение температуры тела в пределах 37,5-38,5°С, умеренный лейкоцитоз со сдвигом в формуле влево, повышенная СОЭ (40-60 мм/ч), слабость, бессонница при сонливости, плохое самочувствие, снижение аппетита, резкое снижение работоспособности и быстрое умственное утомление, брадикардия до 40 уд/мин.
Общемозговые симптомы: головная боль, усиливающаяся под утро, при физическом напряжении, кашле, чиханье, натуживании и потряхивание головой. Усиление головной боли часто сопровождается внезапной рвотой,- признак, характерный для повышения внутричерпного давления и внутримозгового (желудочкового) давления. Изменения на глазном дне встречаются в 50-60%, чаще, чем при отогенном абсцессе височной доли, при этом преобладают признаки неврита дисков зрительных нервов над застойными явлениями. При хронических абсцессах головного мозга любой локализации нередко наблюдаются эпилептические припадки. При поверхностной локализации и отсутствии капсулы наблюдаются оболочечные симптомы. Давление спинно-мозговой жидкости повышено, иногда значительно, что приводит к усилению головных болей. внезапной рвоте, головокружению, фотопсиям и другим проявлениям. При локализации абсцесса головного мозга близко к коре или желудочкам головного мозга в спинно-мозговой жидкости отмечаются умеренный цитоз с преобладанием нейтрофилов и небольшое увеличение содержания белка (0,5-1,2 г/л).
После образования капсулы, особенно при глубоком залегании абсцесса, спинно-мозговая жидкость приобретает нормальный или почти нормальный вид (признак ложного выздоровления). Однако внезапное увеличение в ней числа нейтрофилов и резкое повышение содержания белков на фоне острого ухудшения состояния больного и выраженных оболочечных симптомов указывают на прорыв абсцесса в субдуральное пространство или в желудочки головного мозга. При глубоких абсцессах лобных долей прорыв гноя происходит чаще всего в передние рога боковых желудочков и в центральную их часть.
Очаговые симптомы разнообразны и зависят от функциональной специализации пораженных структур головного мозга. Чаще всего абсцессы лобной доли локализуются в белом веществе верхней или средней лобной извилин, т. е. в той части головного мозга, которая прилежит к задней стенке лобной пазухи. Однако абсцесс может распространяться и кзади по направлению к внутренней капсуле, в которой проходят пирамидные пути и аксоны вторых нейронов черепных нервов, что, в сущности, определяет очаговую симптоматику с выпадением тех или иных функций пирамидной системы и черепных нервов.
При лобной локализации абсцесса головного мозга, возникающего как осложнение острого или обострения хронического гнойного фронтита, обычно обращают на себя внимание такие симптомы, как отек верхнего века и гиперемия конъюнктивы на стороне поражения, экзофтальм со смещением глазного яблока книзу и кнаружи, диплопия. Из общемозговых симптомов отмечают появившиеся нетипичные для данного индивидуума формы поведенческих реакций (эйфория, расторможенность в поведении, каколалия и др.). К очаговым симптомам относятся судороги мимической мускулатуры на стороне, противоположной локализации абсцесса, парезы и пупиллярные расстройства. В далеко зашедших случаях судороги могут охватывать конечности или приобретать генерализованный характер. В дальнейшем судорожному синдрому приходят на смену центральные, а затем и вялые параличи лицевого нерва и нервов конечностей.
При осложнениях гнойных заболеваний задних (глубоких) околоносовых пазух (средние и задние ячейки решетчатого лабиринта и клиновидной пазухи), наряду с абсцессами головного мозга самой разной локализации, нередко доминируют офтальмологические осложнения, а также риногенные поражения венозной системы головного мозга, которым посвящены отдельные разделы настоящей главы. Здесь же мы коснемся некоторых вопросов абсцесса головного мозга.
Продолжительность течения абсцесса головного мозга колеблется от нескольких дней (при молниеносных формах) до многих месяцев и даже лет. При хронических формах небольшой хорошо инкапсулированный абсцесс может протекать бессимптомно и обнаружиться либо при плановом рентгенологическом (КТ, МРТ) обследовании головного мозга, либо случайно на аутопсии. При поражении особо вирулентными микроорганизмами, пониженном иммунитете, замедленном процессе образования защитной капсулы абсцесс быстро увеличивается и может привести к смерти в течение нескольких дней. Внезапная потеря сознания, возникновение сопорозного, а затем и коматозного состояния свидетельствуют, как правило, о прорыве гноя в желудочки головного мозга. Наиболее благоприятно протекают хорошо инкапсулированные абсцессы в больших полушариях головного мозга, которые доступны хирургическому удалению без разрыва капсулы, и которые дают лишь временные легкие обострения под влиянием интеркуррентных инфекций, ушибов головы, а иногда и без явных причин. Часто на такие вспышки больные не обращают внимания и объясняют возникшую головную боль, слабость, подташнивание действием провоцирующей причины или какими-либо иными причинами, например артериальной гипертензией.
Диагностика абсцессов головного мозга нередко весьма затруднительна, даже при тщательном рентгенологическом обследовании. В современных условиях точный диагноз может быть установлен лишь методами КТ или МРТ. Наличие абсцесса головного мозга следует заподозрить при появлении качественно новой цефалгии, отличающейся от типичных (привычных) болей у лиц, страдающих не только хроническими гнойными заболеваниями околоносовых пазух и уха, по и гнойными процессами в какой-либо отдаленной части тела (бронхоэктатичеекая болезнь, гангрена легкого, септический эндокардит и др.).
Дифференцируют абсцесс головного мозга от инфекционных энцефалитов различной этиологии, опухоли, аневризмы и цистицерка головного мозга, медленно нарастающими сосудистыми нарушениями локализованного характера, последствиями ЧМТ с образованием гематом и кист и др.
Прогноз при абсцессе головного мозга неоднозначен и определяется многими факторами: ранней или поздней диагностикой, локализацией очага (наиболее тревожен прогноз при стволовых и паравентрикулярпых абсцессах), общего состояния организма и его иммунологического статуса, вирулентности микробиоты и др. В целом, прогноз можно определить, как оптимистически-осторожный и благоприятный при поверхностных хорошо инкапсулированных абсцессах. При метастатических абсцессах головного мозга, которые нередко бывают множественными, прогноз, как правило, неблагоприятен. Обычно больные погибают от осложнившего абсцесс гнойного разлитого менингита или при прорыве гноя в желудочки головного мозга от гнойного вентрикулита. В досульфаниламидный и доантибиотиковый период летальность от абсцессов головного мозга после операции достигала 50%. В настоящее время этот показатель, по данным разных авторов, к концу XX в. составил 7-10%.
Лечение безусловно хирургическое, причем его проводят по жизненным показаниям даже при осложнившем абсцесс головного мозга гнойном менингите и пребывании больного в сопорозном или коматозном состоянии.

источник
Наиболее частым источником инфекции является лобная пазуха, реже — решетчатый лабиринт; остальные околоносовые пазухи имеют меньшее значение. Абсцедирование обычно возникает при остром или обострении хронического воспаления в пазухах. Форма, расположение и величина риногенно- го абсцесса мозга непостоянны, поскольку задняя стенка лобной пазухи — основной путь распространения инфекции — варьирует в расположении, размерах и отношении к лобным долям.
Местные симптомы характеризуют в основном особенности течения воспаления в пазухах: отек век, больше верхнего, отек и гиперемия конъюнктивы, наличие экзофтальма различной степени выраженности со смещением глазного яблока чаще книзу и кнаружи. Эти симптомы более выражены при остром, чем при хроническом фронтите, и наблюдаются в острой стадии образования абсцесса мозга, значительно уменьшаясь в поздней стадии, когда общие симптомы (умеренное повышение температуры, небольшие изменения крови) однотипны для абсцессов мозга всех локализаций (умеренный лейкоцитоз, нейтрофилез, увеличение СОЭ). Когда наступает инкапсуляция абсцесса, в цереброспинальной жидкости происходит умеренное повышение давления; часто отмечают плео- цитоз до нескольких сотен клеток в кубическом миллиметре, при этом больше нейтрофилов; обычно увеличивается содержание белка. Более выраженный плеоцитоз, увеличение содержания в цереброспинальной жидкости сахара и хлоридов, появление микробов свидетельствуют о присоединении менингита.
Общемозговые симптомы при лобных абсцессах, кроме головной боли, характеризуются главным образом раздражительностью, сонливостью, частыми сменами настроения с переходом от веселья к грусти, неадекватным поведением. В части случаев эти симптомы можно объяснить внутричерепной гипертензией, но иногда они могут быть расценены как очаговые симптомы поражения лобной доли. К очаговым симптомам следует отнести и наблюдающуюся эйфорию, не- адекватность поведения, дурашливость. Никогда не наблюдается нистагма, нарушений обоняния, изменений статики и походки.
Более обычными очаговыми симптомами для абсцессов лобной доли являются судороги, парезы и зрительные нарушения. Судороги носят характер фокальных, джексоновских припадков, начинаются с мимических мышц лица противоположной стороны и при прогрессировании заболевания распространяются сначала на верхнюю, затем на нижнюю конечности; в далеко зашедшей стадии заболевания возможны и общие судорожные припадки с фокальным началом. При возникновении подозрения на абсцесс мозга обязательна компьютерная томография.
Лечение риногенного абсцесса мозга только хирургическое, предусматривающее санацию источника воспаления, дренирование абсцесса. В послеоперационном периоде показана массивная антибиотико- и дегидратационная терапия.
Заболевание обусловлено распространением инфекции обычно из области носогубного треугольника (главным образом при фурункулах носа) по венам, не имеющим клапанного аппарата, непосредственно в пещеристый синус и быстрой генерализацией ее, развитием сепсиса. Осложнение может иметь место и при гнойном воспалении клеток решетчатого лабиринта, верхнечелюстных, клиновидных и др. в силу анатомической близости этих образований.
Клиническая картина тромбоза пещеристого синуса складывается из общих, общемозговых, оболочечных и местных симптомов.
Общая симптоматика состоит в повышении температуры тела, выраженных признаках инфекционно-септического процесса: приступах, сопровождающихся значительным повышением температуры и ее снижением, сочетающихся с ознобом, обильным потоотделением и слабостью. Иногда высокая температура тела постоянна. Могут быть инфект-метастазы в легкие и другие органы. Чаще изменения внутренних органов обусловлены нарушением микроциркуляции.
В крови лейкоцитоз (сегментоядерный), повышенная СОЭ, диспротеинемия с увеличением относительного содержания аг, а2— и у-глобулинов. В посеве крови, взятой на высоте температуры тела, чаще обнаруживаются стрептококки и стафилококки. Общемозговая симптоматика сопряжена с повышением внутричерепного давления и заключается в головной боли, расширении вен и сужении артерий глазного дна; менингеальная симптоматика — в плеоцитозе и положитель- ных результатах глобулиновых реакций, слабо выраженной ригидности затылочных мышц при отрицательных симптомах Кернига и Брудзинского (диссоциированный симптомоком- плекс). Местные симптомы включают экзофтальм, отек и красноту вен, птоз, хемоз, неврит отводящего, блоковидного, глазодвигательного и тройничного нервов.
Важным диагностическим методом в дополнение клинических данных является компьютерное исследование черепа.
Лечение. В первую очередь производится хирургическая санация очага инфекции (вскрытие гнойника, операция на пазухе и т.д.). Консервативная терапия состоит главным образом в купировании блокады микроциркуляции и тромбозов. Ведущее место отводят терапии гепарином, вводимым подкожно или внутривенно. Доза гепарина подбирается так, чтобы в крови стали отрицательными реакции на протамин, этанол, нафтол и наличие фибринолярных комплексов. Обычно она не превышает 30 000—40 000 ЕД в сутки. Важное значение имеет заместительная терапия недостающих антикоагулянтов. С этой целью вводят свежезамороженную плазму и свежую кровь. Использование низкомолекулярных декстранов (реопо- лиглюкин в дозе 5—10 мл/кг) позволяет снизить агрегатные свойства крови. Для профилактики и терапии блокады микроциркуляции и тромбозов используют препараты, обладающие способностью предупреждать агрегацию тромбоцитов и активизировать фибринолитическую активность плазмы (аспирин в дозе 0,25—0,5 г 2—3 раза в сутки, никотиновая кислота 0,05—0,1 г 3 раза в сутки или 3 мл 1 % раствора внутримышечно 1—2 раза в сутки).
источник
001. Основной путь распространения инфекции при развитии риногенных орбитальных осложнений:
002. При развитии риногенных орбитальных осложнений невозможен путь распространения инфекции:
003. Осложнение не относится к орбитальным риногенным:
а) тромбоз вен клетчатки глазницы
в) диффузное негнойное воспаления клетчатки глазницы
г) ретробульбарный абсцесс
004. Риногенное осложнение не относится к орбитальным:
а) реактивный отек клетчатки век
б) ретробульбарный абсцесс
005. К нарушению подвижности глазного яблока ведет парез нерва:
006. Слезотечение (вероятнее всего) может возникнуть при воспалении пазухи:
007. При прорыве гноя в ретробульбарную клетчатку при субпериостальном абсцессе орбиты возникает:
008. Для флегмоны орбиты не характерны:
б) подвижность глазного яблока
009. Риногенное осложнение не относится к орбитальным:
б) ретробульбарный абсцесс
010. Осложнением этого риногенного заболевания чаще всего является флегмона орбиты:
а) обострение хр. гайморита
г) абсцесс перегородки носа
011. Субпериостальный абсцесс глазницы может осложниться:
а) ретробульбарным абсцессом
012. Происходит нарушение обоняния при экстрадуральном абсцессе в связи:
а) сдавление обонятельной луковицы:
в) нарушение кровообращения центров обоняния
013. При риногенном экстрадуральном абсцессе не может нарушаться нерв:
014. Судуральный абсцесс вероятнее всего может возникнуть при:
г) абсцессе перегородки носа
015. При экстрадуральном абсцессе нет изменения нерва:
016. Риногенные внутричерепные осложнения не возникают этим путем:
017. Это внутричерепное осложнение не может быть риногенным:
г) внутричерепная гематома
Тромбоз кавернозного синуса (синустромбоз)
001. Пещеристый синус граничит с:
а) наружной сонной артерией
б) внутренней сонной артерией
002. Синустромбоз чаще возникает при
а) паратонзиллярном абсцессе
б) остром верхнечелюстном синусите
003. Синустромбоз от флегмоны глазницы отличается:
а) отсутствие боли при надавливании на глазное яблоко
б) полная или частичная слепота
в) снижение подвижности глазного яблока
004. Путь наиболее частого проникновения инфекции в кавернозный синус:
005. Осложнением тромбоза кавернозного синуса не может быть:
006. При тромбозе кавернозного синуса обычно катетеризируют сосуд для
эндоваскулярного введения антибиотиков:
а) внутренняя сонная артерия
б) наружная сонная артерия
в) поверхностная височная артерия
007. Боли при надавливании на глазное яблоко характерны для риногенного внутричерепного осложнения:
г) диффузного воспаления клетчатки орбиты
008. Осложнением синустромбоза не может быть:
009. Для эндоваскулярного введения антибиотиков
при синустромбозе обычно катетеризируют:
в) наружную сонную артерию
010. Для синустромбоза не характерно:
001. Чаще других встречается риногенное внутричерепное осложнение:
002. Для серозного менингита не характерно:
б) понижение давления в субарахноидальном пространстве
003. К симптомам гнойного менингита не относится:
004. Симптом не относящийся к менингиальным:
г) ригидность затылочных мышц
005. Симптом не характерный для гнойного менингита:
006. Диагноз менингита устанавливается на основании данных:
007. Изменение в составе ликвора, не характерное для гнойного менингита:
008. Для менингита характерно:
г) застойные явления на глазном дне
009. Для серозного менингита не характерно:
б) неблагоприятное течение
в) повышение давления в субстратах крови
010. Для явной стадии абсцесса лобной доли мозга не характерны симптомы:
011. Симптом, характерный для абсцесса лобной доли мозга:
а) иррадиация боли в затылок
в) ригидность мышц затылка
г) отсутствие расстройства психики
012. Симптом, не характерный для абсцесса мозга в лобной доле:
а) локальная боль в надбровных областях
013.Изменение гемограммы, не характерное для абсцесса мозга:
014. К необходимым обследованиям при абсцессах мозга не относится:
в) ДГ сосудов головного мозга
г) рентгенография сосцевидного отростка
001. До 7 лет глоточная миндалина работает как:
г) не несет функциональной нагрузки
б) гипертрофия глоточной миндалины
г) разрастание соединительной ткани
003.При гипертрофии глоточной миндалины I степени лимфаденоидная ткань прикрывает:
б) верхние две трети сошника
004. Аденоиды II степени прикрывают сошник:
005. При гипертрофии глоточной миндалины III степени сошник прикрыт:
006. Острое и хроническое воспаление глоточной миндалины называется:
007. «Аденоидами» называется гипертрофия:
008. При остром аденоидите необходимо провести:
009.Основной симптом острого аденоидита это только:
а) нарушение носового дыхания
б) постоянные слизистые выделения из носа
г) все перечисленное верно
010. Основной симптом острого аденоидита это только:
в) отделяемое по задней стенке глотки
011.Наиболее частым осложнением острого аденоидита является:
012. Для выяснения состояния глоточной миндалины необходимо провести:
а) эндоскопический осмотр носоглотки
013. Степень гипертрофии глоточной миндалины определяют с помощью:
г) пальцевого исследования носоглотки или эндоскопии носоглотки
014. В комплекс лечения аденоидита сочетанного с аллергическим ринитом, необходимо включать:
в) топические иммуномодуляторы
г) системные иммуномодуляторы
015. Удаление глоточной миндалины это:
016. Абсолютным показанием для проведения аденотомии является:
а) искривление носовой перегородки
в) рецидивирующий средний отит
017. В ближайший послеоперационный период после аденотомии, ревизия
носоглотки проводится при:
а) отсутствии носового дыхания
г) рецидивирующем аденоидите
018. Для аденоидов III степени характерно только:
а) затрудненное носовое дыхание
б) «аденоидный тип» лицевого скелета
в) гипертрофия носоглоточной миндалины
019. Характерным признаком «аденоидного лица» является:
а) сглаженность носогубных складок
б) выраженность носогубных складок
Заболевания глотки
001. Осмотр ротоглотки это:
002. К неврозам глотки относятся:
а) только гипестезии глотки
б) только анестезия глотки
в) только парестезия глотки
003. Причиной невроза глотки может быть:
в) только бульбарные параличи
004. Лечение неврозов глотки включает:
б) только новокаиновые блокады
005. Инородное тело глотки чаще всего локализуются в:
006. Характер боли при инородных телах в глотке:
007. Ведущим симптомом инородных тел глотки является:
а) тризм жевательной мускулатуры
в) неприятный запах изо рта
008. Чаще причиной острого фарингита являются:
б) внутриклеточные инфекции
009. Острый фарингит необходимо дифференцировать только с:
010. При остром фарингите наиболее эффективно назначение:
011. При остром фарингите наиболее эффективно назначение:
012. Для фарингита характерно:
а) воспаление слизистой оболочки глотки
б) воспаление паратонзиллярной клетчатки
в) воспаление заглоточного пространства
013. При рассечении задней стенки глотки до позвоночника отмечается следующая последовательность оболочек(1-фиброзная, 2-слизистая, 3-мышечный слой, 4-адвентиция):
014. При боковом гранулезном фарингите страдает эпителий слизистой
в) цилиндрический и лимфоидные фолликулы
015. В гранулах слизистой оболочки задней стенки глотки находятся
а) цилиндрического эпителия
016. Микроциркуляторное русло слизистой оболочки задней
стенки глотки при хроническом атрофическом фарингите выглядит:
а) слабо васкуляризированным
б) без сосудистого рисунка
в) с единичными расширенными сосудами
г) с ярким сосудистым рисунком
017. Причиной хронического фарингита могут быть:
а) различные формы хронического тонзиллита
в) может быть только компенсированная форма хронического тонзиллита
г) только декомпенсированная форма хронического тонзиллита
018. Ведущие этиологические факторы для фарингитов:
б) чрезмерные голосовые нагрузки, холодная или горячая пища, нарушение носового дыхания
в) нарушение голосового режима, застойные явления в глотке при декомпенсации сердечной деятельности
г) работа в холодном помещении
019. Формы хронических фарингитов:
а) гиперпластический и некротический
в) катаральный, атрофический, гипертрофический
г) катаральный, аллергический, некротический
020. Розовые гранулы на задней стенке глотки характерны для хронического фарингита:
021. Ощущение першения в глотке при хроническом фарингите не обусловлено раздражением нерва:
022. Ощущение боли в глотке при хроническом фарингите не обусловлено раздражением рецепторов нерва:
023. При атрофическом фарингите в состоянии «истощения» находится:
а) цилиндрический эпителий слизистой оболочки задней стенки глотки
б) мерцательный эпителий слизистой оболочки задней стенки глотки
в) многослойный плоский эпителий слизистой оболочки задней стенки глотки
024. Атрофический хронический фарингит у больных сахарным диабетом обусловлен:
а) наличием в сосудистом русле циркулирующих иммунных комплексов
б) нарушением микроциркуляции слизистой оболочки задней стенки глотки
в) приемом длительно сахароснижающих препаратов
025.Хронический атрофический фарингит является следствием хронического гастрита:
б) очень редко в случаях, когда происходит декомпенсация патологического процесса
в) при декомпенсации патологического процесса слизистой оболочки желудка
г) при погрешностях в диете
026. При хроническом фарингите на фоне шейного остеохондроза основными жалобами будут только:
б) чувство сухости в глотке
в) чувство инородного тела в глотке
027. Переход хронического фарингита от одной формы к другой возникает:
а) после двусторонней тонзилэктомии
б) при смене внешних раздражителей
в) при гормональных изменениях в организме
028. Критерием эффективности лечения хронического фарингита является:
а) изменения микробиоциноза глотки
б) отсутствие первичных ангин у больного
г) снижение температуры тела
029. При хроническом фарингите, когда у больного имеются жалобы на сухость и першение в горле, а при осмотре отмечаются атрофические изменения задней стенки глотки предпочтительнее:
в) ультрозвуковые щелочно-масленные ингаляции
г) смазывание слизистой оболочки агрессивными растворами
б) грибковый налет на слизистых щек
в) грибковое поражение слизистой оболочки глотки
г) дистрофические изменения слизистой оболочки глотки
031. Основное место в патогенезе кандидомикоза глотки занимает:
б) лечение большими дозами антибиотиков
г) нарушение гигиены полости рта
032. Основным методом лечения заглоточного абсцесса является:
033. Ожоги глотки чаще обусловлены:
034. Тяжесть местных поражений слизистой оболочки глотки при
химическом ожоге зависит только от:
в) продолжительности воздействия на ткани
Последнее изменение этой страницы: 2016-08-25; Нарушение авторского права страницы
источник
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения — стереотаксической пункции абсцесса.
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причиной образования гематогенных абсцессов головного мозга чаще всего являются воспалительные процессы в легких (бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). В таких случаях бактериальным эмболом становится фрагмент инфицированного тромба (из сосуда на периферии воспалительного очага), который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где и фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
В случае открытой проникающей черепно-мозговой травмы абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
При гнойно-воспалительных процессах в придаточных пазухах носа (синусит), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae. При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными.
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга. В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре. На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
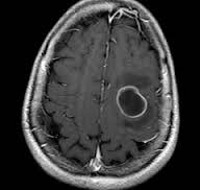
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза. На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. В случае абсцесса головного мозга без черепно-мозговой травмы или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. В случае исчезновение абсцесса (по данным нейровиуализационных исследований) назначают флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей. У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение таких пациентов должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу. Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
источник