Абсцесс – это гнойно-некротическое полостное образование в тканях или органах, ограниченное пиогенной капсулой. Возбудителями этого заболевания наиболее часто являются различные штаммы стафилококков, стрептококков. Реже высевают протей, кишечную, синегнойную палочки. Нередко из полости абсцесса получают ассоциации нескольких патогенных микроорганизмов.
Развитие абсцесса связано с проникновением в ткани патогенных микроорганизмов через микротравмы, а также гематогенным и лимфогенным путём. Нередко микробы попадают в ткани при случайных колотых ранах или после инъекций при несоблюдении асептики.
Клинические симптомы абсцесса мягких тканей в большинстве случаев характерны для острого гнойного воспаления. Отмечаются локальные боли в зоне формирования гнойника, местный отек мягких тканей, гиперемия, флюктуация. Общее состояние больного прогрессивно ухудшается, появляется недомогание, общая слабость, разбитость, снижение аппетита, нарушение сна, потливость. Температура тела повышается до субфебрильной или фебрильной.
При локализации гнойника вблизи сустава инфекционный процесс может распространяться на суставную сумку или на полость самого сустава, вызывая гнойный бурсит, артрит. В случае развития указанных осложнений именно они определяют дальнейшее развитие заболевания, а значит тактику его лечения.
При локализации абсцесса вблизи крупной вены, последняя может быть вовлечена в воспалительный процесс. Далее инфекция способна распространяться по сосудистой стенке, вызывая гнойный тромбофлебит. Попадание патогенного стафилококка в кровеносное русло вызывает генерализацию инфекции.
Наиболее опасны абсцессы, расположенные в области носогубного треугольника. Венозный отток из этой области происходит через лицевые и глазничные вены в кавернозный синус черепа. Тромбоз последнего приводит к развитию гнойного менингита, арахноидита. Быстро прогрессирует отёк лица, веки смыкаются, пальпируются плотные болезненные вены. Общее состояние больного прогрессивно ухудшается. Температура тела достигает 40-41°С, определяется выраженная ригидность затылочных мышц, нарушение зрения, потеря сознания, бред. Лечение пациентов с подобным осложнением необходимо проводить в условиях реанимационного отделения.
В некоторых случаях, при глубоком расположении гнойника, отек, гиперемия и флюктуация могут отсутствовать. В таких случаях для верификации диагноза необходимо проведение ультразвукового исследования мягких тканей или выполнение диагностической пункции.
В подавляющем большинстве случаев диагностика патологии не вызывает затруднений. Характерные симптомы заболевания, подкрепленные лабораторными анализами, позволяют поставить правильный диагноз.
Общий анализ крови отражает неспецифические симптомы воспаления: лейкоцитоз, нейтрофилёз с палочкоядерным сдвигом, увеличение СОЭ.
Иногда возникают трудности диагностики метастатических абсцессов у больных с сепсисом. Глубоко расположенные метастатические абсцессы при истощении защитных сил организма протекают без видимой внешней симптоматики, а тяжелое состояние больного не позволяет ему предъявлять какие-либо жалобы. Нарастание эндогенной интоксикации при адекватно санированном первичном септическом является показанием к дальнейшему диагностическому поиску метастатических гнойных очагов с использованием ультразвукового исследования, компьютерной, магнитнорезонансной томографии.
У ослабленных пациентов с онкологическими заболеваниями, туберкулезом, патологией системы крови абсцессы могут протекать без выраженной воспалительной симптоматики и значимых изменений со стороны периферической крови (так называемые «холодные абсцессы»). Подобные случаи требуют проведения диагностической пункции с получением гнойного содержимого. Это позволяет диагностировать абсцесс или «гнойный натёчник», а также произвести необходимую операцию, начать специфическое лечение.
Дифференциальную диагностику при абсцессах проводят с туберкулёзом, гематомой, гемангиомой, сосудистой аневризмой, лимфаденитом, актиномикозом. Правильно установить диагноз гемангиомы и аневризмы помогает цветное ультразвуковое сканирование, ангиография. Диагностическая пункция позволяет подтвердить диагноз гематомы, а ультразвуковое исследование – диагноз лимфаденита. Дифференцировать актиномикоз позволяют серологические реакции, реакция с актинолизатом, а также бактериоскопичес кое исследование пунктата на наличие мицелия.
Лечение небольших по размеру абсцессов можно проводить амбулаторно. Обширные и глубокие абсцессы целесообразно лечить в условиях специализированн ого стационара. Наличие абсцесса является абсолютным показанием к срочному оперативному лечению.
Хирургическое лечение абсцессов направлено на вскрытие, санацию его полости с последующим дренированием гнойного очага. Оперативное вмешательство целесообразно проводить под общей анестезией. Разрез выполняют по силовым линиям в зоне наибольшей флюктуации. При ревизии раны разделяют все межкамерные перегородки, не оставляя в полости гнойного очага несанированных гнойных затёков, выполняют некрэктомию. После ревизии полость промывают растворами антисептиков, осушают, затем дренируют. На этапе полного очищения раны, возможно выполнения кожной пластики раневого дефекта местными тканями в виде наложения вторичных швов.
Одним из вариантов окончания хирургической обработки гнойного очага является метод проточно-промывн ого дренирования, когда операцию заканчивают введением в рану через отдельные проколы силиконовой, перфорированной дренажной трубки. Затем рану ушивают первичными швами, а по дренажу осуществляют капельное введение антисептика с последующей аспирацией. Этот метод позволяют добиться заживления раны по типу первичного натяжения, сократить сроки стационарного лечения пациентов.
При глубоко расположенных гнойных очагах небольшого размера возможно выполнение дренирование полости абсцесса под УЗИ контролем с последующей санацией гнойной полости растворами антисептиков через дренажную трубку. После купирования воспалительных явлений и уменьшения полости абсцесса, дренаж убирают. Данная методика позволяет избежать открытой операции, улучшить косметические результаты, а также уменьшить сроки стационарного лечения.
В послеоперационно м периоде назначают эмпирическую антибактериальну ю терапию полусинтетически ми пенициллинами, защищёнными пенициллинами, цефалоспоринами 1-3-го поколения, фторхинолонами, аминогликозидами , а после верификации возбудителя, проводят антибиотикотерап ию с учетом чувствительности микроорганизмов. При небольших поверхностных абсцессах антибактериальна я терапия в послеоперационно м периоде не показана.
Абсцессы, сопровождающиеся выраженной интоксикацией, диктуют необходимость проведения детоксикационной терапии методом форсированного диуреза.
Спонтанное течение абсцесса, как правило, заканчивается прорывом гнойного отделяемого на поверхность тела, полость или полый орган. Если полость гнойника хорошо дренирована, она опорожняется, затем рубцуется. Неадекватное дренирование приводит к формированию свища. В некоторых случаях, при небольших размерах абсцесса, исходом его может стать фиброз гнойной полости с последующим формированием рубцовой ткани.
Адекватное, своевременное лечение неосложненных абсцессов, как правило, позволяет надеяться на благоприятный исход заболевания.
источник
Дополнительные методы клинического исследования основаны чаще всего на изучении пунктатов, получаемых при пробных проколах (пункциях), а также иссеченных кусочков тканей и опухолей. В ряде случаев пункция может играть одновременно роль диагностического н лечебного методов, особенно часто двойное значение—диагностическое и лечебной имеют спинномозговые пункции с исследованием спинномозговой жидкости, проколы суставов при гемартрозах и выпотах, околосуставных сумок и сухожильных влагалищ, инфильтратов, абсцессов и др.
При пункциях и извлечении жидкости с лечебными целями пунктат следует подвергнуть лабораторному исследованию (микроскопическому, бактериологическому и т. д.), а при отсутствии такой возможности измерить количество извлеченной жидкости, определить давление, под которым она набиралась в шприц, описать ее внешний вид и характер. В ряде случаев такое простое исследование пунктата может иметь большое диагностическое значение. Исследование пунктатов должно проводиться не только при первичном проколе, но и при повторных пункциях. Выбрасывание жидкости, извлеченной с помощью прокола, как ненужной, без исследования се хотя бы путем описания результатов простого осмотра, следует считать грубой, подчас непоправимой ошибкой.
Пункции костного мозга. При ряде заболеваний, связанных с кроветворением, большое диагностическое значение имеет исследование костного мозга. Являясь продолжением клинического исследования, пункция костного мозга позволяет обнаружить тончайшие изменения, прнсходящие у больного в акте кроветворения. Пункция костного мозга сама по себе и в комбинации с одновременным изучением пунктата лимфатических узлов имеет большое значение в диагностическом исследовании миеломной болезни, ретикулоэндотелиоза и прочих заболеваний, поражающих наряду с органами кроветворения костную ткань.
Для взятия костного мозга делают обычно пункцию грудины по средней линии па уровне второго или третьего межреберных пространств. У детей моложе двух лет делается пункция большой берцовой кости в верхней ее трети по медиальной поверхности. Пользуются для пункции специальной иглой длиной около 5 см с просветом 1—2 мм; игла для стернальных пункций снабжена плотно сидящим мандреном и защитной пластинкой, предохраняющей от прокалывания задней костной стенки грудины н ранения жизненно сажных органов. Конец иглы должен быть коротко заострен и хорошо наточен.
Техника стернальной пункции. После тщательной дезинфекции кожи обезболивают 1%-ным раствором новокаина кожу, подкожную клетчатку и особенно периост. Через несколько минут иглу, снабженную мандреном и защитником, вкалывают отвесно до упора ее в кость. Равномерньш вращательным движением прокалывают костную стенку. Проникновение иглы в костномозговое пространство определяется по ослаблению сопротивления, оказываемого корковым слоем кости; иногда при этом слышится или чувствуется легкий треск. После прокола костной стенки мандрен удаляется, на иглу насаживается точно пригнанный шприц (20 мл) и производится насасывательное движение поршня. Отсасывание часто сопровождается кратковременной болью в грудинной кости. Обычно первые капли пунктата содержат главным образом костномозговую ткань, при дальнейшем отсасывании в шприц насасывается преимущественно кровь (Ромейс, 1953). Содержимое шприца быстро выталкивается поршнем па предметное стекло или в стеклянную чашечку. Кусочки костного мозга имеют вид серо-желтоватых или красных обрыпков, легко отличнмых от окружающей крови. Кровь отсасывается фильтровальной бумагой, осторожно выбираются кусочки мозга для отпечатков или приготовления обычным образом на предметных стеклах мазков. Исследование проводит специалист-гематолог.
Сустав пунктируют при воспалительных (острых и хронических) заболеваниях и при травмах. Даже втех случаях, когда пункция сустава делается с лечебной целью повторно, следует каждый раз исследовать пунктат хотя бы путем простого его осмотра (давление, количество, консистенция, внешний вид).
Техника пункции суставов. Независимо от того, предстоит ли пункция сустава верхней или нижней конечности, операция (прокол и взятие пунктата) проводится в положении больного лежа, что может быть при пункциях суставов верхних конечностей менее удобно для врача, но зато более приемлемо для больного. Пункцию нужно проводить с соблюдением всех необходимых требований асептики, как при любой большой хирургической операции (руки, кожа больного, белье и инструментарий). Для пункции сустава нужны: шприц емкостью в 10 мл, иглы тонкие диаметром 0,6—0,8 мм, чистые стерильные пробирки и предметные стекла. Кожа и фиброзный слой капсулы сустава очеиь чувствительны, поэтому место укола следует обезболивать 0,5%-ным раствором новокаина, не надеясь на кратковременный характер пункции. Если нет твердой уверенности в том, что жидкость скопилась в полости сустава, то после прокола кожи следует слегка выдвинуть поршень шприца, создав в нем отрицательное давление. При параартикулярпых абсцессах такая предосторожность в состоянии предохранить сустав от занесения в него инфекции, так как при медленном продвижении иглы вглубь шприц засосет жидкость, находящуюся в параартикулярных тканях до прокола сустава. Пункцию проводят в типичных для каждого сустава местах.
Плечевой сустав может быть пунктирован спереди, сзади-сбоку и сзади. Чаще всего приходится прибегать к проколу сустава спереди.
Прокол сустава спереди: плечо слегка отведено и ротировано кнаружи настолько, что малый бугор плечевой кости обращен вперед (согнутое в локтевом суставе предплечье обращено при этом кпереди), игла вкалывается между легко прощупываемым при таком положении малым бугром плечевой кости и клювовидным отростком лопатки.
Прокол сзади-сбоку: больной лежит на здоровом боку, прокол производится на середине линии, соединяющей угол акромиального отростка с наибольшей выпуклостью головки плечевой кости, игла вкалывается косо книзу через дельтовидную мышцу.
Прокол сзади: плечо больного слегка отведено: игла вкалывается непосредственно под углом акромиального отростка в горизонтальном направлении.
Локтевой сустав пунктируется в согнутом под тупым углом положении сзади между наружным мыщелком плечевой кости и наружным краем локтевого отростка.

Рис. 109. Эмпиема коленного сустава. Полость коленного сустава разделена спайками на три изолированные камеры.ранних стадиях артрита луче-запястного сустава в
воспалительный процесс вовлекаются суставы мелких костей запястья. Поэтому пункция области луче-запястного сустава прозводится нередко в атипичных местах с тыльнок поверхности, в месте наибольшего поражения, определяемом клинически к рентгенографически.)
Тазобедренный сустав легче всего пунктируется сбоку, с наружной стороны бедра.
Игла вкалывается перпендикулярно к длинной оси бедра—над вершиною большого вертела. При продвижении иглы вглубину она упирается в шейку бедренной кости; если слегка изменить ход
иглы, направив ее краппально, игла проникает в сустав(Удобен прокол снаружи под большим вертелом впереди бедренной кости. Такой доступ особенно пригоден при отсутствии головки в вертлужной впадине.) . Прокол спереди производится под нупартовой связкой, отступя кнаружи от пульсирующей бедренной артерии. Игла вкалывается отвесно, спереди назад по направлению к легко прощупываемой головке бедренной кости.
Прокол коленного сустава производится у верхнего или нижнего полюсов коленной чашечки, отступя вбок кнаружи или кнутри па 1—2 см. При проколе у верхнего полюса надколенника игла проникает в верхний заворот сумки сустава, у нижнего полюса — в полость сустава.
Голеностопный сустав пунктируется спереди, между наружной лодыжкой и наружным краем сухожилия длинного разгибателя пальцев. При проколе сустава сзади игла вкалывается между наружным краем ахиллоаа сухожилия и сухожилиями малобериовых мышц. Нагноение в крупных суставах, особенно в коленном, может сопровождаться образованием спаек, разделяющих полость сустава на отдельные изолированные камеры. В коленном суставе обычно появляются три камеры: верхняя камера (верхний заворот), отграниченная спайками, образовавшимися между коленной чашкой и мыщелками бедра; передняя камера, расположенная под надколенником и отграниченная от задней камеры спайками, появляющимися между крестообразными связками; задняя камера, расположенная позади крестообразных связок (рис. 109). Характер экссудата может быть различным в каждой из камер, так как камеры при остром воспалении могут разобщиться очень рано, уже через сутки после начала процесса нагноения в суставе. Поэтому пунктат одной из камер может иметь характер, типичный для серозно-фибринозного синовита, в то время как в другой камере имеется уже гной. При общей клинической картине, указывающей на процесс нагноения, и при отсутствии гноя в одной (пунктированной) камере следует, чтобы исключить возможность наличия гноя в других камерах, пропуиктировать их.
Пунктат, полученный при проколе сустава, осматривается вначале в шприце, а затем осторожным движением поршня, без толчков, выталкивается из шприца в чистую пробирку. Медленно стекая по стенке пробирки, пунктат смачивает ее и оставляет след, позволяющий хорошо рассмотреть его особенности, что очень важно с диагностической точки зрения. Более плотные комочки выталкиваются па предметное стекло для микроскопического исследования.
Осмотр пунктата может дать диагностически ценные сведения:
а) пунктат кроваво-красного цвета оставляет на стенке пробирки равномерный мутный розовый налет, не пропускающий света (эритроциты); непрозрачна также кровяная жидкость в пробирке; характерно для гемартроза; б) пунктат кроваво-красного цвета, оставляет на стенках пробирки жирные пятна, на поверхности крови в пробирке плавают капли жира; характерно для гемартроза при внутрисуставном переломе; в) пунктат розовато-желтый, прозрачный; характерно для старого гемартроза; rJ нунктат кроваво-красный, оставляет ни стенках пробирки розовый мутный налет с белыми комочками в виде хлопьев; такие же белые хлопья плавают в столбике жидкости; характерно для нагнаивающеюся гемартроза; д) пунктат кроваво-красный, смачивает стенку пробирки прозрачным, розовым налетом; столб кровяной жидкости в пробирке прозрачен; характерно для гемолиза крови (гемолптичеекий стрептококк); е) пункгат желтоватый, прозрачный, слаботягучий и ма-локлейкнй по сравнению с нормальной синовиальной жидкостью; характерно для серозного экссудата без признаков нагноения; ж) пунктат желтоватый, мутный (лейкоциты), изредка встречаются белые хлопья на стенках пробирки и в столбике жидкости; характерно для серозно-фибринозного экссудата (начало нагноения), при повторных пункциях мутность увеличивается—нагноение прогрессирует (переход в эмпиему); з) пунктат—явный гной в большом количестве (эмпиема); и) пунктат—явный гной в малом количестве; при перемене положения иглы — изредка гной с прожилками крови (при общем тяжелом состоянии больною и типичных клинических признаках); характерно для капсульной флегмоны; к) пунктат грязно-серый с примесью беловатых крошек и хлопьев фибрина; характерно для туберкулеза.
После того как осмотр пунктата дал возможность получить достаточно ясное представление о его характере, пробирку с пунктатом и предметное стекло отсылают в лабораторию для бактериологического и микроскопического исследований. В истории болезни отмечаются результаты осмотра пунктата.
Пункцию инфильтратов и абсцессов мягких тканей применяют при холодных абсцессах с неясной картиной заболевания, а также при подозрении на туберкулезный процесс костно-суставной системы. Прокол никогда не следует делать на вершине проникшего под кожу абсцесса, в месте наиболее ясного зыбления, через истонченную кожу, как это иногда делается, так как нункцкя может послужить началом образования свища, а следовательно, источником вторичной инфекции. Иглу нужно вкалывать в пределах здоровых тканей, косо, по направлению абсцесса с тем, чтобы после отсасывания содержимого абсцесса наступившее смещение тканей придало бы каналу от прокола зигзагообразный ход. Пунктат исследуют путем простого осмотра и лабораторного изучения.
Дата добавления: 2015-06-12 ; просмотров: 1596 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Пункция абсцесса головного мозга — это хирургическое вмешательство, в процессе которого специальной пункционной иглой выполняется прокол гнойника (абсцесса), локализирующегося в головном мозге.
Данная манипуляция может иметь диагностическую или лечебную цель и является очень информативной, поскольку позволяет исследовать флору патологического отделяемого, определить чувствительность к определенным антибиотикам и назначить целесообразное лечение. Абсцесс головного мозга — это достаточно тяжело текущее заболевание, которое в 50% случаев приводит к инвалидности, поэтому очень принципиально его своевременно диагностировать и назначить грамотное лечение. Введение контрастного вещества в абсцесс посредством пункции позволяет определить наличие и конкретизировать границы капсулы гнойника на снимках КТ или МРТ.
Данная хирургическая манипуляция показана в случае, если абсцесс головного мозга находится на стадии церебрита, общее состояние больного является удовлетворительным и есть необходимость в следующем:
- введения контрастного вещества в полость абсцесса головного мозга;
- в аспирации патологического содержимого из гнойника в головном мозге;
- определения патологической флоры гнойника и ее чувствительности к антибактериальным препаратам;
- диагностике и лечении абсцессов множественного характера, локализирующихся в головном мозге;
- в дифференциальной диагностике (исключение других патологий с похожей симптоматикой).
Любые вмешательства на головном мозге требуют высокой квалификации и внимательности специалиста, пункционные манипуляции также не является исключением. Подготовка к пункции абсцесса головного мозга начинается с разъяснительной беседы с пациентом, в процессе которой ему излагается цель, этапы процедуры, то, как он должен себя вести в процессе выполнения пункции и каковы риски данного вмешательства.
Уточняется наличие у пациента чувствительности к анестетикам и выполняется проба на обезболивающий препарат, который планируется применять в процессе вмешательства. По результатам компьютерной томографии определяется точка, в которой целесообразней всего наложить фрезевое отверстие и ввести иглу.
В процессе данной манипуляции используется специальная стерильная остроконечная пункционная игла. Волосы в области операционного поля сбриваются, а кожа обрабатывается раствором йода. В случае применения инфильтрационной анестезии, одноразовым шприцом в мягкие ткани головы вводится анестетик.
Если применяется наркоз — препараты для наркоза вводятся внутривенно. Доктор производит рассечение мягких тканей, накладывает фрезевое отверстие и вводит пункционную иглу в головной мозг. Все движения контролируются с помощью КТ, изображение выводится на экран монитора в реальном времени.
Далее ход операции зависит от ее целей и является индивидуальным (аспирируется гной, вводится контрастное вещество и т.д.). После удаления пункционной иглы рассеченные края мягких тканей ушиваются и накладывается асептическая повязка. Если целью пункции была диагностика, полученное гнойное отделяемое направляется в лабораторию для дальнейшего исследования, по результатам которого и назначается определенная антибиотикотерапия. Лечение абсцесса головного мозга является достаточно сложным, трудоемким процессом и его пункция выступает одним из важнейших элементов на пути к достижению положительных результатов. После пункции пациенту необходимо находиться под наблюдением доктора и четко выполнять все его рекомендации. Обычно с целью контроля послеоперационных осложнений больному еще несколько раз выполняют КТ зоны головы.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
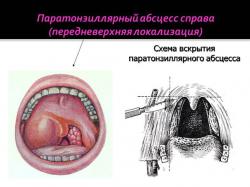
Что такое вскрытие паратонзиллярного абсцесса?
Вскрытие абсцесса является основным методом лечения гнойных заболеваний в области глотки (паратонзиллярный абсцесс, заглоточный абсцесс). Оно проводится почти у всех пациентов, независимо от их возраста или пола. Считается, что абсцесс можно вскрывать на 4 – 5 день после его образования. Если сделать операцию раньше, может оказаться, что полость с гноем еще не сформирована. На этом этапе гноеродные микробы уже пропитали клетчатку вокруг миндалины, однако расплавления ткани еще не наступило. Для проверки «готовности» абсцесса к вскрытию иногда делают диагностическую пункцию.
Диагностическая пункция представляет собой укол специальной толстой иглой в наиболее выпирающую область возле миндалины. Если есть возможность, ход иглы контролируют с помощью рентгеноскопии или ультразвука. После прокола врач аккуратно оттягивает поршень шприца и набирает небольшое количество содержимого в цилиндр. Обнаружение гноя является сигналом, что абсцесс сформировался и готов к вскрытию. Если в шприц не набирается жидкость, или набирается смесь крови, лимфы и небольшого количество гноя, значит, абсцесс еще формируется. На этой стадии лучше начать интенсивную антибиотикотерапию, так как еще есть шанс избежать операции.
Показаниями для проведения диагностической пункции являются:
- ангина длительностью более 5 дней (этого времени достаточно, чтобы сформировался абсцесс);
- сильные боли в горле (усиливаются при глотании, разговоре, движении головы);
- температура более 39 градусов;
- сильное увеличение одной из миндалин (очень редко встречается и двусторонний паратонзиллярный абсцесс);
- увеличение регионарных лимфатических узлов (хотя бы одного);
- признаки общей интоксикации — головные боли, апатия, сонливость, боли в мышцах;
- умеренное учащение дыхания и сердцебиения.
В принципе, во время пункции под контролем аппарата УЗИ или рентгеноскопии можно удалить большую часть гноя из полости. Однако все равно рекомендуется проводить вскрытие абсцесса.
Вскрытие абсцесса считается необходимой процедурой по следующим причинам:
- Она помогает предотвратить распространение гноя. Содержимое полости выпускается или отсасывается специальным шприцом.
- Во время вскрытия (в отличие от пункции) врач имеет возможность обработать полость абсцесса. Для этого он промывает ее специальными антисептическими растворами.
- При абсцессах маленького размера (до 1 сантиметра в диаметре) может быть принято решение не о вскрытии полости, а об ее удалении целиком, со стенками.
- После выпускания гноя наблюдается резкое улучшение состояния пациента. Боль спадает, температура тела снижается, а общее состояние нормализуется в течение нескольких дней.
- Вскрытие абсцесса предполагает уничтожение гноеродных микробов (в отличие от пункции), поэтому риск повторного образования гнойной полости очень мал.
- При вскрытии абсцесса часто проводят параллельную тонзилэктомию (удаление гланд). Это облегчает доступ к глубоким абсцессам и устраняет хронический воспалительный очаг. Благодаря удалению гланд риск рецидивов (повторного образования абсцесса) сильно снижается.
Сама операция с точки зрения медицины является довольно несложной и редко приводит к каким-либо осложнениям. Большинство пациентов даже не оставляют на стационарное лечение. Вскрытие абсцесса проводится амбулаторно, после чего пациенту расписывают подробный курс лечения на дому и предупреждают о необходимости контрольного обследования через несколько дней.
Госпитализации подлежат следующие категории людей с паратонзиллярным абсцессом:
- дети (дети дошкольного возраста могут быть госпитализированы с одним из родителей);
- лица со сниженным иммунитетом;
- лица с тяжелыми сопутствующими заболеваниями;
- беременные женщины;
- больные с высокой угрозой осложнений (сепсис, флегмона, медиастинит);
- пациенты, у которых пункция показала отсутствие сформировавшейся полости с гноем, госпитализируются для тщательного медицинского контроля.
Непосредственно вскрытие абсцесса проводят под местным обезболиванием (раствор дикаина 2%, раствор кокаина 5%). В экстренных случаях допускается рассечение стенки абсцесса и без дополнительного местного обезболивания. Разрез делается в месте наибольшего выпячивания стенки глотки (здесь стенка наиболее тонкая, а абсцесс лежит более поверхностно). Глубина разреза не должна превышать 1 – 1,5 см, чтобы не повредить находящиеся поблизости пучки сосудов и нервов. После выпускания основной массы гноя врач проникает в полость тупым инструментом и разрушает перегородки внутри нее, если таковые имеются. Это улучшает отток гноя и предотвращает его точечные скопления, которые могут впоследствии привести к рецидиву. После этого в полость нагнетается дезинфицирующий раствор. После ушивания полости обычно не требуется дополнительных мер по остановке кровотечения.
Обязательным элементом хирургического лечения паратонзиллярного абсцесса является антибиотикотерапия. При плановой операции противомикробные препараты начинают давать за несколько дней до вмешательства. Это ослабляет гноеродные микробы и не дает им распространиться на соседние области в ходе операции. После вскрытия паратонзиллярного абсцесса антибиотики принимают еще несколько дней. Это необходимо, чтобы предотвратить рецидив заболевания.
Если проводится вскрытие абсцесса, но обнаруживается, что гной не локализован, а начал распространяться между фасциями шеи, врач действует по ситуации. Такие случаи представляют опасность для жизни пациента, поэтому нет единых правил для подобных операций. Если абсцесс образовался под действием анаэробных микробов, масштабы операции могут быть расширены. Эти микроорганизмы лучше всего развиваются в условиях без доступа воздуха. Чтобы создать неблагоприятные для них условия может быть оставлен дренаж (специальная трубка или трубки). Они выводятся наружу через дополнительные разрезы на коже шеи. Это создает дополнительный приток воздуха и отток формирующегося гноя и крови. Через несколько дней при отсутствии признаков рецидива дренаж убирают, а разрезы зашивают.
После вскрытия паратонзиллярного абсцесса пациенту нужно соблюдать следующие правила:
- запрещено прогревать шею, так как это усилит отек и замедлит заживление;
- запрещено пить чрезмерно горячие или холодные напитки, чтобы не вызвать сильное локальное сужение или расширение сосудов;
- желательно употреблять полужидкую или жидкую пищу;
- в период реабилитации запрещено употреблять алкоголь и желательно воздержаться от курения;
- во избежание рецидива необходимо принимать противовоспалительные препараты, антибиотики и витаминно-минеральные комплексы, назначенные лечащим врачом;
- через несколько дней после хирургического вмешательства нужно обязательно показаться лечащему врачу, чтобы он оценил процесс заживления.
У подавляющего большинства пациентов вскрытие паратонзиллярного абсцесса проходит без каких-либо осложнений. Период реабилитации обычно длится не более недели, после чего пациент может возвращаться к привычной жизни.
источник
Для проведения пункции гематомы или абсцесса необходимо иметь 20,0 мл шприц с анестетиком и иглу большого диаметра. После надевания стерильных перчаток и обработки операционного поля выбирают место вкола иглы. Для этого находят точку максимального размягчения мягких тканей над образованием. В этой точке проводят инфильтрационную анестезию и, заменив иглу на иглу большего диаметра, вкалывают шприц с иглой вглубь до ощущения провала. Подтягивают поршень шприца и визуально определяют качество содержимого (гнойное отделяемое или кровь). Затем этим же шприцем откачивают содержимое, не извлекаю иглы, либо подсоединяют к игле вакуумный отсос и таким образом эвакуируют его содержимое.
Техническое оснащение: 20,0 мл шприц, игла большого диаметра, муляж для пункции гематом.
Основным методом местного оперативного лечения инфицированной раны является иссечение гнойного очага, его широкое вскрытие, выпуск скопившегося гноя и обеспечение его свободного истечения.
При вскрытии гнойника выходит большинство патогенных микробов, масса погибших лейкоцитов и значительное количество токсических веществ. Появляется возможность удаления нежизнеспособных тканей. Декомпрессия, возникающая после вскрытия, облегчает проникновение антибиотиков и свежих антивеществ в инфицированную область. Операционное вскрытие гнойного процесса следует проводить при строгом соблюдении правил асептики. Дезинфицирование и изолирование операционного поля, соблюдение необходимых правил обработки рук хирурга, стерильные инструменты — все это предотвращает развитие ятрогенных суперинфекций.
Вскрытие области нагноения всегда следует проводить под анестезией. В связи с тем, что инъецирование анестезирующего препарата в область воспаления сопровождается дальнейшим распространением инфекции, местное обезболивание обычно не применяется, вместо него используют общее обезболивание.
Вскрытие осумкованного гнойного скопления (абсцесса) или флегмоны проводится посредством иссечения. Его величина должна обеспечить свободное истечение гноя. Следует обратить внимание на необходимость широкого вскрытия способствующих застою карманов, мертвого пространства. Если абсцесс разделен на части перегородками, а внутри флегмоны имеются фрагменты, отделенные пластинами фасций и соединительной ткани, то все эти перегородки следует разрушить. Если вследствие анатомических причин это невозможно, то следует обеспечить отдельный выход гноя из каждой части полости (встречные отверстия). Рассечение должно доходить до здоровых тканей, однако не затрагивать их, ибо это ведет к дальнейшему распространению инфекции. При вскрытии гнойного процесса следует выяснить, что скрывается за инфекцией. Лечение скрытого заболевания или удаление инородного тела ускорит процесс излечения инфицированной области. При иссечении нагноившейся операционной раны необходимо удалить все отмершие ткани, все обнаруженные нитки и другие инородные тела.
Важным моментом операционного лечения является обеспечение постоянного опорожнения гнойного эксудата. При вскрытии поверхностного нагноения достаточно заполнить полость абсцесса полосками бинта, хорошо впитывающими жидкость, на 3—4 дня, после чего они безболезненно выпадают. При более глубоком расположении гнойника и его вскрытии либо при вынужденном наложении встречных отверстий, постоянное опорожнение гнойных выделений обеспечивают резиновыми пластинами, резиновыми трубками, дренажем Penrose или еще лучше дренированием с отсасыванием.
Гнойные, воспаленные, травматические (в том числе и операционные) раны следует вскрывать как можно раньше. При выжидании воспаление и нагноение распространяются, охватывая все новые и новые, иногда весьма важные в функциональном отношении ткани. При тяжелом, агрессивном инфицировании раннее вскрытие может спасти больному жизнь.
При местном лечении вскрытой раны используются антисептические растворы, антибиотиковые растворы, порошки, мази и протеолитические средства.
источник
Бесплатная консультация врача по телефону
ООО «Ваш Врач»
Адреса медицинских центров в Москве (единая справочная) +7 (495) 255-45-59
Хирургические центры в Москве

Но не каждое медицинское учреждение может предоставить такую услугу. Стоит отметить, что в районных больницах даже, если и проводится пункция абсцесса, дождаться очереди на ее проведение достаточно сложно. Чтобы не ждать долгое время, лучше всего обратиться в частное учреждение, например, наше.
Полезная информация по теме:
Чтобы выше написанное не оказалось голословными, следует понимать, в чем состоят преимущества нашей клиники.
- В первую очередь – это точность результата.
- В нашей клинике практикуют исключительно профессиональные врачи и другой медицинский персонал, которые имеют специальное образование и необходимый опыт.
- Все анализы и обследования выполняются на новейшем оборудовании, а также в соответствии с самыми современными методиками.
- Привлекательная стоимость всех услуг.
- Качественное обслуживание.
Таким образом, обращаясь в наше медицинское учреждение, каждый клиент получает не только качественное медицинское обслуживание, но и приветливое и прекрасное отношение к себе. Мы предлагаем посетить такого специалиста, как хирург, чтобы он провел не только пункцию абсцесса, но и занялся его лечением.
Полезная информация о приеме хирурга в клинике:
Как уже отмечалось, что абсцесс – это гнойное образование в тканях, которое непременно следует ликвидировать. Благодаря проведению такого обследования, как пункция абсцесса, можно достичь следующих целей:
- Уточнить диагноз.
- Обследовать содержимое гнойного содержания.
- Понять, какой вид микроорганизмов вызвал инфекцию.
- Определить четкие границы абсцесса.
Хирург, имея такие данные в своем распоряжении, может провести удаление нагноения с максимальной точностью и без лишних последствий для организма.
Врач, обладая информацией о типе микроорганизмов, правильно подберет терапию антибиотиками. На разные микроорганизмы различные лекарственные средства действуют различным образом.
С какими симптомами обращаются к хирургу:
Пункция любого абсцесса выполняется в соответствии с определенной методикой, которая подразумевает определенные действия.
- Пациент подготавливается к проведению процедуры, как в физическом, так и психологическом плане.
- Проводится обезболивание тканей, а также их дезинфекция.
- Затем производится разрез тканей и вводится пункционная игла. Игла имеет тупой конец, который не повредит расположенные рядом сосуды.
Стоит отметить, что после ввода иглы зачастую гной выходит самостоятельно, но если этого не происходит, то присоединяется шприц, которым проводится отсасывание гнойного содержимого.

Также в результате обследования проводят определение чувствительности бактерицидных микроорганизмов на антибиотики. Это помогает выбрать наиболее точную и действенную антибактериальную терапию для получения максимального результата.
Таким образом, в нашей клинике вам качественно возьмут такой анализ, как пункция абсцесса, а при желании назначат действенное и эффективное лечение.
Мы ждем в стенах своего заведения каждого, кому требуется качественная медицинская помощь.
Методы диагностики в хирургии:
источник
Техника пункции весьма проста по идее, но весьма кропотлива по выполнению и требует к себе большого внимания. Основные технические условия для пункции достаточно хорошо всем известны, но, к сожалению, очень часто грубо нарушаются даже опытными хирургами.
А так как нарушение этих правил в большинстве случаев влечет за собой тяжелые последствия — вторичное инфицирование и образование свища, то необходимо еще раз уточнить требования рационального производства пункций натечных абсцессов. Эти требования следующие (смотрите рисунок ниже).
Правила пункции натечного абсцесса (схема)
а — неправильная пункция — в центр с образованием прямого канала, растягивающегося при наполнении полости; 6 — правильная пункция — сбоку, косо со смещением кожи, образованием косого хода и клапанного отверстия, сдавливающегося при наполнении; в — при плоских абсцессах прямой укол может еще больше сузить полость; г — следует предварительно сдавить одни край полости и делать укол сбоку (скомпановано по Кало).
- Соблюдать строжайшую асептику:
- производить пункции в особой пункционной комнате или в чистой перевязочной хирургически обработанными руками, лучше в стерильных перчатках (надевать стерильные халаты, колпаки и маски);
- тщательно очищать и дезинфицировать кожу в области пункции (мыло, вода, спирт, йодная настойка);
- пользоваться только свежепростерилизованными иглами, насаживая их инструментом на конец шприца и не прикасаясь к ним пальцами.
- Производить прокол не в центре выпячивания, а сбоку от опухоли, не в измененных (воспалительных или истонченных) тканях, а в неизмененных, видимо здоровых тканях, и не из нижележащих по отношению к натечнику отделов, а из вышележащих.
- Избегать образования прямых каналов, производя пункцию косо из боковых отделов, сдвигая кожу, чтобы после удаления иглы остался зигзагообразный ход в окружающих мягких тканях (кожа, подкожная клетчатка, апоневрозы, мышцы), а в стенке — клапанообразная щель, препятствующая выходу содержимого (смотрите рисунок выше).
- Избегать излишней травматизации тканей, ограничиваться по возможности одним проколом, точно направляя конец иглы в центр абсцесса, а не производить поиски гноя многократными вколами и выколами через стенку абсцесса.
- Защищать от возможного повреждения концом иглы противоположной стенки абсцесса, а также прилежащих органов (брюшина, кишечные петли, крупные кровеносные сосуды), отводя их в сторону.
- Производить прокол возможно тонким (но достаточно толстым для полного опорожнения абсцесса) инструментом, главным образом специальной иглой диаметром в 3 мм и длиной в 6 — 12 см, которая насаживается на 5 — 10-граммовый шприц (смотрите рисунки ниже); при наличии особо густого гноя или свертков фибрина можно пользоваться троакаром со стилетом, причем в некоторых случаях приходится прибегать к отсасыванию шприцем Жанэ.
- После откачивания гноя в полость ничего впрыскивать не надо, а для разжижения особо густого содержимого или свертков можно вводить лишь «модифицирующие» жидкости, главным образом йодоформ-глицериновую эмульсию (на 100 частей обеспложенного глицерина добавить 10 частей кристаллического порошка йодоформа; перед употреблением взвесь слегка подогревают и встряхивают) в количестве 5 — 10 см 3 ; от применения других средств (камфора — нафтол, жидкость Кало и др.) мы отказались. Быть может, исключение придется сделать в отношении стрептомицина, впрыскивание которого в полость абсцесса (0,25 — 0,5) в ряде наших случаев принесло пользу.
- Производить пункцию под местной анестезией, впрыскивая в толщу кожи 2 — 5 см 3 полпроцентного раствора новокаина; для меньшей травматизации на месте укола иглой следует производить надрез кожи копьевидным ланцетом, а при проколе троакаром — делать разрез скальпелем (1 — 2 см) с последующим наложением 1 — 2 швов.
Инструменты для пункции натечного абсцесса
а — иглы для анестезии кожи; 6 — иглы для пункции с мандреном — короткие и длинные; в — ланцет для надреза кожи; г — троакары со стилетом, тонкие и толстые; д — игла с тупым концом; е — бировская игла; ж — шприцы.
Пункция натечного абсцесса
«Костно-суставной туберкулез», П.Г.Корнев
источник
Пункция абсцесса головного мозга — это хирургическое вмешательство, в процессе которого специальной пункционной иглой выполняется прокол гнойника (абсцесса), локализирующегося в головном мозге.
Данная манипуляция может иметь диагностическую или лечебную цель и является очень информативной, поскольку позволяет исследовать флору патологического отделяемого, определить чувствительность к определенным антибиотикам и назначить целесообразное лечение. Абсцесс головного мозга — это достаточно тяжело текущее заболевание, которое в 50% случаев приводит к инвалидности, поэтому очень принципиально его своевременно диагностировать и назначить грамотное лечение. Введение контрастного вещества в абсцесс посредством пункции позволяет определить наличие и конкретизировать границы капсулы гнойника на снимках КТ или МРТ.
Данная хирургическая манипуляция показана в случае, если абсцесс головного мозга находится на стадии церебрита, общее состояние больного является удовлетворительным и есть необходимость в следующем:
- введения контрастного вещества в полость абсцесса головного мозга;
- в аспирации патологического содержимого из гнойника в головном мозге;
- определения патологической флоры гнойника и ее чувствительности к антибактериальным препаратам;
- диагностике и лечении абсцессов множественного характера, локализирующихся в головном мозге;
- в дифференциальной диагностике (исключение других патологий с похожей симптоматикой).
Любые вмешательства на головном мозге требуют высокой квалификации и внимательности специалиста, пункционные манипуляции также не является исключением. Подготовка к пункции абсцесса головного мозга начинается с разъяснительной беседы с пациентом, в процессе которой ему излагается цель, этапы процедуры, то, как он должен себя вести в процессе выполнения пункции и каковы риски данного вмешательства.
Уточняется наличие у пациента чувствительности к анестетикам и выполняется проба на обезболивающий препарат, который планируется применять в процессе вмешательства. По результатам компьютерной томографии определяется точка, в которой целесообразней всего наложить фрезевое отверстие и ввести иглу.
В процессе данной манипуляции используется специальная стерильная остроконечная пункционная игла. Волосы в области операционного поля сбриваются, а кожа обрабатывается раствором йода. В случае применения инфильтрационной анестезии, одноразовым шприцом в мягкие ткани головы вводится анестетик.
Если применяется наркоз — препараты для наркоза вводятся внутривенно. Доктор производит рассечение мягких тканей, накладывает фрезевое отверстие и вводит пункционную иглу в головной мозг. Все движения контролируются с помощью КТ, изображение выводится на экран монитора в реальном времени.
Далее ход операции зависит от ее целей и является индивидуальным (аспирируется гной, вводится контрастное вещество и т.д.). После удаления пункционной иглы рассеченные края мягких тканей ушиваются и накладывается асептическая повязка. Если целью пункции была диагностика, полученное гнойное отделяемое направляется в лабораторию для дальнейшего исследования, по результатам которого и назначается определенная антибиотикотерапия. Лечение абсцесса головного мозга является достаточно сложным, трудоемким процессом и его пункция выступает одним из важнейших элементов на пути к достижению положительных результатов. После пункции пациенту необходимо находиться под наблюдением доктора и четко выполнять все его рекомендации. Обычно с целью контроля послеоперационных осложнений больному еще несколько раз выполняют КТ зоны головы.
источник
Основной метод лечения паратонзиллярного или заглоточного абсцесса, возникающего в глотке, – это вскрытие гнойного образования хирургическим путем. Оно показано больным любого возраста с учетом противопоказаний. Технология проведения оперативного вмешательства рекомендует проводить операцию на 4-5 день с начала образования абсцесса. Несоблюдение этой рекомендации может привести к тому, что операция проводится слишком рано, когда полость абсцесса еще не сформировалась. В этом случае патогенные микроорганизмы уже сконцентрировались вокруг миндалины, но стадия расплавления ткани аденоидов еще не наступила. Для уточнения стадии гнойного воспаления проводится диагностическая пункция.
Методика диагностирования готовности абсцесса к вскрытию заключается в прокалывании верхней точки отекших тканей возле пораженной миндалины. Желательно проводить пункцию под контролем рентгеноскопа или ультразвука. Проколов область абсцесса, врач проводит забор его содержимого в стерильный шприц.
Наличие гноя в цилиндре шприца – симптом сформировавшегося абсцесса, сигнал к проведению операции.
Наличие смеси лимфы и крови с гноем в шприце – симптом несформированного абсцесса, когда адекватная антибактериальная терапия может предотвратить операцию.
Показания к проведению диагностики абсцесса при помощи пункции:
Выраженный болевой симптом, усиливающийся при повороте головы, глотании, попытках разговаривать;
Гипертрофия одной миндалины (реже двух);
Увеличение одного или более лимфоузлов;
Симптомы интоксикации – ломота в мышцах, усталость, слабость, головная боль;
Если диагностическое пунктирование проводится под контролем УЗИ или рентгеновского аппарата, при проведении процедуры можно удалить большую часть гноя. Тем не менее, это не решить проблему полностью, удалять абсцесс все равно придется.
Основания для проведения хирургического вмешательства:
После очистки полости абсцесса исчезают условия для распространения гноя;
Во время оперативного вмешательства выполняется обработка полости антисептиками, чего невозможно сделать во время пункции;
Если абсцесс имеет небольшие размеры, его удаляют вместе с капсулой, не вскрывая ее;
После удаления гноя улучшается общее состояние, исчезает боль, симптомы интоксикации, снижается температура;
Поскольку микроорганизмы, вызывающие гнойное воспаление, удалены практически полностью, риск появления рецидивов минимален;
В некоторых случаях одновременно с вскрытием полости абсцесса проводится удаление гланд, что способствует устранению очага воспаления, снижает риск повторного заболевания.
Оперативное вмешательство по удалению абсцесса в горле проводится в амбулаторных условиях. Это хорошо отработанная процедура, не вызывающая осложнений. После хирургического вскрытия абсцесса пациент направляется на долечивание в домашних условиях, приходит на контрольное обследование спустя 4-5 дней.
Показания для стационарного лечения паратонзиллярного абсцесса:
Детский возраст (дошкольники госпитализируются с родителями);
Пациенты, имеющие соматические заболевания или сниженный иммунитет;
Пациенты с высоким риском послеоперационных осложнений (сепсис, флегмона);
Больные с несформировавшимся абсцессом для контроля его образования.
Перед проведением плановой операции для ослабления патогенных микроорганизмов и предупреждения их распространения пациенту назначают прием антибиотиков. Хирургическое вмешательство проводится под местным обезболиванием. Если случай экстренный, допускается вскрытие гнойника без обезболивания.
Выполняется разрез глубиной не более 1-1,5 см в месте наивысшей точки гнойного образования, так как именно там наиболее тонкий слой ткани, а абсцесс находится ближе всего к поверхности. Глубина разреза обусловлена риском повреждения близлежащих нервов и сосудов.
Выпускается гной из полости.
Хирург при помощи тупого инструмента выполняет разрушение возможных перегородок внутри полости для улучшения оттока гноя и предотвращения его застоя.
Обработка полости абсцесса раствором антисептика для дезинфекции.
Для предотвращения рецидивов назначается курс антибактериальной терапии. При вскрытии абсцесса может обнаружиться, что гной находится не в капсуле, он распространился между тканями шеи. Если это осложнение вызвано анаэробными микробами, развивающимися без доступа кислорода, через дополнительные разрезы на поверхности шеи выполняют дренаж для притока воздуха и удаления гноя. Если риск рецидива устранен, выполняют ушивание дренажных разрезов.
Во избежание отека и замедления регенерации запрещается прогревать шею;
Для минимизации риска сужения или расширения сосудов разрешается пить напитки только комнатной температуры;
Рекомендуется употребление жидкой пищи;
Обязателен для выполнения запрет на алкоголь и курение;
Для профилактики рецидива обязательно нужно пройти курс лечения антибактериальными и противовоспалительными препаратами, использовать витаминно-минеральные комплексы;
Через 4-5 дней после операции врач проводит обследование пациента, оценивая риск возможных осложнений, процесс регенерации.
В большинстве случаев послеоперационные рецидивы возникают крайне редко. Через неделю, отведенную на реабилитационный период, пациенту может быть рекомендован привычный режим.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
25 полезных привычек, которые должны быть у каждого
7 научных фактов о пользе употребления воды!
Воспаление ткани легких неспецифического характера, провоцирующее ее расплавление в виде очага с четкими границами и образованием полостей с гнойно-некротическим содержимым – это абсцесс легкого. Он возникает в результате инфекции, вызывающей образование некротизированных тканей и скопление гноя.
Острое гнойное воспаление клетчатки миндалин – это паратонзиллярный абсцесс, последняя и самая тяжелая стадия паратонзиллита. Чаще всего это заболевание встречается в возрастной группе 15-35 лет. И женщины, и мужчины страдают от паратонзиллярного абсцесса с одинаковой частотой.
Абсцесс горла – это гнойное воспаление заглоточной, паратонзиллярной или окологлоточной клетчатки, с вовлечением в процесс регионарных лимфатических узлов. При промедлении с диагностированием и лечением может привести к асфиксии из-за удушья. Может являться осложнением тонзиллита, фарингита, гнойного отита, следствием травмы гортани.
Абсцесс печени – это следствие воспалительного процесса в паренхиме органа, приведшего к некрозу и формированию полости, заполненной гноем. Основная категория больных с абсцессом печени – пациенты среднего и старшего возраста. Заболевание является вторичным, то есть возникает, как следствие других патологий.
источник