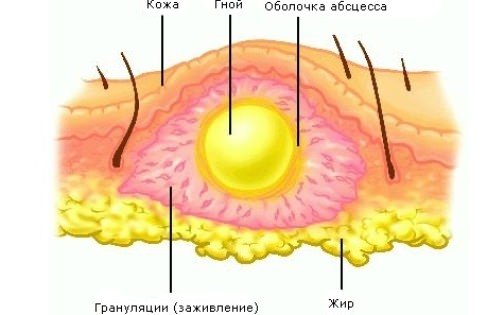
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Стенки брюшной полости выстилает париетальная брюшина, а на наружной поверхности внутренних органов, расположенных здесь, лежит висцеральная брюшина. Между этими двумя листками имеется небольшое количество жидкости, которое обеспечивает свободное скольжение органов во время их сокращений. Листки брюшины очень хорошо снабжены сосудами и реагируют воспалением на любое попадание инфекции.
Брюшина имеет высокие пластические свойства. Это означает, что она способна быстро склеиваться вокруг первичного инфекционного очага, останавливая распространение гноя по всей брюшной полости. Нередко развивается спаечный процесс между петлями кишечника, сальником, внутренними органами. Это создает условия для формирования ограниченных участков гнойного воспаления – абсцессов брюшной полости.
По сути, такой абсцесс является ограниченным перитонитом. Он окружен плотной капсулой из листков брюшины и стенок органов. Расположение этого очага зависит от первичной локализации патологического процесса (желчный пузырь, аппендикс и так далее), а также от степени миграции гнойного содержимого под действием гравитации или распространения инфекции по лимфатическим или венозным путям.
Различают 4 основных вида абсцессов брюшной полости:
- поддиафрагмальный;
- малого таза;
- периаппендикулярный;
- межкишечный (одиночный и множественные).
Несмотря на общность патогенеза, клинические проявления этих заболеваний различаются. Хирург должен обладать большим опытом, чтобы распознать такие абсцессы на ранней стадии.
Диафрагма представляет собой мышечную стенку, отделяющую брюшную полость от грудной. Она имеет форму двух куполов, по окружности прикрепленных к ребрам и позвоночнику, а в центре приподнятых над внутренними органами. В этих отделах наиболее высока вероятность образования поддиафрагмального абсцесса. Патология возникает как у мужчин, так и у женщин и в половине случаев вызвана хирургическим вмешательством на органах брюшной полости.
Заболевания, которые могут осложниться поддиафрагмальным абсцессом:
В редких случаях причину образования гнойника установить не удается, и тогда он называется первичным поддиафрагмальным абсцессом.
Значительно чаще наблюдаются острые абсцессы, сопровождающиеся клинической симптоматикой. Хронические гнойные очаги сохраняются в тканях под диафрагмой более полугода и не сопровождаются явными проявлениями.
Пациента беспокоят постоянные боли в правом или левом подреберье. Из-за раздражения окончаний диафрагмального нерва эти ощущения могут иррадиировать (распространяться) в верхнюю часть спины, лопатку, дельтовидную мышцу. Вследствие этой же причины возникает частая тошнота и икота.
Появляются рвота, потеря аппетита, постоянный кашель, затрудненное дыхание, потливость, в тяжелых случаях, особенно у пожилых людей, – спутанность сознания.
Для поддиафрагмального абсцесса типична затяжная лихорадка с ознобами. Сердцебиение и дыхание учащаются.
При осмотре врач отмечает вынужденное положение больного: пациент лежит на спине или боку, реже находится полусидя. Отмечается сухость языка и слизистых, язык обложен серым налетом. Часто регистрируется сухой кашель. Живот несколько вздут. При его пальпации возникает боль справа или слева в подреберье. Могут быть болезненны и межреберные промежутки в области VIII-XII ребер.
Если абсцесс очень большой, отмечается выпирание нижних ребер и межреберных пространств на соответствующей стороне. Грудная клетка становится асимметричной. Поколачивание по реберной дуге болезненно. Гнойник смещает печень вниз, поэтому ее нижний край становится доступным для пальпации (прощупывания). Если не определить верхний край печени, то может создаться неправильное предположение об ее увеличении.
В тяжелых случаях происходит сдавливание венозной системы брюшной полости. В результате возникают отеки ног, увеличение живота (асцит). Нарушение функции печени сопровождается желтушностью кожи. Перистальтика кишечника замедляется.
Больной часто растерян, встревожен и не понимает причин своего плохого самочувствия.
- сепсис и септицемия при попадании микробов в кровоток;
- общая слабость, истощение;
- абсцессы мозга, легких или печени;
- разрыв диафрагмы;
- перикардит, медиастинит, пневмония;
- обструкция нижней полой вены, через которую кровь возвращается к сердцу;
- тромбофлебит;
- плеврит, асцит, отеки;
- менингит;
- геморрагический синдром.
В анализе крови изменения соответствуют воспалительному процессу. Увеличивается СОЭ, количество лейкоцитов, возникает нейтрофилез и сдвиг лейкоформулы влево.
Важное значение в быстрой диагностике поддиафрагмального абсцесса имеет рентгенологическое исследование. Правый купол диафрагмы приподнимается вверх и уплощается. При рентгеноскопии определяется снижение его подвижности.
Нижняя доля правого легкого может сжиматься, возникает ее ателектаз. В отдельных случаях отмечается реакция плевры на воспаление с другой стороны диафрагмы, и развивается выпот в плевральную полость. Эти процессы приводят к снижению прозрачности легочного поля на стороне поражения.
Признак, специфичный для поддиафрагмального абсцесса, – пузырь с горизонтальным уровнем жидкости и полусферой газа над ним.
Используются и рентгеноконтрастные методы исследования органов пищеварения.
Наилучшая визуализация абсцесса достигается с помощью ультразвукового исследования, компьютерной или магнитно-резонансной томографии органов брюшной полости.
Поддиафрагмальный абсцесс необходимо вскрыть и очистить (дренировать). Такая операция очень сложна технически, так как несет опасность попадания микробов во вскрытую брюшную или грудную полость. Из-за этого хирурги обычно применяют доступ со стороны спины. Разрез проводят от позвоночника до подмышечной линии, удаляют часть XI-XII ребер, отслаивают плевру, а затем вскрывают диафрагму и достигают абсцесса. Его очищают, оставляя в его полости тонкую трубочку, через которую оттекает содержимое гнойника.
В некоторых случаях при небольших поверхностных абсцессах возможно их чрескожное дренирование с помощью специальной длинной иглы, вводимой под контролем рентгеновских лучей или УЗИ.
При неполном очищении полости абсцесса возможно его рецидивирование.
Одновременно пациенту назначают массивную антибиотикотерапию, направленную на уничтожение микробов, которые могут случайно попасть в кровь. При длительном течении процесса необходима так называемая нутритивная поддержка – внутривенное введение питательных смесей для быстрого восстановления энергетического баланса организма.
Если такой абсцесс не лечить, он в большинстве случаев приводит к летальному исходу на фоне прогрессирующей интоксикации. Наилучшие результаты лечения достигаются при сочетании открытой операции и массивного применения антибиотиков.
Для профилактики поддиафрагмальных абсцессов любой пациент, которому была сделана операция на органах грудной или брюшной полости, в первые 2 суток должен начать дыхательную гимнастику. Активные вдохи и выдохи заставляют диафрагму двигаться, что препятствует образованию ограниченного гнойника.
Такой гнойник возникает между петлями кишечника, сальником, брыжейкой. Размеры абсцессов обычно невелики, но их может быть несколько. Основные причины:
- деструктивный аппендицит;
- прободная язва желудка или кишечника;
- остаточные явления после перенесенного разлитого перитонита;
- последствия оперативных вмешательств на органах брюшной полости.
При появлении межкишечного абсцесса в послеоперационном периоде состояние больного ухудшается. Нарастает интоксикация, следствием которой является потеря аппетита, слабость, потливость. Возможны тошнота и рвота. Температура повышается в разной степени, к вечеру достигая фебрильных цифр.
Больной жалуется на умеренные тупые боли в животе, которые могут быть непостоянными. Болезненность часто локализована в области пупка. Иногда наблюдается вздутие живота. У детей возникает понос, в стуле появляется примесь слизи, реже кровь.
В отличие от острых хирургических заболеваний, живот при межкишечном абсцессе мягкий, симптомов раздражения брюшины нет. Лишь в месте локализации гнойника всегда отмечается болезненность при пальпации.
Если абсцесс имеет крупный размер и близко подходит к передней брюшной стенке, могут определяться признаки ее защитного напряжения – повышенная плотность мышц живота. Вероятен отек и покраснение кожи в этой области.
Межкишечный абсцесс может осложниться обтурационной (вызванной сдавлением) кишечной непроходимостью. В этом случае возникает задержка стула, отсутствие газов, вздутие и боли в животе.
Распознать межкишечный абсцесс довольно сложно. Изменения в крови неспецифичны и отражают воспаление: повышается СОЭ, растет количество лейкоцитов за счет нейтрофильных форм. Рентгенологически определяется очаг затемнения. Уровень жидкости и газ видны очень редко. Большую помощь в диагностике оказывает УЗИ, с помощью которого врач определяет размеры и локализацию гнойника. Обычно гнойные очаги можно увидеть посредством томографии органов брюшной полости.
В сомнительных случаях назначается лапароскопия для поиска абсцессов между кишечными петлями. Иногда требуется диагностическая лапаротомия.
Назначается антибактериальная терапия, общеукрепляющие средства, внутривенное введение растворов. Если через 1-2 дня состояние больного не улучшается, межкишечный абсцесс лечится хирургически. Определяется зона точной проекции гнойника на брюшную стенку, проводится ее разрез, удаление гноя и дренирование полости абсцесса. Несколько раз в день ее промывают лекарственными растворами, через неделю дренаж удаляют.
Это патологическое состояние чаще всего развивается после острого аппендицита или гинекологических вмешательств. Он также может осложнить течение болезни Крона, дивертикулита или любой операции на органах брюшной полости. Абсцесс малого таза довольно долго протекает бессимптомно, порой достигая больших размеров.
У мужчин гной скапливается между мочевым пузырем и прямой кишкой, у женщин – между маткой и задним сводом влагалища с одной стороны и прямой кишкой – с другой. Один из видов абсцесса малого таза – тубоовариальный. Он развивается у женщин репродуктивного возраста и может осложнить течение воспалительных заболеваний половых органов (яичники, маточные трубы).
Предрасполагающие факторы – сахарный диабет, беременность, болезнь Крона и иммунодефицит.
Вероятные признаки абсцесса малого таза:
- общая интоксикация: лихорадка, тошнота, рвота, отсутствие аппетита;
- локальные симптомы: боль в нижней части живота, понос, болезненные позывы на дефекацию, выделение слизи из прямой кишки, частое мочеиспускание, выделения из влагалища;
- болезненность и выбухание передней стенки прямой кишки при ректальном или вагинальном исследовании;
- иногда – признаки частичной непроходимости тонкой кишки (боли в животе, вздутие, расстройства стула).
Дополнительные исследования включают общий анализ крови (определяются неспецифические признаки воспаления), УЗИ, компьютерную томографию органов малого таза.
Необходима госпитализация больного. После уточнения локализации гнойного очага его пунктируют с помощью особой иглы через стенку влагалища или прямой кишки, под контролем УЗИ или КТ. В некоторых случаях требуется пункция абсцесса в области над лобком. Иногда возникает необходимость в операции – лапароскопии или лапаротомии. Одновременно назначаются антибиотики.
После ликвидации абсцесса устраняют его причину, например, аппендицит или воспаление придатка.
Это осложнение аппендикулярного инфильтрата, который формируется через несколько дней после начала острого аппендицита. Инфильтрат включает купол слепой кишки, аппендикс, петли кишечника, сальник. При его нагноении и возникает периаппендикулярный абсцесс.
Образование такого гнойника сопровождается повторным ухудшением состояния пациента. Отмечается значительная лихорадка и ознобы. Усиливаются ранее стихшие боли в правой подвздошной зоне. При пальпации (прощупывании) там определяется болезненное образование, постепенно растущее и размягчающееся. Появляются положительные симптомы раздражения брюшины.
В анализе крови выявляются признаки воспаления. Для диагностики можно применять компьютерную томографию или магнитно-резонансное исследование.
Периаппендикулярный абсцесс нужно обязательно лечить хирургически. Если этого не сделать, гной неизбежно прорвется либо в просвет кишечника, либо в брюшную полость. В первом случае состояние пациента улучшится, боль уменьшится, появится понос с примесью большого количества гноя с неприятным запахом.
Если же гнойник прорвется в брюшную полость, микроорганизмы из него попадут в кровь и вызовут образование множественных абсцессов в печени, легких, других органах. Появятся признаки перитонита. Такое состояние опасно для жизни.
Доступ к абсцессу проводится внебрюшинно. Его полость вскрывают и дренируют, назначают антибактериальные препараты. После нормализации температуры дренаж удаляют.
Через 2 месяца пациент вновь проходит обследование. Если аппендикс за это время не подвергся расплавлению, выполняют плановую аппендэктомию.
Длительность нетрудоспособности зависит от типа операции (чрескожное дренирование абсцесса или лапаротомия). У пожилых людей время восстановления дольше. Также на продолжительность нетрудоспособности влияет микрофлора, вызвавшая нагноение. При ее лекарственной устойчивости период лечения и реабилитации удлиняется.
После операции пациент еще в течение нескольких недель получает лекарственную терапию, в частности, антибиотики. Ему не рекомендуется поднимать тяжелые предметы и ходить на длинные дистанции. В течение периода реабилитации работоспособность больного ограничена, но в дальнейшем он может вернуться к нормальной жизни.
Рекомендуется частое питание небольшими порциями. В первые дни больному дают бульоны, жидкие каши, морсы, затем постепенно переходят на протертые, паровые и запеченные блюда. Пища должна быть богата белками и витаминами для скорейшего восстановления защитных сил организма.
При подозрении на абсцесс брюшной полости необходимо обратиться к хирургу. Лучше, если это будет тот врач, который проводил перед этим операцию на органах брюшной полости. В диагностике нередко помогает врач-радиолог, анализирующий данные КТ или МРТ внутренних органов.
источник
Рак ободочной кишки, осложнившийся воспалительным процессом. Рак ободочной кишки часто сопровождается воспалительным процессом (параколический абсцесс или флегмона)
Рак ободочной кишки часто сопровождается воспалительным процессом (параколический абсцесс или флегмона), который наблюдается в 20,6% и более [Бронш-тейн Б. Л., 1953; Чачава М. К., Метревели В. М., 1974;
Bogokowsky H. et al., 1970; Mair W. et al., 1977, и др.]. Воспаление может возникать как в самой опухоли, так и в окружающих тканях. По мере прорастания раковых клеток в глубину кишечной стенки и разрушения ее, микроорганизмы, находящиеся в кишечном содержимом, начи-
нают проникать через патологически измененные ткани.Кроме того, распространение микрофлоры может происходить по лимфатическим и кровеносным сосудам.
В ответ на внедрение микроогранизмов и проявление их жизнедеятельности в тканях возникает воспалительная реакция, которая выражается в виде воспалительной инфильтрации с последующим некрозом отдельных участков опухоли или части кишечной стенки с образованием мелких абсцессов или параколической флегмоны. Вовлеченные в воспалительный
процесс окружающие ткани значительно увеличивают внешний размер опухоли и, распространяясь на забрюшинную клетчатку, создают впечатление нерезектабельности опухоли за счет ее полной неподвижности и ложного «прорастания» в глубину тканей. Развитие воспалительного процесса сопровождается реакцией регионарных лимфатических узлов, которые часто принимают за раковые метастазы. Все эти воспалительные изменения тканей клинически проявляются как банальный острый воспалительный процесс в виде появления болей чаще в правой подвздошной области, так как это особенно характерно для рака слепой и восходящей ободочной кишки, напряжения брюшной стенки и других местных проявлений раздражения брюшины, а также общей реакцией всего организма с повышением температуры тела и соответствующей реакцией белой крови.
Такая клиническая картина напоминает острый аппендицит или аппендикулярный инфильтрат, а если раковая опухоль локализуется в области правого изгиба, то — острый холецистит, панкреатит или пиелит.
Присоединение воспалительного процесса значительно изменяет и осложняет течение основного заболевания, значительно затрудняет диагностику и тем самым отдаляет срок оперативного вмешательства и ограничивает выбор метода операции.
В зависимости от остроты клинических проявлений и от особенностей клинической картины по сравнению с неосложненным раком ободочной кишки выделяют две разновидности течения рака, осложненного нагноитель-ным процессом [Бронштейн Б. Д., 1963; Schimpff S. et al., 1972]:
1) присоединение воспалительного процесса к раку ободочной кишки не меняет основных симптомов, присущих раку этой локализации, неосложненному нагнои-тельным процессом. Присоединение воспалительного процесса сказывается у этих больных преимущественно в
повышении температуры тела и соответствующих сдвигов в картине крови;
2) присоединение воспалительного процесса к раку, который мало чем себя проявлял, вызывает острое начало процесса, характерного для острого хирургического заболевания органов брюшной полости.
Необходимо подчеркнуть, что наличие нагноительного осложнения рака ободочной кишки не является признаком неоперабельности опухоли.
При вовлечении в воспалительный процесс забрюшин-ной клетчатки или тканей передней брюшной стенки с образованием абсцессов или флегмоны ведущей становится клиника воспаления. Последующее образование свища должно навести на мысль о наличии рака ободочной кишки.
Для уточнения диагноза показано применение следующих методов исследования: обзорной рентгеноскопии брюшной полости, ректороманоскопии, ирригоскопии, фиброколоноскопии, лапароскопии.
Проведение полноценного комплексного обследования позволяет своевременно распознать истинную причину заболевания, выявить осложнения и выбрать оптимальный вариант оперативного вмешательства, улучшить непосредственные и отдельные результаты лечения.
Дата добавления: 2014-12-14 ; просмотров: 438 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Чаще они развиваются после хирургических вмешательств, травм, инфекционно-воспалительных заболеваний органов брюшной полости, особенно сопровождающихся развитием перитонита и перфорации.
Проявления включают общую слабость, лихорадку, боль в животе. Диагноз устанавливают методом КТ. Лечение подразумевает хирургическое или чрескожное дренирование. Дополнительно назначают антибиотики.
| Расположение | Причина | Микроорганизмы |
| Послеоперационные; перфорация полого органа, аппендицит, дивертикулит либо опухоль; болезнь Крона; воспалительная болезнь таза;разлитой перитонит любой этиологии | Кишечная микрофлора, часто ассоциации микробов |
| Расположение | Причина | Микроорганизмы |
| Панкреатические | Травма,перитонит | Кишечная микрофлора, часто ассоциации микробов |
| Перинефральный | Распространение абсцесса почечной паренхимы (осложняющего течение пиелонефрита или — в редких случаях -имеющего гематогенное происхождение при процессах другой локализации) | Аэробные грамотрицательные бациллы |
| Расположение | Причина | Микроорганизмы |
| Печеночный | Травма, нисходящий холангит, бактериемия в системе воротной вены | Аэробные грамотрицательные бациллы в случае распространения из желчных путей, полимикробная ассоциация кишечных бактерий в случае бактериемии в системе воротной вены, вероятность амебной инвазии |
| Селезеночный | Травма, гематогенное распространение, инфаркт(например, при серповидно-клеточной анемии и малярии) | Стафилококки, стрептококки, анаэробы, аэробные грамотрицательные бациллы, в т.ч. Salmonella, Candiday пациентов со сниженным иммунитетом |
Абсцессы брюшной полости подразделяют на интраперитонеальные, ретроперитонеальные и висцеральные. Во многих случаях абсцессы брюшной полости развиваются после перфорации полого органа или аденокарциномы толстой кишки. Также абсцессы могут быть следствием распространения инфекции при аппендиците, дивертикулите, болезни Крона, панкреатите, воспалительной болезни таза и любых заболеваниях, сопровождающихся разлитым перитонитом. Еще один важный фактор риска — хирургические вмешательства, в особенности на органах пищеварения и желчных путях. Брюшина может инфицироваться как в ходе операции, так и после, в частности при несостоятельности анастомозов.
Микроорганизмы, вызывающие инфекцию, как правило, входят в состав кишечной микрофлоры и представляют смесь анаэробных и аэробных бактерий. Наиболее часто выделяют аэробные грамотрицательные бациллы и анаэробы (в особенности, Bacteroides fragilis).
В отсутствие дренирования абсцессы могут распространяться на прилегающие структуры, разрушая и проникая в сосуды, прорываться в брюшную полость или просвет кишечника, приводить к развитию кожных фистул. Абсцесс нижнего этажа брюшной полости может распространяться вниз — в ткани бедра или периректальную ямку. Абсцесс селезенки при эндокардите может послужить причиной длительно сохраняющейся бактериемии, вопреки адекватно подобранной антимикробной терапии.
Проявления могут варьировать, но в большинстве случаев отмечается лихорадка и минимальный или выраженный дискомфорт в животе. Может наблюдаться паралитический илеус — распространенный или на ограниченном протяжении. Характерны тошнота, отсутствие аппетита, похудание.
Соседство с мочевым пузырем может сопровождаться настоятельными учащенными позывами на мочеиспускание, а если абсцесс осложняет дивертикулит, возможно формирование кишечно-пузырной фистулы.
Как правило, при пальпации определяется болезненность живота в зоне расположения абсцесса.
При расположении абсцессов вблизи диафрагмы могут наблюдаться изменения со стороны грудной клетки, такие как плевральный выпот, высокое стояние и снижение подвижности купола диафрагмы, инфильтрация в нижней доле, ателектаз на стороне поражения.
Необходимо провести общий анализ и культуральное исследование крови.
В части случаев выявить абсцессы брюшной полости помогает радиоизотопное сканирование с Индий 111 -мечеными лейкоцитами.
Частота летального исхода при абсцессах брюшной полости достигает 10-40%. Прогноз зависит в большей степени от характера фоновой патологии или повреждения и общего состояния здоровья пациента, чем от специфического характера природы и локализации абсцесса.
Абсцессы брюшной полости во всех случаях подлежат дренированию — чрескожным доступом с помощью катетера или хирургическим путем. Дренирование по катетеру (установленному под контролем КТ или УЗИ) — адекватный способ лечения при следующих условиях: небольшое число абсцессов, путь дренирования не пересекает толстую кишку, неконтаминированные органы, плевру и брюшину; проводится соответствующее лечение источника инфекции; консистенция гноя достаточно жидкая для прохождения по катетеру.
Назначение антибиотиков не позволяет достичь излечения, но способно ограничить гематогенное распространение инфекции, поэтому они должны назначаться до и после вмешательства. Назначают препараты, подавляющие кишечную микрофлору, например комбинацию аминогликозидов и метронидазола. Пациенты, которым проводилась антибиотикотерапия или у которых диагностированы внутрибольничные инфекции, должны получать препараты, активные в отношении устойчивых грамотрицательных бацилл (в частности, Pseudomonas) и анаэробов.
Нутритивная поддержка имеет важное значение, предпочтительно энтеральное питание. При невозможности энтерального питания следует как можно раньше начинать парентеральное.
источник
Гнойник или нарыв – это обычное название процесса, который многие по ошибке считают неопасным. Между тем, если не лечить абсцесс или назначать неадекватное лечение, последствия заболевания могут быть тяжкими – вплоть до смерти пациента.
Что такое абсцесс, каковы причины его появления, какие существуют виды абсцессов, симптомы и осложнения? Это надо знать всем!
Абсцессом (или гнойником, нарывом) принято называть скопление гноя в месте острого или хронического воспалительного процесса, появление которого вызвано образованием той или иной локальной бактериальной инфекции.
Как попадает инфекция в организм?
Разными путями. Гнойное воспаление с развитием гнойной полости развивается не только в мягких тканях, но и в мышцах, костях, в органах — или между ними.
Развивается самостоятельно – как, скажем, фурункул, или в качестве осложнения, вызванного, к примеру, травмой, пневмонией, ангиной или другими факторами.
Поверхностный абсцесс развивается при воспалении кожи или клетчатки после проникновения микробов.
А попадает бактериальная инфекция (чаще стафилококковая, стрептококковая) в мягкие ткани из-за:
- Полученных ран или ссадин, не обработанных вовремя.
- Медицинских манипуляций, связанных с уколами, которые делались в медучреждении с нарушением правил асептики.
- Распространения воспалительного гнойника на соседние ткани и органы.
- Введения под кожу лекарств, веществ, содержащих в своем составе химию.
- Нагноения кровоизлияний.
Что касается абсцессов других локализаций, то тут многое зависит от возбудителя, который попадает по кровеносным и лимфатическим сосудам из какого-то гнойного очага. Так, при аппендикулярном абсцессе это может быть кишечная палочка. Или из-за некоторых заболеваний (фарингита, парапроктита, вросшего ногтя, остеомиелита и пр.).
Ученые также доказали в последние годы существенную роль анаэробов, появления гематом, кист и т.п.
Абсцесс принято классифицировать по:
- Продолжительности течения: острый или хронический.
- Месторасположению: аппендикулярный, поддиафрагмальный, спинальный эпидуральный, заглоточный, межкишечный, паратонзиллярный, легочной, абсцесс Бецольда, мягких тканей, полости рта, головного мозга, малого таза, печени и т.д.
- Этиологии: амебный и бактериальный.
Процесс может развиться во внутренних органах без видимой причины. Ведь в нашем организме есть разные неактивные микроорганизмы. Они активизируются и размножаются — стоит иммунной системе дать сбой.
- Попав в здоровую ткань, бактерия развивается, какие-то клетки гибнут.
- Здесь скапливается жидкость и инфицированные клетки.
- Переместившиеся лейкоциты, не сумевшие защитить организм, умирают после того, как их захватят бактерии.
- Образуя гной, они заполняют им пораженную область.
- Чтобы не допустить распространения возбудителей инфекции, организм устраивает вокруг абсцесса защитную ткань.
- При разрыве абсцесса его содержимое может попасть под кожу или внутрь организма.
Симптомов возникновения абсцесса не так уж и много, но они носят специфический характер.
Когда идти на прием к хирургу?
- Покраснений на коже.
- Болезненности.
- Местного повышения температуры.
- Припухлости.
- Нарушения функционирования пораженного места и органа.
Также следует сказать о клинике, проявляющейся при абсцессах того или иного органа.
- Горла — если это паратонзиллярный или заглоточный абсцесс, пациент страдает в лучшем случае от боли при глотании и в худшем, при отеке — от удушья; здесь нужна срочная помощь врача, в противном случае – летальный исход.
- Мозга – вначале по утрам появляется сильнейшая локализованная боль, а для более поздних стадий характерны бред, галлюцинации и даже нарушение координации движения и ориентации в пространстве в случае гнойного поражения мозжечка.
- Легкого – больного мучает сильный кашель с гнойной мокротой, затрудненное дыхание, боли в области грудной клетки (на начальном этапе ситуация с диагнозом усложняется).
На коже увидеть нарыв несложно. Главное – не пропустить симптомы, проявляющиеся при абсцессах во внутренних органах. Вовремя обнаруженные, они легче лечатся, а самолечение (в виде самостоятельного вскрытия нарыва на коже или приемом лекарств) чревато серьезнейшими осложнениями!
Если отнестись к абсцессу, как к обычному нарыву, который мы не считаем серьезным заболеванием, если не лечить его, или назначить неправильное лечение — капсула размягчится. А значит — гной может в любой момент рвануть и наружу, и внутрь, распространяя по всему организму опасную инфекцию.
Осложнении бывают. И, как правило — очень тяжкие.
Возьмем небольшой — и, на первый взгляд, не опасный — поверхностный абсцесс на коже – покрасневший сначала тугой узелок. Если он прорвется, и гной отправится прямо в кровеносный сосуд, тогда заражения крови не избежать.
- Абсцесс, сдавливая окружающие ткани, нарушает их функции.
- Гной, прорвавшись в брюшную полость, чреват перитонитом – это опаснейшее воспаление брюшины, как правило, оканчивается смертным исходом.
- Прорыв гнойника в легкие вызывает пневмоторакс — это когда в плевральной полости скапливается воздух, мешая нормальному дыханию.
- Выход гноя из абсцесса в головной мозг (причиной его развития служат и инфекционные процессы в других органах, тканях, черепно-мозговые травмы и пр.) вызывает стойкие нарушения его работы — в виде, например, нарушений речи или сознания, параличей.
Гной также может попасть в полость сустава, прорваться при мастите, парапроктите, попасть в просвет бронхов, мочевой пузырь — и в другие жизненно важные органы, в кровь и т.д. Это вызывает развитие в них гнойных процессов (таких как перитонит, менингит, плеврит, перикардита, артрит и др.).
При этом абсцесс может перейти в хроническую форму с образованием свищей, истощая в дальнейшем организм распадом тканей.

источник
Межкишечный абсцесс – отграниченный гнойник брюшной полости, формирующийся между кишечными петлями, брюшной стенкой, брыжейкой и сальником. Клиника межкишечного абсцесса характеризуется температурой гектического характера, интоксикацией, болью в брюшной полости, иногда отеком и гиперемией передней брюшной стенки. С целью диагностики межкишечного абсцесса используют обзорную рентгенографию брюшной полости, УЗИ и КТ. Лечение межкишечного абсцесса – оперативное: лапаротомия, вскрытие и дренирование полости гнойника; обязательно проведение антибактериальной терапии.
Межкишечный абсцесс рассматривается в гастроэнтерологии как частный вариант абсцесса брюшной полости. Брыжейка поперечно-ободочной кишки служит анатомическим барьером, препятствующим распространению гнойника на верхние этажи брюшной полости. Межкишечный абсцесс нередко сочетается с абсцессом дугласова пространства, аппендикулярным абсцессом. По количеству сформировавшихся гнойных полостей межкишечные абсцессы часто бывают множественными.
Чаще всего развитие межкишечных абсцессов связано с перфоративной язвой желудка или 12-перстной кишки, острым прободным аппендицитом, осложненным дивертикулитом кишечника, холециститом, раком толстого кишечника, болезнью Крона. Иногда причиной образования межкишечного абсцесса служит несостоятельность швов кишки и анастомозов. Осумкованные гнойники в межкишечном пространстве формируются как остаточные явления, сопровождающие перенесенный диффузный перитонит.
Отграничение гнойной полости образуется при склеивании брюшины с последующими сращениями между отдельными петлями тонкого или толстого кишечника, их брыжейками и сальником.
Началу клинических проявлений межкишечного абсцесса, как правило, предшествует разлитой перитонит, вызванный осложненным течением первичного заболевания. Обычно на фоне кажущегося выздоровления у пациентов вновь появляются тупые абдоминальные боли, недомогание, метеоризм, рвота, запоры. Проекция болей в животе соответствует локализации межкишечного абсцесса. При межкишечных абсцессах, расположенных близко к поверхности передней брюшной стенки, наблюдается асимметрия живота, отек и гиперемия кожи, напряжение мышц.
Вначале гнойник может не определяться, позднее он пальпируется в виде мягкого, эластического опухолевидного образования, неподвижного и болезненного, иногда с флюктуацией (зыблением) в центре. Температурная кривая приобретает гектический характер со значительными суточными колебаниями температуры тела; на этом фоне ярко выражены симптомы интоксикации. Межкишечные абсцессы могут сопровождаться явлениями механической или динамической кишечной непроходимости.
При прорыве межкишечного абсцесса в просвет кишки может наступить самоизлечение или образоваться свищ. Чаще, однако, межкишечный абсцесс прорывается в свободную брюшную полость, что приводит к образованию новых осумкованных гнойников или развитию разлитого перитонита.
Ввиду неспецифичности проявлений межкишечного абсцесса диагностика представляет определенные трудности, особенно в тех случаях, когда не удается установить причинно-следственную связь с первичным заболеванием. Основаниями для подозрения на межкишечный абсцесс должны служить недавно перенесенный перитонит или операции на брюшной полости, наличие в анамнезе неспецифического язвенного колита, дивертикулита, язвы, болезни Крона и т. д.
Изменения в периферической крови характеризуются лейкоцитозом, сдвигом формулы влево, ускорением СОЭ. При пальпации живота определяется локальное напряжение мышц живота, резкая болезненность, неподвижный патологический тугоэластический инфильтрат с размягчением в центре.
При обзорной рентгенографии брюшной полости выявляется затемнение в проекции гнойника, уровень жидкости и признаки пареза кишечника; при рентгенографии пассажа бария видна деформация петель кишечника. Окончательно вопросы диагностики межкишечного абсцесса позволяют решить УЗИ органов брюшной полости, МСКТ брюшной полости.
В инфильтративной стадии проводится консервативное лечение: назначаются антибактериальные препараты, дезинтоксикационная терапия, регуляция функции ЖКТ.
После отграничения межкишечного абсцесса производится оперативное вмешательство: лапаротомия, вскрытие и дренирование гнойной полости. Послеоперационная тактика включает смену тампонов, аспирацию гноя, промывание дренажей, внутрибрюшинное введение антибиотиков. Также продолжается системная противомикробная терапия, борьба с интоксикацией, обезвоживанием, гипопротеинемией.
В случае прорыва гнойника в брюшную полость или развития кишечной непроходимости, операция проводится в экстренном порядке. В некоторых случаях может потребоваться резекция части кишки.
При своевременном обнаружении и адекватной лечебной тактике прогноз чаще благоприятный. Множественные межкишечные абсцессы всегда являются неблагоприятным прогностическим фактором. Осложнениями межкишечных абсцессов может стать их прорыв в брюшную полость, перитонит, сепсис.
Профилактика формирования межкишечных абсцессов заключается в своевременном лечении заболеваний органов ЖКТ, тщательной ревизии брюшной полости при оперативных вмешательствах, внимательном послеоперационном ведении пациентов, перенесших перитонит.
источник
Межкишечные ограниченные скопления гноя располагаются, как правило, в нижнем этаже брюшной полости, между петлями тонкой и толстой кишок, сальником и брюшиной. Послеоперационные межкишечные абсцессы (МА) обычно формируются на 15-17-е сут послеоперационного периода и чаще бывают резидуальными.
МА обычно возникают после оперативных вмешательств по поводу острых заболеваний, осложненных распространенным перитонитом. Причинами образования МА в послеоперационном периоде нередко становятся несостоятельность швов анастомоза и культей полых органов, нагноение гематом, травматичность операций, оставленные в брюшной полости ИТ и др. МА могут быть одиночными, однако чаще они множественны.
Резидуальные абсцессы встречаются у 10 % больных, перенесших операции по поводу различных форм гнойного перитонита, развившегося вследствие острых хирургических заболеваний органов брюшной полости [Н.Н. Малиновский, БД. Савчук, 1986]. Например, частота резидуальных абсцессов брюшной полости при остром аппендиците составляет от 1,8 до 5,7 % [Д.П. Чухриенко, Я.С. Березницкий, 1977], поданным же других авторов [Ю.М. Портной, 1984; Д.И. Кривицкий и соавт., 1990], достигает даже 31 %. После холицистэктомии она составляет 13 %, ушивания прободной язвы желудка или ДПК — 8,3 %. Наиболее частой локализацией этих абсцессов является правая подвздошная область, что зависит от места оперативного вмешательства. Они чаше бывают множественными.
По данным многих авторов [М.Э. Комахидзе и соавт., 1984; К.И. Мышкин и соавт., 1986 и др.], в последние годы количество послеоперационных МА по сравнению с количеством абсцессов брюшной полости другой локализации увеличилось и составляет 20-30 %.
Ранние МА возникают через 1-2 нед. после первичной операции и часто бывают множественными или сочетаются с абсцессами другой локализации. Поздние МА образуются спустя 3-4 нед., а то и более после операции и обычно бывают одиночными, хорошо изолированными. Развиваются они чаще в результате нагноений послеоперационных инфильтратов. Ранние МА появляются в результате остаточного скопления гноя между петлями кишечника при разлитом перитоните. Эти абсцессы, особенно после аппендэктомии, встречаются в 2-3 раза чаше, нежели поздние [А.П. Подоненко-Богданова, 1980; Ю.М. Портной, 1984].
Развитию М А способствуют недостаточная санация брюшной полости или ее неадекватное дренирование, технические погрешности при наложении кишечных швов. Некоторые хирурги [БД. Савчук, 1979; B.C. Савельев, 1986) обращают внимание на возможность образования МА после проведения перитонеального диализа. Эти абсцессы часто образуются в илеоцекальной области, в правом боковом канале и правом брыжеечном синусе. Однако они могут возникать и в других отделах брюшной полости, часто сочетаясь с поддиафрагмальным абсцессом и гнойниками полости малого таза.
Механизм образования МА типичен. В результате быстро возникающего слилчивого, адгезивного процесса скопление экссудата отграничивается от свободной брюшной полости. Наиболее частыми возбудителями МА являются кишечная палочка, золотистый стафилококк, стрептококки, протей, анаэробы [О.Б. Милонов и соавт., 1990; A. Altemeier, 1973]; «стерильные» МА встречаются очень редко.
Клиническая картина. Клинические проявления МА во многом зависят от первоначальной причины их развития, распространенности перитонита, характера сопутствующих заболеваний, иммунореактивности организма и других факторов.
Клиника резидуальных МА, несмотря на их различную локализацию и множественность, однотипна. Обычно 5-7 сут послеоперационного периода протекают нормально — «светлый промежуток», затем к концу первой и особенно второй недели после операции общее состояние больных постепенно начинает ухудшаться. Появляется субъективная симптоматика: слабость, вялость, отсутствие аппетита, жажда, боль в животе. Они постепенно усиливаются, нарастают явления пареза кишечника. Этому состоянию могут предшествовать усиления перистальтики, проявляющиеся тенезмами и поносами в результате раздражения петель кишечника воспалительным инфильтратом.
Межпетельные формы в начальных «разах развития, особенно если воспалительный очаг не предлежит к передней брюшной стенке, чаще проявляются небольшими схваткообразными болями в животе. Диагноз ставится тогда, когда к симптомам острого гнойного заболевания присоединяются явления частичной НК, а у некоторых больных начинает прощупываться инфильтрат
Боли в животе могут быть различными — от давящих постоянных до острых приступообразных. Частый симптом МА — НК, которая может быть как динамической, так и механической, возникающей в результате сдавления кишки в инфильтрате, перегиба и нарушения ее проходимости из-за спаечного процесса.
При множественных гнойниках клиническое течение заболевания тяжелее. Отмечаются бледность кожных покровов, вечерние подъемы температуры тела, ознобы. В начальной стадии субфебрильная температура сменяется гектической. Наблюдается повышенная потливость.
В брюшной полости начинают определяться инфильтрат с нечеткими границами в области локализации абсцесса, выраженная болезненность при ощупывании и умеренное напряжение мышц по сравнению с другими отделами брюшной полости. Если абсцесс подходит близко к париетальной брюшине, определяется положительный симптом Блюмберга—Щеткина. Если же процесс развивается в глубине брюшной полости между петлями кишечника, то четких симптомов при пальпации установить не удается.
Обычно у таких больных зона болезненности не имеет выраженных границ; с течением времени границы инфильтрата и болезненность очерчиваются, отмечается асимметрия живота за счет выбухания брюшной стенки в области гнойника. Симптом Блюмберга—Щеткина обычно бывает положительным над абсцессом в тех случаях, когда одной из его стенок является париетальная брюшина. В запущенных случаях наблюдаются притупление над абсцессом при перкуссии, гиперемия кожи, пастозность мягких тканей, флюктуация.
В диагностике множественных абсцессов большое значение имеют РИ. Рентгеноскопию и рентгенографию брюшной полости производят в различных положениях больного, что позволяет выявить участки затемнения различной интенсивности, а иногда и уровень газа и жидкости в абсцессах. При контрастном исследовании бариевой взвесью выявляются смешение петель абсцессом, замедление пассажа, а также чаши Клойбера в результате выраженного сдавления кишечника инфильтратом или парезом кишечника [Н.Н. Малиновский, БД. Савчук, 1986].
Для диагностики перикультийных абсцессов 40, возникающих после аппендэктомии, используют ирригоскопию [В.Н. Буценко, 1985]. Из специальных методов исследования наиболее информативными являются KT, в особенности при множественных глубоколежащих гнойных полостях, и УЗИ [А.И. Кишковский и соавт, 1987; Ю.Н. Нестеренко и соавт, 1987; К. Taylor, 1979; Ferrucci и соавт., 1981].
Эхографическая картина зависит от локализации и причины возникновения МА. При нагноении инфильтрата брюшной полости в центре появляется скопление гноя в виде эхонегативной зоны. Плотные включения в полости абсцесса определяются на эхограмме в виде эхопозитивных образований различной формы и размера, которые смещаются при изменении положения тела больного. Полость абсцесса обнаруживается, если ее диаметр достигает 5-6 см.
При увеличении диаметра абсцесса на эхограмме отчетливо увеличиваются контуры эхонегативной зоны. Абсцедирование гематом дает менее четкие контуры эхонегативной зоны в связи с наличием в полости, помимо гноя, лизированной крови. МА часто имеют эхонегативную зону неправильной формы (в результате сдавления прилегающими петлями кишок). Абсцессы, расположенные между париетальной брюшиной и петлями кишок, определяются по наличию плотной капсулы и эхонегативной зоны, фиксированных к брюшине и стенкам ТК.
Определенное диагностическое значение в выявлении МА имеет термография брюшной полости. Более информативными методами исследования, по сравнению с рентгенологическим и ультразвуковым, являются КТ и изотопное сканирование. КТ позволяет отличать бессосудистые участки некроза (гнойника) от зоны воспаления. Изотопное сканирование производится при помощи 67 Ja и 111 Jn.
Для диагностики МА используют и лапароскопию. Более ценные данные дает контрольно-динамическая лапароскопия. Многократный визуальный осмотр органов и тканей брюшной полости помогает в краткие сроки выявлять послеоперационные осложнения, контролировать их развитие в динамике и эффективность проводимого лечения [В.М. Буянов, 1984].
Для абсцессов любой локализации, особенно для межкишечных, характерны выраженный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ, снижение количества гемоглобина и эритроцитов, гипопротеинемия, диспротеинемия (увеличение количества грубодисперсных фракций).
Состояние больных, у которых МА осложняются НК, становится тяжелым. Быстро нарастают явления интоксикации. Таким больным показаны интенсивная непродолжительная предоперационная подготовка и срочная РЛ.
Весьма тяжелое осложнение МА — их вскрытие в свободную брюшную полость. Абсцесс может вскрыться и в просвет полого органа. Из других осложнений МА следует отметить кишечные свищи, НК, эвентрации, пилефлебит, абсцессы печени и др.
В первой фазе воспалительного процесса (стадия воспалительного инфильтрата) МА протекает без симптомов раздражения брюшины и при удовлетворительном состоянии больного. В этой фазе проводят консервативное лечение (покой, назначение антибактериальных средств, детоксикация, общеукрепляющая терапия, проведение физиотерапевтических процедур), холод на область воспалительной «опухоли» (при формировании МА) или высокое положение головного конца кровати, теплые ромашковые клизмы (при тазовом инфильтрате). Часто такое лечение дает эффект: абсцессы рассасываются. Хорошие результаты иногда дает рентгенотерапия, способствуя быстрому рассасыванию, даже исчезновению послеоперационного инфильтрата.
При формировании абсцесса, появлении локальных признаков абсцедирования (прогрессирующая интоксикация, гектическая температура, размягчение инфильтрата) показано срочное оперативное вмешательство. Больным, находящимся в тяжелом состоянии (прорыв абсцесса в свободную брюшную полость), следует обязательно провести непродолжительную интенсивную предоперационную подготовку.
Оперативное вмешательство следует выполнять под эндотрахеальным наркозом. Хорошее анестезиологическое обеспечение позволяет провести детальную ревизию зоны вмешательства в условиях воспаленных тканей, мероприятия по санации и дренированию брюшной полости. Наиболее трудный момент операции — оптимальный доступ к МА. Только внебрюшинное вскрытие абсцессов предотвращает загрязнение свободной брюшной полости гноем. Однако такое вскрытие возможно, если абсцессы непосредственно прилежат к париетальной брюшине и спаяны с ней. Чаще же абсцессы располагаются между петлями кишок, и последние своей стенкой прилежат к париетальной брюшине. В этих случаях вскрытие абсцессов без входа в свободную брюшную полость практически невозможно.
При МА брюшную стенку послойно рассекают наикратчайшим доступом к зоне патологического процесса, что позволяет произвести полноценную санацию.
Через центр выбухания пальпируемого образования после отграничения кожного разреза тупым путем разъединяют кишечные петли, гной аспирируют отсосом. Производят санацию полости гнойника и ее дренирование двухпросветной трубкой по H.H. Каншину. При необходимости вводят отграничивающие тампоны. В послеоперационном периоде применяют проточное промывание абсцессов растворами антисептиков (фурацилина, хлоргексидина, диоксидина).
Более трудным является вскрытие без инфицирования свободной брюшной полости МА, расположенных в глубине между петлями кишок и не граничащих с париетальной брюшиной.
Манипуляции, связанные с рассечением брюшины, и в дальнейшем должны быть максимально щадящими и осторожными, так как велика опасность вскрытия просвета полого органа. После рассечения брюшины сразу виден гной. В этом случае под контролем пальца тупо расширяют вход в полость гнойника до необходимых размеров. Если гнойник расположен глубже, то тупо пальцем разделяют инфильтрированные петли и сальник, достигая полости.
Следует позаботиться о тщательной изоляции операционной раны, с тем чтобы избежать попадания гнойного содержимого в свободную брюшную полость. Опорожнив гнойник, полость дренируют перчаточно-марлевым тампоном. Жесткие резиновые дренажные трубки применять не следует, так как это может привести к образованию пролежня и кишечного свища. Применение сигаровидных дренажей, марлевых тампонов и перчаточной резины обосновано при неустранении источника перитонита, неуверенности в надежности гемостаза, необходимости ограничения свободной брюшной полости. Тампоны удаляют на 3-5-е, а резиновые выпускники — на 7-10-е сут после операции.
МА, располагающиеся в боковых каналах брюшной полости, предпочтительнее вскрывать внебрюшинно. Производят косой разрез в непосредственной близости от передневерхней подвздошной кости, соответствующей средней длине разреза. Рассекают кожу, подкожную клетчатку и апоневроз наружной косой мышцы живота. Держась ближе к кости таза, тупо продвигаются вглубь и затем медиально в сторону абсцедировавшего инфильтрата сквозь инфильтрированную заброшенную клетчатку вскрывают гнойник, опорожняя и дренируя его. Дренажи меняют на 5-6-й день после операции.
В случаях глубокого межпетлевого расположения гнойника вначале приходится прибегать к вскрытию брюшной полости. При множественных МА всегда показано широкое срединное повторное чревосечение.
Из-за выраженного спаечного процесса вскрытие таких абсцессов представляет большие трудности. В этом случае манипуляции в брюшной полости должны быть крайне осторожными. При появлении гноя его аспирируют, затем вскрывают абсцесс более широко и полностью аспирируют его содержимое электроотсосом. Полость абсцесса временно тампонируют салфетками, смоченными хлоргексидином, после чего продолжают дальнейшее разъединение спаек и вскрытие других МА. После вскрытия всех абсцессов обильно промывают брюшную полость 6-8 л антисептических растворов. Если абсцессы расположены преимущественно в 1-2 областях брюшной полости, то вначале производят тщательный лаваж этих областей, затем — обильное промывание других [Д.И. Кривицкий и соавт, 1990].
Дренирование брюшной полости при широкой лапаротомии осуществляется способом из 4 отдельных разрезов. В нижние контрапертуры вводятся перчаточно-трубчатые дренажи, в верхние — полихлорвиниловые трубки. После вскрытия больших абсцессов к этому месту дополнительно подводят дренажные двухпросветные трубки.
Лапаротомная рана независимо от ее размеров не ушивается. Петли кишок укрываются марлевыми тампонами или поролоном с винилином. В последующем производится ежедневная ревизия полостей абсцессов сменой тампонов с растворами антисептиков. В послеоперационном периоде назначают антибиотики и антибактериальные препараты, антшистаминные препараты, коррекцию волемических и электролитных нарушений путем активной инфузионной терапии, иммуностимуляцню и иммунокоррекцию.
Антибиотики назначают с учетом чувствительности к ним микрофлоры содержимого абсцессов. Для стимуляции иммунореактивности применяют декарис, переливание гипериммунной плазмы и антистафилококкового γ-глобулина.
Таким образом, МА — это одно из самых тяжелых осложнений после оперативных вмешательств на органах брюшной полости. Для их диагностики и адекватной санации необходим только широкий внутрибрюшной доступ. Профилактика МА — это своевременное удаление очагов инфекции из брюшной полости: тщательная санация и ее адекватное дренирование, надежный гемостаз, осторожное обращение с тканями при выполнении оперативных вмешательств.
источник