Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Абсцесс внутренних органов — ограниченное скопление гноя в тканях и различных органах. Причиной возникновения является проникновение в ткани гноеродных микробов (через ссадины, уколы, раны). Микроорганизмы могут попасть в результате случайных ранений или заносятся при лечебных манипуляциях (инъекции, подкожные введения), производимые без соблюдения правил асептики.
Гнойник может развиться при остром гнойном воспалении какого-либо органа (легкое), кожи и подкожной клетчатки, в частности при фурункулезе, карбункуле, флегмоне, лимфадените и др. Он может сформироваться на месте кровоизлияния или гематомы (нагноение гематомы).
Часты абсцессы вследствие гематогенного метастазирования при общей гнойной инфекции (метастатические абсцессы). При попадании в ткани веществ, вызывающих некрозы, например скипидара, керосина и др. возникает «асептический» гнойник.
Абсцессы, которые могут быть вызваны всеми видами микрофлоры, по размерам и локализации бывают самые разнообразные. Обычно возникают в центре воспалительного инфильтрата, только метастатические абсцессы расположены вдали от основного воспалительного очага. Форма их полости — от простой закругленной до сложной с многочисленными карманами и слепыми ходами. Над гнойником видны припухлость и гиперемия (покраснение) кожи, что не наблюдается только при его глубоком расположении.
При остром воспалении очень важен симптом флюктуации (зыбления). Он объясняется наличием жидкости (гной), заключенной в полости с эластичными стенками, которые передают толчок в виде волны по всем направлениям. Симптом отсутствует, когда стенка очень толстая, а абсцесс небольшой и находится в глубине. Подтвердить диагноз можно пробным проколом полости толстой иглой на наличие гноя.
При хроническом абсцессе вышеперечисленные признаки острого воспаления могут почти полностью отсутствовать. При метастатических абсцессах тяжесть состояния обусловлена основным страданием. Гнойники подкожной клетчатки обычно протекают благоприятно.
Прорыв гнойника в какую-либо полость (сустав, плевра и др.) является серьезным осложнением. Особенно опасны этим абсцессы, расположенные во внутренних органах (печень, легкие) и вблизи крупных вен. Возможные последствия их прорыва — гнойный плеврит, перитонит или переход воспаления на стенку вены с развитием прогрессирующего тромбофлебита.
Гнойно-воспалительные процессы (до образования гнойной полости) лечат консервативными методами, местным и парентеральным применением антибиотиков. Небольшие гнойники при маловирулентной флоре могут быть излечены повторными пункциями с отсасыванием гноя и введением раствора антибиотиков.
Показания и срочность операции определяются степенью интоксикации. При небольшом гнойнике можно ограничиться одним разрезом, повторные требуются при значительном скоплении гноя и затеках. Разрезы должны соответствовать направлению кожных складок, а на конечностях — определяться линиями сгибания суставов, т.е. по своему положению и размеру обеспечивать хороший отток гноя.
Глубокие гнойники вскрываются с предварительной пробной пункцией. После получения из иглы гноя ее оставляют на месте в качестве проводника, по которому делают разрез. Больные с абсцессом выраженной общей реакцией госпитализируются в гнойное хирургическое отделение.
Что касается данного заболевания, то мы можем предложить очень эффективные препараты для профилактики и лечения. Наш врач назначит вам лечение, используя только часть из нижеперечисленных препаратов:
КОМПЛЕКС НАШИХ ПРЕПАРАТОВ ДЛЯ ЭФФЕКТИВНОЙ ОЧИСТКИ ВАШЕЙ ЛИМФОСИСТЕМЫ:
Если Вам нужна бесплатная индивидуальная консультация, напишите нам письмо. Для этого кликните здесь.
источник

Наиболее вероятно занесение инфекции из внешней среды (экзогенная инфекция) через поражённые участки кожи и слизистой: при порезах, ожогах и других травмах кожных покровов, попадание в ткани инородных тел. Также встречается и эндогенная инфекция путём заноса патогенной микрофлоры через кровеносную систему из одного органа или поражённого участка ткани в другой. Также абсцесс может возникать при попадании в организм определённых химических веществ и даже концентрированных растворов лекарств. Это приводит в развитию асептического абсцесса, когда в зону возникновения некроза не внедряется инфекция. Также абсцессы могут вызываться микроорганизмами, которые уже присутствуют в организме, но при обычных условиях заболевания не вызывают, то есть иммунная система сдерживает их развитие и размножение.
При развитии абсцесса происходит локальное гнойное воспаление, приводящее в изменению тканей, иногда с развитием некроза. Воспаление происходит, когда погибшие клетки ткани, лейкоцитов, бактерии и отходы их жизнедеятельности, а также ещё инфицированные клетки образуют гной и жидкость. При этом иммунная система образует вокруг защитную капсулу из соединительной ткани, ограничивая распространение микроорганизмов по всему организму. Воспалительный процесс обычно имеет следующие исходы: спонтанное вскрытие с прорывом наружу (абсцесс подкожной клетчатки, мышечный абсцесс, мастит, парапроктит); прорыв и опорожнение в закрытые полости (брюшную, плевральную, в полость суставов); прорыв гнойника в полость органов, сообщающихся с внешней средой (в полость кишки, желудка, мочевого пузыря, бронхов). Опорожнившаяся полость абсцесса при благоприятных условиях уменьшается в размерах, спадает и рубцуется. При неполном опорожнении и остатков в полости абсцесса патогенной микрофлоры процесс может перейти в хронический с образованием длительно не заживающего свища на месте прорыва абсцесса. Прорыв гноя в закрытые полости приводит к развитию распространенных гнойных процессов (перитонит, плеврит, перикардит, менингит, артрит и так далее) с тяжелым течением и прогнозом.
На коже распознать абсцесс не трудно: покраснение и припухлость, местное повышение температуры кожи, обычно в виде полушаровидной формы и болевые ощущения в данной области. Определяющий фактор в распознавании гнойников имеет флюктуация (зыбление), обусловленная наличием жидкости в полости абсцесса. Также абсцесс вызывает повышение температуры тела от самых незначительных вплоть до 41 °С при тяжёлой форме заболевания, общее недомогание, головную боль, потерю аппетита. Определение абсцесса глубоко внутри тела вызывает трудности, поскольку симптомы развиваются при его значительном увеличении. Это таит в себе большую опасность, поскольку запущенный глубокий абсцесс часто является источником распространения инфекции по всему организму, и при достаточном ослаблении иммунной системы может вызвать генерализованное инфицирование всего организма, способное привести даже к летальному исходу. При наличии газообразующей флоры в полости абсцесса может образовываться газовый абсцесс, что облегчает диагностику.
Кроме того, абсцесс может появляться как осложнение при протекании следующих заболеваниях: пневмония, ангина, туберкулёз костей и суставов, мастит, парапроктит.
Внутрикостный абсцесс Броди — ограниченный некроз губчатого вещества кости с дальнейшим ее деструктивным изменением ткани, приводящим к образованию полости. Чаще всего образуется в проксимальном отделе большеберцовой кости. Выявляется сложно, поскольку очаги абсцесса нередко никак себя не проявляют, чувствительность к надавливанию также ограниченна. Боль возникает лишь временно, чаще реагируя на погоду, в ночное время или после физического напряжения. Другие типичные симптомы при абсцессе обычно отсутствуют. При запущенности или не обнаружении заболевание может длится годами. Основным возбудителем абсцесса является стафилококк.
Абсцесс лёгкого – ограниченное гнойно-некротическое поражение ткани легких с образованием одной или нескольких полостей. Абсцесс легкого иногда может переходить в гангрену. Существует и обратный процесс, когда гангрена при благоприятном течении завершается образованием одиночного или множественных абсцессов. Также абсцесс легкого часто проявляется как последствие перенесённой пневмонии.
Специфического возбудителя абсцесса легкого нет. Микрофлору при абсцессе лёгкого можно характеризовать как микробно-вирусную. Чаще всего присутствуют вирусы гриппа. Бактериальная флора довольно разнообразна: стафилококк золотистый и белый, стрептококк зеленящий и гемолитический, кишечная палочка, фузоспирохетная флора, анаэробные микробы, бациллы Фридлендера.
Однако, основной причиной возникновения абсцесса лёгкого является снижение функции иммунной системы, на фоне которого проявляется воспалительные процессы и попадание в организм бактерий и вирусов. Также абсцессу легкого могут способствовать нарушение бронхиальной проходимости, расстройства кровообращения и лимфообращения, иннервации в зоне поражения.
Абсцесс селезёнки – в подавляющем числе случаев не является самостоятельным заболеванием, исключая случаи образования абсцессов при её открытых ранений или нагноения кисты селезёнки. Но чаще всего патогенная гноеродная микрофлора попадает в селезёнку из других поражённых органов и тканей, в том числе как осложнение на такие заболевания, как тиф и малярия. Абсцессы селезенки могут быть единичными и множественными.
Абсцесс печени (пиогенный) – ограниченное нагноение печени с некрозом и расплавлением тканей внутренней области органа. Чаще всего, при абсцессе печени, инфекция переносится в печень по воротной вене из других органов и тканей брюшной полости при таких заболеваниях, как язвенный колит, аппендицит и перитонит. Другой случай внешнего заражения печени может происходить через желчные пути при их паразитарных поражениях и холангите. Абсцессы печени плохо диагностируются, поскольку не имеют симптомов, однозначно указывающих на данное поражение. Симптомы абсцесса печени выражаются в значительном повышении температуры тела с ознобом, появлении боли в области печени, увеличении её размеров, болезненных ощущениях при нажиме, чувстве тяжести. Проявляются только после того, как абсцесс печени в значительной степени сформируется. Абсцессы печени могут быть единичными и множественными, сопряжёнными с заболеванием желчных путей и значительной интоксикацией, что может привести к развитию желтухи.
Абсцесс брюшной полости – ограниченный гнойник в тканях брюшной полости, являющийся осложнением различных заболеваний, чаще всего деструктивного аппендицита, деструктивного холецистита, панкреонекроза, гнойного перитонита и других инфекционных заболеваний. Симптомы абсцесса брюшной полости проявляются в усилении боли в животе, появлении устойчивой лихорадки, воспалительного сдвига в анализе крови. При абсцессе брюшной полости могут прощупываться области скопления воспалительного инфильтрата (клеточных элементов с примесью крови и лимфы), исключение составляет поддиафрагмальный абсцесс, при котором не удаётся обнаружить признаки формирования гнойников в брюшной полости.
Абсцесс предстательной железы (абсцесс простаты) – ограниченное скопление гноя в тканях простаты, являющееся осложнением при запущенной форме острого простатита. При несвоевременном лечении последнего происходит гнойное расплавление фолликулов предстательной железы, при слиянии которых образуется абсцесс простаты. Симптомы абсцесса предстательной железы выражаются в повышении температуры тела вплоть до 40 °С с потрясывающим ознобом, серьёзном недомогании, резких болях в промежности и прямой кишке, затруднении мочеиспускания и опорожнения кишечника. Абсцесс предстательной железы может самопроизвольно вскрыться в мочеиспускательный канал, мочевой пузырь, прямую кишку, реже в брюшную полость.
Абсцесс головного мозга – ограниченное скопление гноя в мозговом веществе при внедрении бактерий из среднего и внутреннего уха (отогенные абсцессы), придаточных полостей носа (риногенные абсцессы), при остеомиелите черепа и трубчатых костей, тромбофлебите лицевых вен, а также при заражении из внешней среды при открытых черепно-мозговых травмах и поражении мягких тканей головы. Симптомы абсцесса головного мозга проявляются в общей интоксикации, повышении внутричерепного давления, колебаниях температуры, воспалительных изменениях в крови. Также встречается менингиальный синдром, иногда со значительным цитозом (увеличением числа клеток).
Абсцессы головного мозга бывают одиночными и множественными. Отогенные абсцессы головного мозга поражают височные доли или полушария мозжечка. Метастатические абсцессы головного мозга чаще образуются в лобных долях мозга.

Заболевание в основном поражает область лица (особенно нос и щеки), шею, плечи, бедра, ягодицы. Одиночные фурункулы при фурункулёзе могут появляться даже при минимальных повреждениях кожи, за редким исключением очаг может быть множественным.
Наиболее частой причиной местного острого фурункулёза является неправильное лечение фурункула, когда золотистый стафилококк попадает на другие, соседние области кожи, особенно при их травмированности. Увеличивает риск заболевания фурункулёзом повышенная секреция потовых и сальных желез, подростковый возраст и т.п.
Общий фурункулез возникает по комплексным причинам, зачастую связанным с общим упадком иммунной системы, недостаточном питании, витаминной недостаточности (дефицитах витамина А и С в организме), при частых переохлаждениях и перегреваниях, длительных переутомлениях, функциональных нарушениях в работе нервной системы (стрессы, депрессии, неврозы психологические травмы в купе с инфицированностью и интоксикацией и т.д.). При ослаблении организма после перенесения тяжёлых инфекционных заболеваний, например тиф или дизентерия. Кроме этого фурункулёз может появляться как осложнение при других заболеваниях, таких как сахарный диабет, хронический колит, нефрит, анемия. А также при осложнениях болезней кожи (экзема, чесотка). Все эти факторы обязательно включают наличие в организме патогенной микрофлоры.
При развитии фурункула сначала на коже появляется глубокая болезненная пустула (гнойный пузырёк) ярко-красного цвета, диаметром 3-5 см. Далее она вырастает над уровнем здоровой кожи, становясь похожей на конус, в центре которого прослеживается стержень. Спустя 1,5-2 недели фурункул вскрывается и опорожняется гноем, после чего на этом месте кожа рубцуется. Общие симптомы как правило не проявляются.
При появлении множественных фурункулов может резко ухудшиться общее состояние: появление слабости, головной боли, озноба. Локализации фурункулов на лице и шее может привести к осложнениям в виде таких заболеваний, как менингит и сепсис.
Наиболее хорошие результаты показывает лечение абсцессов на ранних стадиях их развития.
- Хирургическое лечение – при поверхностных абсцессах проводится вскрытие полости с эвакуацией гнойного содержимого, обработкой антибактериальными растворами. При наличии абсцессов во внутренних органах также показано их вскрытие. При поддиафрагмальном абсцессе такая манипуляция проводится посредством пункции под ультразвуковым контролем или с использованием хирургического доступа с удалением части ребра, применением межреберного разреза. При межкишечном абсцессе используется лапаротомия, в ходе которой гнойная полость опорожняется. При лечении абсцессов внутренней среды организма часто используется дренирование, заключающееся в оставлении в операционной ране и полости абсцесса трубчатых дренажей, через которые осуществляется активная аспирация гноя и промыванием растворами антибиотиков. При некоторых видах абсцессов может быть показано удаление (резекция) части органа вместе с образованием.
- Медикаментозная терапия – основывается на применении антибактериальных препаратов различных групп, оказывающих влияние как на аэробную, так и на анаэробную микрофлору. Также применяются противовоспалительные препараты, витаминотерапия. Также используются препараты специфической терапии, направленно работающие против возбудителя (специфический гамма-глобулин, стафилококковый анатоксин).
Возбудителями абсцесса и фурункулёза являются патогенные микроорганизмы – различные виды бактерий. Как известно, бактерии являются простейшими живыми организмами — прокариотами (безъядерными), и имеют собственные биополя, через которые ПО «Луч-Ник» может осуществлять своё воздействие на них. Данное воздействие заключается в подавлении жизненных функций бактерий через их биополя, что провоцирует гибель данных простейших организмов. Разрушение энергетической структуры биополя (сущности) бактерии способствует разрушению её физического носителя. Дальнейшее действие заключается в том, чтобы поспособствовать выведению из организма продуктов распада тел бактерий, погибших лейкоцитов, продуктов жизнедеятельности вредоносных микроорганизмов и других вредных веществ. Для этого требуется активация иммунной и мочевыделительной систем. Поэтому можно чередовать профилактику «Абсцесс, фурункулёз» с режимами «Коррекция поражений органов и систем» (можно выбрать «бактерии», «вирусы», «токсины») и «Системы организма» (можно выбрать иммунную, мочевыделительную и другие системы организма), особенно если определённые системы находятся в угнетённом состоянии. Эти и другие позиции можно чередовать с функцией «По выбору «ЛучНик».

При поражениях других органов или когда абсцесс является осложнением другого заболевание можно включать профилактики, связанные с данными сопутствующими органами и заболеваниями. Основные указания по тому, осложнением на какие заболевания бывает абсцесс или фурункулёз, даны выше. Можно использовать и другие профилактики, связанные с органом поражённым абсцессом, для общего улучшения его работы и работы организма в целом.
Подробнее о том, как происходят процессы в биополе (сущности, тонких телах), можно прочесть в книге талантливого русского учёного Николая Левашова — «Сущность и Разум».
источник
Абсцесс (нарыв, гнойник) – это скопление гноя в органах или тканях с образованием замкнутой полости. Абсцесс является результатом гнойного воспаления, имеющего склонность к отграничению. В связи с проникновением инфекции на определенном участке ткани или органа развивается воспалительная инфильтрация.
Количество лейкоцитов в инфильтрированной ткани все время возрастает; расстройство кровообращения сопровождаются усиленной экссудацией, обнаруживаются дегенеративные изменения различных элементов ткани, подвергающихся давлению, некрозу и расплавлению – гной раздвигает и сдавливает воспаленные ткани. В периферических участках развивается демаркационная зона абсцесса. В конечном итоге образуется полость, которая заполнена гноем и окружена капсулой из хорошо развитой грануляционной ткани, переходящей в соединительную ткань. Наличие этой капсулы отграничивает полость, заполненную гноем, и препятствует распространению гноя в окружающие ткани.
Абсцесс может возникнуть в коже, подкожной клетчатке (чаще всего), мышцах, костном мозге, лимфатических железах, печени, почках, селезенке, легких, в головном мозге, в предстательной железе и в любых других органах или тканях. Величина абсцесса бывает различной: от небольшого пузырька (например, пустула на поверхности кожи) до огромного скопления гноя.
Абсцессы бывают единичными и множественными, например, мелкие абсцессы печени, легких, почек и пр. Абсцесс развивается в связи с проникновением в ткани патогенных микробов. Чаще всего это гноеродные кокки (стафилококки и стрептококки), кишечная палочка, синегнойная палочка; а также пневмококки, гонококки, туберкулезная палочка и другие микроорганизмы могут фигурировать в этиологии и патогенезе абсцесса. От характера пораженной ткани, от особенностей внедрившейся инфекции, от локализации процесса, от местной реакции организма и от общего его состояния зависит развитие, течение и исход гнойного абсцедирующего процесса.
Проникновение инфекции в глубину тканей с последующим образованием абсцесса возможно со стороны кожи или слизистых оболочек даже при незначительном нарушении их целостности. Отграниченные гнойники в подкожной клетчатке могут возникать при фурункулезе, роже и всевозможных других воспалительных процессах поверхностных слоев кожи.
Особое значение приобретает образование абсцесса при огнестрельных. В этих случаях абсцессы возникают не только в области залегания пули или осколка снаряда, но и нередко по пути сквозного прохождения пули. Занесенный ударом снаряда в глубину тканей костный отломок (так называемый «вторичный снаряд»), постепенно подвергаясь некрозу, может при наличии инфекции также служить местом развития абсцесса. Так возникают поздние абсцессы мозга после огнестрельных ранений черепа и внутримышечные абсцессы после огнестрельных переломов костей конечности и другие абсцессы. Омертвение тканей на месте залегания инородного тела – пули, осколки снаряда или отломки кости, а также кровоизлияния, служат прекрасной питательной средой для микробов. В этих случаях быстро или медленно, в зависимости от характера повреждения и вирулентности внедрившейся в рану инфекции, развивается сначала плотный инфильтрат, а затем, в связи с прогрессирующим распадом, расплавлением инфильтрированной ткани в центре и с образованием демаркационной зоны по периферии, развивается более или менее ограниченный абсцесс.
Возможен перенос инфекции с отдаленных мест током лимфы или крови. Существующие где-либо кровоизлияния гематомы, возникшие под влиянием травмы, могут при определенных условиях подергаться заражению гноеродными бактериями и служить основой для образования абсцесса. Гноеродная инфекция, вызванная стафилококками и стрептококками, или другими микробами, может сопровождаться образованием рассеянных метастатических абсцессов, когда микробы разносятся с током крови. Так образуются метастазы в подкожной клетчатке, мышцах, суставах и во внутренних органах (множественные мелкие абсцессы легкого, печени, почек и т. п.).
Метастатические гнойники нередко наблюдаются в течение различных инфекционных заболеваний. При этом возбудители основной болезни могут сами обладать гноеродным действием, например, бациллы брюшного тифа, или, ослабляя весь организм, как бы подготавливать почву для образования метастазов обычно гноеродной инфекции.
Изолированные абсцессы могут развиваться на месте введения лекарственных веществ у тяжелых, ослабленных больных с пониженной сопротивляемостью тканей – постинъекционные абсцессы. При этом имеют значение малейшие погрешности в асептике в момент инъекции.
Микробное начало не всегда является необходимым условием формирования абсцесса. Известны так называемые «асептические абсцессы», которые вызываются искусственно впрыскиванием раздражающих и некротизирующих химических веществ, таких как скипидар, кретоновое масло, керосин и др. Такие искусственные абсцессы отличаются от абсцесса микробного происхождения тем, что они развиваются медленно и не обладают склонностью к прогрессированию и к образованию метастазов.
Основные признаки абсцесса, кроме обычных признаков воспаления, – появление ограниченной опухоли и наличие флюктуации. Чем, более поверхностно расположен абсцесс, тем быстрее и проще определяется флюктуация. При подкожных абсцессах цвет кожи в этой области резко меняется, становится багрово-синим. По истечении некоторого времени в центре образуется некротический участок, который под давлением находящейся в полости гнойной жидкости прорывается наружу, образуя свищ.
При абсцессах глубоко расположенных в толще мышц, под глубокими фасциями, его определение представляет иногда большие трудности, так как отсутствуют основные признаки воспаления и не всегда определяется флюктуация. В этих случаях наличие глубоко лежащей опухоли, болей, нарушения функций и общие клинические признаки глубокого нагноения, лейкоцитоз, СОЭ и т. д. заставляют заподозрить наличие абсцесса.
При диагностике глубокого абсцесса, развивающегося возле инородного тела, существенную помощь оказывает ультразвуковое исследование, компьютерная и магнитно-резонансная томография. Для уточнения диагноза определения характера гноя следует прибегать к пункции абсцесса с последующим бактериологическим исследованием его содержимого.

Хронически протекают так называемые холодные натечные абсцессы, или «натечники». При глубоко расположенных абсцессах гной постепенно спускается по ходу фасций и сосудов, стекая в силу тяжести из вышележащих пораженных участков. Чаще всего такие «холодные» натечные абсцессы возникают в результате туберкулезного поражения позвонков и ребер, обнаруживаясь вдали от основного очага через много месяцев после начала патологического процесса нагноения.
К профилактическим мероприятиям относятся: соблюдение правил гигиены (баня, смена белья), смазывание ссадин и пораженных участков при наложении повязки настойкой йода; своевременная первичная обработка ран с удалением инородных тел, если это представляется возможным и целесообразным; применение в соответствующих случаях антибактериальных и прочих рациональных мероприятий по лечению ран и заболеваний, осложняющихся абсцессом.
источник
Абсцесс брюшной полости – это неспецифический воспалительный процесс, при котором между внутренними органами формируется полость, заполненная гнойным содержимым. Стенками образования могут выступать анатомические углубления, «карманы», листки сальника или связок. Заболевание обычно сопровождается интоксикацией организма и выраженным болевым синдромом.
Клиническая картина болезни зависит от локализации, вида и давности абсцесса. Характер и интенсивность жалоб также напрямую связаны с общим состоянием организма человека, болевым порогом. Встречаются случаи, когда пациента беспокоят лишь незначительные боли в животе и субфебрильная лихорадка.
-
волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью;
- учащенное сердцебиение (тахикардия) на фоне гипертермии;
- общая интоксикация (головная боль, тошнота, ухудшение аппетита, слабость);
- бледность или мраморность кожных покровов;
- боли в животе различной интенсивности и локализации, которые могут распространяться на грудную клетку, поясничную область;
- локальное напряжение мышц передней брюшной стенки.
Возможно присоединение признаков пареза кишечника: запоры, сильное вздутие живота, рвота. В клиническом анализе крови обнаруживаются изменения, характерные для острого воспалительного процесса: повышенные значения СОЭ, лейкоцитоз с нейтрофилезом.
Особенность клинической картины абсцесса также зависит от его локализации:
- Поддиафрагмальный абсцесс. Чаще всего образуется после оперативных вмешательств на брюшной полости, в результате травм. Типичная локализация – справа, в области печени. При таком расположении боли возникают в правом подреберье и могут иррадиировать в грудную клетку, правое надплечье, усиливаться во время ходьбы, при кашле.
-
Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром.
- Аппендикулярный абсцесс. Появляется на фоне воспалительного инфильтрата вокруг измененного аппендикса. На первых стадиях характерно уменьшение болей в подвздошной области, снижение температуры тела. Спустя 6-7 суток симптомы возвращаются с новой силой, и пальпируется болезненное неплотное образование.
- Абсцесс Дугласова кармана. Характеризуется скоплением гноя в позадиматочном пространстве в результате воспалительных заболеваний матки, яичников, маточных труб или аппендикулярного отростка. Кроме сильных болей внизу живота женщину могут беспокоить частые позывы на мочеиспускание, акт дефекации, чувство распирания в этой области, диарея.
-
Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.
Полости с гноем в области поджелудочной железы, селезенки встречаются реже и имеют сходные признаки с острым воспалением этих органов (деструктивный панкреатит, спленит).
К формированию абсцессов в брюшной полости может привести:
- хирургическое вмешательство с несоблюдением правил антисептики, «забытый» инструментарий, салфетки;
- ножевые, тупые травмы живота, огнестрельные ранения;
- острый холецистит, деструктивный панкреатит, перфоративная язва 12-перстной кишки или желудка;
- острый флегмонозный аппендицит, воспаление придатков матки;
- разлитой перитонит.
В формировании гнойных полостей большую роль играет микробная инфекция, некрозы тканей, несколько меньшую – паразитарные инвазии.
При появлении характерных для гнойного воспаления жалоб следует обратиться к терапевту, который после осмотра и опроса должен перенаправить пациента к соответствующему специалисту. Это может быть врач- хирург или врач-гинеколог. В случае острого развития симптомов или резкого ухудшения состояния, рекомендуется вызвать бригаду скорой медицинской помощи, которая доставит больного в специализированное отделение.
Для подтверждения диагноза, а также для поиска его причины могут быть назначены такие исследования:
-
Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).
- Компьютерная томография. Исследование назначается в случае малоинформативности УЗИ, для обследования труднодоступных зон. КТ позволяет выявить не только локализацию образования, но и количество абсцессов, их размеры.
- Обзорная рентгенография брюшной полости. Методика позволяет отличить поддиафрагмальный абсцесс от печеночного или межкишечного. Полости с гноем выявляются в виде округлых образований с уровнем жидкости.
-
Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.
- Диагностическая лапароскопия. Исследование брюшной полости выполняется через прокол в стенке живота с помощью специальной аппаратуры – эндоскопа. При необходимости такая диагностика может закончиться полноценной операцией.
Основной метод лечения сформировавшихся в брюшной полости абсцессов – хирургический. В обязательном порядке назначается один или несколько антибактериальных препаратов с широким спектром воздействия. При необходимости используют антипаразитарные средства, ингибиторы протеолитических ферментов, человеческие иммуноглобулины.
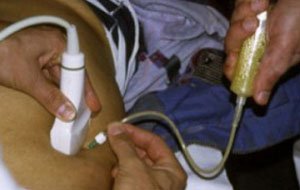
При поддиафрагмальных, подпеченочных и при межкишечных абсцессах дренирование осуществляется через переднюю брюшную стенку под контролем УЗИ. Если гной скопился в малом тазу, то доступ происходит через прямую кишку или позадиматочное пространство.
При неэффективности предыдущего метода, в случае труднодоступного расположения абсцесса выполняется общий доступ путем срединного разреза. В обязательном порядке в брюшной полости оставляют дренажи для дальнейшего оттока гноя, регулярного промывания растворами антисептика.
Ингибиторы протеолиза («Гордокс», «Контрикал») помогают остановить процессы распада ткани, а также улучшают проникновение антибактериальных препаратов в место воспаления. При недостаточном ответе пациента на системную противомикробную терапию к лечению добавляют иммуноглобулины, которые содержат антитела против большого количества микроорганизмов.
При отсутствии должного лечения возрастает риск развития таких осложнений:
- Разлитой перитонит вследствие разрыва капсулы абсцесса. Проявляется острой болью, ухудшением состояния, появлением сильного напряжения мышц брюшного пресса, тахикардией, лихорадкой.
- Сепсис – системная ответная реакция организма на гнойное воспаление. Характеризуется выраженной интоксикацией, образованием некрозов во внутренних органах и полиорганной недостаточностью.
В случае проведения оперативного вмешательства, аспирации гноя и назначения адекватной антибактериальной терапии, прогноз заболевания является благоприятным — возможно полное излечение.
источник
Полость, заполненная гноем и отграниченная от окружающих тканей и органов оболочкой.
Врач любого профиля в своей практике может встретиться с таким образованием, как абсцесс. Поэтому знаниями о причинах его возникновения, симптомах и осложнениях должен владеть любой специалист. Человеку же, не имеющему медицинского образования, тоже необходимо ознакомиться с этой информацией, чтобы вовремя обратиться к врачу при подозрении на наличие абсцесса. Следует помнить, что лечение абсцесса проводится строго в стенах лечебного учреждения. Применение методов нетрадиционной медицины может привести к серьезным осложнениям, когда под угрозу попадает жизнь человека.
Абсцесс – это наличие очага гнойного расплавления, отграниченного от здоровых тканей соединительнотканной капсулой. Развиваться данный патологический процесс может в любых мягких тканей, но наиболее частой локализацией являются кожа и мягкие ткани лица, шеи и ягодиц. Наличие капсулы вокруг гнойника – это своего рода защитная реакция организма, направленная на отграничение очага гнойного воспаления от здоровых тканей и органов. Гной содержит в себе микроорганизмы, вызвавшие воспаление, погибшие клетки ткани (тканевой детрит), мертвые микробные тельца, белки и ферменты, вырабатываемые организмом и возбудителем, а также клетки крови (лейкоциты, макрофаги, мононуклеары).
Независимо от того, где локализован абсцесс, симптомы заболевания в каждом случае имеют тенденцию к однотипному проявлению. Клинически гнойный абсцесс проявляется местными и общими симптомами.
Общесоматические признаки не являются специфичными и являются результатом общей интоксикации организма. К таким симптомам относятся следующие:
- Повышение температуры тела;
- Озноб;
- Упадок сил или быстрая утомляемость;
- Головные и мышечные боли;
- Ухудшение самочувствия в ночное время.
Местные симптомы абсцесса проявляются следующими признаками:
- Припухлость и покраснение кожи над образованием (если гнойник находится под кожей);
- Резкая болезненность кожи над пораженным участком, усиливающаяся при прикосновении;
- Симптом флюктуации – при пальпации можно прочувствовать перемещение жидкости (гноя) в образовании.
При формировании гнойного абсцесса во внутренних органах на первый план выходят общесоматические симптомы, а местные практически не выявляются.
В практической деятельности хирургам и стоматологам нередко приходится сталкиваться с такими гнойно-воспалительными процессами, как абсцесс и флегмона. Трудности возникают на этапе дифференциальной диагностики, когда следует отличить один процесс от другого, чтобы определиться с тактикой лечения.
Абсцесс и флегмону объединяет то, что они оба являются гнойно-воспалительными заболеваниями мягких тканей, часто протекающих как осложнения инфекционно-воспалительных заболеваний внутренних органов, зубочелюстной системы, длительно существующих хронических очагов воспаления.
В отличие от флегмоны, абсцесс имеет капсулу, которая отделяет очаг воспаления от близлежащих здоровых тканей. Флегмона же – это разлитое гнойное воспаление мягких тканей, не имеющее четких границ. Но на ранних стадиях развития абсцесса, когда капсула еще не сформирована, а только намечается инфильтрационный вал, абсцесс и флегмона практически неразличимы. В таких случаях врач берет во внимание площадь, охваченную воспалением. Чем больше сантиметров ткани вовлечены в воспалительный процесс, тем больше вероятность, что это флегмона.
Но и уже сформировавшийся абсцесс может превратиться в флегмону. Такое происходит при больших размерах образования, когда гнойного содержимого внутри становится много, стенки капсулы растягиваются и, не выдержав давления жидкости, разрываются. Воспалительный экссудат изливается в окружающие мягкие ткани, вызывая воспалительную реакцию.
Гнойный абсцесс подразделяют на острый и хронический. При остром абсцессе капсула гнойника состоит из одного слоя. На начальном этапе развития она представляет собой лишь воспалительный вал из мигрирующих к очагу гнойного воспаления клеток белой крови, далее формируется молодая соединительная ткань, богатая сосудами (грануляции). С течением времени, когда абсцесс принимает затяжное течение, начинает образовываться второй (наружный) слой капсулы, представляющий собой зрелую соединительную ткань. Таким образом, при остром абсцессе капсула состоит из одного слоя – молодой соединительной ткани, а при хроническом абсцессе капсула двухслойная – изнутри грануляционная ткань, снаружи – зрелая соединительная ткань.
Выраженность симптоматики зависит от многих причин:
- Локализации гнойника;
- Его размеров;
- Возбудителя, вызвавшего гнойное воспаление;
- Реактивности организма.
Общесоматические расстройства более выражены при остром течении заболевания и сводятся к общетоксическим проявлениям, характерным для любой гнойной инфекции: лихорадка, слабость, ломота в теле, головная боль и т.д.
Местные симптомы абсцесса зависят от расположения гнойника. Чем ближе он расположен к коже, тем сильнее выражены симптомы. При хроническом течении и общие и местные симптомы менее выражены.
Абсцесс может развиваться практически в любых органах и тканях. Патогенетеческим звеном этого процесса является гнойное воспаление, которое может возникать в изначально поврежденных тканях, например, при травме, либо в тканях, подвергающихся сильному микробному воспалению.
Выделяют инфекционные абсцессы и асептические.
При инфекционном абсцессе в роли этиологического фактора выступают различные микроорганизмы. Наиболее часто «виновником» является стафилококк, реже кишечная и синегнойная палочки, стрептококк, палочка Коха, а также ассоциации бактерий.
Асептический абсцесс (без микробного воспаления) может развиваться в случаях введения некоторых химических или лекарственных веществ в мягкие ткани организма, например, керосина, кордиамина и т.п. Подобное можно встретить при преднамеренном введении в мягкие ткани химических веществ с целью создания временной нетрудоспособности. Так образуется абсцесс после укола (постинъекционный абсцесс).
Наиболее часто медикам приходится сталкиваться с абсцессами легкого, печени, головного мозга. Основная масса этих образований имеют инфекционную природу, и носит вторичный характер, но встречаются и другие виды абсцессов.
Абсцесс легкого в нашей стране проблема медико-социального характера. Заболевание развивается чаще у особых групп населения, среди которых лица, страдающие алкоголизмом, наркоманией, ВИЧ, а также проживающие в неблагоприятных условиях. Чаще болеют мужчины среднего возраста.
Кроме вышеперечисленных факторов, причинами развития абсцесса легкого могут быть заболевания нервной системы, сахарный диабет, бронхоэктатическая болезнь, а также состояния, сопровождающиеся нарушением сознания (кома, эпилепсия, черепно-мозговые травмы).
Попадание инфекционного агента в дыхательную систему само по себе не вызывает заболевания, потому как особые механизмы организма обеспечивают стерильность органов дыхания. К таким относят надгортанный и кашлевой рефлексы, систему мукоцилиарного клиренса, а также иммунную защиту.
Все состояния, сопровождающиеся нарушением сознания, в том числе алкогольное опьянение и прием наркотиков, приводят к нарушению механизма естественной «очистки» бронхо-легочной системы. У таких лиц снижен надгортанный и кашлевой рефлекс, да и иммунная система ослаблена. Находясь в алкогольном или любом другом опьянении, нередко возникает рвота, при сниженных защитных рефлексах частицы желудочного содержимого легко попадают в бронхи и легкие. В некоторых случаях, при массивной аспирации рвотными массами возникает смерть от закрытия дыхательных путей, а в более легких случаях – воспаление легочной ткани. В дальнейшем, при отсутствии адекватной терапии формируется абсцесс легкого.
Проявляется заболевание симптомами интоксикации организма: высокая температура, ознобы, повышенная утомляемость. Местные симптомы выражаются в виде болей в грудной клетке на стороне поражения, сухим кашлем, одышкой. Данные симптомы способны усиливаться после физических нагрузок.
С течением времени абсцесс легкого может самопроизвольно вскрыться с излитием гноя в бронх или плевральную полость. В момент разрыва усиливается болевой симптом, если гнойник прорывается в бронх, то происходит отхождение зловонного содержимого через рот. После опорожнения больному становится значительно легче.
При прорыве абсцесса в плевральную полость общее состояние ухудшается. Нарастает одышка, болевой симптом, температура тела достигает высоких значений. Развивается эмпиема плевры (гнойное воспаление листков, покрывающих легкие).
Абсцесс печени может развиваться как в неизмененном органе, так и на фоне предсуществующих заболеваний печени или ее травматического повреждения. По природе возникновения принято различать следующие виды абсцессов печени:
Попадание инфекции в печень происходит с током крови из других органов. Чаще такое происходит при сепсисе, когда инфекция разносится из одного органа к другим. Как правило, формируются мелкие множественные абсцессы. Прогноз при множественном гнойном обсеменении печени неблагоприятный.
Распространение инфекции из области желчных протоков и желчного пузыря, что происходит при хронических холециститах, эмпиеме желчного пузыря, гнойных холангитах и т.д.
Инфекция попадает из близлежащих органов, в которых протекает гнойно-воспалительный процесс. Чаще это аппендикс и толстый кишечник (гнойный аппендицит, дивертикулит, НЯК).
Нагноение в печени возникает в поврежденных тканях, которые погибли в результате травматического воздействия. Наблюдается при тупой травме живота (драка, ДТП), ножевом ранении, а также при повреждении ткани печени в результате оперативного вмешательства.
Нагноению подвергаются кисты, образованные паразитами – эхинококком, альвеококком, амебами.
Абсцесс печени проявляется общими интоксикационными симптомами, из характерных жалоб могут выявляться следующие:
- Боль и тяжесть в области правого подреберья;
- Потеря массы тела;
- Желтушность кожных покровов;
- Увеличение живота за счет скопления свободной жидкости в брюшной полости (асцит).
Абсцесс мозга – явление нечастое. Гнойное образование в головном мозге всегда имеет вторичную природу, развиваясь как осложнение основного заболевания. По причинам развития абсцессы мозга разделяют на следующие виды:
Гной распространяется на ткани мозга из области уха при таких заболеваниях как отит, мастоидит, евстахеит.
Вследствие распространения инфекции из области носа – при гнойных формах ринита, синуситах.
Гнойная инфекция попадает в область мозга из отдаленных органов, чаще всего из легких при тяжелых формах гнойной пневмонии.
Нагноению и инкапсуляции подвергается поврежденная во время черепно-мозговой травмы ткань мозга.
Проявляются абсцессы мозга головной болью, лихорадкой. В зависимости от локализации образования появляется неврологическая симптоматика: нарушение речи, внимания, памяти, нарушения сна, потеря зрения, нарушения координации движений и т.д.
Лечение абсцесса мозга представляет собой серьезную проблему. Во-первых, сложности возникают еще на этапе диагностики, так как абсцесс мозга длительное время может протекать без выраженной симптоматики и не выявляться при исследовании на магнитно-резонансном томографе (МРТ) пока не сформируется капсула гнойника. Во-вторых, оперативное вмешательство на головном мозге – это всегда риск, особенно если размеры гнойника большие и расположен он глубоко в мозговых структурах.
Аппендикулярный абсцесс развивается как осложнение острого аппендицита, точнее особой его формы – аппендикулярного инфильтрата. Аппендикулярный инфильтрат – это вовлечение в воспалительный процесс не только аппендикса, но и прилежащих к нему петель тонкого и толстого кишечника, брюшины. Подобный процесс направлен на отграничение воспаления.
Инфильтрат развивается на 3-4 день после приступов острого аппендицита и характеризуется стиханием болевого симптома в правом боку, снижением температуры, улучшением общего состояния пациента. При этом в правой подвздошной области прощупывается плотное образование, аппендэктомия при наличии инфильтрата противопоказана, применяется консервативное лечение. Но неспроста говорил известный советский хирург А.Г. Бржовский: «Инфильтрат – это волк в овечьей шкуре». Нередко инфильтрат превращается в опасный для здоровья аппендикулярный абсцесс. Прорыв аппендикулярного абсцесса в брюшную полость заканчивается перитонитом (воспаление брюшины), что может привести к летальному исходу.
Аппендикулярный абсцесс, симптомы:
- Повышение температуры до высоких цифр.
- Типичные для аппендицита боли в правой подвздошной области, усиливающиеся при ходьбе, физической нагрузке, изменении положения тела.
- При пальпации правой подвздошной области прощупывается болезненный инфильтрат, иногда можно определить симптом флуктуации.
- Нарушение стула (понос, метеоризм).
- При локализации гнойника в тазовой области – боль во время дефекации, учащенное мочеиспускание.
- При прорыве абсцесса в полость кишки отмечается наличие большого количества гноя с резким неприятным запахом в кале.
Отоларингологи – это люди, которым приходится сталкиваться с абсцессами довольно часто. Такая частота образований данной патологии обусловлена высоким числом хронических воспалительных заболеваний уха, горла и носа. Абсцессы горла развиваются как осложнения заболеваний ЛОР-органов, лидером среди которых является хронический тонзиллит. Большая их часть инфекционной природы, реже – результат травмы горла.
Паратонзиллярный абсцесс – серьезное осложнение хронического или острого тонзиллита. Это гнойное воспаление, образующееся в околоминдалиновой клетчатке. Вызывается теми же микроорганизмами, что и спровоцировали воспаление миндалин. Предрасполагающими факторами являются курение, переохлаждение, ослабленный иммунитет, травматическое воздействие на миндалины (привычка удалять гной с миндалин подручными материалами).
Пациенты с паратонзиллярным абсцессом указывают на перенесенную в недавнем времени ангину или наличие хронического тонзиллита в анамнезе. При данном осложнении самочувствие больного ухудшается, усиливается боль в горле, которая не дает возможности употреблять пищу и жидкость, иногда пациент даже не может раскрыть рот. Температура тела повышается до высоких цифр, нарастают симптомы интоксикации: слабость, боль в мышцах, озноб, головные боли. Подчелюстные и шейные лимфатические узлы увеличены в размерах, при прощупывании болезненные.
Паратонзиллярный абсцесс опасен осложнениями. При отсутствии терапии возможно развитие гнойного медиастинита, сепсиса. Лечение паратонзиллярного абсцесса – хирургическое в комплексе с антибиотикотерапией.
Образование очага гнойного воспаления в боковой стенке глотки и есть парафарингеальный абсцесс. Процесс обычно носит односторонний характер. Заболевание развивается как осложнение хронического тонзиллита, гнойных процессов в области пазух носа, может носить одонтогенный характер или быть следствием травмы глотки.
Парафарингеальный абсцесс характеризуется резкой болью на стороне поражения, из-за отека голова наклонена в ту сторону, где развивается воспаление. Болевые ощущения усиливаются при глотании, пациент с трудом раскрывает рот. При ощупывании шеи на стороне поражения отмечается боль, увеличенные лимфатические узлы.
Процесс может осложниться распространением гнойного воспаления в область средостения, а также флебитами и трмбофлебитами яремных вен.
Формирование очага воспаления, вызванного гноеродной флорой в заглоточной клетчатке, называют заглоточным абсцессом. Заболевание встречается чаще у детей в возрасте до 2 лет, что обусловлено анатомо-физиологическими особенностями детского организма: более рыхлой клетчаткой в этом возрасте и наличием лимфатических узлов в данной области, которые к шести годам подвергаются атрофии.
У детей заглоточный абсцесс чаще всего является результатом попадания инфекции из соседних органов, что может происходить при рините, тонзиллите, ОРВИ, а также после перенесенных детских инфекций, таких как скарлатина, дифтерия, корь.
Заглоточный абсцесс у взрослого населения обычно является осложнением травмы глотки. Повреждение этой области может происходить при попадании острых предметов во время приема пищи, например рыбьи кости, а также во время проведения медицинских манипуляций: ФГДС, бронхоскопии и т.п.
Протекает заболевание с высокой температурой и сильной болью в горле. Болевой синдром настолько выражен, что трудно глотать, потому одним из характерных симптомов, наблюдающихся и у детей, и среди взрослых является невозможность принимать пищу. Нарастающий отек глотки приводит к изменению голоса и затруднению дыхания. В особо тяжелых случаях может наступить асфиксия. Во сне можно услышать «клокотание» в области горла, обусловленное стеканием гноя в трахею.
Заглоточный абсцесс может осложниться развитием гнойной пневмонии, гнойного менингита, метастатических абсцессов мозга.
Гинекологи занимаются лечением абсцессов тоже нередко. Развитию гнойников в области малого таза способствуют анатомо-физиологические особенности женского организма. А также частые воспалительные заболевания женских репродуктивных органов, которые по тем или иным причинам женщина не торопится лечить. Например, длительно существующая киста желез преддверия влагалища, может воспалиться и превратиться в абсцесс бартолиновых желез. Также гнойный абсцесс в области малого таза и женских половых органов может развиваться как осложнение после оперативных вмешательств.
Образование гнойного очага, имеющего капсулу, в маточно-прямокишечном пространстве (между маткой и прямой кишкой) называется абсцессом дугласова пространства. Такой вид абсцесса может развиваться не только у женщин, но и у мужчин, тогда его локализацией будет пространство между прямой кишкой и мочевым пузырем.
Причиной развития гнойного абсцесса в столь труднодоступном месте у женщин являются гнойно-воспалительные заболевания женской половой сферы – пиосальпингс, воспаление придатков. Одинаково часто и у женщин, и у мужчин гнойник в области дугласова пространства развивается после оперативных вмешательств на органах брюшной полости, а также при осложненных формах аппендицита, когда аппендикс располагается в области таза. Это связано с тем, что в дугласово пространство открываются брыжеечные синусы. Плохая санация (очищение) операционного поля ведет к тому, что в это углубление затекают кровь, воспалительный экссудат, и развивается воспаление, приводящее к развитию абсцесса.
Помимо общих симптомов интоксикации пациента беспокоят боли в тазовой области, позывы на мочеиспускание и дефекацию, усиление боли при опорожнении кишечника. Иногда развивается недержание кала, а в стуле обнаруживаются кровь и слизь.
Лечение подразумевает вскрытие абсцесса – у женщин через влагалище, у мужчин через прямую кишку. Далее гнойник дренируется посредством подведения к нему специального дренажа, производится санация очага. При гнойном абсцессе, не осложненном прорывом в брюшную полость, прогноз благоприятный – происходит выздоровление.
Тубоовариальный абсцесс – это гнойное расплавление ткани яичника и маточной трубы, слившихся в один конгломерат и имеющих капсулу. Развивается заболевание на фоне длительно текущих воспалительных заболеваний придатков матки (яичников и труб).
Проявляется тубоовариальный абсцесс резко возникшими болями в нижней части живота. Обычно неосложненный воспалительный процесс в придатках характеризуются хроническими тупыми болями в животе, которые усиливаются в критические дни и во время половых актов. При формировании абсцесса боль становится сильной, невыносимой, сопровождается резким повышением температуры, тошнотой, рвотой, гнойными выделениями из влагалища. Удаление абсцесса осуществляется хирургическим путем, это может быть лапароскопическая или полостная операция.
Бартолиновы железы располагаются в преддверии влагалища и вырабатывают густой секрет (смазку), который обеспечивает женщине комфортные ощущения во время полового контакта. Абсцесс бартолиновой железы часто развивается на фоне длительно существующей кисты. Первично абсцесс бартолиновой железы возникает в результате расплавления ткани железы гноеродными микробами, ярким представителем которых является гонококк. Такой абсцесс называют истинным.
Диагностировать абсцесс бартолиновой железы несложно, опытный специалист сделает это еще на этапе осмотра.
Абсцессы, возникшие в полости рта, подлежат лечению в хирургической стоматологии. Сталкиваться с данным заболеванием стоматологам приходится нередко. В большинстве случаев гнойники в этой области тела возникают из-за проблем с зубами, а вернее, в результате своевременно невылеченных заболеваний зубов и десен − кариес, пародонтит, пульпит, гранулема и т.д.
Наиболее распространенными являются:
- Абсцесс зуба;
- Околочелюстной абсцесс;
- Абсцесс языка.
Абсцесс зуба – это гнойное воспаление, образующееся на нижней или верхней челюсти, в той области, откуда растут зубы. На верхней челюсти – это альвеолярные отростки, на нижней челюсти – альвеолярная часть.
Формированию абсцесса зуба способствуют заболевания десен и зубов, протекающие хронически – запущенный кариес, периодонтит, гингивит, кисты, гранулемы. Также абсцесс может возникнуть при работе стоматолога нестерильными инструментами или в результате неполного вычищения каналов зуба. Абсцесс может возникнуть и в результате травмы, когда происходит вертикальный перелом зуба.
Проявляется заболевание острой зубной болью, которая усиливается при жевании и пальпации зуба. Нередко возникает отек, который может распространяться не только на десну, но и на щеку. Может повышаться температура тела и увеличиваться шейные лимфатические узлы. Изо рта пациента исходит неприятный запах, отмечается горьковатый привкус во рту.
Лечится абсцесс зуба дренированием, когда через отверстие в зубе происходит отток гноя, врач производит промывание полости, и наступает выздоровление.
В случаях, когда сохранить пораженный зуб не представляется возможным, его удаляют, а после очищают образовавшуюся полость от гноя и промывают.
Околочелюстной абсцесс – гнойное воспаление в челюстно-лицевой области, имеющее капсулу. Возникает в результате вывиха или перелома челюсти, при заносе инфекции во время лечения зубов, а также при хроническом течении таких инфекционных заболеваний, как тонзиллит, фурункулез лица.
Заболевание начинается с зубной боли в месте развития инфекционного процесса, боль усиливается при жевании. После появляется отек на стороне поражения, прощупывается плотное округлое образование, симметрия лица нарушается. Заболевание протекает с повышением температуры тела, слабостью, снижением работоспособности. Околочелюстной абсцесс может самостоятельно вскрываться. После истечения гноя самочувствие улучшается, но это не говорит о полном выздоровлении. Заболевание может переходить в хроническую форму и периодически обостряться.
Отграниченное гнойное воспаление в толще языка называется абсцессом. Это довольно распространенная патология, как среди взрослых, так и детей. Чаще всего возникает в результате травматического повреждения слизистой языка (рыбьей костью, протезами). Заболевание развивается остро и проявляется увеличением в объеме языка, болью и затруднением дыхания. Нарушается общее самочувствие, присоединяются общеинтоксикационные симптомы. Абсцесс языка – опасная патология, так как при локализации абсцесса в области корня языка довольно быстро развивается асфиксия от закрытия дыхательных путей, что приводит к летальному исходу.
Абсцесс мягких тканей – гнойное воспаление, располагающееся в мышечной или жировой ткани, отграниченное пиогенной мембраной (капсулой).
Наиболее частой причиной возникновения гнойных абсцессов мягких тканей является стафилококк, который проникает через повреждения кожи, образующиеся в результате травм, ожогов, отморожений и т.д.
Рассмотрим наиболее распространенные локализации:
- Абсцессы кожи лица и шеи;
- Абсцесс ягодицы.
Абсцессы в области лица и шеи диагностируются довольно часто. Возникают они в результате повреждения кожных покровов этой области с дальнейшим проникновением инфекции и нагноением, либо как осложнение других заболеваний, чаще всего одонтогенной природы (из области зубов).
Протекают абсцессы лица и шеи с особенно яркой клинической картиной, благодаря сложной анатомии этих частей тела − наличию большого количества кровеносных и лимфатических сосудов, лимфатических узлов и обильной иннервации. Поэтому гнойники в области лица и шеи характеризуются выраженным болевым синдромом, отечностью, нарушению функции жевания, открывания рта, наличием асимметрии лица, воспалением регионарных лимфоузлов.
Развиваться абсцессы на лице могут в области щек, околоушных и подглазничных областях, в подбородочной и околочелюстной области и т. д. Опасны развитием тромбозов вен лица, менингитов, энцефалитов, сепсиса.
Развитию абсцесса ягодицы способствуют анатомические особенности этой области, а именно: наличие хорошо выраженного жирового слоя, который является благоприятным местом для жизнедеятельности гноеродных микроорганизмов.
Гнойное воспаление в мягких тканях ягодиц возникает в результате травматического воздействия, после перенесенных инфекционных заболеваний кожи этой области, отдельным видом является абсцесс после укола.
Посттравматический абсцесс развивается вторично после повреждения мягких тканей с последующим присоединением инфекции. Протекает, как и любой другой абсцесс, но ему предшествуют раны, ссадины или укусы животных с нарушением целостности кожных покровов ягодиц.
Самым распространенным, среди абсцессов ягодиц, является абсцесс после укола, или постинъекционный абсцесс. Развивается он вскоре после инъекции в ягодичную мышцу и характеризуется сначала уплотнением, болью, а затем формируется гнойник, окруженный капсулой. Появляется характерный для абсцессов симптом флуктуации.
Причины развития постинъекционного абсцесса:
- Введение лекарственного вещества по ошибке.
При введении в мышцу ягодицы лекарства, которые должны вводиться другим способом – внутривенно или подкожно. Лекарственное средство не рассасывается, образуя сначала асептический (без присутствия микробов) инфильтрат, затем присоединяется бактериальная флора, образуется абсцесс ягодицы.
- Грубое нарушение техники выполнения инъекции.
Абсцесс после укола может развиться при пренебрежении правилами выполнения инъекции. Например, использование коротких игл при проведении внутримышечных инъекций или введение иглы только на одну треть. Тогда лекарства не достигают мышечной ткани, и замедляется всасывание.
Выполнение большого количества уколов в одно и то же место также может стать причиной постинъекционного абсцесса.
Именно по этой причине рекомендуется чередовать место уколов − правую и левую ягодицы или отступать достаточное расстояние от предыдущей инъекции.
Попадание иглы в сосуд с последующим воспалением образовавшейся гематомы.
Постинъекционный абсцесс может быть сформирован специально, например, после введения в мышцу бензина, скипидара, слюны. Это делается намеренно с целью создания искусственной болезни, что позволяет уклониться от закона или, например, воинской службы.
Постинъекционный абсцесс, симптомы:
- Появление боли в месте укола, усиливающейся при пальпации;
- Покраснение и припухлость, кожа в этом месте становится горячей;
- Образование инфильтрата, а затем и полости, заполненной гноем (симптом флуктуации);
- Прорыв гнойника наружу или внутрь с образованием свищевого хода.
Абсцесс ягодичной области может быть результатом осложнившегося инфекционного заболевания. Чаще всего это фурункулез, излюбленной локализацией которого является область ягодиц.
Могут развиваться абсцессы ягодиц и при пролежнях в этой области у ослабленных больных.
Лечение абсцесса основано на древнем постулате механической асептики, которым пользовались много столетий назад – «видишь гной – выпусти его». Поэтому основным методом лечения является хирургический – вскрытие абсцесса, удаление гноя дренированием, промывание.
Вскрытие абсцесса производится независимо от того, где он локализован. Не подлежат вскрытию холодные абсцессы, которые образуются в результате натеков при туберкулезном процессе (натечники).
Операция по удалению абсцесса того или иного органа проводится под общим наркозом, местную анестезию применяют только в случае поверхностных абсцессов, располагающихся в мягких тканях близко к коже.
Удаление абсцесса не производят в стадии инфильтрации, когда еще нет хорошо сформированной капсулы гнойника. На этом этапе применяют только консервативную терапию. Хирургическое лечение абсцессов включает в себя пунктирование абсцесса, далее по игле делается небольшой разрез, содержимое полости удаляют, после этого разрез расширяют и тщательно вычищают оставшийся гной и некротические массы.
После удаления абсцесса проводят лечение по принципу гнойных ран.
Применение антибиотиков при абсцессах не может гарантировать полного выздоровления. Из-за большого количества гноя и некротических масс эффективность антибактериальных препаратов сильно снижается. Однако их можно назначать в послеоперационном периоде в комплексной терапии после проведения теста на чувствительность микрофлоры, полученной с гноем при дренировании абсцесса.
Профилактика развития абсцессов сводится к простым правилам асептики и антисептики, а также внимательному отношению к своему здоровью.
Необходимо регулярно проходить профилактические осмотры с целью своевременной диагностики заболеваний.
- Санировать очаги хронических инфекций.
- Своевременно обрабатывать раны, ссадины и другие повреждения.
- Доверять выполнение инъекций только медицинским работникам.
источник
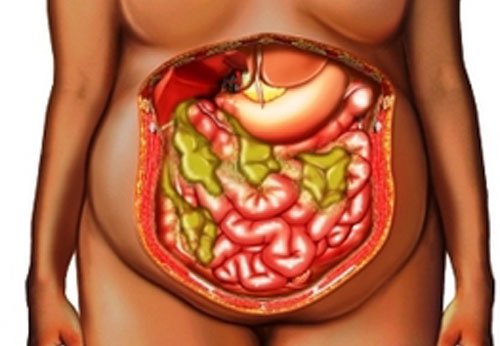
 волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью;
волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью; Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром.
Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром. Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.
Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.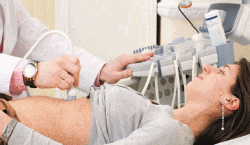 Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).
Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).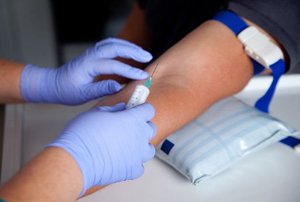 Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.
Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.