Бронхиальные свищи (бронхиальные фистулы, решетчатое легкое). Патологическое сообщение просвета бронха с наружной средой, плевральной полостью или каким-либо органом.
Бронхиальные свищи могут развиваться вследствие травматического повреждения легкого, а также вследствие патологического процесса в легком, плевре или каком-либо соседнем органе, заканчивающегося образованием стойкого соустья между органом и бронхом.
Существует множество классификаций бронхиальных свищей. Наиболее простая подразделяет свищи на открытые, сообщающиеся с внешней средой, и закрытые свищи, сообщающиеся с плевральной полостью или каким-либо органом (желудок, пищевод, кишка, печень и т. п.).
Различают, кроме того, свищи единичные и множественные. В зависимости от причины свищи делят на травматические, послеоперационные, свищи, возникшие вследствие осложнения какого-либо патологического процесса.
Основную массу бронхиальных свищей в настоящее время составляют свищи после операций на легких. Такие операции, как пневмотомия, при хронических абсцессах легких не только не приносят больному полного излечения, но в большом числе случаев заканчиваются образованием бронхиальных свищей.
При радикальных легочных операциях, по данным различных авторов, это осложнение наблюдается в 3—30% случаев. Анализ причин возникновения бронхиальных свищей показывает, что на их возникновение влияет не столько методика обработки и ушивания культи бронха, сколько состояние тканей самого бронха и корня легкого. Специфическое поражение слизистой оболочки бронха туберкулезным процессом, гнойно-воспалительные и рубцово-склеротические изменения в стенке бронха и в окружающих тканях резко увеличивают опасность развития бронхиальных свищей после резекции легких.
Огромное значение имеет и личный опыт хирурга. Бережное отношение к тканям корня легкого, позволяющее сохранить бронхиальную артерию и медиастинальную плевру для последующей плевризации культи бронха, оставление короткой культи бронха, а также правильное послеоперационное лечение позволяют многим хирургам почти полностью изжить это осложнение.
Симптоматология и клиника бронхиальных свищей определяются видом свища и тем сопутствующим заболеванием, которое вызвало и поддерживает свищ (абсцесс легкого, эмпиема плевры, туберкулез и т. д.).
При закрытых свищах симптомами являются кашель с мокротой, причем мокрота образуется не только за счет бронхиальной секреции, но в основном за счет гнойного отделяемого из плевральной полости при бронхоплевральных свищах. При бронхо-пищеводных свищах в мокроте обнаруживаются пищевые массы, при бронхо-печеночных — желчь, а при бронхо-желудочных — кислые, чрезвычайно раздражающие слизистую оболочку бронхов пищевые массы. Три последних вида свищей часто осложняются аспирационными пневмониями и абсцессами легких.
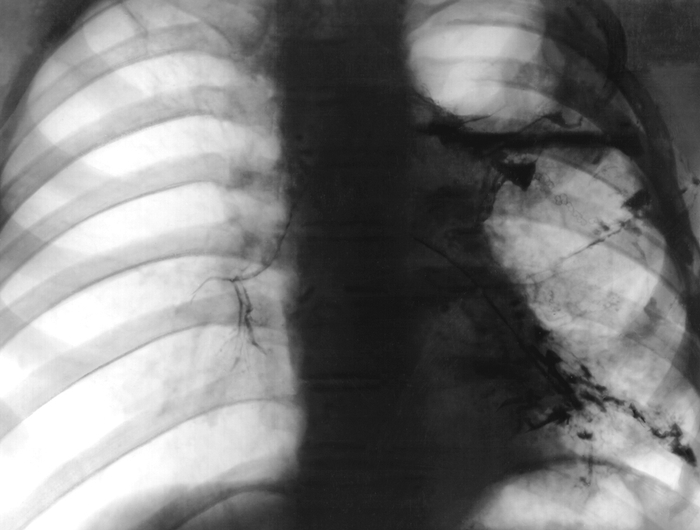
При открытых свищах на коже грудной стенки образуются губовидные или каналовидные выходы свищей, а при множественных свищах так называемое решетчатое легкое — дефект в грудной стенке, дном которого является рубцово перерожденная легочная ткань с большим количеством (5—6 и более) мелких отверстий.
Из свищей при выдохе, а особенно при кашле, выделяются слизь и гной, иногда с ихорозным запахом. Нередко к гною примешивается кровь.
Из свищевых отверстий могут быть и кровотечения. Кожа в области свища может мацерироваться, покрываться гнойниками, язвочками, что причиняет значительное беспокойство.
При свищах большого диаметра могут возникать нарушения дыхания, и больные вынуждены постоянно закрывать их герметизирующей повязкой. Общее состояние больных при свищах, особенно больших и множественных, значительно нарушается. Температура субфебрильная, а при затруднении оттока и высокая. Больные испытывают слабость, утомляемость, они угнетены, раздражительны.
Исследования крови выявляют ускорение РОЭ, лейкоцитоз, иногда токсическую зернистость нейтрофилов.
В моче часто можно обнаружить признаки токсического нефрита или даже амилоидоза почек.
Диагностика бронхиальных свищей. Обычно установить диагноз не представляется затруднительным. Используются следующие методики:
а) фистулография;
б) введение в свищевой ход метиленовой сини или какой-либо другой окрашенной жидкости для того, чтобы убедиться, что свищ сообщается с бронхом (окрашивание мокроты);
в) производство бронхографии.
2. При закрытых бронхоплевральных свищах:
а) бронхография;
б) торакоскопия;
в) создание в остаточной плевральной полости отрицательного давления (отсутствие герметизма, проявляющееся исчезновением отрицательного давления, является несомненным признаком наличия свища);
г) введение в плевральную полость раствора метиленовой сини и др.
Следует помнить, что для диагностики бронхиальных свищей методом бронхографии и фистулографии лучше пользоваться водорастворимыми контрастными веществами (кардиотраст, диодон, пропилйодон), а не густым и вязким йодолиполом.
Дифференцировать бронхиальные свищи следует со свищами при акти-номикозе. Диагнозу помогает обнаружение друз лучистого грибка в свищевом отделяемом или мдкроте, а также характерный вид инфильтрации тканей при актиномикозе (см.).
Лечение бронхиальных свизей следует начинать с попыток консервативного закрытия свища, а к оперативному закрытию прибегать только в случаях отсутствия эффекта от консервативной терапии.
Закрытые бронхоплевральные свищи часто самостоятельно закрываются, если излечена поддерживающая их эмпиема плевры. Эмпиему плевры следует лечить пункциями с промыванием полости раствором антибиотиков. Свищевой канал можно попытаться прижечь ляписом при бронхоскопии.
Открытые свищи лечат промыванием свищевого хода антибиотиками и последующим прижиганием ляписом или карболовой кислотой. Одновременно следует проводить санацию бронхиального дерева, вводя интратрахеально растворы антибиотиков или антисептиков. Применяется выскабливание свищевого канала острой кюреткой. Применявшаяся ранее при лечении свищей рентгенотерапия почти всеми оставлена, так как эффект от ее применения низкий, а рубцово-склеротические изменения, вызываемые ею в тканях, делают очень затруднительным последующее оперативное лечение.
Оперативное лечение бронхиальных свищей состоит в иссечении свищевого хода и ушивании его. Более эффективны пластические методы закрытия свищей (свободная пластика и пластика лоскутом на питающей ножке; последняя наиболее эффективна). Если свищ поддерживает хронический гнойник в легком, резецируют эту часть легкого вместе со свищом.
При эмпиеме плевры, поддерживающей свищ, производят плеврэктомию. При свищах, которые поддерживаются остаточными плевральными полостями, прибегают к разного вида торакопластикам. Принципиально эти операции мало чем отличаются от операции пластики по Абражанову.
В последнее время все шире применяются операции закрытия бронхиального свища методом резекции культи бронха, которая часто сочетается с плеврэктомией. Находит применение и операция прошивания культи центральнее конца культи. Эту операцию удобнее проводить доступом через грудину (стернотомия).
Необходимым условием, которое следует неукоснительно соблюдать, прежде чем приступить к оперативному лечению, должна быть тщательная диагностика. В ее задачу входит:
а) выявление вида и форм свищевого хода;
б) установление причин, поддерживающих свищ (состояние легкого и плевры).
К операции закрытия свища больные должны быть очень хорошо подготовлены. У истощенных больных с выраженной интоксикацией, гиповитаминозами и нарушенным белковым обменом, операция, как правило, успеха не имеет.
Чрезвычайно важно также определить чувствительность флоры свища к антибиотикам и к сульфаниламидам и в послеоперационном периоде применять антибактериальные препараты с учетом чувствительности к ним микроорганизмов. Оперативное лечение свища более эффективно, если в послеоперационном периоде антибиотики не только вводят внутримышечно или через рот, но и применяют местно (вводят в плевральную полость и в просвет бронхиального дерева в виде аэрозоля или через катетер).
Справочник по клинической хирургии, под редакцией В.А. Сахарова
источник
стойкий сформированный патологический канал, соединяющий просвет бронхиального дерева с плевральной полостью, поверхностью кожи грудной стенки, просветом полого внутреннего органа или с печенью.
Различают врожденные и приобретенные Б. с. Врожденные Б. с. представляют собой редкий порок развития, при котором сохраняется сообщение между просветами пищеварительной и дыхательной систем; обычно свищевой ход соединяет пищевод и главный бронх, чаще правый. Приобретенные Б. с. могут возникать в результате открытых и закрытых травм груди, при перфорации туберкулезной каверны, абсцесса или кисты легкого в плевральную полость, распаде раковой опухоли легкого, прорыве эмпиемы плевры в бронхиальное дерево, при перфорации в бронх дивертикула пищевода, абсцесса или кисты печени. Кроме того, Б. с. могут быть осложнением операций на легких, бронхах, плевре.
Клиническая картина во многом зависит от диаметра и анатомических особенностей свища, наличия и выраженности инфекционного процесса в плевральной полости, сроков образования свища после операции на легких, бронхах, плевре.
Бронхоплевральные свищи при «сухой» остаточной плевральной полости часто протекают бессимптомно или сопровождаются кашлем — сухим либо с небольшим количеством слизистой мокроты. Большинство больных с бронхоплеврокожными и бронхокожными свищами жалуются на слизистое или слизисто-гнойное отделяемое из свищевого отверстия на коже, прохождение воздуха через свищ при дыхании, кашле и натуживании; невозможность выполнять физическую работу, купаться (попадание воды в свищ вызывает резкий приступ кашля и удушье); необходимость ежедневного наложения окклюзионных повязок. При бронхоплевральных свищах с хронической эмпиемой плевры (например, при свищах, сформировавшихся в результате перфорации туберкулезной каверны или абсцесса легкого, несостоятельности культи бронха после операций на легких, бронхах, плевре) наблюдаются одышка, кашель с большим количеством гнойной мокроты, особенно в положении лежа на здоровом боку. Часто выражены симптомы гнойной интоксикации, в связи с большими потерями белка отмечается гипопротеинемия. При обострении эмпиемы плевры температура тела повышается до фебрильных цифр, усиливается одышка, возникают боли в груди, увеличивается количество гнойной мокроты. Может произойти аспирация гноя в здоровое легкое с развитием пневмонии. При бронхоплевральном свище у больных с туберкулезной эмпиемой плевры возможна диссеминация в ранее здоровом легком.
Бронхоорганные свищи (пищеводно-бронхиальные, печеночно-бронхиальные) наблюдаются редко, характеризуются попаданием в просвет бронхиального дерева пищи, желчи, гноя. Больные жалуются на кашель, иногда возникают цианоз, удушье. Возможно развитие аспирационной пневмонии.
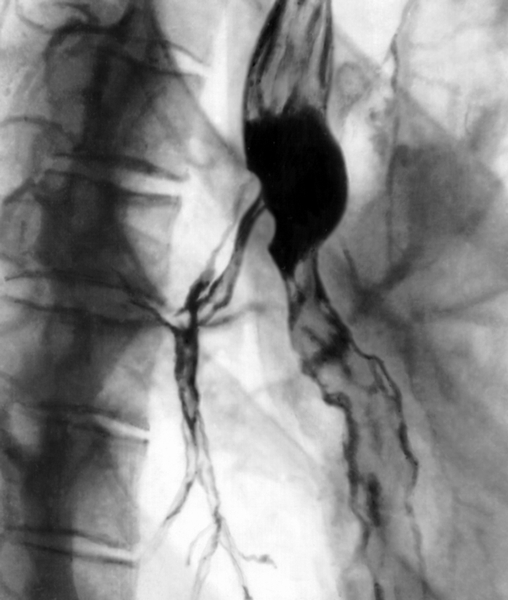
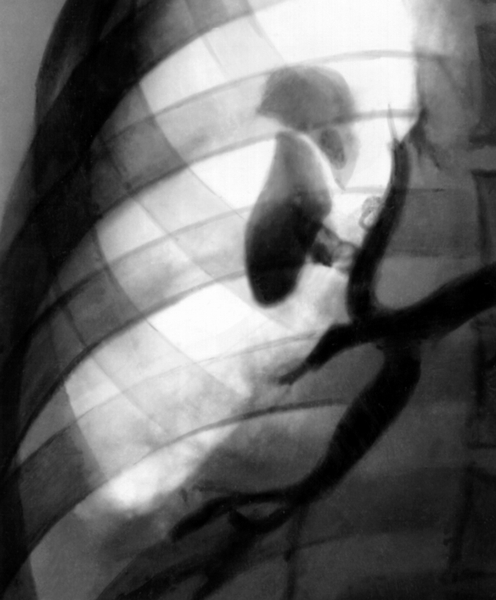
Диагностика Б. с. основывается на клинических данных, результатах рентгенологического исследования и бронхоскопии (Бронхоскопия). Прямым рентгенологическим признаком Б. с. является выявление свищевого хода на обычной или компьютерной томограмме органов грудной клетки. Особенно наглядно свищи выявляются при рентгеноконтрастных исследованиях: бронхографии (Бронхография), плевробронхографии (при бронхоплевральных свищах), фистулографии (Фистулография) (при бронхоплеврокожных и бронхокожных свищах) и других (рис. 1, 2, 3). Бронхоскопия позволяет увидеть и в ряде случаев исследовать устье свища и свищевой ход, произвести эндофотографию.
Лечение врожденных и большинства приобретенных Б. с. оперативное, однако некоторые приобретенные свищи могут зажить самостоятельно или в результате консервативного лечения (пункции или дренирование плевральной полости, прижигание или применение биологического клея при бронхоскопии и торакоскопии). При врожденных пищеводно-бронхиальных свищах проводят выделение и пересечение свищевого канала с ушиванием отверстий в бронхе и пищеводе. Вид оперативного вмешательства у больных с приобретенными Б. с. зависит от этиологических и анатомических особенностей свища, характера основного заболевания и состояния больного. Основными радикальными операциями являются иссечение и ушивание свища, окклюзия бронха на протяжении, торакопластика и мышечная пластика. Паллиативной операцией является вскрытие полости эмпиемы плевры с последующим дренированием или тампонадой.
При неудовлетворительном общем состоянии и в фазе обострения воспалительного процесса в плевральной полости больные с Б. с. подлежат лечению в торакальном хирургическом отделении. При удовлетворительном состоянии больные с Б. с. могут наблюдаться и лечиться амбулаторно. В поликлинических или домашних условиях по назначению хирурга проводятся перевязки со сменой тампонов в небольших полостях эмпиемы плевры, а иногда пункции или промывания полости эмпиемы через ранее введенный дренаж с вливанием антибиотиков.
Прогноз для жизни обычно благоприятный, прогноз для выздоровления и восстановления трудоспособности без оперативного лечения нередко сомнительный. Радикальные операции позволяют ликвидировать Б. с. примерно у 75% больных. Для профилактики приобретенных Б. с. основное значение имеет высокий уровень терапевтического и оперативного лечения заболеваний и травм органов грудной полости.
Библиогр.: Муромский Ю.А. Бронхиальные свищи после резекции легких, М., 1963, библиогр.; Наружные и внутренние свищи в хирургической клинике, под ред. Э.Н. Ванцяна, с. 13, М., 1982.
Рис. 2. Бронхограмма при бронхоплеврокожном свище у больного с пострезекционной эмпиемой левой плевральной полости: контрастное вещество определяется в полости эмпиемы и в мягких тканях левой половины грудной клетки.
Рис. 3. Рентгенограмма органов грудной клетки (правая косая проекция) при пищеводно-бронхиальном свище, образовавшемся в результате распада раковой опухоли пищевода, после введения в пищевод бариевой взвеси: бариевая взвесь из пищевода поступает в бронхи правого легкого.
Рис. 1. Бронхограмма при бронхоплевральном свище у больного с эмпиемой остаточной плевральной полости после резекции верхней и средней долей правого легкого: контрастное вещество из культи среднедолевого бронха поступает в полость эмпиемы плевры.
источник
Бронхиальный свищ — это патологическое сообщение просвета бронха с плевральной полостью, просветом внутреннего органа или поверхностью тела. Причины возникновения бронхиальных свищей многообразны. Изредка наблюдаются врожденные свищи между крупными бронхами и пищеводом, в основе которых лежит порок эмбрионального развитии. Гораздо чаще бронхиальные свищи возникают в результате открытых п закрытых травм груди, хирургических операций на легких и бронхах, а также осложнений абсцесса легкого, туберкулеза, рака, эхинококкоза. Клиническая картина очень вариабельна и во многом зависит от причины их образования, калибра бронха и других анатомических особенностей. В диагностике важное значение имеют откашливание жидкости из полости плевры, поступление в плевральную полость воздуха, попадание в бронхи содержимого прилежащих органов (пищевода, желудка, желчных протоков), а также данные бронхоскопии и бронхографии. У больных с хронической эмпиемой плевры грудная стенка на стороне эмпиемы западает и уплощается, межреберья суживаются, дыхательная подвижность резко уменьшается. Постепенно развивается сколиоз. При длительном, иногда многолетнем течении болезни возникает истощение, легочная и сердечная недостаточность, амилоидоз внутренних органов.
Диагностика эмпиемы плевры основывается на данных анамнеза, физикального, рентгенологического и лабораторного исследований, и также результатах пункции плевральной полости.
Пункцию обычно производят в сидячем положении больного. Место пункции заранее определяют на основании физикалыюго исследования и рентгенологических данных. Классическим местом пункции является седьмое — восьмое межреберье между лопаточной н задней подмышечной линией. Место прокола анестезируют 0,5% раствором новокаина в количестве 10—15 мл. Важно не допустить попадания п плевральную полость воздуха, для чего иглу соединяют с резиновой трубкой, которую пережимают зажимом. Всегда стараются удалить возможно большее количество нленральиого содержимого. Заканчивают пункцию промыванием плевральной полости раствором фурацилина 1 • 5000 или растворами антибиотиков. Для диагностики бронхоплеврального свища во время пункции можно ввести в плевральную полость 1 % раствор метиленового синего. При наличии свища мокрота будет окрашена в синий цвет. Предварительно путем пункции по иозможиости максимально удаляют экссудат, а затем вводят в полость 30-40 мл теплого 30% раствора сергознна или другого рентгеноконтрастного вещества. Рентгенограммы делают в разных проекциях при различных положениях больного. После окончания исследования контрастное вещество удаляют.
При наличии плевроторакальных свищей анатомические особенности полости эмпиемы устанавливают фистулографией. Контрастное вещество, применяемые для бронхографии (йодолипол, пропилиодон и др.) вводят в свищ с помощью шприца через специальную металлическую канюлю или топкий резиновый катетер. В случаях одновременного наличия бронхоплевральпого свища фистулография превращается в фистулобронхографию, так как происходит и ретроградное заполнение контрастным веществом бронхов. С целью выяснения состояния коллабированного легкого у больных с хронической эмпиемой (главным образом при решении вопроса о хирургическом лечении) пользуются бронхографией и селективной ангиопульмографией. При бронхографии можно выявить деформацию бронхов, их сужение, наличие бронхоэктазов, бронхоплевральных свищей, а при селективной ангнопульмографнн определить состояние артериальной системы легкого.
Из функциональных методов исследования, необходимых для оценки состояния дыхании и кровообращения, наибольшее значение имеют спирография, пневмотахометрия, электрокардиография, а также раздельное определение вентиляции и кровообращения в каждом легком с помощью радиоизотолпых методов.
При лечении пункциями нх следует производить вначале ежедневно, а затем через день. Отсасывают по возможности весь экссудат. При наличии густого гноя, пленок фибрина или казеозных масс полость эмпиемы промывают раствором фурацилина 1:5000 или другого антисептика и затем вводят в нее протсолитическис ферменты — трипсин или хемопсии в дозе 20—30 мг. Хороший эффект даст введение в полость эмпиемы стрептазы и подобных ей тромболитических препаратов.
В случаях острого пиопневмоторакса, при котором лечение пункциями часто оказывается неэффективным или малоэффективным, в плевральную полость лучше сразу же вводить пластмассовый катетер. Место введения катетера (ближе ко дну полости эмпиемы) намечают во время рентгеноскопии и уточняют пункцией. Катетер соединяют с системой для постоянной аспирации, которую проводят при разрежении 10—15 мм рт. ст. Целесообразно 1—2 раза в течение суток промывать полость эмпиемы через катетер антисептическими растворами, а затем вводить в нее протсолитическис ферменты и антибиотики. Однако это возможно лишь у тех больных, у которых во время промывания не возникает кашель, т. е. жидкость через бронхиоплевральный свищ не попадает в бронхиальное дерево.
При остром пневмотораксе с небольшими бронхоплевральными свищами легкое в результате такого аспирационного лечения обычно постоянно расправляется, свищи заживают и эмпиема ликвидируется. В случаях больших бронхоплевральных свищей легкое расправляется редко, и при неэффективном аспирационном лечении в течение 2—3 мес возникает вопрос об оперативном вмешательстве. Операция показана также при наличии явно определяемого абсцесса или каверны в коллабированном легком и при хронической эмпиеме, когда добиться расправления легкого консервативными методами заведомо невозможно.
источник
Консервативное лечение внутренних бронхиальных свищей начинается, как правило, с мероприятий, которые преследуют две основные задачи: санацию полостей, очагов гнойного процесса и ликвидацию свищей, патологических полостей. Вопрос о ликвидации стойких внутренних бронхиальных свищей должен решаться только после тщательной санации полости и основного очага гнойного процесса.
Среди эндоскопических мероприятий, применяемых для ликвидации внутренних бронхиальных свищей (особенно при несостоятельности или свище культи бронха после операций на легких), различают: удаление лигатур из культи бронха, так как они при развившемся бронхиальном свище поддерживают хроническое воспаление в стенке бронха; прижигание слизистой оболочки культи бронха в области свищевого отверстия химическими препаратами, разрушающими эпителиальную выстилку свища и стимулирующими рост грануляционной ткани; эндобронхиальное закрытие дефекта культи бронха с помощью цианакрилатного клея и биологических пластических материалов.
Оперативное лечение внутренних бронхиальных свищей включает в себя и ликвидацию остаточной плевральной полости.
При небольших бронхоплевральных свищах, удовлетворительном состоянии легочной ткани, не очень плотных фибринных напластованиях на висцеральной плевре, хорошо санированной полости операцией выбора является декортикация легкого с ушиванием и инвагинацией бронхиального свища. Если же декортикация невозможна, выполняется торакопластика, нередко в сочетании с одним из методов мышечной пластики бронхиального свища. Наличие бронхиального свища и выраженного гнойно-деструктивного процесса в легком по типу хронических абсцессов, бронхоэктазий является показанием к резекции доли или всего легкого.
Наиболее сложная задача стоит при лечении больных со свищом культи бронха после пневмонэктомии. При первичной несостоятельности культи в первые 1–2 дня (до развития эмпиемы) выполняются реторакотомия и повторное ушивание культи главного бронха с обязательной тщательной плевризацией ее. При длинной культе целесообразно произвести ее реампутацию.
Если же диагностирована вторичная несостоятельность культи главного бронха, ушивание ее и тем более операции на трахее в условиях острой эмпиемы плевры бесперспективны. В таких случаях необходимо срочное дренирование плевральной полости для обеспечения оттока экссудата (гноя) и предупреждения аспирации его в бронхи другого легкого. Оперативное закрытие свища культи главного бронха предпринимается только после тщательной санации полости эмпиемы и значительного улучшения состояния больного.
Известны три группы оперативных вмешательств на главных бронхах при бронхиальных свищах после пневмонэктомии:
1) операции на культе бронха через полость эмпиемы – реампутация и ушивание культи главного бронха в сочетании с 7–10-реберной торакопластикой.
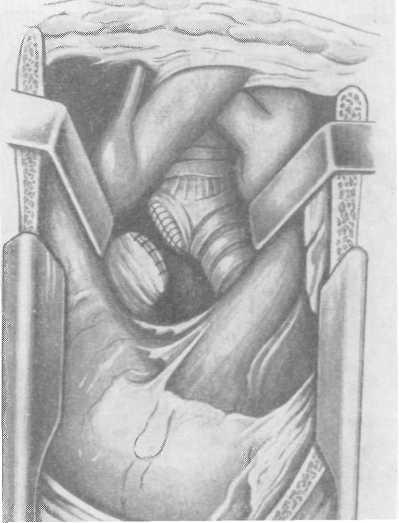
а)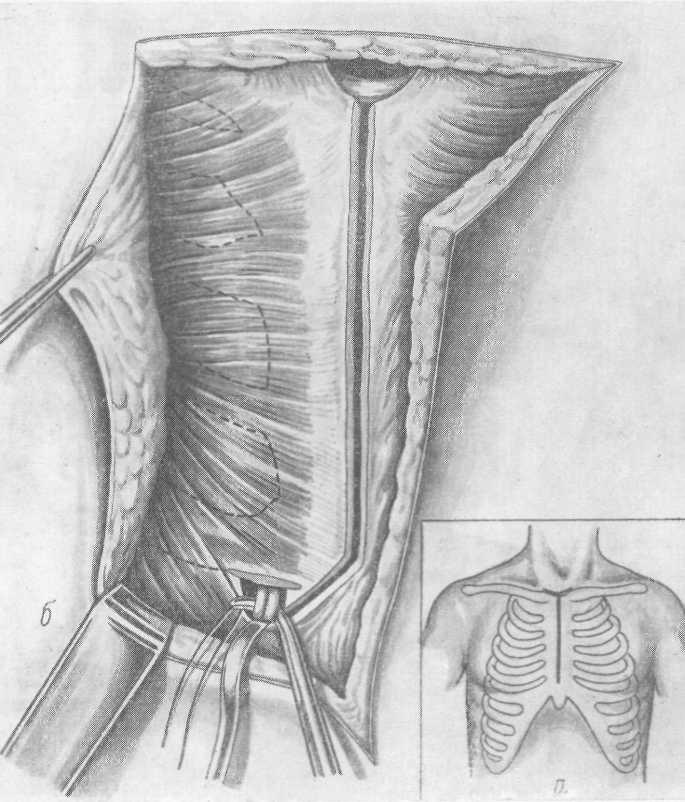
Рис. 4. Транстернальная трансперикардиальная окклюзия бронха: а) продольное рассечение грудины; б) выделение культи главного бронха через переднее средостение после отведения в сторону дуги аорты и верхней полой вены.
2) операции на главных бронхах через средостение – трансстернальная трансперикардиальная окклюзия бронха (вскрывают перикард, выделяют и перевязывают культю легочной артерии, а после этого тупым и острым путем выделяют основание культи главного бронха и ушивают его аппаратом УО или УКБ; ушитую культю бронха отсекают от трахеи, дефект в трахее ушивают, затем дренируют средостение двумя дренажами: от бифуркации трахеи через полость перикарда и через отдельный прокол около мечевидного отростка);
в)
Рис. 4. (продолжение): последовательные этапы пересечения главного бронха и ушивания дистального и проксимального концов его.
3) операции из контралатерального доступа со стороны другой плевральной полости – выделение и ушивание аппаратом основания культи, отсечение ушитой культи от трахеи и ушивании отверстия в периферическом отделе культи; линию швов на трахее плевризируют.
При бронхоорганных свищах патологический процесс в легком поддерживается и нарастает из-за попадания содержимого желудочно-кишечного тракта или желчных путей в бронхиальное дерево. Поэтому при длительном существовании бронхоорганных свищей производится не только разъединение свища, но и резекция части легкого вплоть до пневмонэктомии.
При пищеводно-респираторных свищах в процессе предоперационной подготовки с целью профилактики заброса пищевых масс в трахеобронхиальное дерево и для ликвидации острых воспалительных явлений в легочной паренхиме применяют паллиативную операцию – наложение гастростомы с перевязкой абдоминального отдела пищевода.
Что такое бронхиальный свищ?
Какие существуют виды бронхиальных свищей в зависимости от этиологии?
Какие существуют виды наружных бронхиальных свищей?
Какие существуют виды внутренних бронхиальных свищей?
Какие факторы играют важную роль в патогенезе бронхиальных свищей?
Какие жалобы предъявляет больной при наружных бронхиальных свищах?
Что позволяет выяснить фистулография при бронхиальных свищах?
Какие контрастные исследования используют для проведения фистулографии?
Какие особенности имеет клиническая картина бронхоорганных свищей?
Какие существуют способы консервативного лечения наружных бронхиальных свищей?
Какие существуют способы оперативного закрытия наружных бронхиальных свищей?
Какие существуют способы оперативного закрытия внутренних бронхиальных свищей?
Какие оперативные вмешательства выполняют на главных бронхах при бронхиальных свищах после пневмонэктомии?
источник
Бронхиальный свищ – патология бронхиального дерева, характеризующаяся наличием патологического сообщения бронха с внешней средой, полостью плевры или просветом внутренних органов. Клиническая картина определяется взаимоотношениями бронха с другими анатомическими структурами. Общими признаками являются одышка, цианоз, кашель с выделением содержимого дренируемых органов (гноя, пищевых масс, примеси желчи и пр.). Диагноз бронхиального свища подтверждается данными рентгенодиагностики (рентгенографии легких, фистулографии, бронхографии, КТ), эндоскопии (бронхоскопии, ЭГДС), плевральной пункции с манометрией. Тактика в отношении бронхиальных свищей может быть консервативной или хирургической.
Бронхиальный свищ – фистула, обусловливающая аномальное сообщение бронха с какой-либо полостью, органом или поверхностью кожи. Бронхиальные свищи являются одной из наиболее сложных проблем пульмонологии и торакальной хирургии, поскольку трудно поддаются консервативному лечению, поддерживают хронические гнойные процессы, существенно отягощают послеоперационный прогноз. Частота формирования бронхиальных свищей тесно связана с их этиологией. Так, врожденные пищеводно-трахеальные и пищеводно-бронхиальные сообщения встречаются у 0,03% новорождённых. В структуре приобретенных бронхиальных свищей преобладают послеоперационные дефекты – на их долю приходится 2-30% осложнений резекции легкого.
Кроме деления на врожденные и приобретенные, бронхиальные свищи подразделяются на единичные (62%) и множественные (38%, в т. ч. «решетчатое легкое»). С учетом этиологического фактора они могут иметь посттравматическое, постинфекционное, послеоперационное происхождение. В зависимости от уровня локализации различают свищи главных, долевых, сегментарных, субсегментарных бронхов и альвеолярные фистулы.
В клинической практике наибольшую ценность представляет анатомическая классификация, в рамках которой выделяют:
1. Наружные (торакобронхиальные) свищи:
- бронхокожные и бронхоплеврокожные — открываются на поверхности грудной стенки в виде губовидного (с одним отверстием) или каналовидного (с двумя отверстиями — наружным и внутренним) сообщения.
- бронхолегочные – представляют собой сообщение бронха с нагноительной полостью в легочной ткани (каверной при туберкулезе, абсцессом легкого, гангренозным очагом и др.)
- бронхоплевральные – характеризуются непосредственным контактом бронха с плевральной полостью
- бронхоорганные (бронхопищеводные, бронхожелудочные, бронхокишечные, бронхожелчные и др.) встречаются редко; формируются при наличии патологического канала, связывающего бронх с просветом пищевода, желудка, кишечника, желчного пузыря.
Формирование врожденных бронхиальных свищей происходит внутриутробно. Возникновение бронхопищеводных и трахеопищеводных свищей обусловлено неполным разделением дыхательной и пищеварительной систем на определенном этапе эмбриогенеза под влиянием различных факторов, воздействующих на плод (авитаминоза, внутриутробных инфекций, травм, радиации и пр.). В большинстве случаев при таком пороке развития имеется свищевой ход между главным бронхом (обычно правым) и пищеводом.
Этиология приобретенных бронхиальных свищей может быть различной. Наиболее часто встречаются послеоперационные свищи, обусловленные несостоятельностью культи бронха или ее некрозом, эмпиемой плевры, распространенностью опухолевого процесса по стенке бронха и пр. Как показывают статистические данные, послеоперационные бронхиальные свищи в 2 раза чаще формируются после пневмонэктомий, выполненных по поводу рака легкого, чем после других резекционных вмешательств (лобэктомии, билобэктомии и др.).
На втором месте среди причин приобретенных бронхиальных свищей стоят специфические и неспецифические гнойно-деструктивные процессы легких: актиномикоз, туберкулез, абсцесс легкого, острые деструкции легких. Реже к образованию дефекта в стенке бронха приводят спонтанный пневмоторакс, распад раковой опухоли, эхинококкоз легкого, перфорация в бронхиальное дерево дивертикулов пищевода, кисты или абсцесса печени. Третья группа факторов, приводящих к формированию бронхиальных свищей, связана с закрытыми травмами грудной клетки, ранением легкого и пр.
Вначале бронхиальный свищ представляет собой патологическое сообщение, стенки которого выстланы некротическими массами. По мере отторжения нежизнеспособных тканей формируется канал, покрытый грануляционной или эпителиальной тканью. Этот канал может соединять бронх с грудной стенкой, плевральной полостью, близлежащими органами, обусловливая специфическую клиническую картину. Со временем стенки свищевого хода становятся ригидными, препятствуя самостоятельному закрытию дефекта. Любой инфекционный процесс в бронхиальном дереве, полости плевры, легочной ткани поддерживает течение бронхиального свища.
Критериями, определяющими симптоматику бронхиальных свищей, выступают их анатомические особенности, диаметр, сроки образования дефекта, наличие или отсутствие инфекционного процесса. К числу общих симптомов, сопровождающих развитие патологии, относятся признаки интоксикации (лихорадка с ознобами, слабость, разбитость, головная боль, плохой аппетит) и дыхательной недостаточности (цианоз, одышка, боли в грудной клетке). Кроме этого, для различных видов бронхиальных свищей характерны свои специфические проявления.
Наружные (бронхокожные, бронхоплеврокожные) свищи характеризуются наличием видимого дефекта на коже грудной стенки, из которого периодически отходит слизистое или слизисто-гнойное отделяемое, а при кашле и натуживании может выделяться воздух. Попадание в свищевой ход воды провоцирует возникновение резкого приступообразного кашля и приступа удушья. Иногда снятие окклюзионной повязки вызывает усиление кашля, одышки и цианоза, нарушение голоса вплоть до афонии.
Бронхиальные свищи, сообщающиеся с «сухой» плевральной полостью, проявляются сухим кашлем или откашливанием незначительного количества слизистой мокроты. При бронхоплевральных свищах, развившихся на фоне гнойного плеврита, общее состояние больных отягощается гнойно-резорбтивной лихорадкой, интоксикацией, истощением. Отмечается отхождение большого объема гнойной, зловонной мокроты при кашле, выраженная одышка, выделение воздуха из плеврального дренажа, подкожная эмфизема. Возможны осложнения в виде кровохарканья или легочного кровотечения, аспирационной пневмонии другого легкого. Клинику бронхолегочных свищей определяют субфебрилитет, кашель с выделением слизисто-гнойной мокроты, потливость, слабость.
Основным признаком бронхоорганных свищей служит откашливание больным содержимого того органа, с которым сообщается бронх: съеденной пищи, желчи, желудочного или кишечного содержимого. Врожденные трахео- и бронхопищеводные свищи могут быть заподозрены вскоре после рождения ребенка на основании поперхивания при кормлении, вздутия желудка, развития аспирационной пневмонии. Основным проявлением приобретенных свищей служит кашель, связанный с приемом жидкости и пищи, иногда – удушье.
Длительное течение бронхиальных свищей может осложняться пневмонией, хронической эмпиемой плевры, сепсисом, массивным внутренним кровотечением, системным амилоидозом.
При осмотре пациента с предполагаемым диагнозом «бронхиальный свищ» обращает внимание цианоз кожи и слизистых, одышка, тахикардия, характерная деформация концевых фаланг пальцев («барабанные палочки», «часовые стекла»). Аускультация выявляет рассеянные разнокалиберные хрипы.
Бронхокожные свищи, открывающиеся на поверхности грудной стенки, обнаруживаются визуально. С диагностической целью может быть проведено зондирование свища с введением водного раствора метиленового синего. Возникновение кашля с выделением окрашенной мокроты подтверждает наличие бронхиального свища. Для получения информации о протяженности и конфигурации свищевого хода производится фистулография с контрастными веществами. В ряде случаев уточнить локализацию, количество, размеры свищевых ходов позволяет диагностическая торакоскопия, выполняемая через свищевое отверстие в грудной стенке.
При внутренних свищах важное диагностическое значение имеет бронхоскопия, позволяющая оценить состояние бронхиального дерева, а также рентгенологические методы диагностики: обзорная рентгенография и КТ легких, бронхография. Бронхоплевральные свищи могут быть выявлены с помощью данных плевральной пункции с манометрией – при сообщении бронхиального дерева с полостью плевры в последней не удается создать отрицательное давление путем аспирации воздуха. В случае подозрения на наличие бронхопищеводного или бронхожелудочного свища показаны эзофагоскопия и гастроскопия.
В большинстве случаев бронхиальные свищи требуют оперативного лечения. Вместе с тем, в отношении некоторых фистул бронхов может быть применена консервативная тактика. Лечением данной патологии должны заниматься торакальные хирурги, владеющие всем арсеналом методов ведения больных с бронхиальными свищами.
Консервативное лечение бронхиальных свищей предполагает проведение мероприятий по санации гнойных полостей: дренирование плевральной полости, промывание антисептическими растворами, введение протеолитических ферментов и антибиотиков, удаление инородных тел, наложение аппарата активной аспирации и т. п. После облитерации остаточных полостей возможно самострельное закрытие небольших бронхиальных свищей.
Имеется положительный опыт ликвидации свищей с помощью химического прижигания или электрокоагуляции фистулы, позволяющих разрушить эпителиальную выстилку и стимулировать рост соединительной ткани в канале. При крупных фистулах может применяться временное эндоскопическое закрытие свищнесущего бронха специальной поролоновой пломбой – такая тактика позволяет осуществить лаваж гнойной полости и создать благоприятные условия для оперативной ликвидации бронхиального свища.
Консервативное лечение бронхиальных свищей оказывается успешным лишь в 10-12% случаев, поэтому большинству пациентов показано оперативное закрытие дефекта. Для оперативного устранения торакобронхиального свища может выполняться его иссечение с последующим ушиванием, мышечная пластика лоскутом на ножке. При послеоперационных свищах показано выполнение реампутации культи бронха. Устранение пищеводно-бронхиальных свищей требует ушивания дефектов со стороны пищевода и бронха, возможно – резекции измененной части легкого. Закрытие бронхоплеврального свища может производиться с помощью интраплевральной торакопластики или декортикации легкого.
Исход и перспективы выздоровления зависят от причины, приведшей к формированию бронхиального свища, полноты, адекватности и своевременности лечебных мероприятий. Наиболее серьезный прогноз и высокая летальность (30-70%) отмечается при послеоперационных свищах, осложненных эмпиемой плевры. При возникновении бронхиального свища выжидательная тактика недопустима; необходимо как можно более раннее начало консервативных мероприятий, проведение хирургического вмешательства после необходимой подготовки.
Профилактика приобретенных бронхиальных свищей заключается в соблюдении техники обработки культи бронха, своевременной терапии гнойно-деструктивных заболеваний легких, предупреждении травм грудной клетки.
источник
Абсцесс легкого — гнойно-деструктивная наполненная гноем полость, окруженная участком воспалительной перифокальной инфильтрации легочной ткани.
Абсцесс легкого — заболевание полиэтиологическое. Острые легочно-плевральные нагноения возникают в результате полимикробного инфицирования аэробно-анаэробными ассоциациями микроорганизмов. Среди них преобладают пневмококк, неспорообразующие анаэробные микроорганизмы (бактероиды, пептококк и др.), золотистый стафилококк, грамотрицательная аэробная палочковая микрофлора (протей, реже кишечная палочка и др.).
Стафилококк, пневмококк встречаются в ассоциации с клебсиеллой, энтеробактером, серрацией, бактероидами. При абсцессах легкого отмечается высокая бактериальная обсемененность (1,0 х 10 4 — 1,0 х 10 6 микробных тел в 1 мл).
К развитию острых абсцессов или гангрены легкого приводят заболевания следующих групп:
• крупозная или вирусная пневмония. Это наиболее частая, если не основная причина образования абсцессов легкого;
• аспирация инородных тел, опухоли или рубцы, суживающие просвет бронха и нарушающие тем самым его дренажную функцию с условиями для развития микрофлоры, проникающей из бронхов;
• септикопиемии, тромбофлебит, другие гнойные заболевания, которые могут привести к поражению легких гематогенным или лимфогенным путем с развитием пневмонического очага;
• травматические повреждения (открытые и закрытые) легочной ткани с первичным или вторичным инфицированием.
Эмболические абсцессы легкого чаще бывают множественными и локализуются в периферических отделах обоих легких. Асептические инфаркты легких абсцедируют крайне редко.
При острых гнойных поражениях легких инфицирование происходит наиболее часто аэрогенным путем. Это трансбронхиальное попадание микроорганизмов с развитием пневмонии, когда инфекционный агент перемешается в направлении респираторных отделов с потоком воздуха. Редко встречается аспирационный путь инфицирования, а гематогенно-эмболическое инфицирование наблюдается крайне редко.
Процесс абсцедирования в легком может протекать по-разному. И.С. Колесников, М.И. Лыткин (1988) выделяют три возможных варианта (типа) развития деструктивного процесса в легком.
Абсцедирование 1-го типа развивается на фоне обычной благоприятной динамики воспалительного процесса в легком через 1,5-3 нед от начала пневмонии. После улучшения состояния больного вновь повышается температура тела, увеличиваются боли в груди, ухудшается общее состояние с проявлениями нарастающей интоксикации. Это все заканчивается выделением гнойной мокроты.
Абсцедирование 2-го типа обычно происходит в течение 3-4 нед от начала пневмонии и клинически проявляется как затянувшаяся пневмония при безуспешности лечения. Сохраняются постоянно высокая температура тела на протяжении всего периода болезни, выраженная интоксикация, потом появляется гнойная мокрота, количество которой увеличивается.
Абсцедирование этих типов приводит к постпневмоническим абсцессам.
Абсцедирование 3-го типа приводит к аспирационным абсцессам. В этих случаях деструкция в легком начинается с первых дней, а абсцесс формируется через 5-10 дней от начала болезни.
Деструктивные заболевания легких часто поражают социально неустроенных людей, многие из которых страдают алкоголизмом. В последние годы обращает на себя внимание увеличение числа больных молодого возраста, употребляющих наркотики. Больные поступают в больницу, как правило, поздно, до госпитализации лечение либо не проводится, либо проводится неадекватно.
Заболевание возникает преимущественно у мужчин (80-85 %), наиболее часто в возрасте 20-50 лет (80-90 %). Чаще поражается правое легкое. Абсцесс может локализоваться в различных отделах легких, но наиболее часто встречается в верхней доле правого легкого. Клинические проявления абсцесса развиваются на фоне предшествующего патологического процесса в легком. Чаще всего это крупозная, гриппозная пневмония или ателектаз легочной ткани. Семиотика острого абсцесса определяется многими факторами, но в первую очередь фазой развития процесса, общим состоянием организма, вирулентностью флоры.
Формирование абсцесса сопровождается гнойной инфильтрацией и расплавлением легочной ткани, когда сообщения полости гнойника с просветом бронхов еще нет. В этой фазе клиническая картина абсцесса легкого весьма сходна с клинической картиной тяжелой пневмонии. Абсцесс легкого сопровождается общим тяжелым состоянием, болями при дыхании на пораженной стороне грудной клетки, высокой температурой тела, кашлем, притуплением перкуторного звука и бронхиальным, а иногда ослабленным дыханием над абсцессом; лейкоцитоз нарастает до 16-30 х 109/л, отмечается выраженный сдвиг лейкоцитарной формулы влево.
При рентгенологическом исследовании видна ограниченная тень различной интенсивности и величины.
Описанные явления нарастают в течение 4-10 дней, затем обычно гнойник прорывается в бронх и начинается вторая фаза острого абсцесса с кашлем и выделением обильной (до 200—800 мл/сут) зловонной гнойной мокроты, содержащей множество лейкоцитов, эритроцитов, бактерий и эластических волокон, а также тканевой детрит. При преобладании некроза в полости абсцесса мокрота бывает особенно зловонной, нередко с примесью крови. При отстаивании мокрота делится на три слоя: нижний из гноя и распавшихся тканей, средний из желтоватой прозрачной жидкости и верхний из пенистой жидкости.
Количество отделяемой мокроты при абсцессе легкого не соответствует размеру полости гнойника. При малых абсцессах мокроты может быть много и, наоборот, при большой полости гнойника количество мокроты может быть незначительным. Количество отделяемой мокроты зависит от сопутствующего бронхита, от распространенности пневмонических изменений, проходимости дренирующих бронхов.
Диагностика абсцесса легкого представляет трудности в ранней фазе развития до прорыва в бронх. Нередко абсцесс смешивают с очаговой пневмонией и другими заболеваниями. Наиболее постоянные симптомы: кашель с мокротой, боли в груди, усиливающиеся по мере вовлечения плевры в воспалительный процесс, высокая температура, постоянная или с большими колебаниями и проливными потами. В крови высокий лейкоцитоз с нейтрофилезом, повышенная СОЭ.
Данные перкуссии, аускультации и рентгенологического исследования хотя и не патогномоничны для острого абсцесса легкого, в ряде случаев позволяют предположить диагноз до вскрытия абсцесса в бронх или плевральную полость. КГ, выполненная в эту фазу развития абсцесса, часто разрешает диагностические сомнения, так как выявленная неоднородная структура воспалительного инфильтрата с участками разной плотности указывает на начинающийся процесс деструкции в легком.
После вскрытия абсцесса в бронх его диагностика значительно облегчается: диагноз устанавливают на основании отхождения обильной мокроты, чему предшествовал тяжелый воспалительный процесс в легком. Физикальные методы обследования обычно подтверждают диагноз абсцесса легкого. Большую роль в уточнении характера и локализации процесса играют рентгенологическое исследование, КТ, позволяющие точно определить полость в легком с газом и жидкостью.
Основной метод диагностики гнойных заболеваний легких — рентгенологический, установление очага деструкции в легком при этом играет основную, но не исчерпывающую роль. Важное значение имеют топическая диагностика — определение локализации патологического процесса в легком, состояние легочной ткани.
Рентгенологические изменения при абсцессе легкого бывают различными. Наиболее частый вариант (до 70 % наблюдений) — это одиночная полость в легком с жидкостью и воспалительной инфильтрацией легочной ткани вокруг. Полость чаще округлой формы с четкими контурами внутренних стенок, но возможны и неправильная форма и неровные контуры стенок.
В 10—14 % случаев острого абсцесса определяется массивное затемнение легочной ткани, обусловленное воспалительным процессом без признаков распада инфильтрата. Также изменения бывают при затянувшейся пневмонии с выраженным гнойным пневмонитом, поражением интерстициальной ткани и нарушением дренажной функции бронхов, выраженным региональным лимфаденитом в корне легкого.
В подобных случаях КТ позволяет выявить полости деструкции легочной ткани в зоне воспалительной инфильтрации. В клиническом плане такие изменения соответствуют длительному, хроническому воспалительному процессу в легком. В сомнительных случаях КТ увеличивает диагностические возможности рентгенологического исследования.
Все эти методы не дают четкой информации о состоянии бронхиального дерева исследуемого легкого. Отсутствие каких-либо изменений легочного рисунка при рентгенологическом исследовании и КТ служит основанием для отказа от бронхографии. При «закрытых» (не сообщающихся с бронхом) абсцессах разрешить сомнения в отношении наличия деструкции легочной ткани в зоне воспалительной инфильтрации помогает КТ.
Контрастирование бронхов (бронхография) позволяет определить состояние бронхов, но метод малоэффективен для выявления гнойников в легком, так как полости абсцессов не заполняются контрастным веществом из-за отечности слизистой оболочки дренирующих бронхов, а также из-за заполнения гнойника гноем, тканевым детритом.
Переход острого абсцесса легкого в хронический характеризуется не только временным фактором, но и определенными морфологическими изменениями в самом абсцессе, окружающей легочной ткани и прилежащих бронхах, сосудах.
Рентгенологическая семиотика длительных как одиночных, так и множественных абсцессов включает в себя тени неравномерной интенсивности и различной распространенности. Окружающая полость абсцесса легочная ткань имеет среднее уплотнение с резко деформированным легочным рисунком и соединительнотканными тяжами.
Состояние лимфатических узлов при неспецифическом лимфадените выявляют при рентгенологическом исследовании. Определяют расширение тени корня легкого, смазанность его структуры. Томография, КТ позволяют дифференцировать такие изменения и определить увеличение лимфатических бронхопульмональных узлов. Подобные изменения регионарных лимфатических узлов являются постоянным признаком абсцесса легкого.
Подобная картина не играет существенной диагностической роли, но изменения в узлах в процессе лечения оценивают как показатель эффективности проводимой терапии. Уменьшение размера, исчезновение узлов — благоприятный прогностический критерий. Лимфатические узлы остаются увеличенными еще в течение 1—2 мес после рубцевания абсцесса.
Бронхоскопия позволяет оценить состояние бронхов, определить дренирующий бронх, взять материал для бактериологического исследования, провести санацию абсцесса или катетеризировать дренирующий бронх.
Современные методы исследования (КТ, бронхоскопия) практически исключают необходимость диагностической пункции, так как риск развития осложнений, в частности, гнойного плеврита, значительно превышает диагностическую ценность метода.
Абсцесс легкого в 30 % случаев осложняется эмпиемой плевры или пиопневмотораксом. В этих случаях выполняют торакоскопию, которая часто выявляет бронхоплевральные свищи и позволяет определить их локализацию и размеры, сделать биопсию плевры или легкого для уточнения этиологии заболевания. Плевроабсцессография отражает состояние полости эмпиемы.
Для верификации возбудителя, установления бактериологического диагноза используют посевы бронхиальных смывов и пунктата из зоны деструкции легкого. Среди выделенной флоры преобладают пневмококк, стафилококк, протей (1 х 10 4 — 1 х 10 6 микробных тел в 1 мл) в ассоциации с клебсиеллой, энтеробактером, серрацией, бактероидами, в ряде случаев выявляют кишечную палочку. К результатам микробиологического исследования откашливаемой мокроты необходимо относиться критически ввиду ее смешивания с содержимым ротовой полости.
Острые абсцессы легкого необходимо дифференцировать с кавернозным туберкулезом, актиномикозом, эхинококкозом, нагноением кисты легкого, междолевым осумкованным плевритом, очаговой пневмонией, а также вторичными абсцессами при опухолях легкого. Кавернозный туберкулез обычно исключают при выяснении анамнеза заболевания, отсутствии туберкулезных микобактерий и характерных рентгенологических и КТ изменений в легких за пределами полости, содержащей жидкость.
При актиномикозе в мокроте находят возбудителя друз. Однако обнаружить их нелегко, в связи с чем требуются повторные тщательные исследования. При актиномикозе в процесс вовлекаются соседние органы, стенка трудной клетки.
При нагноившихся паразитарных (эхинококк) и врожденных кистах легких состояние больного не бывает таким тяжелым, как при остром абсцессе, не отмечается предшествующего воспаления легкого; при рентгенологическом исследовании определяются ровные, круглые, четкие контуры тени без перифокального воспаления. Обнаружение в мокроте хитиновой оболочки, дочерних пузырей и крючьев делает диагноз бесспорным.
Особенно трудна дифференциальная диагностика абсцесса при междолевых плевритах, вскрывшихся в бронх, и при других осумкованных плевритах. В таких случаях большую пользу оказывает КТ, позволяющая уточнить истинную природу заболевания.
Дифференцировать абсцесс легкого приходится с распадающимся периферическим раком легкого. Следует отметить, что по виду полости распада при рентгенологическом исследовании дифференцировать абсцесс и рак легкого не всегда представляется возможным. Стенка полости при раке толще, гнойной мокроты нет, но есть кровохарканье. В дифференциальной диагностике распадающегося периферического рака и абсцесса легкого важнее не вид полости и состояние ее внутренних стенок, а наружные очертания затемнения в легких и клинические проявления болезни.
Полость при распаде опухоли, по данным рентгенографии, КТ содержит мало жидкости, но это учитывают лишь при бугристости окружающих полость ткани и толстой стенке полости распада. Играют роль выявляемые при раке отводящие «дорожки», связывающие опухоль с корнем легкого, как раковую имплантацию по пути лимфооттока.
В дифференциальной диагностике абсцесса легкого и туберкулеза с каверной играет роль микробиологическое исследование.
Абсцесс легкого приходится дифференцировать также с аспергиллезом. Распад аспергиломы приводит к образованию полости. Мицелий гриба в мокроте, промывных водах при бронхоскопии, содержимом полости распада позволяет уточнить диагноз аспергиллеза легких.
В дифференциальной диагностике абсцесса легкого учитывают данные комплексного обследования больных: анамнез, клинические проявления, течение болезни, данные инструментальны и лабораторных исследований. Определенную роль играют результаты бактериологического исследования. Исследуют также биоптаты, полученные при бронхоскопии, торакоскопии, транспариетальной пункции. Цитологическому исследованию подвергают промывные воды и мазки-отпечатки, полученные при бронхоскопии.
При острых гнойно-деструктивных заболеваниях легких показана активная комплексная консервативная терапия. Показания к хирургическому лечению возникают при безуспешности консервативной терапии, переходе заболевания в хроническую форму, развитие осложнений (прорыв абсцесса в плевральную полость, средостение с развитием эмпиемы плевры или пиопневмоторакса, гнойного медиастинита, образование бронхиальных свищей, легочное кровотечение).
Комплексная интенсивная терапия включает:
• оптимальное дренирование и санацию полости распада в легком;
• антибактериальную терапию, подбор антибиотиков с учетом чувствительности к ним выделенной микрофлоры;
• коррекцию волемических, электролитных нарушений, устранение гипо- и диспротеинемии;
• дезинтоксикационную терапию: форсированный диурез, плазмаферез, непрямое электрохимическое;
• окисление крови с помощью гипохлорита натрия, УФО крови, гемофильтрацию;
• иммунотерапию;
• калорийное сбалансированное питание, по показаниям — парентеральное питание и инфузию компонентов крови;
• симптоматическое лечение.
Рациональная антибиотикотерапия наряду с активным местным лечением (бронхоскопическая аспирация, санация и т.п.) — основа эффективной консервативной терапии и предоперационной подготовки больных гнойными заболеваниями легких. Применение протеолитических ферментов, обладающих некролитическими и противовоспалительными свойствами, улучшило результаты консервативного лечения и предоперационной подготовки больных гнойными заболеваниями легких. Растворение густого содержимого бронхов и полостей и противоотечное действие энзимотерапии способствуют восстановлению дренажной функции бронхов, нарушение которой играет ведущую роль в патогенезе легочных нагноений.
Таким образом, сочетание антиибиотико- и энзимотерапии представляет собой удачное объединение этиотропного и патогенетического лечения.
Для восстановления проходимости дренирующих абсцесс бронхов осуществляется комплексная бронхологическая санация, ведущая роль в которой принадлежит бронхоскопии. С учетом данных предварительного рентгенологического исследования бронхоскопия позволяет выполнить катетеризацию дренирующего гнойный очаг бронха, промыть его и ввести антисептики, протеолитические ферменты, антибиотики.
При необходимости лечебные бронхоскопии повторяют, что позволяет в большинстве случаев добиться положительного эффекта Для улучшения отхождения мокроты используют протеолитические ферменты, отхаркивающие средства, муколитики. Протеиназы дают протеолитический эффект — разжижают мокроту и лизируют некротические ткани. Протеиназы оказывают противовоспалительное действие и влияют на дренажную функцию бронхов.
При остром абсцессе легкого эндобронхиальное применение ферментов и антисептиков (наряду с общей антибиотикотерапией) быстро устраняет гнойную интоксикацию. Курс комплексных бронхологических санаций, как правило, приводит к полному клиническому выздоровлению с рубцеванием абсцесса. Энзимотерапия дает выраженный эффект и при гигантских гнойниках легкого, когда мало надежды на излечение без хирургического вмешательства.
Одним из компонентов комплексной бронхологической санации является ингаляционное введение лекарственных препаратов. В ингаляциях вводят муколитики, антисептические препараты, протеолитические ферменты и др. Ингаляционная терапия обладает рядом ценных свойств, но играет только вспомогательную роль при консервативном лечении и подготовке к операции больных гнойными заболеваниями легких.
Основными преимуществами эндотрахеальных вливаний лекарственных препаратов являются простота и отсутствие необходимости рентгенологического контроля. Для правильного введения препарата нужно точно знать локализацию гнойного процесса и тщательно соблюдать соответствующие положения грудной клетки. При эндотрахеальном введении лекарственных препаратов, к сожалению, не удается точно доставлять препараты в дренирующий бронх, но при этом препараты распределяются по всей слизистой оболочке бронхов, что важно при диффузном бронхите.
Ингаляции, эндобронхиальные вливания протеолитических ферментов, муколитиков, антисептиков — простые методы санации, но по своей эффективности, скорости достижения результата они уступает лечебной бронхоскопии. Бронхоскопия — основной метод бронхологической санации.
Санационные бронхоскопии выполняют под местной анестезией. Лечебная бронхоскопия с аспирацией содержимого бронхиального дерева, его промыванием и введением лекарственных веществ широко применяется в хирургической клинике и входит в состав комплексной бронхологической санации.
Современные бронхоскопии позволяют выполнять трансназальное введение фиброскопа и производить непрерывное промывание бронхов с инстилляцией лекарственного вещества через один канал и аспирацией через другой. Анестезию производят аэрозольным препаратом 10 % лидокаина.
У больных, выделяющих гнойную мокроту, аспирацию содержимого бронхов производят уже в ходе диагностической эндоскопии, чтобы обеспечить условия для осмотра. Следующим этапом санации является удаление фибринозных наложений и гнойных пробок из устьев бронхов.
Следующий этап бронхоскопической санации — промывание бронхов раствором ферментов. Положение стола изменяют на противоположное дренажному. В бронх, дренирующий гнойные полости, вводят специальную трубку и вливают 25—30 мг химопсина или трипсина, химотрипсина, рибонуклеазы или 1 дозу террилитина на 4—10 мл стерильного изотонического раствора хлорида натрия.
Число промываний зависит от распространенности гнойного процесса и общего состояния больного. Лечебная бронхоскопия должна быть максимально эффективной, а риск, связанный с гипоксемией и гиперкапнией во время повторных эндобронхиальных манипуляций, — минимальным. У тяжело больных лечебную бронхоскопию следует проводить под контролем оксигемографии или оксигемометрии.
Санационные бронхоскопии с катетеризацией абсцесса через сегментарный бронх показаны при неэффективности обычных санационных бронхоскопий. Их проводят под рентгеновским, компьютерно-томографическим контролем.
Дренирование абсцесса при бронхоскопии в определенной мере заменяет обычные бронхоскопические санации.
В ряде случаев выполнить бронхоскопическую санацию не удается (отсутствие бронхоскопа, технические трудности, категорический отказ больного). Это служит показанием к санации бронхиального дерева через микротрахеостому.
Особую тактику применяют у наиболее тяжело больных с декомпенсацией внешнего дыхания, выраженной легочно-сердечной недостаточностью, когда тяжелая одышка и гипоксемия в состоянии покоя являются препятствием для эндотрахеального введения лекарственных веществ. Этим больным противопоказана бронхоскопия, у некоторых из них одна только ингаляция аэрозоля вызывает усиление одышки и цианоз.
В подобной ситуации наряду с парентеральным введением антибиотиков, дезинтоксикационной терапией и т.д. местную ферментную и антибактериальную терапию осуществляют путем транспариетальной пункции абсцесса с аспирацией гноя, промыванием полости раствором антисептика и последующим введением протеолитических ферментов. Благодаря этому обычно уменьшается гнойная интоксикация, улучшается общее состояние больного, частично компенсируются внешнее дыхание и гемодинамические нарушения, что позволяет постепенно перейти к комплексной бронхологической санации.
Пункции острых абсцессов производят при полной непроходимости дренирующего бронха («блокированный абсцесс») или недостаточной эвакуации гноя по нему в случае неэффективной бронхоскопической санации. Точку для пункции намечают под рентгеновским контролем или во время УЗИ, которое визуализирует положение иглы непосредственно во время пункции.
Путем транспариетальной пункции в полость гнойника можно вводить ферментные препараты: химопсин, трипсин, химотрипсин, рибонуклеазу, террилитин. В качестве антисептиков используют растворы гипохлорита натрия, диоксидина, фурагина калия, хлоргексидина.
Транспариетальные пункции, аспирация гноя и введение лекарственных препаратов повторяют ежедневно в течение 3-4 дней. Если улучшается состояние больного, переходят к бронхологической санации. Неэффективность пункционного метода при комплексном лечении служит показанием к наружному дренированию абсцесса. Противопоказанием к введению протеолитических ферментов пункционным методом служит обильное кровохарканье или легочное кровотечение.
Транспариетальное дренирование абсцесса или полости распада при гангрене легкого проводят при недостаточном или полностью нарушенном бронхиальном дренаже, когда бронхоскопическая санация не дает должного эффекта.
Дренирование производят под местной инфильтрационной анестезией под многоосевым рентгенологическим контролем. В связи с инвазивностью дренирование выполняют в рентген-операционной. Возможно попадание гноя или крови (при повреждении легочного сосуда) в бронхиальное дерево, поэтому необходимо предусмотреть оборудование для экстренной бронхоскопии или интубации трахеи.
Микродренирование применяется при абсцессах легких диаметром до 5—8 см с недостаточным или полностью нарушенным бронхиальным дренажем. Дренаж вводят по леске, проведенной через просвет пункционной иглы, и фиксируют его швом к коже. Дренирование при абсцессах легких диаметром более 8 см и гангрене легкого с полостью распада осуществляют с использованием троакара или специальной иглы.
Дренирование с помощью троакара применяют при крупных поверхностно расположенных внутрилегочных гнойных полостях. Дренажную трубку проводят через гильзу троакара.
Дренирование длинной пункционной иглой диаметром 2 мм, на которую надета дренажная трубка, применяют при глубоко расположенных внутрилегочных гнойниках.
После дренирования гнойной полости ее содержимое полностью эвакуируют. Полость промывают раствором антисептика и протеолитических ферментов. Свободный конец дренажа можно оставить открытым под толстой ватно-марлевой повязкой или соединить с трубкой, опушенной под раствор асептической жидкости по Бюлау— Петрову. Применение постоянной вакуум-аспирации зависит от размера гнойной полости. Разрежение при вакуум-аспирации не должно превышать 50 мм вод. ст., чтобы не спровоцировать аррозивное кровотечение.
Гнойную полость промывают через дренаж 3-4 раза в сутки. Количество одномоментно вводимого через дренаж раствора зависит от размеров полости, но при первых промываниях не более 20—30 мл.
Дренаж можно удалить после нормализации температуры тела, прекращения отделения гнойной мокроты и гноя через дренаж. При рентгенологическом исследовании следует убедиться в исчезновении воспалительной инфильтрации вокруг полости, в уменьшении ее размеров и в отсутствии в полости горизонтального уровня жидкости.
Осложнениями пункции и дренирования абсцессов легких являются кровохарканье, пневмоторакс и флегмона стенки грудной клетки, но они наблюдаются редко.
Сочетание лечебной фибробронхоскопии с пункциями или дренированием абсцесса легких создает оптимальные условия для удаления гнойного содержимого и купирования воспаления, а в результате для рубцевания абсцесса. Двойной вариант санации эффективен при секвестре в полости деструкции в легком: санацию выполняют через дренажную трубку при транспариетальном дренировании полости абсцесса и через дренирующий бронх.
Для больных с острыми деструкциями легких, поступивших в торакальное хирургическое отделение, трудно подобрать антибиотики, так как большинство из них получали массивную антибактериальную терапию в терапевтических отделениях или амбулаторно. До выделения верификации и возбудителя проводят эмпирическую антимикробную терапию препаратами широкого спектра действия.
В дальнейшем подбор антибиотиков зависит от чувствительности возбудителей. При тяжелом течении заболевания рекомендуют внутривенное введение антибиотиков, а для создания максимальной концентрации в очаге воспаления возможна катетеризация бронхиальных артерий с последующей региональной антибиотикотерапией.
Важное место в комплексном лечении занимает дезинтоксикационная терапия, которую проводят по общим правилам для больных с тяжелыми гнойными заболеваниями. Эффективность терапии значительно выше, если сеансу плазмафереза, гемофильтрации, непрямого электрохимического окисления крови предшествуют дренирование гнойного очага, удаление гноя, некрэктомия. Плазмаферез имеет явные преимущества перед другими методами, но его применение не всегда возможно по экономическим соображениям.
Иммунотерапию проводят с учетом иммунокорригирующего действия препаратов — гипериммунная специфическая плазма, гамма-глобулины, пентаглобин, габриглобин.
Вариант комплексной консервативной терапии, санации острого абсцесса легкого зависит от дренажной функции бронхов. Можно выделить больных с хорошим, недостаточным бронхиальным дренажем и с полностью нарушенным бронхиальным дренажем.
Показаниями для операции служат неэффективность консервативной терапии и малоинвазивных хирургических манипуляций и развитие осложнений. Комплексная терапия до и после операции позволяет выполнять как резекционные операции, так и разработанный в нашей клинике оригинальный вариант торакоабсцессостомии с последующими некрсеквестрэктомиями и санациями полости распада с применением различных методов химической и физической некрэктомии и использованием видеоскопических технологий. Торакоабсцессостома является основной операцией при гангренозных абсцессах.
При успешном лечении острых абсцессов легкого с применением комплексной терапии гнойник замещается рубцом, полностью исчезают клинические симптомы, а при рентгенологическом исследовании на месте полости абсцесса определяют фиброзные ткани. Если удалось полностью ликвидировать клинические проявления, но при рентгенологическом исследовании определяют небольшие тонкостенные полости в легком, результат лечения считают удовлетворительным (клиническое выздоровление).
Этих больных выписывают из стационара под амбулаторное наблюдение. Оставшиеся полости закрываются самостоятльно через 1—3 мес. Хорошие и удовлетворительные результаты мы наблюдали у 86 % больных, процесс перешел в хроническую форму в 7,8 % случаев.
В хирургическом лечении нуждаются 13,3 % больных.
Показания к оперативному лечению острых абсцессов легких: неэффективность комплекса консервативных и малоинвазивных хирургических методов лечения в течение 6—8 нед, развитие осложнений (легочное кровотечение, рецидивирующее кровохарканье, стойкие бронхоплевральные свищи), переход в хронический абсцесс.
Прогноз при острых абсцессах легких, если своевременно начато комплексное консервативное лечение, для большинства больных (до 90 %) благоприятен. У остальных больных успешное лечение возможно с использованием хирургических методов.
Профилактика острых абсцессов легких тесно связана с предупреждением пневмонии (крупозной, гриппозной), а также со своевременным и адекватным лечением пневмонии.
источник