Если вы страдаете от аппендицита, то откладывать лечение не стоит, иначе может развиться более острая форма – аппендикулярный абсцесс. Тогда придется столкнуться с рядом последствий, а развитие заболевания займет несколько дней.
Не важно, о каком возрасте идет речь, потому что подвержены абсцессу пациенты от 15 до 60 лет, но при наличии определенных патологий.

Нужно отметить, что развивается абсцесс не так часто, лишь в 3-5% случаев. Решить проблему можно только при помощи оперативного вмешательства, хирургии или других инвазивных методов.
Если рассматривать аппендикулярный абсцесс, то он выглядит, как гнойник, расположенный в нижней части брюшины.
В этой статье можно почитать, где расположен аппендикс и какие особенности он имеет.
Основные предпосылки к появлению абсцесса – это развитие инфильтрата, который должен ограждать воспаление от остальной части живота. Тогда инфильтрат начинает выходить за свои пределы. А гной просачиваться сквозь стенки.
Случается это из-за несвоевременного лечения. Отметим, что иногда аппендицит совсем не имеет ограничений, располагается у слепой или толстой кишки.
Если лечение абсцесса было начато до операции, тогда врач изначально поставил неправильный диагноз или назначил несоответствующие препараты.
В ситуациях, когда пациент прошел через оперативное вмешательство, а инфильтрат был нарушен, причины кроются в:
На формирование аппендикулярного абсцесса уходит до трех дней после обострения самого аппендицита. Чаще всего это наблюдается в подвздошной ямке или тазу.
Коварность аппендикулярного абсцесса в том, что он появляется внезапно, быстро развивается и приводит к серьезным последствиям. Но ранняя диагностика, внимание к собственному здоровью может помочь выявить болезнь уже на второй день после обострения.
Клиническая картина абсцесса представлена:
- Тошнотой и рвотой;
- Общей слабостью, сонливостью;
- Острой, резкой болью в области живота;
- Сильным газовыделением;
- Высокой температурой тела.
Если признаки длятся больше трех дней, но не присущи аппендициту, то врачи могут диагностировать абсцесс и общее заражение организма.
Специфические признаки заключаются в:

Если форма абсцесса тяжелая, острая, то может наблюдаться разлитой перитонит, язык со слизью, выделение слизи через анус, непроходимость кишечника, боли при мочеиспускании.
Дети страдают от аппендикулярного абсцесса не меньше взрослых, при этом у них выделяют несколько стадий развития заболевания:
- Реактивная стадия, когда прошло около суток после начала воспаления. Тогда возникают лишь первичные признаки воспаления в виде уплотнения живота, болей, температуры и рвоты;
- Токсическая стадия длится около трех дней, тогда начинается обезвоживание организма, отечность, изменение оттенка кожи;
- Терминальная стадия, когда поражен весь организм малыша. Самый весомый признак – это проблемы с дыхательной системой и сердцебиением.
После второй стадии возможно некоторое утихание симптомов и может показаться, что ребенок чувствует себя лучше. Но это лишь затишье, потому что на последней стадии болезнь будет развиваться стремительнее.
Обычно достаточно внешнего осмотра, чтобы поставить диагноз «аппендикулярный абсцесс», но не стоит отказываться от диагностики в больнице.
Обычно она включает:

Если вы обнаружили у себя первые симптомы, речь может идти не только об абсцессе, но и других проблемах, поэтому нужна дифференцированная диагностика:
- Отравление;
- Язвенная болезнь;
- Перфорация язвы;
- Приступ холецистита;
- Воспаление поджелудочной железы;
- Воспаление кишечника;
- Непроходимость кишечника;
- Почечная колика.
Сложностью дифференциальной диагностики является то, что анализы могут показывать яркую симптоматику аппендицита острой формы в период начала развития абсцесса. Поэтому немаловажным этапом является подробное описание характера боли лечащему врачу.
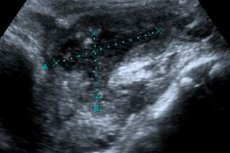
Наиболее точный способ определить нагноение в тех случаях, когда имеются сложности с месторасположением очага или когда пациент страдает лишним весом, является анализ крови и ультразвуковая диагностика в совокупности.
Результатом будет: слабоэхогенные полоски различной масштабности. Свидетельство начальной стадии – весомое реагирование брюшной стенки и возникновение высокоэхогенного уплотнения с характером мелкозернистости.
Почти всегда аппендикулярный абсцесс вскрывается, выходит за пределы инфильтраты и выливается гноем в слепую кишку, брюшную полость, в мочевой пузырь и даже влагалище.
Тогда пациентам придется столкнуться с такими осложнениями:

Прогноз при аппендикулярном абсцессе делать сложно, потому что многое зависит от скорости оказания медицинской помощи, предпринятых мер в лечении. Если выявлена болезнь будет на второй-третий день, то достаточно операции по удалению аппендицита и гноя.
На более поздних стадиях приходится проходить через операцию, лечение антибиотиками. Но не всегда пациентов удается спасти.
Когда речь идет только об аппендикулярном инфильтрате, то экстренную операцию проводить не нужно, используют консервативное лечение.
Для этого нужно прикладывать на живот лед на протяжении трех дней, а после тепло. Также требуется диета и прием антибиотиков. А наркотические препараты лучше не применять. Часто для рассасывания применяют новокаиновые блокады.
И только через полтора-два месяца можно проводить операцию по устранению аппендицита и последствий.

Важно, чтобы вскрытие проводилось через прямую кишку у мужчин и заднюю стенку влагалища у женщин. Слепой отросток лучше удалять, но если доступ к нему органичен, то этого не делают, чтобы избежать попадания гноя в брюшину.
Самое важное в процессе лечения – это послеоперационный уход, когда велика вероятность формирования вторичного аппендикулярного абсцесса.
- Промывать дренаж;
- Применять антибиотики;
- Проводить детоксикацию;
- Укреплять иммунитет;
- Придерживаться легкой диеты.

Входить нужно с боковой стенки брюшины, проводить осушение, удалять камни и гнойники, дренировать.
Для заживления нужно использовать вторичное натяжение с дальнейшим удалением отростка спустя три месяца после терапии. Если абсцесс находится сзади брюшины, то его относят к группе псоасов.
Остальные формы заболевания развиваются из-за неправильной аппендэктомии, при наличии деструктивного обострения перитонита.
Народная медицина будет наиболее эффективна в период восстановления или для профилактики абсцесса.
Направлена она на:
- Улучшение пищеварения;
- Устранение запоров;
- Улучшение аппетита;
- Восстановление иммунитета;
- Снятие отеков и воспалений.
Так используют несколько эффективных рецептов, например:
Для успокоения желудка, снятия болевого синдрома, общего укрепления организма можно применять:
- Настойки полыни;
- Отвар из клевера;
- Землянику и тысячелетник;
- Чаи с мятой, ромашкой или тмином;
- Гомеопатические средства по типу Ляхезиса, Гиперикума или Гепара.
Особенных методов профилактики аппендикулярного абсцесса не существует, важно лишь быть внимательным к собственному здоровью и вовремя лечить аппендицит.
Также рекомендуют:
- Посещать врача каждые три месяца;
- Быть избирательным в еде;
- Избегать больших физических нагрузок и стрессов;
- Следить за патологиями желудка;
- Вовремя лечить инфекции и воспаления в организме;
- Отказаться от вредных привычек;
- Лечить аппендицит;
- Принимать витамины, пить свежие соки.
Более подробно о методах профилактики может рассказать лечащий врач, который поможет избежать рецидива абсцесса. Достаточно быть внимательным к своему здоровью, выполнять основные предписания докторов и вовремя обращаться в больницу.
источник
Аппендикулярный абсцесс – определённый участок гнойного воспаления брюшины, который формируется под воздействием деструктивных изменений червеобразного отростка. Это тяжёлая патология, которая является осложнением острого аппендицита.
При формировании абсцесса вовлекается червеобразный отросток, сальник и петли кишок. Когда образование удаляется, но воспалительный процесс в этой зоне не прекращается, то может сформироваться постоперационный инфильтрат. От аппендикулярного инфильтрата можно избавиться консервативным методом, а при неблагоприятном исходе воспаление формируется и повторяется аппендикулярный абсцесс.
Аппендикулярный абсцесс зачастую проявляется в организме под воздействием стафило- и стрептококков. Если же у пациента не вовремя было ликвидировано острое воспаление, то за это время в организме развивается абсцесс.
Причины появления осложнения в постоперационный период могут быть такие:
- уменьшение сопротивляемости иммунной системы;
- нечувствительность микроорганизмов к антибиотикам;
- нарушение техники оперативного лечения.
Классификация форм основана на разделении гнойника червеобразного отростка в зависимости от нескольких критериев. Таким образом, классификация недуга по месторасположению заключается в таких разновидностях:
- подвздошный;
- межкишечный;
- тазовый;
- надлобковый;
- подпечёночный;
- ретроцекальный.
По степени передвижения очага в брюшной полости:
- подвижный;
- умеренно подвижный;
- неподвижный.
В начале формирования аппендикулярного абсцесса у больного диагностируется острый приступ аппендицита. На протяжении нескольких суток при сильных проявлениях болезни у пациента формируется аппендикулярный инфильтрат.
Главный метод, с помощью которого можно диагностировать недуг – это пальпация. Во время прикасания к воспалённой зоне больной ощущает болезненные приступы. Патология проявляется в таких симптомах:
- высокая температура тела;
- увеличение размеров отростка;
- пульсирующие болевые приступы;
- нарушение пищеварения.
Через несколько суток после приступа все признаки утихают, снижается температура, болевой синдром становится тупого характера и нормализуется общее самочувствие пациента. Во время прощупывания живота чувствуется расслабление мышц передней брюшной стенки и ощущаются незначительные боли в правой нижней части живота.
На шестые сутки у больного диагностируется прогрессирование абсцесса, который приводит к ухудшению состояния. В этот момент клиническая картина болезни пополняется новыми признаками:
- повышенная температура;
- озноб;
- усиленное выделение пота;
- учащение ритма сердца;
- интоксикация;
- плохой аппетит;
- пульсирующая боль.
При пальпации у пациента наблюдается уплотнение и напряжение живота, затруднительное дыхание, снизу справа доктор нащупывает тугоэластичное образование.
Язык при этом покрывается налётом, проявляется нарушение стула, рвота, вздутие живота, частое мочеиспускание.
Вскрытие аппендикулярного абсцесса приводит к тому, что развивается перитонит, который сопровождается появлением вторичных гнойных образований, усилением интоксикации, учащённого сердцебиения и лихорадкой.
Для установления диагноза у детей и взрослых доктор должен провести обследование — собрать полноценный анамнез, провести осмотр и проанализировать результаты лабораторно-инструментального обследования.
Во время лабораторного обследования крови у пациента замечается повышенный уровень лейкоцитов и СОЭ.
С целью уточнения размера и места расположения гнойного образования проводится ультразвуковое исследование органов брюшной полости.
Во время исследования состояния больного при помощи рентгена, доктор не всегда заметит характерные признаки. Если же делать обзорный снимок в вертикальном положении, тогда можно выявить гомогенные изменения в правой подвздошной зоне с незначительным перемещением кишечных петель к середине. Если абсцесс спровоцировал кишечную непроходимость, то у пациента при исследовании заметно увеличение жидкости в петлях.
При выявлении подобного недуга обязательна дифференциальная диагностика. В рамках такого обследования доктор должен дифференцировать болезнь от перекручивания кисты яичника, разлитого гнойного перитонита и опухоли слепой кишки.
После того как диагноз был установлен, доктор срочно начинает лечение больного. При выявлении такого недуга, необходимо срочно начинать лечение, иначе могут развиться серьёзные осложнения. При несвоевременно начатой терапии гнойник может прорваться, что повлечёт за собой распространение гноя по всей брюшине.
Лечение аппендикулярного абсцесса у ребёнка и взрослого человека предполагает первоочередное хирургическое вмешательство. Проведение операции заключается во вскрытии поражённой части, не затрагивая свободную брюшину, аспирации гноя и дренирование новообразования. При хирургическом вмешательстве важно удалить отросток, однако его лёгкое удаление не всегда возможно. В таком случае больному нужно провести только дренирование абсцесса, а аппендэктомию можно провести спустя несколько месяцев.
При обнаружении абсцесса в полости таза у мужчины, оперативная помощь проводится через прямую кишку, а у женщины — через задний свод влагалища с предварительным проведением пробного пунктирования. Гнойное содержимое из образования аспирируется либо же устраняется стерильными салфетками, всю полость промывают антисептиками и очищают двумя прозрачными трубками.
В постоперационный период больному назначаются антибиотики. В период восстановления пациенту продолжают проводить очистку брюшины от гнойного содержимого, поэтому проводиться ежедневное промывание дренажей с удалением гноя. После полного очищения брюшины дренаж снимается, и рана затягивается при помощи вторичного натяжения.
После операции больному также важно придерживаться постельного режима, соблюдать щадящую диету и проводить физиотерапевтические процедуры.
Доктора утверждают, что в любом возрасте лучший способ оставить недуг и предотвратить развитие осложнений – это провести оперативное вмешательство.
Несвоевременное лечение аппендикулярного абсцесса может привести к ряду разных патологий. В организме больного могут сформироваться такие осложнения:
- сепсис;
- пилефлебит;
- абсцесс печени;
- инфекции мочевых путей;
- свищи в брюшной стенке;
- параколит и паранефрит гнойного типа.
Предотвратить формирование тяжёлого осложнения возможно в том случае, если вовремя будет диагностирован и устранён острый приступ аппендицита. Эффективного результата можно добиться только после проведения правильной оперативной помощи, которая осуществлена в течение первых двух суток от начала проявления недуга.
В случае игнорирования симптомов болезни и самолечения существует вероятность летального исхода этого гнойного процесса.
источник
В пособии приводятся методы исследования и семиологии при хирургических заболеваниях отдельных органов и систем, а также дается описание основных заболеваний и их лечение. Для студентов высших медицинских учебных заведений, хирургов.
- Лекция 1. Полипоз толстого кишечника. Клиника. Диагностика. Лечение
- Лекция 2. Неспецифический язвенный колит. Клиника. Осложнения. Показания к хирургическому лечению
- Лекция 3. Дивертикулез ободочной кишки. Клиника. Диагностика. Лечение
- Лекция 4. Тазовый абсцесс. Клиника. Диагностика. Лечение
- Лекция 6. Тромбоз сосудов тонкого кишечника. Клиника. Лечение
- Лекция 7. Абсцессы брюшной полости. Этиология. Клиника. Диагностика. Лечение
- Лекция 8. Перитонит. Классификация. Клиника. Принципы лечения
- Лекция 9. Рак ободочной кишки. Клиника. Диагностика. Лечение
- Лекция 10. Острый аппендицит. Этиология. Патогенез. Классификация. Патоморфологическая картина
- Лекция 11. Острый аппендицит. Клиника. Показания к хирургическому лечению. Техника операций
- Лекция 12. Хронический резидуальный аппендицит. Клиника. Диагностика. Лечение
- Лекция 13. Аппендикулярный инфильтрат. Клиника. Дифференциальный диагноз. Лечение. Аппендикулярный абсцесс
- Лекция 14. Острый аппендицит. Дифференциальная диагностика. Тактика
- Лекция 15. Обтурационная желтуха. Клиника. Дифференциальная диагностика. Лечение
- Лекция 16. Абсцессы печени. Клиника. Диагностика. Лечение
Приведённый ознакомительный фрагмент книги Факультетская хирургия: конспект лекций (В. Ф. Гладенин) предоставлен нашим книжным партнёром — компанией ЛитРес.
Лекция 13. Аппендикулярный инфильтрат. Клиника. Дифференциальный диагноз. Лечение. Аппендикулярный абсцесс
Аппендикулярный инфильтрат – это конгломерат купола слепой кишки, аппендикса, петель толстого кишечника и сальника, формирующийся в месте расположения червеобразного отростка на 3—5 день от начала острого аппендицита. Аппендикулярный инфильтрат является защитной реакцией организма.
Ко времени его формирования острые боли стихают, они становятся тупыми, тянущими. Температура тела остается субфебрильной.
При пальпации живота не всегда удается установить напряжение мышц, определяется болезненность в правой подвздошной области. Здесь же пальпируется патологическое образование, почти неподвижное, плотное, без четких контуров. В крови лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличена СОЭ.
Аппендикулярный инфильтрат необходимо дифференцировать с:
1) опухолью слепой кишки. Для опухоли характерны: постепенное увеличение опухолевого образования, сопровождающееся нарастанием болей при нормальной температуре, развитие явлений частичной кишечной непроходимости, часто пожилой возраст больных, в крови – анемия и замедление СОЭ. Положительный результат дает рентгенологическое исследование;
2) болезнью Крона. Ей свойственны следующие рентгенологические признаки: спазм и отечность стенки кишки, утолщение складок, неправильность контуров, дефекты наполнения и признаки стеноза;
3) актиномикозом слепой кишки. Встречается чаще у жителей сельской местности, характерна синюшность кожи больного;
4) перекрученной кистой яичника. Однако обычно у таких больных имеется указание в анамнезе на наличие кисты, а при бимануальной пальпации обнаруживается смещаемое образование с четкими контурами и гладкой поверхностью. Диагноз можно подтвердить лапароскопически.
Аппендикулярный инфильтрат является единственным противопоказанием к экстренной операции по поводу острого аппендицита.
Аппендикулярный инфильтрат может рассосаться или нагноиться. Рассасывается он не меньше месяца. При этом нормализуется температура тела, постепенно исчезают боли, происходит уменьшение размеров инфильтрата, исчезают изменения в крови. Таких больных лечат консервативно, а через 2 месяца после рассасывания аппендикулярного инфильтрата производят плановую аппендэктомию. При отказе от этой операции возможны повторная экстренная госпитализация с острым аппендицитом и развитие тяжелых осложнений.
При нагноении аппендикулярного инфильтрата образуется периаппендикулярный абсцесс. Состояние больного ухудшается. Температура тела становится высокой, гектической. Резкие перепады температуры сопровождаются ознобами. Усиливаются боли в правой подвздошной области, где пальпируется резко болезненное патологическое образование, которое постепенно увеличивается и размягчается. Над зоной абсцесса определяется положительный симптом Щеткина—Блюмберга. В анализе крови выявляют высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличивается СОЭ.
Лечение. Аппендикулярные абсцессы подлежат оперативному лечению. Если операция своевременно не произведена, гнойник может прорваться в кишку или брюшную полость. При прорыве абсцесса в кишку отмечаются улучшение самочувствия, снижение температуры, уменьшение болей, появление поноса с выделением большого количества зловонного гноя.
Прорыв гнойника сквозь спайки в брюшную полость сопровождается септикопиемией и образованием множественных гнойников в печени, легких или других органах, развитием пилефлебита. Стихание воспалительного процесса и рассасывание абсцесса наблюдаются крайне редко. Исходом разлитого перитонита в результате ограничения гнойного процесса могут быть вторичные аппендикулярные абсцессы различной локализации: под печенью, под диафрагмой, в прямокишечно–маточном (прямокишечно–пузырном) пространстве, между петлями кишок. Такое ограничение гнойного процесса сопровождается ослаблением признаков перитонита, однако улучшение общего состояния незначительно из–за нарастающей интоксикации. Сохраняются тахикардия, высокая температура, нарастает лейкоцитоз.
Аппендикулярный абсцесс вскрывают внебрюшинно. Разрез производят на 3 см латеральнее типичного разреза Волковича—Дьяконова. Разрезают кожу, надкожную клетчатку, апоневроз, раздвигают мышцы. Брюшину отслаивают, слепую кишку сдвигают к пупку, хирург тупо проникает в забрюшинное пространство. Полость абсцесса опорожняют и дренируют (активно или пассивно). Назначают антибиотики. После нормализации температуры тела дренажную трубку удаляют. Рана заживает вторичным натяжением.
Через 2 месяца больной проходит обследование. Если аппендикс не расплавился, то производят плановую аппендэктомию по обычной технике.
- Лекция 1. Полипоз толстого кишечника. Клиника. Диагностика. Лечение
- Лекция 2. Неспецифический язвенный колит. Клиника. Осложнения. Показания к хирургическому лечению
- Лекция 3. Дивертикулез ободочной кишки. Клиника. Диагностика. Лечение
- Лекция 4. Тазовый абсцесс. Клиника. Диагностика. Лечение
- Лекция 6. Тромбоз сосудов тонкого кишечника. Клиника. Лечение
- Лекция 7. Абсцессы брюшной полости. Этиология. Клиника. Диагностика. Лечение
- Лекция 8. Перитонит. Классификация. Клиника. Принципы лечения
- Лекция 9. Рак ободочной кишки. Клиника. Диагностика. Лечение
- Лекция 10. Острый аппендицит. Этиология. Патогенез. Классификация. Патоморфологическая картина
- Лекция 11. Острый аппендицит. Клиника. Показания к хирургическому лечению. Техника операций
- Лекция 12. Хронический резидуальный аппендицит. Клиника. Диагностика. Лечение
- Лекция 13. Аппендикулярный инфильтрат. Клиника. Дифференциальный диагноз. Лечение. Аппендикулярный абсцесс
- Лекция 14. Острый аппендицит. Дифференциальная диагностика. Тактика
- Лекция 15. Обтурационная желтуха. Клиника. Дифференциальная диагностика. Лечение
- Лекция 16. Абсцессы печени. Клиника. Диагностика. Лечение
Приведённый ознакомительный фрагмент книги Факультетская хирургия: конспект лекций (В. Ф. Гладенин) предоставлен нашим книжным партнёром — компанией ЛитРес.
источник
Аппендикулярный абсцесс – отграниченный участок гнойного воспаления брюшины, возникший вследствие деструктивных изменений червеобразного (слепого) отростка. Аппендикулярный абсцесс проявляется на 5-6 сутки после клиники острого аппендицита резким обострением лихорадки и болевого синдрома, тахикардией, интоксикацией, диспепсическими явлениями.
Аппендикулярный абсцесс может возникать в позднем периоде заболевания до операции при нагноении аппендикулярного инфильтрата или в послеоперационном периоде вследствие отграничения воспалительного процесса при перитоните.).
Расположение аппендикулярного абсцесса в брюшной полости зависит от локализации слепого отростка: чаще — в правой подвздошной ямке, также может быть ретроцекальное (ретроперитонеальное) или тазовое расположение гнойника. Начало заболевания проявляется клиникой острого аппендицита с типичным болевым синдромом и повышением температуры тела. Через 2-3 суток от начала приступа в результате отграничения воспаления в слепом отростке острые явления стихают, болевые ощущения приобретают тупой, тянущий характер, снижается температура, отмечается нормализация общего состояния. При пальпации брюшная стенка не напряжена, участвует в дыхательном акте, в правой подвздошной области определяется незначительная болезненность и наличие малоподвижного уплотнения без четких контуров – аппендикуллярного инфильтрата.
Развитие аппендикулярного абсцесса на 5–6 сутки заболевания проявляется ухудшением общего состояния больного, резкими подъемами температуры (особенно вечером), ознобом и потливостью, тахикардией, явлениями интоксикации, плохим аппетитом, интенсивным болевым синдромом пульсирующего характера в правой подвздошной области или внизу живота, нарастанием болей при движении, кашле, ходьбе.
При пальпации отмечаются слабовыраженные признаки раздражения брюшины: брюшная стенка напряжена, резко болезненна в месте локализации аппендикулярного абсцесса (положительный симптом Щеткина-Блюмберга), отстает при дыхании, в правом нижнем квадранте прощупывается болезненное тугоэластичное образование, иногда с размягчением в центре и флюктуацией.
Язык обложен плотным налетом, наблюдаются диспепсические явления: нарушение стула, рвота, вздутие живота; при межкишечном расположении аппендикулярного абсцесса — явления частичной кишечной непроходимости, при тазовом — учащенные позывы на мочеиспускание и опорожнение кишечника, боли при дефекации, выделение слизи из ануса.
Диагностика. данные анамнеза, общего осмотра и результаты специальных методов диагностики. При вагинальном или ректальном пальцевом исследовании иногда удается пропальпировать нижний полюс абсцесса как болезненное выпячивание свода влагалища или передней стенки прямой кишки. Результаты анализа крови при аппендикулярном абсцессе показывают нарастание лейкоцитоза со сдвигом лейкоцитарной формулы влево, значительное увеличение СОЭ. УЗИ брюшной полостипроводится для уточнения локализации и размера аппендикулярного абсцесса, выявления скопления жидкости в области воспаления. При обзорнойрентгенографии органов брюшной полостиопределяется гомогенное затемнение в подвздошной области справа и небольшое смещение петель кишечника в сторону срединной линии; в зоне аппендикулярного абсцесса выявляется уровень жидкости и скопление газов в кишечнике (пневматоз).
Аппендикулярный абсцесс необходимо дифференцировать с перекрутом кисты яичника,разлитым гнойным перитонитом, опухолью слепой кишки.
Лечение.Лечение сформировавшегося аппендикуллярного абсцесса – оперативное: гнойник вскрывают и дренируют, доступ зависит от локализации гнойника. В некоторых случаях при аппендикулярном абсцессе может выполняться его чрескожное дренирование под контролем УЗИ с использованием местной анестезии. Оперативное вскрытие и опорожнение гнойника проводится под общим наркозом правосторонним боковым внебрюшинным доступом. При тазовом аппендикулярном абсцессе его вскрывают у мужчин через прямую кишку, у женщин – через задний свод влагалища с предварительной пробной пункцией. Гнойное содержимое аппендикулярного абсцесса аспирируют или удаляют тампонами, полость промывают антисептиками и дренируют, используя двухпросветные трубки. Удаление слепого отростка предпочтительно, но если нет такой возможности, его не удаляют из-за опасности распространения гноя в свободную брюшную полость, травмирования воспаленной кишечной стенки, образующей стенку аппендикулярного абсцесса.
В послеоперационном периоде проводится тщательный уход за дренажем, промывание и аспирация содержимого полости, антибиотикотерапия (сочетание аминогликозидов с метронидазолом), дезинтоксикационная и общеукрепляющая терапия. Дренаж остается до тех пор, пока из раны отделяется гнойное содержимое. После удаления дренажной трубки рана заживает вторичным натяжением. Если не была произведена аппендэктомия, ее выполняют планово через 1-2 месяца после стихания воспаления.
Профилактика аппендикулярного абсцесса заключается в раннем распознавании острого аппендицита и проведении аппендэктомии в первые 2-е суток.
Пилефлебит -распространение тромбофлебита на воротную вену (из аппендикулярной вены через v. Ileocolica а далее v. Mesenterica superior) ,что приводит к развитию гнойников печени. Развивается через 2-3 дня или через 2-3недели от начала заболевания. Клинически: потрясающие ознобы и лихорадка (39-40градусов) с размахами в 1-2 градуса, лицо бледное, черты заостряются,тахикардия, гипотония. Беспокоят боли в правой половине живота и в эпигастральной области. Увеличенная и болезненная печень, появляется иктеричность. При значительном нарушении оттока через воротную вену может быть асцит. Живот мягкий, иногда вздут. У некоторых больных понос. Прогноз для жизни весьма серьезен. Лечение: массивные дозы антибиотиков с гепарином, введение
Фибринолизина (лучше использовать введение через сосуды круглой связки печени),вскрытие гнойников печени.
источник
Версия: Справочник заболеваний MedElement
В данную подрубрику включено:
— Острый аппендицит с локализованным перитонитом с или без разрыва или перфорации
— Абсцесс червеобразного отростка
Из данной подрубрики исключено:
— Острый аппендицит с перитонитом — K35.2
— Острый аппендицит с:
— прободением
— перитонитом (разлитым)
— разрывом
Периаппендикулярный абсцесс — представляет собой гнойник вокруг сохранившегося деструктивного аппендикса.
Аппендикулярный абсцесс — представляет собой гнойник на месте расплавленного червеобразного отростка.
Данное осложнение возникает 3-4-е сутки после начала острого аппендицита.
Стадии развития аппендикулярного инфильтрата:
1. Ранняя — прогрессирование и возникновение рыхлого инфильтрата. Формируется воспалительная опухоль, что сопровождается сходной с острым деструктивным аппендицитом симптоматикой, включая признаки раздражения брюшины, лейкоцитоз, сдвиг лейкоцитарной формулы влево.
Примечание. Аппендикулярный инфильтрат отнесен в данную подрубрику условно, поскольку, строго говоря, не сопровождается выраженным гнойным воспалением с абсцедированием, но, одновременно является предшественником перитонеального абсцесса (возможной стадией его формирования) и является перфоративной, осложненной формой острого аппендицита.
Тазовый абсцесс и флегмона забрюшинной клетчатки относятся к разновидностям аппендикулярного абсцесса.
Признак распространенности: Редко
Некоторые варианты клинической картины
2. Компьютерная томография является наиболее надежным способом выявления абсцессов.
3. Диагностическая пункция тазового абсцесса. Пункция предполагаемого гнойника у женщин выполняется у мужчин и детей через переднюю стенку прямой кишки, у женщин — через задний свод влагалища.
Послеоперационные осложнения:
1. По клинико-анатомическому принципу:
2. По срокам развития:
2.1 Ранние осложнения — возникают в течение первых 2-х недель с момента операции. В эту группу входит большинство осложнений со стороны послеоперационной раны и практически все осложнения со стороны смежных органов и систем.
2.2 Поздние осложнения — заболевания, развившиеся по истечении 2-х-недельного послеоперационного периода:
2.2.1 Со стороны послеоперационной раны:
— инфильтраты;
— абсцессы;
— лигатурные свищи;
— послеоперационные грыжи;
— келоидные рубцы;
— невриномы Невринома — доброкачественная опухоль, развивающаяся из клеток шванновской оболочки (оболочка миелинового нервного волокна)
рубцов.
Получить консультацию по медтуризму
Получить консультацию по медтуризму
Аппендикулярный абсцесс. Показано дренирование под рентгенологическим контролем или хирургически.
Хирургическое дренирование позволяет через стандартный разрез в правой подвздошной области выявить и удалить остатки некротизированного аппендикса вместе с каловыми камнями. Среди недостатков данного способа — вероятность развития серьезных осложнений вследствие травмирования тканей и органов, прилежащих к абсцессу.
Неоперативное лечение с применением дренирования под рентгенологическим контролем сопровождается меньшим количеством осложнений и, согласно имеющимся данным, дает эквивалентную хирургическому дренированию частоту операций или повторных операций.
Если пациенты находятся в удовлетворительном общем состоянии и не имеют явных признаков перитонита, целесообразно применять неоперативный подход.
Примечание. В список медикаментов внесены помимо антибактериальных основные препараты для общей анестезии, применяющиеся при оперативном вмешательстве и в послеоперационном периоде.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый аппендицит – это очень распространенная хирургическая патология. Такое заболевание требует срочного оперативного вмешательства, иначе могут развиться серьезные и угрожающие для жизни осложнения. Одним из таких осложнений считается аппендикулярный абсцесс – нагноение в области воспаленного аппендикса.

Аппендикулярный абсцесс диагностируют относительно редко: примерно у 0,1-2% больных с острым аппендицитом.
Как правило, аппендикулярный абсцесс развивается в первые трое суток от начала острого воспалительного процесса в червеобразном отростке, либо возникает в виде осложнения инфильтрата (через несколько суток или несколько недель после его формирования).

Развитие аппендикулярного абсцесса происходит лишь тогда, когда отсутствует правильное или своевременное лечение острого аппендицита. К сожалению, заранее предсказать острое воспаление в аппендиксе невозможно. К тому же, патологию часто ошибочно принимают за другие виды воспалительных процессов в брюшной полости. Затягивание времени и неправильная диагностика приводят к разрушению воспаленных тканей червеобразного отростка, с развитием перитонита или аппендикулярного абсцесса. Существуют отдельные факторы риска, наличие которых повышает опасность несвоевременного выявления аппендицита, и, как следствие, формирования аппендикулярного абсцесса:
- Нетипичная локализация аппендикса может привести к постановке изначально неправильного диагноза – воспаления почек, матки, яичников, энтероколита, холецистита. В результате пациенту предлагают лечение других заболеваний, вместо срочного оперативного вмешательства. В данном случае диагноз аппендицита становится понятен только при формировании гнойника.
- Сильное антибактериальное лечение в момент начального воспаления в аппендиксе может привести к понижению воспалительной реакции и формированию так называемого «холодного» абсцесса – вялотекущего процесса, который может иметь место в течение нескольких лет, не беспокоя больного.
- Запоздалое обращение за медицинской помощью по поводу острого аппендицита часто приводит к развитию аппендикулярного абсцесса.

Выделяют первичный абсцесс, который возникает непосредственно возле аппендикса, и вторичный, который развивается на некотором расстоянии. Формированию абсцесса предшествует появление аппендикулярного инфильтрата – своеобразного ограждения воспаленного аппендикса от пространства брюшной полости.
Образование инфильтрата – это следствие выпота фибрина и спаечного соединения пораженного сальника, кишечника, брюшной стенки и аппендикса.
После стихания воспаления в аппендиксе происходит рассасывание инфильтрата. Но в случае, когда гнойный процесс расходится за пределы червеобразного отростка, инфильтрат нагнаивается.
Расположение аппендикулярного абсцесса зависит от местонахождения аппендикса. Более благоприятно для больного, если абсцесс образуется в подвздошной зоне на фоне латерального расположения отростка: именно в таком положении наблюдается максимальное отгораживание воспаленного участка от брюшной полости.
Вторичный аппендикулярный абсцесс формируется несколько иначе. Гнойный процесс, распространяясь на здоровые ткани, затрагивает область брыжейки тонкого кишечника, зону возле печени, диафрагмы и правой почки. По аналогичной схеме формируются вторичные аппендикулярные абсцессы после резекции аппендикса при деструктивном воспалении.

Начало развития аппендикулярного абсцесса по характеру клинического течения мало отличается от острого аппендицита.
Первые признаки могут выглядеть следующим образом:
- больного тошнит, возможно появление рвоты;
- появляется сильная слабость;
- боль в животе пульсирующая, она нарастает и становится невыносимой;
- наблюдается вздутие живота, усиленное газообразование;
- повышается температура тела.
При пальпации живота пациент ощущает сильные боли, однако симптомов перитонита нет. Температура тела высокая (до 40°C), сопровождается ознобом.
Перечисленные симптомы могут сохраняться 2-3 суток.

В течении аппендикулярного абсцесса у детей врачи выделяют несколько стадий, по аналогии с перитонитом:
- Реактивная стадия – продолжается около суток от начала воспаления. Стадия характеризуется появлением у ребенка общих признаков воспалительной реакции. Это может быть перемена настроения, рвота, учащение сердцебиения, фебрильная температура. Нарастает боль в области живота, мышцы брюшной полости при пальпации напряженные.
- Токсическая стадия – продолжается 1-3 суток. Налицо симптоматика выраженной интоксикации и обезвоживания: кожа ребенка бледная, глаза блестят, приступы рвоты становятся постоянными.
- Терминальная стадия – обнаруживается на 3 сутки и характеризуется поражением всего организма. В первую очередь, страдают внутренние органы, возникают признаки дыхательной и сердечно-сосудистой недостаточности.
По истечении реактивной стадии состояние ребенка может ошибочно улучшиться – боль станет менее выраженной. Однако через время самочувствие малыша резко становится хуже. При этом наблюдается тенденция: чем старше ребенок, тем продолжительнее может быть период ложного улучшения.

При развитии аппендикулярного абсцесса огромное значение имеет то, насколько скорой была медицинская помощь – именно от этого факта в первую очередь зависит тяжесть последствий.
Если медицинскую помощь не оказали вообще, либо оказали, но слишком поздно, то может наступить гибель пациента.
Своевременное и квалифицированное врачебное вмешательство предоставляет все шансы на полное выздоровление пациента.
Наиболее вероятными осложнениями аппендикулярного абсцесса могут стать:
- сепсис – системная воспалительная реакция;
- гангренозное поражение внутренних органов;
- спаечный процесс;
- перитонит;
- печеночная недостаточность.
В большинстве своем осложнения аппендикулярного абсцесса представляют серьезную опасность не только для здоровья, но и для жизни пациента. Причина этому – гнойная инфекция, которая за короткое время распространяется по всему организму.

При первых признаках аппендицита больного необходимо немедленно доставить в лечебное учреждение. Доктор в обязательном порядке осмотрит больного, прощупает область живота и оценит состояние пациента в целом.
Диагностические мероприятия при подозрении на аппендикулярный абсцесс всегда включают в себя анализы крови, мочи.
Анализ крови укажет на наличие выраженного воспалительного процесса: обнаруживается нарастающий лейкоцитоз со сдвигом лейкоцитарной формулы влево, ускоренная СОЭ.
Инструментальная диагностика может быть представлена ультразвуковым исследованием брюшной полости, рентгенологическим обследованием, а в сложных случаях – диагностической пункцией, лапароцентезом (проколом брюшины с удалением жидкости) и лапароскопией.
Сонографическим признаком аппендикулярного абсцесса является наличие анэхогенного образования с неправильными очертаниями, с обнаружением в его просвете детрита. Если абсцесс некрупный, то его сложно отличить от петель кишок. Для уточнения диагноза проводят ультразвуковое исследование в динамике, чтобы определить четкую конфигурацию кишечника.

Дифференциальная диагностика аппендикулярного абсцесса сложна и проводится со следующими заболеваниями:
- с пищевым отравлением (в особенности с поражением стафилококковой инфекцией);
- с преперфоративным состоянием язвенной болезни желудка и 12-перстной кишки;
- с перфорацией язвы желудка;
- с острым приступом холецистита;
- с печеночной коликой при желчнокаменной болезни;
- с острым воспалением поджелудочной железы;
- с острым энтероколитом;
- с острым илеитом (неспецифическим воспалением кишечника);
- с дивертикулитом и его перфорацией;
- с острой кишечной непроходимостью;
- с острым воспалительным процессом в матке и/или придатках, с внутриматочной беременностью;
- с пельвиоперитонитом;
- с правосторонней почечной коликой или правосторонним пиелонефритом.
Промедления в лечении аппендикулярного абсцесса быть не должно, иначе абсцесс может прорваться, что неизменно приведет к развитию перитонита. Категорически нельзя при аппендикулярном абсцессе пить слабительные, противовоспалительные и обезболивающие препараты, а также прикладывать теплую грелку к животу. На догоспитальном этапе больному следует обеспечить покой с обязательным постельным режимом. Можно прикладывать к животу холод.
Единственно верным и адекватным лечением аппендикулярного абсцесса является срочное оперативное вмешательство, которое состоит из удаления гнойника с последующей постановкой дренажа. Во время операции хирург удаляет омертвевшие ткани и вычищает гнойную полость.
В период после операции назначают антибиотикотерапию и промывание раны антисептическими растворами сквозь установленные дренажи.
Вводят внутривенно, в течение 20 минут, при исходной дозе от 500-1000 мг каждые 12-24 часа. После нормализации состояния пациента переходят на прием таблеток в количестве 500 мг каждые 12 часов. Во время приема препарата возможно появление диспепсии, сонливости, болей в голове.
Обычно Цефепим вводят по 1-2 г внутривенно через каждые 12 часов, иногда – с последующим введением метронидазола. При появлении выраженных побочных явлений в виде кожной сыпи, диспепсии, лихорадки возможно изменение дозировки препарата.
Принимают внутрь по 0,125-0,5 г дважды в сутки, в течение 5-15 суток. Ципрофлоксацин обычно воспринимается организмом хорошо, однако не следует исключать возможность развития аллергических реакций.
Назначают по 1-2 г ежедневно. Продолжительность лечения устанавливается индивидуально. Иногда во время лечения Цефтриаксоном появляется расстройство желудка, изменяется картина крови. Как правило, такие явления проходят после отмены препарата.
После операции, на протяжении реабилитационного периода, для ускорения заживления и восстановления кишечной флоры врач обязательно назначит витамины. Для поддержания организма специалисты советуют пить компоты из сухофруктов, настой из шиповника и т. д. Дополнительно можно принимать витамины группы B, аскорбиновую кислоту, витамин A.
Быстрому восстановлению после операции способствует прием витаминно-минеральных комплексных препаратов:
- Витрум – это поливитаминное комплексное средство, которое наиболее подходит для улучшения состояния организма в послеоперационном периоде, а также при интенсивном лечении антибиотиками и другими сильнодействующими препаратами. Витрум принимают сразу после приема пищи, по 1 таблетке ежедневно на протяжении нескольких месяцев.
- Алфавит – поливитаминное и полиминеральное средство, которое отлично восполняет повышенную потребность в минералах и витаминах в критический для организма период. В сутки принимают три таблетки разного цвета, выдерживая временной промежуток между приемами в 4 часа. Алфавит принимают во время еды, на протяжении не менее одного месяца.
- Супрадин – препарат, рекомендуемый врачами во время болезней и реабилитации. Супрадин прекрасно усваивается в организме, благодаря шипучей форме – ежедневно достаточно принимать 1 шипучую таблетку, предварительно растворив её в 100 мл воды.
- Перфектил – витаминно-минеральный комплексный препарат, ускоряющий регенерацию клеток, нормализующий клеточный метаболизм, обладающий ранозаживляющей, антиоксидантной и дерматопротекторной способностью. Перфектил принимают по 1 капсуле ежедневно, после приема пищи, желательно в первой половине суток.
После операции по поводу аппендикулярного абсцесса используют ряд эффективных методов физиотерапии, что способствует ускорению реабилитации пациентов. При этом физические процедуры, обладающие тепловым воздействием, применяют крайне осторожно.
В первую очередь, физиотерапевтические процедуры должны быть направлены на стимуляцию процесса заживления в зоне оперативного вмешательства:
- инфракрасное лазерное лечение;
- ультразвуковое лечение;
- пелоидетерапия;
- низкочастотная магнитотерапия;
- ДМВ-лечение.
Если целью является устранение болей, то применяют низкочастотную электротерапию, гальванизацию и медикаментозный электрофорез.
В дальнейшем показано санаторно-курортное лечение, бальнеолечение, гидротерапия.
Народные рецепты пригодятся в период послеоперационного восстановления. Проверенные годами средства помогут наладить пищеварение, устранить запоры и диарею, восстановить аппетит, укрепить иммунитет, а также стимулируют скорое заживление раны.
- Корень имбиря и свежие дольки чеснока – это эффективные продукты для устранения последствий воспаления и для нормализации пищеварительных процессов. Если добавлять в небольших количествах тертый имбирь и чеснок в еду 1-2 раза в сутки, то можно быстро восстановиться после тяжелых заболеваний и операций.
- Огромную пользу для организма принесет смесь на основе сока лимона и свежего меда. Такая смесь наладит пищеварение, укрепит иммунную защиту. Ежедневно достаточно употреблять 2-3 стакана тепло кипяченой воды с добавлением 2-х чайных ложек лечебной смеси.
- Если пить чай из репейника 3-4 раза в сутки, то можно предупредить развитие воспалительного процесса и улучшить общее самочувствие после перенесенного заболевания. Репейник можно сочетать с одуванчиком, но только в случае, если больной не принимает медикаменты, понижающие артериальное давление.
В ежедневный рацион рекомендуется вводить свежевыжатые соки, особенно из свеклы, моркови, шпината или огурца, а также пить достаточное количество теплой чистой воды – это поможет предупредить запоры, которые крайне нежелательны в период реабилитации после аппендикулярного абсцесса.

Для того чтобы устранить последствия воспалительного процесса и облегчить боль, можно применить лечение лекарственными растениями. Настои и отвары на основе трав – это хорошее и доступное средство, которое принесет неоценимую пользу для организма.
- Настойка полыни может помочь на любой стадии воспаления: утром до завтрака и на ночь следует принимать по 20 капель настойки в 100 мл воды.
- Траву клевера в количестве 1 ст. л. залить 300 мл кипящей воды и настоять в течение 20 минут. Пить три раза в сутки по 100 мл после приема пищи.
- Приготовить лекарственную смесь из одинаковых частей листьев земляники, малины и тысячелистника. Заварить 2 ст. л. смеси в 1 л кипящей воды, настоять в течение четверти часа и пить на протяжении дня.
Обезболивающим и успокаивающим эффектом обладают также чаи на основе мяты, чабреца, тмина, ромашки. Такие чаи заваривают вместо обычного черного или зеленого чая и пьют понемногу в течение дня. Подобное лечение можно продолжать до нескольких недель подряд.
После оперативного вмешательства к лечению можно подключить гомеопатические препараты:
- Ляхезис – 6-сотенное разведение, по 2 гранулы на протяжении 10 суток;
- Беллис Перренис – при сильной послеоперационной боли, в низких и средних разведениях, в зависимости от тяжести состояния больного;
- Гиперикум – при резких послеоперационных болях и парестезиях, 6 или 30-сотенное разведение, в зависимости от тяжести состояния пациента;
- Гепар Сульфур – для ограничения гнойного воспаления и улучшения эвакуации гноя, 3 или 6-сотенное разведение, в зависимости от индивидуальных особенностей пациента.
Конечно, гомеопатия не может и не должна заменять традиционную медицину, однако она эффективно дополняет её, способствуя скорому восстановлению организма, без излишней нагрузки и побочных проявлений.
Особенности хирургического лечения аппендикулярного абсцесса определяются в зависимости от его локализации.
Чаще всего кожный разрез примерно 10 см делается над правой паховой связкой возле подвздошного гребня и верхне-передней подвздошной кости. Рассекается кожа, подкожная клетчатка, фасция и наружная косая мышца живота. По волокнам разделяется внутренняя косая и поперечная мышца.
При помощи пальца исследуются объем и локализация абсцесса. Аппендикс удаляется лишь при его абсолютной доступности, так как существует риск попадания гноя внутрь брюшной полости.
Гнойная полость очищается и дренируется путем постановки трубки, обернутой марлевым тампоном, для предупреждения образования пролежня на стенке воспаленной слепой кишки. Трубка фиксируется к коже, преимущественно в поясничной зоне.
После операции лечение направляется на предотвращение возможных осложнений и активацию защитных сил организма.
Как правило, аппендикулярный абсцесс вскрывают с применением внебрюшинного доступа по Пирогову, либо по Волковичу-Дьяконову.
Вскрытие по Пирогову применяют при абсцессе, расположенном в глубине правой подвздошной области. Хирург проводит рассечение передней брюшной стенки до слоя париетальной брюшины, по направлению сверху вниз и справа налево, примерно на 10 мм медиальней верхней горизонтальной ости подвздошной кости, либо на 20 мм латеральней разреза по Волковичу-Дьяконову. После этого париетальную брюшину отделяют от внутренней области подвздошной кости, обнажая наружную сторону гнойника.
Вскрытие по Волковичу-Дьяконову проводят при прилегании аппендикулярного абсцесса к передней брюшной стенке.
После того, как абсцесс вскрывают и санируют, при обнаружении в нем аппендикса его удаляют. В гнойную полость устанавливают тампон и дренаж. Брюшную стенку ушивают до дренажной трубки.

источник
Гнойный аппендицит — флегмонозная, гангренозная деструкция червеобразного отростка. Это понятие объединяет наиболее тяжелые формы острого аппендицита. Деструктивный аппендицит чреват серьезными осложнениями, особенно при ошибочной диагностике и запоздалой операции.
В классификации, принятой большинством хирургов, все формы острого аппендицита, за исключением катарального, относятся к гнойному аппендициту. Выделяют катаральный, флегмонозный (с прободением и без него), гангренозный (с прободением и без него), аппендикулярный инфильтрат (с нагноением и без него).
Микрофлора при гнойном аппендиците разнообразна, но преобладают кишечная палочка, протей, энтерококки. При гангренозных, прободных аппендицитах очень часто встречаются анаэробные микроорганизмы. Однако присутствие микроорганизмов и механическое повреждение слизистой оболочки не определяют развития заболевания. Большую роль играет расстройство питания стенки отростка.
В патогенезе острого аппендицита играют роль фактор обструкции, микрофлора и расстройство кровообращения вследствие тромбоза сосудов, питающих отросток. Последнее служит причиной развития гангрены и перфорации отростка.
И.В. Давыдовский считал, что отдельные формы аппендицита представляют собой стадии единого воспалительного процесса. Часто наблюдается несоответствие между клиническими проявлениями болезни и изменениями в удаленных отростках. Гнойный аппендицит (флегмонозный, гангренозный, перфоративный) необратим в отличие от катарального.
В большинстве случаев изменения в отростке при гнойном аппендиците начинаются со слизистой оболочки, где появляется дефект эпителия с конусовидной лейкоцитарной инфильтрацией, вершиной направленной к серозной оболочке. При дальнейшем развитии процесса эти очаги увеличиваются, сливаются и образуют более крупные очаги гнойной инфильтрации.
Весь отросток становится напряженным, отечным, белесым, с расширенными сосудами и фибринозными наложениями (флегмона отростка). Сливаясь, гнойники могут расплавить стенку отростка и привести к его перфорации.
При быстрой деструкции стенки отростка, выходе содержимого гнойников в сторону серозных покровов и сравнительно слабой наклонности к ограничению процесса развиваются перфоративный аппендицит и гнойный перитонит. Перфоративное отверстие может иметь микроскопические размеры. В дальнейшем в результате расширения очага омертвения процесс охватывает значительную часть стенки или весь отросток. Быстрому развитию процесса способствует тромбоз сосудов брыжейки отростка с острым расстройством кровообращения и гангреной.
Деструктивные формы аппендицита при позднем распознавании и склонности к осумкованию ведут к образованию инфильтрата, состоящего из спаянных кишечных петель, сальника, париетальной брюшины. Как правило, у детей гнойный аппендицит (деструктивные формы) развивается быстро, у стариков порой при стертой клинической картине часто бывает тяжелая деструкция — гангрена отростка
В большинстве случаев диагностика острого аппендицита не представляет особых трудностей; гораздо сложнее с уверенностью выявить гнойный аппендицит. По результатам тщательного клинического обследования и лабораторных данных можно заподозрить гнойный аппендицит. Значительно легче диагностировать аппендикулярный инфильтрат. Диагностика гнойного аппендицита основывается на своеобразном комплексе симптомов.
При диагностических затруднениях большое значение имеет тщательное наблюдение за больным в течение 2-3 ч. Сохранение и нарастание признаков воспаления, появление симптомов раздражения брюшины свидетельствуют о деструктивной форме аппендицита. При поступлении больного в более поздние сроки заболевания нередко можно по клинической картине судить о патологоанатомических изменениях отростка.
При сомнительном диагнозе острого аппендицита можно выполнить лапароскопию. Обнаружение признаков воспаления в отростке или в его зоне позволяют установить диагноз заболевания.
В отношении больных с подозрением на острый аппендицит не может быть стандарта. В основе диагностики заболевания должен лежать строго индивидуальный подход
Дифференциальная диагностика гнойного аппендицита нередко сложна. Особые трудности представляют случаи с запутанным анамнезом, стертой клинической картиной. Во-первых, надо отличить острый аппендицит от других заболеваний, а во-вторых, определить характер изменений в отростке и имеющиеся осложнения. Вследствие разнообразия клинических проявлений гнойного аппендицита его трудно дифференцировать с гинекологическими и другими заболеваниями.
Этому во многом способствуют разнообразное расположение слепой кишки, червеобразного отростка и ряд других обстоятельств. Острый аппендицит смешивают с другими заболеваниями желудочно-кишечного тракта, а также с заболеваниями женских половых органов, болезнями мочевых путей и инфекционными болезнями.
Гнойный аппендицит приходится дифференцировать с другими острыми хирургическими заболеваниями органов брюшной полости.
При прободной язве желудка или двенадцатиперстной кишки начало болей резкое, внезапное, боли очень сильные. Диагностике помогают анамнестические сведения. Из объективных данных важно обращать внимание на локализацию болей, напряжение мышц, уменьшение печеночной тупости, серп газа в правом поддиафрагмальном пространстве. Дифференциальная диагностика затрудняется при прикрытой перфорации, а также при стекании желудочного содержимого по боковому каналу в правую подвздошную область.
Распознавание холецистита основывается на анамнестических данных, характере, локализации, иррадиации болей, иногда наличии желтухи, данных УЗИ. Дифференциальная диагностика затруднена при высоком расположении червеобразного отростка.
При острой кишечной непроходимости на почве заворота слепой кишки дифференциальную диагностику усложняют выраженные явления перитонита, вздутие живота, болезненность всех его отделов. Следует обращать внимание на асимметрию живота, уровень жидкости в петлях кишечника при рентгенологическом исследовании, шум плеска и перистальтику различной интенсивности при аускультации живота.
Инвагинация подвздошной кишки чаще встречается у детей 2— 3 лет. Распознавание облегчают присутствие крови в кале, нарастание признаков кишечной непроходимости. При пальцевом исследовании через прямую кишку прощупывается колбасовидное образование в правой подвздошной области. Реже гнойный аппендицит приходится дифференцировать с воспалением, прободением или заворотом дивертикула Меккеля (1 случай на 5000 аппендэктомий) и с терминальным или регионарным илеитом.
Отличить гнойный аппендицит от воспаления дивертикула Меккеля до операции почти невозможно. Флегмонозному поражению кишок более свойственны значительное ухудшение состояния (интоксикация), быстрая перемена болевых точек из-за смещения кишки.
Отличить начальные явления тромбоза сосудов брыжейки от гнойного аппендицита помогают состояние сердечно-сосудистой системы, быстро развивающиеся явления распространенного перитонита с резким вздутием живота, быстрое нарастание интоксикации.
Очень трудна и важна дифференциальная диагностика гнойного аппендицита и пневмококкового перитонита, острого туберкулезного перитонита и острого воспаления мезентериальных лимфатических узлов.
Перечисленные заболевания чаще встречаются у детей. В преклонном возрасте при сниженной реакции организма гнойный аппендицит иногда смешивают с опухолями (раком) купола слепой кишки. Окончательный диагноз определяют при лапароскопии или во время операции.
В запущенных случаях при атипичном расположении отростка, опоясывающих болях гнойный аппендицит можно принять за панкреатит. В уточнении диагноза играют роль анамнез, активность амилазы в крови и моче, УЗИ, динамика процесса.
Казуистикой является гнойное воспаление червеобразного отростка, попавшего во внутреннее отверстие пахового или бедренного канала при грыже. Обычно в таких случаях возникают клинические признаки ущемленной грыжи.
Гнойный аппендицит часто приходится отличать от гинекологических заболеваний. О воспалении придатков матки свидетельствуют более низкая болезненность ближе к средней линии, выделения из влагалища. При влагалищном исследовании обнаруживают сглаженность сводов, болезненность при смещении шейки матки, болезненное образование по боковым поверхностям матки.
При нарушенной внематочной беременности преобладают признаки внутреннего кровотечения (бледность, учащение пульса, падение артериального давления), определяется жидкость в отлогих местах живота, из влагалища появляются кровянистые выделения; выражены изменения наружных половых органов, молочных желез, соответствующие беременности.
При перекруте ножки кисты яичника боли чаще схваткообразные, при исследовании через брюшную стенку и влагалище удается определить кисту. К ошибочному диагнозу могут привести периметрит, параметрит, пельвиоперитонит. В диагностике гинекологических заболеваний определенное значение имеет УЗИ.
Почечнокаменная болезнь, пиелит, иногда нефроптоз, цистит, обусловливают почечную колику справа, которая отличается характером болей, температурной реакцией. Подтверждают колику данные анализа мочи, УЗИ.
Клиническая картина крупозного воспаления легких справа при вовлечении в процесс плевры часто похожа на гнойный аппендицит, особенно у людей молодого возраста Правильной диагностике способствуют физикальные данные при исследовании легких, высокая лихорадка, результаты рентгенологического исследования.
Тяжелые последствия могут быть при сочетании инфаркта миокарда с гнойным аппендицитом.
Иногда гнойный аппендицит приходится дифференцировать с острым гастроэнтеритом, колитом, гонорейным фуникулитом справа.
Отличить гнойный аппендицит от брюшного тифа помогают реакции Видаля и кожная сыпь в позднем периоде болезни.
Все заболевания, с которыми приходится дифференцировать гнойный аппендицит, можно разделить на две группы. Для заболевших первой группы в любом случае показана неотложная операция. При заболеваниях второй группы неотложная операция не показана, она может ухудшить состояние больного (инфаркт миокарда, пневмония и др.).
При ошибочной диагностике в случае заболеваний первой группы необходимо в период операции правильно решить вопрос о доступе (изменить, расширить произведенный разрез, зашить его, сделать новый и т.п.).
Надо помнить о возможности очень редкого гнойного аппендицита слева при situs viscerum inversus или при очень длинной брыжейке слепой кишки.
При применении антибиотиков клинические проявления гнойного аппендицита значительно изменяются. Применение антибиотиков затушевывает начальные проявления болезни, стертая клиническая картина ведет к диагностическим ошибкам.
Морфологические изменения (флегмона, гангрена, прободение), разная быстрота развития этих изменений, особенности реакции организма и ряд других обстоятельств определяют многообразие клинического течения аппендицита. При типичном гнойном аппендиците выраженные признаки развиваются через 20—24 ч после начала болевых ощущений, хотя возможны значительные отклонения. Без своевременной операции развивается картина местного или распространенного гнойного перитонита.
При стертых формах проявления аппендицита выражены нечетко, некоторые признаки (раздражение брюшины, изменения состава крови, повышение температуры тела) отсутствуют, несмотря на значительные изменения в самом отростке (гангрена). Это обычно встречается улиц преклонного возраста и у ослабленных длительным общим заболеванием (туберкулез, диабет).
Гнойный аппендицит у детей обычно тяжелый, с быстро развивающимися симптомами. Быстро наступающая деструкция отростка, слабая сопротивляемость организма, сниженные пластические свойства брюшины и сальника создают условия для бурного течения процесса, в короткие сроки ведущего к развитию гнойного перитонита. Повышение температуры, рвота, тошнота, расстройства стула несущественны при диагностике аппендицита у детей. Большее значение придают напряжению брюшной стенки и расхождению температуры и частоты сердечных сокращений.
Особый случай представляет гнойный аппендицит в сочетании с беременностью. Нарушение обычных анатомических соотношений желудочно-кишечного тракта, смещение отростка кверху, ухудшение кровоснабжения и другие изменения способствуют быстрой деструкции отростка и развитию распространенного гнойного перитонита.
Аппендикулярный абсцесс является следствием деструктивного аппендицита, когда местный гнойный перитонит отграничивается фибринными спайками. Другой причиной аппендикулярного абсцесса может стать нагноение аппендикулярного инфильтрата, которое осложняет острый аппендицит в 1—3 % случаев, чаще становится результатом несвоевременного обращения больного к врачу и гораздо реже — результатом диагностической ошибки на догоспитальном или стационарном этапе (Савельев B.C. и др., 1986).
Аппендикулярный абсцесс чаще локализуется в подвздошной ямке, реже — ретроцекально в забрюшинном пространстве и в малом тазу.
В диагностике аппендикулярного инфильтрата исключительно важную роль играет анамнез: если появлению образования в правой подвздошной области предшествовали приступ болей в животе и характерный для острого аппендицита симптом Волковича-Кохера, однократная рвота и умеренное повышение температуры тела, можно быть уверенным в диагнозе аппендикулярного инфильтрата.
Типичная картина аппендикулярного инфильтрата развивается, как правило, спустя 3—5 дней от начала заболевания. Боли в животе, возникшие в первые дни болезни, почти полностью стихают. Самочувствие и общее состояние больного улучшаются, но температура тела остается субфебрильной. При объективном исследовании живота не удается выявить мышечного напряжения или других симптомов раздражения брюшины.
В правой подвздошной области, где наиболее часто локализуется инфильтрат, можно прощупать довольно плотное, малоболезненное опухолевидное образование различного размера, иногда он занимает всю правую подвздошную область. Симптомы Ровсинга и Ситковского нередко оказываются положительными. Лейкоцитоз, как правило, умеренный, с нейтрофильным сдвигом, указывающим на воспаление.
В отличие от опухоли слепой кишки, которая также может стать причиной образования инфильтрата этой локализации, при аппендикулярном инфильтрате анамнез заболевания более короткий, боли острые и сопровождаются повышением температуры тела, а при опухоли илеоцекального угла длительный анамнез содержит указания на постепенное нарастание болевого синдрома без существенного повышения температуры тела, а также иногда возникают явления частичной кишечной непроходимости, что редко наблюдается при аппендикулярном инфильтрате.
При динамическом наблюдении за больным с аппендикулярным инфильтратом отмечается уменьшение опухолевидного образования, а опухоль илеоцекального угла не уменьшается. Исходом аппендикулярного инфильтрата может быть либо его полное рассасывание, либо абсцедирование.
Аппендикулярный абсцесс может прорваться в просвет кишки, свободную брюшную полость, наружу через переднюю брюшную стенку. Аппендикулярный абсцесс в забрюшинном пространстве может распространяться по пояснично-подвздошной мышце на переднюю поверхность бедра. Аппендикулярный абсцесс является исходом аппендикулярного инфильтрата в 14—19 % случаев и располагается чаще в правой подвздошной области, реже — в дугласовом пространстве или ретроцекально.
Абсцесс в дугласовом пространстве создает определенные диагностические трудности: у женщин его приходится дифференцировать с гнойным воспалением придатков матки. При ретроцекальном расположении червеобразного отростка на первый план выступает картина забрюшинной флегмоны подвздошной ямки, гнойного псоита.
Атипичным бывает ретроцекальный или ретроперитонеальный гнойный аппендицит, когда при сравнительно слабо выраженных локальных признаках в правой подвздошной области развиваются выраженные общие явления воспаления и интоксикации. При такой локализации отростка часто поражается забрюшинная клетчатка. В клинической картине преобладают признаки забрюшинной флегмоны. Возможно развитие пилефлебита с образованием множественных абсцессов печени.
УЗИ в ряде случаев позволяет выявить прямые или косвенные признаки острого аппендицита: утолщение стенок, увеличение объема отростка, изменение его формы. Однако из-за топографического положения, вздутия слепой и подвздошной кишок отросток не всегда удается выявить.
Инфильтрация прилежащих тканей, в частности сальника, локальный выпот косвенно указывают на воспалительный процесс в правой подвздошной ямке, а выявление пиосальпинкса, перекрута кисты, разрыва маточной трубы играют определяющую роль в дифференциальной диагностике. УЗИ позволяет определить ограниченное скопление жидкости в зоне отростка при периаппендикулярном абсцессе, инфильтрате, абсцедировании.
В диагностике острых воспалительных заболеваний органов брюшной полости, перитонита все большее значение приобретает лапароскопия. Метод детально разработан B.C. Савельевым, В.М. Буяновым, А.С. Балалыкиным (1977).
Показания к лапароскопии при острых хирургических заболеваниях:
• неясная клиническая картина заболевания;
• необходимость дифференциальной диагностики острых хирургических заболеваний и острых заболеваний гениталий, органов забрюшинного пространства и других болезней с «острым животом»;
• выяснение состояния органов живота и брюшины в послеоперационном периоде;
• дренирование брюшной полости.
Лапароскопические признаки воспаления червеобразного отростка зависят от стадии заболевания. При катаральном аппендиците отмечаются некоторое утолщение, отек червеобразного отростка, гиперемия серозного покрова, иногда с кровоизлияниями. Реакция брюшины обычно отсутствует или выражена незначительно.
При флегмонозной воспалении червеобразный отросток выглядит набухшим, он багровый, с резко расширенными сосудами и фибринозными наложениями. Брюшина вокруг отростка отечна и гиперемирована, с наложениями фибрина. В брюшной полости вокруг отростка и в малом тазу может быть скопление серозного или гнойного выпота.
При гангренозном аппендиците червеобразный отросток темного цвета, причем его окраска меняется на различных участках в зависимости от глубины поражения. Вокруг отростка мутный экссудат, который может распространяться по всей брюшной полости. Брюшина мутная, набухшая, с кровоизлияниями, серым фибринозно-гнойным налетом.
Перфоративный аппендицит чаще всего связан с флегмонозными или гангренозными изменениями червеобразного отростка. Анатомические нарушения целостности его стенки визуально проявляются в виде ограниченного участка некроза.
Ранняя операция при остром аппендиците дает хорошие результаты. Она должна быть основной мерой по снижению летальности, но чрезмерное и неосмысленное увлечение ранней операцией, гипердиагностика острого аппендицита приводят к тому, что аппендэктомию производят тогда, когда она не нужна, а возможно, и вредна.
На страницах периодической печати широко обсуждалась оперативная тактика при остром аппендиците. Иногда для подтверждения диагноза острого аппендицита необходимо более или менее продолжительное (1-3 ч, а иногда и более) наблюдение. В это время хирург изучает основные клинические проявления болезни (усиление болей, их перемещение в правую подвздошную область, нарастание симптомов мышечной защиты, увеличение лейкоцитоза и др.) и убеждается в диагнозе острого аппендицита.
Опыт показывает, что это единственно верная тактика при остром аппендиците, позволяющая избежать смерти больных от перитонита и ненужной или даже вредной операции. УЗИ, лапароскопия играют важную роль в дифференциальной диагностике острого аппендицита.
Большое значение в снижении летальности при остром аппендиците имеет правильная организация экстренной помощи и санитарно-просветительная работа среди населения для раннего поступления больных в стационар.
При поздней госпитализации больные могут поступить с уже образовавшимся инфильтратом, который пальпируется в правой подвздошной области в виде ограниченного, болезненного, плотного и неподвижного образования различной величины. Если состояние больного удовлетворительное, симптомы не нарастают, показано выжидание с проведением антибиотикотерапии препаратами широкого спектра действия; в дальнейшем применяют рассасывающую терапию, физиотерапевтическое лечение.
Если состояние больного ухудшается, у него высокая лихорадка, нарастают симптомы раздражения брюшины, т.е. есть явления абсцедирования, то показана операция. Детские хирурги высказываются за активную тактику при аппендикулярных инфильтратах, так как в связи со слабым развитием сальника отграничение процесса в червеобразном отростке у детей менее надежно.
Аппендэктомия — наиболее распространенная полостная операция, она составляет 30-40 % всех экстренных хирургических вмешательств на органах брюшной полости. В 60—70 % наблюдений аппендэктомии производят по поводу гнойного аппендицита. Подготовка больного к экстренной операции должна быть минимальной и включать меры для улучшения общего состояния (если к тому есть основания).
Большое значение имеет создание хорошего широкого доступа к воспалительному очагу. Наиболее рациональным при уверенности в диагнозе является косой разрез (Дьяконова—Волковича) длиной около 8—12 см. В сомнительных случаях, когда не удается с уверенностью дифференцировать гнойный аппендицит с другими заболеваниями, требующими экстренной операции при распространенном перитоните, лучше делать срединный или параректальный разрез.
Способ выделения отростка выбирают в зависимости от обстоятельств (спайки, ретроцекальное расположение и т.д.). Брыжейку рекомендуется перевязывать рассасывающейся нитью с прошиванием. Следует стремиться к перитонизации культи отростка, что имеет особое значение при операциях в условиях начинающегося перитонита.
Лучшим методом считается перевязка культи червеобразного отростка с ее погружением после смазывания раствором йода кисетным швом и последующим наложением Z-образного шва синтетической нитью. Показаниями к дренированию служат переход гнойного процесса на забрюшинную клетчатку, перфорация отростка и гнойный перитонит. Используют трубчатые дренажи, при не остановленном капиллярном кровотечении производят тампонирование.
Изменения в отростке могут быть вторичными. В этих случаях всегда необходимо найти основную причину воспалительного процесса (холецистит, прободная язва желудка, непроходимость кишечника, терминальный илеит, воспаление дивертикула Меккеля, придатков матки и др.), что требует либо расширения разреза, либо срединного чревосечения.
В 1982 г. К. Semm впервые выполнил аппендэктомию через лапароскоп и описал ее как альтернативу хирургическому методу.
При запущенных формах острого аппендицита с клинической картиной периаппендикулярного абсцесса или распространенного гнойного перитонита лапароскопическая операция нецелесообразна.
Местные противопоказания к лапароскопической аппендэктомии: поздние сроки беременности; запущенный распространенный перитонит; периаппендикулярный абсцесс; выраженный спаечный процесс.
Хирургический доступ к аппендикулярному абсцессу определятся его локализацией. При расположении нагноившегося аппендикулярного инфильтрата в правой подвздошной области, когда он неподвижен, прилежит латерально нижним своим краем к крылу подвздошной кости, применяют правосторонний боковой внебрюшинный доступ.
Разрез кожи длиной около 10 см производят выше и параллельно правой паховой связке в непосредственной близости к подвздошному гребню и верхней передней подвздошной ости. Разрез начинают у верхней передней подвздошной ости и заканчивают на уровне середины паховой связки. Рассекают кожу, подкожную жировую клетчатку, фасцию и волокна наружной косой мышцы живота. По ходу волокон тупым путем разъединяют внутреннюю косую и поперечную мышцы.
Открывается прилежащая к разрезу отечная предбрюшинная жировая клетчатка, которую отслаивают вместе с брюшиной кнутри и таким образом подходят к латеральной стороне инфильтрата. Пальпаторно определяют зыбление и в этом месте осторожно, чтобы не вскрыть брюшную полость и не повредить прилежащую кишку, тупым инструментом или пальцем раздвигают брюшину и вскрывают гнойник. Тупым путем расширяют отверстие, гной аспирируют электроотсосом или высушивают полость гнойника тампонами.
Пальцем исследуют размеры и расположение полости гнойника. Червеобразный отросток удаляют лишь тогда, когда он доступен. Во всех остальных случаях не следует стремиться к его удалению из-за опасности проникновения гноя в свободную брюшную полость, повреждения воспаленной инфильтрированной стенки кишки, входящей в инфильтрат и образующей стенку абсцесса.
Полость абсцесса дренируют трубкой, завернутой в марлевый тампон, или применяют сигарообразный дренаж (марлевый тампон, завернутый в перчаточную резину). Введение обычной трубки чревато опасностью образования пролежня в стенке воспалительноизмененной слепой кишки. Через 5-7 дней дренаж меняют, к этому времени уже сформирован раневой канал. Если полость дренирована сигарообразным дренажем, то меняют только марлевые тампоны, новые тампоны вводят через канал, образованный муфтой из резиновой перчатки.
При аппендикулярном абсцессе, расположенном ближе к средней линии, когда его центр проецируется в точке Мак-Бернея или медиальнее и при пальпации передней брюшной стенки удается пройти рукой между латеральным краем инфильтрата и крылом подвздошной кости и паховой связкой, внебрюшинный боковой доступ использовать невозможно. Применяют типичный косой разрез по Волковичу—Мак— Бернею.
Довольно часто внутренняя косая и поперечная мышцы живота бывают инфильтрированы. Их раздвигают по ходу волокон, а затем разъединяют поперечную фасцию живота. Пальпаторно следует определить зыбление и осторожно тупым путем (лучше пальцем) вскрыть гнойник. Его полость осушают, исследуют пальцем и дренируют.
При ретроцекальном расположении абсцесса применяют боковой внебрюшинный доступ, полость гнойника осушают и дренируют. При большой полости целесообразно наложить конрапертуры в поясничной области в самой нижней точке абсцесса. Для этого концом корнцанга, введенного в полость гнойника, выпячивают мягкие ткани в поясничной области, кожу рассекают, мышцы раздвигают корнцангом. Корнцангом захватывают дренажную трубку с несколькими боковыми отверстиями и вводят в полость гнойника. Трубку одним швом фиксируют к коже поясничной области.
Течение послеоперационного периода определяется общим состоянием и возрастом больного, тяжестью гнойной интоксикации, осложнениями, патоморфологическими изменениями в отростке и т.д. После операции необходимо предупредить возможные осложнения и бороться с уже возникшими, активизировать иммунобиологические силы организма и подавлять деятельность микрофлоры.
Борьба с интоксикацией и нормализация функций органов и систем больного имеют большое значение для выздоровления. Состояние сердечно-сосудистой и центральной нервной систем, желудочно-кишечного тракта, функции печени, почек требуют особого внимания. Решающее значение обычно имеет состояние больного в первые 3—5 сут после операции.
Показано активное ведение больного в разумных границах при неосложненном послеоперационном периоде. При гладком течении, заживлении операционной раны первичным натяжением больного выписывают на 7-8-е сутки, срок нетрудоспособности составляет в общей сложности 25—30 сут.
Ошибочная диагностика и другие обстоятельства, препятствующие своевременной аппендэктомии, нередко ведут к развитию гнойного перитонита. При склонности к ограничению процесса в правой подвздошной области формируется инфильтрат, который в дальнейшем может постепенно рассосаться или превратиться в гнойник. В таких случаях возможны осложнения в виде кишечной непроходимости, каловых свищей, кишечного кровотечения.
В послеоперационном периоде не исключены кровотечение из сосудов брыжейки, нагноение раны, пневмония, кишечная непроходимость, свищи, тромбофлебит, пиелонефрит, абсцесс дугласова пространства, межкишечный, поддиафрагмальный абсцесс.
Осложнения при деструктивных формах аппендицита встречаются в 10—25 % случаев. Большое значение для лечения и предупреждения осложнений имеет тщательное наблюдение за больным с первых часов после операции.
При своевременном распознавании и оперативном лечении прогноз при гнойном аппендиците благоприятный. Сомнителен исход заболевания при оперативном лечении запущенных форм, особенно осложненных распространенным гнойным перитонитом.
источник