Аппендикулярный инфильтрат — это конгломерат купола слепой кишки, аппендикса, петель толстого кишечника и сальника, формирующийся в месте расположения червеобразного отростка на 3-5 день от начала острого аппендицита. Аппендикулярный инфильтрат является защитной реакцией организма.
Ко времени его формирования острые боли стихают, они становятся тупыми, тянущими. Температура тела остается субфебрильной.
При пальпации живота не всегда удается установить напряжение мышц, определяется болезненность в правой подвздошной области. Здесь же пальпируется патологическое образование, почти неподвижное, плотное, без четких контуров. В крови лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличена СОЭ.
Аппендикулярный инфильтрат необходимо дифференцировать с:
- 1) опухолью слепой кишки. Для опухоли характерны: постепенное увеличение опухолевого образования, сопровождающееся нарастанием болей при нормальной температуре, развитие явлений частичной кишечной непроходимости, часто пожилой возраст больных, в крови — анемия и замедление СОЭ. Положительный результат дает рентгенологическое исследование;
- 2) болезнью Крона. Ей свойственны следующие рентгенологические признаки: спазм и отечность стенки кишки, утолщение складок, неправильность контуров, дефекты наполнения и признаки стеноза;
- 3) актиномикозом слепой кишки. Встречается чаще у жителей сельской местности, характерна синюшность кожи больного;
- 4) перекрученной кистой яичника. Однако обычно у таких больных имеется указание в анамнезе на наличие кисты, а при бимануальной пальпации обнаруживается смещаемое образование с четкими контурами и гладкой поверхностью. Диагноз можно подтвердить лапароскопически.
Аппендикулярный инфильтрат является единственным противопоказанием к экстренной операции по поводу острого аппендицита.
Аппендикулярный инфильтрат может рассосаться или нагноиться. Рассасывается он не меньше месяца. При этом нормализуется температура тела, постепенно исчезают боли, происходит уменьшение размеров инфильтрата, исчезают изменения в крови. Таких больных лечат консервативно, а через 2 месяца после рассасывания аппендикулярного инфильтрата производят плановую аппендэктомию. При отказе от этой операции возможны повторная экстренная госпитализация с острым аппендицитом и развитие тяжелых осложнений.
При нагноении аппендикулярного инфильтрата образуется периаппендикулярный абсцесс. Состояние больного ухудшается. Температура тела становится высокой, гектической. Резкие перепады температуры сопровождаются ознобами. Усиливаются боли в правой подвздошной области, где пальпируется резко болезненное патологическое образование, которое постепенно увеличивается и размягчается. Над зоной абсцесса определяется положительный симптом Щеткина-Блюмберга. В анализе крови выявляют высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличивается СОЭ.
Лечение. Аппендикулярные абсцессы подлежат оперативному лечению. Если операция своевременно не произведена, гнойник может прорваться в кишку или брюшную полость. При прорыве абсцесса в кишку отмечаются улучшение самочувствия, снижение температуры, уменьшение болей, появление поноса с выделением большого количества зловонного гноя.
Аппендикулярный абсцесс вскрывают внебрюшинно. Разрез производят на 3 см латеральнее типичного разреза Волковича-Дьяконова. Разрезают кожу, надкожную клетчатку, апоневроз, раздвигают мышцы. Брюшину отслаивают, слепую кишку сдвигают к пупку, хирург тупо проникает в забрюшинное пространство. Полость абсцесса опорожняют и дренируют (активно или пассивно). Назначают антибиотики. После нормализации температуры тела дренажную трубку удаляют. Рана заживает вторичным натяжением.
Через 2 месяца больной проходит обследование. Если аппендикс не расплавился, то производят плановую аппендэктомию по обычной технике.
источник
Аппендикулярный абсцесс – отграниченный участок гнойного воспаления брюшины, возникший вследствие деструктивных изменений червеобразного (слепого) отростка. Аппендикулярный абсцесс проявляется на 5-6 сутки после клиники острого аппендицита резким обострением лихорадки и болевого синдрома, тахикардией, интоксикацией, диспепсическими явлениями.
Аппендикулярный абсцесс может возникать в позднем периоде заболевания до операции при нагноении аппендикулярного инфильтрата или в послеоперационном периоде вследствие отграничения воспалительного процесса при перитоните.).
Расположение аппендикулярного абсцесса в брюшной полости зависит от локализации слепого отростка: чаще — в правой подвздошной ямке, также может быть ретроцекальное (ретроперитонеальное) или тазовое расположение гнойника. Начало заболевания проявляется клиникой острого аппендицита с типичным болевым синдромом и повышением температуры тела. Через 2-3 суток от начала приступа в результате отграничения воспаления в слепом отростке острые явления стихают, болевые ощущения приобретают тупой, тянущий характер, снижается температура, отмечается нормализация общего состояния. При пальпации брюшная стенка не напряжена, участвует в дыхательном акте, в правой подвздошной области определяется незначительная болезненность и наличие малоподвижного уплотнения без четких контуров – аппендикуллярного инфильтрата.
Развитие аппендикулярного абсцесса на 5–6 сутки заболевания проявляется ухудшением общего состояния больного, резкими подъемами температуры (особенно вечером), ознобом и потливостью, тахикардией, явлениями интоксикации, плохим аппетитом, интенсивным болевым синдромом пульсирующего характера в правой подвздошной области или внизу живота, нарастанием болей при движении, кашле, ходьбе.
При пальпации отмечаются слабовыраженные признаки раздражения брюшины: брюшная стенка напряжена, резко болезненна в месте локализации аппендикулярного абсцесса (положительный симптом Щеткина-Блюмберга), отстает при дыхании, в правом нижнем квадранте прощупывается болезненное тугоэластичное образование, иногда с размягчением в центре и флюктуацией.
Язык обложен плотным налетом, наблюдаются диспепсические явления: нарушение стула, рвота, вздутие живота; при межкишечном расположении аппендикулярного абсцесса — явления частичной кишечной непроходимости, при тазовом — учащенные позывы на мочеиспускание и опорожнение кишечника, боли при дефекации, выделение слизи из ануса.
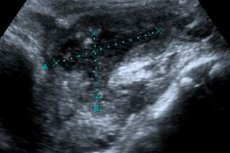
Диагностика. данные анамнеза, общего осмотра и результаты специальных методов диагностики. При вагинальном или ректальном пальцевом исследовании иногда удается пропальпировать нижний полюс абсцесса как болезненное выпячивание свода влагалища или передней стенки прямой кишки. Результаты анализа крови при аппендикулярном абсцессе показывают нарастание лейкоцитоза со сдвигом лейкоцитарной формулы влево, значительное увеличение СОЭ. УЗИ брюшной полостипроводится для уточнения локализации и размера аппендикулярного абсцесса, выявления скопления жидкости в области воспаления. При обзорнойрентгенографии органов брюшной полостиопределяется гомогенное затемнение в подвздошной области справа и небольшое смещение петель кишечника в сторону срединной линии; в зоне аппендикулярного абсцесса выявляется уровень жидкости и скопление газов в кишечнике (пневматоз).
Аппендикулярный абсцесс необходимо дифференцировать с перекрутом кисты яичника,разлитым гнойным перитонитом, опухолью слепой кишки.
Лечение.Лечение сформировавшегося аппендикуллярного абсцесса – оперативное: гнойник вскрывают и дренируют, доступ зависит от локализации гнойника. В некоторых случаях при аппендикулярном абсцессе может выполняться его чрескожное дренирование под контролем УЗИ с использованием местной анестезии. Оперативное вскрытие и опорожнение гнойника проводится под общим наркозом правосторонним боковым внебрюшинным доступом. При тазовом аппендикулярном абсцессе его вскрывают у мужчин через прямую кишку, у женщин – через задний свод влагалища с предварительной пробной пункцией. Гнойное содержимое аппендикулярного абсцесса аспирируют или удаляют тампонами, полость промывают антисептиками и дренируют, используя двухпросветные трубки. Удаление слепого отростка предпочтительно, но если нет такой возможности, его не удаляют из-за опасности распространения гноя в свободную брюшную полость, травмирования воспаленной кишечной стенки, образующей стенку аппендикулярного абсцесса.
В послеоперационном периоде проводится тщательный уход за дренажем, промывание и аспирация содержимого полости, антибиотикотерапия (сочетание аминогликозидов с метронидазолом), дезинтоксикационная и общеукрепляющая терапия. Дренаж остается до тех пор, пока из раны отделяется гнойное содержимое. После удаления дренажной трубки рана заживает вторичным натяжением. Если не была произведена аппендэктомия, ее выполняют планово через 1-2 месяца после стихания воспаления.
Профилактика аппендикулярного абсцесса заключается в раннем распознавании острого аппендицита и проведении аппендэктомии в первые 2-е суток.
Пилефлебит -распространение тромбофлебита на воротную вену (из аппендикулярной вены через v. Ileocolica а далее v. Mesenterica superior) ,что приводит к развитию гнойников печени. Развивается через 2-3 дня или через 2-3недели от начала заболевания. Клинически: потрясающие ознобы и лихорадка (39-40градусов) с размахами в 1-2 градуса, лицо бледное, черты заостряются,тахикардия, гипотония. Беспокоят боли в правой половине живота и в эпигастральной области. Увеличенная и болезненная печень, появляется иктеричность. При значительном нарушении оттока через воротную вену может быть асцит. Живот мягкий, иногда вздут. У некоторых больных понос. Прогноз для жизни весьма серьезен. Лечение: массивные дозы антибиотиков с гепарином, введение
Фибринолизина (лучше использовать введение через сосуды круглой связки печени),вскрытие гнойников печени.
источник
Острый аппендицит. Клиника, диагностика.
Это острое воспаление червеобразного отростка слепой кишки.
Теории возник-я: механическая, инфекционная, ангионевротическая.
Основные стадии: 1-ранняя(до 12 ч.)
2-развитие деструктивных изменений в отростке (от 12 до 48 ч.)
3- возникновение осложнений.
Сим-м Щеткина-Блюмберга – медлен.надавл-е на перед. брюш. стенку всеми сложенными вместе пальцами кисти с последующим их быстрым отнятием, сим-ом считается полож-ым при появл. или усилен. болей в момент отнятия пальцев (симп-м раздражения брюшины).
Сим-м Образцова – болез-ть при пальпации прав.подвздошн. обл-ти усиливается, если заставить больного поднять выпрямленную в коленном суставе правую ногу.
Сим-м Бартомье-Михельсона – бол-ть при, пальпации слепой кишки усиливается в положении больного на левом боку.
Сим-м Коупа – усилен.боли в правой подвздош. обл-ти при ротации прав. бедра.
Сим-м Раздольского – бол-ть в правой подвздошной области при перкуссии молоточком или пальцем.
Сим-м Ровзинга. Левой рукой надавливают на брюш. стенку в левой подвздош. обл-ти, соответственно расположению нисходящ. части толстой кишки, не отнимая придавливающей руки, правой рукой производят короткий толчок через переднюю брюшную стенку на вышележащий отрезок толстой кишки. При аппендиците боль возникает в правой подвздошной области.
Сим-м Ситковского — возникновение или усиление боли в правой подвздош. области при положении больного лежа на левом боку.
Сим-м Крымова-Думбадзе — болезненность при пальпации пупочного кольца, свидетельствующая о раздражении брюшины
Симптом Воскресенского. Через натянутую книзу рубашку производится скользящее движение с легким нажимом из подложечной области косо вниз к правой подвздошной области. Появляется резкое усиление боли.
Сим-м Кохера-Волковича — боль вначале локализуется в эпигастральной области и только спустя некоторое время (через 1-2 часа), опускается в правую подвздошную область
Боль — первый и наиболее постоянный симптом острого аппендицита. Чаще возникает ночью, становится постоянной, с постепенно нарастающей интенсивностью. Боль характеризуется больными как колющая, режущая, жгучая, тупая, острая, дёргающая. Больные не проявляют излишней двигательной активности, так как резкие движения туловища, например при кашле, (симптом кашлевого толчка) усиливают боль. Схваткообразный характер боли бывает очень редко. Локализация различна. Тошнота и рвота наблюдается у 60-80 % больных. Температура в начале заболевания колеблется между 37-38 С..
Диагностика: по клинике, а так же УЗИ, обзорная рентгенография, лапароскопия и КАК (лейкоцитоз со сдвигом влево)
Осложнения острого аппендицита; классификация, лечение.
1-аппендикулярный инфильтрат (Это конгломерат плотно спаянных друг с другом, воспалительно-измененных тканей, включающих сам аппендикс, а также окружающие его образования)
2-периаппендик. абсцесс (гнойный выпот)
3-абсцесс дугласова простр-ва (у женщ-м/у маткой и пр.киш-й, у мужч-м/у моч.пуз. и пр.киш-й)
4 — межкишечн., забрюшин., поддиафр. Абсцессы
6 — пилефлебит (тромбоз вены брызж. червеобр. отростка)
Классификация:
по Абрикосову 1.Катаральный
-апостематозный (с пробод, без пробод, эмпиема)
3.Гангренозный: -первичный (с пробод. и без пробод.)
-вторичный ( с прободен. и без пробод.)
Клиническая классиф-я: 1. Поверхностный 2. Деструктивный (флегмонозн, гангренозн.) 3. Осложненный
Лечение консервативное: включает физиотерапию (УВЧ, электрофорез), антибиотикотерапию, холод местно, механически щадящая диета. Через 2-2,5 месяца после рассасывания инфильтрата показана плановая аппендэктомия. Если произошло абсцедирование инфильтрата проводится вскрытие гнойника внебрюшинным доступом, проводится антибиотикотерапия. В случае обнаружения АИ во время операции, то ограничиваются дренированием брюшной полости, введением в неё антибиотиков. Далее лечат консервативно.
Лечение оперативное: -по Мак-Бурнею (Волковичу)
-срединная лапаратомия — по Шпренгелю
Аппендикулярный инфильтрат. Клиника. Диф.диагноз. Лечение.
Это конгломерат плотно спаянных друг с другом, воспалительно-измененных тканей, включающих сам аппендикс, а также окружающие его образования.
Как правило, АИ развивается на 2—4-й день от начала заболевания. При этом в правой подвздошной области, реже в других участках, появляется ограниченное, болезненное при пальпации, плотное и неподвижное образование. Сохраняется симптом Щеткина-Блюмберга и другие симптомы раздражения брюшины.
Клиника. Температура 37-38 С. Через несколько дней клиника острого аппендицита сворачивается. Наличие АИ является единственным противопоказанием к аппендэктомии, из-за отсутствия технической возможности выделить червеобразный отросток из воспалительного конгломерата. Аппендикулярный инфильтрат необходимо дифференцировать в первую очередь с опухолью толстого кишечника, паховой грыжей, опухолью слепой кишки. Для опухоли характерны: постепенное увеличение опухолевого образования, сопровождающееся нарастанием болей при нормальной температуре, развитие явлений частичной кишечной непроходимости, часто пожилой возраст больных, в крови — анемия и замедление СОЭ. Положительный результат дает рентгенологическое исследование; болезнью Крона. Ей свойственны следующие рентгенологические признаки: спазм и отечность стенки кишки, утолщение складок, неправильность контуров, дефекты наполнения и признаки стеноза.
Лечение консервативное: включает физиотерапию (УВЧ, электрофорез), антибиотикотерапию, холод местно, механически щадящая диета. Через 2-2,5 месяца после рассасывания инфильтрата показана плановая аппендэктомия. Если произошло абсцедирование инфильтрата проводится вскрытие гнойника внебрюшинным доступом, проводится антибиотикотерапия. В случае обнаружения АИ во время операции, то ограничиваются дренированием брюшной полости, введением в неё антибиотиков. Далее лечат консервативно.
Лечение оперативное: -по Мак-Бурнею (Волковичу)
-срединная лапаратомия — по Шпренгелю
Дата добавления: 2018-06-27 ; просмотров: 106 ; ЗАКАЗАТЬ РАБОТУ
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый аппендицит – это очень распространенная хирургическая патология. Такое заболевание требует срочного оперативного вмешательства, иначе могут развиться серьезные и угрожающие для жизни осложнения. Одним из таких осложнений считается аппендикулярный абсцесс – нагноение в области воспаленного аппендикса.

Аппендикулярный абсцесс диагностируют относительно редко: примерно у 0,1-2% больных с острым аппендицитом.
Как правило, аппендикулярный абсцесс развивается в первые трое суток от начала острого воспалительного процесса в червеобразном отростке, либо возникает в виде осложнения инфильтрата (через несколько суток или несколько недель после его формирования).

Развитие аппендикулярного абсцесса происходит лишь тогда, когда отсутствует правильное или своевременное лечение острого аппендицита. К сожалению, заранее предсказать острое воспаление в аппендиксе невозможно. К тому же, патологию часто ошибочно принимают за другие виды воспалительных процессов в брюшной полости. Затягивание времени и неправильная диагностика приводят к разрушению воспаленных тканей червеобразного отростка, с развитием перитонита или аппендикулярного абсцесса. Существуют отдельные факторы риска, наличие которых повышает опасность несвоевременного выявления аппендицита, и, как следствие, формирования аппендикулярного абсцесса:
- Нетипичная локализация аппендикса может привести к постановке изначально неправильного диагноза – воспаления почек, матки, яичников, энтероколита, холецистита. В результате пациенту предлагают лечение других заболеваний, вместо срочного оперативного вмешательства. В данном случае диагноз аппендицита становится понятен только при формировании гнойника.
- Сильное антибактериальное лечение в момент начального воспаления в аппендиксе может привести к понижению воспалительной реакции и формированию так называемого «холодного» абсцесса – вялотекущего процесса, который может иметь место в течение нескольких лет, не беспокоя больного.
- Запоздалое обращение за медицинской помощью по поводу острого аппендицита часто приводит к развитию аппендикулярного абсцесса.

Выделяют первичный абсцесс, который возникает непосредственно возле аппендикса, и вторичный, который развивается на некотором расстоянии. Формированию абсцесса предшествует появление аппендикулярного инфильтрата – своеобразного ограждения воспаленного аппендикса от пространства брюшной полости.
Образование инфильтрата – это следствие выпота фибрина и спаечного соединения пораженного сальника, кишечника, брюшной стенки и аппендикса.
После стихания воспаления в аппендиксе происходит рассасывание инфильтрата. Но в случае, когда гнойный процесс расходится за пределы червеобразного отростка, инфильтрат нагнаивается.
Расположение аппендикулярного абсцесса зависит от местонахождения аппендикса. Более благоприятно для больного, если абсцесс образуется в подвздошной зоне на фоне латерального расположения отростка: именно в таком положении наблюдается максимальное отгораживание воспаленного участка от брюшной полости.
Вторичный аппендикулярный абсцесс формируется несколько иначе. Гнойный процесс, распространяясь на здоровые ткани, затрагивает область брыжейки тонкого кишечника, зону возле печени, диафрагмы и правой почки. По аналогичной схеме формируются вторичные аппендикулярные абсцессы после резекции аппендикса при деструктивном воспалении.

Начало развития аппендикулярного абсцесса по характеру клинического течения мало отличается от острого аппендицита.
Первые признаки могут выглядеть следующим образом:
- больного тошнит, возможно появление рвоты;
- появляется сильная слабость;
- боль в животе пульсирующая, она нарастает и становится невыносимой;
- наблюдается вздутие живота, усиленное газообразование;
- повышается температура тела.
При пальпации живота пациент ощущает сильные боли, однако симптомов перитонита нет. Температура тела высокая (до 40°C), сопровождается ознобом.
Перечисленные симптомы могут сохраняться 2-3 суток.

В течении аппендикулярного абсцесса у детей врачи выделяют несколько стадий, по аналогии с перитонитом:
- Реактивная стадия – продолжается около суток от начала воспаления. Стадия характеризуется появлением у ребенка общих признаков воспалительной реакции. Это может быть перемена настроения, рвота, учащение сердцебиения, фебрильная температура. Нарастает боль в области живота, мышцы брюшной полости при пальпации напряженные.
- Токсическая стадия – продолжается 1-3 суток. Налицо симптоматика выраженной интоксикации и обезвоживания: кожа ребенка бледная, глаза блестят, приступы рвоты становятся постоянными.
- Терминальная стадия – обнаруживается на 3 сутки и характеризуется поражением всего организма. В первую очередь, страдают внутренние органы, возникают признаки дыхательной и сердечно-сосудистой недостаточности.
По истечении реактивной стадии состояние ребенка может ошибочно улучшиться – боль станет менее выраженной. Однако через время самочувствие малыша резко становится хуже. При этом наблюдается тенденция: чем старше ребенок, тем продолжительнее может быть период ложного улучшения.

При развитии аппендикулярного абсцесса огромное значение имеет то, насколько скорой была медицинская помощь – именно от этого факта в первую очередь зависит тяжесть последствий.
Если медицинскую помощь не оказали вообще, либо оказали, но слишком поздно, то может наступить гибель пациента.
Своевременное и квалифицированное врачебное вмешательство предоставляет все шансы на полное выздоровление пациента.
Наиболее вероятными осложнениями аппендикулярного абсцесса могут стать:
- сепсис – системная воспалительная реакция;
- гангренозное поражение внутренних органов;
- спаечный процесс;
- перитонит;
- печеночная недостаточность.
В большинстве своем осложнения аппендикулярного абсцесса представляют серьезную опасность не только для здоровья, но и для жизни пациента. Причина этому – гнойная инфекция, которая за короткое время распространяется по всему организму.

При первых признаках аппендицита больного необходимо немедленно доставить в лечебное учреждение. Доктор в обязательном порядке осмотрит больного, прощупает область живота и оценит состояние пациента в целом.
Диагностические мероприятия при подозрении на аппендикулярный абсцесс всегда включают в себя анализы крови, мочи.
Анализ крови укажет на наличие выраженного воспалительного процесса: обнаруживается нарастающий лейкоцитоз со сдвигом лейкоцитарной формулы влево, ускоренная СОЭ.
Инструментальная диагностика может быть представлена ультразвуковым исследованием брюшной полости, рентгенологическим обследованием, а в сложных случаях – диагностической пункцией, лапароцентезом (проколом брюшины с удалением жидкости) и лапароскопией.
Сонографическим признаком аппендикулярного абсцесса является наличие анэхогенного образования с неправильными очертаниями, с обнаружением в его просвете детрита. Если абсцесс некрупный, то его сложно отличить от петель кишок. Для уточнения диагноза проводят ультразвуковое исследование в динамике, чтобы определить четкую конфигурацию кишечника.

Дифференциальная диагностика аппендикулярного абсцесса сложна и проводится со следующими заболеваниями:
- с пищевым отравлением (в особенности с поражением стафилококковой инфекцией);
- с преперфоративным состоянием язвенной болезни желудка и 12-перстной кишки;
- с перфорацией язвы желудка;
- с острым приступом холецистита;
- с печеночной коликой при желчнокаменной болезни;
- с острым воспалением поджелудочной железы;
- с острым энтероколитом;
- с острым илеитом (неспецифическим воспалением кишечника);
- с дивертикулитом и его перфорацией;
- с острой кишечной непроходимостью;
- с острым воспалительным процессом в матке и/или придатках, с внутриматочной беременностью;
- с пельвиоперитонитом;
- с правосторонней почечной коликой или правосторонним пиелонефритом.
Промедления в лечении аппендикулярного абсцесса быть не должно, иначе абсцесс может прорваться, что неизменно приведет к развитию перитонита. Категорически нельзя при аппендикулярном абсцессе пить слабительные, противовоспалительные и обезболивающие препараты, а также прикладывать теплую грелку к животу. На догоспитальном этапе больному следует обеспечить покой с обязательным постельным режимом. Можно прикладывать к животу холод.
Единственно верным и адекватным лечением аппендикулярного абсцесса является срочное оперативное вмешательство, которое состоит из удаления гнойника с последующей постановкой дренажа. Во время операции хирург удаляет омертвевшие ткани и вычищает гнойную полость.
В период после операции назначают антибиотикотерапию и промывание раны антисептическими растворами сквозь установленные дренажи.
Вводят внутривенно, в течение 20 минут, при исходной дозе от 500-1000 мг каждые 12-24 часа. После нормализации состояния пациента переходят на прием таблеток в количестве 500 мг каждые 12 часов. Во время приема препарата возможно появление диспепсии, сонливости, болей в голове.
Обычно Цефепим вводят по 1-2 г внутривенно через каждые 12 часов, иногда – с последующим введением метронидазола. При появлении выраженных побочных явлений в виде кожной сыпи, диспепсии, лихорадки возможно изменение дозировки препарата.
Принимают внутрь по 0,125-0,5 г дважды в сутки, в течение 5-15 суток. Ципрофлоксацин обычно воспринимается организмом хорошо, однако не следует исключать возможность развития аллергических реакций.
Назначают по 1-2 г ежедневно. Продолжительность лечения устанавливается индивидуально. Иногда во время лечения Цефтриаксоном появляется расстройство желудка, изменяется картина крови. Как правило, такие явления проходят после отмены препарата.
После операции, на протяжении реабилитационного периода, для ускорения заживления и восстановления кишечной флоры врач обязательно назначит витамины. Для поддержания организма специалисты советуют пить компоты из сухофруктов, настой из шиповника и т. д. Дополнительно можно принимать витамины группы B, аскорбиновую кислоту, витамин A.
Быстрому восстановлению после операции способствует прием витаминно-минеральных комплексных препаратов:
- Витрум – это поливитаминное комплексное средство, которое наиболее подходит для улучшения состояния организма в послеоперационном периоде, а также при интенсивном лечении антибиотиками и другими сильнодействующими препаратами. Витрум принимают сразу после приема пищи, по 1 таблетке ежедневно на протяжении нескольких месяцев.
- Алфавит – поливитаминное и полиминеральное средство, которое отлично восполняет повышенную потребность в минералах и витаминах в критический для организма период. В сутки принимают три таблетки разного цвета, выдерживая временной промежуток между приемами в 4 часа. Алфавит принимают во время еды, на протяжении не менее одного месяца.
- Супрадин – препарат, рекомендуемый врачами во время болезней и реабилитации. Супрадин прекрасно усваивается в организме, благодаря шипучей форме – ежедневно достаточно принимать 1 шипучую таблетку, предварительно растворив её в 100 мл воды.
- Перфектил – витаминно-минеральный комплексный препарат, ускоряющий регенерацию клеток, нормализующий клеточный метаболизм, обладающий ранозаживляющей, антиоксидантной и дерматопротекторной способностью. Перфектил принимают по 1 капсуле ежедневно, после приема пищи, желательно в первой половине суток.
После операции по поводу аппендикулярного абсцесса используют ряд эффективных методов физиотерапии, что способствует ускорению реабилитации пациентов. При этом физические процедуры, обладающие тепловым воздействием, применяют крайне осторожно.
В первую очередь, физиотерапевтические процедуры должны быть направлены на стимуляцию процесса заживления в зоне оперативного вмешательства:
- инфракрасное лазерное лечение;
- ультразвуковое лечение;
- пелоидетерапия;
- низкочастотная магнитотерапия;
- ДМВ-лечение.
Если целью является устранение болей, то применяют низкочастотную электротерапию, гальванизацию и медикаментозный электрофорез.
В дальнейшем показано санаторно-курортное лечение, бальнеолечение, гидротерапия.
Народные рецепты пригодятся в период послеоперационного восстановления. Проверенные годами средства помогут наладить пищеварение, устранить запоры и диарею, восстановить аппетит, укрепить иммунитет, а также стимулируют скорое заживление раны.
- Корень имбиря и свежие дольки чеснока – это эффективные продукты для устранения последствий воспаления и для нормализации пищеварительных процессов. Если добавлять в небольших количествах тертый имбирь и чеснок в еду 1-2 раза в сутки, то можно быстро восстановиться после тяжелых заболеваний и операций.
- Огромную пользу для организма принесет смесь на основе сока лимона и свежего меда. Такая смесь наладит пищеварение, укрепит иммунную защиту. Ежедневно достаточно употреблять 2-3 стакана тепло кипяченой воды с добавлением 2-х чайных ложек лечебной смеси.
- Если пить чай из репейника 3-4 раза в сутки, то можно предупредить развитие воспалительного процесса и улучшить общее самочувствие после перенесенного заболевания. Репейник можно сочетать с одуванчиком, но только в случае, если больной не принимает медикаменты, понижающие артериальное давление.
В ежедневный рацион рекомендуется вводить свежевыжатые соки, особенно из свеклы, моркови, шпината или огурца, а также пить достаточное количество теплой чистой воды – это поможет предупредить запоры, которые крайне нежелательны в период реабилитации после аппендикулярного абсцесса.

Для того чтобы устранить последствия воспалительного процесса и облегчить боль, можно применить лечение лекарственными растениями. Настои и отвары на основе трав – это хорошее и доступное средство, которое принесет неоценимую пользу для организма.
- Настойка полыни может помочь на любой стадии воспаления: утром до завтрака и на ночь следует принимать по 20 капель настойки в 100 мл воды.
- Траву клевера в количестве 1 ст. л. залить 300 мл кипящей воды и настоять в течение 20 минут. Пить три раза в сутки по 100 мл после приема пищи.
- Приготовить лекарственную смесь из одинаковых частей листьев земляники, малины и тысячелистника. Заварить 2 ст. л. смеси в 1 л кипящей воды, настоять в течение четверти часа и пить на протяжении дня.
Обезболивающим и успокаивающим эффектом обладают также чаи на основе мяты, чабреца, тмина, ромашки. Такие чаи заваривают вместо обычного черного или зеленого чая и пьют понемногу в течение дня. Подобное лечение можно продолжать до нескольких недель подряд.
После оперативного вмешательства к лечению можно подключить гомеопатические препараты:
- Ляхезис – 6-сотенное разведение, по 2 гранулы на протяжении 10 суток;
- Беллис Перренис – при сильной послеоперационной боли, в низких и средних разведениях, в зависимости от тяжести состояния больного;
- Гиперикум – при резких послеоперационных болях и парестезиях, 6 или 30-сотенное разведение, в зависимости от тяжести состояния пациента;
- Гепар Сульфур – для ограничения гнойного воспаления и улучшения эвакуации гноя, 3 или 6-сотенное разведение, в зависимости от индивидуальных особенностей пациента.
Конечно, гомеопатия не может и не должна заменять традиционную медицину, однако она эффективно дополняет её, способствуя скорому восстановлению организма, без излишней нагрузки и побочных проявлений.
Особенности хирургического лечения аппендикулярного абсцесса определяются в зависимости от его локализации.
Чаще всего кожный разрез примерно 10 см делается над правой паховой связкой возле подвздошного гребня и верхне-передней подвздошной кости. Рассекается кожа, подкожная клетчатка, фасция и наружная косая мышца живота. По волокнам разделяется внутренняя косая и поперечная мышца.
При помощи пальца исследуются объем и локализация абсцесса. Аппендикс удаляется лишь при его абсолютной доступности, так как существует риск попадания гноя внутрь брюшной полости.
Гнойная полость очищается и дренируется путем постановки трубки, обернутой марлевым тампоном, для предупреждения образования пролежня на стенке воспаленной слепой кишки. Трубка фиксируется к коже, преимущественно в поясничной зоне.
После операции лечение направляется на предотвращение возможных осложнений и активацию защитных сил организма.
Как правило, аппендикулярный абсцесс вскрывают с применением внебрюшинного доступа по Пирогову, либо по Волковичу-Дьяконову.
Вскрытие по Пирогову применяют при абсцессе, расположенном в глубине правой подвздошной области. Хирург проводит рассечение передней брюшной стенки до слоя париетальной брюшины, по направлению сверху вниз и справа налево, примерно на 10 мм медиальней верхней горизонтальной ости подвздошной кости, либо на 20 мм латеральней разреза по Волковичу-Дьяконову. После этого париетальную брюшину отделяют от внутренней области подвздошной кости, обнажая наружную сторону гнойника.
Вскрытие по Волковичу-Дьяконову проводят при прилегании аппендикулярного абсцесса к передней брюшной стенке.
После того, как абсцесс вскрывают и санируют, при обнаружении в нем аппендикса его удаляют. В гнойную полость устанавливают тампон и дренаж. Брюшную стенку ушивают до дренажной трубки.

источник
Вопрос15: осложнения острого аппендицита (инфильтрты, абсцессы, пилефлебит, перитонит). Клиника. Диагностика, лечение. Профилактика.
Аппендикулярный инфильтрат — это конгломерат органов и тканей, формирующийся вокруг воспаленного червеобразного отростка и обычно состоящий из участка инфильтрированного — большого сальника, купола слепой и петель подвздошной кишки, связанных между собой и окруженных фибринозными спайками.
1. После приступа острого аппендицита боль стихает или становится незначительной
2. умеренное повышение температуры тела
3. нет признаков интоксикации организма
4. живот мягкий, в правой подвздошной области определяется округлой формы образование мало- или неподвижное, не смещаемое, умренной болезненности при пальпации
5. симптомы раздражения брюшины отсутствуют
6. ОАК: умеренный лейкоцитоз, без значительного сдвига лейкоцитарной формулы влево, СОЭ повышено.
Плотный аппендикулярный инфильтрат лечат консервативно, так как при разделении плотно спаянных органов их можно повредить, вскрыв просвет кишечника. Первые 2—4 сут больному назначают постельный режим, местно — на правый нижний квадрант живота — холод, назначают антибиотики и щадящую диету. Одновременно ведут пристальное наблюдение за состоянием больного: следят за динамикой жалоб, изменением частоты пульса, температурной кривой, напряжением мышц брюшной стенки, лейкоцитозом. При нормализации общего состояния, исчезновении болезненности при пальпации живота лечебные мероприятия дополняют физиотерапией (УВЧ). Через 2—3 мес после рассасывания инфильтрата необходимо выполнить плановую аппендэктомию по поводу хронического резидуального аппендицита, чтобы предотвратить повторный приступ острого аппендицита.
Аппендикулярный абсцесс – отграниченный участок гнойного воспаления брюшины, возникший вследствие деструктивных изменений червеобразного (слепого) отростка.
Начало заболевания проявляется клиникой острого аппендицита с типичным болевым синдромом и повышением температуры тела. Через 2-3 суток от начала приступа в результате отграничения воспаления в слепом отростке острые явления стихают, болевые ощущения приобретают тупой, тянущий характер, снижается температура, отмечается нормализация общего состояния. При пальпации брюшная стенка не напряжена, участвует в дыхательном акте, в правой подвздошной области определяется незначительная болезненность и наличие малоподвижного уплотнения без четких контуров – аппендикуллярного инфильтрата.
Развитие аппендикулярного абсцесса на 5–6 сутки заболевания проявляется ухудшением общего состояния больного, резкими подъемами температуры (особенно вечером), ознобом и потливостью, тахикардией, явлениями интоксикации, плохим аппетитом, интенсивным болевым синдромом пульсирующего характера в правой подвздошной области или внизу живота, нарастанием болей при движении, кашле, ходьбе.
При пальпации отмечаются слабовыраженные признаки раздражения брюшины: брюшная стенка напряжена, резко болезненна в месте локализации аппендикулярного абсцесса (положительный симптом Щеткина-Блюмберга), отстает при дыхании, в правом нижнем квадранте прощупывается болезненное тугоэластичное образование, иногда с размягчением в центре и флюктуацией.
Язык обложен плотным налетом, наблюдаются диспепсические явления: нарушение стула, рвота, вздутие живота; при межкишечном расположении аппендикулярного абсцесса — явления частичной кишечной непроходимости, при тазовом — учащенные позывы на мочеиспускание и опорожнение кишечника, боли при дефекации, выделение слизи из ануса.
При прорыве аппендикулярного абсцесса в кишечник отмечается улучшение самочувствия, уменьшение болей, снижение температуры, появление жидкого стула с большим количеством зловонного гноя.
Вскрытие аппендикуллярного абсцесса в брюшную полость приводит к развитию перитонита, сопровождается септикопиемией – появлением вторичных гнойных очагов различной локализации, нарастанием признаков интоксикации, тахикардией, лихорадкой.
В распознавании аппендикулярного абсцесса важны данные анамнеза, общего осмотра и результаты специальных методов диагностики. При вагинальном или ректальном пальцевом исследовании иногда удается пропальпировать нижний полюс абсцесса как болезненное выпячивание свода влагалища или передней стенки прямой кишки.
Результаты анализа крови при аппендикулярном абсцессе показывают нарастание лейкоцитоза со сдвигом лейкоцитарной формулы влево, значительное увеличение СОЭ.
УЗИ брюшной полости проводится для уточнения локализации и размера аппендикулярного абсцесса, выявления скопления жидкости в области воспаления. При обзорной рентгенографии органов брюшной полости определяется гомогенное затемнение в подвздошной области справа и небольшое смещение петель кишечника в сторону срединной линии; в зоне аппендикулярного абсцесса выявляется уровень жидкости и скопление газов в кишечнике (пневматоз).
Аппендикулярный абсцесс необходимо дифференцировать с перекрутом кисты яичника,разлитым гнойным перитонитом, опухолью слепой кишки.
Лечение сформировавшегося аппендикуллярного абсцесса – оперативное: гнойник вскрывают и дренируют, доступ зависит от локализации гнойника. В некоторых случаях при аппендикулярном абсцессе может выполняться его чрескожное дренирование под контролем УЗИ с использованием местной анестезии.
Оперативное вскрытие и опорожнение гнойника проводится под общим наркозом правосторонним боковым внебрюшинным доступом. При тазовом аппендикулярном абсцессе его вскрывают у мужчин через прямую кишку, у женщин – через задний свод влагалища с предварительной пробной пункцией. Гнойное содержимое аппендикулярного абсцесса аспирируют или удаляют тампонами, полость промывают антисептиками и дренируют, используя двухпросветные трубки. Удаление слепого отростка предпочтительно, но если нет такой возможности, его не удаляют из-за опасности распространения гноя в свободную брюшную полость, травмирования воспаленной кишечной стенки, образующей стенку аппендикулярного абсцесса.
В послеоперационном периоде проводится тщательный уход за дренажем, промывание и аспирация содержимого полости, антибиотикотерапия (сочетание аминогликозидов с метронидазолом), дезинтоксикационная и общеукрепляющая терапия. Дренаж остается до тех пор, пока из раны отделяется гнойное содержимое. После удаления дренажной трубки рана заживает вторичным натяжением. Если не была произведена аппендэктомия, ее выполняют планово через 1-2 месяца после стихания воспаления
Пилефлебит (pylephlebitis; греч. pylē ворота + phleps, phlebos вена + -itis) – это гнойный (септический) тромбофлебит воротной вены, развивающийся вторично в результате острых и хронических воспалительных заболеваний органов брюшной полости.
Клиническая картина. Самым ранним и постоянным признаком пилефлебита является гектическая температура с потрясающими ознобами. Понижение температуры наступает после проливного пота. Пульс частый, слабого наполнения и напряжения, дыхание затруднено. Живот мягкий, слегка болезненный (как правило, в правом подреберье), иногда вздут. Перитонеальных симптомов нет. Печень почти всегда увеличена, чувствительна при перкуссии и пальпации. Асцит – непостоянный симптом. Кожные покровы приобретают желтушный оттенок, отмечается иктеричность склер. Лейкоцитоз высокий – 10 х 10*9 – 30 х 10*9, с выраженной нейтрофилией и сдвигом формулы влево. Повышена СОЭ. Быстро нарастает анемия. Наблюдаются выраженные нарушения функциональных печеночных проб. В моче – желчные пигменты. В правой плевральной полости нередко появляется выпот. При абсцессах левой доли печени может появиться припухлость в подложечной области. При ректальном или вагинальном исследовании патологии не находят.
Диагностика. Для распознавания абсцессов печени с успехом используются рентгенологический и ультразвуковой методы исследования. Основные рентгенологические симптомы: высокое стояние диафрагмы, ограничение ее подвижности, увеличение размеров печени, сужение ее тени на месте абсцесса, закрытие реберно-диафрагмального синуса. Важное значение в диагностике имеет трансумбиликальная портогепатография, позволяющая обнаружить признаки окклюзии ствола воротной вены или ее внутрипеченочных ветвей, а также получить гнойное содержимое из просвета вены. Лечение.
Некоторые надежды на успех может дать антибактериальная терапия с применением антибиотиков широкого спектра действия (цефтриаксон, цефтазидим), которые вводят внутривенно или внутрипортально через пупочную вену, а также в чревную артерию путем ее селективного зондирования. Приводится обильная инфузионная дезинтоксикационная терапия. Также назначают антикоагулянты, включая переливание препаратов крови и кровезаменителей. С целью стимуляции иммунитета вводят антистафилококковые гамма-глобулин, плазму и анатоксин. Осуществляют профилактику и лечение печеночной и почечной недостаточности. При пилефлебите предложена операция, идея которой заключается в перевязке тромбированной вены на протяжении выше места тромбоза с целью воспрепятствовать распространению тромбов в сторону печени. При своевременной диагностике пилефлебита для предотвращения распространения процесса возможна перевязка подвздошно-ободочных вен или резекция илеоцекального угла (при гангренозном аппендиците с некрозом брыжейки отростка и прогрессировании некротического процесса) в пределах здоровых тканей. При образовании гнойников в печени их следует упорно искать и вскрывать.
Перитони́т — воспаление париетального и висцерального листков брюшины, которое сопровождается тяжёлым общим состоянием организма.
· резкая усиливающаяся боль в животе
· тошнота и рвота, не приносящие облегчения
· напряжение мышц передней брюшной стенки
· резкая болезненность при надавливании на переднюю брюшную стенку
· симптом Щёткина — Блюмберга
· Симптом мнимого благополучия — после перфорации больной чувствует сильную боль, затем боль стихает, так как рецепторы на брюшине адаптируются, но через 1-2 часа боль появляется с новой силой, так как развивается воспаление брюшины.
Диагноз перитонита ставят в основном на основании клинической картины заболевания. Клинические проявления зависят от стадии перитонита. Выделяют рефлекторную, токсическую и терминальную стадии. В терминальной стадии диагноз особых трудностей не представляет: лицо Гиппократа, сухой (как щетка) обложенный язык. Живот вздут, напряжен и болезнен во всех отделах, положительны симптомы раздражения брюшины, перистальтика отсутствует. Характерны тахикардия, нестабильное АД, олигурия. В анализе крови — высокий лейкоцитоз, сдвиг Формулы влево. При биохимическом исследовании — повышение билирубина, креатинина, мочевины (печеночно — почечная недостаточность). Рентгенологические признаки; свободный газ под куполом диафрагмы (перфорация полого органа), газ в анатомически не содержащих газа структурах (межпетлевой или поддиафрагмальный абсцесс). Наличие уровней жидкости в тонкой и толстой кишке свидетельствуют о паралитической кишечной непроходимости. При рентгенологическом исследовании органов грудной полости определяют ателектатические пневмонические очаги, выпот в плевральной полости. В диагностически трудных случаях применяют лапароскопию. Для диагностики отграниченного перитонита — абсцесса используют ультразвуковое исследование.
Лечение перитонита оперативное. Потеря времени с началом оперативного вмешательства грозит развитием тяжелых осложнений (септического и гиповолемического шока) с летальным исходом. При тяжелом состоянии больного необходима кратковременная (2 — 3 ч) подготовка с целью коррекции волемических нарушений и приведения больного в операбельное состояние. Операцию проводят под интубационным наркозом. В качестве доступа при разлитом перитоните применяют широкую срединную лапаротомию. Приципы оперативного лечения: 1) санация первичного очага инфекции (например, апцендэктомия, холецистзктомия, ушивание прободной язвы и др. ) и брюшной полости, которую промывают изотоническим раствором натрия хлорида или 0,25% новокаином с добавлением антибиотиков и антисептиков. Применение фураципина нежелательно; 2) дренирование брюшной полости: наиболее целесообразно использование дренажей из силиконовой резины (обычно дренируют наиболее отлогие участки брюшной полости и поддиафрагмальное пространство). Удобны двухпросветные дренажи; промывание дренажа через один просвет препятствует закупориванию его фибринными пленками и др. Такой дренаж из силиконовой резины может оставаться в брюшной полости до 2 нед, однако желательно периодическое подтягивание дренажа для профилактики развития пролежня на стенке кишки; 3) при выраженной паралитической кишечной непроходимости необходима назоинтестинальная интубация тонкой кишки с последующей аспирацией кишечного содержимого, что способствует более раннему восстановлению активной перистальтики. В ряде случаев при терминальной фазе заболевания у больных применяют перитонеальный лаваж — проточное промывание брюшной полости растворами антибиотиков и антисептиков. Метод имеет свои преимущества (уменьшение интоксикации, улучшение функции почек) и недостатки (препятствуют естественному отграничению воспалительного очага, удаляются естественные защитные механизмы). (Статистически достоверных благоприятных результатов нет, но в отдельных случаях получены хорошие результаты. В последние годы с хорошим эффектом используют плановые релапаротомии в послеоперационном периоде. Через сутки после операции выполняют релапаротомию с тщательным промыванием брюшной полости и дренированием. Последующие релапаротомии производят через 1 — 2 дня в зависимости от характера и количества оттекающего по дренажам отделяемого и общего состояния больного. В последнее десятилетие широкое применение влечении перитонита получили методы экстракорпоральной детоксикации (УФО — облучение крови, гемосорбция, плазмаферез, гипербарическая оксигенация и др. ).
источник
Аппендикулярный абсцесс – отграниченный участок гнойного воспаления брюшины, возникший вследствие деструкции червеобразного отростка. Проявляется на 5-6 сутки после клиники острого аппендицита резким обострением лихорадки и болевого синдрома, тахикардией, интоксикацией, диспепсическими явлениями. Диагноз устанавливают после изучения анамнеза, проведения общего анализа крови, УЗИ и рентгенографии органов брюшной полости. Показана экстренная операция — вскрытие и дренирование гнойника. Назначается антибактериальная и дезинтоксикационная терапия; в последующем производится аппендэктомия.
Аппендикулярный абсцесс является серьезным и опасным осложнением деструктивного острого аппендицита — его флегмонозной, апостематозной, флегмонозно-язвенной или гангренозной форм. Аппендикулярный абсцесс может возникать в позднем периоде заболевания до операции при нагноении аппендикулярного инфильтрата или в послеоперационном периоде вследствие отграничения воспалительного процесса при перитоните. По данным специалистов в сфере абдоминальной хирургии, частота развития аппендикулярного абсцесса при остром аппендиците составляет 1-3% случаев.
Аппендикулярный абсцесс обычно бывает вызван ассоциацией кишечной палочки, неклостридиальной анаэробной микрофлоры и кокков. Нагноению аппендикулярного инфильтрата с развитием абсцесса способствуют позднее обращение больного за медицинской помощью, несвоевременная диагностика острого аппендицита. После аппендэктомии к развитию аппендикулярного абсцесса могут приводить снижение иммунологической реактивности организма, высокая вирулентность микроорганизмов и их устойчивость к применяемым антибиотикам, иногда — дефекты оперативной техники.
Формирование аппендикулярного инфильтрата обычно происходит на 2-3 день после появления первых признаков острого аппендицита. Воспаление аппендикса не распространяется на всю брюшную полость благодаря защитной физиологической функции брюшины. Отграничение первичного воспалительного очага в слепом отростке от окружающих органов происходит за счет образования фибринозного экссудата, развития спаечного процесса и сращивания самого отростка с петлями толстого кишечника, участком слепой кишки, большим сальником и париетальной брюшиной.
Сформировавшийся аппендикулярный инфильтрат при затухании воспаления в слепом отростке (например, после консервативной терапии) может постепенно рассосаться; при деструкции аппендикса и распространении инфекции за его пределы – нагноиться с образованием абсцесса. Расположение аппендикулярного абсцесса в брюшной полости зависит от локализации слепого отростка: чаще — в правой подвздошной ямке, также может быть ретроцекальное (ретроперитонеальное) или тазовое расположение гнойника.
Начало заболевания проявляется клиникой острого аппендицита с типичным болевым синдромом и повышением температуры тела. Через 2-3 суток от начала приступа в результате отграничения воспаления в слепом отростке острые явления стихают, болевые ощущения приобретают тупой, тянущий характер, снижается температура, отмечается нормализация общего состояния. При пальпации брюшная стенка не напряжена, участвует в дыхательном акте, в правой подвздошной области определяется незначительная болезненность и наличие малоподвижного уплотнения без четких контуров – аппендикуллярного инфильтрата.
Развитие аппендикулярного абсцесса на 5–6 сутки заболевания проявляется ухудшением общего состояния больного, резкими подъемами температуры (особенно вечером), ознобом и потливостью, тахикардией, явлениями интоксикации, плохим аппетитом, интенсивным болевым синдромом пульсирующего характера в правой подвздошной области или внизу живота, нарастанием болей при движении, кашле, ходьбе.
При пальпации отмечаются слабовыраженные признаки раздражения брюшины: брюшная стенка напряжена, резко болезненна в месте локализации аппендикулярного абсцесса (положительный симптом Щеткина-Блюмберга), отстает при дыхании, в правом нижнем квадранте прощупывается болезненное тугоэластичное образование, иногда с размягчением в центре и флюктуацией.
Язык обложен плотным налетом, наблюдаются диспепсические явления: нарушение стула, рвота, вздутие живота; при межкишечном расположении аппендикулярного абсцесса — явления частичной кишечной непроходимости, при тазовом — учащенные позывы на мочеиспускание и опорожнение кишечника, боли при дефекации, выделение слизи из ануса. При прорыве аппендикулярного абсцесса в кишечник отмечается улучшение самочувствия, уменьшение болей, снижение температуры, появление жидкого стула с большим количеством зловонного гноя.
Вскрытие аппендикуллярного абсцесса в брюшную полость приводит к развитию перитонита, сопровождается септикопиемией – появлением вторичных гнойных очагов различной локализации, нарастанием признаков интоксикации, тахикардией, лихорадкой. Среди осложнений встречаются забрюшинные или тазовые флегмоны, гнойный параколит и паранефрит, абсцесс печени, поддиафрагмальный абсцесс, гнойный тромбофлебит воротной вены, спаечная кишечная непроходимость, инфекции мочевых путей, свищи брюшной стенки.
В распознавании аппендикулярного абсцесса важны данные анамнеза, общего осмотра и результаты специальных методов диагностики. При вагинальном или ректальном пальцевом исследовании абдоминальному хирургу иногда удается пропальпировать нижний полюс абсцесса как болезненное выпячивание свода влагалища или передней стенки прямой кишки. Результаты общего анализа крови при аппендикулярном абсцессе показывают нарастание лейкоцитоза со сдвигом лейкоцитарной формулы влево, значительное увеличение СОЭ.
УЗИ брюшной полости проводится для уточнения локализации и размера аппендикулярного абсцесса, выявления скопления жидкости в области воспаления. При обзорной рентгенографии органов брюшной полости определяется гомогенное затемнение в подвздошной области справа и небольшое смещение петель кишечника в сторону срединной линии; в зоне аппендикулярного абсцесса выявляется уровень жидкости и скопление газов в кишечнике (пневматоз). Аппендикулярный абсцесс необходимо дифференцировать с перекрутом кисты яичника, разлитым гнойным перитонитом, опухолью слепой кишки.
На стадии инфильтрата экстренная операция по поводу острого аппендицита противопоказана, его лечат консервативно в условиях стационара: назначается строгий постельный режим, в первые 2-3 суток холод на живот, затем – тепло, щадящая диета, антибиотикотерапия. Слабительные и наркотические препараты исключены. Иногда с целью рассасывания инфильтрата назначаются паранефральные новокаиновые блокады. При полном рассасывании аппендикулярного инфильтрата через 1-2 месяца проводят плановую аппендэктомию, так как возможны повторные приступы острого аппендицита, развитие инфильтрата, абсцесса и тяжелых осложнений.
Лечение сформировавшегося аппендикуллярного абсцесса – оперативное: гнойник вскрывают и дренируют, доступ зависит от локализации гнойника. В некоторых случаях при аппендикулярном абсцессе может выполняться его чрескожное дренирование под контролем УЗИ с использованием местной анестезии. Оперативное вскрытие и опорожнение гнойника проводится под общим наркозом правосторонним боковым внебрюшинным доступом.
При тазовом аппендикулярном абсцессе его вскрывают у мужчин через прямую кишку, у женщин – через задний свод влагалища с предварительной пробной пункцией. Гнойное содержимое аппендикулярного абсцесса аспирируют или удаляют тампонами, полость промывают антисептиками и дренируют, используя двухпросветные трубки. Удаление слепого отростка предпочтительно, но если нет такой возможности, его не удаляют из-за опасности распространения гноя в свободную брюшную полость, травмирования воспаленной кишечной стенки, образующей стенку аппендикулярного абсцесса.
В послеоперационном периоде проводится тщательный уход за дренажем, промывание и аспирация содержимого полости, антибиотикотерапия (сочетание аминогликозидов с метронидазолом), дезинтоксикационная и общеукрепляющая терапия. Дренаж остается до тех пор, пока из раны отделяется гнойное содержимое. После удаления дренажной трубки рана заживает вторичным натяжением. Если не была произведена аппендэктомия, ее выполняют планово через 1-2 месяца после стихания воспаления.
При отсутствии лечения аппендикуллярный абсцесс может самопроизвольно вскрыться в просвет кишки, брюшную полость или забрюшинное пространство, иногда в мочевой пузырь или влагалище, очень редко через брюшную стенку наружу. Прогноз серьезный, исход заболевания определяется своевременностью и адекватностью оперативного вмешательства. Профилактика аппендикулярного абсцесса заключается в раннем распознавании острого аппендицита и проведении аппендэктомии в первые 2-е суток.
источник
Проводится со злокачественными опухолями слепой и восходящей ободочной кишок, придатков матки, гидропиосальпинксом, т. е. заболеваниями, при которых в правой подвздошно-паховой обл. или в малом тазу определяется опухолевидное образование.
Рак слепой и восходящей ободочной кишок сопровожд-ся интоксикацией, анемией. Больных длительное время беспокоят боли в правой половине живота, периодические поносы. В кале присутств. прожилки крови, слизи. По мере прогрессирования набл-ся признаки хр. киш. непроходимости. Больной становится адинамичным. Прогрессирует похудание. Кал приобрет. зловонный запах и имеет вид мясных помоев. Ирригография и колоноскопия позвол-т поставить окончат. диагноз. В пользу рака ободочной кишки свид-т дефект наполнения с неровными зазубренными контурами, плохое заполнение контрастом отдела кишечника, располож-го проксимальнее опухоли, отсут-ие рельефа слизистой.
У пациенток, страдающих раком яичника, опухолевидное образование распол-ся глубоко в малом тазу в ректовагинальном углублении или сбоку от матки. При бимануальном исследовании оно имеет неравномерную консистенцию. Практически у всех больных отмеч-ся нарушение функции кишечника в виде запора или учащенного стула. В 40-50% случаев находят асцит. Цитологическое исслед-ие материала, полученного посредством лапароцентеза, трансвагинальной пункции ректально-маточного пространства, а также лапоро- и кольпоскопия позвол. установить хар-р патологического процесса и морфологическое строение опухоли.
Для гидро — и пиосальпинкса хар-но наличие болей внизу живота. При влагалищном исслед-ии воспалительная опухоль опред-ся в проекции маточной трубы.
Очень важно учитывать измен-ия размеров опухоли на фоне предпринятого консервативного лечения, назначенного при аппендикулярном инфильтрате. У больных, страдающих раком ободочной кишки, яичника, они не уменьшаются.
ХР. АППЕНДИЦИТ. КЛАССИФИКАЦИЯ, КЛИНИКА, ДИАГНОСТИКА, ДИФ. ДИАГНОСТИКА, ЛЕЧЕНИЕ.
Хр. аппендицит развив-ся обычно после перенесенного острого приступа и явл-ся рез-том тех изменений, которые произошли в ч.о. в период остр. воспаления.
Классификация:
· рецидивирующ. (есть стадии ремиссии и стадии обострения)
· резидуальный (остаточный, после перенесенного приступа ост-ся клиника как при первично-хр. аппендиците).
Клиника: больные чаще всего жалуются на пост. боль в правой подвздошной области, иногда эта боль носит приступообразный хар-р. Больные связывают приступы болей в животе с приемом пищи, др. — с физ. нагрузкой. Часто они предъявляют жалобы на растройства деят-ти кишечника, сопров-ся запорами или поносами с неопред. болями внизу живота.
При объективном обследовании больные с хр. аппендицитом жалуются только на болезненность при пальпации в месте расположения ч.о.
R-лог. исследование ЖКТ: признаки (ирригоскопия).
1) прямые — заполнение ч.о. контрастом с признаками фиксации
2) косвенные— функцион. измен-ия со стороны илеоцекального угла кишечного отдела, где могут разв-ся спастические явл-ия или, наоборот, явл-ия атонии, которые способ-т застою содержимого кишечника.
Ч.о. при хр. аппендиците не заполн-ся контрастом (при облитерации просвета, наличии каловых камней, перегибов, сращений).
Для того чтобы поставить диагноз хр. аппендицит, необ-мо исключить др. заболев. ОБП путем тщательное и всестороннего обслед-ия больного. Хр. аппендицит необходимо диффер-ть от неосложн. ЯБ жел. и 12-перстной кишки, заболев. почек, печени и др.
Для исключения ЯБ жел. и 12-п.к. проводят анализ желудочн. сока и R-ск. желудка, хр. заболев. почек (пиелит, ПКБ) — специальн. урологич. исслед-ия, хр. холецистита — дуоденальное зондирование (УЗИ ОБП, холецистографию). У женщин исключают хр. заболев. придатков матки, Кроме того, необ-мо диффер-ть хр. аппенд. от глистной инвазии и туберкулезного мезаденита.
Лечение: хирург. Методика данной операции аналогична методике операции при остром аппендиц.
Дата добавления: 2014-01-04 ; Просмотров: 383 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник