Когда воспаляются ткани, окружающие небную миндалину, развивается паратонзиллит. Это заболевание чаще всего становится следствием воспаления самих миндалин – ангины (острого тонзиллита) или хронического тонзиллита.
Протекает паратонзиллит достаточно тяжело и требует незамедлительного вмешательства врачей, поскольку последствия его могут быть самыми опасными.
Самой последней стадией паратонзиллита является паратонзиллярный абсцесс, когда возле миндалины появляется полость, заполненная гноем. Данное состояние как можно скорее требует хирургического лечения.
Внешние критерии паратонзиллита достаточно явные, не заметить их при появлении невозможно. Основные симптомы заболевания следующие:
- резкая и сильная боль в горле (чаще всего больше выраженная с одной стороны), иногда «отдает» в ухо или зубы на той же стороне,
- ощущение кома в горле, затруднения с глотанием,
- повышенная температура тела (до 39-40 градусов),
- увеличенные подчелюстные лимфоузлы (в некоторых случаях – только с одной стороны),
- общая слабость, головная боль, разбитость,
- на последних стадиях болезни (при паратонзиллярном абсцессе) человек не может полностью открыть рот (происходит тризм жевательной мускулатуры), появляется неприятный запах изо рта.
Некоторые симптомы паратонзиллита различаются при разных видах или формах заболеваниях. Выделяют несколько классификаций болезни:
- По форме и тяжести различают несколько видов паратонзиллита (их еще можно назвать стадиями заболевания, хотя не обязательно легкие формы переходят в тяжелые):
- Отечный паратонзиллит – редкая, но возможная форма болезни. Характеризуется эта форма паратонзиллита отечностью мягкого неба и небных дужек с одной стороны, увеличением в размерах маленького язычка, изменением цвета слизистой оболочки (обычно она бледнеет или становится прозрачной). Из-за большого отека присутствуют сложности с локализацией места воспаления.
- Инфильтративный паратонзиллит – форма заболевания, которая через три-пять дней при отсутствии лечения переходит в самую тяжелую гнойную форму – паратонзиллярный абсцесс. На этой стадии ткани, которые окружают миндалину, становятся ярко-красного цвета, а в месте воспаления (ниже, выше или сбоку от миндалины) появляется выбухание. При осмотре видно, что мягкое небо имеет несимметричную форму.
- Паратонзиллярный абсцесс – самая последняя стадия паратонзиллита. Место воспаления выделяется проявившимся гнойником или абсцессом. Внутри него видно светлый гной, а при нажатии инструментом наблюдается колебание содержимого гнойника.
- По локализации воспаления выделяют следующие виды паратонзиллита:
- передний паратонзиллит, его еще называют передне-верхним: инфекция распространяется от верхней части миндалины вверх; это самая частая локализация,
- задний паратонзиллит: отек наблюдается на задней небной дужке,
- нижний паратонзиллит: воспаляются ткани ниже миндалины, внешние признаки выражены не столь явно, но может болеть язык на воспаленной стороне,
- боковой или наружный паратонзиллит: воспаление наблюдается снаружи от миндалины, иногда наблюдаются отек и боль в шее на воспаленной стороне, а при развитии здесь паратонзиллярного абсцесса возможно наличие тризма мышц; это самая редкая локализация.
При диагностике паратонзиллита врач-отоларинголог основывается на жалобах пациента, общем осмотре и специальных процедурах.
Во время сбора сведений о болезни врач выясняет характеристику болевых ощущений в горле и общее состояние больного, наличие в недавнем прошлом ангины (острого воспаления непосредственно в миндалинах) и проведенное лечение, продолжительность нынешнего состояния (для понимания стадии паратонзиллита).
Общий осмотр больного при паратонзиллите включает в себя осмотр лимфоузлов и проверку ощущений при пальпации, оценку возможности пациента открыть рот.
Специальный осмотр включает осмотр горла или фарингоскопию для выявления всех признаков заболевания (при паратонзиллярном абсцессе затруднение в данной процедуре вызывает неспособность открыть рот) и осмотр гортани или ларингоскопию, поскольку отек и воспаление могут наблюдаться и в тканях гортани, особенно если воспаление развивается сзади или снизу миндалины.
Внешне симптомы паратонзиллита сильно отличаются от ангины (острого тонзиллита) или хронического тонзиллита, что можно увидеть даже на фото.
Иногда диагностика паратонзиллита включает и другие процедуры: ультразвуковое исследование и компьютерную томографию шеи. Все диагностические процедуры при затруднениях с постановкой диагноза или определением формы паратонзиллита назначает врач.
На вопрос, почему возникает паратонзиллит, выделяют несколько возможных причин:
- самой явной и распространенной причиной паратонзиллита является стрептококковая ангина, лечение которой не было завершено, иногда в качестве провоцирующего фактора называют переохлаждение при ангине,
- иногда паратонзиллит в качестве причины рассматривает хронический тонзиллит (без обострения), при котором, как и при ангине, инфекция распространяется из самой миндалины,
- также паратонзиллит может развиваться при удаленной миндалине, если осталась небольшая ее часть,
- причиной паратонзиллита вполне могут выступать пораженные кариесом зубы нижней челюсти,
- паратонзиллит может стать следствием некоторых заболеваний, связанных со снижением иммунитета: синусит и другие воспалительные заболевания, СПИД, сахарный диабет,
- определенные внешние факторы тоже могут способствовать появлению паратонзиллита (злоупотребление алкоголем, курение, неправильное питание, жизнь в неблагоприятных условиях – погодных или социальных).
Последствия паратонзиллита, а особенно его последней стадии – паратонзиллярного абсцесса, могут быть непоправимыми, вплоть до летального исхода:
- сепсис – распространение инфекции по всему организму посредством крови,
- флегмона шеи – распространение инфекции на мягкие ткани шеи,
- медиастинит – распространение инфекции на грудную полость рядом с сердцем и легкими,
- острый стеноз гортани – воспаление тканей гортани, сопровождающееся сужением просвета и, соответственно, затруднением дыхания.
Чтобы избежать всех этих неприятных и опасных последствий, необходимо вовремя начать лечение.
Важно начать лечение после обнаружения первых симптомов заболевания. Паратонзиллит успешнее и быстрее лечится на ранних стадиях, чем на поздних. Самостоятельно паратонзиллит не пройдет, зато он может перейти в более тяжелую форму.
При разных формах или стадиях паратонзиллита врачи выбирают разную тактику лечения.
Если у человека паратонзиллит дошел до паратонзиллярного абсцесса, требуется госпитализация.
Другие формы можно лечить амбулаторно, но решение об оптимальном варианте лечения в любом случае принимает врач.
Консервативное лечение до появления паратонзиллярного абсцесса включает в себя прием антибиотиков (чаще всего внутримышечно), антигистаминные препараты (позволяют снять отечность), полоскание горла антисептическими препаратами.
При необходимости врач может расширить медикаментозное лечение: назначить обезболивающие препараты, а также гормональные и жаропонижающие средства. Иногда на начальных стадиях болезни, когда воспаление стихает, уместно применение физиотерапевтических процедур.
Когда диагностирован паратонзиллярный абсцесс, врачи прибегают к хирургическому вскрытию гнойника. Операция проводится под местным обезболиванием. После операции полость паратонзиллярного абсцесса в течение нескольких дней промывается дезинфицирующим средством, пока полностью не очистится.
В некоторых случаях врачи осуществляют операцию, в ходе которой удаляется не только сам гнойник, но и миндалина (или обе). Происходит это в нескольких случаях:
- гнойник расположен сбоку и его затруднительно вскрыть,
- состояние больного не изменяется даже после вскрытия абсцесса,
- уже начались осложнения, затрагивающие гортань, грудную клетку или другие области,
- паратонзиллярный абсцесс появляется не в первый раз, в течение нескольких лет часто наблюдаются ангины.
Чтобы не лечить паратонзиллит, лучше предупредить его появление. В целях его профилактики необходимо:
- укреплять иммунитет (сюда включено все: общее закаливание организма и непосредственно закаливание горла, регулярная физическая активность, водные и воздушные процедуры),
- лечить хронические заболевания носа и носоглотки (например, синусит, аденоиды),
- лечить заболевания горла и полости рта – хронический тонзиллит, кариес; особое внимание стоит уделить ангине (закончить лечение антибиотиками, даже если кажется, что болезнь уже отступила),
- корректировать свое состояние при сахарном диабете или СПИДе,
- отказаться от вредных привычек (курение, прием алкоголя).
Паратонзиллит – очень серьезное заболевание, но и оно поддается лечению, если серьезно к этому отнестись. Вовремя обратившись к врачу, можно избежать развития более сложных форм паратонзиллита и вылечиться без хирургического вмешательства.
В программе Елены Малышевой подробно рассказывается про паратонзилит, а так же чем он опасен и как его лечить:
Спасибо большое, очень познавательная статья. Все доступно изложено.
источник
Одним из самых неприятных осложнений острого тонзиллита является ангина с абсцессом. Гнойное образование возникает, как правило, уже после того, как пройдет острая фаза заболевания, но может повлечь за собой большие осложнение или же тяжелые последствия. Почему возникает ангина с абсцессом и как обнаружить ее первые признаки?
Собственного говоря, гнойник в области небной миндалины возникает как результат воспалительного процесса (паратонзиллита) в околоминдаликовой зоне (в тканях вокруг гланд).
Причиной его образования служит наличие сразу нескольких видов болезнетворных бактерий в этой области, среди которых есть обязательно стрептококковые или стафилококковые. Острый воспалительный процесс, существующий в тканях вокруг миндалин, переходит в стадию нагноения, при непосредственном участии определенного типа бактерий (анаэробных, аэробных) и приводит к образованию абсцесса.
Нередко гнойник возникает уже после того, как спадет температура при острой ангине, но также часто он образуется в остром периоде болезни.
Вероятность возникновения нагноения очень высока при не долеченном остром тонзиллите.
Абсцесс при ангине часто возникает из-за наличия в организме больного хронических инфекций: ринитов, отитов, синуситов.
Нагноение может возникнуть не только в области гланд (небных миндалин), но также и в области язычной, носоглоточной, трубных миндалин.
Однако возникновение нагноения в области небных миндалин связывают как раз с непролеченной ангиной, он носит название паратонзиллярный абсцесс.
Абсцессы других миндалин связывают с инфекционными болезнями и наличием хронической инфекции в области горла. Реже всего встречается воспаление язычной миндалины, она находится в основании глотки и хорошо защищена.
Обычно признаки воспаления миндалин и тканей вокруг них обнаруживаются задолго до сформировавшегося гнойника. В этом начальном периоде паратонзиллярного абсцесса возможно терапевтическое лечение без применения хирургических методов.
Среди наиболее характерных проявлений будут такие симптомы:
- боль с одной стороны горла;
- болезненные ощущения при глотании;
- покраснение зева.
Они возникают за несколько дней до образования гнойной капсулы (от 2 до 8 дней перед тем).
Постепенно появятся и другие симптомы.
- Сильная головная боль.
- Увеличение шейных лимфоузлов.
- Больному тяжело глотать и больно открывать рот (тонический спазм жевательной мускулатуры).
- Язык опухает, язычок смещается в сторону здоровой миндалины.
- Появляется неприятный запах изо рта (гнилостный).
- Возникает общая слабость, повышенная потливость, быстрая утомляемость.
- Нередко боль отдает в ухо.
В период образования абсцесса:
- очень сильно повышается температура тела (до 39-40 С);
- возникают галлюцинации.
В среднем абсцесс образовывается через 2-8 дней после начала острого периода паратонзиллита.
Непролеченная вовремя ангина, абсцесс провоцирует более обширный.
Среди причин возникновения болезни будут следующие.
- Недолеченная ангина, миндалины в этом периоде еще не окрепли, на них есть рубцы, ткани вокруг миндалин рыхлые и воспаленные. При попадании анаэробных или аэробных бактерий начинается процесс нагноения.
- Слишком частые фолликулярные ангины также могут стать причиной возникновения абсцесса.
- Частые, сильные переохлаждения, провоцирующие снижение иммунитета. Они особенно опасны во время острого тонзиллита.
- Наличие в области глотки других хронических инфекций уха, носоглотки, зубов, которые во время ангины могут стать причиной возникновения нагноения.
- Плохая санация воспаленной ротовой полости (нечастые полоскания, отсутствие обработки воспаленных миндалин).
Медики выделяют три вида абсцессов.
- Заглоточный. Чаще всего возникает после инфицирования у деток.
- Боковой. Появляется в результате инфекций или как результат механического повреждения миндалин у взрослых. Он считается самым сложным, так как может распространиться на область глотки.
- Околоминдаликовый. Его связывают с инфекционными заболеваниями, ослаблением иммунитета в результате болезней, возникновением рубцов во время ангины, рыхлой клетчаткой вокруг миндалин (как результат той же ангины) и наличием анаэробных или аэробных бактерий (стрептококков или стафилококков). Этот вид абсцесса возникает как результат ангины, в процессе которой к основной инфекции присоединились другие бактерии.
В остром периоде возникает воспаление, но гнойная капсула еще не сформировалась. Этот период менее опасен для здоровья и жизни пациента, однако, он требует стационарного лечения. Для него характерные сильные болевые ощущения, которые отличаются меньшей интенсивностью, чем при сформировавшемся гнойнике.
При абсцессе уже существует нагноение, которое сделает состояние пациента тяжелым и может вызвать ощущения невозможности глотать пищу и воду, иногда возникает трудность с дыханием.
Показатели температуры тела поднимаются до самых высоких отметок, больной лишается возможности открыть рот. Абсцесс требует срочного хирургического лечения, так как болезнь может представлять угрозу для здоровья пациента.
Околоминдаликовый абсцесс всегда требует лечения в стационаре, даже если вскрытие его случилось самопроизвольно!
Выбор программы лечение паратонзиллярного абсцесса будет зависеть от того на какой стадии развития находится болезнь. Возможны такие методы: терапевтическое лечение, сочетание терапевтических методов и хирургического вмешательства и только хирургическая операция.
Терапевтические методы лечения
Среди медикаментозного лечения, которое показано в период начального и острого периода выделяют следующие процедуры.
- Назначение больших доз антибактериальных препаратов широкого спектра действия. Среди хорошо зарекомендовавших себя оказываются амоксициллины, макролиды. Альтернативу им составляют цифалоспорины второго и третьего поколения.
- Назначение обезболивающих препаратов.
- Местное лечение с использованием антисептиков, местных антибиотиков и аналгетиков, например, Биопарокс.
- В ряде случаев назначают кортикостероиды.
При хирургическом вмешательстве возможны два варианта.
- Это вскрытие абсцесса посредством разреза (инцизии). Разрез делается во рту или на опухшей части шеи либо на пересечении горизонтальных и вертикальных линий. В надрез вводится шприц Гартмана, с его помощью разрез расширяется, и перемычка абсцесса разрывается. Из капсулы отсасывается гнойное содержимое. В ряде случаев вскрытие капсулы гнойника приводит к склеиванию стенок и приходится прибегать к дренированию раны. Это может занять от 2 до 5 дней. Наряду с хирургическим вмешательством проводится медикаментозное лечение антибиотиками, антисептиками и обезболивающими препаратами. Наиболее сложным будет проведение инцизии при абсцессе после ангины язычной миндалины.
- Тонзилэктомия (удаление гланд) является радикальным способом лечения паратонзиллярного абсцесса. Наиболее часто при проведении данной операции прибегают к двухсторонней тонзилэктомии (удаляют обе гланды). Ошибочно некоторые считают, что ангина без гланд уже невозможна. Однако это не так. В глотке остались другие, более мелкие миндалины, которые могут также воспалиться и вызвать острый тонзиллит. Если небные миндалины во время тонзилэктомии удалены не полностью (осталось небольшое количество клеток), то возможна рецидивная реакция.
Обезболивания при паллиативных способах лечения
Проведение анестезии при инцизии и тонзилэктомии имеет свои особенности. Использование местного обезболивания, как правило, желаемых результатов не дает.
Поэтому пациенту следует решить, он сможет потерпеть или необходимо проводить операцию под общим наркозом.
Детям, а также беспокойным сложным пациентам эту хирургическую процедуру следует проводить под общим наркозом.
Среди последствий околоминдаликовых абсцессов будут следующие сложные состояния.
- Отек гортани, опасен тем, что может вызвать удушье пациента.
- Флегмона дна полости рта, при которой гной не имеет четких границ и процесс распространяется на всю ротовую полость.
- Медиастинит. Воспалительный процесс в области средостения, который может иметь летальный исход.
Очень важно проводить своевременное лечение абсцесса горла в условиях стационара. Это позволит определить правильную тактику лечение и поможет грамотно избежать грозных осложнений.
источник
Опасное заболевание в горле — абсцесс глотки. Каковы его симптомы и проявления? Что будет, если не лечить гнойники на миндалинах? Диагностика, симптомы и лечение нарывов в горле.
Гнойный абсцесс в горле считается опасным заболеванием, так как характеризуется быстрым развитием, довольно тяжелым течением и высокой вероятностью серьезных последствий для здоровья. В запущенных формах и при отсутствии лечения эта болезнь может стать причиной смерти от непроходимости дыхательных путей, удушья. Среди болезней горла он не уступает по частоте и ангинам и тонзиллитам, но создает гораздо больше проблем.Содержимое, Оглавление, Содержание страницы
Несмотря на распространенное мнение, гнойник в области горла — это несколько разных заболеваний, форма, сложность лечения и симптоматика которых зависят от группы факторов и локализации — места возникновения. Принято различать абсцессы:
- окологлоточный или перитонзиллярный — гнойный процесс на тканях клетчатки в глотке, вызванный распространением инфекции по лимфатическим путям;
- заглоточный или ретрофарингеальный локализуется в задней части глоточного отдела, поражает клетчатку, начинаясь с поражения лимфоузлов;
- паратонзиллярный гнойный процесс может развиться как последствие и осложнение ангины у пожилого человека.
При этом абсцесс глотки, связанный с миндалинами, может поражать их сверху, по наружной стороне сбоку, снизу и в задней части. Наиболее опасным вариантом развития событий может быть осложненное течение бокового гнойника на миндалинах. В запущенной форме и при ослаблении иммунитета он может распространиться на другие органы и вызвать медиастенит.
Причины возникновения и развития нарыва в глотке и миндалинах как правило инфекционного характера. Но пути проникновения и возбудители могут быть разными:
- осложнение воспалительного процесса при ОРВИ и переохлаждениях, активного дыхания открытым ртом на холоде;
- при слабом иммунитете первичным заболеванием может быть скарлатина, вирусная инфекция и корь;
- возбудители абсцессов в разных частях горла — стафилококки, протей, стрептококки;
- инфекция проникает в миндалины и при механическом повреждении твердой пищей, особенно, если ротовая полость поражена кариесом или стоматитом.
Распознают заболевание по его местоположению и характерным симптомам.
Например, постепенно проходящая ангина у ребенка может быть только началом перехода к гнойному абсцессу в глотке и гландах. В этом случае следует обратить внимание на ряд признаков.
- Повторно возникает боль, которая распространяется от ротоглотки в сторону уха и зубов на стороне поражения. Ее усиление сопровождается чувством мешающего “комка в горле”, сложностью глотания.
- Температура быстро поднимается до 40 С с ознобом, лихорадкой и упадком сил.
- Рот открывается все труднее, так как возникают тризмы жевательных мышц.
- Увеличиваются подчелюстные лимфоузлы, иногда асимметрично, на стороне поражения, изо рта исходит запах гноя.
При осмотре врач выявляет покраснение и рыхлость тканей глотки, смещенный вперед язычок, выдвинутые гланды. Больной плохо поворачивает голову и шею. Появление гноя на гландах может служить признаком произвольного вскрытия абсцесса горла. Состояние в этом случае сразу улучшается, но может возникнуть еще несколько нарывов в глотке, гортани и на миндалинах.
Визуальные признаки абсцесса горла и глотки на фото могут помочь сориентироваться и оперативно вызвать врача. Нельзя ставить диагноз самостоятельно и начинать лечение без анализов и врачебного осмотра. Применение методов так называемой народной медицины должно быть оправданным и согласованным со специалистом! Далеко не всегда полоскание отварами трав и прочие средства дают качественный эффект.
Для диагностики абсцессов в области горла необходим осмотр глотки и проведение анализа крови на лейкоциты. Особое внимание следует уделять процессу формирования гнойников и нарывов на миндалинах снизу и сбоку. Это чревато перекрытием пути для воздуха и нарушениями дыхания.
В наихудшем варианте заболевание переходит в парафарингеальную флегмону, которая сопровождается высокой температурой, явлениями общего заражения, вероятным отеком Квинке. При своевременном обращении к врачу и правильном лечении на восстановление больного уходит две недели.
Медики рекомендуют не тянуть и немедленно обратиться к врачу для направления в больницу. Чаще всего гнойные заболевания горла и глотки лечатся хирургически. Может быть назначена консервативная терапия с антибиотиками и сульфаниламидными средствами. Назначать их самостоятельно нельзя, поскольку необходимо выявить причины и возбудителя.
Консервативное лечение и профилактика нарывов в горле
В процессе лечения абсцессов в горле и глотке назначаются антисептические полоскания, УФО, поддерживающая терапия. Больному рекомендовано пить много жидкости и принимать мягкую пищу. Ограничивается вплоть до полного отказа прием горячих напитков и блюд, холодных и замороженных продуктов, воды, фруктов.
Для профилактики гнойных воспалений горла и миндалин необходимо ограничить открытое дыхание холодным воздухом, исключить переохлаждение, соблюдать температурный режим при приеме пищи. Большое значение имеет своевременное обследование и лечение полости рта.
источник
Ангина – привычное для многих с детства заболевание. При ненадлежащем лечении на фоне воспалительного процесса развиваются различные сопутствующие патологии. Паратонзиллярный абсцесс, фото помогут лучше разобраться, как проявляется болезнь.
Паратонзиллярный абсцесс (флегмонозная ангина, паратонзиллит) – заболевание при котором воспалительный процесс локализуется в клетках тканей вокруг миндалин. Развивается болезнь на фоне хронической ангины и тонзиллита, может быть односторонней или двусторонней.
Как выглядит паратонзиллярный абсцесс? Внешние проявления заболевания зависят от формы флегмонозной ангины:
- Начальная стадия – воспалительный процесс затрагивает верхние отсеки миндалин и небно-язычную дужку. Наиболее распространенный подвид заболевания, поскольку миндалины в верхней части плохо дренируются. Воспаленное небо выдвигается вперед, через 5 дней на дужке появляется желтоватый налет. Такой абсцесс часто вскрывается без оперативного вмешательства.
- При задней форме очаг воспаления находится между миндалиной и небно-глоточной дужкой. Главная особенность – патология не препятствует нормальному открыванию рта. По мере развития заболевания абсцесс распространяется на гортань, сужается просвет, дыхание затруднено.
- При нижней форме очаги воспаления перемещаются в нижние отсеки миндалин. Патология развивается на фоне стоматологических проблем, может возникнуть при прорезывании зубов.
- Наружная форма флегмонозной ангины встречается редко. Для нее характерно наличие воспалительного процесса с внешней стороны миндалин.
Правосторонний паратонзиллярный абсцесс встречается чаще, все признаки воспаления проявляются с правой стороны. Код по МКБ 10 – J 36 – перитонзиллярный абсцесс.
Паратонзиллярный абсцесс горла развивается на фоне ослабленного организма, неправильного медикаментозного лечения воспалительных процессов в миндалинах.
- проникновение в околоминдальные ткани стафилококков, стрептококков;
- травмы глотки, которые привели к нарушению целостности тканей;
- воспалительные процессы, связанные с прорезыванием зубов у детей, или зубов мудрости у взрослых;
- стрессы, переохлаждение, нарушения обменных процессов в организме;
- некоторые лекарственные препараты.
Важно! Часто флегмонозная ангина возникает после удаления миндалин, если после операции оставляют кусочки лимфоидной ткани.
Паратонзиллярный абсцесс часто развивается на фоне сахарного диабета, иммунодефицита. Спровоцировать заболевание может курение, несбалансированное питание, злоупотребление алкоголем.
Во время ангины на миндалинах образуются рубцы, которые препятствуют оттоку гноя. При этом патогенные микроорганизмы скапливаются в околоминдальных тканях, образуются очаги воспаления, капилляры переполняются кровью, что проявляется в виде сильной отечности слизистой.
Важно! Флегмонозная ангина в равной степени диагностируется у детей и взрослых.
Основные признаки заболевания начинают проявляться за 2–8 дней до образования абсцесса. При этом отмечается постепенное ухудшение самочувствия человека.
Как проявляется острый паратонзиллярный абсцесс:
- появляется болевой синдром, который локализуется с одной стороны горла;
- во время глотания и разговора возникает дискомфорт;
- повышение температуры, постоянная головная боль, озноб;
- ухудшение качества сна;
- начинает болеть ухо со стороны воспаления, увеличиваются лимфоузлы.
Скопления гноя приводит к появлению гнилостного запаха изо рта, возникает отечность языка, спазм жевательных мышц. Боль при абсцессе более резкая и мучительная, нежели при обычной ангине, она не утихает в спокойном состоянии. Болевой синдром усиливается при каждом незначительном движении, отдается в челюсти или ухе.
Все проявления заболевания чаще затрагивают правую сторону, при левостороннем паратонзиллярном абсцессе признаки проявляются с левой стороны.
Паратонзиллярный абсцесс у грудничка и детей до 2 лет связан с накоплением гноя в околомндальных тканях. У детей старшего возраста болезнь развивается на фоне хронической или недолеченной ангины.
Основные симптомы – высокая температура на протяжении 6 и более дней, затрудненное глотание, учащенное дыхание. Больной ребенок начинает разговаривать «в нос», грудничкам сложно сосать грудь. Дети начинают запрокидывать головы, наклоняют ее в ту сторону, где находится очаг воспаления. При пальпации можно обнаружить опухоль по бокам глотки, увеличенные лимфоузлы.
Больной ребенок нуждается в срочной госпитализации, глее будет проведено антибактериальное медикаментозное лечение, при необходимости врач произведет вскрытие абсцесса.
Важно! Для лечения флегмонозной ангины у детей используют Цефотаксим, Амоксициллин, Ампициллин.
Паратонзиллярный абсцесс нуждается в длительном медикаментозном лечении, основу которого составляют антибиотики. К консервативному лечению прибегают только на начальной стадии заболевания.
Можно ли лечить паратонзиллярный абсцесс бисептолом? Бисептол – противомикробный препарат, который не относится к группе антибиотиков. Это лекарственное средство используют уже несколько десятков лет, поэтому многие бактерии не реагируют на него. Бисептол менее токсичен, но и менее эффективен в лечении абсцессов. Принимать решение о целесообразности использования препарата в лечении флегмонозной ангины может только врач.
Читайте! В нашей статье вы можете узнать о причинах и симптомах заглоточного абсцесса: эффективные методы лечения.
Без квалифицированной медицинской помощи возможны следующие осложнения:
- Флегмона шеи – заболевание характеризуется быстрым распространением некроза, поражением нервных пучков и сосудов в шее. Гной начинает спускаться в пространство за грудиной, что может привести к нарушению в работе легких и сердца.
- Ангина Людвига – характеризуется широким распространением гнойных выделений. Заболевание развивается на фоне проникновения анаэробных микробов, которые отличаются повышенной агрессивностью. При патологии происходит увеличение шеи в размерах на фоне скопления газа в отмерших тканях.
- Сепсис – с кровотоком патогенные микробы разносятся по всему организму.
- Инфекционно-токсический шок – сильная интоксикация на фоне отравления организма продуктами распада мертвых тканей. Без своевременной медицинской помощи, возможно, наступление коматозного состояния.
Важно! Смертность от ангины Людвига составляет более 10%, даже при условии использования самых современных и сильных антибиотиков.
Для эффективного лечения используют антибактериальные средства на основе амоксициллина, макролиды, цефалоспорины последних поколений – Цефазолин, Цефураксим, Амиксацин.
Дополнительно назначают обезболивающие средства, иммуномодуляторы, витаминные комплексы. Обязательно необходимо полоскать горло растворами, которые содержат антисептические и антибактериальные вещества – фурацилин, мирамистин.
Биопарокс – наиболее эффективный препарат для лечения флегмонозной ангины. С его помощью удается приостановить активный рост патогенных микроорганизмов, уменьшить очаги воспалений. Лекарство имеет ярко выраженное антибактериальное и противовоспалительное действие.
Важно! Любой виды прогревания при флегмонозной ангине запрещены.
При отсутствии положительных результатов после использования консервативных методов врач назначает хирургическое лечение.
- отсасывание гноя – для этого проводят пункцию абсцесса, дренирование занимает 2–5 дней;
- вскрытие паратонзиллярного абсцесса – для этого в нем делают небольшой надрез.
Техника вскрытия не всегда дает положительные результаты, поскольку может не произойти отток гноя. Часто возникают осложнения в виде склеивания отверстия, что требует повторного вмешательства для расширения раны.
Радикальное лечение проводят путем двусторонней тонзиллэктомии. Такое вмешательство позволяет удалить очаги воспаления, которые стали причиной развития патологии.
Важно! Узнайте о симптомах и лечении абсцесса бартолиновой железы в нашей статье.
Лечение после вскрытия основано на консервативной терапии, которую используют для лечения заболевания на ранней стадии. Дополнительно врач может назначить Интраконазол для профилактики грибковых осложнений. В качестве обезболивающего средства используют парацетамол внутривенно.
Время госпитализации – 3–14 дней, в зависимости от степени тяжести заболевания, наличия осложнений после операции.
Паратонзиллярный абсцесс – сложное заболевание, которое может стать причиной многих серьезных патологий. Поэтому лечение в домашних условиях неприемлемо, необходима госпитализация. Методы нетрадиционной медицины можно использовать только как поддерживающее и профилактическое средство, когда миндалины уже без гноя.
источник
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
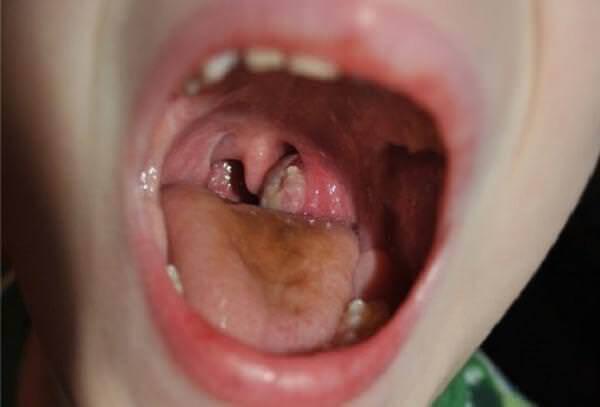
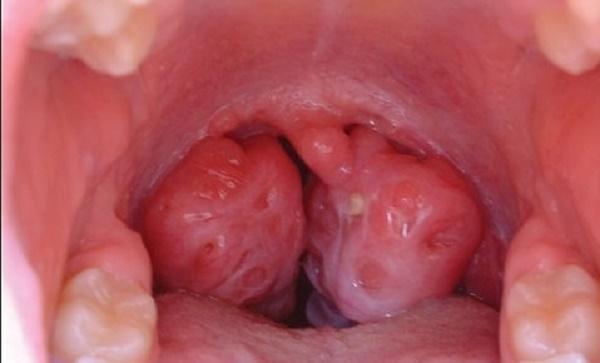
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
источник

Данное поражение относительно распространено среди взрослых, и очень редко встречается у младенцев и детей. В легких случаях абсцесс может вызвать боль и отечность тканей, а в тяжелых случаях может заблокировать горло. В таких случаях наблюдается затрудненное глотание, речь и даже дыхание.
Данное заболевание является чрезвычайно опасным из-за высокой вероятности попадания гноя в более глубокие ткани шеи. Вследствие этого может развиться флегмона (гнойное воспаление мягких тканей шеи), медиастинит (воспаление тканей грудной полости), сепсис (заражение крови), острый стеноз гортани (сужение просвета гортани и удушье); не исключен риск летального исхода. Все эти последствия являются весомой причиной для госпитализации больных.
Почему возникает паратонзиллярный абсцесс, и что это такое? Основными возбудителями паратонзиллита и паратонзиллярного абсцесса являются Streptococcus pyogenes группы А и Staphylococcus aureus; большое значение имеют также анаэробные микроорганизмы. Кроме того, паратонзиллярный абсцесс может иметь полимикробную этиологию.
Паратонзиллит и паратонзиллярный абсцесс развиваются в случае проникновения возбудителя из крипт пораженной небной миндалины через ее капсулу в окружающую паратонзиллярную клетчатку и межмышечные пространства. В результате образуется инфильтрат, который в отсутствие адекватной терапии переходит в стадию гнойного расплавления и формируется паратонзиллярный абсцесс (см. фото).
Обычно проходит несколько дней после ангины, больной даже может чувствовать некоторое облегчение, но потом опять внезапно повышается температура тела до достаточно высоких цифр (38-39) градусов за Цельсием, он ощущает резкую боль в горле при глотании. Часто боль локализуется только с одной стороны. В дальнейшем возможны два исхода ситуации, или это воспаление уходит самостоятельно под влиянием лечения, или через 3-4 дня образовывается так называемый паратонзиллярный абсцесс.
Существует три разновидности паратонзиллярного абсцесса, каждый из которых имеет собственные отличительные черты:
- Передне-верхний – встречается в 90% случаев. Это связано с плохим оттоком гноя с верхнего полюса миндалины, что приводит к накоплению его и дальнейшему распространению на клетчатку.
- Задний – выявляется у каждого десятого заболевшего. Он может осложниться отеком гортани и, как следствие, нарушением дыхания.
- Нижний – встречается довольно редко. Его развитие связано, как правило, с одонтогенной причиной. Абсцесс располагается в клетчатке за нижней третью небной дужки между небной и язычной миндалинами.
В случае возникновения паратонзиллярного абсцесса симптомы очень похожи на проявления ангины. Первым тревожным признаком является сильная боль в горле. Тем не менее, при открытии рта мы видим опухшие горло с изменениями, похожими на язвочки.
Симптомы паратонзиллярного абсцесса чаще всего развиваются в следующей последовательности:
- температура тела резко повышается до 38–39 °C;
- трудности с глотанием;
- боль в горле, как правило, односторонняя (но не исключено двухстороннее развитие абсцесса);
- при глотании боль может отдавать в ухо, зубы или затылок с той стороны, с которой болит горло;
- боль резко усиливается при попытке открыть рот;
- полностью открыть рот невозможно из-за спазмов жевательных мышц;
- слабость, боль в мышцах;
- состояние больного при отсутствии лечения быстро ухудшается, наблюдаются признаки микробной интоксикации: головная боль,
- тошнота, головокружение, диарея;
- увеличение лимфатических узлов под нижней челюстью, на затылке.
Паратонзиллярный абсцесс, если его не лечить, может привести к очень серьезным последствиям — затрудненное дыхание, инфицирование соседних органов, пневмония. Поэтому, если вы увидите признаки, указывающие именно на абсцесс, вы должны срочно принять меры.
Как выглядит данное заболевание, предлагаем к просмотру подробные фото.
Обычно течение паратонзиллярного абсцесса заканчивается выздоровлением, однако при высокой вирулентности патогенной флоры и ослаблении защитных сил организма может развиться такое грозное осложнение, как флегмона парафарингеального пространства, она сопровождается такими нарушениями:
- интоксикация организма;
- пациент испытывает сильное слюноотделение;
- сложность при открывании рта;
- высокая температура тела;
- больному становится сложно дышать, и он практически не может глотать.
Особенно опасен переход флегмона в гнойный медиастинит, что приводит к следующим последствиям паратонзиллярного абсцесса:
- тромбофлебит;
- кровотечения шейных сосудов;
- септические процессы;
- инфекционно-токсический шок;
- некроз тканей.
Следует понимать, что паратонзиллярный абсцесс невозможно вылечить в домашних условиях. Все средства, применяемые для лечения ангины – неэффективны. Даже если нарыв созрел и вам показалось, что гной вытек – это далеко не так. Большая часть патологического гнойного содержимого осталась в глубине мягких тканей. С течением времени патологическая микрофлора будет способствовать образованию гнойных масс. Гной в абсцессе будет накапливаться до тех пор, пока не достигнет критической массы и не произойдет повторное его излияние.
В зависимости от симптомов, лечение паратонзиллярного абсцесса проводится тремя основными методами :
- Комплексная терапия – самый эффективный метод лечения, который основан на грамотном сочетании разных методов лечения.
- Консервативная терапия – применение медикаментозных препаратов местного и общего действия, физиотерапевтических процедур. Эффективно при раннем выявлении воспалительного заболевания миндалин.
- Оперативное лечение – является радикальным методом лечения, которое подразумевает удаление поврежденных тканей.
Если лечение паратонзиллярного абсцесса начато своевременно, прогноз исхода заболевания благоприятный. В противном же случае возможно развитие более серьезных осложнений, в числе которых сепсис. Средства народной медицины также широко применяют в лечении абсцесса: миндалины полощут отварами ромашки, эвкалипта, делают паровые ингаляции. Необходимо также следить за диетой. Больному рекомендовано есть теплую и жидкую пищу.
Основой профилактики заболевания является своевременное обращение к врачу, лечение очагов хронической инфекции, санация ротовой и носовой полостей, укрепление иммунной системы, закаливание, рациональное питание и занятие спортом. Ранняя диагностика и своевременное лечение дают шанс на полное и быстрое выздоровление.
источник
Флегмонозная ангина (синоним – острый паратонзиллит) является острым гнойным воспалением клетчатки, расположенной около миндалин полости рта.
Основной причиной возникновения флегмонозной ангины является внедрение стрептококка в клетчаточные пространства, хотя в некоторых случаях заболевание может возникать после перенесенной скарлатинозной или дифтерийной ангины.
Патологический процесс отличает преимущественно односторонний характер. Болеют в основном люди 15 – 40 лет.
Первая клиническая симптоматика флегмонозной ангины развивается в течение нескольких часов. Появляются сильные боли в горле, в основном с одной стороны. Боли носят постоянный характер и, достигая своего апогея, вынуждают пациентов занимать вынужденное положение головы. Это способствует значительному уменьшению выраженности болевого синдрома.
Наряду с болями возникает осиплость или гнусавость голоса. В тяжелых случаях изменения выражены столь сильно, что голос у пациентов практически пропадает. Характерно также повышенное отделение слюны, наличие неприятного запаха изо рта. Одновременно возможно развитие контрактур челюстей – опасаясь приступа болей, пациент практически не разжимает челюстей. Теряется аппетит, нарушается сон.
Через несколько дней появляется покраснение и общий отек твердого и мягкого неба, миндалин. Постепенно происходит накопление гноя в паратонзиллярной клетчатке с образованием флегмоны. Отличительной особенностью флегмоны является отсутствие четко очерченных границ.
Вскрытие образовавшегося гнойного очага (самостоятельное или оперативное) всегда сопровождается улучшением общего состояния пациента: снижается температура тела, уменьшается чувство слабости, а также (что особенно важно!) стихает выраженность болей в горле.
При самостоятельном вскрытии гнойника формируется свищ, через который постепенно выходит патологическое отделяемое из околоминдаликовой клетчатки.
Хирургическое вскрытие гнойника в некоторых случаях может привести к повторному возникновению симптоматики за счет слипания ровных стенок вскрытого абсцесса. Однако такие ситуации довольно редки.
Двухсторонний паратонзиллярный абсцесс (клик для увеличения)
Флегмонозная ангина является тяжелым состоянием, требующим проведения неотложных мероприятий. Вместе с тем, данная форма ангины имеет ряд клинических характеристик, отличающих ее от других вариантов ангин:
- Как правило, возникновение гнойника – явление вторичное. Возникает оно через 1 – 3 дня после перенесенной катаральной или фолликулярной ангине, а также после дифтерии или скарлатины.
- Флегмонозная ангина в своей эволюции проходит ряд стадий. Первая стадия – отечная – характеризуется покраснением и отечностью твердого и мягкого неба. Следует подчеркнуть, что выраженный отек околоминдаликовой клетчатки не характерен для других видов ангин. Во вторую – инфильтративную – стадию происходит постепенное накопление гноя в клетчаточных пространствах полости рта. И наконец третья – абсцедирующая – стадия знаменует собой формирование флегмоны с последующим вскрытием гнойного очага.
- Характерной особенностью флегмонозной ангины является также высокая температура тела, которая идет на убыль после вскрытия гнойного очага. Высокие цифры (39 – 40ºС) температурной реакции свидетельствуют о крайне тяжелом состоянии пациента.
Флемонозная ангина, паратонзилярный абсцесс справа на фото
Современная медицина располагает консервативными и оперативными методиками лечения флегмонозной ангины.
Консервативная терапия не отличается от таковой при других вариантах ангины и включает в себя полоскание и орошение полости рта растворами антисептиков, смазывание пораженных миндалин йодной настойкой.
Однако учитывая тяжесть состояния (выраженный болевой синдром, сжатие челюстей) прибегают в основном к хирургическим методам лечения.
При недостаточном созревании абсцесса и наличии неровных краев флегмоны выполняется пункция патологического очага с забором гноя на определение чувствительности к антибиотикам.
С этой целью в область намечающегося абсцесса вводится игла, с помощью которой и извлекается небольшое количество патологического отделяемого.
Далее полученный образец направляется в лабораторию, где и осуществляется бактериологическое исследование гноя с определением того, к какому из антибиотиков устойчив выделенный микроорганизм.
Если же отмечается тенденция к явному созреванию абсцесса, прибегают к оперативному вмешательству, именуемому методом «тупого вскрытия». Пациенту вводятся обезболивающие препараты, что помогает не только купировать болевой синдром, но и расширить операционное поле для врача, так как под действием анальгетиков больной может более широко раскрыть сведенные челюсти.
Зажим изогнутый для разведения краев раны после вскрытия абсцесса
Далее в полость рта вводится носовой корнцанг (специальный инструмент, напоминающий ножницы с тупыми концами), который направляется в околоминдаликовую клетчатку.
Преодолевается сопротивление пораженных тканей, а когда корнцанг оказывается в полости абсцесса, его бранши разводят, создавая таким образом искусственный выход скопившемуся гною. Голову пациента после этого наклоняют вниз, чтобы избежать попадания патологического отделяемого в дыхательные пути.
После подобной манипуляции назначается частое полоскание полости рта отварами трав, а на следующий день процедуру, как правило, повторяют.
Прибегают также и к методу «острого вскрытия» скальпелем полости сформированного абсцесса. Гной при этом свободно вытекает в полость рта. При необходимости (слипание гноем места разреза) процедуру повторяют.
Следует заметить, что флегмонозная ангина по сути своей свидетельствует о тяжелом и далеко зашедшем процессе в области миндалин, которые в данном случае являются мощным очагом инфекции. Поэтому в последующем показана операция тонзилэктомии (удаления миндалин). Тонзилэктомия осуществляется как во время вскрытия абсцесса, так и во время клинического выздоровления пациента.
Самопроизвольное вскрытие полости абсцесса может привести к пропитыванию гноем паренхимы миндалины, что ведет к возникновению паренхиматозного тонзиллита. Иногда сформировавшийся абсцесс может вскрыться с другой, противоположной стороны.
В таком случае гной по клетчаточным пространствам попадает в область шеи, что ведет к формированию шейного абсцесса.
При попадании в такой патологический очаг инфекции происходит резкое повышение температуры тела, а общее состояние больных становится смертельно опасным.
Возможно также механическое повреждение сосудов, кровоснабжающих миндалины. В таком случае возникает кровотечение.
В литературе описаны также случаи редкого, но возможного осложнения – проникновение гнойного отделяемого в полость черепа с последующим образованием абсцессов мозга, развитием гнойного менингита.
Не менее тяжелым осложнением флегмонозной ангины является сепсис, или общее заражение крови. Поэтому в целях предупреждения опасных для жизни осложнений необходимо своевременное обращение пациента за медицинской помощью!
Абсцесс представляет собой полость в органе, которая заполнена гноем. Слово «паратонзиллярный» указывает на локализацию нагноения. Патология поражает мягкие ткани, которыми окружены небные миндалины, и часто развивается как осложнение невылеченного тонзиллита.
Любые нагноения тканей, в том числе и паратонзиллярный абсцесс, всегда обусловлены действием болезнетворных агентов. Нагноение миндалин провоцируют стафилококки и стрептококки. В 80% случаев диагностируется именно стрептококковая инфекция.
Паратонзиллярная форма абсцесса развивается на фоне:
- невылеченного тонзиллита;
- наличия хронического очага инфекции;
- сахарного диабета 1 и 2 типа;
- иммунодефицита.
Заболевание диагностируется у подростков и взрослых до 30 лет. Другие возрастные группы меньше подвержены этой патологии. У взрослых паратонзиллярный тип абсцесса нередко осложняется вредными привычками (курением) и несбалансированным питанием. Болезнь еще называется флегмонозной ангиной или гнойным тонзиллитом.
Нередко развитие нагноения обусловлено наличием очага инфекции в ротовой полости (кариес) или механическим повреждением глотки и тканей миндалин.
Заболевание развивается из острой или хронической ангины, характеризуется тяжелым течением и интоксикацией организма. От обострения хронического тонзиллита до появления гнойной полости проходит около пяти суток.
Симптомы и лечение патологии зависят от локализации гнойника. По месту расположения, паратонзиллярный абсцесс бывает:
Это указывает на область поражения небных миндалин. Реже всего встречается боковое расположение нагноения, что обусловлено особенностью строения миндалин.
В большинстве случаев диагностируется переднее нагноение – оно характеризуется видимой асимметрией миндалин из-за распространения отека только на одну сторону.
Характерные симптомы заболевания:
- мучительная боль в горле;
- нарушение глотания;
- тонический спазм мышц;
- болевой синдром при повороте головы;
- увеличение лимфатических узлов.
Абсцесс, причисляемый к паратонзиллярному, всегда сопровождается лихорадкой, повышением температуры до 400С и симптомами интоксикации организма.
Пациентов мучает боль при открывании рта, что обусловлено тоническим спазмом жевательных мышц (тризм). Из-за нагноения отмечается специфический запах изо рта, который усиливается, если гнойник самостоятельно вскрылся.
Дополнительно отмечается слабость, упадок сил, постоянная сонливость.
Редко гнойник достигает больших размеров. При этом нагноение приводит к нарушению дыхания, появляется одышка.
Паратонзиллярный процесс диагностируется без особых сложностей из-за специфической симптоматики. Отоларингологу достаточно осмотреть горло, чтобы поставить диагноз. Дополнительные обследования проводятся с целью выявления возбудителя нагноения.
На приеме врач ощупывает лимфоузлы, проводит ларингоскопию и анализирует жалобы пациента. На основании этой информации назначается лечение.
Врачи предпочитают вскрывать гнойник хирургическим путем – это гарантирует отсутствие осложнений и быстрое восстановление. После вскрытия, паратонзиллярная разновидность абсцесса лечится как тонзиллит – с помощью антибиотиков и антисептических полосканий горла.
Консервативная терапия применяется при абсцессе небольших размеров и умеренной выраженности симптомов.
Она заключается в приеме антибактериальных препаратов.
Абсцесс может вскрыться самостоятельно.В этом случае показана антибактериальная терапия для минимизации риска распространения инфекции по всему организму.
В зависимости от размеров и локализации абсцесса, практикуется либо его вскрытие с последующим очищением полости, либо удаление миндалины вместе с гнойником. Второй метод применяется в следующих случаях:
- боковое расположение гнойника;
- повторное образование абсцесса после вскрытия;
- неэффективность медикаментозной терапии;
- частые рецидивы воспаления при хроническом тонзиллите;
- распространение воспаления на окружающие ткани.
После того как абсцесс был вскрыт, лечение в домашних условиях проводится с помощью:
- антибиотиков;
- антисептических растворов;
- иммуностимуляторов;
- жаропонижающих и обезболивающих лекарств.
В терапии применяются антибиотики широкого спектра действия, часто назначают препараты пенициллинового и тетрациклинового ряда. Курс антибактериальной терапии определяется по общему состоянию пациента, обычно прием препаратов не превышает 4-5 дней.
Для минимизации риска повторного развития абсцесса необходимо регулярно полоскать горло антисептическими растворами хлоргексидина, фурацилина или мирамистина.
Пациентам с диагностированным паратонзиллитом показаны иммуностимуляторы, особенно при частых рецидивах воспаления миндалин. Дополнительно назначаются витамины, общеукрепляющие препараты, растительные лекарства, таблетки на основе эхинацеи.
После вскрытия гнойника первые дни может сохраняться высокая температура и боль в горле. В этом случае показано симптоматическое лечение – прием жаропонижающих препаратов (Парацетамол, Нурофен) и анальгетиков. Взрослым назначают противовоспалительные препараты нестероидной группы:
Заболевание опасно риском осложнений. При отсутствии своевременного лечения, абсцесс приводит к инфицированию клетчатки шеи и сепсису.
Чтобы не допустить развитие нагноения, следует своевременно лечить хронический тонзиллит. Течение заболевания усугубляется курением, злоупотреблением алкоголем и несбалансированным питанием, поэтому важно пересмотреть собственные привычки и образ жизни.

В большинстве случаев гнойные очаги образуются только с одной стороны ротоглотки в результате воспаления небной миндалины.
Паратонзиллит – вторичное заболевание, которое возникает через 5-7 дней после инфицирования гланд.
Развитию гнойного абсцесса способствует снижение резистентности организма, аутоиммунные нарушения и дефицит витаминов в организме. Запоздалое лечение патологии влечет за собой обширный отек тканей, который может привести к стенозу глотки.
Что такое паратонзиллярный абсцесс? Околоминдаликовый абсцесс(флегмонозная ангина) провоцируется преимущественно гноеродными бактериями.
При гнойном воспалении лимфаденоидных образований болезнетворные микробы, локализующиеся в лакунах и фолликулах гланд, проникают в околоминдаликовую клетчатку.
Патологические процессы приводят к разрыхлению и отеку тканей, вследствие чего наблюдается гипертрофия слизистых оболочек.
Ключевую роль в развитии патологии играет снижение местного и общего иммунитета, которому способствует:
- гиповитаминоз;
- хроническое воспаление ЛОР-органов;
- нарушение метаболических процессов;
- аутоиммунные сбои;
- нерациональный прием медикаментов;
- перикоронарит (воспаление десен);
- хронический синусит;
- сахарный диабет;
- вторичный иммунодефицит.
При развитии паратонзиллита патогены поражают ткани, окружающие небные миндалины. С током крови в очаги воспаления проникает большое количество иммунных клеток (нейтрофилы, фагоциты), которые уничтожают гноеродные бактерии. В связи с нарушением дренажной функции лимфоидных образований, в околоминдаликовой клетчатке начинает скапливаться гнойный экссудат, вследствие чего образуется гнойник.
Флегмонозная ангина характеризуется острым началом, однако первые признаки воспаления околоминдаликовой клетчатки проявляются за несколько суток до образования гнойников. По мере прогрессирования болезни пациенты начинают жаловаться на односторонние боли в области небной миндалины, которые со временем только усиливаются.
Как понять, что развился паратонзиллярный абсцесс? Симптомы заболевания специфичны, о развитии патологии зачастую свидетельствуют:
- тризм;
- отечность языка;
- миалгия;
- болезненное глотание;
- боли в ухе;
- гиперсаливация;
- нарушение фонации;
- гнилостный запах изо рта;
- фебрильная лихорадка;
- отечность шеи;
- гипертрофия лимфоузлов.
Следует отметить, что симптомы паратонзиллярного абсцесса имеют несколько важных отличий от клинических проявлений острого тонзиллита, а именно:
- сильные боли в глотке, иррадиирующие в голову и ухо;
- «прострелы» в горле при повороте головы;
- периодические спазмы жевательных мышц.
Важно! Заболевание быстро прогрессирует и вызывает тяжелые осложнения, такие как медиастинит и системное воспаление (сепсис).
Хронический тонзиллит является одним из основных провоцирующих факторов, приводящих к абсцессу небных миндалин и окружающих тканей. Своевременная диагностика и терапия ЛОР-патологии снижает риск развития системных осложнений, часть из которых может привести к инвалидности и летальному исходу. Флегмонозная ангина проходит несколько стадий развития, к числу которых относятся:
| гиперемия (покраснение) околоминдаликовой клетчатки | разрыхление слизистой оболочки в области гланд, острые боли при глотании, иррадиирующие в ухо, фебрильная лихорадка, гиперсаливация |
| формирование абсцесса | уплотнение тканей в месте воспаления, лихорадочное состояние, появление гнойника с желтоватым содержимым в области небной миндалины |
| парафарингеальный абсцесс | ухудшение самочувствия, гипертрофия шейных и подчелюстных лимфоузлов, отек шеи |
На стадии формирования абсцесса не исключена возможность самостоятельного вскрытия гнойника. Эвакуация гнойного экссудата из пораженных тканей приводит к ослаблению симптоматики и улучшению самочувствия пациента. Однако в 35% случаев содержимое нарыва проникает в ткани горла, вследствие чего наблюдается генерализация патологических процессов.
В зависимости от места локализации абсцесса, флегмонозная ангина подразделяется на несколько видов. Точно определить форму патологии может только отоларинголог после фарингоскопического осмотра ротоглотки пациента. Согласно стандартной классификации, различают следующие формы паратонзиллита:
- задний – гнойный очаг располагается между гландой и задней небной дужкой;
- передний – абсцесс локализуется за верхним полюсом воспалившейся миндалины;
- наружный – гнойник образуется в околоминдаликовой клетчатке снаружи от гланды;
- нижний – очаг гнойного воспаления формируется возле нижнего полюса миндалины.
В 85% случаев диагностируется передний и задний паратонзиллит, так как именно в этих областях околоминдаликовая клетчатка разрыхляется больше всего.
Боковой абсцесс миндалины и окружающих тканей вызывает наибольший дискомфорт и болезненные ощущения при глотании слюны. Гнойные массы проникают в мягкие ткани шеи, что нередко приводит к развитию лимфаденита и гнойного воспаления грудной клетки.
Как лечить флегмонозную ангину? Следует понимать, что гнойное воспаление тканей ЛОР-органов может привести к непоправимым последствиям, поэтому терапию проводят исключительно под наблюдением специалиста, в случае заболевания детей – в стационарных условиях. Даже при самостоятельном вскрытии гнойника большая часть патологического секрета остается в тканях, провоцируя интоксикацию организма и осложнения.
В зависимости от стадии развития ЛОР-патологии и клинических проявлений, лечение паратонзиллита проводится тремя методами:
- консервативная терапия – использование медпрепаратов паллиативного (симптоматического) и этиотропного действия, физиотерапевтических процедур и аппаратного лечения;
- хирургическое лечение – дренирование абсцессов с последующим введением противовоспалительных лекарств в очаги поражения;
- комплексная терапия – сочетание средств консервативного и оперативного лечения.
Каким способом лучше лечить паратонзиллярный абсцесс? Лечение патологии на ранних стадиях развития может ограничиваться приемом медикаментов антибактериального и противовоспалительного действия.
Однако в случае распространения гнойного воспаления вглубь тканей глотки целесообразнее прибегать к комплексной терапии, предполагающей хирургическое удаление пораженных тканей и прием необходимых препаратов.
Какими препаратами можно вылечить паратонзиллит? Лечение гнойного воспаления должно сопровождаться приемом препаратов антимикробного действия. Антибактериальная терапия нацелена на уничтожение гноеродных бактерий не только в очагах поражения, но и во всем организме.
Септическое воспаление гланд и околоминдаликовых тканей лечится с помощью пенициллинов, цефалоспоринов и макролидов.
При отсутствии положительного эффекта в схему терапии включают антибиотики широкого спектра действия, устойчивые к бета-лактамазам.
Противомикробные средства не только устраняют патогенную флору в очагах воспаления, но и препятствуют развитию тяжелых осложнений. К числу самых действенных препаратов можно отнести:
Важно! Злоупотребление антибиотиками влечет за собой развитие псевдомембранозного колита и отека Квинке.
В случае формирования абсцессов в околоминдаликовой ткани консервативная терапия оказывается малоэффективной. Ликвидировать нагноение можно при внутривенном введении глюкокортикостероидных препаратов и дренировании гноя.
Гланды, пораженные воспалением, вызывают резкие боли в горле и отек окружающих тканей. Купировать неприятные проявления позволяют препараты местного действия. Санирующие процедуры с применением препаратов антисептического действия ускоряют регресс воспалительных реакций, за счет чего ускоряется процесс выздоровления.
Для полоскания горла целесообразнее использовать такие препаратыанальгезирующегои антимикробного действия:
Предотвратить воспалительные процессы в паратонзиллярной области позволяют нестероидные лекарства антифлогистического действия. Они препятствуют биосинтезу медиаторов воспаления, вследствие чего устраняется отечность и болезненность в очагах поражения. При лечении флегмонозной ангины рекомендуется применять «Фенацитин», «Ибупрофен», «Нурофен», «Парацетамол» и т.д.
Если флегмонозная ангина не поддается консервативному лечению, для устранения абсцесса в околоминдаликовой клетчатке прибегают к оперативному вмешательству.
В тех случаях, когда гнойник «просвечивается» через мерцательный эпителий, его вскрывают скальпелем.
После удаления гнойного экссудата в пораженные ткани вводят лекарственные препараты, чтобы ускорить заживление.
Хирургическое лечение паратонзиллита противопоказано пациентам, страдающим цингой, сердечно-сосудистыми заболеваниями и тромбозом мозговых сосудов.
Дренирование паратонзиллярной области, произведенное в фазе инфильтрата, оказывает выраженное терапевтическое действие. Удаление гноя способствует регрессу воспалительных реакций и субъективных симптомов. Однако следует учесть, что хирургическое вмешательство относят к методам паллиативной терапии. Если не устранить причину возникновения абсцесса, в пораженной области гной образуется снова.
В случае своевременного обращения к специалисту клинический прогноз флегмонозной ангины благоприятный. При устранении основных причин развития патологии, рецидивы встречаются крайне редко. Однако запоздалое лечение гнойного воспаления в горле влечет за собой развитие сепсиса, некроза тканей, тромбофлебита и инфекционно-токсического шока.
Чтобы снизить вероятность повторного развития абсцесса, рекомендуется:
- вовремя лечить обострение хронических заболеваний;
- следить за здоровьем зубов и десен;
- отказаться от табакокурения;
- 2 раза в год проходить иммуностимулирующую терапию;
- принимать витаминно-минеральные комплексы.
Снижение резистентности организма – одна из основных причин развития инфекционных заболеваний в органах дыхания. Укрепление иммунитета многократно снижает риск инфицирования ЛОР-органов и, соответственно, развития флегмонозной ангины.

Причины, лечение и осложнения паратонзиллярного абсцесса Паратонзиллярный абсцесс в ряде случаев может сопровождать или являться осложнением острого тонзиллита. Он также может возникать при хронических воспалительных процессах миндалин.
Причины возникновения паратонзиллярного абсцесса Самой тяжелой стадией паратонзиллита считается паратонзиллярный абсцесс. Он обусловлен воспалением тканей, прилежащих к небным миндалинам.
Паратонзиллярный абсцесс: симптомы и лечение, причины возникновения Что это такое? Паратонзиллярный абсцесс — это наиболее тяжелая стадия паратонзиллита, представляющего собой воспаление клетчатки, окружающей нёбные миндалины.
Лечение паратонзиллярного абсцесса Паратонзиллит иногда перетекает в тяжелую форму, которая сопровождается воспалительным процессом в тканях, окружающих миндалины. Это состояние называется паратонзиллярным абсцессом.
Нарыв, абсцесс на коже. Воспаление (нарыв) около ногтя Нарывы образуются при попадании в организм через поврежденную кожу гноеродных микробов. Микробы могут распространяться и из имеющегося в организме гнойного очага.
Нарыв Нарыв (абсцесс) — воспаление ткани с образованием ограниченного гнойного очага, окруженного грануляционной тканью. Характер микробной флоры зависит от причины возникновения абсцесса и его локализации.
Как написать абсцесс про неандертальцев))). Образование детей а спросите, ради интереса, у своих детей, кто такие неандертальцы? или кроманьонцы. или питекантропы.
Вскрытие паратонзиллярного абсцесса: описание процедуры Паратонзиллярный абсцесс — это патологический процесс, который является тяжёлой стадией паратонзиллита.
как лечить абсцесс собаке Абсцесс у собаки: симптомы, фото и видео Собаки — животные, которые находятся рядом с человеком уже не одну тысячу лет. Конечно же, за это время мы успели в достаточной степени изучить все сильные и слабые стороны своих хвостатых друзей.
Как вскрыть абсцесс бартолиновой железы Лечение абсцесса бартолиновой железы — хирургическое. (про вскрытие писать не буду, в интернете есть много информации и отзывов) в октябре 2014г.
Паратонзиллярный абсцесс — симптомы, фото, лечение и вскрытие Быстрый переход по странице В современном обществе такое заболевание (или, точнее, осложнение), как паратонзиллярный абсцесс, обычно вынуждает пациента несколько дней провести с неприятными и мучительными болями в горле, с общими признаками болезни.
Зубной абсцесс: причины, симптомы и лечение абсцессов 14 Дек 2012 Если у вас когда-либо был абсцесс – инфекционное заболевание тканей рта, лица, челюсти или горла – вы можете засвидетельствовать, что это одно из самых мучительных заболеваний зубов.
Паратонзиллярный абсцесс — симптомы, фото, лечение и вскрытие Быстрый переход по странице В современном обществе такое заболевание (или, точнее, осложнение), как паратонзиллярный абсцесс, обычно вынуждает пациента несколько дней провести с неприятными и мучительными болями в горле, с общими признаками болезни.
Заглоточный абсцесс: симптомы, лечение Заглоточный абсцесс – гнойное воспаление лимфатических узлов и рыхлой клетчатки заглоточного пространства. Чаще всего причиной этого заболевания является травмирование тканей и распространение болезнетворных микроорганизмов по ЛОР-органам.
Паратонзиллярный абсцесс Наверное, нет среди взрослого населения человека, который не знает, что такое ангина. Но чаще всего этим названием люди, далекие от медицины, объединяют любые болезненные ощущения в области горла, и это неверно.
Симптомы и лечение паратонзиллита и паратонзиллярного абсцесса Бактериальный инфекционный процесс в глотке, в нормальной ситуации (при сохраненных миндалинах) задерживается лимфоидной тканью и локализуется.
Лечение заглоточного абсцесса у детей и взрослых В большинстве случаев патология встречается у детей до 5 лет, так как именно в этом возрасте клетчатка заглоточного пространства подвергается инволютивным видоизменениям.
Заглоточный абсцесс Заглоточный абсцесс — это скопление гноя в клетчатке заглоточного пространства. Заглоточный абсцесс чаще встречается у детей до двух лет, это связано с их возрастными особенностями.
Симптомы и методы лечения гнойного и постинъекционного абсцессов кожи Абсцесс — это гнойно-воспалительная патология мягких тканей, при которой инфекция локализуется в кожном покрове.
Гнойный тонзиллит (паратонзиллярный абсцесс): причины, симптомы, лечение Гнойный тонзиллит (паратонзиллярный абсцесс) – это осложнение острого тонзиллита.
При паратонзиллярном абсцессе возникает гнойный нарыв в околоминдальной области, в результате чего помимо основных симптомов тонзиллита у больного появляется также высокая температура (39-40°C), интоксикация, увеличение лимфатических узлов и другие симптомы, о которых мы поговорим ниже.
Симптомы и причины абсцесса, лечение в домашних условиях Абсцесс – заболевание, которое может возникнуть в любом органе при неправильном лечении воспалительных заболеваний.
Абсцесс горла — инфекционное заболевание, которое может убить Длительные, не проходящие боли в горле всегда настораживают. Они могут являться серьезным осложнением или тяжелым заболеванием.
Гнойные заболевания кожи и подкожной клетчатки (фурункул, карбункул, гидраденит, абсцесс, флегмона). Лечение. Гнойные заболевания кожи и подкожно-жировой клетчатки – наиболее распространённые гнойные заболевания (около 30% заболеваний этой группы). На амбулаторно-поликлиническом приёме хирурга они составляют почти 70%.
Наиболее часто возбудителем этих заболеваний является стафилококковая флора (70-90%).
Основными условиями развития гнойно-воспалительных заболеваний кожи и подкожно-жировой клетчатки являются: снижение местной резистентности тканей; снижение общей резистентности и иммунной защиты организма; наличие микрофлоры в достаточном для развития заболевания количестве.
Абсцесс ГНОЙНЫЕ ВОСПАЛИТЕЛЬНЫЕ ТУБООВАРИАЛЬНЫЕ ОБРАЗОВАНИЯ Острый гнойный сальпингит — это воспаление маточной трубы с её нагноением. Гнойный тубоовариальный абсцесс — гнойное расплавление маточной трубы и яичника с образованием единой полости, окружённой пиогенной капсулой.
Ангина – привычное для многих с детства заболевание. При ненадлежащем лечении на фоне воспалительного процесса развиваются различные сопутствующие патологии. Паратонзиллярный абсцесс, фото помогут лучше разобраться, как проявляется болезнь.
Паратонзиллярный абсцесс (флегмонозная ангина, паратонзиллит) – заболевание при котором воспалительный процесс локализуется в клетках тканей вокруг миндалин. Развивается болезнь на фоне хронической ангины и тонзиллита, может быть односторонней или двусторонней.
Как выглядит паратонзиллярный абсцесс? Внешние проявления заболевания зависят от формы флегмонозной ангины:
- Начальная стадия – воспалительный процесс затрагивает верхние отсеки миндалин и небно-язычную дужку. Наиболее распространенный подвид заболевания, поскольку миндалины в верхней части плохо дренируются. Воспаленное небо выдвигается вперед, через 5 дней на дужке появляется желтоватый налет. Такой абсцесс часто вскрывается без оперативного вмешательства.
- При задней форме очаг воспаления находится между миндалиной и небно-глоточной дужкой. Главная особенность – патология не препятствует нормальному открыванию рта. По мере развития заболевания абсцесс распространяется на гортань, сужается просвет, дыхание затруднено.
- При нижней форме очаги воспаления перемещаются в нижние отсеки миндалин. Патология развивается на фоне стоматологических проблем, может возникнуть при прорезывании зубов.
- Наружная форма флегмонозной ангины встречается редко. Для нее характерно наличие воспалительного процесса с внешней стороны миндалин.
Правосторонний паратонзиллярный абсцесс встречается чаще, все признаки воспаления проявляются с правой стороны. Код по МКБ 10 – J 36 – перитонзиллярный абсцесс.
Паратонзиллярный абсцесс горла развивается на фоне ослабленного организма, неправильного медикаментозного лечения воспалительных процессов в миндалинах.
- проникновение в околоминдальные ткани стафилококков, стрептококков;
- травмы глотки, которые привели к нарушению целостности тканей;
- воспалительные процессы, связанные с прорезыванием зубов у детей, или зубов мудрости у взрослых;
- стрессы, переохлаждение, нарушения обменных процессов в организме;
- некоторые лекарственные препараты.
Паратонзиллярный абсцесс часто развивается на фоне сахарного диабета, иммунодефицита. Спровоцировать заболевание может курение, несбалансированное питание, злоупотребление алкоголем.
Во время ангины на миндалинах образуются рубцы, которые препятствуют оттоку гноя. При этом патогенные микроорганизмы скапливаются в околоминдальных тканях, образуются очаги воспаления, капилляры переполняются кровью, что проявляется в виде сильной отечности слизистой.
Основные признаки заболевания начинают проявляться за 2–8 дней до образования абсцесса. При этом отмечается постепенное ухудшение самочувствия человека.
Флегмонозная ангина — острый воспалительный процесс, возникающий в клетчатке миндалин и локализующийся в их глубоких слоях. Иногда данная форма ангины возникает как осложнение острого паратонзилита.
Если рассмотреть фото, на которой представлена флегмонозная ангина, видно, что гнойные массы сосредоточены на глотке с одной стороны. Коварность данного заболевания кроется в возникновении серьезных осложнений.
В зону риска попадают подростки и взрослые в возрасте 15-40 лет.
Среди распространенных причин данного вида ангины относят:
- проникновение в человеческий организм гемофильной палочки;
- люди которые от природы имеют рыхлую лимфоидную ткань;
- люди, имеющие заболевание хронический тонзиллит;
- нарушение работы желез Вебера, при котором в железах скапливаются продукты жизнедеятельности глотки, что ведет к развитию патологического процесса;
- травматизм миндалин из-за проникновения инородного тела;
- начальные стадии развития сахарного диабета;
- частый прием кортикостероидов, которые в основном применяют при проведении химиотерапии или же сложных хирургических операций.
- наличие иммунодефицита;
- при недостаточном лечении иных видов ангин.
Врачи отмечают, что простого инфицирования для развития патологии порой не достаточно, как дополнение идет переохлаждение, перенесенный стресс, сбои в работе обмена веществ и другие причины. Этиологическим фактором выступают гноеродная патологическая флора, наиболее известны стрептококки.
Флегмонозная ангина может быть представлена в трех формах: отечная, инфильтративная, абсцедирующая. Данные формы и есть тремя стадиями флегмонозной ангины, в завершении данных стадий появляется абсцесс.
Наиболее часто флегмонозная ангина поражает верхние полюса миндалин, реже в заминдальной области. Заболевание может быть односторонним и двухсторонним.
Симптоматика данной ангины каждый раз может отличаться, поэтому диагностировать ее очень тяжело.
Характерные симптомы флегмонозной ангины:
- возникновение болей в горле, которые ощущаются с той стороны, где идет патологический процесс (болевой синдром при еде, питье и разговоре);
- повышение температуры тела до 38 – 40 0С;
- всеобщее недомогание, головная боль, головокружения, болезненность суставов;
- гнусавость голоса;
- возникновение ушной боли в той стороне, где повреждена небная миндалина;
- голова приобретает вынужденное положение, которое сложно исправить;
- заметное нарушение в работе нижней челюсти;
- резкий, неприятный запах изо рта;
- увеличение в размерах лимфатических узлов на шее и под челюстью.
- Первоначально возникает отечность мягкого неба, при которой слизистая оболочка рта отличается бледностью и прозрачностью. Данное состояние затрудняет выявление места повреждения.
- Следующая стадия — инфильтрации, воспалительный процесс сосредотачивается в области отека.
- Завершающая стадия — гнойная форма или же паратонзиллярный абсцесс. Около миндальные ткани окрашены в ярко-красный цвет, а в середине воспаления находится абсцесс.
Диагностировать заболевание проводят для исключения ряда иных болезней. Для диагностики специалист проводит ряд процедур, а именно:
- Визуальная оценка глотки.
- Определение температуры тела.
- Врач выслушивает все жалобы пациента и тем самым собирает полный анамнез.
- Делают мазок слизистой глотки и отправляют на лабораторные исследования для выявления типа бактерий, а также их устойчивости к лекарственным средствам.
- Сдача крови на общий анализ, который покажет присутствие или отсутствие воспалительного процесса в иных органах.
После получения результатов анализа, врач составляет общую картину заболевания и назначает индивидуальное лечение флегмонозной ангины. Также учитывается возраст пациента и личные особенности организма.
Лечение флегмонозной ангины проводят либо консервативными методами, либо оперативным путем.
Консервативные методы включают перечень действий, которые применяются для лечения обычных ангин. Многие специалисты придерживаются мнения, что при стремительном развитии воспалительного процесса, избежать оперативного вмешательства при флегмонозной ангине невозможно.
Пациентам назначаются специальные методики, которые заключаются в прогревании и скорому вскрытию абсцесса. Широко используется лечение антибиотиками. Изначально проводится тест на выявление чувствительности к разного рода антибиотикам.
Для этого делается пункция, с использованием шприца и толстой иглы. Врач выявляет расположение абсцесса и вводит в него иглу, далее набирается в шприц немного гноя. Когда не удается выявить место абсцесса, либо гнойное отделяемое невозможно набрать, необходимо немного подождать.
Вскрытие абсцесса может произойти самопроизвольно.
Если абсцесс хорошо видно, то лечение проводится путем тупого вскрытия. В определенную область глотки врач вводить анестезирующее средство и ждет его действия. Обезболивание проводится не только для снижения болевого синдрома у пациента, а еще и для увеличения оперативной области врача, ведь мышцы челюстей ослабевают.
Как только анестезия подействовала, переходят к введению носового корнцанга. Данная манипуляция позволяет добиться свободного стекания гноя в ротовую область. При начале этого процесса, голову больного наклоняют вперед, для исключения попадания гноя в дыхательные пути и пищеварительную систему.
На сегодняшний день, эта процедура нашла широкое применение при лечении флегмонозной ангины. Специалисты рекомендуют ее проводить на стадии появления инфильтрата, что существенно снижает риск заражения крови и интоксикации организма. После завершения оперативного вмешательства, больному необходимо полоскать горло отварами трав. На следующий день процедуру необходимо повторить.
При хирургическом вмешательстве, врач вскрывает полость абсцесса с помощью скальпеля, тем самым запуская процесс оттока гнойной жидкости. Предотвратить склеивание краев разреза абсцесса можно полосканием антисептическими растворами.
Удаление миндалин может проводиться как после полного выздоровления, так и при возникновении и оперировании абсцесса.
Медикаментозная терапия не всегда дает положительные результаты, поэтому часто ее дополняют лечением народными средствами. Избавится от красного горла поможет полоскания аптечной ромашкой. Прекрасное средство для снятия воспаления мед в сотах, который необходимо медленно разжевывать.
Бактерицидными и успокаивающими свойствами обладает календула. Настой готовится из свежих или высушенных цветов. Перед полосканием в настой рекомендуется разбавить теплой водой.
Избавится от покраснения поможет лимон. Необходимо принимать небольшое количество лимонного сока каждый 10 часов.
Лечение народными методами необходимо проводить курсом, который составляет приблизительно 10 дней.
Отсутствие лечебной терапии, либо же неправильно назначенное лечение может привести к тяжким последствиям.
Чаще всего в качестве осложнения выступает отек гортани, который проходит за короткий промежуток времени после вскрытия абсцесса. Образования язв — редкий процесс, но иногда и он имеет место. Данный процесс может привести к сильному кровотечению, которое может завершиться летальным исходом для пациента.
Также к распространенным осложнениям относят:
- Воспалительный процесс, который охватывает большой участок грудной полости.
- Осложнения которые затрагивают внутричерепную область.
- Заражение крови.
- Аррозивные кровотечения.
- Абсцесс окологлоточной поверхности.
- Менингит.
Любой вид осложнения после ангины может развиться в том случае, если лечебный процесс начат не своевременно, либо вовсе отсутствовал.
Своевременное лечение ангины в 95% случаев дает положительные результаты, без всяческого рода осложнений.
К профилактическим мерам относятся следующие мероприятия:
- ежедневная тщательная гигиена ротовой полости, чистка зубов, ополаскивание, использование зубной нити;
- профилактические осмотры врачом стоматологом, для выявления проблем и своевременного лечения;
- при лечении ангин обязательно проходить полный курс;
- при возникновении частых воспалений стоит задуматься о удалении миндалин.
Защитить себя от ангины можно путем повышения защитных функций организма. Этого можно добиться занимаясь умеренными физическими нагрузками вместе с закаливанием организма. Очень полезно обливаться холодной водой, ходить босиком по мокрой траве. Следить за питанием, ведь сбалансированный рацион способен укрепить организм и повысить иммунитет.
Врачи категорически не рекомендуют заниматься самолечением, ведь существует большая вероятность возникновения серьезных осложнений.
Поставить точный диагноз может только квалифицированный специалист, руководствуясь собственный опытом и результатами анализов.
Подбирать оптимальный курс по избавлению от ангины необходимо учитывая личные особенности организма пациента, возрастные особенности и тяжесть заболевания.
Паратонзиллярный абсцесс (флегмонозная ангина, паратонзиллит) – заболевание при котором воспалительный процесс локализуется в клетках тканей вокруг миндалин. Развивается болезнь на фоне хронической ангины и тонзиллита, может быть односторонней или двусторонней.
Как выглядит паратонзиллярный абсцесс? Внешние проявления заболевания зависят от формы флегмонозной ангины:
- Начальная стадия – воспалительный процесс затрагивает верхние отсеки миндалин и небно-язычную дужку. Наиболее распространенный подвид заболевания, поскольку миндалины в верхней части плохо дренируются. Воспаленное небо выдвигается вперед, через 5 дней на дужке появляется желтоватый налет. Такой абсцесс часто вскрывается без оперативного вмешательства.
- При задней форме очаг воспаления находится между миндалиной и небно-глоточной дужкой. Главная особенность – патология не препятствует нормальному открыванию рта. По мере развития заболевания абсцесс распространяется на гортань, сужается просвет, дыхание затруднено.
- При нижней форме очаги воспаления перемещаются в нижние отсеки миндалин. Патология развивается на фоне стоматологических проблем, может возникнуть при прорезывании зубов.
- Наружная форма флегмонозной ангины встречается редко. Для нее характерно наличие воспалительного процесса с внешней стороны миндалин.
Читайте! Что такое постинъекционный абсцесс вы узнаете в нашей статье.
Правосторонний паратонзиллярный абсцесс встречается чаще, все признаки воспаления проявляются с правой стороны. Код по МКБ 10 – J 36 – перитонзиллярный абсцесс.
Паратонзиллярный абсцесс горла развивается на фоне ослабленного организма, неправильного медикаментозного лечения воспалительных процессов в миндалинах.
- проникновение в околоминдальные ткани стафилококков, стрептококков;
- травмы глотки, которые привели к нарушению целостности тканей;
- воспалительные процессы, связанные с прорезыванием зубов у детей, или зубов мудрости у взрослых;
- стрессы, переохлаждение, нарушения обменных процессов в организме;
- некоторые лекарственные препараты.
Важно! Часто флегмонозная ангина возникает после удаления миндалин, если после операции оставляют кусочки лимфоидной ткани.
Паратонзиллярный абсцесс часто развивается на фоне сахарного диабета, иммунодефицита. Спровоцировать заболевание может курение, несбалансированное питание, злоупотребление алкоголем.
Во время ангины на миндалинах образуются рубцы, которые препятствуют оттоку гноя. При этом патогенные микроорганизмы скапливаются в околоминдальных тканях, образуются очаги воспаления, капилляры переполняются кровью, что проявляется в виде сильной отечности слизистой.
Важно! Флегмонозная ангина в равной степени диагностируется у детей и взрослых.
Основные признаки заболевания начинают проявляться за 2–8 дней до образования абсцесса. При этом отмечается постепенное ухудшение самочувствия человека.
Как проявляется острый паратонзиллярный абсцесс:
- появляется болевой синдром, который локализуется с одной стороны горла;
- во время глотания и разговора возникает дискомфорт;
- повышение температуры, постоянная головная боль, озноб;
- ухудшение качества сна;
- начинает болеть ухо со стороны воспаления, увеличиваются лимфоузлы.
Скопления гноя приводит к появлению гнилостного запаха изо рта, возникает отечность языка, спазм жевательных мышц. Боль при абсцессе более резкая и мучительная, нежели при обычной ангине, она не утихает в спокойном состоянии. Болевой синдром усиливается при каждом незначительном движении, отдается в челюсти или ухе.
Все проявления заболевания чаще затрагивают правую сторону, при левостороннем паратонзиллярном абсцессе признаки проявляются с левой стороны.
Паратонзиллярный абсцесс у грудничка и детей до 2 лет связан с накоплением гноя в околомндальных тканях. У детей старшего возраста болезнь развивается на фоне хронической или недолеченной ангины.
Основные симптомы – высокая температура на протяжении 6 и более дней, затрудненное глотание, учащенное дыхание. Больной ребенок начинает разговаривать «в нос», грудничкам сложно сосать грудь. Дети начинают запрокидывать головы, наклоняют ее в ту сторону, где находится очаг воспаления. При пальпации можно обнаружить опухоль по бокам глотки, увеличенные лимфоузлы.
Больной ребенок нуждается в срочной госпитализации, глее будет проведено антибактериальное медикаментозное лечение, при необходимости врач произведет вскрытие абсцесса.
Важно! Для лечения флегмонозной ангины у детей используют Цефотаксим, Амоксициллин, Ампициллин.
Паратонзиллярный абсцесс нуждается в длительном медикаментозном лечении, основу которого составляют антибиотики. К консервативному лечению прибегают только на начальной стадии заболевания.
Можно ли лечить паратонзиллярный абсцесс бисептолом? Бисептол – противомикробный препарат, который не относится к группе антибиотиков.
Это лекарственное средство используют уже несколько десятков лет, поэтому многие бактерии не реагируют на него. Бисептол менее токсичен, но и менее эффективен в лечении абсцессов.
Принимать решение о целесообразности использования препарата в лечении флегмонозной ангины может только врач.
Читайте! В нашей статье вы можете узнать о причинах и симптомах заглоточного абсцесса: эффективные методы лечения.
Без квалифицированной медицинской помощи возможны следующие осложнения:
- Флегмона шеи – заболевание характеризуется быстрым распространением некроза, поражением нервных пучков и сосудов в шее. Гной начинает спускаться в пространство за грудиной, что может привести к нарушению в работе легких и сердца.
- Ангина Людвига – характеризуется широким распространением гнойных выделений. Заболевание развивается на фоне проникновения анаэробных микробов, которые отличаются повышенной агрессивностью. При патологии происходит увеличение шеи в размерах на фоне скопления газа в отмерших тканях.
- Сепсис – с кровотоком патогенные микробы разносятся по всему организму.
- Инфекционно-токсический шок – сильная интоксикация на фоне отравления организма продуктами распада мертвых тканей. Без своевременной медицинской помощи, возможно, наступление коматозного состояния.
Важно! Смертность от ангины Людвига составляет более 10%, даже при условии использования самых современных и сильных антибиотиков.
Для эффективного лечения используют антибактериальные средства на основе амоксициллина, макролиды, цефалоспорины последних поколений – Цефазолин, Цефураксим, Амиксацин.
Дополнительно назначают обезболивающие средства, иммуномодуляторы, витаминные комплексы. Обязательно необходимо полоскать горло растворами, которые содержат антисептические и антибактериальные вещества – фурацилин, мирамистин.
Биопарокс – наиболее эффективный препарат для лечения флегмонозной ангины. С его помощью удается приостановить активный рост патогенных микроорганизмов, уменьшить очаги воспалений. Лекарство имеет ярко выраженное антибактериальное и противовоспалительное действие.
Важно! Любой виды прогревания при флегмонозной ангине запрещены.
При отсутствии положительных результатов после использования консервативных методов врач назначает хирургическое лечение.
- отсасывание гноя – для этого проводят пункцию абсцесса, дренирование занимает 2–5 дней;
- вскрытие паратонзиллярного абсцесса – для этого в нем делают небольшой надрез.
Техника вскрытия не всегда дает положительные результаты, поскольку может не произойти отток гноя. Часто возникают осложнения в виде склеивания отверстия, что требует повторного вмешательства для расширения раны.
Радикальное лечение проводят путем двусторонней тонзиллэктомии. Такое вмешательство позволяет удалить очаги воспаления, которые стали причиной развития патологии.
Важно! Узнайте о симптомах и лечении абсцесса бартолиновой железы в нашей статье.
Лечение после вскрытия основано на консервативной терапии, которую используют для лечения заболевания на ранней стадии. Дополнительно врач может назначить Интраконазол для профилактики грибковых осложнений. В качестве обезболивающего средства используют парацетамол внутривенно.
Время госпитализации – 3–14 дней, в зависимости от степени тяжести заболевания, наличия осложнений после операции.
Паратонзиллярный абсцесс – сложное заболевание, которое может стать причиной многих серьезных патологий. Поэтому лечение в домашних условиях неприемлемо, необходима госпитализация. Методы нетрадиционной медицины можно использовать только как поддерживающее и профилактическое средство, когда миндалины уже без гноя.
источник