1. Пороки развития молочной железы
ü Амастия – отсутствие обеих молочных желез.
ü Мономастия – отсутствует одна молочная железа.
ü Полимастия – добавочные молочные железы или соски (полителия) располагаются обычно от подмышечной до паховой области. У этих больных часто развиваются дисгормональные гиперплазии, опухоли. Лечение – хирургическое.
ü Микромастия – симметричные недоразвитые молочные железы. Встречаются при эндокринных заболеваниях. Лечение – коррекция эндокринных заболеваний.
ü Макромастия – может быть истинной (увеличение железистой ткани) и ложной (увеличение жировой ткани). Истинная макромастия может наблюдаться в детском возрасте при заболеваниях эндокринной системы и при преждевременном половом созревании. У взрослых женщин она наблюдается во время беременности. Лечение в детском возрасте – это коррекция эндокринных нарушений.
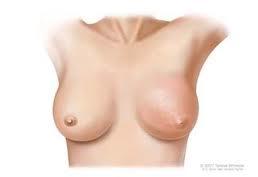
ü Мастоптоз – опущение молочных желез наблюдается у полных женщин и при резком похудании. Появляется боль, лимфостаз, мацерация. Лечение – ношение свободных лифчиков, изготовленных по заказам, пластические операции.
2. Воспалительные заболевания:
а) Неспецифические: острый и хронический мастит;
б) Хронические специфические заболевания: туберкулез, актиномикоз, сифилис.
3. Дисгормональные гиперплазии: мастопатия, мастодиния, гинекомастия.
4. Доброкачественные опухоли: фиброаденомы, папилломы.
5. Злокачественные опухоли: рак, саркома.
Диагностика заболеваниймолочной железы
ü Анамнез: наличие выделений из соска; особенности менструального цикла; количество родов; абортов.
ü Осмотр: акцентируется внимание на размер, форму молочной железы уровень расположения сосков, состояние кожи (втяжение, симптом «лимонной корки»).
ü Пальпация молочных желез проводится в положении стоя и лежа с обязательным обследованием региональных лимфатических узлов.
Самообследование. Признаки заболевания молочной железы,при которых женщина должна обратиться к врачу:
1. Уплотнение в молочной железе.
2. Увеличение одной из молочных желез.
3. Опускание одной из молочных желез.
4. Сморщивание кожи на молочной железе.
5. Образование впадины на соске.
6. Геморрагические выделения из сосков.
7. Увеличение регионарных лимфатических узлов молочной железы.
Оптимальным периодом для исследования молочных желез и самообследования у женщин репродуктивного возраста является первая фаза цикла (пролиферативная) с 5–6 по 12–14 день от начала менструации.
Специальные методы обследования:
• маммография – выполняется в двух проекциях, должна проводится всем женщинам ежегодно;
• контрастная маммография с введением контрастного вещества тупой иглой в отверстие млечного хода выполняется при наличии кровянистых выделений из соска;
• ультразвуковое исследование может применяться многократно в процессе динамического наблюдения;
• пункционная аспирационная биопсия;
• диагностическая секторальная резекция молочной железы
• Дуктография молочной железы – рентгенологическое исследование протоков молочной железы после введения в них контрастного вещества. Показанием к применению этого метода является выделения из сосков.
• Ультрозвуковое исследование является вторым по значимости методом диагностики после маммографии. Наиболее эффективно это исследование у нерожавших женщин в возрасте до 30 лет, у женщин с плотными молочными железами. Показания к ультразвуковому исследованию: выявление рентгенонегативных пальпируемых образований (10–15%); выявление воспалительных процессов в молочной железе; проведение инвазивных процедур (тонкоигольная биопсия, трепанбиопсия) под ультразвуковым контролем.
• Магнитно-резонансная и спиральная компьютерография являются весьма эффективными для определения так называемых «немых» опухолей молочной железы, состав-ляющих 1% всех опухолей молочной железы и выявляемых по наличию метастазов в аксилярной области.
• мазки-отпечатки получают путем непосредственного соприкосновения между опухолью, выделениями из соска и предметным стеклом или же из осадка жидкости после пункции кистозной полости.
• Гистологическое исследование — наиболее информативный и достоверный метод дифференциальной диагностики. (трепан-биопсия с получением столбика тканей; инцизионная биопсия чаще всего в объеме секторальной резекции)
Мастит – неспецифический воспалительный процесс в молочной железе (острый или хронический).
Острый мастит в 90% всех случаев встречается послеродовом периоде (лактационный мастит: первородящие – 70%, повторнородящие – 27%, многорожавщие – 3%).
Возбудителями мастита у 80% является стафилококк, в остальных случаях наблюдаются ассоциации со стрептококком, кишечной палочкой, неклостридиальными анаэробами.
Предрасполагающими факторами для развития мастита являются трещины сосков, лактостаз, нарушение личной гигиены.
По локализации острый мастит бывает:
По формам или фазам течения заболевания мастит подразделяют на:
Серозный мастит. Беспокоят боли в молочной железе, может наблюдаться малозаметное увеличение контуров железы, кожа не изменена, при пальпации определяется упругость и болезненность. Температура тела до 39°С.
Инфильтративный мастит. В железе образуется резко болезненный инфильтрат с нечеткими контурами, железа увеличена в размерах, кожа над инфильтратом гиперемирована. Увеличиваются и становятся болезненными подмышечные лимфатические узлы. У больных наблюдается озноб, потливость, бессонница, головные боли. Температура тела 39–40° С, в крови лейкоцитоз и сдвиг лейкоцитарной формулы влево.
Абсцедирующий мастит.Клиническая картина такая же как и при инфильтративной фазе, но с более выраженными признаками интоксикации. Инфильтрат ограничивается. Пальпируется размягчение, флюктуация.
При расположении абсцесса на задней поверхности железы он может вскрываться в клетчатое пространство – ретромамморный абсцесс (плавающая железа, сосок приподнят кверху).
Флегмонозный мастит.Молочная железа гиперемирована, при надавливании образуется ямка, сосок втянут. Пальпаторно определяются участки флюктуации. У больных септическое состояние с выраженным интоксикационным синдромом.
Гангренозный мастит. Обычно наблюдается у больных поздно обратившихся за медицинской помощью или при тромбозе сосудов молочной железы. Молочная железа увеличена в размерах, пастозна, кожа сине-багрового цвета, местами покрыта пузырями, участками некроза. У больных выраженные воспалительный и токсический синдромы.
Течение мастита может осложняться лимфангитом, лимфоденитом и сепсисом.
Серозный и инфильтративный мастит лечится консервативно.
ü покой молочной железе путем косыночного подвешивания ее (но не сдавливать).
ü отсасывание молока молокоотсосом, сцеживание, уменьшают прием жидкости.
ü препараты подавляющих локтацию (бромокриптин, комбинацию эстрогенов с андрогенами), кормление грудью прекращают.
ü В течение первых суток возможно применение холода. В дальнейшем применяется сухое тепло либо созревающие компрессы.
ü ретромаммарная новокаиновая блокада, назначается антибактериальная терапия, УФО, ультразвук, УВЧ.
При абсцедирующем мастите показано хирургическое лечение.
ü С диагностической целью допустима пункция абсцесса.
ü под внутривенным наркозом абсцесс вскрывается радиальным разрезом, не доходя до околососкового кружка 2см.
Ретромаммарные и глубоко расположенные интрамаммарные абсцессы вскрываются полуовальным разрезом по нижней переходной кожной складке (разрез Бранденгейера). Этот разрез позволяет избежать пересечения внутридольковых млечных протоков, обеспечивает хорошие условия оттоку гноя и дает хороший косметический результат.
При флегмонозном мастите выполняются широкие радиальные и ретромаммарные разрезы и дренирование.
При гангренозном мастите производится мастэктомия.
Хронический мастит может быть исходом острого и самостоятельным заболеванием. Пальпаторно определяются инфильтраты. Для уточнения диагноза показана пункционная или операционная биопсия. При наличии гнойного процесса показано вскрытие гнойника, при наличии инфильтрата –физиотерапевтическое лечение.
Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
источник
План лекции.
1. Мастит. Причины, клинические проявления, принципы диагностики и лечения.
2. Дисгормональные гиперплазии и доброкачественные опухоли молочной железы.
Мастит – это воспалительный процесс грудной железы, обусловленный застоем молока и/или микробной контаминацией. Болеют в основном молодые женщины, как правило, в ближайшем послеродовом периоде, хотя могут болеть мужчины и даже новорожденные.
Этиология. Основные возбудители мастита: грамположительные кокки – 70%, грамотрицательные микроорганизмы – около 30%.
Патогенез мастита.
В развитии мастита решающее значение имеют три условия:
Ø Предрасполагающие факторы, которые обусловливают снижение общей сопротивляемости организма:
— беременность, особенно на фоне сопутствующих заболеваний (ревматизм, пороки сердца, сахарный диабет и др.);
— патология беременности (гестоз, эклампсия и др.);
— патология родов (выраженная кровопотеря, разрыв промежности; затяжные роды).
Ø Застой молока в грудной железе, даже без наличия микробов вызывает местное серозное воспаление, что весьма часто осложняется гнойной инфекцией.
Застой молока у кормящей родильницы может быть вследствие различных причин:
— несоответствие молочных протоков физиологической активности грудной железы в момент лактации;
— плоский сосок, затрудняющий процесс сосания молока новорожденным;
— недостаточное сцеживание молока после кормления ребенка, особенно при обильной лактации;
— ранний переход на искусственное вскармливание (ребенок охотнее ест искусственную смесь).
Ø Возможные пути микробной контаминации:
— каналикулярный – по молочным ходам вглубь железы;
— лимфогенно – из трещин, эрозий, мацераций соска;
— гематогенно – крайне редко при септикопиемии.
Пути распространения инфекции при мастите:
Опасности мастита:
1. Выпадение функции железы вследствие разрушения долек;
2. Косметические дефекты грудной железы;
3. Развитие хронического мастита (предракового состояния);
4. Развитие сепсиса с неблагоприятным исходом.
Клинико-морфологическая классификация мастита:
1. Серозный мастит (грудница)
2. Серозно-инфильтративный мастит
5. Гнилостный (гангренозный) мастит
6. Хронический инфильтративный мастит
Классификация мастита в зависимости от локализации процесса (рис. 1)
1.Поверхностный (премаммарный) мастит – воспаление подкожно-жировой клетчатки в области грудной железы;
2.Субареолярный поверхностный мастит – процесс поражает жировую клетчатку в области ареолы, может вовлекать в процесс молочные ходы с развитием молочных свищей;
3.Интрамаммарный мастит – процесс, поражающий дольки железы;
4.Ретромаммарный мастит – процесс, располагающийся за собственной фасцией грудной железы;
5.Панмастит – субтотальное или тотальное поражение железы.
Рис. 1. Возможные локализации мастита:
Клинические проявления мастита
Симптоматика мастита определяется локализацией процесса, стадией и распространенностью.
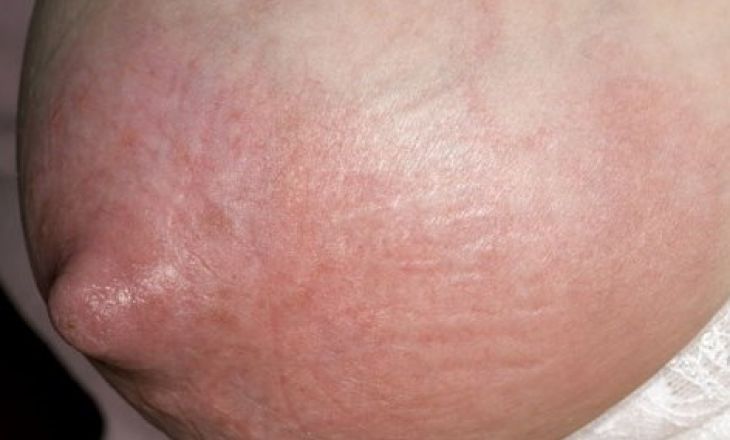
1. При серозной и серозно-инфильтративной стадии мастита отмечается интенсивная боль в грудной железе, имеет место умеренный эндотоксикоз: дискомфорт, плохое самочувствие, отсутствие аппетита повышение температуры тела до 38,0-38,5 0 С, лейкоцитоз до 10-12•10 9 /л. Грудная железа диффузно увеличена, кожа гиперемирована, иногда пальпируются нечеткие болезненные инфильтраты.
2. При гнойно-некротической стадии мастита особое значение имеет локализация процесса: подкожные абсцессы протекают с незначительным токсикозом, интрамаммарные и особенно ретромаммарные маститы сопровождаются тяжелым и крайне тяжелым эндотоксикозом: общее состояние тяжелое, интенсивные пульсирующие распространенные боли, температура тела выше 38,5 0 С, выраженная одышка, озноб, лейкоцитоз 15-25•10 9 /л, выраженный сдвиг влево, токсическая зернистость нейтрофилов, высокое СОЭ. Грудная железа увеличена в объеме, кожа гиперемирована с синюшным оттенком, пальпаторно определяются резко болезненные инфильтраты с размягчением, где выявляется флюктуация, пальпируются увеличенные, чрезвычайно болезненные регионарные лимфатические узлы (лимфаденит).
3. Хронический инфильтративный мастит может быть первичный – исходно хроническое, как правило, серозно-инфильтративное воспаление, или вторичный – неполное выздоровление после перенесенного интрамаммарного гнойного мастита.
Хронический инфильтративный мастит, как правило, не сопровождается эндотоксикозом и не угрожает здоровью и жизни пациентки, но как всякий длительный хронический воспалительный процесс может индуцировать метаплазию железистого эпителия, в связи с чем рассматривается как предрак грудной железы.
Пальпация в грудной железе в течение длительного времени инфильтратов различной величины и плотности, периодические боли и субфебрильная температура обеспечивают объективную информацию о диагнозе; ультразвуковые данные, маммография и морфологические исследования с помощью пункционной биопсии позволяют обосновать показания для оперативного лечения: секторальная резекция в пределах здоровых тканей с последующим гистологическим исследованием.
Лечение мастита
1. Консервативное лечение проводится в серозную и серозно-инфильтративную стадии острого мастита.
Ø Ликвидировать и предупредить дальнейший застой молока;
Ø В первые сутки – массаж грудной железы;
Ø Физиотерапевтические процедуры, обеспечивающие поддержание реактивной гиперемии: солюкс, УФО, УВЧ, ЛУЧ – 2, ультразвук, 25–30% димексидовый или полуспиртовый компрессы;
Ø Профилактическое назначение антибиотиков и антисептиков;
2. Оперативное лечение острого мастита производится в гнойно-некротическую стадию.
Ø При поверхностном премаммарном мастите производится пункция, аспирация экссудата, введение микроирригатора. В последующем рекомендуется фракционное промывание и орошение полости гнойника 3-4 раза в сутки в течение 2 – 3 дней.
Ø При интрамаммарном мастите вскрытие гнойника производится радиарным разрезом, ревизия его полости, иссечение некротических тканей, промывание пульсирующей струей раствором антисептика:
— при полном удалении некротических тканей и надежной санации, полость дренируется силиконовой трубкой, введенной путем пункции через неизмененную кожу, рана ушивается наглухо;
— при невозможности иссечь все некротические ткани рана дренируется марлевыми салфетками и трубчатыми дренажами.
Ø При сотоподобном мастите выполняется секторальная резекция молочной железы.
Ø При гнойном субареолярном мастите вскрытие абсцесса производится без повреждения ареолы.
Ø При ретромаммарном мастите разрез производится по переходной складке у нижнего края грудной железы (рис. 2.2).
Ø При панмастите выполняется субтотальное удаление грудной железы.
Рис. 2.2. Виды разрезов при гнойном мастите.
3. Общее лечение мастита
1. Детоксикационная терапия
2. Антибактериальная терапия
3. Десенсибилизирующая терапия
4. Стимуляция естественной резистентности и иммунокоррекция.
Дисгормональные гиперплазии и
доброкачественные опухоли молочной железы
Ø Галактоцеле (молочная киста)
Дисгормональные мастопатии (фиброаденоматоз, склерозирующий аденоматоз молочной железы и др.) – изменения молочных желез, характеризующиеся разрастанием плотной соединительной ткани, в которой расположены очаги рыхлой железистой ткани и мелкие кисты с прозрачной жидкостью.
источник
Абсцесс молочных желез – это воспаление участка мягкой ткани молочной железы, который наполняется гноем. Один из разновидностей осложнения после первичных заболеваний груди, таких как: мастит, гематома, кисты или прочих гнойно-воспалительных проблем. Заболевание протекает остро, с повышением температуры, и при несвоевременном лечении может привести к критическому состоянию организма.
По международной классификации болезней, или МКБ 10, ему присвоен код O91.1 «Абсцесс молочной железы, связанный с деторождением» и N60-N64» Болезни молочной железы».
Основной группой, страдающей абсцессом, являются женщины, иногда кормящие матери, особенно когда они впервые после родов начинают кормить грудью. Так же подвержены новорожденные, взрослые мужчины и подростки, хотя у последних двух групп это редкое явление.
По классификации абсцесс маммологи делят на следующие разновидности:
- Подкожный абсцесс , определяется проще остальных, так как расположен неглубоко под кожей и виден по гнойным скоплениям. Очаг определяется на ощупь.
- Субареолярный абсцесс находится в районе сосков, встречается у кормящих женщин.
- Интрамаммарный абсцесс находится в глубине желез груди.
- Ретромаммарный абсцесс расположен между жировой клетчаткой и грудными мышцами. Считается опасным видом, так как грозит выходом гноя в грудную полость.
По заражению абсцесс делится на односторонний (встречается чаще), и двухсторонний, когда поражены обе молочные или грудные железы.
По количеству гнойников абсцессы делятся на одиночные и множественные.
Главной причиной абсцесса является инфекция, которая попадает в молочную или грудную железу через трещины на сосках у кормящих матерей, либо при повреждении ткани. Возбудителями абсцесса являются стафилококковая и стрептококковая инфекции. В связи с ослабленным иммунитетом они поражают уязвимые участки. Также встречается появление абсцесса из-за переохлаждения или гормонального нарушения. Воспаление волосяного корня тоже является причиной абсцесса, образуя нарыв. Провоцировать абсцесс могут наличие пирсинга, курение, отказ от кормления грудью и как результат застой молока, ослабленный иммунитет.
Абсцесс грудной железы образуется также наряду с такими болезнями, как:
- галактофорит, или воспаление молочных протоков
- лактостаз, или застой молока в молочных железах
- мастит, или воспаление паренхимы молочных желез
- новообразования в молочных железах.
При травмировании грудной клетки в основном страдают молочные железы. Внутри тканей сосуды лопаются, образовывая гематомы, которые при наличии инфекции в организме, начинают гноиться. При абсцедировании гнойные образования проникают в ткани и вызывают воспаления.
Симптомами абсцесса являются:
- боли в молочной или грудной железе, не снимаемые даже болеутоляющими средствами, носящие распирающий и давящий характер
- поднятие температуры до 38 градусов и озноб
- образование плотности вокруг воспаления
- отеки и покраснения кожных покровов в районе абсцесса
- у кормящих женщин изменение свойств молока: запах, консистенция, цвет
Если абсцесс образовался из-за повреждения молочной железы, тогда его признаки активизируются через три дня и более. Больных также беспокоит боль, особенно усиливающаяся при тряске, ходьбе. При пальпации на ощупь определяется точный очаг заболевания. Возможно вытекания гноя из соска, местами с кровяными выделениями. Лимфоузлы в подмышках на стороне воспаления увеличиваются и приносят болевые ощущения. Воспаление может провоцировать тошноту, рвоту, учащенное сердцебиение и слабость.
Некоторые симптомы появляются в зависимости от вида болезни.
Если при подкожном воспалении образуется уплотнение и покраснение, то при ретромаммарном абсцессе внешних признаков на молочной железе не наблюдается, так как гнойное воспаление находится глубоко в тканях.
Воспаленная молочная железа приподнимается немного вверх. По симптоматике выявляется полная картина абсцесса.
Для лечения и устранения абсцесса необходимо незамедлительно обратиться к врачу. Это заболевание могут наблюдать маммолог, гинеколог или хирург. Сначала проводится внешний осмотр больного места и прощупывание его пальцами. Для диагностики врачу могут потребоваться следующие процедуры:
- Рентген молочной железы (маммография). Помогает определить форму и размеры очага воспаления. На снимке абсцесс имеет вид кольца со светлой серединой. Плюсом является хорошее качество изображения, благодаря чему видны гнойные образования маленьких размеров. А минус рентгена в том, что он не передает полную картину состояния воспаления на фото.
- УЗИ или сонография молочной железы. Делается для изучения гнойников, их количества, размеров и области их нахождения. Показывает стадию воспаления, и есть ли у него капсула. На сонографическом снимке очаг похож на пятно темного цвета, которое в зависимости от стадии абсцесса имеет размытые или четкие границы. Под пятном расположена дорожка, которая говорит о присутствии гнойной жидкости. Минусом УЗИ является слабое разрешение снимка, которое не позволяет наблюдать небольшие гнойники.
- Компьютерная томография. Назначается, если результат не достаточно ясен. Либо выявляет ретромаммарный абсцесс, не определяемый другими видами обследований. Это идеальный способ исследования любых образований в груди, так как предоставляет очень подробную информацию о воспалении. При УЗИ ультразвук не может проникнуть глубоко в толщу ткани, рентген не показывает полное пространство, оно не помещается на снимке. Минусы исследования в том, что оно дорогостоящее и имеет высокий уровень облучения. Томография назначается в экстренных случаях.
- Пункционная биопсия – сбор биоптата (тканей груди, гноя) с помощью длинной иглы и его изучение с помощью микроскопа.
В лабораторных условиях проводят общий анализ крови и бактериологические исследования. По крови определяется количество лейкоцитов, а по гнойным выделениям определяется возбудитель инфекции.
Дифференциальная диагностика данного заболевания проводится при гематомах, фиброаденомах, флегмоной или карциномой молочной железы. В нее входят такие процедуры, как цитограмма выделений из соска, пункция воспалительного очага и биопсия ткани, которая передается на гистологию. Видео проведения исследований при абсцессе можно найти в интернете.
Рассмотрим возможные направления лечения.
Для лечения абсцесса грудной железы требуется хирургическое вмешательство. Во время операции хирурги вскрывают воспаленный участок и проводят дренирование, то есть выводят гной из очага. Перед вскрытием делается несколько разрезов от соска к основанию груди, все гнойные скопления соединяются и высасываются, затем рана обрабатывается антисептическим раствором. Устанавливается дренаж в виде трубки для высасывания остатков гнойной массы. После установки дренажа разрез ушивается не полностью. В течение трех дней дренаж остается в полости. После прекращения выделений железа зашивается окончательно.
В случае одного воспалительного очага возможна пункционная аспирация, то есть высасывание гнойной жидкости с помощью шприца и введение в освободившееся пространство антибиотика. Процедура дает меньшую эффективность, но не оставляет рубцов. Во время процесса заживления проводятся регулярные перевязки и промывание области раны антисептическими препаратами.
Совместно с хирургическими процедурами врач может назначить лечение антибактериальными препаратами. В зависимости от вида возбудителя инфекции антибиотикотерапия может включать в себя пенициллины, фторхинолоны, цефалоспорины. Иногда врач может назначить компресс с димексидом.
Если произошла интоксикация организма и гнойные поражения были достаточно объемными, может использоваться инфузионная терапия. Она используется для выведения из организма токсических веществ.
Нестероидные противовоспалительные препараты применяют в хирургии для облегчения болевых ощущений, снижения воспаления и нормализации температуры. Для этого через капельницу вводятся глюкоза, белок, солевой раствор, электролиты, сыворотка крови.
После длительного медикаментозного лечения необходимо начать прием иммуномодулирующих препаратов. При грудном вскармливании обязательно прекратить кормление воспаленной грудью во время лечения и периода восстановления. После снятия воспалительного процесса показаны массажи и физиопроцедуры.
На самом начальном проявлении абсцесса, когда бактерии еще не расплавили ткань грудной железы, есть возможность избежания оперативного вмешательства. Для этого используют гепариновую мазь. Она снимает воспаление и выполняет антибактериальную функцию. Также помогает разжижать кровь в месте воспаления, чтобы не образовывались сгустки. Совместно с мазью проводится также лечение антибиотиками. Гепариновой мазью нельзя пользоваться во время беременности.
На начальной стадии абсцесса можно воспользоваться в домашних условиях народными средствами:
- Компрессы из лука. Существуют два способа лечения луком. В первом случае свежая луковица натирается на терке для образования кашицы, ее перекладывают на марлю, затем наносят на больную грудь и оставляют на 5 часов. Через время компресс меняется. Для второго способа необходимо запечь луковицу и смешать с хозяйственным мылом, натертым на терке. Также нанести на марлю и приложить к груди на три часа, дважды в день процедура повторяется.
- Мазь из меда. Приготовить смесь из меда, мази Вишневского и 70% этанолового спирта в равных частях. Такой компресс наносится на больное место на 12 часов.
- Компрессы из алое. Нижний лист алоэ измельчить до состояния кашицы, с помощью марлевой повязки наложить на молочную железу на 12 часов.
Для предупреждения и профилактики абсцесса молочной железы необходимо хорошо и правильно питаться, отказаться от курения, не делать пирсинг сосков, своевременно выявлять эндокринные нарушения, укреплять иммунитет, вести здоровый образ жизни.
Для кормящих женщин профилактика абсцесса заключается в полном и своевременном сцеживании молока, постоянной гигиене молочных желез.
Перед кормлением обязательно мыть руки, принимать воздушные ванны груди, беречься от переохлаждения. При образовании трещин сосков необходимо вовремя их лечить и регулярно менять нательное белье.
Для лечения трещин можно использовать масла с ранозаживляющими свойствами (облепиховое, персиковое), мази Пурелан, Бепантен, Ретинол, Декспантенол, витамин А в растворе. Если своевременно обратиться за медицинской помощью и пройти полный курс лечения, то заживление раны пройдет быстро и молочные железы восстановят свои функции.
источник
Абсцесс молочной железы — это патология, сопровождающаяся нагноением тканей груди. Заболевание характеризуется течением воспалительного процесса, из-за чего возникают болезненные ощущения разной степени интенсивности. Развитие патологии сопровождается повышением температуры тела и выделениями гнойного экссудата из сосков. Лечение абсцесса комплексное, предполагающее хирургическое вмешательство и прием антибиотиков.
Развитию заболевания способствует инфицирование молочной железы патогенными микроорганизмами. Чаще это происходит после заражения:
- стафилококками;
- протеем;
- стрептококками;
- кишечной палочкой.
Также не исключена вероятность развития абсцесса после инфицирования:
- туберкулезом;
- синегнойной палочкой;
- пневмококками;
- сифилисом;
- патогенными грибками (актиномицетами);
- бруцеллой и другими микроорганизмами.
Инфицирование не всегда вызывает нагноение молочных желез. К развитию абсцесса приводят сопутствующие патологии:
- Мастит. Заболевание возникает на фоне застоя молока при грудном вскармливании, из-за чего воспаляются местные ткани и снижается локальный иммунитет. Это способствует присоединению вторичной инфекции.
- Травмы. Из-за механических повреждений в проблемной зоне формируются гематомы, которые со временем нагнаиваются.
- Галактофорит. Заболевание характеризуется воспалением млечных протоков. В основном галактофорит возникает после травм груди.
- Доброкачественные новообразования (включая кисты). Опухоли сдавливают млечные протоки, провоцируя застой жидкости в груди.
- Гормональный дисбаланс. Из-за этого нарушения лимфатическая жидкость и кровь застаиваются в молочной груди, вследствие чего активизируются патогенные микроорганизмы. Гормональный дисбаланс возникает на фоне беременности, эндокринных и ряда других патологий.
К абсцессу груди также приводят другие заболевания и новообразования, развитие которых сопровождается нагноением тканей:
- карбункул;
- фурункулез;
- лимфаденит, локализованный в подмышках;
- пиодермия.
При указанных патологиях патогенные агенты распространяются по организму вместе с током крови и локализуются в молочных железах, провоцируя воспаление и нагноение.
Чаще инфицирование груди происходит через поврежденный сосок или ареолу. Реже патогенные микроорганизмы проникают в молочную железу через кровеносную систему.
Бактерии, попадая в млечные протоки, активно размножаются. В процессе развития патогенной микрофлоры появляются множественные продукты распада, из-за чего у пациента возникают симптомы острой интоксикации организма. Иммунная система в ответ на проникновение инфекции продуцирует антитела, воздействие которых на проблемные зоны ведет к образованию отека. Из-за этого нарушается микроциркуляция жидкостей в молочных железах.
По мере развития воспалительного процесса расплавляются местные ткани. Результатом описанных процессов становится появление плотной капсулы, которая ограничивает зону поражения от здоровых участков. В этом новообразовании скапливается гной.
В зависимости от локализации патологического процесса, характера поражения и других факторов выделяют следующие виды абсцесса молочной железы:
- Подкожный. Абсцесс развивается в поверхностных слоях эпидермиса, благодаря чему диагностируется без затруднений.
- Субареолярный. Локализуется около соска и ареолы. Возникает в основном у женщин в период лактации.
- Интрамаммарный. Патологический процесс протекает внутри железистой ткани.
- Ретромаммарный. Воспаление локализуется между жировой клетчаткой и мышечным слоем. Ретромаммарный абсцесс считается наиболее опасной формой болезни, так как чаще сопровождается расплавлением тканей и распространением гноя в полость груди.
Также патология классифицируется в зависимости от зоны поражения. По этому признаку выделяют одно- и двусторонний абсцесс (поражаются соответственно одна или две молочные железы). Кроме того, принято выделять одиночные и множественные формы.
Со временем отекает проблемная железа. Возможно выделение гнойного экссудата с кровяными примесями из соска. Лимфатические узлы, расположенные со стороны проблемной молочной железы, увеличиваются в размерах.
Из-за активности патогенных микроорганизмов возникают симптомы интоксикации:
- приступы тошноты в сочетании с рвотой;
- общая слабость;
- тахикардия;
- снижение аппетита.
Характер клинической картины определяется локализацией патологического процесса. Субареолярный абсцесс вызывает отек соска и ареолы, из-за чего последние увеличиваются в размерах. При интрамаммарной форме диагностируется уплотнение в молочной железе. Развитие ретромаммарного абсцесса сопровождается менее выраженной симптоматикой. При такой форме патологии молочная железа приобретает вид полусферы, но патологический очаг не прощупывается.
Без адекватного лечения поверхностный абсцесс провоцирует появление свищей в железе. Не исключена вероятность прорыва гнойника, из-за чего экссудат попадает в молоко и кровь, и образования флегмоны.
При подозрении на абсцесс молочной железы обследованием пациента занимаются маммолог либо хирург. Предварительный диагноз ставится посредством сбора информации о состоянии пациентки и выявления взаимосвязи между развитием патологии и воздействием провоцирующих факторов.
Более полную картину дают результаты инструментального обследования. Для этого назначаются:
- Анализы крови и мочи. Показывают наличие воспалительных процессов в организме.
- Бактериологический посев грудного секрета. Позволяет определить тип патогенных микроорганизмов, поразивших молочные железы. Забор секрета производится с помощью пункции.
- УЗИ. Помогает определить точную локализацию, размеры и количество гнойников.
- Маммография. Дает аналогичные результаты, что и УЗИ. С помощью маммографии абсцесс дифференцируется с другими патологиями невоспалительного характера.
- КТ. Метод применяется, когда на УЗИ невозможно определить тип новообразования. КТ обязательна при ретромаммарном абсцессе.
Прежде чем приступать к лечению, необходимо дифференцировать нагноение тканей с новообразованиями в молочной железе: некроз, карцинома, флегмона, фиброаденома. Для этого назначаются цитограмма и биопсия.
В ходе хирургической операции проводится вскрытие абсцесса с последующим дренированием сформированной полости. После удаления гноя рана обрабатывается антисептическим раствором. По окончании манипуляций в грудь вставляется дренаж, а иссеченные ткани частично ушиваются. Через 3-4 дня трубка удаляется.
При незначительном и единичном абсцессе гной удаляется с помощью аспирации, в рамках которой в проблемную зону вводится игла. После процедуры в полость подается антибактериальный препарат.
Важным условием для успешного восстановления пациента является прием антибиотиков. Активность патогенных микроорганизмов подавляется с помощью препаратов цефалоспоринового, пенициллинового ряда либо фторхинолами. Купировать болевой синдром, снизить температуру помогают нестероидные противовоспалительные препараты. Вместе с указанными медикаментами рекомендован прием иммуномодуляторов для стимуляции иммунной системы и повышения сопротивляемости организма воздействию патогенных бактерий.
Проводимое лечение не исключает вероятность рецидива абсцесса в будущем. Поэтому важно проводить профилактику заболевания. Для этого необходимо в период лактации регулярно сцеживать молоко и промывать грудь. Также рекомендуется вовремя устранять трещины на сосках, соблюдать принципы правильного питания и принимать витаминные комплексы.
Во избежание рецидива абсцесса следует лечить эндокринные патологии, отказаться от вредных привычек и не делать пирсинг.
источник
1. Инфильтративно-гнойный (сотоподобный, апостематозный).
Самой частой формой мастита является Интрамаммарная форма, когда гнойник расположен в глубине молочной железы.
При расположении гнойника непосредственно под кожей или под кожей ареолы соска возникает соответственно подкожный и субареолярный мастит. Эти маститы не связаны с железистой тканью молочной железы и протекаю легче, чем интрамаммарный мастит. Обычно они возникают при наличии мелких гнойников, инфицированных ранок и трещин на соске и коже молочной железы.
К редким формам мастита относиться ретромаммарный мастит, который возникает при прорыве гнойника в ретромаммарное пространство — между фасцией большой грудной мышцы и капсулой задней поверхности молочной железы.
Клиническая картина: заболевание послеродовым маститом происходит в сроки от 5 до 30 дней после родов. Пик заболевания приходиться на период от 7 до 15 дней после родов. Мастит в сроки более 30 суток встречается редко и обычно не связан с родами и внутрибольничной инфекцией.
Часто маститу предшествует лактостаз, но не всегда. Заболевание связано в первую очередь с проникновением в железу инфекции (золотистый стафилококк) и воспалительной инфильтрацией ее тканей, при этом в самой железе начинает пальпироваться болезненный инфильтрат, занимающий часть или всю молочную железу. Иногда больные, да и сами врачи расценивают наличие такого плотного инфильтрата, как наличие лактостаза, т.е. зоны переполненной молоком. Возникает иллюзия, что достаточно сцедить или «раздавить» этот комок и все пройдет. Невзирая на боль и лихорадку процесс сцеживания затягивается на несколько суток и заканчивается оперативным лечением. Поэтому к диагнозу «лактостаз» надо относиться очень взвешено, — если в течение 2-3-4 часов не удается «расцедить» инфильтрат, если сохраняется высокая Т, распирающие боли в молочной железе и пальпируется болезненное образование, это состояние надо расценивать, как серозную форму мастита и начать соответствующее лечение.
Серозные и серозно-инфильтративные формы мастита продолжаются в течение 3 суток, иногда несколько дольше, затем они превращаются в гнойные.
Заболевание, как правило, начинается остро и бурно. Температура тела при серозном мастите повышается до 38–39 0 С с ознобом, имеются другие признаки интоксикации. Ухудшается общее состояние (головная боль, слабость), появляются боли в молочной железе, особенно при кормлении ребенка.
Больная грудь несколько увеличивается в объеме. Кожа в области поражения может быть умеренно гиперемирована, но так бывает только если очаг расположен близко к поверхности или если имеется запущенный гнойный процесс, но чаще кожа остается обычного цвета. При пальпации в толще железы могут определяться болезненные округлые образования, плотно-эластической консистенции. Образование может быть одно или несколько, а иногда образование захватывает всю молочную железу.
Несмотря на серозный характер воспаления, лабораторные показатели реагируют на него довольно резко: в крови лейкоцитоз до 15-20 тыс., сдвиг Л-формулы влево. Увеличивается СОЭ.
При переходе серозной формы в серозно-инфильтративную интоксикация нарастает, с начало заболевания проходит 2-3 суток, инфильтрация в молочной железе окончательно определяется в плотный болезненный инфильтрат с четкими границами, удается даже прощупать его бугристую поверхность. Возникают проблемы с дифференциальной диагностикой между серозно-инфильтративной формой мастита и инфильтративно-гнойной.
Гнойно-инфильтративный (апостематозный, сотоподобный) мастит. При переходе серозной формы в гнойно-инфильтративную форму резких изменений в клинической картине не происходит. Сохраняется высокая температура до 38–39 0 С, озноб и другие признаки интоксикации. Молочная железа несколько увеличена, в глубине железы пальпируется плотный болезненный инфильтрат. Кожа молочной железы бывает гиперемирована, но не всегда – даже при гнойных процессах кожа может оставаться обычного цвета. Так как гнойники имеют маленький размер, то ни каких признаков размягчения тканей инфильтрата и, тем более, признаков флюктуации не возникает. Могут появиться увеличенные, болезненные подмышечные лимфоузлы. В крови лейкоцитоз достигает 15-20 тыс., сдвиг лейкоформулы влево, СОЭ – 50-60 мм/час.
Дифференциальная диагностика между серозно-инфильтративной и гнойно-инфильтративной формами. Так как, переход мастита в гнойно-инфильтративную форму требует изменение тактики и выполнение оперативного вмешательства, то правильное распознавание этой формы имеет большое значение. Но, как было отмечено выше, клиническая картина при появлении множества мелких гнойников радикально не меняется, поэтому для установления инфильтративно-гнойной формы мастита используют несколько простых принципов.
1. Срок заболевания должен быть более 3 суток.
2. При назначении адекватной антибактериальной терапии при серозном мастите обычно удается быстро получить хороший клинический эффект. Но если вы активно лечите больного, но в течение суток ему не становиться лучше, то по всей видимости вы имеете дело с инфильтративно-гнойным маститом.
3. Выполнение УЗИ молочной железы опытным специалистом обычно позволяет различить даже небольшие гнойники по ходу протоков.
4. Выполнение пункции молочной железы толстой иглой под местной анестезией. Посылая в ткань инфильтрата порции раствора Новокаина и подтягивая его назад (и так несколько раз), в ряде случаев в шприце можно увидеть появление небольшого количества гной. Это является достаточным аргументом, что бы поставить диагноз гнойно-инфильтративного мастита и предложить больному выполнение оперативного вмешательства.
Абсцедирующая форма мастита. Происходит тотальное расплавление тканей молочной железы и слияние мелких гнойников в один или два-три крупных гнойника. Сроки заболевания превышают 5 и более суток. За этот период у больной сохранялась температура, боли в молочной железе и все другие признаки интоксикации. При осмотре одна железа отечна, увеличена в размерах, кожа обычно гиперемирована. При пальпации определяется инфильтрация с зоной размягчения, либо флюктуирующий гнойник. Интересно, что очень часто сформировавшийся гнойник в молочной железе носит настолько напряженный характер, без всяких признаков размягчения или флюктуации. Хирург, начиная операцию, предполагает наличие крупного инфильтрата, но сделав скальпелем небольшой разрез, сразу же получает струю жидкого гноя под давлением. После опорожнения такого гнойника молочная железа может уменьшиться практически в 2 раза.
Осложненные формы мастита: Флегмонозная и гангренозная форма, знаменует собой переход воспаления из паренхимы молочной железы на окружающие ткани: подкожную клетчатку и саму кожу, вовлечение в процесс региональных лимфатические узлы, обширную деструкцию тканей с крайней степенью интоксикации, истощение защитных сил организма. Увеличивается вероятность развития сепсиса, поражения внутренних органов и систем с развитием полиорганной недостаточности. В крови сохраняется лейкоцитоз (возможно и развитие лейкопении), резкий сдвиг лейкоформулы влево с появлением юных форм и миелоцитов, нарастающие признаки анемии со снижением гемоглобина до 40-45 г/%. В моче протеинурия.
В результате застоя в сосудах молочной железы и их тромбоза возникает некроз всей молочной железы или ее части с выходом деструктивного процесса на кожу, что знаменует развитие конечной формы мастита – гангренозной. Состояние становиться крайне тяжелым, полиорганная недостаточность. Молочная железа отечная, покрыта пузырями, на некоторых участках зоны некроза. Такая форма мастита для спасения жизни больного часто требует принятия крайних мер в виде выполнения мастэктомии – экстренного удаления всей молочной железы.
Ретромаммарная форма мастита возникает при прорыве гнойника из молочной железы в ретромаммарное пространство и может быть отнесена к редким формам мастита, но при этом очень опасным. Последнее связано с трудностями диагностики и высокой угрозой развития сепсиса. Автору за длительный период работы в специализированном отделении гнойной хирургии приходилось видеть только двух больных с этой формой мастита, при этом стало известно, по крайней мере, об одном случае смерти молодой женщины от ретромаммарной формы мастита в одном из северных городов ТО. Трагедия возникла как раз вследствие трудностей диагностики заболевания и не оказании надлежащей помощи, мастит привел к развитию сепсиса, бактериального шока и очень быстрой гибели больной.
Основные жалобы этих больных – это выраженные признаки интоксикации: высокая температура, озноб, плохой сон, сниженный аппетит, тахикардия. Боли в самой молочной железе могут отсутствовать. При пальпации молочная железа безболезненная, инфильтративные образования в ней также отсутствуют. С другой стороны имеются распирающие боли в области передней стенки грудной клетки. Такая клиника может заставить задуматься о пневмонии, но Р-исследования это не подтвердят. Если у женщины недавно перенесла роды, то должны быть выполнены настоятельные попытки обнаружения гнойника в ретромаммарном пространстве включая УЗИ, компьютерную томографию и диагностическую пункцию.
Больные с любой формой острого лактационного мастита подлежат 100% госпитализации в хирургическое отделение в первые дни заболевания. Решение это не простое, так как у больной женщины имеется дома маленький ребенок (2 недели). Врачом должна быть проявлена настойчивость, ребенок остается с одним из членов семьи, которому на период болезни матери положен лист нетрудоспособности (больничный лист). При отсутствии родственников на время болезни ребенок помещается в детское учреждение: дом малютки, детское отделение. Лучше пролечить больную 3 дня в стационаре с серозным маститом, чем потом выполнить операцию и лечить гнойную рану 3 недели.
Кормление ребенка в период заболевания маститом, независимо от клинической формы — запрещается, это относиться, как к больной, так и к здоровой груди. Молоко, зараженное патогенным стафилококком, может привести к тяжелому заболеванию у ребенка. Кроме того большие дозы антибиотиков, которыми лечится мать, попадают в молоко и могут приводить к тяжелому дисбактериозу у детей.
Прекращение лактации. Вопрос о прекращении лактации решается индивидуально. Во время заболевания кормить ребенка не разрешается. Кормление можно начать только после полного купирования явлений мастита, а также через 24 часа после отмены антибиотиков. До этого срока женщина должна сцеживать молоко (используя молокоотсос или просто руками) либо лактация должна быть прекращена фармокологическими средствами.
При решении вопроса о прекращении лактации учитывается мнение самой женщины: она может настаивать на ее прекращении или наоборот быть категорически против этого. Иногда, когда лечение мастита затягивается на продолжительный срок, но женщине удалось сохранить молоко, все усилия пропадают зря, так как ребенок «привыкает к соске» и «отказывается от груди». С другой стороны, если женщина больна серозным маститом и пребывание ее на больничной койке составляет 3-4 дня, то через сутки после выписки она вполне способна продолжить кормление ребенка.
В основном прекращение лактации показано больным, перенесшим объемную операцию на молочной железе. Обычно пребывание этих больных в стационаре затягивается, во вторых само сцеживание из молочной железы, покрытой операционными ранами очень мучительно, в третьих у таких больных часть молока может выделяться в саму рану, что препятствует её заживлению.
Чем раньше после родов, вы начали подавление лактации, тем быстрее это удается сделать.
Чем сильнее вы сцеживаете молочную железу, тем сильнее вы стимулируете лактацию. Поэтому при прекращении лактации не нужно сцеживать молоко полностью.
Прекращение лактации в настоящее время осуществляется фармакологическими средствами относящихся к гормональным препаратам:
Препараты Парлодел, Бромлактин (Группа Bromocriptine mesylate) — лекарство, подавляющее выработку пролактина. Нуждаются в постоянном приеме по 1 таблетке 2 раза в день. Могут вызывать снижение давления головокружение, тошноту.
Препарат Достинекс, Берголак (Группа Cabergoline) Для подавления лактации назначают по 0.25 мг (1/2 таб.) 2 раза/сут в течение 2 дней (общая доза равна 1 мг, 2 таб. по 0,5 мг). Обычно этого бывает достаточно для прекращения лактации.
Норколут (норэтистерон) по схеме.
Консервативное лечение показано при серозной и серозно-инфильтративной форме мастита:
Покой и возвышенное положение молочной железе.
Назначение антибиотиков является основным методом лечения маститов. С учетом того, что превращение серозного мастита в гнойный происходит за 3 суток, должны быть назначены максимально эффективные антибиотики — второго шанса не будет. Заражение маститом происходит в родильных домах и золотистый стафилококк может быть отнесен к антибиотикорезистентной назокоминальной инфекции. Поэтому целесообразно назначать защищенные бета-лактамные антибиотики, эффективные в отношении больничной инфекции.
Амоксиклав, Амоксицилин/клавуланат: Внутрь, В/М, В/В
Цефалоспорины 3 поколения: Цефоперазон/сульбактам (Сульперазон); Цефуроксим, Цефазолин, Цефиксим
Гликопептиды: Ванкомицин, Эдицин
Дезинтоксикационная терапия (В/В инфузия растворов кристаллоидов, белковые препараты)
Физиолечение – наиболее эффективные из физиовоздействий – это облучение патологических очагов через кожу красным лазером; ультрофиолетовое облучение крови; холод на очаг в начальной фазе заболевания, а затем рассасывающая терапия: ультразвук, УВЧ, ДДТ.
Общая и поддерживающая терапия, витамины, антигистаминные препараты, анаболические стероиды, борьба с анемией, иммуннокоррекция и пр.
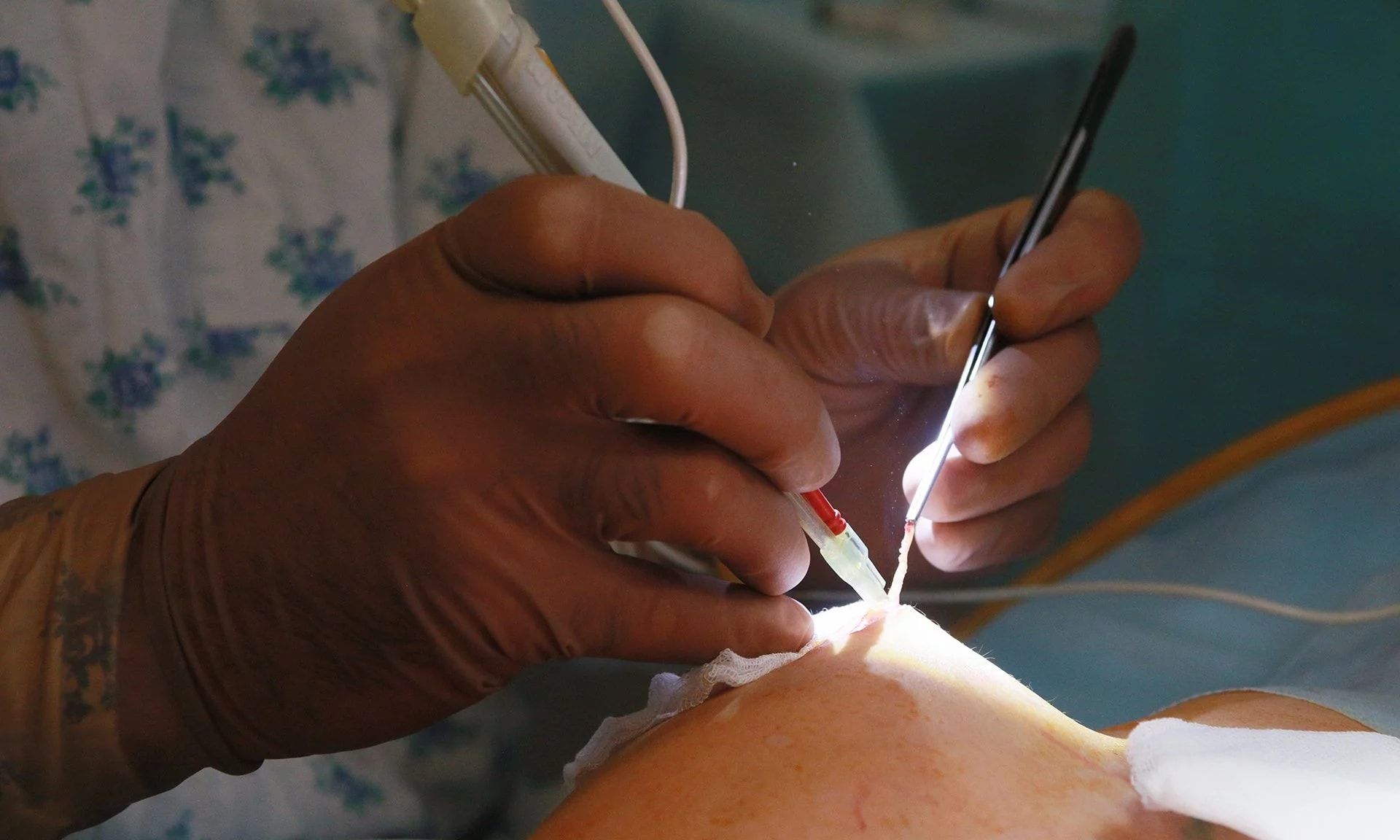
Хирургическое лечение показано при различных гнойных формах мастита. Принципиальное значение имеет выбор объема операции, выбор хирургического доступа (разрез по отношению к молочной железе) и способ завершения операции. Операцию практически всегда проводят под В/В наркозом, исключение могут составлять поверхностные субареолярные гнойники, которые можно вскрыть под местной анестезией.
При гнойно-инфильтративной форме мастита производиться иссечение инфильтрата, выполнение гемостаза, операция заканчивается широким дренирование раны. Периодически выполняются попытки ушивание раны сразу же после иссечения инфильтрата единым блоком в пределах здоровых тканей, но обычно это заканчивается нагноением раны, снятием швов и ведение раны, как открытой. Иногда рану сразу же после иссечения инфильтрата облучают красным лазером, или выполняют ультразвуковую кавитацию (обработка ультразвуком вместе с пульсирующей струей раствора хлоргексидина), что улучшает течение раневого процесса и сокращает сроки заживления.
При абсцедирующих формах мастита выполняется широкое вскрытие абсцесса, пальцами разрываются все внутренние перемычки, операция заканчивается дренированием полости абсцесса.
Значение имеет выбор разреза, наиболее часто используются радиальные разрезы по Ангереру (см. рисунок, позиция 1), как наименее травматичные в отношении протоков молочной железы. При расположении инфильтрата в нижних отделах молочной железы возможно выполнение нижнего дугообразного разреза по Барденгейеру (см. рисунок, позиция 2).
Радиальных разрезов может быть несколько, в наиболее тяжелых случаях через 4 (в форме креста) радиальных разреза может быть удалена вся ткань молочной железы, остается только кожа и сосок (субкутанная мастэктомия).
При расположении гнойника в области ареолы, может быть выполнен полуовальный разрез вокруг ареолы (см. рисунок, позиция 3).
Но надо помнить, что при выполнении любых разрезов, они никогда не должны распространяться на ареолу и сосок.
В случае развития гангренозной формы мастита, выполняется некроэктомия на коже молочной железы. При возникновении непосредственной угрозы жизни больной в связи с развитием сепсиса и септического шока выполняется радикальная операция – мастэктомия, при этом стараются сохранить кожу молочной железы и сосок, для будущей пластики железы. Такая операция называется субкутанная мастэктомия.
Послеоперационный период ведется по общим принципам лечения гнойных ран и системной воспалительной реакции (SIRS): Проведение массивной антибактериальной терапии под контролем чувствительности микрофлоы, дезинтоксикационной терапии и пр.
источник
Абсцесс молочной железы – ограниченный воспалительный очаг в толще мягких тканей грудной железы, представляющий собой инкапсулированную гнойную полость. Заболевание развивается и протекает остро, со значительным повышением температуры и явлениями интоксикации, интенсивной болью, покраснением и отеком груди, гнойным отделяемым из соска. В диагностике важны данные анамнеза и жалобы, объективный осмотр и дополнительные методы исследования (УЗИ молочной железы, рентгенография, бактериологический посев отделяемого из груди). Лечение абсцесса грудной железы только хирургическое (вскрытие гнойника) с параллельным назначением антибиотиков.
Абсцесс молочной железы – это всегда вторичная патология, являющаяся осложнением ранее возникшей болезни грудной железы (гематомы, мастита и других гнойно-воспалительных процессов). Заболевание чаще встречается у женщин, в 2% случаев развивается у кормящих матерей, но также может поражать мужчин, подростков и новорожденных. Абсцесс груди, ассоциированный с лактацией, возникает на протяжении первых шести недель после родов. У новорожденных гнойные образования молочных желез развиваются в возрасте 1-1,5 месяцев. Гнойник, как правило, формируется с одной стороны, двусторонние абсцессы диагностируются крайне редко, обычно у младенцев.
Заболевание обусловлено проникновением в ткань молочной железы патогенных бактерий (стафилококки, стрептококки, протей, кишечная палочка или их ассоциации). Расплавление ткани железы с формированием осумкованного гнойника происходит вследствие следующих заболеваний:
- Мастит. Возникает в результате застоя молока в груди. Воспаление молочной железы приводит к активному размножению бактерий в ее тканях, что в 6–11% заканчивается абсцедированием.
- Травма груди. Ушиб молочной железы нередко сопровождается формированием гематомы. При отсутствии лечения гематома нагнаивается и инкапсулируется.
- Галактофорит. Это воспаление млечных протоков, наиболее частой причиной которого является травма молочной железы. Заболевание относится к нелактационным маститам.
- Киста или доброкачественная опухоль. Новообразования сдавливают молочные протоки, вызывая их закупорку. В результате присоединения вторичной инфекции происходит формирование осумкованного гнойного образования.
- Гормональный сбой. Гормональные расстройства провоцируют застой лимфы и крови в молочных железах, что активизирует размножение патогенной микрофлоры. Дисбаланс гормонов наблюдается при мастопатиях, в период новорожденности и при различных эндокринных патологиях.
- Гнойно-воспалительные заболевания. Причиной абсцесса груди могут быть следующие заболевания: фурункулез, подмышечный лимфаденит, пиодермия, карбункул. Патогенные микробы гематогенным путем проникают в ткани грудных желез, вызывают в них воспалительный процесс с последующим формированием абсцесса.
Существует ряд предрасполагающих факторов, наличие которых повышает риск развития заболевания. К ним относятся ослабление иммунитета, лактостаз, трещины сосков молочной железы, курение, эндокринные заболевания. Проведение инвазивных медицинских манипуляции (дуктография, малые оперативные вмешательства на груди), пирсинга соска с несоблюдением условий асептики может поспособствовать проникновению инфекции.
Входными воротами для инфекции чаще служит сосок или его поврежденная ареола. В некоторых случаях инфекционные агенты попадают в молочную железу с током крови из других гнойных образований. Бактерии по молочным протокам распространяются в тканях железы, начинают активно размножаться, выделяя токсины и продукты распада, что приводит к развитию интоксикационного синдрома. Воспалительный отек, возникающий в стенках молочных ходов, является результатом иммунного ответа на действие антигенов бактерий и вызывает расстройство микроциркуляции. Проницаемость сосудистой стенки увеличивается, межклеточная жидкость выходит в просвет молочных протоков, возникает их закупорка. Лактостаз усугубляет воспалительный процесс в молочных ходах, который распространяется и на окружающие ткани. В дальнейшем происходит расплавление воспаленных тканей, отграничение их от здоровых плотной капсулой и формирование полости, содержащей гной.
В маммологии используют общепринятую классификацию абсцессов груди. Систематизация гнойных образований молочной железы проводится по их локализации, количеству гнойников, поражению одной или обеих желез. В зависимости от расположения выделяют:
- Подкожный абсцесс. Находится поверхностно, легко диагностируется ввиду просвечивания гноя.
- Субареолярный абсцесс. Располагается под соском и его ареолой. Чаще встречается у лактирующих женщин.
- Интрамаммарный абсцесс. Располагается в толще железистой ткани груди.
- Ретромаммарный абсцесс. Находится между ретромаммарной жировой клетчаткой и грудными мышцами. Самая опасная форма заболевания, представляющая высокий риск гнойного расплавления мышц и прорыва абсцесса в грудную полость.
В зависимости от вовлечения в патологический процесс одной или обеих молочных желез различают односторонний и двусторонний абсцессы. По количеству гнойников в одной железе абсцессы подразделяются на одиночные и множественные.
Заболевание начинается остро, с подъема температуры до 38–39°С. В случае предшествующей травмы груди признаки сформировавшегося гнойного образования появляются на 3–5 сутки. Больных беспокоит резкая, пульсирующая боль в молочной железе, покраснение кожи над гнойным очагом, его болезненность при пальпации. Боль в железе усиливается при тряске в автомобиле, ходьбе и прыжках. При ощупывании железы можно точно выявить эпицентр боли. Молочная железа отекает, из соска возможно появление гнойного отделяемого, нередко с кровяными сгустками. Подмышечные лимфоузлы со стороны поражения увеличены в размерах и болезненны при пальпации. К местным симптомам добавляются общие признаки интоксикации: тошнота и рвота, слабость, адинамия, отсутствие аппетита, учащение сердцебиения.
Ведущие симптомы зависят от локализации абсцесса. При субареолярном расположении гнойного образования имеют место увеличение соска и его ареолы за счет отека. Под околососковой зоной пальпируется плотное и болезненное образование. При расположении интраммамарного абсцесса на незначительной глубине в месте его локализации имеется плотный и гиперемированный участок. В случае глубокого залегания гнойника внешние изменения молочной железы отсутствуют. Если сформировался ретромаммарный абсцесс, то железа приподнимается и приобретает вид полусферы, направленной вперед и вверх.
Отсутствие своевременного лечения приводит к прорыву абсцесса и развитию осложнений. При поверхностном расположении гнойного образования высока вероятность формирования свища. Также возможно развитие флегмоны молочной железы, прорыв гнойника в млечные ходы с последующим выделением молока с примесью гноя и кровяных сгустков. Длительно существующее гнойное воспаление в млечных протоках разрушает их стенки и вызывает метаплазию (перерождение) эпителиальных клеток, что чревато формированием злокачественных процессов. Самым опасным осложнением абсцесса груди является развитие сепсиса, при котором бактерии с током крови разносятся по всему организму, что приводит к образованию новых множественных гнойных очагов в разных органах и тканях.
Диагностикой абсцесса груди занимается маммолог или хирург. Врач выясняет анамнез, уточняет связь заболевания с лактацией, снижением иммунитета или травмой, проводит осмотр молочной железы и выявляет характерные признаки гнойного образования: гиперемия кожи, болезненность и флюктуация определенного участка железы, увеличенные подмышечные лимфоузлы. Также в диагностике абсцессов груди применяются лабораторные и инструментальные методы исследования:
- Клинические анализы. В периферической крови выявляется лейкоцитоз со сдвигом влево, ускорение СОЭ (признаки воспаления), в моче возможны протеинурия и лейкоцитурия.
- Бактериологический посев секрета груди. Исследуется отделяемое из соска или содержимое абсцесса, полученное с помощью пункции, определяется возбудитель и его чувствительность к антибиотикам.
- УЗИ молочной железы. Уточняется локализация, размеры, глубина нахождения и количества гнойников, их сообщение с молочными протоками и друг с другом.
- Маммография. Помогает определить форму и размеры гнойного образования, его примерную локализацию и провести дифференциальную диагностику с невоспалительными болезнями груди.
- КТ молочной железы. Незаменима при неудовлетворительных результатах маммографии и УЗИ, при наличии ретромаммарного абсцесса и при проведении дифференциальной диагностики гнойного образования с другими патологиями молочной железы.
Дифференциальную диагностику абсцесса груди проводят с флегмоной, гематомой, фиброаденомой, карциномой молочной железы, с жировым некрозом и рядом других заболеваний. С этой целью выполняется цитограмма отделяемого из соска, пункция образования и анализ пунктата, биопсия подозрительного участка с последующим гистологическим исследованием.
В основе лечения сформировавшегося гнойника лежит экстренное хирургическое вмешательство – вскрытие абсцесса и его дренирование. Разрезы производятся от центра (ареолы соска) к периферии (основанию железы). В некоторых ситуациях целесообразней производить разрез в складке под молочной железой. Рану осматривают, вскрывают все обнаруженные гнойники и соединяют их в одну полость, гной удаляют и промывают рану раствором антисептика. Затем устанавливают дренаж и рану частично ушивают. Дренаж оставляют в ране на 3 – 4 дня, до прекращения отделяемого, после чего рану ушивают наглухо. Возможна пункционная аспирация гноя из абсцесса и введение в его полость раствора антибиотика. Подобное вмешательство малотравматично и не оставляет рубца после заживления, но недостаточно эффективно. Пункция выполняется только при наличии небольшого единичного абсцесса.
Параллельно с хирургическим вмешательством назначаются антибиотики соответственно чувствительности выделенных возбудителей (пенициллины, цефалоспорины, фторхинолоны), с целью дезинтоксикации проводится инфузионная терапия. Также показан прием НПВС, которые устраняют болевой синдром, снижают температуру и уменьшают признаки воспаления. С целью стимуляции иммунитета рекомендован прием иммуномодуляторов.
При своевременном обращении к врачу и проведении адекватного лечения прогноз благоприятный. Функция молочной железы восстанавливается полностью, последствия, кроме рубца, отсутствуют. Профилактика абсцесса груди в период лактации заключается в соблюдении правил грудного вскармливания: полноценное сцеживание молочных желез, прием воздушных ванн для груди, обмывание желез до и после кормления, предупреждение и своевременнее лечение трещин сосков, ежедневная смена бюстгальтера. К мерам общей профилактики относятся здоровое питание, соблюдение режима дня и отдыха, выявление и коррекция эндокринных нарушений, отказ от вредных привычек и пирсинга соска, укрепление иммунитета.
источник