Быстрый переход по странице
Одной из опасных кожных болезней является флегмона, чаще всего протекающая в острой форме.
Это либо осложнение воспалительных и гнойных болезней, таких как абсцесс, сепсис, пневмония и других, либо самостоятельное заболевание.
При флегмоне воспаление спровоцировано стафилококковыми бактериями и реже другими микроорганизмами.
Что такое флегмона? Это острое воспаление подкожной жировой клетчатки. В отличие от абсцесса или фурункула это разлитой, не ограниченный процесс — у флегмоны нет стержня.
Гной не скапливается в определенном месте, а равномерно проникает в глубокие ткани, что чревато быстрым распространением инфекции.
В развитии флегмоны причины связаны с размножением в тканях бактерий. Патогены могут попасть в подкожные ткани разными путями:
- с током лимфы и крови из других воспаленных органов;
- при прорыве карбункула, абсцесса;
- через повреждения кожи и слизистых.
флегмона челюстно лицевой области фото
В большинстве случаев флегмону вызывает стафилококк. Второй по распространенности возбудитель — стрептококк, например, при флегмозной форме рожистого воспаления. Реже это гемофильная палочка и другие виды бактерий.
Заболевание поражает глубокие слои кожи — подкожную клетчатку и дерму. Эпидермальный слой не пропускает инфекцию наружу, поэтому закрытая флегмона незаразна.
Предрасполагающими факторами являются:
- пониженный иммунитет (ВИЧ, прием некоторых препаратов);
- сахарный диабет;
- наличие хронических воспалений;
- кариес;
- травмы мягких тканей.
флегмона фото на руке (пальце)
Воспаление может быть локализовано около травмы, язвы или другого повреждения. Оно бывает осложнением после операционного вмешательства и появляется возле хирургического разреза.
Воспалительный процесс глубоких тканей часто начинается и там, где целостность кожного покрова не нарушена. Распространены флегмоны лица и шеи, бедра, стопы, голени, полости рта.
Флегмозное воспаление может затрагивать переднюю брюшную стенку, а также бывает околопочечным, межмышечным, подфасциальным и т. д.
- Флегмона может развиваться в любой части организма, где есть жировая клетчатка.
Болезнь флегмона может протекать в нескольких формах:
Серозная флегмона — является начальной формой воспаления, при которой образуется экссудат и повышается активность лейкоцитов.
Граница между пораженными и здоровыми тканями незаметна, а плотный инфильтрат прощупывается при пальпации.
- Без лечения эта форма переходит в гнойную или гнилостную флегмону.
Гнойная флегмона — на этой стадии лейкоцитарные ферменты и патогенные бактерии начинают разъедать ткани. В результате начинается некротизация и образуется гнойный секрет — он состоит из отмерших бактерий и лейкоцитов и окрашен в зеленовато-желтый цвет.
Одновременно могут появляться язвы и полости, покрытые гноем. В тяжелых случаях инфекция переходит на мышечную ткань и кости, разрушая их.
Гнилостная флегмона — пораженные ткани имеют зеленый или коричневый оттенок, напоминают студень и издают зловонный запах. Возбудителями являются анаэробные бактерии.
При гнилостной форме высок риск заражения крови с дальнейшем поражением внутренних органов.
Некротическая флегмона — отдельные участки воспаленной области отмирают, становится заметным их отграничение от здоровых тканей. Формируются абсцессы, которые могут самостоятельно прорываться.
Анаэробная, или газовая флегмона — это быстро прогрессирующий гнойно-некротический процесс, поражающий рыхлую клетчатку между мышцами, под кожей или под фасциями (в отличие от газовой гангрены, которая развивается в мышцах).
Воспаленная область отечна, и некроз начинается в центральной ее части, при этом из раны выделяются пенистое содержимое.
Флегмозное воспаление также может быть:
- глубоким или поверхностным;
- острым или в редких случаях хроническим;
- отграниченным либо прогрессирующим.
Флегмозное воспаление подкожной клетчатки имеет разные формы, и первые признаки флегмоны при этом таковы:
- болезненность пораженной области;
- отечность;
- кожа становится теплой на ощупь;
- покраснение появляется, если воспаление достигает поверхностных слоев;
- увеличение ближайших лимфоузлов;
- общая слабость;
- температура может повышаться до 38-40 °C.
Флегмона развивается, проходя две стадии — инфильтративную и гнойную. В первой фазе под кожей формируется плотное образование.
При переходе в гнойную стадию оно размягчается, симптомы при этом таковы:
- озноб, лихорадка (39-40 °C);
- спутанность сознания, подавленное или возбужденное настроение;
- отсутствие аппетита;
- слабость, ощущение разбитости;
- тахикардия;
- головная боль.
В тяжелых случаях печень и селезенка увеличиваются, склеры глаз и слизистые оболочки желтеют. На теле вдоль воспаленных лимфатических сосудов появляются красные полосы. Если инфекция проникает в глубокие и поверхностные вены, развивается тромбофлебит.
Флегмона рта называется также ангиной Людвига и развивается, когда патогены проникают в подчелюстную область. Симптоматика в этом случае такова:
- отек языка, иногда такой сильный, что перекрывает горло, мешая нормальному дыханию;
- неприятный запах изо рта;
- боль в зоне воспаления;
- усиленное слюноотделение, боль при глотании или невозможность сглотнуть;
- общий упадок сил.
Флегмона глазницы развивается стремительно и обычно с одной стороны. Симптомы:
- пульсирующая боль в зоне воспаления;
- отечность и покраснение века;
- недомогание, тошнота;
- невозможность открыть глаз;
- лихорадка.
При этом высок риск развития слепоты. Если воспаление затрагивает зрительный нерв, формируется гнойная язва роговицы, неврит.
При поздней диагностике из-за атрофии глаза шансы вернуть зрение сводятся к нулю.
Флегмона шеи часто сопутствует гнойному лимфадениту. Провокаторами могут стать ангина, гайморит, отит и другие воспалительные болезни полости рта и дыхательных путей.
Шея увеличивается в диаметре, при попытке повернуть голову возникает резкая боль. Также появляются общие для флегмозного воспаления признаки — высокая температура, головная боль, слабость.
Абсцессы и флегмоны челюстно-лицевой области опасны тем, что инфекция может распространиться на мозговые оболочки и мозг, став причиной менингита, абсцесса мозга. Если воспаление развивается в глубоких тканях под фасциями, то высок риск заражения крови.
Схема лечения флегмоны включает:
- Хирургическое вскрытие для оттока гноя и снижения риска интоксикации;
- Антимикробную терапию;
- Дезинтоксикацию — обильное питье, а в тяжелых случаях введение раствора уротропина и хлористого кальция внутривенно;
- Иммунотерапию.
Оперативное лечение флегмоны
При флегмоне операция — первое и необходимое лечебное мероприятие при флегмоне — это вскрытие и дренирование пораженного очага.
Его проводят под общим обезболиванием, рассекая поверхностные и глубокие ткани. После оттока гнойного содержимого полость промывается и дренируется с помощью трубок.
Затем на рану накладывается повязка с антимикробной мазью (Левомеколь, Левосин) или гипертоническим раствором. На ранних этапах после операции для обработки места вскрытия не используют мази на жировой или вазелиновой основе (тетрациклиновую, Вишневского, синтомициновую и т. д.), поскольку они препятствуют нормальному оттоку жидкости из раны. Для обработки раневой поверхности также применяют Сульйодопирон, Диоксидин, Мирамистин.
При флегмоне восстановление после операции занимает не более месяца.
Если есть проблемы с работой иммунной системы, то кроме антибиотикотерапии на этом этапе показаны препараты иммуноглобулина. Этот белок способствует склеиванию и осаждению патогенов, которые затем выводятся из организма с мочой.
- На начальном этапе флегмоны, когда инфильтрат еще не сформировался, операцию не назначают.
В таких случаях показаны физиопроцедуры — теплые компрессы, соллюкс, УВЧ-терапия, повязки с ртутной мазью по Дубровину (последние два метода совмещать нельзя).
Препараты и антибиотики
В лечении абсцессов и флегмон обязательны антибиотики. Это неотъемлемое дополнение оперативного вмешательства.
В первые дни назначают антимикробные средства широкого спектра действия, а после определения конкретного возбудителя схему корректируют. Например, при пневмококковой природе флегмоны используют макролиды, бета-лактамы или линкозамиды.
Курс антибиотикотерапии продолжается от 5 до 10 дней, точную длительность определяет врач.
Если антибактериальный препарат отменить слишком рано, то появляется риск повторного воспаления, а долгий прием чреват развитием дисбактериоза и негативного воздействия на внутренние органы.
- Анаэробная форма флегмоны после вскрытия лечится с помощью противогангренозных сывороток, вводимых подкожно либо внутримышечно.
Ферментные средства
Для более быстрого отторжения омертвевших тканей флегмоны применяют некролитические препараты:
- ферментные мази (Ируксол);
- протеолитические ферменты (Химопсин, Трипсин).
Они лизируют (растворяют) некротические ткани, повышают эффективность антибиотиков, восстанавливают нормальное кровообращение на пораженном участке, улучшают клеточный метаболизм.
Очищение крови
Если флегмона протекает в тяжелой форме с выраженной интоксикацией всего организма, показано экстракорпоральное очищение крови:
- плазмаферез — забор крови или ее части, очищение и введение обратно в кровеносное русло;
- гемосорбция — вне организма кровь пропускают через очищающие сорбенты и возвращают обратно;
- лимфосорбция — процедура очищения лимфы, аналогичная гемосорбции.
Осложнения флегмоны ноги фото
Распространение гнойного процесса может стать причиной таких осложнений флегмоны:
- лимфаденит, лимфангит;
- рожистое воспаление;
- перикардит;
- сепсис;
- тромбофлебит и, как следствие, тромбоэмболия легочной артерии и летальный исход;
- гнойно-воспалительное поражение суставных тканей;
- плеврит;
- остеомиелит;
- тендовагинит.
Также существует опасность развития сердечной, печеночной, почечной недостаточности. Если гнойное воспаление затрагивает артериальные стенки, появляется риск сильного кровотечения и геморрагического шока.
Если выявление и лечение заболевания проведены своевременно, то прогноз флегмоны благоприятный.
Обратная картина возникает при отсутствии терапии или позднем ее начале, при быстро развивающихся гнойных процессах в тканях между внутренними органами. В этом случае развивается сепсис или другие осложнения.
Благоприятным исходом считается самопроизвольный прорыв гноя, однако происходит это в редких случаях.
К каким докторам следует обращаться, если у вас флегмона? Это заболевание лечит хирург.
При определенной локализации воспаления может потребоваться помощь узкого специалиста в этой области — торакального, челюстно-лицевого хирурга и т. д.
источник
Мойсов Адонис Александрович
Хирург-ортопед, врач высшей категории
Москва, ул. Коктебельская 2, корп. 1, метро «Бульвар Дмитрия Донского»
Москва, ул. Арцимовича, 9 корп. 1, метро «Коньково»
Москва, ул. Берзарина 17 корп. 2, метро «Октябрьское поле»
Образование:
В 2009 году окончил Ярославскую Государственную Медицинскую Академию по специальности «лечебное дело».
С 2009 по 2011 г. проходил клиническую ординатуру по травматологии и ортопедии на базе клинической больницы скорой медицинской помощи им. Н.В. Соловьева в г. Ярославле.
С 2011 по 2012 г. работал врачом травматологом-ортопедом в больнице скорой помощи №2 г. Ростова-на-Дону.
В настоящее время работает в клинике г. Москва.
2012 год – обучающий курс по Хирургии стопы, Париж (Франция). Коррекция деформаций переднего отдела стопы, миниинвазивные операции при подошвенном фасциите (пяточной шпоре).
13 -14 февраля 2014г. г. Москва – II конгресс травматологов и ортопедов. «Травматология и ортопедия столицы. Настоящее и будущее».
Ноябрь 2014г. — Повышение квалификации «Применение артроскопии в травматологии и ортопедии»
14-15 мая 2015г. г. Москва — Научно-практическая конференция с международным участием. «Современная травматология, ортопедия и хирурги катастроф».
2015 г. г. Москва – Ежегодная международная конференция «Артромост» .
Научные и практические интересы: хирургия стопы и хирургия кисти .
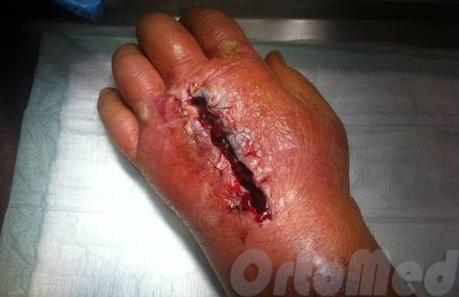
Флегмона кисти — это острое гнойное воспаление глубоких или поверхностных тканей кисти без тенденции к ограничению распространения патологического процесса. Является результатом реакции на инфицирование раны кисти или внедрение инородного материала.
Существует два типа флегмоны:
- Гнойные. Происходят вследствие непосредственного занесения в рану бактериальной флоры, что в свою очередь ведёт к незамедлительно ответной реакции организма – воспаление.
- Асептические. Происходят ввиду аутоиммунного ответа организма. Асептические флегмоны могут возникать в любой части тела. В таком случае не происходит грозного воспаления, только скромное отделяемое (лимфа).
Изначально, как активизируется иммунная система организма:
• Резко увеличивается приток крови к поврежденной зоне.
• В следствие чего повышается местная температура.
• Происходит выход жидкой части крови и белых кровяных клеток из капилляров в межклеточное пространство для борьбы с чужеродным агентом (бактериями).
• Гиперемия в области повреждения (покраснение).
• Отек мягких тканей вызывает нетерпимую боль.
Эти четыре признака знака флегмоны руки – повышение температуры, отек, покраснение, и боль-характеризуют воспаление.
По мере развития воспаления кисти, в тканях начинается образование гноя. Гнойный процесс при флегмона распространяется довольно быстро по клетчаточным и фасциальным пространствами. Находя путь наименьшего сопротивления и в буквальном смысле, расплавляя мягкие ткани.
Вот почему нужна экстренная операция. И никакими антибиотиками и противовоспалительным средствами не заглушить этот уже начавшийся процесс.
Начинается выраженная интоксикации организма, повышается температура тела, появляется озноб.
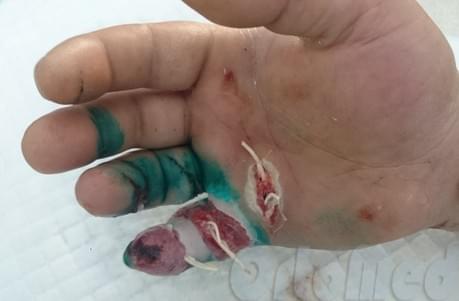
Асептические флегмоны протекают мягче, без образования гноя. Но из сосудистого русла в огромном количестве выделяется лимфа, которая вызывает резкое повышение давления в межфасциальных пространствах, что влечёт за собой нетерпимую боль, сдавление сосудов, нервов, вплоть до некроза пальцев.
В таких случаях так же необходима экстренная операция по декомпрессии клетчаточным и фасциальных пространств – фасциотомия.
Много различных агентов (микроорганизмов) вызывают флегмоны. Наиболее распространенными являются пиогенные (гноеобразующих) бактерии, таких как Staphylococcus aureus (золотистый стафилококк), почти всегда является причиной флегмон, абсцессов. Реже гнойные процессы вызывает Streptococcus (стрептококк), синегнойные палочки. Это непосредственные возбудители данной патологии, но пути занесения разные. Наиболее частые приведены ниже:
- Укусы животного
- Любая рана кисти глубже кожи
- Ожоги
- Отморожения
Главные признаки воспаления — повышение температуры, отек, покраснение и боль – поэтому достаточно легко идентифицировать флегмоны кисти. Если симптомы еще не явные и заболевание только начинается, врач, возможно, назначит некоторые анализы и дополнительные исследования, для уточнения диагноза. Такие как: общий анализ крови, УЗИ области воспаления.
Поскольку кожа очень устойчива к распространению инфекции, она действует как барьер, часто не позволяя гною выйти наружу, заставляя его распространяться вглубь кисти. В таком случае, гною необходимо дать отток, выполнив операцию фасциотомию.
Производится разрез кожи в определённых местах, соответствующих месту воспаления, эвакуируется гной, скромное отделяемое. Рана обильно промывается растворами антисептиков, устанавливается дренаж, для того чтобы рана не успела зажить до того момента пока полностью не очистится и воспаление не стихнет.
Также очень важно выполнять фасциотомные разрезы в определённых местах и очень аккуратно, профессионально, во избежание повреждения важнейших структур кисти:
После выполнения фасциотомия пациенту сразу становится легче, боль заметно уменьшается, постепенно проходят симптомы интоксикации флегмоны руки.
Далее производятся ежедневные перевязки с промыванием ран до их полного заживления.
Назначаются антибиотики, сосудистые препараты улучшающие питание тканей, противовоспалительные препараты.
В случае асептический флегмоны выполняется фасциотомия для уменьшения внутрифасциального давления, а именно для того чтобы дать отток лимфа.
При этом назначаются не антибиотики, а антигистаминные и противовоспалительные (чаще гормональные) препараты.
Так же производятся ежедневные перевязки до прекращения обильного отделения серозной жидкости и спадения отека. Раны зашивают, для того чтобы они быстрее зажили и не осталось больших рубцов (шрамов).
После того, как флегмоны правильно вскрыли и дренировали, прогноз выздоровления без последствий оценивается как отличный. При обнаружении симптомов флегмоны кисти необходимо незамедлительно обратиться к специалисту по хирургии кисти. Чем раньше начнётся лечение, тем меньше риска для серьёзных иногда необратимых последствий.
С каждым часом прогрессирования процесса увеличивается риск некроза пальцев или вовсе кисти. Так же запущенный процесс может привести к сепсису (заражения крови) вплоть до детального исхода.
Но благодаря природе, которая создала защитные механизмы организма, такие как боль на какое-либо повреждение, воспаление, пациент не в состоянии терпеть подобную боль, что вынуждает его в подавляющем большинстве случаев, обратиться к специалисту до некроза пальцев.
Ни в коем случае нельзя нагревать участок воспаления, это может ускорить и усилить процесс, перевести к его диссимиляции (распространению).
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
источник
Флегмоны и абсцессы челюстно-лицевой области – это один из самых частых диагнозов в хирургической стоматологии. В последнее десятилетие отмечается рост заболеваемости именно этими недугами, которые протекают в тяжелой форме и иногда заканчиваются опасными для жизни состояниями (сепсис, медиастенит и тромбоз сосудов головы).
Абсцессы и флегмоны челюстно-лицевой области представляют собой ограниченный или разлитой гнойный процесс. Они, преимущественно, локализируются в одной или в нескольких анатомических областях.
При этом для флегмоны более характерно бурное течение. По статистике абсцесс встречается в четыре раза чаще, чем разлитое воспалительно-гнойное поражение.
Абсцесс и флегмона челюстно-лицевой области делятся на несколько категорий в зависимости от расположения патологического процесса, клинической картины и источника инфекции.
Хирурги-стоматологи выделяют следующие формы флегмон и абсцессов:
- одонтогенные – этиология заболевания заключается в распространении патологических микроорганизмов из больного корня зуба;
- интраоссальные как последствия нагноения кист, гайморита, периостита и остеомиелита;
- гингивальные – гнойный процесс берет начало в воспаленных деснах и мягких околозубных тканях;
- муко-стоматологенные в виде трансформации стоматитов и воспалений языка;
- саливаторные, гнойно-воспалительное повреждение слюнных желез;
В клинической практике врачи-стоматологи часто используют деление на одонтогенные и неодонтогенные патологии.
По принципу локализации отека специалисты идентифицируют следующие заболевания:
- гнойное поражение в области верхней челюсти (глазная, скуловая, височная часть лица и зона твердого и мягкого неба);
- нижнечелюстные гнойники (подбородочный, жевательный, щечной, околоушной и крылонебный участок лица);
- абсцессы и флегмоны дна полости рта;
По тяжести клинического течения гнойные поражения бывают:
- легкой степени, гнойник располагается в одной анатомической зоне;
- средней степени, флегмона захватывает несколько частей лица;
- тяжелая степень, заболевание проявляется значительным отеком мягких тканей шеи, дна полости рта или половины лицевых тканей.
Большинство гнойных поражений челюстно-лицевой области носят одонтогенный характер. Это означает, что заболевание формируется из-за распространения инфекции из воспаленного корня или пародонта. В таких случаях стрептококки и стафилококки из первичного очага через лимфатические сосуды проникают в глубокие слои мягких тканей лица.
Огромное значение в развитии гнойного процесса имеет состояние иммунитета. Снижение защитных способностей организма является мощным предрасполагающим фактором нагноения тканей.
На начальных стадиях абсцессы, флегмоны, прилежащие к нижней челюсти, проявляются уплотнением и прогрессирующим отеком мягких тканей лица. Кожные покровы над гнойным очагом часто гиперемированы. Ключевым симптомом нагноения служит флюктуация – ощущение наличия жидкости в замкнутом пространстве.
Течение флегмон сопровождаются общей интоксикацией, при которой пациент предъявляет следующие жалобы:
- недомогание и чувство хронической усталости;
- увеличение температуры тела;
- быструю утомляемость и боль в суставах.
Абсцессы, как правило, не вызывают подобной симптоматики вследствие ограниченности патологического процесса.
Абсцесс, флегмона челюстно-лицевой области у детей характеризируется острым и тяжелым течением заболевания. Разлитое гнойное поражение мягких тканей формируется в результате несовершенства детской иммунной системы.
Установление диагноза при острых одонтогенных инфекциях включает проведение следующих мероприятий:
- Сбор анамнеза болезни. Врач выясняет жалобы пациента и общее состояние больного.
- Внешний осмотр челюстно-лицевой области и пальпация региональных лимфатических узлов. Большинство воспалительно-гнойных процессов вызывают увеличение и болезненность лимфоузлов.
- Инструментальный осмотр ротовой полости, во время которого врач обнаруживает хронические очаги одонтогенной инфекции.
- Рентгенография в прямой и боковой проекции.
- Лабораторный анализ крови, в котором наблюдается увеличение показателей СОЕ, лейкоцитов и уменьшение концентрации эритроцитов и гемоглобина.
Каждый врач, приступая к лечению одонтогенного процесса в челюстно-лицевой области, руководствуется в своих действиях следующими принципами:
- Зуб, ставший причиной развития флегмоны, удаляется.
- Своевременная диагностика очень важна из-за особенностей данной области, откуда инфекция может распространиться, вызывая тяжелейшие последствия (в частности, медиастинит)
- Необходимо ликвидировать распространение инфекции, то есть своевременно провести вскрытие очага и ликвидировать воспалительный экссудат, снять напряжение тканей.
- От качества эвакуации всех продуктов распада из раны зависит скорость стихания воспаления, то есть необходима тщательная послеоперационная обработка раны.
- Комплексное лечение патологии с использованием всех средств и методов, доступных в данном лечебном учреждении.
- Содружественное ведение пациента с коллегами из других областей, вовремя назначение консультаций всех специалистов при сочетанных поражениях.
- Часто происходят видимые внешние изменения, не всегда приятные пациенту, что особенно болезненно переносится именно в зоне лица. Поэтому есть острая необходимость организации работы с пациентами медицинского психолога уже на ранних этапах после операции, особенно если есть значимый видимый дефект.
- Правильное этапное лечение, организация медицинской реабилитации, направление в соответствующее отделение с полной информацией о пациенте.
- Полное информирование родственников и пациента о нарушении значимых функций ЧЛО, если таковые имеются.
- По выходу из стационара пациент должен иметь четкие дальнейшие рекомендации, особенно при необходимости продолжить лечение амбулаторно.
Хирургическое лечение при флегмоне ЧЛО проводится в специализированном стационаре, где имеется все необходимое оборудование, инструментарий, квалифицированные врачи и другой медицинский персонал, операционные, палата интенсивной терапии. В стационаре можно качественно провести саму операцию и организовать грамотное ведение пациента после операции, его комплексное лечение.
Операцию проводят под местной или общей анестезией. Выбор вида анестезии определяется:
- степенью самого воспаления;
- распространенностью процесса;
- общим состоянием больного;
- плановая ли операция или экстренная;
- наличием противопоказаний к общему наркозу.
Все оперативные вмешательства при этой патологии условно можно разделить на две большие группы: при флегмоне нижней челюсти или при флегмоне верхней челюсти, однако более удобно описывать флегмону соответствующей зоны, на которые принято делить данную область. В зависимости от особенностей расположения очага, наличия подкожной клетчатки, иннервации и кровоснабжения даже разрезы в ходе операций по поводу вскрытия будут своеобразны, везде по определенной линии.
Протяженность разрезов кожи и слизистой оболочки при вскрытии воспалительного очага определяется его размерами. Слизистую, кожу и подлежащие ткани, вплоть до фасции, разрезают скальпелем или электроскальпелем, далее ткани расслаивают, обращаясь с ними максимально щадяще. При гнилостно-некротических поражениях приходится проводить иссечение погибших тканей, то есть некрэктомию.
Затем организуется дренирование раны одним из возможных для этого способов:
- введение в рану различных приспособлений для дренирования (специальные трубочки из полиэтилена, резиновые полоски и др.);
- промывание раны или диализ, который уменьшает интоксикацию, нормализует показатели крови, ускоряет образование грануляций;
- катетеризация раны — с помощью введенного через дополнительный разрез-прокол катетера, к которому возможно подсоединение вакуума.
Если нет необходимости в пребывании в палате интенсивной терапии, после операции пациента переводят в обычную палату. В дальнейшем больному делают перевязки, минимум один раз в сутки или по мере необходимости, строго руководствуясь инструкциями врача. Очищение раны после операции происходит одновременно с процессом ее грануляции.
По мере стихания в связи с этим острых явлений пациенты начинают кушать, спать. Облегчаются боли, температура снижается до субфебрильной, прекращается отделяемое из раны. Как раз в этот период больному для ускорения и улучшения заживления раны накладывают первично-отсроченные и вторичные швы.
Пациента выписывают из стационара после нормализации температуры тела, показателей крови, возможно более полного восстановления основных функций ЧЛ области. Даются все необходимые рекомендации на последующие этапы лечения, назначают комплекс ЛФК на дом.
Для лечения пациентов с флегмонами ЧЛО используются следующие основные средства:
- Противовоспалительные средства (НПВП)
- Антибиотики (широкого спектра действия, а также влияющие преимущественно на гноеродную флору).
- Гипосенсибилизирующие препараты (супрастин, тавегил, фенкарол, цетрин).
- Средства для дезинтоксикационной терапии (физиологический раствор, реополиглюкин, гемодез).
- Витамины (витамины группы В, витамин С, никотиновая кислота).
- Адаптогены, общеукрепляющие средства (родиола розовая, женьшень, элеутерококк, аралия, золототысячник, лимонник, облепиха, имбирь и др.).
- Стрептококковый анатоксин.
- Средства для нормализации иммунитета (Т-активин, тимолин, интерфероны).
В условиях современности ограничением к использованию того или иного препарата зачастую является в том числе и его цена, поэтому так важно обратиться за специализированной помощью, а не выбирать себе лекарства в аптеке по собственному разумению.
Врач в стационаре подберет необходимые лекарства чтобы вылечить, а не временно приостановить болезнь. Самолечение в случае гнойного воспаления может иметь самые плачевные последствия, вплоть до развития септического заражения крови.
Особо хочется отметить такой метод, как введение стафилококкового анатоксина, который является достаточно эффективным и имеет многие преимущества. Так как основное число больных с флегмонами — экстренное, им вводят анатоксин как средство экспресс-иммунизации троекратно: в день поступления, на 3-й день, а также на 6-7-й день в возрастающей дозе — 0,3 мл, затем 0,8 мл и 1 мл соответственно.
Физиотерапевтическое лечение назначается пациенту на нескольких этапах лечения, а именно:
- в ранний период после операции — для ускорения эвакуации экссудата и грануляции раны, для снижения симптомов интоксикации (УВЧ-терапия, ультразвук, СМВ-терапия, лазерное облучение местное, внутривенное лазерное облучение крови, УФО);
- в более поздние сроки — для ускорения заживления раны, для общего укрепления организма (лазерное облучение местное, внутривенное лазерное облучение крови, УФО, КВЧ-терапия);
- на этапе восстановительного лечения — для полного выздоровления пациента (ультразвук, лазерное облучение, водо- и теплолечение, гипербарическая оксигенация, аэроионотерапия, магнитотерапия).
Гнойные поражения челюстно-лицевой области могут осложняться такими патологиями:
- Сепсис – это тяжелое состояние организма, которое вызвано проникновением бактериальной инфекции в кровеносную систему. Лечение такого осложнения сложное из-за развития устойчивости организма к антибиотикотерапии. Сепсис часто выступает причиной летальных исходов.
- Медиастенит в виде гнойного воспаление клетчатки средостения, где находятся сердце, легкие и бронхи.
- Менингит. Воспалительное поражение мозговых оболочек развивается в результате распространения гнойной инфекции по лимфатическим и кровеносным сосудам головы.
Прогноз одонтогенных абсцессов и флегмон, как правило, благоприятный. Позитивный результат лечения наблюдается при своевременном указании полноценной хирургической помощи. В таких случаях пациент подлежит госпитализации в специализированный медицинский стационар.
Летальные исходы при гнойном поражении мягких тканей челюстно-лицевой области связаны с поздней обращаемостью больного и системным угнетением его иммунитета.
Профилактика заболевания достигается такими способами:
- санация ротовой полости, во время которой врач-стоматолог осуществляет лечение всех кариозных, пульпитных и периодонтитных зубов;
- строгое соблюдение пациентов правил личной гигиены и регулярная чистка зубов;
- прохождение регулярных профилактических осмотров у стоматолога, с периодичностью не менее двух раз в год;
- своевременное обращение к врачу при обнаружении симптомов стоматологических заболеваний.
Каждый человек должен помнить, что цена профилактики намного ниже стоимости лечения. А в некоторых случаях санация ротовой полости может предупредить развитие тяжелых осложнений, которые сопровождаются высокой смертностью пациентов.
источник
Симптомы диффузного гнойного поражения клетчаточных пространств кисти зависят от локализации. К местным признакам воспалительного процесса относятся отек и гиперемия тканей, нарушение функции кисти, повышение местной температуры, болезненность при пальпации.
Сопровождаются резким отеком тенара и лучевого края тыльной поверхности кисти. Резкая боль при пальпации, напряжение тканей, заметное ограничение подвижности I пальца, сглаженность ладонной кожной складки указывают на воспаление жировой клетчатки этой зоны.
Гнойный экссудат нередко распространяется по краю первой межкостной мышцы на дорсальную поверхность кисти. В некоторых случаях наблюдается гнойное расплавление соединительной перегородки, разделяющей щель тенара и срединное ладонное пространство, с инфицированием последнего и образованием гнойно-некротического процесса в срединной ладонной впадине.
Локализуется в дистальной части ладони. Входными воротами инфекции являются трещины грубой, омозолелой кожи в области пястно-фаланговых сочленений ладони (другое название таких флегмон — мозольный абсцесс, намин). Воспалительный очаг формируется, как правило, в комиссуральных пространствах II—IV пальцев.
Флегмоны сопровождаются значительными болями и отеком дистальной части обеих поверхностей кисти. Пальцы по соседству с гнойным очагом несколько разведены и согнуты в межфаланговых суставах, разгибание болезненно из-за натяжения воспаленного ладонного апоневроза Возможно непосредственное распространение гноя через овальные щели апоневроза с ладонной на тыльную поверхность кисти.
Кроме того, возможно вовлечение сухожилия глубокого сгибателя пальца, находящегося в непосредственной близости от гнойно-некротического очага. Инфекция может распространяться и в проксимальном направлении по каналам червеобразных мышц.
Клинически очень трудно дифференцировать подапоневротическую и подсухожильную флегмоны. О локализации и распространении гнойного экссудата можно правильно судить лишь во время оперативного вмешательства, поэтому целесообразно называть гнойно-воспалительные очаги в центральной части ладони флегмонами срединного ладонного пространства. При этом центральная часть ладони выбухает. Кожа со сглаженной складчатостью напряжена, флюктуацию определить не удается.
При пальпации очага воспаления возникает сильная боль. Значительно выражен отек тыла кисти; II-V пальцы несколько согнуты в межфаланговых суставах. Попытка их активного или пассивного разгибания приводит к усилению болей. Запоздалое и нерациональное лечение флегмоны срединного ладонного пространства осложняется прорывом гноя в щель тенара, на предплечье, на тыл кисти. Эти осложнения усугубляют и без того довольно тяжелое течение флегмоны срединного ладонного пространства.
Является наиболее тяжелой формой гнойного воспаления кисти. Это совместное поражение локтевой и лучевой синовиальных сумок. Заболевание является следствием гнойного тендовагинита I или V пальца. При способствующих инфекции условиях происходит распространение гнойного экссудата на синовиальную сумку лучевой или локтевой стороны кисти. Прорыв и быстрое распространение гноя облегчаются в случаях прямого сообщения сумок в пястном канале. Клинические наблюдения показывают, что чаще причиной перекрестных флегмон служит лучевой тенобурсит.
U-образные флегмоны сопровождаются выраженной интоксикацией. Кисть отечна, сине-багрового цвета, ее пальпация крайне болезненна. Пальцы несколько приведены к ладони, активные движения в них отсутствуют, попытка к пассивному разгибанию значительно усиливает боль. Пальпаторная болезненность наиболее выражена в зоне проекции сухожилий сгибателей I и V пальцев и в проксимальной части кисти, т.е. в месте расположения слепых концов локтевой и лучевой синовиальных сумок. При прорыве гноя в пространство Пирогова появляются разлитая болезненность и отек в дистальной части предплечья.
Опасность U-образных флегмон заключается и в том, что гнойно-воспалительный процесс может поражать все фасциально-клетчаточные пространства кисти: срединное ладонное пространство при прорыве гноя из локтевой или лучевой синовиальных сумок, щель тенара или гипотенара при гнойных тенобурситах I или V пальца.
В последующем гной по каналам червеобразных мышц переходит на тыльную поверхность кисти, образуя здесь обширный гнойно-некротический очаг.
Даже при самом благоприятном течении U-образных флегмон в отдаленном послеоперационном периоде функция кисти оказывается значительно сниженной, поэтому крайне важны радикальное раннее оперативное вмешательство и рациональное ведение послеоперационного периода с включением физиотерапевтических процедур и средств, направленных на предупреждение тугоподвижности пальцев.
Подкожная флегмона тыльной поверхности кисти относится к более легким формам гнойного воспаления кисти. Отек и гиперемия тканей разлитые, границы гнойного очага установить трудно. Путем тщательной пальпации тканей можно получить представление об очаге гнойного размягчения клетчатки.
Подапоневротические флегмоны тыльной поверхности кисти возникают в результате попадания инфекции глубоко под апоневроз при колотых ранах. В сравнении с предыдущим видом воспаления проявления подапоневротической флегмоны более четкие. Определяется плотный инфильтрат с отеком и гиперемией тыльной поверхности кисти. Подкожная и подапоневротическая флегмоны, как правило, развиваются после повреждения и инфицирования кожных покровов тыла кисти. Реже наблюдают вторичную флегмону — распространение процесса с ладонной поверхности кисти.
источник
39. Острые гнойные заболевания пальцев и кисти (панариций, тендовагинит, абсцесс и флегмона кисти). Этиология, клиника, диагностика, лечение.
Классификация воспалительных заболеваний кисти.
В основу классификации воспалительных заболеваний кисти положен анатомический принцип.
1). При поражении пальца выделяют следующие виды панариция: кожный, подкожный, паранихия, подногтевой, сухожильный, суставной, костный, пандактилит.
2). На ладонной поверхности кисти можно выделить: кожный (мозольный) абсцесс, поверхностная (надапоневротическая) флегмона, межпальцевая флегмона, глубокая (подапоневротическая) флегмона тенора, срединного пространства, гипотенора, лучевой синовиальной сумки, локтевой синовиальной сумки, U-образная флегмона.
3) На тыльной поверхности — кожный абсцесс, фурункул и карбункул, поверхностная флегмона.
Возбудителями воспалительных заболеваний кисти почти всегда являются стафилококки, стрептококки, смешанная флора.
Кожный панариций состоит из гнойного пузырька, приподнимающего эпидермис с гиперемией и отеком кожи вокруг. В ряде случаев под кожный панариций может маскироваться по типу запонки, когда гной с глубжележащих тканей в результате прорыва в кожу отслаивает эпидермис. После удаления отслоенного эпидермиса можно заметить свищевой ход, через который при надавливании на пораженную фалангу появляется капля гноя.
Подногтевой панариций — характеризуется скоплением гноя под ногтевой пластинкой и ее отслоением от ложа. Беспокоят интенсивные боли, отек ногтевой фаланги, через ногтевую пластинку просвечивает гной.
Паранихий — проявляется отеком, гиперемией и болезненностью околоногтевого валика, появлением гнойных грануляций. Заболевание часто приобретает хроническое течение с краевой отслойкой ногтевой пластинки в ростковой зоне с формированием гнойного кармана, поддерживающего воспалительный процесс.
Подкожный панариций — наиболее часто встречающаяся форма, при которой на месте микротравмы появляется отек, умеренная гиперемия, резко болезненный инфильтрат. Чаще всего поражается ногтевая фаланга. Из-за особенности строения клетчатки инфекция легче распространяется в глубину, подкожный панариций поэтому нередко предшествует костному, сухожильному или суставному панарицию.
Симптом флюктуации для подкожного панариция не характерен и появляется лишь на поздней стадии, в связи с чем ориентация на него при определении сроков операции является тактической ошибкой. Большое значение для определения точной топики воспаления и его размеров имеет точечная пальпация пуговчатым зондом фаланги, а о переходе серозно-инфильтративной стадии в гнойно-некротическую может свидетельствовать усиление болей пульсирующего характера, не дающее больному покоя ни днем ни ночью. Принято считать, что первая бессонная ночь свидетельствует о нагноении панариция и является сигналом к применению хирургического способа лечения. Своевременная и адекватная операция во многих случаях является профилактикой развития более тяжелых форм панариция.
Сухожильный панариций или гнойный тендовогинит развивается при проникновении инфекции в сухожильное влагалище. Больных беспокоят интенсивные боли во всем пальце, выраженный отек и колбасовидное его утолщение. Палец находится в вынужденном полусогнутом положении, попытка пассивных и активных движений в суставах пальца вызывает резкую болезненность. При пальпации пуговчатым зондом выявляется болезненность по ладонной поверхности пальца по ходу сухожилия. Ранняя диагностика сухожильного панариция и своевременное оперативное лечение имеют исключительно важное значение для купирования воспаления и профилактики гибели сухожилия. В противном случае из-за резкого увеличения гипертензии в сухожильном влагалище из-за воспаления сдавливаются сосуды, питающие сухожилие и оно некротизируется.
Артрит чаще наблюдается в зоне среднего сустава пальца. Больные жалуются на боли и увеличение сустава в объеме, отмечается резкая болезненность при активных и пассивных движениях, веретенообразное утолщение в области сустава, резкое усиление болей при осевой компрессионной нагрузке на палец. Рентгенологически отмечается расширение суставной щели по сравнению с непораженными суставами.
Костный панариций или остеомиелит довольно часто является следствием неадекватного лечения подкожного и других форм панариция, чаще всего наблюдается в области ногтевой фаланги и характеризуется булавовидным утолщением пальца, наличием гнойной раны со свищевым ходом, ведущим к кости. Рентгенологически выявляется деструкция кости с наличием костного секвестра.
Пандактилит — наиболее тяжелое поражение пальца, когда в воспалительный процесс вовлечены практически все ткани его образующие и клинически характеризуется в ряде случаев тяжелым состоянием больного, болями разной интенсивности, наличием множественных гнойно-некротических ран с гнойным отделяемым деструкцией кости, некрозом сухожилий, секвестрацией целых костных фаланг. Ему сопутствует лимфангит, лимфаденит.
Кожный (мозольный) абсцесс появляется на ладонной поверхности, чаще всего в области головок пястных костей. Больных беспокоят умеренная боль, припухлость, а при осмотре виден гной, просвечивающий через отслоенный эпидермис.
Поверхностная флегмона ладонной поверхности кости, включая и межпальцевую флегмону, проявляется болью пульсирующего характера, отеком, гиперемией, резкой болезненностью при пальпации, сгибании и разгибании пальцев. На поздней стадии может определяться флюктуация.
Глубокая флегмона характеризуется интоксикацией организма, интенсивной болезненностью, отеком и нарушением функции кисти. При воспалении тенора или гипотенора нарушается преимущественно функция I или V пальца, при срединной флегмоне — 2, 3 и 4 пальцев. Из-за вовлечения в процесс червячных мышц кисть приобретает типичное положение, когда пальцы разведены в пястно-фаланговых сочленениях и согнуты в межфаланговых сочленениях (положение когтистой лапы).
Воспаление синовиальных сумок и у-образная флегмона, чаще всего развивается как следствие запущенного сухожильного панариция I, V пальцев и как следствие их прямой контаминации. Заболевание характеризуется тяжелой интоксикацией организма, проявляется интенсивными болями, выраженным отеком, гиперемией и нарушением функции кисти. Пальпация вызывает резкую болезненность по ходу соответствующей воспаленной синовиальной сумки. При у-образной флегмоне полусогнутое положение I и V пальцев, их выраженный отек, переходящий на ладонь и предплечье, резкая болезненность при их пальпации, пассивных и активных движениях.
Лечение воспалительных заболеваний кисти
При серозно-инфильтративной стадии показано консервативное лечение. Оно включает в себя адекватную иммобилизацию пальца или всей кисти, антибиотикотерапию в виде приема антибиотиков per os, в/м, в/в, регионарной застойной перфузии, в показанный случаях местно короткий новокаиновый блок с антибиотиками, полуспиртовые компрессы, ванночки с антисептиками (перманганатом калия, димексидом, фурацилином и др.), физиолечение.
При гнойно-некротической стадии в силу неэффективности консервативной терапии или поступления больного в поздние сроки с уже развившимся гнойным процессом показано оперативное лечение. При панариции, особенно подкожном, первая бессонная ночь из-за боли является показанием к операции.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Флегмона стопы — гнойные процессы, гнойное воспаление тканей пальцев традиционно называют абсцессом.
Входные ворота инфекции — дефекты кожного покрова, возникающие, как правило, после различных механических повреждениях кожи. Это могут быть уколы и порезы, потёртости (длительное травмирующее воздействие тесной обуви в сочетании с повышенной влажностью от пота), а также повреждение эпидермиса в глубоких складках между пальцами, обусловленное грибковым поражением. Дальнейшее развитие и распространение инфекции зависит от патогенности микрофлоры, сопротивляемости организма и анатомических особенностей области повреждения.
Чаще флегмона стопы вызывается стафилококками, гораздо реже — стрептококками, синегнойной и кишечной палочкой, протеем. В 15% наблюдений выявляют смешанную микрофлору. Патоморфология и патофизиология процесса непосредственно связаны с анатомией данной области и закономерностью распространения инфекции на соседние анатомические зоны.
Анатомически на стопе выделяют три отдела: предплюсну, плюсну и фаланги пальцев. В клинической практике её также принято условно делить на три отдела: передний, средний и задний.
Передний отдел объединяет фаланги пальцев и плюсневые кости; средний — ладьевидную, кубовидную и клиновидные кости; задний — таранную и пяточную кости.
Кости среднего отдела принимают участие в образовании трёх функционально важных суставов: таранно-пяточно-ладьевидного, пятогно-кубовидного и ладьевидно-клиновидного. Суставные линии таранно-пятогно-ладьевидного и пятогно-кубовидного суставов имеют вид горизонтально перевёрнутой восьмёрки. Полости этих суставов полностью обособлены, однако в хирургии при операциях вычленения их условно принимают за один сустав и называют Шопаровым. Ключ шопарова сустава — мощная бифуркационная связка, расположенная между двумя его составляющими.
Чуть дистальнее ладьевидная кость вместе с тремя клиновидными образует сустав, сообщающийся с клиновидно-кубовидным и предплюсне-плюсневым суставами. Границей между передним и средним отделами служит предплюсне-плюсневый или Лисфранков сустав. Ключ Лисфранкова сустава — прочная связка, расположенная между медиальной клиновидной и II плюсневой костями. Пересечение ключевых связок — определяющий момент операций вычленения.
Под кожей тыльной стороны расположена тыльная фасция. Она продолжает фасцию голени и прикрепляется к I и V плюсневым костям. Глубокая фасция покрывает плюсневые кости и тыльные межкостные мышцы. Между тыльной и глубокой фасциями расположено фасциальное пространство тыла, которое вмещает сухожилия мышц-разгибателей, сосуды и нервы. Сухожилия мышц-разгибателей имеют собственные сухожильные влагалища, покрытые верхним и нижним удерживателями мышц-разгибателей. Фасциальное пространство тыла сообщается с передним костно-фиброзным влагалищем голени.
Под кожей подошвенной области от пяточного бугра до головок плюсневых костей пролегает подошвенный апоневроз, имеющий в дистальных отделах комиссуральные отверстия. Через них подкожная клетчатка подошвы и пальцев сообщается со срединным фасциалъным пространством. От апоневроза вглубь направляются апоневротические перегородки. Двумя перегородками и межкостной фасцией всё подапоневротическое пространство делится на три отдела.
Медиальное фасциальное пространство подошвы, содержащее короткие мышцы большого пальца. Снаружи отграничено медиальной межмышечной апоневротической перегородкой (прикрепляется к пяточной, ладьевидной, I клиновидной и I плюсневой костям), а в проксимальном направлении заканчивается слепо, не сообщаясь с фасциальными пространствами голени.
Латеральное фасциальное пространство подошвы, содержащее мышцы V пальца. С внутренней стороны отграничено латеральной межмышечной апоневротической перегородкой (прикрепляется к V плюсневой кости и влагалищу сухожилия длинной малоберцовой мышцы). В проксимальном направлении так же, как и медиальное, заканчивается слепо.
Срединное фасциальное пространство подошвы, содержащее короткий сгибатель и сухожилия длинного сгибателя пальцев, а также сосуды и нервы. С внутренней и наружной сторон отграничено медиальной и латеральной межмышечными перегородками соответственно; со стороны подошвы — подошвенным апоневрозом и в глубине — межкостными мышцами и покрывающей их глубокой фасцией. В проксимальном направлении сообщается с глубоким фасциальным пространством голени посредством трёх каналов: подошвенного, пяточного и лодыжкового.

При выборе правильного оперативного доступа важно чётко представлять возможные пути распространения инфекции из первичного очага в рядом расположенные анатомические области.
Флегмона стопы может распространяться:
- в дистальном направлении — на пальцы и фасциальные пространства подошвенной области;
- в проксимальном направлении — на переднее костно-фиброзное влагалище голени.
Срединное фасциальное пространство подошвы (наиболее частая локализация инфекции) сообщается с несколькими рядом расположенными анатомическими областями.
В дистальном направлении: через комиссуральные отверстия — с подкожной клетчаткой подошвы; по каналам червеобразных мышц — с межкостным и фасциальным пространствами тыла.
В проксимальном направлении: через подошвенный, пяточный и лодыжковый каналы — с глубоким фасциальным пространством голени.
В медиальном направлении: по ходу сухожилия длинного сгибателя большого пальца — с медиальным фасциальным пространством подошвы.
В латеральном направлении: по ходу сухожилия сгибателя — с латеральным фасциальным пространством подошвы.
Абсцессы пальцев сопровождаются локальными гиперемией и отёчностью, как правило, легко диагностируются. Абсцессы дистальной части пальцев не имеют тенденции к распространению в проксимальном направлении.
Инфекция может проникнуть прямо через повреждённую в этой зоне кожу либо распространиться с подошвы по каналам червеобразных мышц или непосредственно через межплюсневые промежутки (отличие от флегмон кисти). Флегмона стопы характеризуется яркой гиперемией кожи с чёткими краями, весьма похожей на рожистое воспаление. Кожа приобретает характерный блеск, отёк нарастает и распространяется за пределы зоны гиперемии. Возможно распространение процесса на переднее фасциальное пространство голени.
Поверхностная флегмона стопы (абсцесс) подошвы, как правило, имеет следы кожных повреждений и незначительные локальные припухлость и болезненность. Обычно не возникает трудностей с распознаванием и дифференциальной диагностикой с другими флегмонами. Самопроизвольные боли при эпифасциальных гнойных процессах возникают, только когда присоединяется лимфангиит или тромбофлебит. Гиперемия кожи при всех подошвенных флегмонах не выражена из-за толщины эпидермального слоя. Тенденции к распространению в другие анатомические зоны, как правило, нет.
Распознается такая изолированная флегмона стопы редко, только на самых ранних стадиях её развития. В дальнейшем через отверстия в медиальной межмышечной апоневротической перегородке вдоль прободающих её сухожилий или при её расплавлении гной может распространиться в срединное клетчаточное пространство и очень редко — в проксимальном направлении.
Флегмона стопы медиального клетчаточного пространства, в отличие от других подапоневротических флегмон подошвы, характеризуется возникновением припухлости (в этой части апоневроз наиболее тонкий), но гиперемия кожи не выражена. Болезненность при пальпации в любой точке подошвы — признак распространения процесса в срединное клетчаточное пространство.
Выявить такую флегмону при первичной её природе так же, как и медиальную, можно только на достаточно ранних стадиях развития. Флегмона стопы быстро распространяется на срединное клетчаточное пространство.
Дифференцируется флегмона стопы от других той же области чрезвычайно трудно из-за скудной симптоматики. Отсутствуют припухлость, гиперемия и флюктуация. Болезненность при пальпации пуговчатым зондом в латеральной области подошвы может быть единственным симптомом заболевания.
Флегмона стопы срединного клетчаточного пространства — наиболее часто встречающаяся из всех флегмон подошвенной области. Характерно быстрое расплавление межмышечной апоневротической перегородки. Чаще возникает вследствие распространения флегмон медиального и латерального фасциальных пространств в срединное. Характерны пульсирующие боли, резко усиливающиеся при пальпации любого участка подошвы. Кожа подошвы, как правило, в цвете не изменена, отсутствует отёк и флюктуация. Скудная симптоматика воспалительного процесса объясняется наличием мощного подошвенного апоневроза и большой толщиной кожи этой области. Изменения можно обнаружить только при тщательном сравнении больной и здоровой стоп. Общее состояние тяжёлое, с высокой температурой. Характерны значительный отёк и гиперемия тыла (воспаление распространяется между основаниями I и II плюсневых костей). Типично распространение через лодыжковый канал на глубокое фасциальное пространство голени. При этом появляется гиперемия, отёк и резкая болезненность при пальпации в пространстве между ахилловым сухожилием и медиальной лодыжкой (область лодыжкового канала), а в дальнейшем развивается отёк голени в сочетании с резкой её болезненностью.
Наиболее частый вариант течения флегмон. Флегмона стопы медиального и латерального пространств подошвы чаще всего сочетается с флегмоной срединного пространства (из-за сообщения между пространствами), которая склонна к распространению на тыл.

Острые гнойные тендовагиниты тыла встречаются редко, они возникают при непосредственном повреждении, если рана расположена по ходу сухожилий мышц-разгибателей. Обычно процесс не ограничивается сухожильными влагалищами и поражает всё межфасциальное пространство; формируется флегмона стопы. Инфекция может распространяться в переднее фасциальное пространство голени.
Чаще возникают тендовагиниты сухожилий мышц-сгибателей в подошвенной области. Причина — непосредственное повреждение сухожильных влагалищ, лежащих близко к коже подошвенной поверхности пальцев и наиболее доступных для инфицирования. В месте повреждения палец становится резко отёчным и гиперемированным. Характерны острые пульсирующие боли, усиливающиеся при пальпации пуговчатым зондом с локализацией по ходу соответствующих мышц-сгибателей. Особое значение приобретает тендовагинит сгибателя большого пальца, так как гнойный процесс быстро разрушает проксимальный конец влагалища и проникает в медиальное клетчаточное пространство, а оттуда — в срединное клетчаточное пространство с развитием сочетанной подапоневротической флегмоны подошвы.
Хронические тендовагиниты протекают менее агрессивно, возникают значительно чаще острых (при многократно повторяющихся повреждениях), а лечение в большинстве случаев консервативное.
Гнойные воспалительные процессы в мелких суставах встречаются редко, и в большинстве случаев трудно определить первичную природу поражения. В литературе есть указания на возможность развития гнойных артритов как осложнения инфекционных заболеваний (гонореи, сифилиса и бруцеллёза). Иногда гнойный артрит мелких суставов возникает после ушибов.
Поначалу возникают боли в стопе, усиливающиеся при статической и динамической нагрузке. По прошествии значительного периода времени появляются отёк и гиперемия, преимущественно на тыле. На рентгенограмме виден выраженный остсеопороз костей предплюсны и проксимальных головок плюсневых костей, резкое расширение суставных щелей. Наибольшие деструктивные изменения определяются обычно в области ладьевидно-клиновидных и клиновидно-плюсневых сочленений.
Остеомиелит костей может развиваться как осложнение открытых переломов или в результате распространения гнойного процесса на кость со стороны мягких тканей. При гематогенном остеомиелите поражаются преимущественно крупные кости — пяточная и таранная. Характерно острое начало заболевания, повышение температуры до 39-40 °С и локальная болезненность при пальпации. На рентгенограмме изменения возникают на 10-14-й день: утолщение остеопороз. Изредка в этот период на рентгенограммах можно выявить секвестры, но спонгиозная структура наиболее часто поражаемых костей затрудняет их диагностику.
Клиническая классификация гнойно-воспалительных процессов (построена в соответствии с анатомическими принципами).
- Абсцесс пальца.
- Флегмона стопы тыльной стороны.
- Флегмоны стопы подошвенной стороны:
- подкожная (эпифасциальная) флегмона стопы;
- медиального, латерального и срединного клетчаточных пространств;
- сочетанная флегмона стопы;
- Тендовагиниты.
- Гнойные артриты.
- Остеомиелит костей.

Цели лечения при абсцессах пальцев и флегмонах:
- обеспечить адекватный отток гнойного экссудата;
- предупредить распространение инфекции (при помощи радикальной некрэктомии);
- создать благоприятные условия для заживления с минимальными функциональными и эстетическими нарушениями.
Хирургическое лечение проводят на фоне антибактериальной терапии (с учётом антибиотикочувствительности возбудителей инфекции). Обезболивание и детоксикация — неотъемлемые условия успешного лечения на ранних этапах. Операции на стопе выполняют под проводниковой анестезией. Стопу обязательно ишемизируют, накладывая на нижнюю треть голени манжету от тонометра и быстро нагнетая воздух до 150-200 мм рт.ст. На протяжении острого периода необходима иммобилизация и голеностопного сустава.
При абсцессах пальцев и флегмонах тыла возможно амбулаторное лечение. При подапоневротических процессах, артритах и остеомиелитах необходима срочная госпитализация из-за угрозы распространения гнойного процесса в проксимальном направлении и на более глубокие анатомические структуры.
Разрезы при абсцессах пальцев выполняют над местом наибольшей болезненности, выявляемой при пальпации пуговчатым зондом. Для широкого раскрытия гнойного очага проводят дугообразные или клюшкообразные разрезы, позволяющие полноценно иссечь некротизированные ткани. Лечение продолжают в соответствии с общими принципами ведения гнойных ран. При локализации абсцессов на основных фалангах следует помнить о возможности распространения инфекции на область межпалыдевых промежутков и срединное фасциальное пространство подошвы по каналам червеобразных мышц, поэтому при необходимости разрезы расширяют в проксимальном направлении. Для вскрытия тыльной флегмоны делают продольные разрезы в стороне от тыльной артерии. При этом рассекают кожу, тыльную фасцию, удаляют гной и некротизированные ткани и дренируют образовавшуюся полость. После адекватной некрэктомии можно завершить операцию наложением дренажно-промывной системы и первичных швов,
Распространённая субфасциальная флегмона стопы тыла лечится с помощью разреза по всей длине, а при вовлечении в процесс сухожильных влагалищ — рассекать крестообразную связку.
При вовлечении в гнойный процесс переднего фасциального пространства голени разрез проводят по передней поверхности её средней трети, на 2 см кнаружи от гребня большеберцовой кости. После рассечения кожи, подкожной клетчатки и плотной фасции через мышцы (между передней большеберцовой мышцей и длинным разгибателем пальцев) проникают в околососудистую клетчатку. При распространённом процессе для полноценного дренирования делают контраппертурные разрезы через всю мышечную массу этой области. При ревизии гнойной полости обязательно исследуют межкостную перегородку: если гной проникает через отверстия или дефекты в ней, необходимо вскрыть и дренировать заднее фасциальное пространство голени.
При эпифасциальных флегмонах подошвы достаточно выполнить небольшой разрез над местом наибольшей припухлости и болезненности, радикально санировать гнойник и завершить операцию наложением дренажно-промывной системы (концы перфорированной полихлорвиниловой трубки выводят через проколы в здоровой коже) и первичных швов на кожу.
Для вскрытия медиального пространства чаще используют разрез по Делорму в дистальной половине соответственно проекции I плюсневой кости. Поскольку инфекция этого пространства склонна к быстрому распространению, при поступлении гноя через дефекты в медиальной межмышечной перегородке хирургическое вмешательство дополняют вскрытием срединного клетчаточного пространства.
При вскрытии флегмоны латерального пространства разрез по Делорму выполняют в дистальной половине соответственно проекции IV плюсневой кости. После эвакуации гноя, некрэктомии и санации раны исследуют латеральную межмышечную перегородку. Если через дефекты в ней поступает гной, следует дополнительно вскрыть срединное клетчаточное пространство.
Одного срединного разреза на стопе в проекции III плюсневой кости может быть недостаточно, поскольку смыкание краёв разреза подошвенного апоневроза и мышц приводит к нарушению оттока гноя. Для адекватного вскрытия и дренирования целесообразно выполнить два боковых разреза в проекции вертикальных костно-фасциальных перемычек подошвы, затем иссечь некротизированные участки перемычек, создав условия для лучшего оттока гноя, и провести дренажную трубку в самую глубокую часть срединного пространства.
При обнаружении гнойных затёков в межпальцевых промежутках вскрытие гнойников дополняют поперечным разрезом в дистальной части подошвы, в области дистальных головок плюсневых костей (рис. 33-6), а при переходе процесса на тыл — контраппертурными разрезами на тыле, чаще между II и III плюсневыми костями.
При распространении гноя в глубокое фасциальное пространство голени (по ходу сухожилий сгибателей и заднего болынеберцового сосудисто-нервного пучка через лодыжковый канал) необходимо его вскрытие. Очевидный и частый признак проксимального распространения инфекции — появление гноя в подапоневротическом пространстве подошвы при надавливании на нижнюю треть голени и внутреннюю (медиальную) позадилодыжечную область. При этом необходимо вскрыть глубокое фасциальное пространство голени разрезом по внутренней поверхности в её нижней трети, отступив на 1 см от внутреннего края большеберцовой кости. После вскрытия поверхностной фасции сдвигают сухожилие т. soleus кзади и в сторону, обнажают и рассекают внутреннюю фасцию, а затем вскрывают глубокую флегмону. К сожалению, подобное раздельное вскрытие глубокого фасциального пространства голени и подапоневротического пространства может привести к некрозу сухожилий мышц-сгибателей области лодыжкового канала. В этих случаях предпочтителен единый разрез, открывающий доступ в подапоневротическое пространство, внутренний лодыжковый канал и глубокое фасциальное пространство голени. Вышеописанные разрезы объединяют рассечением передней стенки лодыжкового канала.
Хирургическое лечение сочетанной флегмоны включает элементы и особенности техники вмешательств на каждой из её составляющих.
При острых гнойных тендовагинитах разгибателей хирургическое лечение, при его необходимости, заключается во вскрытии фасциального пространства тыла. При поражении сухожилий сгибателей безотлагательно вскрывают поражённое сухожильное влагалище, так как в этих случаях быстро развивается некроз сухожилий и гнойный процесс распространяется в соседние анатомические области.
Хирургическое лечение гнойных артритов зависит от локализации и степени вовлечённости в процесс мягких тканей. Чаще вскрывается флегмона стопы тыльной стороны. Вскрыв глубокую фасцию тыла стопы и обеспечив хороший доступ к суставам, поражённые костные структуры обрабатывают ложкой Фолькмана и устанавливают проточную дренажно-промывную систему с наложением первичных швов на кожу. Через 8-12 дней дренажи удаляют, а иммобилизацию стопы сохраняют ещё на 10-12 нед.
В лечении острого гематогенного остеомиелита костей в настоящее время приоритет отдают антибактериальной терапии. При соблюдении деэскалационного принципа антибиотикотерапии уже ко 2-3-му дню температура тела нормализуется, прекращаются боли и купируется процесс секвестрации. Наличие секвестров и свищей — показание к хирургическому лечению (радикальной секвестрэктомии) в соответствии с общими принципами лечения остеомиелита. При остеомиелите пяточной кости проводят разрез от ахиллова сухожилия до переднего края кости через всю толщу мягких тканей. Кость трепанируют и вычищают изнутри, стараясь не повредить кортикальный слой. Свободно лежащие кортикальные секвестры удаляют, выскабливая остаточную полость острой ложкой, и сшивают мягкие ткани над дренажем, уложенным в образовавшийся костный дефект. При остеомиелите таранной кости проводят переднюю или заднюю артротомию с санацией патологически изменённой костной структуры. При тотальном поражении таранной кости выполняют астрагалэктомию.
Вторичные формы остеомиелита в отличие от гематогенного протекают менее остро, развиваются медленно и не сопровождаются большими разрушениями костных структур.
В послеоперационном периоде показана антибиотикотерапия в сочетании с обезболивающими препаратами. Обязательна иммобилизация подошвенной гипсовой лангетой на 4-5 дней до снятия острого воспаления в мягких тканях.
источник