Тонкая серозная оболочка — брюшина, — которая в том или ином виде располагается на большей части органов, имеет специфические защитные свойства. Так, например, при возникновении воспаления она может отграничивать пораженную область, формируя абсцесс брюшной полости. На медицинском сленге это называется «припаивание», то есть образование спаек между соседними органами таким образом, чтобы получилось замкнутое пространство.
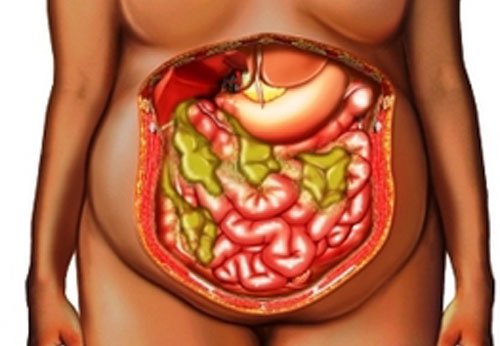
Абсцесс брюшной полости – это гнойное воспаление органа или его части, с дальнейшим расплавлением тканей, образование полости и капсулы вокруг нее. Он может сформироваться абсолютно в любом «этаже» брюшной полости и сопровождаться явлениями интоксикации, лихорадки и сепсиса.
Кром этого, у пациента будут превалировать болевые ощущения, наблюдаться дефанс мышц живота, возможна тошнота и рвота. Иногда, в сложных случаях, спайки вызывают кишечную непроходимость.
Абсцесс брюшной полости, что не удивительно, образуется после хирургических вмешательств и трактуется как осложнение этого вида лечения. Ввиду роста количества проводимых ежегодно операций, число подобных осложнений тоже прогрессивно увеличивается. Большую роль в этом играет снижение иммунитета и повсеместное применение антибиотиков, формирующее у микроорганизмов устойчивость и затрудняющее послеоперационную профилактику осложнений.
Согласно заключениям статистов, у одного процента хирургических пациентов развивается послеоперационный абсцесс. Эта цифра выше, если вмешательство было экстренным и времени на предоперационную подготовку не было.
Основной фактор риска, из-за которого может возникнуть абсцесс брюшной полости, — это, конечно, полостное оперативное вмешательство. Чаще всего он возникает после лечения заболеваний поджелудочной железы, желчного пузыря, сшивания петель кишечника.
Появление воспаления связано с попаданием содержимого кишечника на брюшину, а также обсеменения ее в условиях операционной. Оно может быть вызвано и тупой травмой живота. В месте сдавления образуется асептическое воспаление, к которому позже присоединяется вторичная флора.
Более чем в половине случаев абсцесс располагается либо за париетальным (пристеночным) листком брюшины, либо между ее париетальным и висцеральным листками.
Абсцесс брюшной полости (МКБ 10 — К65) может появиться в результате травм живота, например, длительных сдавлений или ударов, инфекционных заболеваний кишечной трубки (иерситеоз, сальмонелез, брюшной тиф), развития воспалительных процессов в органах или на слизистых, а так же после перфорации язвы желудка или кишечника.
Выделяют три основные причины:
- Наличие вторичного перитонита из-за разрыва аппендикса, несостоятельности кишечных анастомозов после полостных операций, некроза головки поджелудочной железы, травмы живота.
- Гнойное воспаление тазовых органов, например, сальпингит, параметрит, пиосальпинкс, тубоовариальный абсцесс и другие.
- Острое воспаление поджелудочной железы и желчного пузыря, неспецифический язвенный колит.
Помимо вышеперечисленного, иногда причиной абсцесса может быть воспаление околопочечной клетчатки, остеомиелит поясничного отдела позвоночника, туберкулезный спондилит. Чаще всего в очаге воспаления высеивают стафилококков, стрептококков, клостридий и ишерихий, то есть ту флору, которая и в норме может встречаться в кишечнике.
Абсцесс после операции брюшной полости появляется вследствие чрезмерной реакции иммунной системы на вмешательство во внутреннюю среду или на размножение микроорганизмов. Возбудитель может проникнуть в брюшную полость и с током крови или лимфы, а так же просочиться через стенку кишечника. Кроме того, всегда есть риск занести инфекцию с руками хирурга, инструментарием или материалами во время операции. Еще одним фактором выступают органы, сообщающиеся с внешней средой, такие как маточные трубы или кишечник.
Нельзя исключать появление воспалительных инфильтратов после проникающего ранения брюшной полости, перфорации язв и расхождении швов после хирургического лечения.
Брюшина реагирует на появление раздражающего фактора (воспаления) стереотипно, а именно, она вырабатывает на своей поверхности фибрин, который склеивает участки слизистой между собой и отграничивает таким образом очаг от здоровых тканей. Если в результате действия гноя эта защита разрушается, то воспалительный детрит затекает в карманы и отлогие места живота. При развитии такого сценария говорят уже о сепсисе.
Что происходит с человеком, когда у него формируется абсцесс брюшной полости? Симптомы схожи с любым воспалительным заболеванием:
- Высокая, внезапно начавшаяся лихорадка сопровождающаяся ознобом и обильным потом.
- Тянущие боли в животе, которые усиливаются при дотрагивании или надавливании.
- Учащенное мочеиспускание, так как брюшина натягивается и это раздражает барорецепторы стенки мочевого пузыря.
- Нарушения стула в виде запора.
- Тошнота и рвота на высоте лихорадки.
Кроме того, у пациента может быть учащенное сердцебиение. Оно возникает по двум причинам: высокая температура и интоксикация. А так же патогномоничным симптомом является напряжение мышц пресса. Это защитный рефлекс, который не позволяет еще больше травмировать воспаленную область.
Если абсцесс расположен непосредственно под диафрагмой, то помимо общих симптомов будут такие, которые укажут на эту особенность. Первым отличием будет то, что боль локализуется в подреберной области, усиливается во время вдоха и иррадиирует в лопаточную область. Второе отличие – это изменение походки. Человек начинает невольно беречь больную сторону и наклоняется к ней, чтобы уменьшить напряжение мышц.
Абсцесс брюшной полости (МКБ 10 – К65) может остаться не диагностированным, если развивается на фоне других тяжелых состояний, либо пациент не обращается за помощью. Но следует помнить, что в результате такого халатного поведения могут развиться угрожающие жизни состояния, такие как сепсис и разлитой перитонит.
Поддиафрагмальные абсцессы способны расплавлять диафрагму и прорываться в плевральную полость, образуя там спайки. Такой сценарий может даже привести к повреждению легкого. Поэтому, если после операции или травмы у вас поднялась температура или возникли болевые ощущения, не ждите, что все само пройдет. В таком вопросе лишняя проверка не помешает.
Послеоперационный абсцесс брюшной полости в условиях стационара выявить достаточно легко. Самыми информативными методами являются рентген, УЗИ, КТ и МРТ органов груди и живота. Помимо этого, можно женщинам сделать пункцию свода влагалища, чтобы проверить, есть ли гнойные затеки в отлогих местах.
Кроме того, не стоит забывать и о лабораторной диагностике. В общем анализе крови будет наблюдаться резкое повышение скорости оседания эритроцитов (СОЭ), лейкоцитарная формула будет иметь резкий сдвиг влево, возможно даже до юных форм, а абсолютное число лейкоцитов повысится за счет нейтрофилов.
Эталоном в диагностике абсцессов остается ультразвуковое исследование брюшной полости. Существуют четкие признаки, которые указывают на наличие воспалительного инфильтрата:
- образование имеет четкие контуры и плотную капсулу;
- внутри его находится жидкость;
- содержимое неоднородное по структуре и разделяется на слои;
- над жидкостью есть газ.
Основным методом лечения абсцессов, конечно же, остается оперативное вмешательство. Необходимо дренировать гнойник, промыть полость антисептиком и раствором антибиотиков. Консервативное лечение не дает никакой гарантии того, что воспаление утихнет, а жидкость внутри абсцесса самостоятельно эвакуируется.
Конечно, после того как очаг будет удален, пациенту обязательно назначают противомикробную терапию антибиотиками широкого спектра. Как правило, врач выписывает одновременно два препарата, имеющих различный механизм действия и эффективно уничтожающих разных представителей микробной флоры.
Обязательно стоит предупредить больного о возможных последствиях данного лечения, таких как рвота, отсутствие аппетита, воспаление сосочкового слоя языка, головные боли и учащенное мочеиспускание. Да и самому врачу стоит о них помнить и не добавлять их к клинической картине заболевания.
Абсцесс брюшной полости (код по МКБ 10 – К65) — достаточно серьезное осложнение, поэтому врачам и пациентам стоит озаботиться профилактикой этого состояния. Необходимо адекватно и в полном объеме лечить воспалительные заболевания любых органов брюшной полости, обязательно проводить пред- и постоперационную подготовку больных, а так же хорошо стерилизовать инструментарий и руки хирурга.
При подозрении на аппендицит или в случае внезапного подъема температуры не стоит ждать знака свыше, а необходимо немедленно обратиться к врачу за консультацией. Это может спасти вам жизнь и здоровье.
Смертность от абсцесса брюшной полости достигает сорока процентов. Все зависит от того, насколько распространен процесс, где он располагается и какое заболевание его вызвало. Но при своевременно обращении в больницу вероятность неблагоприятного исхода снижается.
источник
Абсцесс брюшной полости – это неспецифический воспалительный процесс, при котором между внутренними органами формируется полость, заполненная гнойным содержимым. Стенками образования могут выступать анатомические углубления, «карманы», листки сальника или связок. Заболевание обычно сопровождается интоксикацией организма и выраженным болевым синдромом.
Клиническая картина болезни зависит от локализации, вида и давности абсцесса. Характер и интенсивность жалоб также напрямую связаны с общим состоянием организма человека, болевым порогом. Встречаются случаи, когда пациента беспокоят лишь незначительные боли в животе и субфебрильная лихорадка.
-
волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью;
- учащенное сердцебиение (тахикардия) на фоне гипертермии;
- общая интоксикация (головная боль, тошнота, ухудшение аппетита, слабость);
- бледность или мраморность кожных покровов;
- боли в животе различной интенсивности и локализации, которые могут распространяться на грудную клетку, поясничную область;
- локальное напряжение мышц передней брюшной стенки.
Возможно присоединение признаков пареза кишечника: запоры, сильное вздутие живота, рвота. В клиническом анализе крови обнаруживаются изменения, характерные для острого воспалительного процесса: повышенные значения СОЭ, лейкоцитоз с нейтрофилезом.
Особенность клинической картины абсцесса также зависит от его локализации:
- Поддиафрагмальный абсцесс. Чаще всего образуется после оперативных вмешательств на брюшной полости, в результате травм. Типичная локализация – справа, в области печени. При таком расположении боли возникают в правом подреберье и могут иррадиировать в грудную клетку, правое надплечье, усиливаться во время ходьбы, при кашле.
-
Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром.
- Аппендикулярный абсцесс. Появляется на фоне воспалительного инфильтрата вокруг измененного аппендикса. На первых стадиях характерно уменьшение болей в подвздошной области, снижение температуры тела. Спустя 6-7 суток симптомы возвращаются с новой силой, и пальпируется болезненное неплотное образование.
- Абсцесс Дугласова кармана. Характеризуется скоплением гноя в позадиматочном пространстве в результате воспалительных заболеваний матки, яичников, маточных труб или аппендикулярного отростка. Кроме сильных болей внизу живота женщину могут беспокоить частые позывы на мочеиспускание, акт дефекации, чувство распирания в этой области, диарея.
-
Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.
Полости с гноем в области поджелудочной железы, селезенки встречаются реже и имеют сходные признаки с острым воспалением этих органов (деструктивный панкреатит, спленит).
К формированию абсцессов в брюшной полости может привести:
- хирургическое вмешательство с несоблюдением правил антисептики, «забытый» инструментарий, салфетки;
- ножевые, тупые травмы живота, огнестрельные ранения;
- острый холецистит, деструктивный панкреатит, перфоративная язва 12-перстной кишки или желудка;
- острый флегмонозный аппендицит, воспаление придатков матки;
- разлитой перитонит.
В формировании гнойных полостей большую роль играет микробная инфекция, некрозы тканей, несколько меньшую – паразитарные инвазии.
При появлении характерных для гнойного воспаления жалоб следует обратиться к терапевту, который после осмотра и опроса должен перенаправить пациента к соответствующему специалисту. Это может быть врач- хирург или врач-гинеколог. В случае острого развития симптомов или резкого ухудшения состояния, рекомендуется вызвать бригаду скорой медицинской помощи, которая доставит больного в специализированное отделение.
Для подтверждения диагноза, а также для поиска его причины могут быть назначены такие исследования:
-
Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).
- Компьютерная томография. Исследование назначается в случае малоинформативности УЗИ, для обследования труднодоступных зон. КТ позволяет выявить не только локализацию образования, но и количество абсцессов, их размеры.
- Обзорная рентгенография брюшной полости. Методика позволяет отличить поддиафрагмальный абсцесс от печеночного или межкишечного. Полости с гноем выявляются в виде округлых образований с уровнем жидкости.
-
Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.
- Диагностическая лапароскопия. Исследование брюшной полости выполняется через прокол в стенке живота с помощью специальной аппаратуры – эндоскопа. При необходимости такая диагностика может закончиться полноценной операцией.
Основной метод лечения сформировавшихся в брюшной полости абсцессов – хирургический. В обязательном порядке назначается один или несколько антибактериальных препаратов с широким спектром воздействия. При необходимости используют антипаразитарные средства, ингибиторы протеолитических ферментов, человеческие иммуноглобулины.
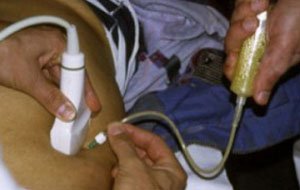
При поддиафрагмальных, подпеченочных и при межкишечных абсцессах дренирование осуществляется через переднюю брюшную стенку под контролем УЗИ. Если гной скопился в малом тазу, то доступ происходит через прямую кишку или позадиматочное пространство.
При неэффективности предыдущего метода, в случае труднодоступного расположения абсцесса выполняется общий доступ путем срединного разреза. В обязательном порядке в брюшной полости оставляют дренажи для дальнейшего оттока гноя, регулярного промывания растворами антисептика.
Ингибиторы протеолиза («Гордокс», «Контрикал») помогают остановить процессы распада ткани, а также улучшают проникновение антибактериальных препаратов в место воспаления. При недостаточном ответе пациента на системную противомикробную терапию к лечению добавляют иммуноглобулины, которые содержат антитела против большого количества микроорганизмов.
При отсутствии должного лечения возрастает риск развития таких осложнений:
- Разлитой перитонит вследствие разрыва капсулы абсцесса. Проявляется острой болью, ухудшением состояния, появлением сильного напряжения мышц брюшного пресса, тахикардией, лихорадкой.
- Сепсис – системная ответная реакция организма на гнойное воспаление. Характеризуется выраженной интоксикацией, образованием некрозов во внутренних органах и полиорганной недостаточностью.
В случае проведения оперативного вмешательства, аспирации гноя и назначения адекватной антибактериальной терапии, прогноз заболевания является благоприятным — возможно полное излечение.
источник
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2016
Абсцесс печени – это солитарные, либо множественные гнойные полости, ограниченные фиброзной тканью [1].
NB! Абсцессы печени развиваются либо как осложнения гнойных заболеваний органов брюшной полости, либо вследствие нагноения внутрипеченочных гематом после травм, либо как осложнения паразитарных поражений органа (амебиаз, аскаридоз, описторхоз и др.). Гнойно-деструктивное образование печени, то есть возникающее в результате гнойного воспаления тканей, их гибели и образования гнойной полости. В основном, абсцесс печени бывает вторичным (то есть развивается в результате другого заболевания).
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| K75.0 | Абсцесс печени | 50.00 | Гепатотомия |
| 50.22 | Частичная резекция печени | ||
| 50.291 | Дренирование абсцесса печени | ||
| 50.30 | Лобэктомия печени | ||
| 51.39 | Другой вид анастомоза желчного протока | ||
| 51.43 | Введение холедогепатической трубки в целях декомпрессии | ||
| 51.87 | Эндоскопическое введение стента (трубки) в желчный проток | ||
| 50.91 | *Дренирование абсцесса печени и/или Чрезкожная аспирация печени | ||
Дата разработки/пересмотра протокола: 2016 год.
Пользователи протокола: ВОП, терапевты, гастроэнтерологи, инфекционисты, хирурги, анестезиологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
Уровни доказательности и степени рекомендаций на основании руководства Оксфордского центра доказательной медицины [1].
Уровни доказательности
| Уровень | Исследования методов диагностики | Исследования методов лечения |
| 1а | Систематический обзор гомогенных диагностических исследований 1 уровня | Систематический обзор гомогенных РКИ |
| 1b | Валидизирующее когортное исследование с качественным «золотым» стандартом | Отдельное РКИ (с узким ДИ) |
| 1c | Специфичность или чувствительность толь высоки, что положительный или отрицательный результат позволяет исключить/установить диагноз | Исследовании «Все или ничего» |
| 2a | Систематический обзор гомогенных диагностических исследований > 2 уровня | Систематический обзор (гомогенных) когортных исследований |
| 2b | Разведочное когортное исследование с качественны «золотым» стандартом | Отдельное когортное исследование (включая РКИ низкого качества; т.е. с |
| 2c | нет | Исследование «исходов»; экологическое исследование |
| 3a | Систематический обзор гомогенных исследований уровня 3b и выше | Систематический обзор гомогенных исследований «случай-контроль» |
| 3b | Исследование с непоследовательным набором или без проведения исследования «золотого» стандарта у всех испытуемых | Отдельное исследование «случай-контроль» |
| 4 | Исследование случай-контроль или исследование с некачественным или независимым «золотым» стандартом | Серия случаев (и когортные исследования или исследования «случай-контроль» низкого качества) |
| 5 | Мнение экспертов без тщательной критической оценки или основанное на физиологии, лабораторных исследованиях на животных или разработка «первых принципов» | Мнение экспертов без тщательной критической оценки, лабораторные исследования на животных или разработка «первых принципов» |
Классификация по этиологическому фактору
| По этиологическому фактору | По локализация | По морфологической характеристике | Отношение к билиарному тракту | Осложнения |
| Бактериальные (пиогенные) | ||||
| · билиарные (холангиогенные); · посттравматические; · послеоперационные; · абдоминальные (болезнь Крона, дивертикулёз, абсцессы брюшной полости и забрюшинного пространства). | Левая доля печени | Солитарные | Связанные с жёлчными протоками. | Септический шок. |
| Паразитарные | ||||
| · амёбные; · описторхозные. | Правая доля печени | Множественные | Изолирован-ные от жёлчных протоков. | Полиорган-ная недостаточ-ность |
| Специфические | ||||
| · туберкулёзные; · актиномикотические. | Обе доли печени | Милиарные | — | — |
Классификация О.Б. Милонов и О.Г. Бабаев (1972).
| Первичные абсцессы печени | Вторичные нагноения печени |
| Бактериальные: · кокковые; · бациллярные; · смешанные | Нагноения патологических новообразований печени: · нагноение непаразитарной кисты печени; · нагноение распадающегося рака, сифилитической или туберкулезной гранулемы. |
| Паразитарные: · амебные; · аскаридные; · эхинококковые; · редкие формы (при описторхозе, лямблиозе и др.). | Посттравматические нагноения печени: · нагноения раны или гематомы печени; · нагноение вокруг инородного тела печени. |
| Эта классификация наиболее приемлема, хотя в ней не отражено число и локализация печеночных гнойников, часто определяющие тактику врача | |
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии.
Жалобы:
· повышение температуры тела выше 38˚С;
· боли в правом подреберье (длительные, тупые, ноющие, иррадиирующие (отдающие) в правое надплечье, сопровождаются чувством тяжести и распирания в правом подреберье);
· чувство тяжести в правом боку, озноб, снижение аппетита;
· снижение массы тела (в некоторых случаях является единственной жалобой).
Анамнез жизни:
· наличие хронических очагов инфекции, тяжелых инфекционных заболеваний, опухолей, операций, травм.
NB! Следует выяснить, с чем сам пациент связывает возникновение жалоб, когда они появились и как изменился их характер с момента возникновения.
Физикальное обследование:
Общий осмотр:
· иктеричность склер;
· желтушность кожных покровов;
· кожный зуд (при сдавлении или прорыве абсцесса в желчные протоки).
· асцит и спленомегалия (возникают в редких случаях вследствие портальной гипертензии на фоне ее острого тромбофлебита).
При пальпации:
· болезненность в области печени, иногда пальпируется опухолевидное образование в верхних отделах брюшной полости;
· раздражения брюшины на фоне выраженного болевого синдрома, (симптомы раздражения брюшины);
· При перкуссии:
· обнаруживается увеличение границы печени — гепатомегалия и зона максимальной болезненности, соответствующая расположению абсцесса;
Лабораторные исследования:
· ОАК — анемия, высокий нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ;
· БАК — умеренное увеличение билирубина, повышение активности щелочной фосфатазы, умеренное увеличение сывороточных трансаминаз, гипоальбуминемии;
· коагулограмма — увеличение протромбинового времени.
Инструментальные исследования:
· рентгенологическое исследование брюшной полости: выявляет приподнятость и ограничение подвижности правого купола диафрагмы, возможен выпот в правой плевральной полости, нечеткость правого реберно-диафрагмального угла, ателектаз легкого.
NB! Иногда обнаруживается прямой признак абсцесса печени – полость в печени с уровнем жидкости и газом над ним;
· УЗИ органов брюшной полости (печени): визуализация расположение очага (округлой, овальной/эллипсовидной формы) с неровными краями и гипоэхогенной неоднородной структурой, размером более 1 см., выявляются одиночные или множественные эхогенные кситозно-узловые образования неоднородным содержимым.
Диагностический алгоритм:
Алгоритм диагностики абсцесса печени
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы:
· озноб, лихорадка (до 40ºС), ночной потливость;
· боли в животе тупого характера;
· тошнота и рвота;
· боли в правом плече колющего характера;
· диспноэ/одышка, кашель;
· общая слабость и недомогание;
· жидкий стул;
· потеря массы тела (1-3 кг).
Анамнез:
· наличие хронических очагов инфекции, тяжелых инфекционных заболеваний, опухолей, операций, травм.
Физикальное обследование
Общий осмотр:
· иктеричность склер, при сдавлении/прорыве абсцесса в желчные протоки и желтушность кожных покровов;
· кожный зуд;
· боль в правом верхнем углу живота, усиливающаяся при дыхании и движениях;
· повышение температуры тела, озноб и симптомы интоксикации;
При пальпации:
· опухолевидное образование в верхних отделах брюшной полости;
· поднятие купола диафрагмы справа;
· болезненность в области печени (края печени);
· увеличение печени (гепатомегалия);
· раздражения брюшины на фоне выраженного болевого синдрома, (симптомы раздражения брюшины).
Аускультация:
· хрипы в нижних отделах легких.
Лабораторные исследования
ОАК — снижения концентрации гемоглобина, высокий нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ.
Биохимический анализ крови:
· умеренное увеличение билирубина, повышение активности щелочной фосфатазы (более чем в половине случаев), умеренное увеличение сывороточных трансаминаз (встречается менее чем в половине случаев, значительное длительное повышение встречается только в крайне тяжелых случаях);
· увеличение протромбинового времени;
· снижение концентрации уровня альбумина в крови (гипоальбуминемии);
Микробиологическое исследование
Посевы крови нужно брать до начала антибиотикотерапии (положительные результаты посева крови получают в 50-100% случаев). При наличии множества этиологических факторов не все возбудители могут быть высеяны из крови. Высокой информативностью обладает бактериологическое исследование содержимого абсцесса.
Инструментальные исследования:
· рентгенография органов брюшной полости – выявляет приподнятость правого купола диафрагмы, нечеткость правого реберно-диафрагмального угла, ателектаз легкого. Ниже диафрагмы могут выявляться уровни жидкости и газа, когда возбудителями абсцесса выступают газообразующие микроорганизмы, деформация верхнего купола диафрагмы;
· УЗИ органов брюшной полости (печени) – выявляет очаг округлой, овальной или эллипсовидной формы с неровными краями и гипоэхогенной неоднородной структурой, размером более 1 см.; · компьютерная томография и МРТ органов брюшной полости (печени) позволяет обнаружить гомогенный участок низкой плотности с четко очерченными краями;
· МРХПГ визуализации очагов абсцесса с желчными протоками, меньших по размеру очагов;
· диагностическая лапароскопия — обнаруживаются очаговые и кистозные образования с перивезикулярным воспалением в печени, а также брюшной полости могут отмечаться наличие жидкости и картина перитонита;
· пункционная аспирация содержимого абсцесса — содержимое абсцесса печени берется на бактериологический посев на чувствительность к антибактериальной терапии.
Диагностический алгоритм:
Перечень основных диагностических мероприятий:
· ОАК;
· БАК;
· Коагулограмма;
· УЗИ органов брюшной полости (печени).
Перечень дополнительных диагностических мероприятий:
· КТ органов брюшной полости с болюсным контрастированием (ангиография) — для оценки взаиморасположения очагов абсцесса в долях и сегментах печени;
· МРХПГ — для оценки взаиморасположения структур абсцесса с билиарной системой;
· диагностическая лапароскопия с посевом и гистологическим исследованием биологического материала;
· интраоперационное УЗИ – для определения проекции внутрипаренхиматозных мелких очагов;
· интраоперационная холангиография — для определения уровня сдавления и прорыва в желчные протоки.
Дифференциальный диагноз и обоснование дополнительных исследований*
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Абсцесс печени | Жалобы, эпидемиологический анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Наличие кистозного образования с тонкой капсулой, а также васкуляризация образования при УЗ-доплерографии и КТА. Обычно имеют неровные границы, отсутствуют стенки. Края неровные, часто нечеткие. Могут содержать эхо-сигналы низкой интенсивности. Часто содержат неровные газовые пузырьки, дающие неполную акустическую тень или реверберации. Часто имеется эхогенная пиогенная мембрана. |
| Амёбный абсцесс печени | Жалобы, эпидемиологический анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Увеличение размеров печени. Обычно одиночные, но могут быть множественными и иметь различные размеры. Округлое гипо-, изо-, эхогенное объёмное образование в печени неоднородной структуры (определяется осадки), обычно имеют нечеткие контуры, усиление задней стенки и внутреннюю эхоструктуру. |
| Холангит | Жалобы (характерная триада симптомов в виде лихорадки, болезненности в правом подреберье и желтухи), эпидемиологический анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Увеличение размеров печени, расширение желчных протоков и признаков закупорки желчевыводящих путей, билиарной гипертензии, признаки поражения поджелудочной железы, ставшего причиной развития холангита. Эхографически при холангитах протоки неравномерно линейно расширены, стенки гомогенно утолщены, слабоэхогенны (отечны). |
| Альвеококкоз печени | Диагноз основывается на анализе эпидемиологического анамнеза, данных клинических, лабораторных и инструментальных исследований. образований. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Наличие кистозного образования с тонкой капсулой, а также васкуляризация образования при УЗ-доплерографии и КТА. Цирроз печени в виде «булыжной мостовой». Очаги имеют вид плотных, инфильтрируюших опухолевидных |
| Гепатоцеллюлярная карцинома, метастазы в печень | Жалобы, анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Гипо-, изо-, гипер- или неоднородное округлое образование, обычно на фоне цирроза печени. Дольчатые контуры печени, не имеет периферического ореола, часто выявляется дегенеративные изменения (кровоизлияние внутрь опухоли, отложение солей кальция). Выраженная васкуляризация артериальными сосудами при отсутствии типичного хаотического сосудистого рисунка. |
| Эхинококкоз печени | Жалобы, эпидемиологический анамнез, профессия. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Солитарное или множественные анеэхогенное округлое образования с эхогенными стенками (хитиновой оболочкой) и кальцинатами. |
| Непаразитарные кисты | Жалобы, анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Округлые слабоэхогенные образования овальной формы с ровными границами, иногда обнаруживаются перегородки. |
| Геморрагическая киста, гематома | Жалобы, анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Гладкие края, округлая форма, мелкие плавающие эхо-сигналы, вихрящиеся при постукивании, эхогенные сгустки. Островки с неровными границами. Обычно сочетается с другими кистами. |
| Поддиафрагмальный и подпеченочный абсцессы брюшной полости. | Жалобы, эпидемиологический анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Полностью анэхогенное, четко очерченное, треугольной формы образование между печенью и правым куполом диафрагмы. Могут иметь разные размеры и часто бывают двусторонними. Контуры абсцесса становятся нечеткими: могут визуализироваться перегородки и внутренний осадок. |
Получить консультацию по медтуризму
Получить консультацию по медтуризму
| Азитромицин (Azithromycin) |
| Альбумин человека (Albumin human) |
| Амброксол (Ambroxol) |
| Амикацин (Amikacin) |
| Атропин (Atropine) |
| Ванкомицин (Vancomycin) |
| Гидроксиметилхиноксалиндиоксид (Диоксидин) (Hydroxymethylquinoxalindioxide) |
| Дексаметазон (Dexamethasone) |
| Декстроза (Dextrose) |
| Дорипенем (Doripenem) |
| Дротаверин (Drotaverinum) |
| Имипенем (Imipenem) |
| Калия хлорид (Potassium chloride) |
| Калия, магния аспарагинат (Potassium, magnesium aspartate) |
| Каспофунгин (Caspofungin) |
| Кетопрофен (Ketoprofen) |
| Левофлоксацин (Levofloxacin) |
| Меропенем (Meropenem) |
| Метамизол натрия (Metamizole) |
| Метоклопрамид (Metoclopramide) |
| Метронидазол (Metronidazole) |
| Микафунгин (Micafungin) |
| Моксифлоксацин (Moxifloxacin) |
| Натрия хлорид (Sodium chloride) |
| Пантопразол (Pantoprazole) |
| Повидон — йод (Povidone — iodine) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Урсодезоксихолевая кислота (Ursodeoxycholic acid) |
| Флуконазол (Fluconazole) |
| Хлоргексидин (Chlorhexidine) |
| Цефазолин (Cefazolin) |
| Цефепим (Cefepime) |
| Цефотаксим (Cefotaxime) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Циластатин (Cilastatin) |
| Ципрофлоксацин (Ciprofloxacin) |
| Этамзилат (Etamsylate) |
| Этанол (Ethanol) |
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения:
При неосложненном течении лечение консервативное, цель лечения заключается в подборе эффективных лекарственных препаратов или иных терапевтических методов, позволяющих добиться исчезновения симптомов. При динамическом наблюдение и контрольном обследовании если отсутствует положительная динамика и эффект лечения, то дальнейшая тактика должна быть определена в пользу оперативного лечения.
Немедикаментозное лечение: Диета №5:
Медикаментозное лечение:
Консервативное лечение больных с абсцессом печени и брюшной полости (размером менее 3,0 см) в зависимости от вида возбудителя должно включать в себя комплексное специфическое медикаментозного лечения.
При бактериальных абсцессах применяется назначение антибиотиков, а при амебных абсцессах назначаются противоамебные препараты в зависимости от вида возбудителя.
Перечень основных лекарственных средств:
| название МНН | доза | кратность (амп, фл и т.д.) | способ введения | продолжительность лечения | примечание | УД | ||
| Опиоидный анальгетик | ||||||||
| трамадол | 100 мг — 2 мл | 10 | в/м | в течение 2-3 дней | Анальгетик смешанного типа действия — в послеоперационном периоде | А | ||
| Ненаркотические анальгетики | ||||||||
| кетопрофен | 200мг | 10 | в/м, в/в, | в/м или в/в в течение не более 5 дней. | Дозу подбирают индивидуально | А | ||
| Антибактериальная терапия по показаниям | ||||||||
| амикацин таб или | 250мг-500мг | 2 раза в день | внутрь | от 5–7 дней | аминогликозиды | А | ||
| ципрофлоксацин таб | 250мг-500мг | 2 раза в день | per os, в/в | от 5-7 дней | Фторхинолоны | |||
| цефазолин натриевая соль или | 1-2 мг каждые 8 часов | 15 | в/м | 7 дней | цефалоспориновый антибиотик II поколения | В | ||
| цефтазидим или | 1-2 мг каждые 8 часов | 15 | в/м, в/в | 7 дней и более | цефалоспориновый антибиотик III поколения | А | ||
| цефтриаксон или | средняя суточная доза составляет 1-2 г. 1 раз в сутки или 0,5-1 г каждые 12 ч. | 15 | в/м, в/в | 7 дней и более | цефалоспориновый антибиотик III поколения | А | ||
| метронидазол | разовая доза составляет 500 мг, скорость в/в непрерывного (струйного) или капельного введения — 5 мл/мин. | 15 | в/в | 5 дней | В | |||
| Альтернативный режим по показаниям | ||||||||
| цефепим или | 0,5-1 г (при тяжелых инфекциях до 2 гр | 7 | в/м, в/в | 7 дней и более | цефалоспоринов IV поколения | А | ||
| ципрофлоксацин или | 250мг-500мг | 15 | в/в, в/м | 7 дней и более | фторхинолон II поколения | А | ||
| левофлоксацин или | в/в: капельно медленно 250 мг каждые 24 ч | 7 | в/в | 7 дней и более | фторхинолон | А | ||
| меропенем или | 1-2 г каждые 8 часов | 7 | в/в | 7 дней и более | из группы карбапенемов | А | ||
| имипенем (не зарегистрирован) или | 0,5-1,0 г каждые 6-8 ч (но не более 4,0 г/сут) | 7 | в/в | 7 дней и более | из группы карбапенемов | А | ||
| Противогрибковые препараты по показаниям | ||||||||
| флуконазол | 150 мг | 3 | однократно | противогрибковые средства | А | |||
| Спазмолитик миотропного действия | ||||||||
| дротаверин | 0,04-0,08 внутрь п/к 2-4 мл | 15 | по показаниям | спазмолитик | С | |||
| Растворы для инфузий | ||||||||
| натрия хлорид или | 0,9% — 400мл | 10 | в/в капельно | в зависимости от показания | А | |||
| глюкоза или | 5%, — 400 мл, | 10 | в/в капельно | В | ||||
| аланин, аргинин, глицин, аспарагиновая кислота или | 500 мл | 7 | в/в капельно | при гипопротеинемия | С | |||
| Антисептики | ||||||||
| хлоргексидин или | 0,0005 | для обработки операционного поля, рук хирурга | наружно | по показаниям | для обработки кожных покровов и дренажных систем | В | ||
| повидон – йод | ||||||||
или
или
местно
Перечень дополнительных лекарственных средств:
· ванкомицин 5-20 мг/кг в/в каждые 8-12 часов + гентамицин 5-7 мг/кг/сут. в/в с корректировкой дозы в зависимости от показателей функции почек + метронидазол 500 мг, в/в, каждые 8 часов;
· ванкомицин 15-20 мг/кг в/в каждые 8-12 часов + левофлоксацин 500-750 мг в/в каждые 24 часа + метронидазол 500 мг в/в каждые 8 часов;
· ванкомицин 15-20 мг/кг в/в каждые 8-12 часов + ципрофлоксацин 400 мг внутривенно каждые 12 часов + метронидазол 500 мг в/в каждые 8 часов;
· ванкомицин 15-20 мг/кг в/в каждые 8-12 часов + моксифлоксацин 400 мг внутривенно каждые 24 часа + метронидазол 500 мг в/в каждые 8 часов.
· каспофунгин 70 мг в/в один раз в сутки первый день, затем по 50 мг один раз в день;
· микафунгин 100 мг в/в один раз в день;
· флуконазол 800 мг в/в / перорально один раз в сутки в первый день, затем по 400 мг один раз в день.
Алгоритм действий при неотложных ситуациях:
· сбор жалоб и анамнеза;
· физикальное обследование;
· термометрия;
· анальгетическая терапия;
· борьба и профилактика анафилактического шока;
· транспортировка в стационар.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация онколога – при подозрении на онкологический процесс органов брюшной полости (печени);
· консультация кардиолога, гастроэнтеролога, невропатолога и других узких специалистов – по показаниям
Профилактические мероприятия
Первичная профилактика
Профилактика амебиаза:
· соблюдение принципов личной гигиены (обязательное мытье рук перед едой, употребление в пищу только вымытых овощей и фруктов);
· выявление и лечение носителей амеб (людей, в организме которых находятся амебы, но заболевание не развивается);
· ранее выявление и лечение больных амебиазом (заболеванием, вызываемым амебами – одноклеточными организмами).
Вторичная профилактика:
· своевременное лечение заболеваний, способных привести к появлению абсцессов печени (желчнокаменной болезни, аппендицита и др).
Мониторинг состояния пациента: по месту жительства, согласно медицинской документации форма 067\у МЗ РК;
Индикаторы эффективности лечения:
· устранение очага поражения печени (абсцесса);
· нормализация лабораторных показателей;
· регресс симптомов болезни;
· нормализация физикальных показателей организма;
· нормализация данных инструментальных методов исследования органов брюшной полости (печени).
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия: см. амбулаторный уровень, с последующей транспортировкой в профильный стационар.
Медикаментозное лечение:
Жаропонижающие препараты, обезболивающие препараты – см. амбулаторный уровень.
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
Пациенты госпитализируются в стационар на оперативное лечение. При неэффективности консервативного лечения проводится минимальная предоперационная подготовка и выполняется чрескожное дренирование абсцесса под контролем КТ или УЗИ с аспирацией гнойного содержимого.
Немедикаментозное лечение:
Режим:
· в первые сутки после операции – строгий постельный режим;
· на 2-3-е сутки после операции – режим II;
· при гладком течении послеоперационного периода – свободный режим.
Диета:
· в первые сутки после операции – голод;
· далее – при гладком течении послеоперационного периода – стол №15.
Медикаментозное лечение (в зависимости от степени тяжести заболевания):
Антибиотикотерапия в соответствии с чувствительностью микрофлоры;
• до получения результатов исследования – цефокситин (2 г в/в каждые 4-6 ч); или цефотетан, можно всочетании с клиндамицином (600 мг в/в каждые 6 ч) и тобрамицином или гентамицина сульфатом (2-5 мг/кг/сут. в 2-3 приёма);
• для создания большей концентрации антибиотика в печени в некоторых случаях показана катетеризация печёночной артерии (по Сельдингеру) или пупочной вены;
• чрескожное дренирование абсцесса под контролем КТ или УЗИ с аспирацией гнойного содержимого;
| №п/п | название МНН | доза | кратность | способ введения | продолжительность лечения | УД | |
| Антибактериальные препараты по показаниям | |||||||
| 2 | имипенем/циластатин | 500 мг | каждые 6 часов | в/в | от 7-10 суток | А | |
| 3 | меропенем | 1-2 г | каждые 8 часов | в/в; | от 7-10 суток | А | |
| 5 | цефепим | 2 г | каждые 8-12 часов | в/в, | от 7-10 суток | А | |
| 6 | левофлоксацин | 500-750 мг | каждые 24 часа | в/в | от 7-10 суток | А | |
| 7 | ципрофлоксацин | 400 мг | каждые 12 часов | в/в | от 7-10 суток | А | |
| 8 | моксифлоксацин | 400 мг | каждые 12 часов | в/в | от 7-10 суток | А | |
| 9 | ванкомицин + 500 мг в/в каждые 8 часов; | 15-20 мг/кг | каждые 8-12 часов | в/в | от 7-10 суток | А | |
| 10 | ципрофлоксацин | 400 мг | каждые 12 часов | в/в | от 7-10 суток | А | |
| 11 | моксифлоксацин + | 400 мг | каждые 12 часов | в/в | от 7-10 суток | А | |
| 12 | цефотаксим | 1-2 г | каждые 6-8 часов | в/в | от 7-10 суток | А | |
| 13 | цефтриаксон | 1-2 г | каждые 12-24 часов | в/в | от 7-10 суток | А | |
| Противогрибковые препараты по показаниям | |||||||
| 2 | микафунгин | 100 мг | один раз в день | в/в | один раз в день | А | |
| 3 | флуконазол | 800 мг | перорально один раз в сутки в первый день, затем по 400 мг один раз в день. | в/в | один раз в сутки в первый день, затем по 400 мг один раз в день. | А | |
| №п/п | Название МНН | Доза | Кратность | Способ введения | Продолжительность лечения | УД |
| 1. | метамизол натрия | 1-2 ml – 25-50% | 2-3 раза в день | внутрь, в/в, в/м | по мере купирования боли | С |
| 2. | кетопрофен | 300 мг; 50-100 мг; 100 мг; | 2-3 раза | внутрь, в/в, в/м | в течение 2-3 дней | А |
| 3. | цефазолин | 4-5 мл | 2-3 раза в сутки | в/в, в/м | от | В |
| 4. | цефтазидим | 0,5-2,0 мл | 2-3 раза в день | в/в, в/м | от 7-14 дней | А |
| 5. | цефепим | 0,5–1 г | 2-3 раза | в/м, в/в | от 7-10 дней | А |
| 6. | азитромицин | 500 мл | 1 раз в день | в/в | 3 дня | А |
| 7. | имипенем | 0,5-1,0 г | 2-3 раза в сутки | в/в, в/м | от 7-10 дней | А |
| 8. | цефтриаксон | 1–2 г | 1-2 раза | в/в, в/м | от 7-14 дней | А |
| 9. | пантопрозол | 40-80 мг | 1-2 раза | внутрь | 2-4 недели | А |
| 10. | калия хлорид | 40-50 мл | 1 раз | в/в, для капельного введения | в зависимости от показателей электролитов крови | В |
| 11. | метоклопрамид | 5–10 мг, 10-20 мг | 3 раза в сутки | внутрь, в/м, в/в | по показаниям | В |
| 12. | тримеперидин | 0,01 -0,04 г | через каждые 4-6 часов | в/в, в/м | от 1-2 дней | В |
| 13. | урсодеоксихолевая кислота | 250-500 мг | 1 раз | внутрь | длительно | С |
| 14. | калия и магния аспарагинат | 500 мл | 1-2 раза в сутки | в/в | длительность зависит от уровня электролитов в крови | С иск из ЛФ |
| 15. | атропина сульфат | 0,00025-0,001 мг | перед операцией | п/к, в/в, в/м | для премедикации | В |
| 16. | дексаметазон | 4-20 мг | 1-4 раза в сутки | в/м | при аллергических реакциях | В |
| 17. | дротаверин | 20-40мг | 1-3 раза в день | в/м, п/к | По мере купирования спазма | С |
| 18. | амброксол | 30 мг | 2-3 раза в день | внутрь | от 7-10 дней | В |
| 19. | этамзилат | 4,0 мл -12,5% | 2 раза в день | в/в, в/м | до операции и в послеоперационном периоде | В |
| 20. | альбумин | 100-200 мл – 5-10% | ежедневно или через день | в/в капельно или струйно | в зависимости от состояния больного | А |
| 21. | эритроцитная взвесь лейкофильтрованная | 350 мл | 1-2 раза | в/в капельно | по показаниям | А |
| 22. | концентрат тромбоцитов аферезный лейкофильтрованный вирусинакти-вированный | 360 мл | 1-2 раза | в/в капельно | по показаниям | А |
| 23. | свежезамороженная плазма | 220 мл | 1-2 раза | в/в капельно | по показаниям | А |
Перечень основных лекарственных средств:
Антибактериальные препараты
· имипенем;
· циластатин;
· меропенем;
· дорипенем;
· цефепим;
· левофлоксацин;
· метронидазол;
· ципрофлоксацин;
· моксифлоксацин;
· ванкомицин;
· цефотаксим;
· цефтриаксон.
Противогрибковые препараты:
· каспофунгин;
· микафунгин;
· флуконазол.
Перечень дополнительных лекарственных средств:
· кетопрофен;
· цефазолин;
· цефтазидим;
· цефепим;
· азитромицин;
· цефтриаксон;
· калия хлорид;
· метоклопрамид;
· калия и магния аспарагинат;
· атропина сульфат;
· дексаметазон;
· дротаверин;
· амброксол;
· этамзилат;
· альбумин;
· эритроцитная взвесь лейкофильтрованная;
· концентрат тромбоцитов аферезный лейкофильтрованный вирусинакти-вированный;
· свежезамороженная плазма.
Хирургическое вмешательство:
· чрезкожное дренирование абсцесса печени;
· лапароскопическое вскрытие и дренирование абсцесса печени;
· лапаротомия со вскрытием и дренированием абсцесса печени.
Показаниями к хирургическому лечению:
· наличие других внутрибрюшных процессов, включая признаки перитонита;
· наличие осложненного, многополостного, толстостенного абсцесса с вязким гноем.
Противопоказаниям к хирургическому вмешательству:
· шок и полиорганная недостаточность.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация онколога – при подозрении на онкологический процесс органов брюшной полости (печени);
· консультация анестезиолога – для определения вида анестезии и планирования анестезиологического обеспечения во время операции, при необходимости катетеризации центральной вены, проведения предоперационной подготовки и согласование тактики ведения предоперационного периода;
· консультация других узких специалистов – по показаниям.
Показания для перевода в отделение интенсивной терапии и реанимации:
• тяжелое общее состояние пациента, интоксикация, нарушение электролитного состояния и баланса требующее постоянного мониторинга и ухода;
• в послеоперационном периоде наблюдение врача анестезиолога до полного пробуждения и стабилизации состояния.
Индикаторы эффективности лечения:
· устранение очага поражения печени (абсцесса) и/или органов брюшной полости с нормализацией самочувствия и лабораторных показателей;
· регресс симптомов болезни;
· нормализация физикальных показателей организма;
· достижение удовлетворительных характеристик по данным инструментальных методов исследования органов брюшной полости (печени).
Дальнейшее ведение:
· ограничение физических нагрузок в течении 3 месяцев;
· контроль ОАК, БАК (общий билирубин, прямой и непрямой билирубин, АЛТ, АСТ), С-реактивный белок — по показаниям;
· флюорография через 6-9 месяца после операции;
· контроль УЗИ в динамике, через 3, 6, 9 и 12 месяцев после операции;
· КТ органов брюшной полости через 6-12 месяцев;
· диспансерное наблюдение в течении 2-х лет.
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
· прорыв абсцесса печени в свободную брюшную полость/в желчевыводящие пути, с развитием механической желтухи и/или холангита, признаки интоксикации.
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Guyatt G, Gutermen D, Baumann MH, et al. Grading strength of recommendations and quality of evidence in clinical guidelines: report from an American College of Chest Physicians Task Force. Chest. – 2006. –129. –P.174–181. 2) Osler W. On the Amoeba coli in dysentry and in dysenteric liver abscess // Johns Hopkins Hosp Bull. 1890. V. 1. P. 53. 3) Dieulafoy: Le foie appendiculaire: Abces du foie conscutifs a l’appendicite // Semin Med (Paris). 1898. V. 18. P. 449. 4) Fitz H.R. Perforating inflammation of the vermiform appendix // Am. J. Med. Sci. 1886. V. 92. P. 321. 5) Kramer S.E., Robinson W. Acquired suppurative diverticulitis with pylephlebitis and metastatic suppuration in the liver // Surg. Gynecol. Obstet. 1926. V. 42. P. 540–542. 6) Ochsner A., DeBakey M., Murray S. Pyogenic abscess of the liver. An analysis of 47 cases with review of the literature // Am. J. Surg. 1938. V. 40. P. 292–319. 7) Ochsner A., DeBakey M. Diagnosis and treatment of amoebic abscess of the liver: A study based on 4,484 collected and per¬ sonal cases // Am. J. Dig. Dis. 1935. V. 2. P. 47. 8) Pitt H.A. Surgical Management of Piogenic Liver Abscesses // World J. Surg. 1990. V. 14. P. 498–504. 9) Борисов А.Е. Руководство по хирургии печени и желчевы¬ водящих путей. С-Петербург: Скифия, 2003. Т. 1. С. 293, Т. 2. С. 524–529. 10) Alvarez Pérez J.A., González J.J., Baldonedo R.F. et al. Clinical course, treatment, and multivariate analysis of risk factors for pyogenic liver abscess // Am. J. of Surg. 2001. V. 181. N 2. P. 177–186. 11) Bowers D.E., Robinson D.J., Doberneck R.C. Pyogenic liver abscess // World J. Surg. 1990. V. 14. P. 128–132. 12) Branum G.D., Tyson G.S., Branum M.A. et al. Hepatic abscess: Changes in etiology, diagnosis, and management // Ann. Surg. 1990. V. 212. P. 655–662. 13) Ch/Yu S., HG/LO R., Kan P.S., Metreveli C. Pyogenic liver abscess: Treatment with needle aspiration // Clinical Radiology. 1997. V. 52. P. 912–916. 14) Huang C./J., Pitt H.A., Lipsett P.A. et al. Pyogenic hepatic abscess. Changing trends over 42 years // Ann. Surg. 1996. V. 223. P. 600–609. 15) Johannsen E.C., Sifri C.S., Lawrence C.M. Pyogenic liver abscesses // Infect. Disease Clinics of North America. 2000. V. 14. P. 47–56. 16) Meyers W.C., Kim R.D. Pyogenic and amebic liver abscess ¬ Sabiston Textbook of Surgery, 16th ed. 2001. P. 1043–1055. 17) Ogawa T., Shimizu Sh., Morisaki T., Sugitani A. The role of per¬ cutaneous transhepatic abscess dranage for liver abscess // J. Hepatobiliary Pancreat. Surg. 1999. V. 6. P. 263–266. 18) Гальперин Э.И., Ахаладзе Г.Г. Билиарный сепсипс: некото¬ рые особенности патогенеза // Хирургия. 1999. № 10. С. 24–28. 19) Nordbach I.H., Pitt H.A., Coleman J. et al. Unresectable hilar cholangiocarcinoma: percutaneous versus operative palliation // Surgery. 1994. V. 115. P. 597– 603. 20) Kubo S. Risk factors for and clinical findings of liver abscess after biliary¬intestinal anastomosis // Hepatogastroenterology. 1999. V. 46. N 25. P. 116–120. 21) Lee K.T., Sheen P.C., Chen J.S., Ker C.G. Pyogenic liver abscess: Multivariate analysis of risk factors // World J. Surg. 1991. V. 15. P. 372–377. 22) McDonald M.I., Corey R.G., Gallis H.A. Single and multiple pyo¬ genic liver abscesses: Natural history, diagnosis and treatment with emphasis on percutaneous drainage // Medicine. 1984. V. 63. P. 291–302. 23) Seeto R.K., Rockey D.C. Pyogenic liver abscess changes in etiol¬ ogy, management, and outcome // Medicine. 1996. V. 75. P. 99–113. 24) Caroli/Bosc Fr./X., Demarquay J./F., Peten E.P. et al. Endoscopic management of sump syndrome after choledo¬ choduodenostomy: retrospective analysis of 30 cases // Gastrointestinal Endoscopy. 2000. V. 51. P. 152–156. 25) Pennington L., Kaufman S., Cameron J.L. Intrahepatic abscess as a complication of long¬term percutaneous internal biliary drainage // Surgery. 1982. V. 91. P. 642–648. 26) Pitt H.A., Nakeeb A., Abrams R.A. et al. Perihilar cholangiocarci¬ noma: postoperative radiotherapy does not improve survival // Ann. Surg. 1995. V. 221. P. 788–798. 27) Liebert C.W. Jr. Hepatic abscess resulting from asymptomatic diverticulitis of the sigmoid colon // South Med. J. 1981. V. 74. P. 71–73. 28) Miedema B.W., Dinnen P. The diagnosis and treatment of pyo¬ genic liver abscesses // Ann. Surg. 1984. V. 200. N 3. P. 28–35. 29) Шалимов А.А., Шалимов С.А., Ничитайло М.Е., Доман/ ский Б.В. Хирургия печени и желчевыводящих путей. Киiв: Здоровiе, 1993. С. 512–513. 30) Annunziata G.M., Blackstone M., Hart J. et al. Candida (Torulopsis glabrata) liver abscesses eight years after orthotopic liver trans¬ plantation // J. Clin. Gastroenterology. 1997. V. 24. P. 176. 30. MacDonald G.A., Greenspan J.K., DelBuono E.A. et al. Mini¬ microabscess syndrome in liver transplant recipients // Hepatology. 1997. V. 26. P. 192. 31) Chou F.F., Shenn/Chen S.M., Chen Y.S., Chen M.C. Single and multiple pyogenic liver abscesses clinical course, etiology, and results of treatment // World J. Surg. 1997. V. 21. P. 384–389. 32) Гальперин Э.И., Бурлаченко В.П. Особенности хирургичес¬ кой тактики при остром гнойном холангите // Сов. меди¬ цина. 1977. N 2. С. 74–78. 33) Buchman T.G., Zuidema G.D. The role of computerised tomo¬ graphic scanning in the surgical management of pyogenic hepat¬ ic abscess // Surg. Gynecol. Obstet. 1981. V. 153. P. 1–9. 34) Cohen J.L., Martin M.F., Rossi R.L., Schoetz D.J. Liver Abscess: The need for complete gastrointestinal evaluation // Arch. Surg. 1989. V. 124. P. 561–564. 35) Davidson J.S. Solitary pyogenic liver abscess // Br. Med. J. 1964. V. 2. P. 613–615. 36) Saxena R., Adolph M., Ziegler J. R. et al. Pylephlebitis: A case report and review of outcome in the antibiotic era // Am. J. Gastroenterology. 1996. V. 96. N 6. P. 1251–1253. 37) Ralls P.W. Focal inflammatory disease of the liver // Radiologic Clinics of North America. 1998. V. 36. P. 377–389. 38) Dull J.S., Topa L., Balga V., Pap A. Non¬surgical treatment of biliary liver abscesses: efficacy of endoscopic drainage and local antibiotic lavage with nasobiliary catheter // Gastrointestinal Endoscopy. 2000. V. 51. P. 126–132. 39) Wallack M.K., Brown A.S., Austrian R., Fitts W.T. Jr. Pyogenic liver abscess secondary to asymptomatic sigmoid diverticulitis // Ann. Surg. 1976. V. 184. P. 241–243. 40) Pitt H.A., Zuidema G.D. Factors influencing mortality in the treatment of pyogenic hepatic abscess // Surg. Gynecol. Obstet. 1975. V. 140. P. 228–234. 41) Киркин Б.В., Икрамов Р.З., Гаврилин А.В., Вишнев/ ский В.А., Стрекаловский В.П. Абсцесс печени манифести¬ рующий болезнь Крона // Клинич. медицина. 1999. № 10. С. 55–56. 42) Haight D.O., Toney J.F., Greene J.N. et al. Liver abscess following blunt trauma: A case report and review of the literature // South. Med. J. 1994. V. 7. P. 811. 43) Halvorsen R.A., Korobkin M., Foster W.L. Jr. et al. The variable CT appearance of hepatic abscesses // Am. J. Roentgenology. 1984. V. 42. P. 941–946. 44) Berger D.H., Carrasco C.H., Hohn D.C., Curley S.A. Hepatic artery chemoembolization or embolization for primary and metastatic liver tumors: Post¬treatment management and com¬ plications // J. Surg. Oncol. 1995. V. 60. P. 116. 45) Chen C., Chen P.J., Yang P.M. et al. Clinical and microbiological features of liver abscess after transarterial embolization for hepa¬ tocellular carcinoma // Am. J. Gastroenterology. 1997. V. 92. P. 2257. 46) De Baere T., Roche A., Amenabar J.M. et al. Liver abscess forma¬ tion after local treatment of liver tumors // Hepatology. 1996. V. 23. P. 1436. 47) Song S.Y. Liver abscess after transcatheter oily chemoemboliza¬ tion for hepatic tumors: incidence, predisposing factors, and clinical outcome // J. Vasc. Interv. Radiol. 2001. V. 12. N 3. P. 313–320. 48) Wong E., Khardori N., Carrasco C.H. et al. Infectious complica¬ tions of hepatic artery catheterization procedures in patients with cancer // Rev. Infect. Dis. 1991. V. 13. P. 583. 49) Brown R.K., Memsic L.D., Pusey E.J. et al. Hepatic abscess in liver transplantation. Accurate diagnosis and treatment // Clin. Nucl. Med. 1986. V. 11. P. 233. 50) Imigawa D.K., Busuttil R.W. Technical problems: Vascular. In Busuttil R.W., Klintmalm G.B.: Transplantation of the Liver. Philadelphia, WB Saunders. 1999. Р. 626 51) Rabkin J.M., Orloff S.L., Corless C.L. et al. Hepatic allograft abscess with hepatic arterial thrombosis // Am. J. Surg. 1998. V. 175. P. 354. 52) Greenstein A.J., Lowental D., Hammer G.S. et al. Continuing changing patterns of disease in pyogenic liver abscess: A study of 38 patients // Am. J. Gastroenterology. 1984. V. 79. P. 217. 53. Adams E.B., MacLeod I.N. Invasive amebiasis: II. Amebic liver abscess and its complications // Medicine. 1977. V. 56. P. 325. 53) Cheng D.L., Liu Y.C., Yen M.Y. et al. Causal bacteria of pyogenic liver abscess // Taiwan I Hsueh Hui Tsa Chih. 1989. V. 88. P. 1008. 54) Кармазановский Г.Г., Вилявин М.Ю., Никитаев Н.С. Ком¬ пьютерная томография печени и желчных путей. М.: Пага¬ нель¬Бук, 1997. С. 129–140. 55) Subramanyam B.R., Balthazar E.J., Raghavendra B.N. et al. Ultrasound analysis of solid appearing abscesses // Radiology. 1983. V. 146. P. 487–491. 56) Крестин Г.П., Чойке П.Л. Острый живот: Визуализацион¬ ные методы диагностики: Пер. с англ. / Под общ. ред. И.Н. Денисова. Москва: ГЭОТАР-Медицина, 2000. С. 36–37. 58. Гальперин Э.И., Волкова Н.В. Заболевания желчных путей после холецистэктомии. Москва: Медицина, 1988. C. 244–261. 57) Sugiama M., Atomi Y. Pyogenic hepatic abscess with biliary com¬ munication // Am. J. Surg. 2002. V. 183. P. 2. 58) McFadzean A./J.S., Chang K./P.S., Wong C.C. Solitary pyogenic abscess of the liver treated by close aspiration and antibiotics // Br. J. Surg. 1953. V. 41. P. 141. 59) Bergamini T.M., Larson G.M., Malangoni M.A. et al. Liver abscess: Review of a 12-year experience // Am. Surg. 1987. V. 53. P. 596–599. 60) Herman A.D. Clinical aspects of grave pyogenic abscesses of liver. // Surg. Gynecol. Obstet. 1986. V. 149. P. 209–213. 61) Гринев М.В., Громов М.И., Кормакова В.Е. Хирургический сепсис // Санкт-Петербург – Москва. 2001. С. 199–209. 62) Reed R.A., Teitelbaum G.P., Daniels J.R., et al. Prevalence of infection following hepatic chemoembolization with cross¬ linked collagen with administration of prophylactic antibiotics // J. Vasc. Interv. Radiol. 1994. V. 5. P. 367. 63) Tazawa J., Sakai Y., Maekawa Sh. et al. Solitary and multiple pyogenic liver abscesses: Characteristics of the patients and effi¬ cacy of percutaneous drainage // Am. J. Gastroenterology. 1997. V. 92. P. 271–274. 64) Кузин Н.М., Лотов А.Н., Авакян В.Н. и др. Чрескожные вме¬ шательства под контролем УЗИ при кистах и абсцессах пе¬ чени. Современные проблемы хирургической гепатологии: Материалы четвертой конф. хирургов¬гепатологов, 1996. С. 232–233. 65) Пархисенко Ю.А., Глухов А.А., Новомлинский В.В., Мошу/ ров И.П. Диагностика и лечение абсцессов печени // Хи¬ рургия. 2000. № 8. С. 35–37. 66) Чикин А.Н., Федоров И.В. Лечение абсцессов печени с по¬ мощью чрескожных чреспеченочных манипуляции под ультразвуковым контролем // Вестн. Иван. мед. акад. 1997. № 3. С. 116. 67) Giorgio A., Tarantino L., Mariniello N. et al. Pyogenic liver abscesses: 13 years of experience in percutaneous needle aspira¬ tion with US guidance // Radiology. 1995. V. 195. P. 122–124. 68) Reynolds T.B. Medical treatment of pyogenic liver abscess // Ann. Intern. Med. 1982. V. 96. P. 373. 69) Herbert D.A., Rothman J., Simmons F. Pyogenic liver abscesses: Successful non-surgical therapy // Lancet. 1982. V. 1. P. 134. 70) Гельфанд В.Р. Гологорский В.А., Бурневич С.З. и др. Антибак¬ териальная терапия абдоминальной хирургической инфек¬ ции. М.: Зеркало М, 2000. С. 15–20.
| АЛТ | аланинаминотрансфераза |
| АСТ | аспартатаминотрансфераза |
| АЧТВ | активированное частичное тромбопластиновое время |
| БАК | биохимический анализ крови в/в – внутривенно в/м – внутримышечно |
| ВИЧ | вирус иммунодефицита человека |
| ЖКТ | желудочно-кишечный тракт |
| ИФА | иммуноферментный анализ |
| КТ | компьютерная томография |
| КТА | компьютерная томография с ангиографией |
| МНО | международное нормализованное отношение |
| МРТ | магнитно-резонансная томография |
| МРХПГ | магнитно-резонансная холангиопанкреатография |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ПВ | протромбиновое время п/к – подкожно |
| ПТИ | протромбиновый индекс |
| РНГА | реакция непрямой гемагглютинации |
| СОЭ | скорость оседания эритроцитов |
| УЗИ | ультразвуковое исследование |
| УД | Уровень доказательности |
| ФЭГДС | фиброэзофагогастродуоденоскопия |
| ЭКГ | электрокардиограмма |
| ЭхоКГ | эхокардиография |
Список разработчиков протокола с указанием квалификационных данных:
1) Баймаханов Болатбек Бимендеевич – доктор медицинских наук, профессор, Председателя правления АО «ННЦХ им. А.Н. Сызганова» МЗСР РК.
2) Сейсембаев Манас Ахметжарович – доктор медицинских наук, профессор, руководитель учебно-методического совета, АО «ННЦХ им. А.Н. Сызганова» МЗСР РК.
3) Тургунов Ермек Мейрамович – доктор медицинских наук, профессор, заведующий кафедрой хирургических болезней №2 Карагандинского государственного медицинского университета.
4) Токсанбаев Данияр Сапарович – кандидат медицинских наук, ассоциированный профессор, заведующий отделением гепатопанкреатобилиарной хирургии и трансплантации печени АО «ННЦХ им. А.Н. Сызганова» МЗСР РК.
5) Медеубеков Улугбек Шалхарович – доктор медицинских наук, профессор, зам. директора НЦХ им. Сызганова по научно-клинической работе.
6) Калиева Мира Маратовна — кандидат медицинских наук, доцент кафедры клинической фармакологии и фармакотерапии КазНМУ им. С. Асфендиярова.
Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
Бигалиев Мади Ходжаев – доктор медицинских наук, профессор, главный врач ГККП «Шымкентская городская больница скорой помощи».
Пересмотр протокола: через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Метод оперативного и диагностического вмешательства
Хирургическое лечение абсцесса печени
(чрескожно-чреспеченочная пункция и дренирование под УЗ-контролем, лапароскопическое вскрытие и дренирование, лапаротомия со вскрытием и дренированием абсцесса печени)
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Цель проведения процедуры/вмешательства:
· устранение абсцесса (гнойного очага) печени;
· достижение удовлетворительного состояния самочувствия и характеристик по данным инструментальных методов исследования.
Показания и противопоказания для проведения процедуры/ вмешательства
Показаниями к хирургическому лечению абсцесса печени являются:
· наличие других внутрибрюшных процессов, включая признаки перитонита;
· наличие осложненного, многополостного, толстостенного абсцесса с вязким гноем.
Противопоказаниями к хирургическому вмешательству служат шок и полиорганная недостаточность.
«Выжидательная тактика«: при решении вопроса о проведении хирургического вмешательства необходим гибкий подход. Хирургическое лечение показано больным, недостаточно быстро отвечающим на консервативное лечение.
«Немедленное вмешательство«: тактика требует немедленного дренирования абсцесса сразу после его обнаружения. Проведение обязательного дренирования не следует откладывать, поскольку только внутривенное введение антибиотиков редко оказывается эффективным.
Перечень основных и дополнительных диагностических мероприятий (отдельно перечислить основные/обязательные и дополнительные обследования, консультации специалистов с указанием цели и показаний): см. амбулаторный уровень.
Методика проведения процедуры/вмешательства
Хирургическое лечение проводится в случае неэффективности медикаментозного лечения или при наличии осложнений по показаниям.
При абсцессах печени выполняются как, малоинвазивные (чрескожно-чреспеченочные, лапароскопические), так и традиционные (лапаротомии) вмешательства в зависимости от локализации и размеров абсцесса печени.
При отсутствии экстренных показаний к лапаротомии применяли малоинвазивные методы. При мелких и средних размерах абсцессов печени использовали пункционное лечение (однократное или серию пункций), при крупных и гигантских гнойниках выполняли дренирование под контролем ультразвука. При эвакуации содержимого абсцессов — материал отправляли на цитологическое и бактериологическое исследование, после чего осуществляли чрез игольную или чрез дренажную санацию полости гнойника.
Чрезкожное дренирование абсцесса печени – в полость абсцесса вводится две резиновые трубки, в одну подается жидкость, содержащая антибиотики, из другой выходи содержимое. Процедура длительная и занимает 3 – 4 дня.
В некоторых случаях широко используется и лапароскопический подход. Этот минимально инвазивный подход позволяет обследовать всю брюшную полость.
Для проведения лапароскопического вскрытия или удаления абсцесса из печени являются солитарные, поверхностно расположенные абсцессы, диаметром не более 5,0-7,0см. Операция должна обязательно заканчиваться дренированием остаточной полости.
Традиционные операции (лапаротомия) выполняется под эндотрахеальным наркозом и при наличии множественных абсцессов печени или при развитии осложнений. При абсцессах печени (особенно многократных, множественном поражении) для определения плана операций и ее проведения необходимо участие опытного хирурга.
Выбор адекватного хирургического доступа:
· при локализациях абсцесса в печени – правоподрёберный и/или верхнесрединная лапаротомия.
· при диссеминированном абсцессе печени правой или левой доли наиболее приемлем (широкий) разрез Федорова или Рио-Бранко.
Операция по поводу органов брюшной полости (печени) состоит из нескольких этапов:
· адекватный доступ (лапаротомии, лапароскопия);
· осмотр и ревизия органов брюшной полости;
· обнаружение абсцессов, определение ее размеров, локализации, количества поражения;
· вскрытие абсцесса;
· строгое соблюдение известных принципов антисептики и антисептических средств для обработки полости;
· ревизия остаточной полости, устранение желчных свищей;
· дренирование полости абсцесса и брюшной полости.
Способы:
· закрытая – без вскрытия кисты (резекция органа с абсцессом);
· открытая – с пункцией или вскрытием абсцесса и удалением ее содержимого;
· сочетанная – при множественном абсцессе печени — сочетание закрытого удаления одних и открытого удаления других абсцессов.
Методы ликвидации остаточной полости
Атипичные резекции должны выполняться при небольших краевых или поверхностно расположенных абсцессах печени, вне их связи с портальными или кавальными воротами печени.
Во время операции по поводу абсцесса печени в случаях множественного поражения органов брюшной полости (печени) целесообразно проведение интраоперационного УЗИ для уточнения объема хирургического вмешательства и выявления дополнительных абсцессов.
Индикаторы эффективности:
· устранение очага поражения печени (абсцесса);
· нормализация самочувствия;
· нормализация лабораторных показателей;
· регресс симптомов болезни;
· нормализация физикальных показателей организма.
· нормализация данных инструментальных методов исследования органов брюшной полости (печени).
источник
 волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью;
волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью; Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром.
Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром. Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.
Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота. Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).
Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.). Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.
Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.

