Абсцессом забрюшинного (ретроперитонеального) пространства медики называют заполненные гноем образования, формирующиеся в области брюшной полости, в зоне, расположенной между задней поверхностью пристеночной брюшины и передней поверхностью тел пояснично-крестцовых позвонков. Из-за подобной локализации обнаружить нарывы бывает достаточно сложно, даже при использовании современных средств инструментальной диагностики. Причиной появления абсцесса в забрюшинном пространстве (ЗБП) становится проникновение в него гноеродных микроорганизмов.

Эндогеный путь инфекции при вторичном абсцессе означает ее гематогенный/лимфогенный характер – проникновение изнутри, с током крови/лимфы из близлежащих очагов хронических воспалительных процессов. Этот способ инфицирования характерен для более чем 80% от всех случаев абсцессов ЗБП. Защитная система организма изолирует сформировавшийся гнойник от внутренних органов брюшной полости, создавая вокруг него пиогенную капсулу – оболочку, образованную из грануляционной и фиброзной (соединительной) ткани.
- панкреатическими – вызываемыми патологическими процессами в поджелудочной железе: деструктивный панкреатит, панкреанекроз;
- околокишечными – формирующимися на фоне перфорации двенадцатиперстной кишки, восходящей и нисходящей частей ободочной кишки в результате ранения, прободения язвы, разрыва опухоли; также к образованию околокишечного абсцесса может привести затек гноя в область околоободочной клетчатки (параколон) на фоне перитонита, вызванного перфорацией червеобразного отростка при его забрюшинном размещении.
Задняя зона ЗБП расположена между фронтальной почечной фасцией и поперечной фасцией, покрывающей изнутри заднюю стенку брюшной полости. К абсцессам этой локализации относятся:
- Поддиафрагмальные – образовываются в тканях клетчатки под диафрагмой. Диафрагма имеет форму купола, под которым возникает отрицательное давление, вследствие чего наблюдается эффект присасывания к нему гнойного компонента при прободении аппендикса, разлитом перитоните, ранении брюшной полости.
- Околопочечные – могут располагаться между передними и задними листками почечной фасции как с левой, так и с правой стороны. Причиной формирования этого типа абсцессов ЗБП становятся травмы околопочечной клетчатки, прорыв почечных гнойников, воспаление аппендикса при ретроцекально (позади слепой кишки) расположенном червеобразном отростке.
В отдельную группу входят абсцессы, причиной которых становится воспаление поясничной мышцы на фоне остеомиелита позвоночника. Такие гнойники способны достигать больших размеров и вызывать расплавление мышцы.
В Международной классификации болезней (МКБ) каждое самостоятельное заболевание имеет свой буквенно-цифровой код, под которым оно обозначается при установлении диагноза. Общий код абсцессов ЗБП по МКБ-10 – К67.8.


- Лабораторные анализы крови и мочи, позволяющие подтвердить наличие в организме воспалительного процесса.
- УЗИ брюшной полости и забрюшинного пространства.
- Обзорная рентгенография – дает возможность обнаружить в брюшной полости гноесодержащее образование.
- КТ забрюшинного пространства – определяет положение и размеры абсцесса.
Такие обследования помогают уточнить диагноз и дифференцировать абсцессы ЗБП от патологий, имеющих сходную симптоматику. К ним относятся панкреонекроз, прободная язва двенадцатиперстной кишки, острый пиелонефрит и другие заболевания внутренних органов брюшной полости.
Терапевтическая тактика при абсцессах ЗБП зависит от размера и месторасположения гнойника. Небольшие одиночные нарывы лечатся чрезкожным дренированием с введением антибактериальных препаратов, крупные требуют хирургического вмешательства. Выбор способа достижения гнойной полости для ее последующего вскрытия зависит от места расположения абсцесса: это может быть переднепатеральный/заднепатеральный, заднемедиальный, чрезбрюшинный либо внебрюшинный доступ.
Перед операцией и после нее обязателен курс антибактериальной терапии, состав которой зависит от характеристики гноеродных микроорганизмов.
Прогноз терапевтического процесса зависит от степени развития абсцесса, возраста больного, сопутствующих заболеваний. При своевременной диагностике и грамотном лечении абсцесса ЗБП шансы на благоприятный испод ситуации составляют до 90%. Запущенный патологический процесс вызывает различные осложнения, наиболее серьезным из которых становится прорыв гнойника в плевральную или брюшную полость с последующим развитием перитонита. При отсутствии своевременной медицинской помощи это может привести к заражению крови и летальному исходу. Поэтому при возникновении вышеописанной симптоматики необходимо как можно скорее обращаться к врачу.
Врач терапевт второй категории, трансфузиолог, стаж 29 лет
Диагностика и лечение проблем с опорно-двигательный аппаратом (голень) и животом.
- боль и дискомфорт в животе;
- ушибы и травмы голени;
- кашель, боли в груди;
- ОРЗ, ОРВИ;
- пищевое отравление;
- простуда;
- насморк;
- общее недомогание;
- головная боль;
- ломота в суставах;
- повышенная температура.
- Диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)», Чувашский государственный университет им. И.Н. Ульянова, медицинский факультет (1990 г.)
- Интернатура по специальности «Избранные вопросы терапии», Казанская государственная медицинская академия (1996 г.)
Курсы повышения квалификации
- «Вопросы нефрологии для терапевтов», Государственный институт для усовершенствования врачей имени В.И. Ленина (1995 г.)
- «Терапия», Казанская государственная медицинская академия (2001 г.)
- «Трансфузиология», Российская медицинская академия последипломного образования МЗ РФ (2003 г.)
- «Терапия и пульмонология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2006 г.)
- «Трансфузиология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2007 г.)
- «Трансфузиология», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2012 г.)
- «Терапия», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2013 г.)
- «Терапия», Российский университет дружбы народов (2017 г.)
Место работы: клиника МедЦентрСервис на Курской
источник
Забрюшинный абсцесс – это обособленная полость в ретроперитонеальном пространстве, заполненная гнойным экссудатом. Проявления зависят от локализации и распространённости патологического процесса. Общими признаками являются недомогание, тошнота, лихорадка. Возникают боли на стороне гнойного поражения с иррадиацией в позвоночник, лопатку, тазобедренный сустав. Диагностика основывается на данных осмотра, рентгенографии органов брюшной полости, УЗИ и КТ забрюшинного пространства. Лечение комбинированное: чрескожное или оперативное дренирование абсцесса, антибиотикотерапия.
Забрюшинный (ретроперитонеальный) абсцесс – ограниченное скопление гноя, расположенное между задним листком брюшины и внутрибрюшинной фасцией. Гнойники могут быть одиночными, при этом достигать значительных объемов, или множественными. Диагностика последних вызывает трудности в связи с малыми размерами образований и стёртой клинической картиной. Абсцессы могут образовываться вследствие травм, операций, перфорации полого органа, метастазирования инфекции из соседних структур. После плановых полостных операций гнойники возникают в 0,8% случаев, после экстренных — в 1,5%. Заболевание встречается преимущественно у лиц 20-40 лет.
Патогенная флора, участвующая в формировании гнойного процесса, представлена анаэробными и аэробными бактериями (стафилококк, стрептококк, кишечная палочка, клостридии и др.). Факторы, способствующие образованию гнойника, можно разделить на 2 группы:
- Первичные. Открытые ранения брюшной полости с загрязнением и недостаточной хирургической обработкой раны приводят к формированию ограниченной пиогенной полости. Закрытые травмы, сопровождающиеся повреждением забрюшинной части кишечника, могут способствовать развитию гнойного процесса и образованию абсцесса.
- Вторичные. Возникают вследствие гематогенного или лимфогенного (в 70% случаев) распространения инфекции из близлежащих органов. Ретроперитонеальный гнойник может возникать вследствие гнойного панкреатита, паранефрита, лимфаденита, абсцессов почек. Образование пиогенной полости может являться осложнением операций на органах забрюшинного пространства (мочеточнике, 12-перстной кишке, толстом кишечнике и др.). В этом случае инфекция развивается при недостаточной санации гнойного очага, нарушении правил асептики и антисептики, нерациональной АБ-терапии и неправильном уходе в послеоперационном периоде.
В зависимости от местоположения гнойного процесса в ретроперитонеальном пространстве в абдоминальной хирургии выделяют:
1. Абсцессы переднего забрюшинного пространства. Расположены между париетальной брюшиной и предпочечной фасцией. К ним относятся:
- Панкреатические абсцессы. Образуются в результате деструктивного панкреатита, панкреонекроза.
- Околокишечные абсцессы. Формируются при перфорации 12-перстной кишки, восходящей и нисходящей части ободочной кишки в результате язвы, ранения или опухоли. Гнойник образуется при ретроперитонеальном расположении червеобразного отростка и затеке гноя в околоободочную клетчатку (параколон) при перитоните.
2. Абсцессы заднего забрюшинного пространства. Находятся между передней почечной фасцией и поперечной фасцией, выстилающей заднюю часть брюшной полости. Включают:
- Абсцессы околопочечного пространства. Располагаются с обеих сторон между передним и задним листками почечной фасции. Образуются при травмах паранефрона (околопочечной клетчатки), прорыве гнойников почек (пионефроз), при деструктивном ретроцекально расположенном аппендиците.
- Поддиафрагмальные абсцессы. Формируются непосредственно в клетчатке под диафрагмой. Отрицательное давление под куполом диафрагмы создает присасывающий эффект и способствует скоплению гнойного содержимого под диафрагмой при прободении аппендицита, разлитом перитоните, открытом и закрытом ранении брюшной полости.
Отдельно можно выделить псоас-абсцесс, образующийся при ограниченном гнойном воспалении поясничной мышцы. Формирование пиогенной полости происходит вследствие гематогенной передачи инфекции при остеомиелите позвоночника. Гнойники могут достигать больших размеров и вызывать расплавление мышцы.
Клиническая картина заболевания зависит от размеров и локализации гнойника, длительности воспаления и этиологии патологического процесса. В начале болезни, при небольших размерах абсцесса, симптоматика может отсутствовать. По мере увеличения пиогенного образования нарастают симптомы интоксикации: озноб, лихорадка, недомогание, тошнота. Характер болей обусловлен локализацией воспалительного процесса и носит в основном разлитой характер. Болезненные ощущения чаще возникают в боку на стороне поражения. Боли могут иррадиировать в лопатку, грудной отдел позвоночника, ягодичную и ректальную область, тазобедренный сустав.
Неприятные ощущения возникают сначала во время движения (при ходьбе, попытках сесть, встать, перевернуться на бок), а затем и в покое. При забрюшинных абсцессах переднего отдела иногда пальпируется округлое образование живота. При околопочечных гнойниках боли отдают в спину, позвоночник и усиливаются при попытке согнуть ногу в тазобедренном суставе. Возникает нарушение мочеиспускания (дизурия). Затяжной характер болезни приводит к атрофии мышц поясничной и ягодичной областей. У пациентов возникает сколиоз, контрактура и внутренняя ротация бедра на стороне гнойника.
Длительное течение забрюшинного абсцесса может привести к прорыву гнойника в плевральную и брюшную полость. Это способствует развитию эмпиемы плевры и диффузного гнойного перитонита. Генерализация гнойного процесса с возникновением сепсиса представляет угрозу для жизни пациента. Летальность при ретроперитонеальных абсцессах варьирует от 10 до 30 %.
Диагностика забрюшинного абсцесса осуществляется абдоминальным хирургом, вызывает значительные трудности из-за отсутствия четко очерченной локализации боли и специфических признаков болезни. При предположении о наличие ограниченного гнойного образования ретроперитонеальной области проводят следующие обследования:
- Осмотр хирурга. Специалист проведет тщательный физикальный осмотр, сбор анамнеза жизни. Большое значение имеет наличие сопутствующей соматической патологии и оперативных вмешательств в прошлом. При подозрении на гнойный процесс в забрюшинной полости врач назначает дополнительное обследование.
- УЗИ брюшной полости и забрюшинного пространства. Выявляет воспалительные процессы в поджелудочной железе, почках, ретроперитонеальной клетчатке, жидкость в брюшной полости. При большом размере абсцесса удается визуализировать его как округлую гипоэхогенную тень.
- Обзорная рентгенография брюшной полости. Позволяет обнаружить округлое образование с уровнем жидкости.
- КТ забрюшинного пространства. Является наиболее современным и эффективным методом исследования. Позволяет определить местоположение, размеры абсцесса и выявить причину его образования.
- Лабораторные исследования. В ОАК определяются признаки бактериальной инфекции (лейкоцитоз, повышение СОЭ, сдвиг лейкоцитарной формулы влево). При поражении поджелудочной железы увеличивается уровень ферментов (амилаза, липаза) в биохимическом анализе крови. При заболеваниях мочевыделительной системы отмечается лейкоцитурия, пиурия. Для выявления возбудителя проводят анализ крови или мочи на стерильность.
Для дифференциальной диагностики имеет значение локализация забрюшинного абсцесса. Начальные этапы болезни схожи с течением инфекционных заболеваний различной этиологии (брюшной тиф, грипп, малярия). При гнойнике переднего ретроперитонеального пространства дифференциальную диагностику проводят с панкреонекрозом, острым панкреатитом, язвенной болезнью 12-перстной кишки. Околопочечные абсцессы следует отличать от параненефрита, острого пиелонефрита.
Тактика лечения зависит от размера и местоположения гнойника. При небольших одиночных абсцессах проводят чрескожное дренирование и введение в полость антибактериальных препаратов с помощью катетера. Манипуляцию выполняют под контролем УЗИ или КТ. При неполном опорожнении пиогенной полости возможен рецидив болезни. При множественных, крупных одиночных абсцессах показано хирургическое вмешательство. Операция заключается во вскрытии, дренировании гнойника, санации очага воспаления и ревизии забрюшинного пространства. Выбор доступа зависит от местоположения абсцесса.
Околопочечные абсцессы вскрывают заднелатеральным или заднемедиальным доступом. При показаниях к нефрэктомии удаление почки проводят вторым этапом (после купирования гнойного процесса). При поддиафрагмальных абсцессах используют внебрюшинный или чрезбрюшинный доступ, при околокишечных — переднелатеральный. Вскрытие псоас-абсцесса производят из внебрюшинного доступа (разрез над паховой связкой вдоль гребня подвздошной кости). При остеомиелите подвздошной кости выполняют удаление секвестров.
При забрюшинном абсцессе неуточненной локализации проводят вскрытие ретроперитонеального пространства косым поясничным разрезом по Пирогову, Израэлю, Шевкуненко. Во всех случаях до и после хирургического вмешательства назначают курс антибиотикотерапии с учетом возбудителя инфекции. После операции показана дезинтоксикационная, противовоспалительная и обезболивающая терапия.
Прогноз болезни зависит от запущенности гнойного процесса, общего состояния пациента. При грамотной диагностике и комплексном лечении забрюшинного абсцесса прогноз благоприятный. При порыве гнойника могут возникнуть жизнеугрожающие состояния (сепсис, перитонит). Профилактика заболевания направлена на рациональное лечение и послеоперационное ведение пациентов с острой хирургической патологией. Важную роль играет своевременное обнаружение и дренирование гнойника. Пациентам рекомендовано при первых симптомах болезни обратиться к хирургу.
источник
Легкость и удобство в новом объеме.
У постели пациента, в операционной или на спортивной площадке — всегда готов к использованию.
Абсцесс печени — отграниченное гнойнодеструктивное нагноение ее паренхимы с очагом литического расплавления в центре, возникающее в результате заноса инфекции гематогенным, лимфогенным, холангиогенным или контактным путем, а также инфицирования интрапаренхиматозных и подкапсульных гематом. Впервые абсцесс печени был описан Гиппократом за 400 лет до н.э. Он предположил, что тяжесть течения заболевания может зависеть от характера содержимого абсцесса. В начале ХIХ века R. Bright впервые высказал предположение о возможности формировании абсцессов печени при амебиазе, а в 1890 г. W. Osler первым обнаружил амеб в абсцессе печени и каловых массах одного и того же пациента. P. Dieulafoy и H. Fitz среди различных причин формирования абсцессов печени рассматривали нагноительные болезни органов брюшной полости [1]. В 1926 г. впервые описан пилефлебитический абсцесс печени у больного дивертикулитом. В 1903 г. L. Rogers отметил связь между гнойным холангитом, обструкцией желчных протоков и абсцессами печени. До появления антибактериальных препаратов в 30-х годах прошлого века поздно диагностированный деструктивный аппендицит являлся основной причиной развития пилефлебитических абсцессов печени. В 1938 г. A. Ochsner и M. DeBakey, проанализировав протоколы операций и аутопсийный материал, установили, что в 35% наблюдений причиной формирования абсцессов печени являлся аппендицит [1].
Обычно абсцесс печени — вторичное заболевание, которое развивается на фоне уже имеющихся воспалительных изменений печени. Но встречаются абсцессы, которые являются проявлением первичного заболевания (паразитарной этиологии). Существует несколько классификаций абсцессов печени, единая классификация отсутствует. Наиболее ёмкой, на наш взгляд, является классификация абсцессов печени Б.И. Альперовича [2].
- Первичные абсцессы печени:
- бактериальные (кокковые, бациллярные, смешанные);
- паразитарные (амебные, аскаридные, эхинококковые, описторхозные, лямблиозные и др.).
- Вторичные нагноения печени:
- нагноения патологических новообразований печени (непаразитарной кисты печени, распадающегося рака, сифилитической или туберкулезной гранулемы);
- посттравматические нагноения печени (раны или гематомы, нагноение вокруг инородного тела печени).
- По количеству:
- одиночные;
- множественные.
Эпидемиология абсцессов печени изучена недостаточно. В разных странах показатели заболеваемости могут сильно отличаться, и составляют от 2,3 на 100 тыс. населения в Северной Америке до 275,4 на 100 тыс. на Тайване [3]. До начала эры антибактериальной терапии основной причиной развития абсцессов печени являлся острый аппендицит. Летальность была крайне высокой и составляла около 80%. С внедрением в клиническую практику антибиотиков и хирургических методов лечения этот показатель значительно снизился, оставаясь, однако, на уровне 10-40%. Параллельно изменилась и структура этиологических факторов абсцессов печени. На первый план стали выходить заболевания желчевыводящих путей и печени, злокачественные новообразования и осложнения инвазивных медицинских процедур [4, 5].
Этиология абсцессов печени гетерогенна. В качестве основных причин выделяют инфекционно-воспалительные заболевания, злокачественные новообразования, ятрогенные состояния и тупые травмы печени (см. таблицу). В развитых странах преобладают абсцессы бактериальной этиологии, в то время как в Юго-Восточной Азии и Африке наиболее частой их причиной остается амебиаз [3].
| Гематогенные абсцессы (портальные и артериальные) | Холангиогенные абсцессы | Абсцессы при заболеваниях печени | Ятрогенные причины и травмы |
|---|---|---|---|
| Сепсис | Холангит как следствие холедохолитиаза, стриктур, новообразований желчевыводящих путей, хронического описторхоза | Первичные злокачественные образования печени (аденокарцинома и др.) и метастатическое поражение печени | Чрескожные инъекции этанола Химиоэмболизация печеночной артерии Радиочастотная абляция образований печени |
| Воспалительные заболевания органов брюшной полости, ведущие к пилефлебиту: — аппендицит; — острый холецистит; — панкреатит; — дивертикулит; — болезнь Крона; — язвенный колит; — перитонит | Билиодигестивные анастомозы, свищи | Гранулемы печени | Оперативные вмешательства и эндоскопические процедуры на желчевыводящих путях и печени: — стентирование; — папиллосфинк-теротомия; — холедоходуоденостомия; — резекция печени; — ортотопическая трансплантация печени |
| Нарушение целостности кишечной стенки с последующим развитием бактериемии: — эндоскопическая полипэктомия; — неметастатический рак толстой кишки | Острый холецистит (гематогенный или прямой путь распространения инфекции) | Гематомы печени | Тупые травмы печени |
| Амебиаз |
Основными факторами риска развития печеночных абсцессов служат сахарный диабет, цирроз печени, иммунодефицитные состояния, пожилой возраст, мужской пол [4].
Несмотря на значительный прогресс медицины, критически важной остается ранняя и точная диагностика абсцессов печени. Трудности при трактовке клинической картины, результатов лабораторных и инструментальных методов исследования могут стать причиной поздней диагностики, несвоевременного начала лечения, развития тяжелых осложнений и, как следствие, неблагоприятного исхода заболевания. Так, по данным T. Pang и соавт., диагноз абсцесса печени удавалось установить в среднем через неделю после появления его первых симптомов [6].
Клинические проявления абсцессов печени неспецифичны и могут зависеть от их размера, количества и локализации. Большинство пациентов предъявляют жалобы на боль в правом подреберье, лихорадку и другие симптомы интоксикации (озноб, миалгию, слабость, потливость, тахикардию, тошноту, анорексию). Боль нередко усиливается при глубоком вдохе, перемене положения тела, может иррадиировать в правое плечо, лопатку, надплечье. При объективном обследовании может быть выявлена гепатомегалия. Иногда имеют место желтуха и асцит. На первый план часто выходит клиническая картина заболевания, приведшего к развитию абсцесса [2, 5-8].
Лабораторные показатели мало специфичны и отражают наличие активного воспалительного процесса. В общем анализе крови отмечаются лейкоцитоз, ускорение СОЭ. При биохимическом исследовании повышен уровень С-реактивного белка, билирубина, АЛТ, АСТ [1, 4].
Основными методами диагностики абсцессов печени являются УЗИ и КТ органов брюшной полости. Чувствительность этих методов составляет 96-100%. В то же время, по данным A. Lin и соавт., при обращении у 25% пациентов результаты УЗИ дают неопределенные результаты, а у 14% — ложноотрицательные [9].
Для определения этиологии абсцессов печени большое значение имеет бактериологическое исследование содержимого абсцесса и крови.
В ультразвуковой картине абсцесса печени имеется ряд особенностей, связанных со временем его существования. В фазе формирования при наличии соответствующих клинико-лабораторных данных в паренхиме печени можно выявить зону сниженной эхогенности с неоднородной структурой и нечеткими, переходящими в нормальную ткань контурами. В центральной части этой зоны сниженной эхогенности (зона интенсивного отека паренхимы) обычно выявляется анэхогенный бесструктурный участок, являющийся участком некроза ткани, пока без жидкостного компонента. Такая картина может наблюдаться непродолжительный отрезок времени (несколько часов). Впоследствии при параллельном нарастании клинических проявлений формируется жидкостьсодержащая анэхогенная полость с внутренним эхогенным содержимым, обусловленная наличием гноя и тканевого детрита. Помимо характерных для жидкостной структуры эхографических признаков (эффект усиления задней стенки, эффект боковых теней, эффект дистального псевдоусиления эхосигнала), наблюдаются некоторые особенные признаки: разделение содержимого полости абсцесса с образование границы «жидкость-жидкость» с горизонтальным уровнем, где более густая часть находится внизу; возможное появление в полости пузырьков воздуха (при наличии газпродуцирующей флоры, например род Klebsiella) в виде гиперэхогенных структур у верхней стенки, дающих эффект реверберации «хвост кометы»; перемещение всего внутреннего содержимого при изменении положения тела пациента; формирование четкого отграничения полости абсцесса от окружающей паренхимы печени в виде несколько неоднородного ободка (пиогенной оболочки) повышенной эхогенности толщиной 0,5-1,5 см [10].
В литературе нам встретилось описание ультразвуковой картины абсцесса печени в зависимости от преобладания инфильтративных или деструктивных изменений [11]. Авторы выделили два типа изображений абс цесса. Абсцессы I типа располагаются, как правило, в задних сегментах правой доли (VI, VII) и представляют собой участки паренхимы повышенной эхогенности различных размеров с нечеткими контурами неоднородной структуры с наличием очагов пониженной эхогенности или жидкостных образований неправильной формы, соответствующих участкам некроза. Такие абсцессы являются следствием воспалительной инфильтрации паренхимы при обострениях описторхозного холангита. Как показал опыт, учитывая преимущественно инфильтративный характер поражения, незначительный деструктивный компонент, эти абсцессы при своевременном обнаружении и адекватной антибактериальной терапии (лучше при внутрипортальном введении) могут быть излечены без оперативного вмешательства.
Абсцессы II типа являются следствием гнойного холангита, представляют собой неравномерно расширенные внутрипеченочные желчные протоки с утолщенными и уплотненными стенками, с наличием в просвете неоднородного эхогенного содержимого (гной, детрит). Для этих абсцессов характерны множественная локализация, небольшие размеры, связь с желчными протоками, стенки которых и являются стенками абсцессов. Абсцессы II типа развиваются из холангиоэктазов при длительной желчной гипертензии, обусловленной обструкцией протоков в результате склеротических изменений, стеноза большого дуоденального сосочка, обтурации описторхозным детритом.
Некоторые отличия может иметь эхографическая картина паразитарного абсцесса при амебиазе [10]. При попадании амеб развивается воспалительная инфильтрация с последующим формированием очагов некроза и лизиса печеночной ткани. При УЗИ вначале наблюдается умеренная, а затем и выраженная диффузно-очаговая неоднородность паренхимы печени со смешанной и преимущественно сниженной эхогенностью. Затем на этом фоне формируются гипоэхогенные участки неправильной формы различных размеров с неровными нечеткими контурами. В дальнейшем они образуют одну или несколько полостей, практически аналогичных по ультразвуковым признакам бактериальным абсцессам, но с рядом отличий: контуры обычно неровные с наличием «карманов», эхогенная оболочка вокруг абсцессов выражена нечетко, в полости абсцесса визуализируется неоднородное содержимое вплоть до наличия секвестров печеночной ткани и большого количества газов.
При прорывах абсцессов в брюшную, а иногда и плевральную полость, в забрюшинное пространство внепеченочно определяются скопления жидкости, аналогичной содержимому гнойника, может быть виден дефект капсулы печени.
Основным методом лечения абсцессов печени является их оперативное или чрескожное дренирование в сочетании с парентеральным введением антибиотиков [12-14]. Терапией первой линии обычно является комбинация цефалоспорина III поколения с метронидазолом. При небольших размерах абсцессов (менее 3 см) может применяться только системная антибиотикотерапия. При амебных абсцессах препаратами выбора являются метронидазол и тинидазол [1, 2, 4].
Ключом к успешному ведению пациентов с абсцессами печени часто являются своевременная диагностика и лечение заболеваний, ставших причиной их развития.
Для иллюстрации приведенного выше краткого обзора представляем клиническое наблюдение.
Пациент А., 1971 года рождения, инструктор по лечебной гимнастике. Обратился с жалобами на озноб, жар, слабость, отсутствие аппетита, незначительный неопределенный дискомфорт в правом подреберье.
Заболел за неделю до обращения в поликлинику, когда без видимой причины возникла острая «стреляющая» боль в надплечье и под лопаткой справа, усиливающаяся при дыхании. Пациент расценил боль как «мышечную». Провел сеанс лечебной гимнастики. Боль стихла. На следующий день возникла ноющая и колющая боль в правом подреберье с иррадиацией под правую лопатку, усиливающаяся при дыхании и движении. Температура тела повысилась до 37,8 °C.
На 3-й день после появления первых симптомов пациент обратился в поликлинику по месту жительства. При УЗИ органов брюшной полости выявлены признаки умеренной гепатомегалии, преимущественно правой доли печени, а в общем анализе крови отмечены лейкоцитоз до 14,6 • 109 /л и ускорение СОЭ до 59 мм/ч.
В последующие 4 дня боли в животе не возникали, однако нарастали слабость, анорексия, часто беспокоили жар и озноб. Сохранялась субфебрильная лихорадка. Принимал парацетамол. Обратился в нашу поликлинику.
Из анамнеза жизни известно, что пациент ведет здоровый образ жизни, не имеет вредных привычек. Три месяца назад выезжал в Японию, а около трех лет назад посещал Индию. Во время поездок и после них ничем не болел.
На момент обращения состояние средней тяжести. Температура тела 38,4 °C. Кожные покровы бледно-розового цвета. Подкожножировая клетчатка развита умеренно. Отеков нет. Периферические лимфатические узлы не пальпируются. В легких дыхание везикулярное, ослаблено справа в нижних отделах, хрипов нет. Тоны сердца ритмичные, ясные. АД 120/75 мм рт.ст. Пульс 102 уд/мин.
Живот не увеличен, участвует в акте дыхания, при поверхностной пальпации мягкий, безболезненный. Нижний край печени перкуторно у края реберной дуги. При пальпации печень мягкоэластической консистенции, безболезненная. Симптомы Ортнера и Мерфи отрицательные. Однако при глубокой пальпации в правом подреберье возникала колющая боль в правом надплечье. Френикус-симптом отрицательный с обеих сторон.
Стул один раз в день, оформленный, коричневого цвета, без патологических примесей. Мочеиспускание свободное, безболезненное.
Для уточнения диагноза пациенту было выполнено УЗИ органов гепатобилиарной зоны с ультразвуковой ангиографией:
Печень увеличена в размерах: переднезадний размер правой доли 14,3 см (N до 12,5 см), вертикальный размер правой доли 19,0 см (N до 15,0 см), переднезадний размер левой доли 9,3 см (N до 7,0 см). Диафрагмальный край ровный. Структура паренхимы печени неоднородная с наличием в правой доле в проекции V сегмента образования сниженной эхогенности, с несколько нечеткими контурами, размерами до 6,5 х 4,6 х 4,8 см, выраженно неоднородной структуры с наличием в центральных отделах участка умеренно повышенной эхогенности неоднородной структуры размерами 5,8 х 4,8 х 4,2 см, аваскулярного (рис. 1). По периферии образования — деформация сосудистого рисунка (рис. 2). Эхогенность печени обычная. Внутри- и внепеченочные желчные протоки не расширены, стенки их уплотнены. Диаметр воротной вены 1,2 см.
Рис. 1. В-режим. В правой доле печени в проекции V сегмента визуализируется образование сниженной эхогенности с нечеткими контурами выраженно неоднородной структуры с наличием в центральных отделах участка умеренно повышенной эхогенности неоднородной структуры.
источник
До внедрения антибиотиков большинству больных с острыми воспалительными процессами в забрюшинной клетчаточном пространстве проводили оперативное лечение. Рано начатая общая антибиотикотерапия существенно изменила течение воспалительных процессов в забрюшинной клетчатке. Возможны обратное развитие процесса и рассасывание инфильтрата, если лечение начато до абсцедирования.
Показанием к оперативному вмешательству служит неэффективность консервативного лечения: ухудшение самочувствия, значительное повышение температуры тела по вечерам, ознобы, нарастание болезненности, припухлости, усиление контрактуры бедра, появление признаков деструкции инфильтрата по данным УЗИ и КТ.
При показаниях не следует длительно выжидать с операцией, так как это может привести к серьезным осложнениям вплоть до септикопиемии. Операцию необходимо проводить при первых признаках абсцедирования.
В случаях точной топической диагностики при поясничной забрюшинной флегмоне (нагноение собственно забрюшинной клетчатки) используют доступ Симона. Гнойные паранефриты вскрывают, используя заднелатеральный или заднемедиальный доступ.
При флегмонах в области параколона используют переднелатеральный доступ, при распространенных поясничных флегмонах, спускающихся в подвздошную ямку, а также в случаях, когда нет точного топического диагноза поясничной забрюшинной флегмоны, применяют косые поясничные доступы Пирогова, Шевкуненко, Израэля, которые можно считать универсальными при поясничных забрюшинных флегмонах.
Для вскрытия гнойного очага при паранефрите можно использовать заднелатеральный доступ. Больного укладывают на здоровый бок с валиком на уровне поясничной области. Разрез кожи производят от конца XII ребра к гребню подвздошной кости через поясничный треугольник, практически по наружному краю широчайшей мышцы спины.
Рассекают кожу, подкожную клетчатку, поясничную фасцию, широчайшую мышцу спины отводят к середине, наружную косую мышцу живота — кнаружи, обнажают внутреннюю косую мышцу, которую вместе с поперечной мышцей расслаивают по ходу волокон и разводят крючками. Обнажают внутрибрюшную поперечную фасцию, которую рассекают в поперечном направлении и проникают в забрюшинное клетчаточное пространство. Зажимом фиксируют позадипочечную фасцию, пунктируют паранефральное пространство и вскрывают гнойник.
Отсосом аспирируют гной, расширяют отверстие и тщательно обследуют пальцем паранефральное пространство. Необходимость удаления почки в каждом случае определяют индивидуально, в большинстве случаев из-за тяжести состояния больного нефрэктомию (если она показана) выполняют вторым этапом после купирования гнойного процесса.
Полость гнойника дренируют трубкой (диаметром 1-1,5 см) с боковыми отверстиями. Трубку фиксируют отдельным швом к краям кожного разреза или выводят через отдельный разрез вне раны.
Паранефральный гнойник можно вскрыть с использованием заднемедиального доступа. Больного укладывают на живот. Разрез кожи производят от середины XII ребра книзу и кнутри до места пересечения длиннейшей мышцы с крылом подвздошной кости. Рассекают кожу, подкожную клетчатку, поясничную фасцию и по ходу волокон расслаивают широчайшую мышцу спины и разводят в стороны мышцы: кнаружи — наружную и внутреннюю косые и кнутри — длиннейшую и нижнюю заднюю зубчатую.
Рассекают апоневроз и расслаивают квадратную мышцу поясницы, обнажают внутрибрюшинную фасцию и рассекают ее в поперечном направлении, проникают в забрюшинное клетчаточное пространство, вскрывают и дренируют паранефральный гнойник.
Для вскрытия гнойника при паранефрите с использованием доступа Симона больного укладывают на живот. Вертикальный разрез кожи производят по наружному краю длинных мышц спины от XII ребра до гребня подвздошной кости. Рассекают кожу, подкожную клетчатку, поясничную фасцию, расслаивают широчайшую мышцу спины и в глубине разводят наружную и внутреннюю косые мышцы живота и одноименную фасцию. Гнойник вскрывают и дренируют.
Указанные доступы для вскрытия гнойника при паранефрите можно использовать при установленном диагнозе. При забрюшинной флегмоне без точной локализации, показано вскрытие забрюшинного пространства косым поясничным разрезом по Пирогову, Шевкуненко или Израэлю.
Переднелатеральный разрез для вскрытия верифицированного гнойника параколона производят по вертикальной линии от передней верхней ости подвздошной кости до реберной дуги.
Рассекают кожу, клетчатку, фасцию и апоневроз наружной косой мышцы живота. Внутреннюю косую и поперечную мышцы расслаивают и разводят крючками. Мышцы смещают кзади, тем самым смещая разрез фасции к задней поверхности инфильтрата, чтобы избежать опасности вскрытия и инфицирования брюшной полости.
Внутрибрюшинную фасцию берут зажимами, приподнимают и рассекают, вскрывая тем самым забрюшинное пространство и гнойник, расположенный в нем. Гной аспирируют, полость абсцесса промывают раствором антисептика и проводят тщательную ревизию путем осмотра и пальпации. Воспаленный червеобразный отросток удаляют.
Если отросток не удается обнаружить, ограничиваются дренированием гнойника. Дренажную трубку выводят через рану или через контрапертуру по задней подмышечной линии таким образом, чтобы дренаж был установлен в нижней точке гнойника у больного, лежащего на спине.
При абсцессе в треугольнике Пти операцию выполняют в положении больного на здоровом боку с валиком, подложенным под поясничную область на здоровой стороне. Разрез начинают на 1,5—2 см ниже угла, образованного XII ребром и длинными мышцами спины, и ведут книзу и кпереди параллельно гребню подвздошной кости на 1—1,5 см выше него до передней верхней подвздошной ости. Рассекают кожу, подкожную клетчатку, фасцию и край широчайшей мышцы спины.
По ходу кожного разреза рассекают наружную косую мышцу живота, затем внутреннюю косую и поперечную, обнажают внутрибрюшную фасцию, которую рассекают вдоль кожного разреза и вскрывают забрюшинное клетчаточное пространство. Удаляют гной, пальцем обследуют полость, разделяют перемычки. Полость промывают раствором перекиси водорода и дренируют широкой трубкой с боковыми отверстиями, которую располагают по длиннику гнойной полости.
Хороший доступ к забрюшинному пространству с адекватными условиями для ревизии органов, расположенных забрюшинно, санации и дренирования обеспечивают разрезы Пирогова или Шевкуненко.
Больного укладывают на здоровый бок с валиком в поясничной области. Разрез Шевкуненко начинают от вершины угла, образованного XII ребром и наружным краем длиннейшей мышцы, и ведут косо по передней поверхности живота на 2-3 см выше крыла подвздошной кости параллельно паховой связке к лобковому бугорку. По ходу разреза рассекают апоневроз наружной косой мышцы живота, широкую мышцу спины, внутреннюю косую и поперечную мышцы, поперечную фасцию живота. Брюшину вместе с предбрюшинной клетчаткой сдвигают тупо кнутри к позвоночнику.
Обнажают переднюю поверхность подвздошно-поясничной мышцы. Гнойник, расположенный по ее передней поверхности, вскрывают и дренируют, ход к позвонкам обследуют пальцем, секвестры удаляют. Затек под паховой связкой на бедре вскрывают дополнительным разрезом по передневнутренней поверхности бедра. Если гнойник расположен в фасциальном футляре подвздошно-поясничной мышцы, то его рассекают, удаляют гной и дренируют.
Образовавшуюся полость гнойника дренируют силиконовой трубкой и сигаретным дренажем. Можно дренировать полость гнойника двумя широкими (1,5 см) трубками, введенным в верхний и нижний углы раны для проточного дренирования в послеоперационном периоде. В таких случаях на кожную рану накладывают швы до выхода дренажной трубки.
Гнойный псоит — гнойное воспаление (абсцесс, флегмона), локализованное в подвздошной ямке, фасциальном футляре подвздошно-поясничной мышцы.
В основе заболевания лежит аденофлегмона — воспаление лимфатических узлов, расположенных в толще подвздошно-поясничной мышцы, под ней, или воспаление жировой клетчатки в тех же местах. Заболевание, как правило, вторичное, обусловлено распространением гнойного процесса при остеомиелите подвздошной кости, поясничных позвонков или лимфогенным распространением инфекции на лимфатические узлы подвздошной ямки при гнойно-воспалительных заболеваниях таза, бедра. При деструктивном аппендиците в случаях забрюшинного расположения отростка воспалительный процесс может распространиться на подвздошно-поясничную мышцу.
Клиническая картина острого псоита складывается из общих и местных признаков, обусловленных локализацией гнойно-воспалительного процесса. Источник гнойной инфекции определяет локализацию абсцесса, флегмоны: при остеомиелите подвздошной кости, воспалении лимфатических узлов, расположенных под подвздошно-поясничной мышцей, гнойно-воспалительный процесс локализуется кзади от мышцы; при остеомиелите поперечных отростков поясничных позвонков, воспалении внутримышечных лимфатических узлов нагноение локализуется непосредственно в мышце; при распространении воспаления с червеобразного отростка — кпереди, т.е. над мышцей.
Заболевание сопровождается болями в подвздошной, паховой областях, на передневнутренней поверхности бедра. Рано появляются приведение бедра к животу, резкое усиление болей в подвздошной области и в области бедра при активных и пассивных попытках выпрямить ногу — разогнуть в тазобедренном суставе (псоас-симптом). Глубокая пальпация подвздошной ямки вызывает резко выраженную болезненность, особенно усиливающуюся при пальпации с поднятой ногой (напряжение подвздошно-поясничной мышцы).
Заболевание сопровождается высокой температурой тела, интоксикацией. Тахикардия, повышенная потливость, головная боль и прочие признаки наслаиваются на клинические проявления основного заболевания: остеомиелита подвздошной кости, поясничных позвонков, деструктивного ретроцекального аппендицита и др.
Диагноз заболевания устанавливают на основании клинической картины и результатов обследования. При рентгенографии таза, позвоночника можно выявить признаки остеомиелита. На обзорном снимке брюшной полости при гнойном псоите определяются смазанность и расплывчатость контуров, нечеткие очертания подвздошно-поясничной мышцы на стороне поражения. Диагностике помогают томографическое исследование, УЗИ, КТ. В крови отмечаются лейкоцитоз, сдвиг лейкоцитарной формулы влево, токсическая зернистость лейкоцитов.
Диагноз гнойного псоита служит показанием к хирургическому вскрытию гнойника, удалению гноя и дренированию с последующим промыванием гнойной полости растворами протеолитических ферментов и антисептиков.
Гнойник вскрывают из внебрюшинного доступа. Разрез проводят над паховой связкой кнаружи от подвздошных сосудов и вдоль подвздошного гребня. Рассекают кожу, подкожную клетчатку, фасцию, апоневроз наружной косой мышцы, брюшину отслаивают кверху, удаляют гной. Обязательно исследуют полость гнойника для установления источника инфекции (острый аппендицит, остеомиелит подвздошной кости, позвоночника). Дальнейший ход операции определяется конкретной ситуацией.
При своевременно выполненной операции прогноз, как правило, благоприятный. При правильном лечении никаких функциональных нарушений подвздошно-поясничной мышцы не остается. Серьезным осложнением гнойного псоита является прорыв абсцесса в брюшную полость с развитием гнойного перитонита, что значительно осложняет прогноз.
источник
ЦЕНА проведения УЗИ забрюшинного пространства в Красноярске 500 рублей, УЗИ брюшнной полости 600 рублей
Ультразвуковое исследование помогает выявить забрюшинное скопление жидкости. Например, уринома на УЗИ забрюшинного пространства представляет собой отграниченную коллекцию сгустка мочи, который развивается спонтанно после травмы, операции или подострой или хронической обструкции мочевых путей. Уриномы обычно собирают вокруг почки или мочеточнике, в околопочечной области. Иногда уриномы могут образовываться в области малого таза и сжимать мочевой пузырь. Результаты ультразвукового исследования забрюшинного пространства. Как правило, на УЗИ картина уриномы проявляется гипоэхогенным образованием, если она не инфицируется.
Забрюшинное кровоизлияние, обнаруженное на УЗИ может происходить в различных условиях, в том числе как следствие травмы, васкулитов, геморрагического диатеза, разрыв аневризмы аорты, кровотечение из новообразований. Что показывают результаты ультразвукового исследования? На УЗИ кровотечение может быть хорошо локализовано и нередко приводит к смещению других органов, или это может проявиться как слабо выраженный инфильтративный процесс. Свежие гематомы представляют собой гипоэхогенные образования, в то время как организованные гематомы с образованием тромба показывает массу повышееной эхогенности. Кальцификация также может быть видна при давней гематоме.
УЗИ абсцесса в забрюшинном пространстве. Формирование абсцесса может возникнуть в результате хирургической операции, травмы, перфорации кишечника или двенадцатиперстной кишки. На ультразвуковом исследовании абсцесс, как правило, имеет сложный узор с включениями. Газ в абсцессе вызывает «светоотражающий» узор, который на УЗИ отбрасывает акустическую тень. Врач УЗИ должен быть осторожен, чтобы не ошибиться с газ-содержащим абсцессом похожим на «узоры кишечника». В данном случае следует оценивать рентгенограммы. Абсцесс часто простирается вдоль или внутри мышечной плоскости, имеет неправильную форму, и кроется в самой зависимой части забрюшинного пространства.
Забрюшинный фиброз представляет собой идиопатическое состояние, характеризующееся образование толстых листков фиброзной ткани в забрюшинной полости. Фиброз может накрыть и создать обструкцию мочеточников и нижней полой вены, в результате возникает гидронефроз. Забрюшинный фиброз может быть также связан с инфильтративным новообразованием, острыми аутоиммунными заболеваниями (болезнь Крона), язвенным колитом, склерозирующим холангитом и так далее. Клинически у пациента может наблюдаться боль в животе, гипертония, олиго-анурия. Рентгенологически внутривенная пиелография показывает медиальное смещение почек и двусторонний (одна треть являются односторонними) гидронефроз.
УЗИ может показать аномальные гипоэхогенные ткани, окружающие переднебоковую стенку аорты и НПВ. Ультразвуковое сканирование забрюшинного пространства также может быть полезна для оценки почек, а также регистрации регресса фиброза в ответ на лечение стероидами. Далее томография с КТ могут оказаться необходимыми, чтобы установить, существует ли доброкачественный или злокачественный процесс при данной болезни.
Асцит — это скопление серозной жидкости в брюшной полости. Количество интраперитонеальной жидкости зависит от месторасположения, объема и положение пациента. Другие факторы, кроме объема жидкости, которые влияют на распределение интраперитонеальной жидкости включают перитонеальное давление, область, из которой жидкость вытекает, быстроты накопления жидкости, наличие или отсутствие спаек, плотность жидкости по отношению к другим органам брюшной полости, а также степень наполненности мочевого пузыря.
Результаты ультразвукового исследования брюшной полости. Серозный асцит проявляется на УЗИ как эхо-свободная жидкость формируется около регионов с отступом от внутренних органов и окружает их. Жидкость сначала заполняет пространство Дугласа, затем боковые околопузырные выемки, прежде чем она поднимается по околокишечному пространству. Основной поток из таза идет по правой околокишечному пространству. Небольшие объемы жидкости в положении пациента лежа на спине сначала появляются вокруг нижней оконечности правой доли печени, в верхней части правого фланка и в тазовой области, затем в околокишечном пространстве, до подхода к боковому и переднему краю печени.
Петли тонкого кишечника, «тонут», или плавают в окружающей асцитической жидкости, в зависимости от относительного содержания газа и количество жира в брыжейке. Средняя часть поперечной ободочной кишки, как правило, плавает на поверхности жидкости, из-за содержания газа, тогда как в восходящая часть толстой кишки, которая фиксируется в забрюшинном пространстве, остается в ее обычном месте с или без газа.
Плавающие петли тонкой кишки, крепятся кзади от брыжейки и жидкость между брыжеечной складкой, имеет на УЗИ брюшной полости характерную выпуклую форму «лопасти вентилятора» или дугообразный вид. В перерастянутом мочевом пузыре могут маскироваться небольшое количество жидкости.
Если есть подозрение на воспалительный или злокачественный асцит на УЗИ, то врач должен искать находки в асцитической жидкости, которые могут предположить воспалительный или злокачественный процесс. Что покажет ультразвуковое исследование брюшной полости? В поиске воспалительного или злокачественного асцита, на УЗИ надо осмотреть на наличие тонкого или грубого внутреннего содержимого и его эхогенность, необычное распределение, нити фибрина или слипания петель кишечника и наличие взаимодействия между жидкостью и соседними структурами.
Обобщенные причины асцита могут быть разнообразными: воспалительная жидкость, связанная острым холециститом, жидкости в результате аутолиза поджелудочной железы, или кровь из разорванной ткани печени, новообразования или внематочной беременности могут способствовать формированию коллекций гепаторенальной жидкости. Сбор жидкости в брюшной полости сохраняется около недели после полостной операции как нормальная часть процесса заживления. Локализованный асцит, как правило, имеет более неправильные очертания, показывает меньший масс-эффект, и могут слегка менять форму при позиционных изменениях.
источник
Под абсцессом (от лат. «нарыв») понимают полость, заполненную гноем, остатками клеток и бактерий. Особенности клинических проявлений зависят от его места расположения и величины.
Абсцесс брюшной полости развивается в результате попадания в организм через слизистую гноеродных микробов, или при заносе таковых по лимфатическим и кровеносным сосудам из другого воспалительного очага.
Абсцесс брюшной полости – это наличие в ней гнойника, ограниченного пиогенной капсулой, образующейся вследствие защитной реакции организма для изоляции гноя от здоровых тканей.
Коды абсцессов органов брюшной полости по МКБ-10:
- К75.0 – абсцесс печени;
- К63.0 – абсцесс кишечника;
- D73.3 – абсцесс селезенки;
- N15.1 – абсцесс околопочечной клетчатки и почки.
По месту локализации в брюшной полости абсцессы делят на:
Забрюшинные и внутрибрюшинные абсцессы могут располагаться в районе анатомических каналов, сумок, карманов брюшной полости, а также в клетчатке брюшины. Интраорганные абсцессы формируются в паренхиме печени, селезенки, или на стенках органов.
Причинами образования абсцессов могут служить:
- Вторичный перитонит вследствие попадания в брюшную полость содержимого кишечника (при дренировании гематом, перфоративном аппендиците, травмах).
- Гнойные воспалительные процессы женских половых органов (сальпингит, параметрит, бартолинит, пиосальпинкс).
- Панкреатит. При воспалении клетчатки под воздействием ферментов поджелудочной железы.
- Прободение язвы двенадцатиперстной кишки или желудка.
Пиогенные капсулы с гнойным содержимым возникают чаще всего под воздействием аэробных бактерий (кишечной палочки, стрептококка, стафилококка) или анаэробных (фузобактерии, клостридии).
Подпеченочный абсцесс является типичным вариантом абсцесса брюшной полости. Гнойник формируется между поверхностью нижней части печени и кишечником, и, как правило, является осложнением болезней внутренних органов:
Клиническая картина при подпеченочном абсцессе зависит от тяжести протекания основного заболевания и величины гнойника. Основными признаками служат:
- боль в правом подреберье, отдающаяся в спину, плечо, и усиливающаяся, если глубоко вдохнуть;
- тахикардия;
- лихорадка.
При формировании гнойника вначале появляются общие симптомы интоксикации:
- лихорадка;
- озноб;
- потеря аппетита;
- напряжение брюшных мышц.
Поддиафрагмальные абсцессы характеризуются:
- боль в подреберье, отдающаяся в лопатку, плечо;
- одышка;
- кашель.
При забрюшинных абсцессах наблюдаются боли в нижней части спины, усиливающиеся при сгибании тазобедренного сустава.
Самое опасное осложнение абсцесса брюшной полости – это разрыв гнойника и возникновение перитонита, а также сепсиса.
Важно диагностировать абсцесс как можно раньше и провести необходимое лечение, поэтому при малейшей боли в животе необходимо обращение к гастроэнтерологу.
При первичном осмотре врач обращает внимание на то, какое положение тела принимает пациент для уменьшения болевого синдрома – согнувшись, полусидя, лежа на боку. Также наблюдаются:
- Сухость и обложение языка сероватым налетом.
- Болезненность при пальпации в области расположения гнойника.
- Асиметрия грудной клетки и выпячивание ребер при поддиафрагмальном абсцессе.
В общем анализе крови обнаруживают ускорение СОЭ, лейкоцитоз, нейтрофилез. Основные методы диагностики:
При сложностях диагностики проводится обследование при помощи КТ и МРТ.
При множественных абсцессах делается широкое брюшное вскрытие, и дренаж оставляется для промываний и удаления гноя. Далее проводится интенсивная терапия антибиотиками.
Видео показывает УЗИ абсцесса брюшной полости:
Прогноз в лечении неосложненных абсцессов благоприятных. Что бы предотвратить их появление необходимо своевременно лечить гастроэнтерологические заболевания, воспаления мочеполовой системы. А также соблюдать все врачебные рекомендации после операций на внутренних органах.
Забрюшинный абсцесс – обособленная полость в ретроперитонеальном пространстве, заполненная гнойным экссудатом. Проявления зависят от локализации и распространённости патологического процесса. Общими признаками являются недомогание, тошнота, лихорадка. Возникают боли на стороне гнойного поражения с иррадиацией в позвоночник, лопатку, тазобедренный сустав. Диагностика основывается на данных осмотра, рентгенографии органов брюшной полости, УЗИ и КТ забрюшинного пространства. Лечение комбинированное: чрескожное или оперативное дренирование абсцесса и антибиотикотерапия.
Забрюшинный (ретроперитонеальный) абсцесс – ограниченное скопление гноя, расположенное между задним листком брюшины и внутрибрюшинной фасцией. Гнойники могут быть одиночными, при этом достигать значительных объемов, или множественными. Диагностика последних вызывает трудности в связи с малыми размерами образований и стёртой клинической картиной. Абсцессы могут образовываться вследствие травм, операций, перфорации полого органа, метастазирования инфекции из соседних структур. После плановых полостных операций гнойники возникают в 0,8% случаев, после экстренных — в 1,5%. Заболевание встречается преимущественно у лицлет.
Патогенная флора, участвующая в формировании гнойного процесса, представлена анаэробными и аэробными бактериями (стафилококк, стрептококк, кишечная палочка, клостридии и др.). Факторы, способствующие образованию гнойника, можно разделить на 2 группы:
- Первичные. Открытые ранения брюшной полости с загрязнением и недостаточной хирургической обработкой раны приводят к формированию ограниченной пиогенной полости. Закрытые травмы, сопровождающиеся повреждением забрюшинной части кишечника, могут способствовать развитию гнойного процесса и образованию абсцесса.
- Вторичные. Возникают вследствие гематогенного или лимфогенного (в 70% случаев) распространения инфекции из близлежащих органов. Ретроперитонеальный гнойник может возникать вследствие гнойного панкреатита, паранефрита, лимфаденита, абсцессов почек. Образование пиогенной полости может являться осложнением операций на органах забрюшинного пространства (мочеточнике, 12-перстной кишке, толстом кишечнике и др.). В этом случае инфекция развивается при недостаточной санации гнойного очага, нарушении правил асептики и антисептики, нерациональной АБ-терапии и неправильном уходе в послеоперационном периоде.
В зависимости от местоположения гнойного процесса в ретроперитонеальном пространстве в хирургии выделяют:
1. Абсцессы переднего забрюшинного пространства. Расположены между париетальной брюшиной и предпочечной фасцией. К ним относятся:
- Панкреатические абсцессы. Образуются в результате деструктивного панкреатита, панкреонекроза.
- Околокишечные абсцессы. Формируются при перфорации 12-перстной кишки, восходящей и нисходящей части ободочной кишки в результате язвы, ранения или опухоли. Гнойник образуется при ретроперитонеальном расположении червеобразного отростка и затеке гноя в околоободочную клетчатку (параколон) при перитоните.
2. Абсцессы заднего забрюшинного пространства. Находятся между передней почечной фасцией и поперечной фасцией, выстилающей заднюю часть брюшной полости. Включают:
- Абсцессы околопочечного пространства. Располагаются с обеих сторон между передним и задним листками почечной фасции. Образуются при травмах паранефрона (околопочечной клетчатки), прорыве гнойников почек (пионефроз), при деструктивном ретроцекально расположенном аппендиците.
- Поддиафрагмальные абсцессы. Формируются непосредственно в клетчатке под диафрагмой. Отрицательное давление под куполом диафрагмы создает присасывающий эффект и способствует скоплению гнойного содержимого под диафрагмой при прободении аппендицита, разлитом перитоните, открытом и закрытом ранении брюшной полости.
Отдельно можно выделить псоас-абсцесс, образующийся при ограниченном гнойном воспалении поясничной мышцы. Формирование пиогенной полости происходит вследствие гематогенной передачи инфекции при остеомиелите позвоночника. Гнойники могут достигать больших размеров и вызывать расплавление мышцы.
Клиническая картина заболевания зависит от размеров и локализации гнойника, длительности воспаления и этиологии патологического процесса. В начале болезни, при небольших размерах абсцесса, симптоматика может отсутствовать. По мере увеличения пиогенного образования нарастают симптомы интоксикации: озноб, лихорадка, недомогание, тошнота. Характер болей обусловлен локализацией воспалительного процесса и носит в основном разлитой характер. Болезненные ощущения чаще возникают в боку на стороне поражения. Боли могут иррадиировать в лопатку, грудной отдел позвоночника, ягодичную и ректальную область, тазобедренный сустав.
Неприятные ощущения возникают сначала во время движения (при ходьбе, попытках сесть, встать, перевернуться на бок), а затем и в покое. При забрюшинных абсцессах переднего отдела иногда пальпируется округлое образование живота. При околопочечных гнойниках боли отдают в спину, позвоночник и усиливаются при попытке согнуть ногу в тазобедренном суставе. Возникает нарушение мочеиспускания (дизурия). Затяжной характер болезни приводит к атрофии мышц поясничной и ягодичной областей. У пациентов возникает сколиоз, контрактура и внутренняя ротация бедра на стороне гнойника.
Длительное течение забрюшинного абсцесса может привести к прорыву гнойника в плевральную и брюшную полость. Это способствует развитию эмпиемы плевры и диффузного гнойного перитонита. Генерализация гнойного процесса с возникновением сепсиса представляет угрозу для жизни пациента. Летальность при ретроперитонеальных абсцессах варьирует от 10 до 30 %.
Диагностика забрюшинного абсцесса вызывает значительные трудности из-за отсутствия четко очерченной локализации боли и специфических признаков болезни. При предположении о наличие ограниченного гнойного образования ретроперитонеальной области проводят следующие обследования:
- Осмотр хирурга. Специалист проведет тщательный физикальный осмотр, сбор анамнеза жизни. Большое значение имеет наличие сопутствующей соматической патологии и оперативных вмешательств в прошлом. При подозрении на гнойный процесс в забрюшинной полости врач назначает дополнительное обследование.
- УЗИ брюшной полости и забрюшинного пространства. Выявляет воспалительные процессы в поджелудочной железе, почках, ретроперитонеальной клетчатке, жидкость в брюшной полости. При большом размере абсцесса удается визуализировать его как округлую гипоэхогенную тень.
- Обзорная рентгенография брюшной полости. Позволяет обнаружить округлое образование с уровнем жидкости.
- КТ забрюшинного пространства. Является наиболее современным и эффективным методом исследования. Позволяет определить местоположение, размеры абсцесса и выявить причину его образования.
- Лабораторные исследования. В ОАК определяются признаки бактериальной инфекции (лейкоцитоз, повышение СОЭ, сдвиг лейкоцитарной формулы влево). При поражении поджелудочной железы увеличивается уровень ферментов (амилаза, липаза) в биохимическом анализе крови. При заболеваниях мочевыделительной системы отмечается лейкоцитурия, пиурия. Для выявления возбудителя проводят анализ крови или мочи на стерильность.
Для дифференциальной диагностики имеет значение локализация забрюшинного абсцесса. Начальные этапы болезни схожи с течением инфекционных заболеваний различной этиологии (брюшной тиф, грипп, малярия). При гнойнике переднего ретроперитонеального пространства дифференциальную диагностику проводят с панкреонекрозом, острым панкреатитом, язвенной болезнью 12-перстной кишки. Околопочечные абсцессы следует отличать от параненефрита, острого пиелонефрита.
Тактика лечения зависит от размера и местоположения гнойника. При небольших одиночных абсцессах проводят чрескожное дренирование и введение в полость антибактериальных препаратов с помощью катетера. Манипуляцию выполняют под контролем УЗИ или КТ. При неполном опорожнении пиогенной полости возможен рецидив болезни.
При множественных, крупных одиночных абсцессах показано хирургическое вмешательство. Операция заключается во вскрытии, дренировании гнойника, санации очага воспаления и ревизии забрюшинного пространства. Выбор доступа зависит от местоположения абсцесса. Околопочечные абсцессы вскрывают заднелатеральным или заднемедиальным доступом. При показаниях к нефрэктомии удаление почки проводят вторым этапом (после купирования гнойного процесса). При поддиафрагмальных абсцессах используют внебрюшинный или чрезбрюшинный доступ, при околокишечных — переднелатеральный. Вскрытие псоас-абсцесса производят из внебрюшинного доступа (разрез над паховой связкой вдоль гребня подвздошной кости). При остеомиелите подвздошной кости выполняют удаление секвестров.
При забрюшинном абсцессе неуточненной локализации проводят вскрытие ретроперитонеального пространства косым поясничным разрезом по Пирогову, Израэлю, Шевкуненко. Во всех случаях до и после хирургического вмешательства назначают курс антибиотикотерапии с учетом возбудителя инфекции. После операции показана дезинтоксикационная, противовоспалительная и обезболивающая терапия.
Прогноз болезни зависит от запущенности гнойного процесса, общего состояния пациента. При грамотной диагностике и комплексном лечении забрюшинного абсцесса прогноз благоприятный. При порыве гнойника могут возникнуть жизнеугрожающие состояния (сепсис, перитонит). Профилактика заболевания направлена на рациональное лечение и послеоперационное ведение пациентов с острой хирургической патологией. Важную роль играет своевременное обнаружение и дренирование гнойника. Пациентам рекомендовано при первых симптомах болезни обратиться к хирургу.
предназначена только для ознакомления
и не заменяет квалифицированную медицинскую помощь.
Абсцессы при перитоните возникают в типичных местах, где имеются благоприятные условия для задержки экссудата и отграничения его рыхлыми спайками. Наиболее часто они локализуются в субдиафрагмальном, подпеченочном пространствах, между петлями кишечника, в боковых каналах, в подвздошной ямке, в дугласовом пространстве малого таза. Абсцесс может сформироваться вблизи воспаленного органа (червеобразный отросток, желчный пузырь и др.). Раннее отграничение воспаления предупреждает развитие диффузного перитонита.
Клиническая картина и диагностика. Клинические проявления абсцессов весьма разнообразны: от легкого, почти бессимптомного течения до тяжелого, характерного для синдрома системной реакции на воспаление, сепсиса и полиорганной недостаточности. Одним из тяжелых осложнений является прорыв гноя в свободную брюшную полость. Симптомы зависят от локализации гнойников.
Поддиафрагмальные и подпеченочные абсцессы могут образоваться в процессе лечения распространенного перитонита вследствие осумкования экссудата под диафрагмой, в малом тазу, т. е. в местах, где происходит наиболее интенсивное всасывание экссудата. Нередко они являются осложнением различных операций на органах брюшной полости или острых хирургических заболеваний органов живота.
Клиническая картина и диагностика. Больных беспокоят боли в правом или левом подреберье, усиливающиеся при глубоком вдохе. В ряде случаев они иррадиируют в спину, лопатку, плечо (раздражение окончаний диафрагмального нерва). Температура тела повышена до фебрильных цифр, имеет интермиттирующий характер. Пульс учащен. Лейкоцитоз со сдвигом формулы влево и повышение СОЭ. Иногда абсцесс проявляется лишь повышением температуры тела. В тяжелых случаях наблюдается симптоматика, характерная для синдрома системной реакции на воспаление, сепсиса, полиорганной недостаточности. При бессимптомном течении осмотр больного не дает существенной информации. Заподозрить абсцесс при отсутствии других заболеваний можно при наличии субфебрильной температуры, ускоренной СОЭ, лейкоцитоза, неболь¬шой болезненности при надавливании в межреберьях, поколачивании по правой реберной дуге. При тяжелом течении болезни имеются жалобы на постоянные боли в правом подреберье, боли при пальпации в правом или левом подреберье, в межреберных промежутках (соответственно локализации абсцесса). Иногда в этих областях можно определить некоторую пастозность кожи. Симптомы раздражения брюшины определяются нечасто. В общем анализе крови выявляют лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы крови влево, увеличение СОЭ, т. е. признаки, характерные для гнойной интоксикации.
Рентгенологическое исследование позволяет выявить высокое стояние купола диафрагмы на стороне поражения, ограничение ее подвижности, «сочувственный» выпот в плевральной полости. Прямым рентгенологическим симптомом поддиафрагмального абсцесса является наличие уровня жидкости с газовым пузырем над ним. Наиболее ценную для диагноза информацию дают ультразвуковое исследование и компьютерная томография.
Лечение. Показано дренирование абсцесса, для чего в настоящее время чаще используют малоинвазивные технологии. Под контролем ультразвукового исследования производят чрескожную пункцию абсцесса, аспирируют гной. В полость гнойника помещают специальный дренаж, через который можно многократно промывать гнойную полость и вводить антибактериальные препараты. Процедура малотравматична и гораздо легче переносится больными, чем открытое оперативное вмешательство. Если эту технологию применить невозможно, тогда полость абсцесса вскрывают и дренируют хирургическим способом. Применяют как чрезбрюшинный. так и внебрюшинный доступ по Мельникову. Последний метод предпочтительнее, так как позволяет избежать массивного бактериального обсеменения брюшной полости.
Абсцесс полости малого таза (дугласова пространства) сравнительно часто является осложнением местного перитонита при острых хирургических заболеваниях органов брюшной полости или следствием диффузного распространенного перитонита.
Клиническая картина и диагностика Больные предъявляют жалобы на постоянные боли, тяжесть в нижней части живота тенезмы, жидкий стул со слизью, частые позывы на мочеиспускание. Температура тела может быть повышенной. В тяжелых случаях, как при всяком тяжелом гнойном заболевании, развивается синдром системной реакции на воспаление. Температура тела повышается до°С с суточным колебанием в 2-3° С. Возникают тахикардия, тахипноэ, лейкоцитоз свыше. При пальпации живота, как правило, не удается выявить защитного напряжения мышц передней брюшной стенки и перитонеальных симптомов. Лишь при распространении воспаления по брюшине в проксимальном направлении за пределы малого таза появляется мышечная защита. При пальцевом исследовании прямой кишки определяют нависание ее передней стенки, плотное образование (инфильтрат, нижний полюс абсцесса), болезненное при ощупывании. У женщин это плотное образование пальпируется при исследовании через влагалище. Отмечается резкая болезненность при надавливании на шейку матки и смещении ее в стороны. Наиболее точную информацию о наличии абсцесса дают УЗИ и компьютерная томография. Достоверные данные можно получить при пункции заднего свода влагалища или передней стенки прямой кишки у мужчин в месте наибольшего размягчения инфильтрата.
Лечение. Основной метод лечения — дренирование абсцесса и адекватная антибиотикотерапия. Дренирование может быть произведено малоинвазивным способом под контролем УЗИ или хирургическим методом. Операцию выполняют под наркозом. Для доступа к абсцессу осуществляют насильственное расширение ануса. Через переднюю стенку прямой кишки, в месте наибольшего размягчения, абсцесс пунктируют и вскрывают по игле. Образовавшееся отверстие расширяют корнцангом, в полость абсцесса вводят дренажную трубку.
Для антибиотикотераггни используют препараты широкого спектра действия, чтобы подавить развитие анаэробной и аэробной микрофлоры.
Межкишечные абсцессы развиваются при распространенном перитоните, при острых хирургических и гинекологических заболеваниях органов брюшной полости.
Клиническая картина и диагностика. Больных беспокоят тупые боли в животе умеренной интенсивности, без четкой локализации, периодическое вздутие живота. По вечерам температура тела повышается до 38 °С и выше. Живот остается мягким, признаков раздражения брюшины нет, и лишь при близкой локализации гнойника к передней брюшной стенке и при его больших размерах определяется защитное напряжение мышц передней брюшной стенки. В анализах крови выявляют умеренный лейкоцитоз, ускорение СОЭ. При больших размерах абсцесса на рентгеновских снимках выявляется очаг затемнения, иногда с уровнем жидкости и газа. Компьютерная томография и ультразвуковое исследование являются основными способами диагностики.
При использовании материалов сайта, ссылка на сайт обязательна.
Торговая марка и торговый знак EUROLAB™ зарегистрированы. Все права защищены.
Абсцесс брюшной полости — это заключенный в пиогенную капсулу ограниченный гнойник, который формируется вне органов брюшной полости или в них самих. В зависимости от локализации образования и его величины симптомы заболевания могут быть разными. Почти всегда гнойник лечится посредством оперативной гастроэнтерологии.
Формирование абсцесса брюшины начинается c воспалительных процессов в ней, которые осложняются нагноением. В дальнейшем гной распространяется по брюшине, а вокруг него образуется пиогенная капсула. Это является следствием гиперреактивности защитных сил организма на активный рост и размножение стафилококковой и стрептококковой флоры, кишечной палочки. Если бы гной не отделялся от других органов оболочкой, исход процесса был бы другим.
Возбудители брюшных абсцессов — аэробная и анаэробная бактерии, которые попадают в брюшину двумя путями: лимфогенным (через кровь) и гематогенным. Возможно контактное распространение через фаллопиевы трубы и раны, плохо обработанные швы после оперативного вмешательства. У 30% больных абсцесс формируется в середине одного из органов брюшной полости и у 70% — во внутрибрюшной или забрюшинной области.
Количество случаев осложненных заболеваний органов ЖКТ в последнее время неуклонно возрастает в связи с неблагоприятными экологическими факторами. Такие заболевания чаще всего лечатся оперативно, а гнойные новообразования как послеоперационное осложнение развиваются у 0,8% больных, перенесших плановые операции в брюшной полости, и у 1,5% как следствие экстренных операций.
Одной из причин формирования новообразования брюшной полости являются травмы, которые нарушают циркуляцию крови в органах брюшной полости, что приводит к воспалению самого органа или близлежащих тканей. Иногда даже незначительная травма, которая из-за отсутствия четко выраженных клинических симптомов была проигнорирована, в дальнейшем может стать причиной нагноения.
Но в большинстве случаев к образованию нагноения в брюшной полости приводят:
- вторичный перитонит, который развивается как следствие перфоративного аппендицита, несостоятельности анастомозов после операций в брюшной полости;
- воспаления органов мочеполовой системы у женщин, имеющие гнойный характер (сальпингит, гнойный параметрит, пиосальпинкс, тубоовариальный абсцесс, воспаление придатков яичников);
- перенесенные инфекции органов ЖКТ, острые холецистит и панкреатит, неспецифический язвенный колит;
- неудачная перфорация дефекта при язве двенадцатиперстной кишки или желудка;
- позвоночный остеомиелит или спондилит с туберкулезной этиологией;
- глистная инвазия.
Формирование ограниченного абсцесса происходит через несколько недель после перитонита, именно тогда и четко выражается симптоматика заболевания, которая зависит от локализации и размера образования, а в дальнейшем от интенсивности проводимой терапии.
Абсцессы брюшной полости классифицируются по этиологическому фактору. Образования делятся на:
- микробные или бактериальные;
- некротические (абактриальные);
- паразитарные.
Патогенетический механизм образования гнойника брюшной полости дает другую классификацию, которая дополняет первую, влияя на выбор методов лечения:
- посттравматический абсцесс;
- послеоперационные образования;
- перфоративные гнойники;
- метастатические абсцессы.
По месту локализации относительно полости брюшины гнойные образования делятся на:
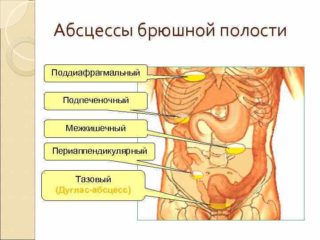
По локализации относительно органов брюшной полости гнойники бывают:
- межкишечные;
- образования Дугласова пространства (тазовые);
- поддиафрагмальные;
- аппендикулярные;
- внутриорганные;
- пристеночные.
Если гнойник один, то речь идет об одиночном абсцессе, а при количестве образований более 2-о множественном брюшном абсцессе.
Любой вид нарыва в брюшной полости дает симптомы, общие для всех его разновидностей:
- общая интоксикация организма;
- интермиттирующая лихорадка;
- гектическая температура;
- озноб;
- тахикардия и повышенное артериальное давление.
Можно выделить еще некоторые симптомы, характерные для большинства видов брюшного абсцесса, которые тем не менее могут отсутствовать в некоторых случаях, особенно если речь идет о локальной классификации. К этим симптомам относятся:
- нарушение аппетита;
- тошнота и (или) рвота;
- кишечная непроходимость;
- напряжение мышц брюшины;
- болезненность при пальпации зоны нагноения.
Поддиафрагмальный абсцесс брюшной полости может давать боль на вдохе в подреберье, которая распространяется в плечо и лопатку, кашель и отдышку, изменение походки (пациент наклоняется в сторону гнойного образования), повышение температуры тела. Тазовый гнойник может провоцировать боль при мочеиспускании, частые позывы к нему, понос, запор. Забрюшинные абсцессы отдают болью в спину, которая усиливается при сгибании ног в тазобедренном суставе. Размеры гнойника влияют на интенсивность симптомов, их количественный показатель.
Первичный осмотр дает возможность поставить предварительный диагноз, исходя из жалоб пациента и его общего состояния. Почти всегда больной находится в необычной позе, которая помогает ему облегчить состояние: в зависимости от локализации образования пациент лежит на боку или спине, полусидя, нагибается вперед. Сухой, обложенный сероватым налетом язык тоже указывает на наличие недуга. Живот вздувается, а при его пальпации больной чувствует острую боль.
Поддиафрагмальный нарыв дает такой видимый симптом, как асимметрия грудной клетки, часто могут выпячиваться нижние ребра и межреберья. Общий анализ крови показывает повышенный уровень лейкоцитов, нейтрофилов, ускорение СОЭ.
Но говорить о наличии нарыва, а тем более о его локализации можно только по результатам рентгенологического исследования, которое играет решающую роль в диагностике болезни. Применяемая обзорная рентгенография брюшины дает возможность определить уровень жидкости в капсуле, а контрастное исследование — степень оттеснения желудка или кишечных петель. Если имеет место несостоятельность послеоперационных швов, то можно увидеть контрастное вещество, которое попало в полость гнойника из кишечника.
Диагностировать абсцесс верхних отделов брюшины можно посредством УЗИ, а при необходимости дифференциальной диагностики прибегнуть к посредству КТ и диагностической лапароскопии. Ультразвуковое исследование покажет очертания гнойника, содержимое которого на экране приобретает нитевидную структуру и эхогенность.
Современная медицина дает успешные прогнозы, если диагностирован одиночный нарыв в брюшине. Медлить с лечением нельзя, поскольку гнойник может прорвать и его содержимое попадет в плевральную или брюшную полость, что может спровоцировать перитонит или даже сепсис.
Методы лечения абсцесса брюшной полости — хирургические, дополненные антибактериальной терапией посредством аминогликозидов, цефалоспоринов, производных имидазола, которые подавляют аэробную и анаэробную микрофлору, не дают патологическому процессу распространятся.
Последовательность оперативного вмешательства при любых гнойниках одинакова. Образование вскрывают под общей анестезией, его дренируют и санируют содержимое. Отличается только выбор доступа к абсцессу в зависимости от его расположения, особенно глубинного. Поддиафрагмальный абсцесс вскрывают внебрюшинно, если он локализован ближе к поверхности, и через брюшину, если гнойник находится глубоко.
Образования Дугласова пространства вскрывают трансректально, реже трансвагинально. Дренирование псоаз-абсцесса происходит через люмботомический доступ. Для удаления множественных гнойников потребуется широкое вскрытие брюшины, а после операции обязательным является дренаж, который помогает активной аспирации и дает возможность промывать полость гнойника.
Небольшие по размеру абсцессы можно дренировать посредством ультразвука через кожу, но в этом случае нельзя быть уверенным на 100%, что было удалено все содержимое гнойного образования. А это может спровоцировать рецидив абсцесса или его перемещение в другое место.
Профилактика гнойников брюшины как следствия оперативных вмешательств в этой части организма сводится к своевременному устранению разнообразных хирургических патологий, лечению заболеваний органов ЖКТ, воспалительных процессов в мочеполовой системе у женщин, адекватному ведению послеоперационного периода, соблюдению больным всех рекомендаций лечащего врача.
При наименьшем подозрении на абсцесс брюшины, особенно если имела место травма или произведена операция, следует обратиться к врачу.
Абсцессом брюшной полости является воспаление органов брюшной полости гнойного характера с дальнейшим их расплавлением и образованием в них гнойной полости различного размера с наличием пиогенной капсулы. Он может сформироваться в любой части брюшной полости с формированием целого ряда клинических синдромов: септического, интоксикационного, лихорадочного.
Количество проводимых хирургических вмешательств на органах брюшной полости постоянно растет. Это, применение огромного числа самых разнообразных антибиотиков, а также сильное ослабление иммунной системы организма вследствие быстрой урбанизации приводит к частому развитию послеоперационных абсцессов брюшной полости. По статистике, послеоперационный осложнения в виде образования абсцессов развиваются у 0,8% пациентов после плановых полостных оперативных вмешательств и у 1,5% — после экстренных операций.
Как правило, абсцессы брюшной полости развиваются после получения различных травм, перенесения инфекционных заболеваний ЖКТ, воспалительных процессов в органах, которые находятся в брюшной полости, а также вследствие перфорации дефекта при язве желудка или двенадцатиперстной кишки.
- Следствие вторичного перитонита, (перфоративный аппендицит; несостоятельность анастомозов после полостных операций, панкреонекроз после операции, травматические повреждения) и т. д.
- Воспаления внутренних женских половых органов гнойного характера (сальпингиты, воспаление придатков яичников, гнойные параметриты, пиосальпинксы, тубоовариальные абсцессы).
- Острый панкреатит и холецистит, неспецифический язвенный колит.
Остеомиелит позвоночника, спондилит туберкулезной этиологии, воспаление околопочечной клетчатки.
Основными возбудителями абсцессов являются аэробная (Escherichia coli, протеи, Staphylococcus и Streptococcus и др.) и анаэробная (Clostridium, Bacteroides fragilis, Fusobacteriales) бактериальная флора.
Очень часто абсцессы органов брюшной полости развиваются вследствие хирургических вмешательств на органах брюшной полости (чаще всего, после операций на желчных путях поджелудочной железы, кишечнике). Бывают случаи, когда брюшина инфицируется уже после проведения вмешательства, особенно, при несостоятельности анастомоза.
В 70% случаев абсцесс развивается в внутрибрюшинно или в забрюшинной области, в 30% он локализуется внутри какого-либо органа.
Абсцесс брюшной полости развивается вследствие гиперреактивности иммунной системы при активном росте и размножении стрептококковой и стафилококковой флоры, а также кишечной палочки (аппендикулярный абсцесс). Возбудители проникают в брюшную полость лимфогенным или гематогенным путем, а также контактно через фаллопиевые трубы, когда происходит деструктивное воспаление органов или органа, ранение, перфорация, несостоятельность швов, которые были наложены в процессе хирургического вмешательства.
Основным отличием абсцесса брюшной полости является тот факт, что очаг воспаления четко ограничивается от здоровых тканей, которые его окружают. Если пиогенная оболочка разрушается, развивается сепсис и гнойные затеки. Гнойники могут быть как одиночными, так и многочисленными.
Первые признаки абсцесса брюшной полости варьируются, но в большинстве случаев у пациентов наблюдаются:
- Резкая лихорадка, озноб, которое сопровождается слабо выраженными тянущими ощущениями в области живота, которые усиливаются при пальпации.
- Частые позывы к мочеиспусканию (так как брюшная полость находится недалеко от мочевого пузыря.
- Запоры.
- Тошнота, которая может сопровождаться рвотой.
Также другими объективными симптомами абсцесса брюшной полости являются:
- Тахикардия, повышенное артериальное давление.
- Напряжение мышц передней стенки живота.
Если абсцесс поддиафрагмальный, то среди основных симптомов также присутствуют:
- Болевые ощущения в районе подреберья, которые могут усиливаться во время вдоха и иррадиировать в лопатку.
- Изменением в ходьбе пациента, он начинает наклонять туловище в сторону дискомфорта.
- Высокая температура тела.
Если не диагностировать абсцесс брюшной полости вовремя и не начать правильное лечение, могут возникнуть достаточно серьезные последствия:
Именно поэтому, если вы почувствовали какой-либо дискомфорт или боль в области живота, необходимо сразу же обратиться за помощью к гастроэнтерологу или терапевту.
Основными методами диагностики являются:
- Рентген органов грудной и брюшной полости.
- Ультразвуковое исследование.
- КТ и МРТ как вспомогательные методы диагностики.
- Взятие пункции из заднего свода влагалища или передней стенки прямой кишки (если существует подозрение на развитие абсцесса дугласовой зоны).
С помощью рентгена органов грудной полости можно заметить, что на пораженной стороне купол диафрагмы высоко стоит. В плевральной зоне можно увидеть реактивный выпот. При поддиафрагмальном абсцессе на рентгенологических снимках можно заметить газовый пузырь и уровень жидкости под ним.
«Золотым» стандартом диагностики абсцессов брюшной полости различной локализации является ультразвуковое исследование. УЗИ-признаками являются: четко очерченное жидкостное образование в капсуле, содержимое которого неоднородное и имеет вид нитевидной структуры или эхогенной взвеси. Имеет место так называемый эффект реверберации из-за газов, когда многократные отражения звука постепенно уменьшают его интенсивность.
Лечение заключается в проведении хирургической операции, целью которой является устранение гнойника и дренирование с помощью катетера.
Медикаментозное лечение не дает возможности вылечить абсцесс брюшной полости, но с помощью различных антибиотиков можно ограничить распространение инфекции. Именно поэтому врачи назначают их пациентам до и после хирургического вмешательства. Преимущественно используют препараты, которые способны подавить развитие кишечной микрофлоры. В некоторых случаях также рекомендованы антибиотики, которые проявляют активность по отношению к анаэробным бактериям, в том числе и к Pseudormonas.
Метронидазол. Эффективное противомикробное и противопротозойное средство. В лекарстве находится активное вещество метронидазол. Он способен восстанавливать 5-нитрогруппу внутриклеточными протеинами у простейших и анаэробных бактерий. После восстановления данная нитрогруппа взаимодействует с ДНК бактерий, вследствие чего происходит угнетение синтеза нуклеиновых кислот возбудителей и они погибают.
Метронидазол эффективен в борьбе с амебами, трихомонадами, бактероидами, пептококками, фузобактериями, эубактериями, пептострептококками и клостридиями.
Метронидазол обладает высокой абсорбцией и эффективно проникает в пораженные ткани и органы. Дозировка является индивидуальной и устанавливается лечащим врачом в зависимости от состояния пациента. Больным с непереносимостью метронидазола, эпилепсией в анамнезе, заболеваниями центральной и периферической нервной системы, лейкопенией, неправильной работой печени использовать препарат запрещено. Также нельзя назначать во время беременности.
В некоторых случаях применение средства может вызывать: рвоту, анорексию, диарею, глоссит, панкреатит, мигрени, вертиго, депрессию, аллергию, дизурию, полиурию, кандидоз, частое мочеиспускание, лейкопению.
Профилактические меры основываются на адекватном и своевременном лечении различных заболеваний органов, которые находятся в брюшной полости. Также очень важно вовремя поставить правильный диагноз при остром аппендиците и сделать операцию по его удалению.
Смертность при абсцессе брюшной полости составляет от 10 до 40%. Прогноз в большой мере зависит от того, насколько серьезная фоновая патология, какое состояние больного, где локализован гнойник.
Портнов Алексей Александрович
Образование: Киевский Национальный Медицинский Университет им. А.А. Богомольца, специальность — «Лечебное дело»
Портал о человеке и его здоровой жизни iLive.
ВНИМАНИЕ! САМОЛЕЧЕНИЕ МОЖЕТ БЫТЬ ВРЕДНЫМ ДЛЯ ВАШЕГО ЗДОРОВЬЯ!
Информация, опубликованная на портале, предназначена только для ознакомления.
Обязательно проконсультируйтесь с квалифицированным специалистом, чтобы не нанести вред своему здоровью!
При использовании материалов портала ссылка на сайт обязательна. Все права защищены.
Хирургические доступы к забрюшинному пространству:
1 — заднелатеральный; 2 — доступ по Симону; 3 — косой доступ по Израэлю; 4 — переднелатеральный
Для вскрытия гнойного очага при паранефрите можно использовать заднелатеральный доступ. Больного укладывают на здоровый бок с валиком на уровне поясничной области. Разрез кожи производят от конца XII ребра к гребню подвздошной кости через поясничный треугольник, практически по наружному краю широчайшей мышцы спины.
Разрезы для вскрытия псоас-абсцесса и забрюшинных флегмон:
1 — разрез по Пирогову; 2 — разрез по Шевкуненко
Рассекают кожу, подкожную клетчатку, поясничную фасцию, широчайшую мышцу спины отводят к середине, наружную косую мышцу живота — кнаружи, обнажают внутреннюю косую мышцу, которую вместе с поперечной мышцей расслаивают по ходу волокон и разводят крючками. Обнажают внутрибрюшную поперечную фасцию, которую рассекают в поперечном направлении и проникают в забрюшинное клетчаточное пространство. Зажимом фиксируют позадипочечную фасцию, пунктируют паранефральное пространство и вскрывают гнойник.
Широкий доступ к забрюшинному пространству:
а — линия разреза; б — перевязка нижних надчревных сосудов; в забрюшинное пространство после смещения брюшинного мешка к средней линии: 1 — мочеточник, 2 — брюшинный мешок, оттянутый кпереди, 3 — нижний полюс почки, 4 — пояснично-подвздошная мышца, 5 — бедренно-половой нерв, 6 — бедренный нерв (под фасцией)
Отсосом аспирируют гной, расширяют отверстие и тщательно обследуют пальцем паранефральное пространство. Необходимость удаления почки в каждом случае определяют индивидуально, в большинстве случаев из-за тяжести состояния больного нефрэктомию (если она показана) выполняют вторым этапом после купирования гнойного процесса.
Вскрытие гнойного очага при параколите
Рассекают кожу, клетчатку, фасцию и апоневроз наружной косой мышцы живота. Внутреннюю косую и поперечную мышцы расслаивают и разводят крючками. Мышцы смещают кзади, тем самым смещая разрез фасции к задней поверхности инфильтрата, чтобы избежать опасности вскрытия и инфицирования брюшной полости.
Из всех хирургических инструментов можно составить наборы, которые позволят выполнять типичные хирургические. На инструментальном столике операционной сестры должны находится «связующие инструменты» — т.е. те, которыми работает только операционная сестра: ножницы, пинцет анатомический малый и д.
Для безошибочной интерпретации изменений при анализе ЭКГ необходимо придерживаться приведённой ниже схемы её расшифровки.
Для удобства описания особенностей рельефа или локализации патологических процессов условно различают 5 поверхностей коронки зуба.
Видео о спа-отеле Atlantida, Рогашка Слатина, Словения
Диагностирует и назначает лечение только врач при очной консультации.
Научно-медицинские новости о лечении и профилактике болезней взрослых и детей.
Зарубежные клиники, госпитали и курорты — обследование и реабилитация за границей.
При использовании материалов сайта — активная ссылка обязательна.
Абсцесс забрюшинный(abscessus retroperitonealis)- абсцесс, локализующийся в забрюшинном пространстве.
Забрюшинное пространство располагается между задним листком брюшины и поперечной фасцией, выстилающей заднюю часть брюшной полости. В переднее забрюшинное пространство, располагающееся между задним листком брюшины и передней почечной фасцией, входит экстраперитонеальная часть пищеварительного тракта: восходящая и нисходящая ободочная кишка, петля двенадцатиперстной кишки и поджелудочная железа. Абсцессы, возникающие в этой области, обычно являются результатом панкреатита или перфораций располагающихся там экстраперитонеальных отделов кишечника и сопровождаются лихорадкой, болями в брюшной полости или в боковых ее отделах (от ребер до подвздошной кости), болезненностью при пальпации и появлением в полости пальпируемых масс.
Лихорадка, ознобы, односторонние боли в боковом отделе брюшной полости, в области живота, дизурия — основные симптомы заболевания. Нередко обнаруживаются пальпируемые массы. Типичны также лейкоцитоз, пиурия и положительные результаты культурального исследования мочи. В посевах крови у 20—40% больных удается выделить возбудитель. Клинически околопочечный абсцесс отличается от неосложненного острого пиелонефрита более продолжительным периодом наличия симптомов болезни до момента госпитализации (обычно более 5 дней) и неудачными попытками снизить температуру тела в течение 5 дней применением антимикробных средств. На рентгенограммах органов грудной клетки выявляются пневмония, ателектазы легочной ткани, плевральный выпот или высокое положение купола диафрагмы на стороне поражения. На экскреторной урограмме обнаруживается плохо визуализирующаяся почка, разрушение почечных чашек, переднее смещение или односторонняя фиксация почки, которые лучше видны при рентгеноскопическом исследовании, а также на снимках, сделанных во время вдоха и выдоха.
Возникает при панкреатите, повреждениях задней стенки двенадцатиперстной кишки, паранефритах и т.д.
Лечение заключается в применении соответствующих системных антибиотиков, хирургического дренирования и ликвидации (или уменьшении) любой обструкции мочевых путей; иногда необходима нефрэктомия.
Дренирование забрюшинного абсцесса
Антибиотик группы цефалоспоринов.
ОАО «Борисовский завод медицинских препаратов» Республика Беларусь
Противомикробные средства для системного применения. Бета-лактамные антибиотики. Цефалоспорины III поколения.
Забрюшинный абсцесс – обособленная полость в ретроперитонеальном пространстве, заполненная гнойным экссудатом. Проявления зависят от локализации и распространённости патологического процесса. Общими признаками являются недомогание, тошнота, лихорадка. Возникают боли на стороне гнойного поражения с иррадиацией в позвоночник, лопатку, тазобедренный сустав. Диагностика основывается на данных осмотра, рентгенографии органов брюшной полости, УЗИ и КТ забрюшинного пространства. Лечение комбинированное: чрескожное или оперативное дренирование абсцесса и антибиотикотерапия.
Забрюшинный (ретроперитонеальный) абсцесс – ограниченное скопление гноя, расположенное между задним листком брюшины и внутрибрюшинной фасцией. Гнойники могут быть одиночными, при этом достигать значительных объемов, или множественными. Диагностика последних вызывает трудности в связи с малыми размерами образований и стёртой клинической картиной. Абсцессы могут образовываться вследствие травм, операций, перфорации полого органа, метастазирования инфекции из соседних структур. После плановых полостных операций гнойники возникают в 0,8% случаев, после экстренных — в 1,5%. Заболевание встречается преимущественно у лицлет.
Патогенная флора, участвующая в формировании гнойного процесса, представлена анаэробными и аэробными бактериями (стафилококк, стрептококк, кишечная палочка, клостридии и др.). Факторы, способствующие образованию гнойника, можно разделить на 2 группы:
- Первичные. Открытые ранения брюшной полости с загрязнением и недостаточной хирургической обработкой раны приводят к формированию ограниченной пиогенной полости. Закрытые травмы, сопровождающиеся повреждением забрюшинной части кишечника, могут способствовать развитию гнойного процесса и образованию абсцесса.
- Вторичные. Возникают вследствие гематогенного или лимфогенного (в 70% случаев) распространения инфекции из близлежащих органов. Ретроперитонеальный гнойник может возникать вследствие гнойного панкреатита, паранефрита, лимфаденита, абсцессов почек. Образование пиогенной полости может являться осложнением операций на органах забрюшинного пространства (мочеточнике, 12-перстной кишке, толстом кишечнике и др.). В этом случае инфекция развивается при недостаточной санации гнойного очага, нарушении правил асептики и антисептики, нерациональной АБ-терапии и неправильном уходе в послеоперационном периоде.
В зависимости от местоположения гнойного процесса в ретроперитонеальном пространстве в хирургии выделяют:
1. Абсцессы переднего забрюшинного пространства. Расположены между париетальной брюшиной и предпочечной фасцией. К ним относятся:
- Панкреатические абсцессы. Образуются в результате деструктивного панкреатита, панкреонекроза.
- Околокишечные абсцессы. Формируются при перфорации 12-перстной кишки, восходящей и нисходящей части ободочной кишки в результате язвы, ранения или опухоли. Гнойник образуется при ретроперитонеальном расположении червеобразного отростка и затеке гноя в околоободочную клетчатку (параколон) при перитоните.
2. Абсцессы заднего забрюшинного пространства. Находятся между передней почечной фасцией и поперечной фасцией, выстилающей заднюю часть брюшной полости. Включают:
- Абсцессы околопочечного пространства. Располагаются с обеих сторон между передним и задним листками почечной фасции. Образуются при травмах паранефрона (околопочечной клетчатки), прорыве гнойников почек (пионефроз), при деструктивном ретроцекально расположенном аппендиците.
- Поддиафрагмальные абсцессы. Формируются непосредственно в клетчатке под диафрагмой. Отрицательное давление под куполом диафрагмы создает присасывающий эффект и способствует скоплению гнойного содержимого под диафрагмой при прободении аппендицита, разлитом перитоните, открытом и закрытом ранении брюшной полости.
Отдельно можно выделить псоас-абсцесс, образующийся при ограниченном гнойном воспалении поясничной мышцы. Формирование пиогенной полости происходит вследствие гематогенной передачи инфекции при остеомиелите позвоночника. Гнойники могут достигать больших размеров и вызывать расплавление мышцы.
Клиническая картина заболевания зависит от размеров и локализации гнойника, длительности воспаления и этиологии патологического процесса. В начале болезни, при небольших размерах абсцесса, симптоматика может отсутствовать. По мере увеличения пиогенного образования нарастают симптомы интоксикации: озноб, лихорадка, недомогание, тошнота. Характер болей обусловлен локализацией воспалительного процесса и носит в основном разлитой характер. Болезненные ощущения чаще возникают в боку на стороне поражения. Боли могут иррадиировать в лопатку, грудной отдел позвоночника, ягодичную и ректальную область, тазобедренный сустав.
Неприятные ощущения возникают сначала во время движения (при ходьбе, попытках сесть, встать, перевернуться на бок), а затем и в покое. При забрюшинных абсцессах переднего отдела иногда пальпируется округлое образование живота. При околопочечных гнойниках боли отдают в спину, позвоночник и усиливаются при попытке согнуть ногу в тазобедренном суставе. Возникает нарушение мочеиспускания (дизурия). Затяжной характер болезни приводит к атрофии мышц поясничной и ягодичной областей. У пациентов возникает сколиоз, контрактура и внутренняя ротация бедра на стороне гнойника.
Длительное течение забрюшинного абсцесса может привести к прорыву гнойника в плевральную и брюшную полость. Это способствует развитию эмпиемы плевры и диффузного гнойного перитонита. Генерализация гнойного процесса с возникновением сепсиса представляет угрозу для жизни пациента. Летальность при ретроперитонеальных абсцессах варьирует от 10 до 30 %.
Диагностика забрюшинного абсцесса вызывает значительные трудности из-за отсутствия четко очерченной локализации боли и специфических признаков болезни. При предположении о наличие ограниченного гнойного образования ретроперитонеальной области проводят следующие обследования:
- Осмотр хирурга. Специалист проведет тщательный физикальный осмотр, сбор анамнеза жизни. Большое значение имеет наличие сопутствующей соматической патологии и оперативных вмешательств в прошлом. При подозрении на гнойный процесс в забрюшинной полости врач назначает дополнительное обследование.
- УЗИ брюшной полости и забрюшинного пространства. Выявляет воспалительные процессы в поджелудочной железе, почках, ретроперитонеальной клетчатке, жидкость в брюшной полости. При большом размере абсцесса удается визуализировать его как округлую гипоэхогенную тень.
- Обзорная рентгенография брюшной полости. Позволяет обнаружить округлое образование с уровнем жидкости.
- КТ забрюшинного пространства. Является наиболее современным и эффективным методом исследования. Позволяет определить местоположение, размеры абсцесса и выявить причину его образования.
- Лабораторные исследования. В ОАК определяются признаки бактериальной инфекции (лейкоцитоз, повышение СОЭ, сдвиг лейкоцитарной формулы влево). При поражении поджелудочной железы увеличивается уровень ферментов (амилаза, липаза) в биохимическом анализе крови. При заболеваниях мочевыделительной системы отмечается лейкоцитурия, пиурия. Для выявления возбудителя проводят анализ крови или мочи на стерильность.
Для дифференциальной диагностики имеет значение локализация забрюшинного абсцесса. Начальные этапы болезни схожи с течением инфекционных заболеваний различной этиологии (брюшной тиф, грипп, малярия). При гнойнике переднего ретроперитонеального пространства дифференциальную диагностику проводят с панкреонекрозом, острым панкреатитом, язвенной болезнью 12-перстной кишки. Околопочечные абсцессы следует отличать от параненефрита, острого пиелонефрита.
Тактика лечения зависит от размера и местоположения гнойника. При небольших одиночных абсцессах проводят чрескожное дренирование и введение в полость антибактериальных препаратов с помощью катетера. Манипуляцию выполняют под контролем УЗИ или КТ. При неполном опорожнении пиогенной полости возможен рецидив болезни.
При множественных, крупных одиночных абсцессах показано хирургическое вмешательство. Операция заключается во вскрытии, дренировании гнойника, санации очага воспаления и ревизии забрюшинного пространства. Выбор доступа зависит от местоположения абсцесса. Околопочечные абсцессы вскрывают заднелатеральным или заднемедиальным доступом. При показаниях к нефрэктомии удаление почки проводят вторым этапом (после купирования гнойного процесса). При поддиафрагмальных абсцессах используют внебрюшинный или чрезбрюшинный доступ, при околокишечных — переднелатеральный. Вскрытие псоас-абсцесса производят из внебрюшинного доступа (разрез над паховой связкой вдоль гребня подвздошной кости). При остеомиелите подвздошной кости выполняют удаление секвестров.
При забрюшинном абсцессе неуточненной локализации проводят вскрытие ретроперитонеального пространства косым поясничным разрезом по Пирогову, Израэлю, Шевкуненко. Во всех случаях до и после хирургического вмешательства назначают курс антибиотикотерапии с учетом возбудителя инфекции. После операции показана дезинтоксикационная, противовоспалительная и обезболивающая терапия.
Прогноз болезни зависит от запущенности гнойного процесса, общего состояния пациента. При грамотной диагностике и комплексном лечении забрюшинного абсцесса прогноз благоприятный. При порыве гнойника могут возникнуть жизнеугрожающие состояния (сепсис, перитонит). Профилактика заболевания направлена на рациональное лечение и послеоперационное ведение пациентов с острой хирургической патологией. Важную роль играет своевременное обнаружение и дренирование гнойника. Пациентам рекомендовано при первых симптомах болезни обратиться к хирургу.
Запись была опубликована в Тест на здоровье желудка. Добавить в закладки постоянная Ссылка.
источник



