Что такое абсцедирующий фурункул и каковы способы его лечения? Советы медиков и изображение нарыва на фото
Воспалительные заболевания на коже — достаточно распространённое явление. И фурункул не является исключением.
Особенно болезненные ощущения и дискомфорт доставляет его абсцедирующая форма, ведь под кожей скапливается гной. Рассмотрим, по каким симптомам можно диагностировать у себя данный недуг, каковы причины появления болезни, что делать в экстренной ситуации (при большом нагноении).
Главный вопрос, который будет рассматриваться в данной статье, как обезопасить себя от подобных неприятностей.
Фурункул (или чирей) — это воспалительный процесс в волосяной фолликуле, который затрагивает окружающие ткани подкожно-жировой клетчатки. Абсцедирующим же называют одно из осложнений данного заболевания, характеризующееся местным скоплением гноя под кожей без самостоятельного выхода наружу.
Абсцедирующий фурункул можно вычислить по следующим характерным симптомам:
- Острая боль на месте воспалительного процесса.
- Желтоватый стержень гноя, располагающийся под кожей на месте воспаления.
- Повышенная температура тела.
- Головная боль.
- Общая слабость и потливость.
Такие воспаления локализуются на таких местах как:
- на лице
- в зоне предплечий;
- на затылке;
- с задней стороны шеи;
- в паху;
- на животе;
- в области спины и поясницы;
- на ногах и ягодицах.
Причинами возникновения абсцесса могут быть такие факторы, как:
- Частый контакт кожи с опасными жидкими веществами, бактериями, химикатами и пылью.
- Ослабление иммунной системы.
- Авитаминоз.
- Нарушение гормонального фона (из-за переизбытка функции надпочечников или при сахарном диабете) и, как следствие, снижение защитных функций кожи.
- Переохлаждение организма.
- Физическое и нервное переутомление.
- Недолеченное инфекционное заболевание.
- Недостаточное соблюдение правил личной гигиены.
- Натирание воспалённого участка тела грубой тканью или швом.
- Некорректный метод лечения фурункула, в результате чего происходит образование и скопление гноя.
- Контакт кожных покровов с инфекционными выделениями при гайморите, рините и т.д.
Смотрим фото абсцедированного фурункула.
Высока вероятность возникновения таких опасных заболеваний, как:
- менингит (при наличии воспалений на затылке, шее и лицевой части);
- сепсис (вредоносные микроорганизмы из воспалённого участка, способны распространяться по кровеносным сосудам, вызывая тем самым заражение крови);
- тромбофлебит лицевых вен (а впоследствие паралич лица);
- деформация носа (при имеющемся воспалении на носу);
- злокачественная опухоль в области губ (если абсцесс образовался на губе).
Специалисты утверждают, что самым быстрым и эффективным способом лечения абсцедирующего фурункула является хирургический метод. Но для некоторых пациентов также действенны медикаментозные и народные способы лечения.
Медикаментозное лечение включает в себя курс местной и общей терапии. Местное лечение подразумевает собой обработку кожи вокруг гнойного воспаления (камфорным или салициловым спиртом), а также наложение повязок, смоченных в растворах антисептиков.
Общее лечение — использование мазей и компрессов с медикаментами.
Для достижения наиболее быстрого результата, терапия должна быть комплексной (приём антибактериальных средств, восстановление иммунной системы и использование вытягивающих мазей).
Антибиотики комплексно воздействуют на весь организм и устраняют инфекцию изнутри. Но для того, чтобы подобрать самый эффективный препарат, прежде всего необходимо сдать анализ крови на возбудителя инфекции.
Самым действенным антибиотиком считается Диклоксациллин (борется со стафилококковыми бактериями). Также в борьбе с фурункулами используют такие препараты, как Эритромицин и Тетрациклин. Но также врач может назначить антибиотик индивидуально больному, в зависимости от тяжести протекания фурункула.
Рассмотрим самые популярные и эффективные мази:
- Мазь Вишневского. Для процедуры потребуется:
- взять кусочек стерильного бинта и нанести на него немного мази;
- приложить к больному участку;
- закрепить компресс с помощью лейкопластыря;
- через 12 часов сменить компресс, обработав кожу спиртом или отваром ромашки.
Мазь Вишневского используется и после вскрытия фурункула.
Левомеколь. Представляет собой противовоспалительное и регенерирующее средство, которое очищает рану от гноя и уменьшает отёчность.
Принцип использования тот же, что и в случае с мазью Вишневского.
Хирургический метод применим в тех случаях, когда фурункул большого размера. Он должен быть примерно с пятикопеечную монету и долго созревать.
Применив местную анестезию, хирург обезбаливает место локализации и вокруг него. Далее делает пациенту вскрытие фурункула скальпелем.
Из воспалённой области удаляют стержень и очищают рану от гноя. Обрабатывают поверхность специальными растворами и прикладывают на прооперированное место ватный тампон. Далее, больному назначают компрессы с мазями и антибиотики.
Для изготовления мази из лопуха потребуется:
- цветы ромашки;
- трава иван-чай;
- корень копытня и листья лопуха (по 20 грамм каждого средства);
- труха сена (1 ст. ложка);
- глицерин.
Процесс приготовления мази из лопуха:
- смешать ингредиенты (ромашку, иван-чай, листья лопуха и корень копытня), залить их кипятком, после чего поставить на медленный огонь;
- как только состав закипит, добавить сенной трухи и варить до загустения;
- смесь остудить и смешать с глицерином.
Использовать для регулярных компрессов (примерно на 5-6 часов).
Для приготовления потребуется 1 лист алое:
- Промыть свежесрезанный лист растения и выдавить из него сок.
- Кусочек бинта смочить в соке алоэ и приложить к поражённому месту.
- Бинт закрепить с помощью марлевой повязки или лейкопластыря.
- Через 4 часа сменить компресс.
Для приготовления медово-яичной массы нужно:
- 2 желтка;
- мёд (1 ст. ложка);
- полчайной ложки соды и немного пшеничной муки.
Как использовать медово-яичную смесь:
- Все ингредиенты необходимо тщательно перемешать.
- Нанести массу на кусочек бинта и приложить к гнойному воспалению на несколько часов.
Для предотвращения гнойного абсцесса, необходимо:
- Соблюдать личную гигиену, не прикасаться к ранам и ссадинам грязными руками.
- Если фурункул уже присутствовал ранее, чтобы избежать повторного воспаления, стоит придерживаться определённой диеты, согласованной с лечащим врачом.
- При появлении первых симптомов, обратиться в медицинское учреждение и соблюдать все рекомендации доктора.
- Избегать сильного переохлаждения организма.
- Регулярно принимать мультивитаминные комплексы.
- Избегать стрессов и переутомления.
Если чирей не доставляет много беспокойства и дискомфорта, а также имеет относительно небольшой размер, можно попробовать бороться с болезнью самостоятельно. В случае же, если воспаление доставляет нестерпимую боль и терапия в домашних условиях не приносит положительных результатов, нужно срочно обратиться к врачу, так как последствия могут иметь необратимый характер. Важно помнить: только доктор поможет подобрать соответствующее лечение и избежать негативных последствий.
источник
Фурункул (нарыв, кожный абсцесс и пр.) — это гнойное воспаление кожи, которое при неправильной терапии способно привести к заражению крови. Чтобы не допустить воспаления близлежащих тканей, стоит вовремя обращаться за консультацией к дерматологу. Он проведет осмотр кожи и назначит соответствующую терапию: лечение фурункула в домашних условиях или хирургическое вмешательство в осложненных случаях.
Зная, от чего появляются фурункулы, проще предотвратить их возникновение. Главным виновником заболевания считается ослабление защитных функций организма.
Причин возникновения много и они достаточно разнообразны:
- усиленная потливость, сильное выделение сала железами;
- закупоривание пор кожи, загрязнение ее покровов;
- недостаток определенных витаминов и микроэлементов;
- нарушения в работе эндокринной системы;
- употребление глюкокортикостероидов в течение долгого времени;
- переохлаждение;
- плохое питание;
- слабый иммунитет;
- вросшие волосы;
- небольшие травмы кожи (неправильное бритье);
- инородные тела (например, занозы).
Гнойное образование может быть внешним, если оно локализуется на поверхности кожи, и внутренним, когда место появления находится в глубине тканей.
Располагаться фурункулы могут практически в любом месте, но чаще это:
- подмышечные впадины;
- лицо и шея;
- ягодичная область;
- затылок;
- поясничный отдел;
- район бедер.
Различают такие виды фурункулов:
- Фурункул. Единичный прыщ на теле.
- Карбункул. Большой нарыв, выглядит как соединение нескольких фурункулов в один. При таком варианте гной может выходить из него в нескольких местах.
- Кистозная форма. Встречается у подростков и характеризуется воспалением глубоких слоев тканей.
- Пилонидальный синус. Нарыв в складке между ягодицами, который возникает от длительного сидения.
- Гнойный гидраденит. Многочисленные фурункулы, образующиеся вследствие воспалительного процесса в потовых железах подмышек или паховой области. Такая форма болезни лечится хирургическим путем.
Симптомами появления являются стремительное развитие болезненности, покраснение кожи, уплотнения, возникающие в течение нескольких часов.
С развитием фурункула, по мере его созревания добавляются следующие ощущения:
- лихорадка;
- увеличение местных лимфоузлов;
- нарушение кровообращения в месте воспаления;
- острая болезненность при пальпации;
- по мере накопления гноя появляется беловато-желтая головка.
При попадании под кожу гноеродных бактерий возникает пустула (своеобразный пузырек). Инфекция проникает в волосяной фолликул и провоцирует воспаление. При дальнейшем росте он способен достигнуть размеров куриного яйца. Близлежащие ткани начинают воспаляться и образуется их отмирание. На начальной стадии фурункул сильно болит, кожа над ним становится красной, появляется отек.
Дальнейшее течение характеризуется повышением температуры, лимфоцитозом, пульсацией в месте нарыва. Человек испытывает недомогание, слабость, головную боль. Это фаза созревания.
В центре воспаления образуется некротический стержень, при его дозревании, фурункул вскрывается и все содержимое выделяется наружу. Это желто-зеленая масса отмерших лейкоцитов. Процесс заживления занимает около двух недель, а на месте бывшей язвы остается шрам.
Повышение общей температуры — первый тревожный признак. Когда размеры воспаления превышают пять миллиметров либо у больного появились лихорадка, интоксикация, самолечение следует прекратить незамедлительно.
Неосложненный фурункул небольших размеров можно лечить в домашних условиях. Чтобы быстро избавиться от нарыва, необходимо ускорить процесс его созревания и прорыв. На первой стадии развития нарыва можно уменьшить воспаление и предотвратить его интенсивный рост. Помогут в этом: облучение УФ-лампой, прогревание, ванночки, применение антисептиков.
На втором этапе, когда прыщ уже сформировался, прогревание уже не нужно, более того, оно может стать опасным. Ждем формирование головки и выхода содержимого фурункула. Помочь тут может местная мазь. При тяжелом течении заболевания может понадобиться антибиотикотерапия.
Финальная стадия — выход гноя. Целесообразно обработать рану антисептиком и наложить стерильную повязку. Это ускорит процесс рубцевания и предотвратит повторное инфицирование, чтобы избавиться от нарыва раз и навсегда.
Срочно обратиться за врачебной помощью необходимо при следующих ситуациях:
- появление фурункула у грудного ребенка;
- расположение в носогубном треугольнике или ухе;
- возникновение красных полосок вокруг места воспаления;
- множественное поражение (от трех нарывов);
- длительно не проходящий фурункул (на формирование некротического стержня требуется больше десяти дней);
- наличие у больного хронических заболеваний, нарушений эндокринного характера, плохой иммунитет.
Лечить абсцедирующий фурункул должен дерматолог. Он точно определит стадию заболевания и назначит грамотную терапию.
В случаях, когда консервативная терапия не приносит ожидаемый результат, прибегают к хирургическому способу лечения. Операция предусматривает местное обезболивание, вскрытие абсцесса и удаление стержня с гнойным содержимым. Завершается процесс антисептической обработкой и наложением стерильной повязки.
Традиционным методом терапии в домашних условиях считаются мази. Они ускоряют процесс заживления и снимают болезненные ощущения, осуществляя вытягивание гноя.
По своему эффекту их можно разделить на три категории: заживляющие, вытягивающие и антибактериальные.
- Например, мазь Левомеколь обладает всеми тремя эффектами, способствует снятию воспаления, помогает нарыву быстрее созреть и прорваться. Накладывают препарат в виде стерильной повязки на поверхность гнойника.
- Ихтиоловая мазь имеет антибактериальное и антисептическое свойства, накладывается компрессом, продолжительностью не более трех часов. Вытягивает гнойное содержимое на любом этапе созревания.
- Мазь Вишневского может не только вылечить нарыв, но и поспособствовать регенерации тканей. Используется несколько раз за день в виде компрессов.
При тяжелом течении болезни целесообразно к местной терапии добавить прием антибиотиков. Принимать их следует строго по назначению врача. Это могут быть Эритромицин, Цепорин или Цефалексин.
Дозировка и длительность употребления зависят от индивидуальных особенностей пациента, поэтому прописывать препараты себе самостоятельно запрещено. Одновременно с антибактериальным лечением врач может назначить витамины и пробиотики.
- Полезным свойством обладают солнечные ванны, которые способствуют выработке витамина Д, оказывают бактерицидное действие, уменьшают воспалительные реакции и улучшают иммунитет.
- Вытянуть гной поможет лепешка из меда. Для этого добавляется мука и вымешивается до состояния потери липкости. Потом сформированный комочек прикладывается к гнойнику, фиксируется бинтом и оставляется на ночь. Процедура повторяется в течение нескольких дней, на каждое применение лепится новая лепешка.
- Тем, кто страдает фурункулезом постоянно, рекомендуется пить воду, включающую в себя пивные дрожжи. Необходимо 2 ложки дрожжей развести в кипяченой воде комнатной температуры. Принимать за полчаса до еды, дважды в сутки по столовой ложке.
- Созреванию головки способствует луковый компресс. Лук следует натереть на терке и запечь в духовке. После чего наложить на фурункул на 8-9 часов, можно на ночь.
Как еще лечить фурункул в домашних условиях, подскажет следующее видео. Канал «Народный доктор».
Важно помнить, что неправильные действия с вашей стороны могут привести к осложнениям.
Запрещено делать следующие вещи:
- вскрывать фурункулы, какого бы размера они ни были, особенно это опасно при внутренних формах;
- мочить гнойники;
- следует избегать натирания и излишнего давления;
- назначать себе антибиотики без консультации врача.
Из отзывов переболевших фурункулезом людей можно почерпнуть информацию о том, какими препаратами их лечили, как развивалось течение болезни и что делать для предотвращения повторного появления гнойников. Но стоит помнить, что все ситуации разные и применять к себе варианты чужой терапии может быть опасно.
Помимо болезненности и дискомфорта от фурункула, он доставляет еще и эстетическую неприязнь. Возникает желание избавиться от гнойника как можно скорее, но не следует вскрывать его, а при лечении нужно учитывать стадию созревания, а также расположение.
Находящийся на теле, на спине или на шее нарыв надо беречь от натирания одеждой, манжетами, резинками или воротом. Излишнее давление способствует раздражению и воспалению. Одевайте свободные вещи из натуральных тканей. При возможности принимайте солнечные ванны.
Находящийся на половых органах или на попе фурункул контактирует с бельем постоянно. Это отрицательно сказывается на процессе его заживления. Рекомендуется заклеить такой гнойник и наложить повязку с лечебной мазью. Так вы уменьшите трение и ускорите заживление.
Если фурункул образовался в ушном проходе, то для лечения обязательно обращение к специалисту. Опасность такого расположения в образовании отита и потере слуха. В целом терапия не имеет различий с традиционными методами. У ребенка фурункул уха следует закрывать повязкой, во избежание попадания пыли и грязи, а также чтобы малыш не трогал его руками.
Когда гнойник выскочил на лице или на глазу, то на время, до его полного заживления, необходимо отказаться от использования кремов и декоративной косметики. Также не рекомендовано греть ячмень, это представляет опасность. Лечение заключается в использовании мазей, народных методов и антибиотиков, если это необходимо. Больных с фурункулами на губах и носогубном треугольнике определяют в стационар, где проводят антибиотикотерапию.
Фурункул в носу очень опасен. Близость капилляров и сосудов может привести к менингиту и заболеваниям органов дыхания. Вскрывать такие гнойники строго запрещается. Все процедуры стоит делать с повышенной осторожностью. Лечение основывается на рекомендациях врача.
Система обращения крови в нижних конечностях имеет ряд особенностей, в связи с чем рекомендуется соблюдать ряд предосторожностей. Фурункул на ноге один из самых опасных в плане возникновения осложнений, например, сепсиса. Мочить его запрещается. Следует все время делать защищающую повязку или заклеивать гнойник. Занесенные инфекции способны вызвать заболевания опорно-двигательного аппарата, а также сосудов ног.
Неприятность нахождения фурункула под мышкой или под грудью у женщин заключается в усиленном выделении пота в этих местах. На время лечения требуется ограничить физическую активность, занятия спортом, нахождение в жарких помещениях и ношение одежды из искусственных тканей.
Фурункул, кажущийся безобидным на первый взгляд, может привести к серьезным осложнениям.Особенно это касается нарывов, локализованных на лице, так как близость сосудов и капилляров способствует распространению инфекции к мозговым оболочкам.
- абсцесс;
- карбункул;
- рожа — инфекционное заболевание с прогрессирующим воспалением кожного покрова;
- флегмона — разлитое гнойное воспаление жировой клетчатки.
- лимфаденит — воспалительное заболевание лимфоузлов;
- лимфангит — острое или хроническое воспаление лимфатических стволов и капилляров;
- флебит — острое или хроническое воспаление венозной стенки.
И также выделяют общие осложнения, такие как:
- фурункулез;
- поражение головного мозга;
- абсцессы во внутренних органах;
- сепсис.
Для предотвращения возникновения болезни следует укреплять иммунитет и соблюдать меры, предупреждающие попадание бактерий.
Следующие способы профилактики дают действенный результат:
- гигиена лица и тела;
- соблюдение целостности кожного покрова;
- медицинские обследования каждый год;
- применение антисептиков при царапинах и порезах;
- сбалансированное питание;
- повышение иммунитета;
- гигиена белья и одежды.
На следующих фото изображены случаи фурункулов на лице.
Какие факторы приводят к возникновению фурункулеза, смотрите на видео с канала «О самом главном».
источник
Абсцедирующий фурункул является грозным заболеванием. При появлении первых его признаков необходимо безотлагательно обращаться к врачу. Особенно опасны нагноения в области носа и носогубного треугольника. Из-за высокой вероятности развития серьезных осложнений их называют злокачественными. До открытия антибиотиков злокачественные фурункулы вызывали смерть в 45-65% случаев.
Прогрессирование заболевания нередко вызывает отсутствие лечения или некорректная терапия. Усугубляют состояние больного его грубые попытки самостоятельно избавиться от гнойного содержимого фурункула.
Гнойничковые заболевания кожи называют пиодермиями (pyon в переводе с греч. — гной, а derma — кожа). Их возбудителями являются гноеродные микроорганизмы: стафилококки, стрептококки, вульгарный протей, синегнойная палочка, микоплазмы, кишечная палочка. Кожа является благоприятной средой обитания для многих патогенных микроорганизмов, поскольку она содержит много белковых и жировых соединений.
В состав нормальной микрофлоры многих здоровых людей входит белый и эпидермальный стафилококк. Эти бактерии способны вызывать гнойничковые заболевания. Нередко на коже людей обнаруживаются патогенные микроорганизмы, не относящиеся к постоянной микрофлоре. Возбудители заболеваний не причиняют вреда человеку благодаря действию защитных барьеров кожного покрова.
Когда защитные силы ослабевают, кожа становится уязвимой и бессильной перед опасными микроорганизмами, которые постоянно атакуют ее. В результате их деятельности на теле появляются гнойники. Пиодермии вызывают изменение состава бактериальной микрофлоры не только в очагах поражения и вблизи них, но и на отдаленных участках тела.
Пиодермия может развиться после заражения (заселения кожи новыми патогенными микроорганизмами) или в результате аутоинфекции. Аутоинфекцией называется заболевание, которое вызывают микроорганизмы, находящиеся до этого в организме в непатогенной форме.
Аутоинфекция может служить причиной появления новых очагов поражения и вызывать инфицирование окружающих больного людей.
Пиодермии могут протекать тяжело, вызывая серьезные осложнения. К опасным гнойничковым проявлениям относятся фурункул, карбункул, абсцесс, флегмона.
Опасность пиодермий заключается в разрушительном действии возбудителей заболевания на ткани тела. В результате своей жизнедеятельности гноеродные микроорганизмы выделяют токсичные вещества, которые помогают им расплавлять ткани и распространяться вглубь тела.
Токсины проникают в кровь, вызывают отравление организма и ослабление иммунной защиты. Одним из наиболее опасных возбудителей заболевания является золотистый стафилококк. Он вырабатывает несколько видов токсинов:
- альфа — угнетает иммунную систему;
- бета — изменяет структуру сосудов;
- гамма- и дельта-токсины вызывают гибель эритроцитов и других кровяных клеток.
Бактерии также выделяют эндотоксины, которые становятся причиной диареи и других признаков нарушения работы желудочно-кишечного тракта.
Патогенные бактерии вырабатывают ферменты, которые разрушают клеточные оболочки. Под действием возбудителей заболевания освобождаются жирные кислоты, вызывающие нарушение окислительных процессов в организме.
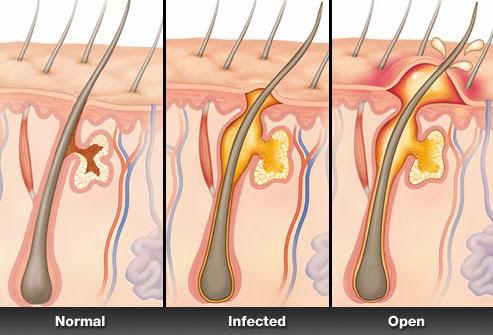
Фурункулом называют острое воспалительное поражение волосяного фолликула, сальной железы и близлежащей подкожной жировой ткани. Оно сопровождается гнойно-некротическим процессом. Фурункул может появиться в результате осложнения остиофолликулита (воспаление верхней части волосяного фолликула и сальной железы) или фолликулита (воспаление средних и глубоких отделов волосяного фолликула), а также в качестве самостоятельного заболевания.
Гнойно-некротический процесс сопровождается отеком, уплотнением тканей, расширением кровеносных и лимфатических сосудов. На поверхности фурункула эпителий отслаивается. Внутри его скапливается гной.
Патогенные микроорганизмы вызывают омертвение пораженных тканей. Чем тяжелее протекает заболевание, тем больше тканей вовлекается в патологический процесс. Размеры нарыва могут достигать нескольких сантиметров.
Гнойник может появиться на любой части тела, на которой есть волоски. Их обнаруживают на волосистой части головы, на веках и даже в слуховом проходе. Однако чаще всего фурункулы локализуются на спине и на лице, поскольку на этих участках кожа содержит больше всего сальных желез.
Гнойники появляются на верхней губе, в зоне носогубной полосы, на крыльях носа, на подбородке, на щеках и на лбу. Реже обнаруживают фурункулы на шее. Нарывы также нередко появляются в местах, которые регулярно подвергаются механическому раздражению (ягодицы, бедра, нижняя часть спины).
Если на теле постоянно появляются новые гнойники, диагностируют фурункулез.
В зоне риска находятся люди, страдающие от чрезмерного потоотделения. Провоцирующим фактором является регулярное загрязнение кожи мазутом, машинным маслом и грубыми частицами цемента, извести или угля. Особенно опасны загрязнения травмированного кожного покрова.
Запустить патологический процесс может инфицированная микроранка, появившаяся в результате бритья. Способствуют развитию гнойного процесса перегревания, переохлаждения и повышенная влажность воздуха. Нередко фурункул развивается на месте выдавленного прыщика.
Главной причиной появления фурункулов является ослабление иммунитета. Поэтому от пиодермий часто страдают люди с хроническими заболеваниями. Чем слабее иммунитет, тем крупнее нарыв и выше вероятность появления новых очагов поражения. Особенно уязвимы перед гноеродными бактериями больные сахарным диабетом.
Фурункул может появиться на теле после сильного стресса. Стрессовые состояния негативно отражаются на состоянии нервной системы. Хронический стресс может вызвать появление карбункула или стать причиной фурункулеза.
На первой стадии инфильтрации в очаге поражения появляется болезненное покраснение и легкая припухлость. Через 1-2 дня в зоне устья воспаленного волосяного фолликула образуется маленький узелок. Вокруг него возникает отек. Кожа уплотняется, краснеет еще сильнее и становится горячей. Площадь воспаленных тканей быстро увеличивается. Со временем формируется плотный бугорок.
По мере развития фурункула болезненность нарастает и становится очень сильной. Даже легкие прикосновения к воспаленной коже причиняют сильную боль. Человек старается ограничить движения той частью тела, на которой сформировался гнойник.
На стадии абсцедирования происходит нагноение и расплавление тканей волосяного фолликула, сальной железы и окружающих тканей. Стадия абсцедирования начинается через 3-4 дня после появления первых признаков заболевания. Через 1-2 дня фурункул приобретает конусообразную форму, а на его вершине появляется пузырек, внутри которого находится гнойное содержимое.
В стадии абсцедирования болезненные ощущения в зоне поражения становятся пульсирующими или «стреляющими». У больного может подняться температура тела до 37-37,5°С.
Иногда патологический процесс вызывает уплотнение расположенных рядом лимфатических узлов. Они увеличиваются в размере и становятся болезненными. Если на коже вокруг фурункула появляются полосы, они свидетельствуют о развитии лимфангита (воспаление лимфатических сосудов).
Постепенно размер пузырька увеличивается. Находящиеся внутри гнойно-некротические массы оказывают давление на кожу пузырька и вызывают ее разрыв. После прорыва гнойника его содержимое выходит наружу, обнажая гнойный сгусток — стержень. Он тоже отторгается, оставляя после себя глубокое раневое отверстие.
Как только начинает выходить содержимое нарыва, болезненность уменьшается. Больной ощущает резкое улучшение самочувствия. Уже на второй день после отторжения гнойно-некротических масс отек и боль полностью исчезают, уплотнение рассасывается.
На стадии разрешения происходит заживление раны. Она очищается от налета и затягивается, образуя глубокий рубец. Весь цикл развития фурункула занимает от 1 до 2 недель. Размер оставшегося после него рубца зависит от величины нарыва и глубины поражения внутренних тканей.
Фурункул и карбункул имеют одинаковое происхождение. Патологические процессы отличаются площадью поражения и числом вовлеченных элементов. При карбункуле воспалительный процесс развивается не в одном волосяном фолликуле, а сразу в нескольких. Он может распространиться за пределы подкожной жировой ткани и вызвать поражение мышц. Одиночные карбункулы обычно появляются на ягодицах, спине и задней поверхности шеи. Они могут развиться из фурункула.
На стадии инфильтрации появляется сразу несколько прыщиков, вокруг которых формируется обширная зона поражения. По мере развития патологического процесса в него вовлекаются не только более глубокие слои кожи и подкожной жировой клетчатки, но и новые волосяные фолликулы.
Размеры очага поражения могут достигать величины ладони. Он становится выпуклым и приобретает полусферическую форму. В центральной части карбункула образуется участок глубокого некроза, на котором ткани расплавляются и приобретают синюшно-черную окраску.
Характерная угольная окраска кожи дала название патологическому процессу. Название «карбункул» имеет латинское происхождение. Оно образовано от слова carbo, которое означает «уголь».
На стадии созревания карбункула больного мучают сильные «дергающие» боли. Его температура тела может подняться до 40°С. Через 8-12 дней на поверхности карбункула появляются множественные пузырьки с гнойным содержимым. Позднее под давлением гнойно-некротических масс кожа пузырьков разрывается и из них выходит желто-зеленая жидкость с примесью крови. Во время излития гнойного содержимого карбункул становится похожим на решето или сетку.
После освобождения полости карбункула от гнойных масс в ней можно обнаружить зеленовато-желтые гнойные сгустки — стержни. Они отторгаются значительно медленнее, чем при фурункуле. Процесс полного очищения полости занимает несколько дней. Когда стержни выходят наружу, остается глубокая рана синюшно-багрового цвета. Она имеет рваные неровные края.
После отторжения гнойно-некротического содержимого состояние больного улучшается. Болезненность и отек уменьшаются. Очищение и рубцевание раны длится от 2 до 3 недель. После карбункула остается крупный и глубокий рубец, который образуется в результате спаивания здоровых тканей.
Абсцедирующий фурункул диагностируют в случаях, когда появляются признаки абсцесса. Абсцессом называют гнойное воспаление тканей с последующим их расплавлением. В патологический процесс могут вовлекаться ткани подкожной жировой клетчатки, мышц и даже костей.
Если фурункул приобретает абсцедирующую форму, на его вершине не формируется пузырек, из которого позднее выходят гнойно-некротические массы.
Не имея возможности выйти наружу, патогенные микроорганизмы продолжают разрушать внутренние ткани. Они вызывают расплавление и омертвение тканей почти на всей площади уплотнения.
Со временем гнойник может разорваться внутри тканей. В таком случае его содержимое распространится по внутренним слоям эпидермиса и подкожной жировой ткани (флегмона). Инфицированные гнойно-некротические массы могут проникнуть в мышцы, кровеносные сосуды и вызвать сепсис.
Абсцедирующая форма фурункула чаще всего развивается, если не было проведено адекватное лечение фурункула. К глубокому поражению внутренних тканей могут привести попытки выдавить фурункул. Механическое давление на воспаленные ткани помогает патогенным микроорганизмам проникать в более глубокие слои человеческого тела.
Самая опасная форма абсцедирующего фурункула возникает при его локализации на крыльях носа. Носовые пазухи имеют систему венозного дренажа, которая соединяется с венозным каналом. Венозный канал расположен вблизи наружных стенок носа. Он связан с глазной веной и кровеносными пазухами, находящимися в кавернозном синусе. Если в венозный канал попадет содержимое фурункула, инфекция может распространиться по кровотоку глазной вены и вызвать слепоту одного или обоих глаз.
При попадании гнойных масс в полости пещеристого синуса возможно развитие менингита (воспаление мягких оболочек головного мозга). Если содержимое нарыва проникнет в лицевую вену, может развиться ее паралич. Не менее опасен абсцедирующий фурункул, расположенный на верхней губе. Риск развития тяжелых осложнений выше у людей с ослабленным иммунитетом.
Воспалительный процесс при абсцедирующем фурункуле нередко вызывает тошноту и повышение температуры тела до 37-38°С. У больного могут появиться судороги. Если обнаружен абсцесс, фурункул вскрывают хирургическим путем.
источник
Bначале проявляется резкой отграниченной гиперемией с напряжением кожи, центральный участок которой конусообразно приподнимается над окружающей поверхностью. Именно данная точка наиболее болезненна при прикосновении. В течение 3—5 дней на этом участке происходит абсцедирование с последующим отторжением стержня. Регионарные лимфатические узлы несколько увеличиваются, становятся болезненными. Температура тела обычно субфебрильная. При карбункуле быстро формируется плотный, болезненный инфильтрат с несколькими гнойно-некротическими «головками».
Карбункулам всегда сопутствует выраженный регионарный лимфаденит; состояние больных обычно резко ухудшается, отмечаются озноб и высокая температура тела. Фурункулы и карбункулы следует дифференцировать от эритематозной формы рожи, Сибирской язвы, абсцесса, нагноившейся атеромы, ордонтогенной гранулемы. В случае присоединения вторичной инфекции к актиномикозу может появиться его сходство с фурункулом. При обследовании больных с фурункулами и карбункулами всегда следует проводить исследование крови на сахар, определять коагулограмму, уровень электролитов, кислотно-основное состояние, чувствительность микрофлоры к антибиотикам. Основая опасность фурункулов и карбункулов лица в их осложнениях. Так, из 38 больных, лечившихся в ЛОР-отделении МОНИКИ, абсцедирование отмечено у 35. При этом распространение процесса на область носовой перегородки наблюдалось у одного больного, по ходу вен лица — у 13 (лицевой вены у 6 и угловой вены у 7). В различных сочетаниях встречали субпериостальные абсцессы в области спинки носа и лба над переносицей (у 20), тромбозы вен глазницы (у 20), флегмоны глазницы (у 5), менингит (у 6), тромбоз пещеристой пазухи с сепсисом (у 9). У всех 9 больных сепсис протекал при явлениях абсцедирующей пневмонии, у 5 он сопровождался гнойным менингитом и у одной больной — острой почечной недостаточностью. У 2 больных наступила слепота на стороне поражения, 4 больных умерли.
При развитии флебита по ходу угловой и лицевой вен появляются болезненные тяжи инфильтрированной ткани с гиперемией и цианозом кожи, распространением отека далеко за пределы инфильтрата. Подкожные вены расширены и расходятся радиально. Отмечаются выраженная интоксикация, высокая температура тела, озноб, слабость, лейкоцитоз со сдвигом влево, высокая СОЭ. У большинства больных фурункулы носа можно лечить амбулаторно. Однако при появлении признаков интоксикации, головной боли или болей в глазу на стороне фурункула, повышении температуры тела и при карбункулах показана неотложная госпитализация. Проводят медикаментозное лечение, однако в случаях абсцедирования необходимо широкое вскрытие и полное дренирование нагноившихся участков.
В легких случаях (в начальной стадии) делаются примочки со спиртовым экстрактом прополиса, применяют токи УВЧ и ультрафиолетовое облучение. Может быть проведена микроволновая терапия. Остановить развитие фурункула могут противовоспалительная рентгенотерапия и облучение гелий-неоновым лазером. В более тяжелых случаях, когда фурункулы сочетаются с регионарным лимфаденитом и общей реакцией организма, при всех карбункулах и появлении признаков других осложнений необходимо немедленно применить весь арсенал интенсивной терапии в комбинации с внутримышечным введением протеолитических ферментов (трипсин или химотрипсин по 5 мг 2 раза в сутки).
Опыт нашего отделения показывает, что в тяжелых случаях могут быть проведены гипербарическая оксигенация, плазмаферез или ультрафиолетовое облучение крови. Разрезы фурункулов производят только в стадии абсцедирования, а также после их спонтанного прорыва, когда при точечной перфорации отток недостаточен. Однако при этом не следует одновременно хирургическим путем удалять стержень фурункула, который должен в дальнейшем отторгнуться самостоятельно. При больших фурункулах и карбункулах делают крестообразный разрез, иссекают некротизированные ткани в центре очага и отсепаровывают четыре образованных лоскута на уровне дна раны. Их разводят и между ними вставляют турунду с раствором диоксидина, димексида или гипертоническим раствором хлорида натрия. При развитии тромбофлебита вен лица и глазницы обязательно назначают антикоагулянты.
С целью профилактики развития орбитальных и внутричерепных осложнений может быть произведено выключение угловой вены. Она идет снизу вверх вблизи от внутреннего угла глаза вдоль основания пирамиды носа, располагаясь поверхностно над слезным мешком у медиального края круговой мышцы глаза. Вену выделяют из вертикального короткого разреза кожи и подкожной живой клетчатки, пересекают или подвергают электрокоагуляции. Абсцессы вскрывают дополнительно. В случае выявления у больных гнойных синуитов, которые иногда обостряются или возникают как осложнение фурункулов, соответствующие околоносовые пазухи вскрывают по общим правилам. Хирургическое вмешательство по поводу фурункулов и карбункулов лица следует проводить под общим обезболиванием.
источник
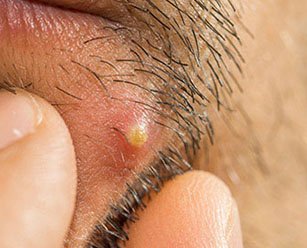
Попытки терапии абсцесса кожи на своих начальных стадиях могут быть произведены в домашних условиях. Но это возможно в том случае, если гнойная полость расположена не на лице или шее. При такой локализации, а также при нарушении общего состояния человека или наличии таких заболеваний, как сахарный диабет или различные виды иммунодефицитов, лечение проводится в хирургическом стационаре.
Чтобы представить себе процессы, которые приводят к заболеванию, рассмотрим строение кожи.
Покровная ткань человека – двухслойный орган. Сверху расположен эпидермис – ряд клеток, которые защищают от микробов, термических и химических повреждений. Нижний пласт – дерма.
В нижнем слое дермы, на границе кожи и подкожной клетчатки, лежат волосяные фолликулы, образованные соединительной тканью и кровеносными капиллярами. Они дают начало волосяным корням, которые проходят через дерму и эпидермис, выступая наружу в виде волосяных стержней. В месте, где корень переходит в стержень, в область между наружной и средней волосяными оболочками впадает 2-3 сальные железы. Рядом с местом выхода волоса на поверхность открывается устье потовой железы. Вся эта железистая ткань работает над образованием на поверхности кожи защитной пленки.
В свете этих знаний, абсцесс кожи – что это? Это гнойное воспаление, развивающееся сразу в большом объеме тканей, которое затрагивает и фолликул, и сальные железы, и близлежащую потовую железу. Подобный процесс развивается поэтапно:
p, blockquote 7,0,0,0,0 —>
- В места, где нарушена целостность кожи, попадает бактериальная флора. Вокруг этого места формируется очаг воспаления, сопровождающийся отеком и покраснением, в результате вокруг фолликула возникает возвышенность.
- В инфицированную область увеличивается приток лимфы и тканевой жидкости. Эти жидкости пытаются очистить очаг от инфекции.
- Активируется иммунная система, которая старается одновременно и убить бактерии, и отграничить очаг воспаления от здоровых тканей. В результате образуется гной – смесь лейкоцитов и других иммунных клеток, погибших бактерий, белков.
- Увеличиваясь в объеме, это содержимое повышает внутритканевое давление, и, когда оно достигает критической величины, гнойник прорывается. На этой стадии могут развиваться осложнения, связанные с попаданием чужеродных белков и инфекции в кровь.
- После вскрытия абсцесса остается кратер, который постепенно затягивается. Если гнойное воспаление проникло в слои, лежащие ниже кожи, в результате заживления образуется шрам.
Абсцесс кожи развивается в результате попадания в кожные ткани патогенных микроорганизмов. Происходит это вследствие травмы, трения или сильного загрязнения кожи. Особенно часто такая ситуация у мужчин происходит при бритье лица, подмышечных областей. У женщин причиной заноса в кожу инфекции является также бритье ног, а также удаление волос или частое трение при совершении гигиенических мероприятий в области гениталий. Вызывать патологию могут нагноившиеся гематомы, кисты. Часто кожные абсцессы появляются на месте выполненных не по правилам внутрикожных (реже), подкожных (чаще) инъекций.
Увеличивают вероятность проникновения инфекции в кожу местные и системные факторы. К местным относятся:
p, blockquote 10,0,0,0,0 —>
- повышенное потоотделение (гипергидроз);
- гиперактивность сальных желез (это характерно для состояний, сопровождающихся повышением содержания мужских половых гормонов в крови);
- врастание волос;
- попадание под кожу инородного предмета.
Системные факторы риска – в основном те, которые вызывают снижение иммунитета:
p, blockquote 11,0,0,0,0 —>
- длительное лечение стероидными гормонами (дексаметазоном, преднизолоном, например, при красной волчанке или ревматоидном артрите);
- сахарный диабет;
- после химиотерапии;
- на фоне проведений сеансов гемодиализа при хронической почечной недостаточности;
- при ВИЧ-инфекции;
- несбалансированное питание;
- переохлаждение;
- болезнь Крона и неспецифический язвенный колит.
Той инфекцией, которая является действительной причиной кожного абсцесса, является та флора, которая находится в воздухе, на коже человека, в секрете потовых или сальных желез, выделениях влагалища или оставшихся на коже частичках физиологических отправлений. Чаще всего это – золотистый стафилококк. Он является самым опасным микробом: склонен быстро распространяться в кровь, а из нее – во внутренние органы, вызывая появление в них абсцессов. Также абсцесс может вызывать:
p, blockquote 12,0,0,0,0 —>
- стрептококк;
- семейство протеев;
- кишечная палочка;
- чаще всего – сочетание стафилококковой, стрептококковой флоры и кишечной палочки.
В своем развитии заболевание проходит несколько стадий, которые отличаются по своим внешним проявлениям.
На первой стадии в месте травмы, укола или бывшей гематомы появляется покраснение, плотное и болезненное. Вначале оно маленькое, но постепенно увеличивается в размерах, достигая даже 3 см. В средине данного инфильтрата (уплотнения) всегда находится волос.
Через 3-4 дня центр уплотнения размягчается и на его месте появляется желтый или белый гнойничок, покраснение вокруг которого уже не распространяется, но все также горячо на ощупь и болезненно. На этой стадии может происходить ухудшение состояния: повышаться температура (иногда – до 40°C), снижаться аппетит, появляться слабость.
Чаще всего абсцесс самопроизвольно вскрывается, из него выделяются гнойные массы. Это сопровождается улучшением состояния как тканей в месте образования (они теряют болезненность), так и снижением температуры, исчезновением симптомов интоксикации. Если на этой стадии развились осложнения, то даже после самопроизвольного вскрытия гнойной полости улучшения не наступает.
Когда произошло отторжение гноя, оставшаяся на этом месте рана заживает. Если воспаление затронуло только кожные слои, после заживления остается небольшое светлое или темное пятно, которое вскоре исчезает. В случае разрушения более глубоких слоев, или если абсцесс был расположен на месте над костью, вследствие заживления остается рубец.
Абсцесс кожи лица возникает очень часто. Это – наиболее частая локализация гнойника, так как кожа лица наиболее богата сальными железами. Чаще всего абсцессы появляются на губе, носу, в области слухового прохода. Расположенные в области носогубного треугольника, они опасны распространением инфекции в полость черепа. Как и абсцесс кожи головы, так и его лицевая локализация часто сопровождается появлением головной боли, повышением температуры, общим недомоганием. Здесь подобные симптомы, в отличие от абсцессов другой локализации, не всегда означают развитие осложнений, но все же требуют проведения осмотра.
Местные симптомы абсцесса кожи на ноге соответствуют описанным выше. В дополнение к ним, часто развивается воспаление лимфоузлов и лимфатических сосудов, по которым от очага инфекции оттекает лимфа.
То, что обнаруженное человеком образование на коже – это кожный абсцесс, хирург, терапевт или дерматолог могут сказать уже при первичном осмотре. Но для назначения правильного лечения врачу нужно будет вскрыть образование и произвести посев его содержимого на различные питательные среды с целью определения возбудителя и его чувствительности к антибиотикам. Просто выполнить пункцию (прокол) гнойника с целью посева нецелесообразно – так можно разнести инфекцию в нижележащие ткани.
При общем нарушении состояния: повышении температуры, появлении кашля, снижении аппетита или уменьшении количества мочи проводится диагностика (ультразвуковая, рентгенологическая и лабораторная) состояния почек, печени, легких.
Зачастую лечение абсцесса кожи возможно в домашних условиях. Для этого рекомендуется вначале провести пробу с препаратом «Димексид», разведя его в четыре раза с кипяченой водой и нанеся на кожу внутренней стороны предплечья. Если через 15 минут там нет видимого покраснения, волдыря или зуда, этот препарат можно использовать для лечения гнойного процесса. Для этого:
p, blockquote 26,0,0,0,0 —>
- Разведите «Димексид» («Диметилсульфоксид») в 3-4 раза кипяченой водой.
- Намочите раствором (он будет горячим) стерильную марлю.
- Приложите марлю к гнойнику, сверху накройте полиэтиленом.
- Зафиксируйте компресс бинтом или марлевой повязкой.
Для улучшения эффекта, и при отсутствии аллергии на антибиотики, можно присыпать марлю «Пенициллином», «Цефтриаксоном», «Гентамицином» или «Ампициллином» до того, как наложить целлофан.
Можно проделать подобные же манипуляции с:
а) солевым раствором: 1 ч.л. соли на стакан кипяченой воды;
в) свежим тертым сырым картофелем;
г) натертым хозяйственным мылом, которое смешивается с 2 частями теплого молока, кипятится в течение 1,5 часов на маленьком огне до консистенции сметаны. После охлаждения его можно применять.
Подобные компрессы, кроме того, что с печеной кожурой лука, используются в течение целого дня, со сменой состава на новый каждые 3-4 часа. Лук прикладывается на 1 час 3 раза в сутки.
Внимание! Компрессы не должны быть теплыми!
Лечение абсцесса кожи врачом-хирургом проводится в случаях, если:
p, blockquote 36,0,0,0,0 —>
- кожный абсцесс появился у больного сахарным диабетом;
- гнойник появился на лице, особенно в области носогубного треугольника;
- фурункул не проходит в течение 3 суток или появилась тенденция к его увеличению;
- повысилась температура тела;
- гнойник не вскрывается;
- появились новые кожные абсцессы;
- локализация гнойника – на позвоночнике, в области ягодиц или вокруг ануса.
В этих ситуациях врач прибегает к вскрытию абсцесса скальпелем, под местной анестезией. Полость абсцесса промывается от гноя антисептиками, но потом не ушивается для профилактики повторного нагноения, а туда вводится кусочек стерильной перчатки, по которой гной будет выходить наружу. После такой небольшой операции назначаются антибиотики в таблетках.
p, blockquote 37,0,0,0,0 —> p, blockquote 38,0,0,0,1 —>
источник
При достаточно сильном иммунитете и качественной обработке фурункулы легко поддаются лечению консервативными методами. Но регулярный гнойно-воспалительный процесс волосяной луковицы требует серьезного подхода к лечению.
Обычно гнойники на коже появляются из-за микротравм кожи, куда проникают болезнетворные бактерии, чаще всего стафилококки и стрептококки. Традиционно фурункул проходит все стадии развития за 10 дней. Вначале на коже образуется покраснение, затем участок кожи краснеет, уплотняется. Бугорок приобретает форму конуса, в центре появляется желтовато-зеленый гнойный стержень. Спустя 10-12 дней корочка сверху нарыва прорывается и гной вытекает из ранки, выходит твердый стержень из омертвевших клеток. При отсутствии осложнений место вскрывшегося гнойника затягивается за 7-10 дней.
В некоторых случаях происходит проникновение гнойных масс вглубь подкожной клетчатки. В положенный срок фурункул не вскрывается самостоятельно, а продолжает накапливать гной. Это и называется абсцедирующий фурункул. Почему происходит осложнение:
- сильно ослабленный иммунитет, который не в состоянии сопротивляться патогенным микроорганизмам;
- истощение на фоне хронических заболеваний;
-
неправильное обращение с фурункулом на стадии роста: прокалывание и выдавливание, прогревание нарывов с гноем приводят к распространению инфекцию на здоровые клетки и увеличению воспалительного очага;
- сбой в работе потовых и сальных желез;
- переохлаждение и перегрев кожи;
- игнорирование правил дезинфекции: прикосновение грязными руками к гнойнику чревато присоединением вторичной бактериальной инфекции.
Абсцедирующий фурункул имеет такие симптомы:
- повышается общая температура тела;
- усиливаются болевые ощущения в месте созревания гнойника, иногда пульсирующие боли настолько интенсивные, что мешают спать;
- возникает тошнота, озноб;
- визуально заметно увеличение диаметра нарыва, кожа вокруг становится более плотной, гноя становится больше.
Обычный, неабсцедирующий фурункул характеризуется появлением некротического стержня на 4 день роста. Если этого не произошло, желательно посетить дерматолога, чтобы купировать осложнения на этой стадии.
Пациентам запрещено самостоятельно лечить и вскрывать гнойники, расположенные на щеке, носу, на лбу, возле губ.
Такое близкое расположение гнойного очага инфекции к головному мозгу очень опасно и может привести к развитию сепсиса и менингиту, тромбофлебиту лицевых вен.
В большинстве случаев абсцедирующий фурункул удаляют хирурги. Однако в некоторых случаях может быть достаточно проведения медикаментозного лечения. Народные способы в данном случае малоэффективны и крайне опасны. Рассмотрим подробнее основные методы лечения такого фурункула.
Операцию проводят под местной анестезией. Полость гнойника вскрывают и очищают от скопившегося гноя, вынимают стержень. После манипуляций на рану устанавливается дренаж, кожу дезинфицируют антисептическими растворами. Под повязку кладут антибактериальные мази.
Наиболее известное средство, используемое дерматологами — Левомеколь. В нем содержится антибиотик левомицетин, который применяется для лечения гнойных инфекций кожи. Левомеколь отлично справляется с возбудителями фурункулов, стафилококками и стрептококками, пагубно влияет на кишечную палочку и грибки. Кроме левомицетина, мазь содержит вещество метилурацил, которое стимулирует обменные процессы в клетках. За счет активизации деления клеток происходит быстрая регенерация тканей в ране фурункула.
После отторжения гнойного содержимого на абсцедирующий фурункул могут назначить компрессы с другими антибактериальными препаратами:
- Бактробан;
-
Банеоцин;
- Синтомицин;
- Бацитрацин;
- Фузидин;
- Тирозур;
- Неомицин;
- Супироцин;
- Фузикутан.
При абсцедирующем фурункуле пациенту необходимо пройти курс препаратов, повышающих иммунитет. Рубцевание тканей происходит ориентировочно через 20 дней. В этот период необходимо избегать контактов раны с водой. Через несколько недель после удаления фурункула остается небольшая белая полоска, со временем шрам побледнеет. Чтобы не оставалось рубцов возможно назначение Гепариновой мази.
Также нужно придерживаться таких правил:
- На время восстановления больным нужно придерживаться диетического питания, обычно пациентам назначают безуглеводную диету. Так, ограничивается сладкое и мучное, из рациона исключается алкоголь, пряности и острое.
- Желательно носить одежду свободного кроя, которая не натирает и не жмет. Из гардероба нужно убрать предметы одежды из синтетических материалов, вызывающих зуд и раздражение.
Из народных рецептов рекомендуются только средства, укрепляющие защитную функцию организма. Чтобы очистить кровь, народные лекари советуют употреблять свекольный сок.
- сырую свеклу помыть, отжать в соковыжималке (можно не чистить);
- соку дать настояться около 3 часов;
- пить по 125 мл за 30 минут до приема пищи, не более 4 раз в день.

Профилактикой абсцедирующего фурункула считается ведение здорового образа жизни, санация поврежденной кожи при порезах, ссадинах и укусах. Возникший фурункул, особенно на лице, никогда не лечат самостоятельно: слишком велика вероятность заражения крови.
Лечение абсцедирующего фурункула допускается только после консультации специалиста. Больным с абсцессом фурункула необходимо запомнить, что упорно непреходящее гнойное воспаление подкожной клетчатки нужно лечить комплексно. Кожа отображает проблемы, существующие внутри организма. Все заболевания кожи, как правило, это проявление нарушений деятельности внутренних органов.
источник
Фурункул – острое гнойно-некротическое воспаление волосяного фолликула (корня волоса вместе с окружающим его корневым влагалищем) и прилежащей к нему сальной железы, а также окружающей их соединительной ткани, вызываемое внедрением болезнетворных микроорганизмов, прежде всего стафилококков.
Фурункул может образоваться на любом участке кожных покровов, кроме кожи ладоней и подошв. Наиболее часто он располагается на участках кожи, подвергающихся длительному раздражению и загрязнению, что может происходить в условиях производства. Такими местами являются кажа лица и шеи, предплечий и кистей, поясницы.
У мужчин фурункулы выявляются приблизительно в 10 раз чаще, чем у женщин.
Причины возникновения одиночного фурункула:
1. Загрязнение кожи, в первую очередь химическими веществами (охлаждающие смеси, смазочные масла и другие) и пылевыми частицами угля, извести, цемента и других материалов является предрасполагающим фактором развития одиночного фурункула. Этот фактор приобретает особую актуальность в сочетании с продолжительным трением, оказываемым на соответствующие участки кожи.
2. Способствуют возникновению одиночных фурункулов также и микротравмы кожи, в том числе и расчёсы, которые могут наблюдаться при кожных болезнях, сопровождающихся зудом, укусах насекомых.
3. Повышенное потоотделение и салоотделение способствуют возникновению одиночных фурункулов.
4. Сенсибилизация (повышенная чувствительность организма) к стафилококковой инфекции.
Причины возникновения фурункулёза – хронического рецидивирующего заболевания кожи, при котором появляются множественные фурункулы, находящиеся на различных стадиях своего развития:
1. Иммунодефицитные состояния (нарушения иммунологической реактивности организма).
2. Генетически обусловленные энзимопатии (болезни или патологические состояния, развивающиеся вследствие отсутствия или нарушения активности каких-либо ферментов).
3. Болезни обмена веществ, в первую очередь – сахарный диабет и гиповитаминозы (витаминная недостаточность, возникающая при нарушении соответствия между расходованием витаминов и поступлением их в организм).
В своём течении фурункул проходит три последовательные стадии:
1) стадия инфильтрации (скопления в тканях клеточных элементов с примесью крови и лимфы);
2) стадия формирования и отторжения гнойно-некротического стержня;
3) стадия рубцевания.
Поэтому внешние проявления при фурункуле претерпевают несколько последовательных изменений, соответствующих стадиям.
В первой стадии (инфильтрации) в толще кожи появляется незначительный болезненный узелок с покраснением кожи над ним, в центре его находится волос. Приблизительно через 24-48 часов в области устья соответствующего волосяного фолликула появляется маленький жёлтый гнойничок (пустула).
Во второй стадии (формирования и отторжения гнойно-некротического стержня) волосяной фолликул и прилежащая сальная железа подвергаются гнойному расплавлению, что внешне проявляется расширением зоны покраснения кожи и увеличением размеров инфильтрата. Инфильтрат как бы начинает подниматься над поверхностью кожи, принимая форму конуса с диаметром основания до 0,5-1,5 см, без чётких внешних границ. В центре конусовидного инфильтрата под истончённой кожицей начинают просвечиваться серовато-зелёные массы гнойно-некротического стержня. В эту стадию, как правило, появляются и нарастают местные болевые ощущения, а также общие симптомы: повышение температуры тела до субфебрильных цифр (порядка 37,5°С), общая слабость и головная боль. Однако у значительного числа пациентов фурункул может не вызывать общей реакции. После расплавления кожицы в центре конусовидного инфильтрата гнойно-некротические массы начинают отторгаться. Сначала отходит гной, после чего становится видна верхушка некротического стержня зеленоватого цвета. Постепенно вместе с гноем и кровью отделяется и сам стержень, после этого в центре инфильтрата появляется достаточно глубокая ранка с умеренным кровотечением из неё.
В третью стадию (рубцевания) этот образовавшийся тканевой дефект заполняется соединительной тканью и эпителизируется, оставляя после себя через 2-3 дня небольшой втянутый рубец.
В зависимости от расположения фурункула в его клинической картине могут быть некоторые особенности. При фурункуле, расположенном на коже верхней губы, век, надбровных дуг и мошонки, как правило, развивается выраженный отёк. В случае расположения фурункула на волосистой части головы, затылке, в наружном слуховом проходе, на тыльной поверхности пальцев отмечается резкая болезненность фурункула.
«Узнать» фурункул можно по одним внешним признакам, но чтобы не пропустить возможные осложнения, может понадобиться лабораторное обследование:
• Общий анализ крови (ОАК): при развитии осложнений фурункула (злокачественный фурункул, лимфангиит, менингит) характерен лейкоцитоз (повышение белых кровяных телец свыше 9 х 109/л) с увеличением содержания палочкоядерных форм нейтрофилов (свыше 5 %), повышение СОЭ (скорости оседания эритроцитов);
• Биохимический анализ крови: при фурункуле, развившемся на фоне диабета характерно повышение содержания глюкозы в крови (гипергликемия);
• Исследование крови на стерильность: применяется при фурункуле, осложнённом сепсисом (при распространении возбудителя инфекции из гнойного очага в кровяное русло). Позволяет установить характер возбудителя и определить его чувствительность к антибиотикам;
• Исследование отделяемого из канала фурункула бактериоскопическим (исследование под микроскопом после специальной окраски материала) и бактериологическим (выделение чистой культуры на питательных средах) методами, также даёт возможность установить характер возбудителя и определить его чувствительность к антибиотикам;
• Исследование иммунного статуса лабораторными тестами с целью диагностики иммуодефицитных состояний при фурункулёзе.
Лечение фурункулов может быть общим и местным. Общее лечение применяется только при расположении фурункулов на лице, наличии осложнений фурункулов, а также при возникновении фурункулов на фоне тяжёлых сопутствующих заболеваний (иммунодефицитные заболевания, сахарный диабет). Таким пациентам назначаются антибактериальные и противовоспалительные препараты, используется ультрафиолетовое облучение крови.
Местное лечение. При неосложнённом фурункуле показано только консервативное лечение, которое зависит от стадии течения фурункула. В стадии инфильтрации показана обработка кожи спиртом и прижигание фистулы 5%-ным раствором йода. Возможно применение сухого тепла, назначение лазеротерапии и УВЧ-терапии. Применение согревающих компрессов недопустимо ввиду того, что они способствуют разрыхлению кожи и созданию оптимальных условий для развития раневой инфекции.
В стадию формирования гнойно-некротического стержня медицинские манипуляции должны быть направлены на ускорение его отхождения. Для этого на кожицу в области зоны некроза помещают кристаллы салициловой кислоты, которые за несколько часов растворяют тонкую кожицу и способствуют отхождению стержня, а вокруг кожу обрабатывают мазью (чтобы защитить её от воздействия салициловой кислоты), сверху накладывают сухую повязку. Как альтернативный вариант возможно механическое удаление врачом гнойно-некротического стержня пинцетом или тонким зажимом после обработки кожи обеззараживающим раствором. Эта манипуляция не требует обезболивания. После начала отхождения гнойно-некротических масс с целью обеспечения их непрерывного оттока в сформировавшийся канал врач вводит тонкую полоску резины (перчаточный выпускник). Проводят ежедневные перевязки, а перчаточный выпускник удаляют при условии исчезновения инфильтрата и прекращения гнойного отделяемого, что обычно происходит на третьи сутки. После этого возможно наложение сухих повязок или ведение раны открытым способом, при котором её ежедневно обрабатывают спиртовым раствором бриллиантового зелёного (зеленкой).
При фурункулёзе назначается антибактериальная терапия, проводится комплексное обследование для выявления и устранения сопутствующих заболеваний, способствующих его развитию: проводится лечение сахарного диабета, коррекция иммунного статуса, витаминотерапия и тому подобное.
В некоторых случаях при определённой локализации и некоторых способствующих факторах фурункул может осложняться развитием так называемого злокачественного фурункула, лимфангиита, лимфаденита, тромбофлебита лицевых вен, гнойного менингита и даже сепсиса.
При попытках выдавливания фурункула, повреждении его начальных элементов во время бритья, а также неадекватном местном лечении возможно образование так называемого злокачественного фурункула. Для него характерно значительное увеличение воспалительной инфильтрации, отёка, напряжение и уплотнение кожи над ним. Иногда за пределами отёка прощупываются поражённые вены в виде плотных тяжей (тромбофлебит). В это же время появляются интенсивные боли. В качестве общей реакции организма характерны повышение температуры тела, а в общем анализе крови – лейкоцитоз и повышение СОЭ.
При расположении фурункула на конечностях (как правило, на коже тыла кисти и пальцев) он может осложниться лимфангиитом (воспалением лимфатических сосудов) и лимфаденитом (увеличением лимфатических узлов).
При расположении фурункула на коже лица, особенно на верхней губе или в носогубном треугольнике, может развиться самое тяжёлое осложнение фурункула – гнойный тромбофлебит (тромбоз с воспалением стенки вены и образованием тромба, закрывающего её просвет) лицевых вен, который часто впоследствии приводит к развитию гнойного менингита (воспаление оболочек головного мозга) и даже сепсиса (заражения крови). При сепсисе могут образовываться многочисленные абсцессы (гнойное воспаление тканей с их расплавлением и образованием гнойной полости) в различных органах и тканях, чаще всего в костях, мышцах, околопочечной клетчатке, почках.
Носогубный треугольник – опасная зона расположения фурункулов
Прогноз при неосложнённом одиночном фурункуле, как правило, благоприятный и зависит от его расположения. При развитии осложнений прогноз определяется адекватностью и своевременностью лечения.
Профилактика фурункула сводится к соблюдению правил индивидуальной гигиены и предохранению кожи от травмирующих воздействий, а также от её мацерации (размягчения и разрыхления кожи в результате длительного воздействия на неё жидкости). Кроме того, достаточное внимание должно уделяться своевременному выявлению и лечению болезней, способствующих возникновению фурункула.
С целью профилактики осложнений фурункула недопустимо выдавливать фурункул, срезать пустулу бритвой и применять согревающие компрессы.
источник



 неправильное обращение с фурункулом на стадии роста: прокалывание и выдавливание, прогревание нарывов с гноем приводят к распространению инфекцию на здоровые клетки и увеличению воспалительного очага;
неправильное обращение с фурункулом на стадии роста: прокалывание и выдавливание, прогревание нарывов с гноем приводят к распространению инфекцию на здоровые клетки и увеличению воспалительного очага; Банеоцин;
Банеоцин;