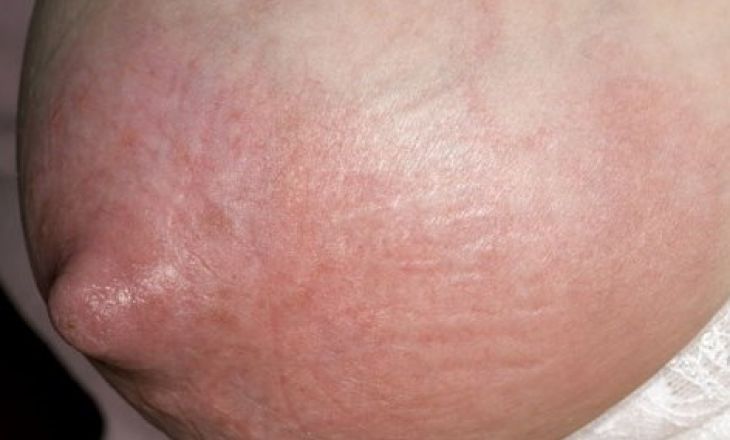
На какой бы части тела не появился фурункул, включая грудь, его «вызревание» будет сопровождаться сильными болезненными ощущениями, слабостью и, как минимум, раздраженностью.
Ведь облегчить нелегкое состояние часто не способны даже специалисты.
Остается только ждать, когда выйдет стержень, позаботиться о месте локализации фурункула и предупредить появление новых очагов недуга.
На первом этапе размножения патогенной бактерии, на кожном покрове появляется небольшое покраснение, напоминающее обычный прыщ. Однако спустя короткое время диаметр образования увеличивается, (окружающая его соединительная ткань также краснеет), уплотняется, вследствие чего посредине «шишки» образуется белая точка. Эта точка – и есть тот самый некротический стержень, внутри которого гнойное содержимое.
На фото видно как выглядит фурункул на груди:
Теоретически фурункул может появиться в любом месте, где есть волосяной покров или проходит сальная железа. Грудь попадает под оба фактора риска.
Особенно осторожными следует быть женщинам, которые беременны или кормят грудью. Их иммунитет несколько ослаблен особым состоянием организма, и его защитные силы не могут справиться со стафилококком. Как результат: образуется фурункул, развитие которого сопровождается болью и характерным зудом.
Следуя локализации воспалительного процесса, фурункулы диагностируются:
- на соске;
- на коже грудной железы;
- на ареоле;
- под молочной железой.
Даже единичный фурункул может спровоцировать целую палитру неприятных ощущений (боль, общее недомогание, головокружение, повышенная термометрия), если он находится на кожном покрове молочной железы. Причин для того немало:
- фурункул соприкасается с одеждой;
- кожа в данной части тела очень нежная;
- у беременных женщин грудь невероятно чувствительна;
- кормящая мама еще и вынуждена прикладывать малыша/сцеживать молоко.
Учитывая тот факт, что соски имеют множество нервных рецепторов, часто травмируются во время кормления грудничка, фурункулы на них сопровождаются несколько иными жалобами пациентов:
- боль носит простреливающий характер (в силу обильной иннервации);
- из груди выделяется патологическая жидкость, что особенно опасно в период лактации;
- увеличиваются подмышечные лимфоузлы;
- сосок может деформироваться.
Медицинские источники гласят, что основной причиной размножения золотистого/белого стафилококка является снижение иммунитета. В данную категорию относятся:
Однако, слабая защитная система организма – не единственная причина, по которой появляются фурункулы. Их возбудитель – патогенная бактерия, которой надо проникнуть в кожные покровы. Происходит это путем заражения организма через травмы/повреждения. Речь может идти даже о микроскопической царапине, которую больной просто не заметит.
Немаловажную роль играет также отсутствие элементарной гигиены. Особенно, когда в жаркое время года человек потеет, но не часто принимает душ.
Основным признаком заболевания является именно болезненная конусообразная шишка, которая проходит несколько этапов развития:
Стадия развития инфильтрата мягких тканей
Наблюдается небольшая припухлость, кожа краснеет, появляется образование, напоминающее прыщ.
Стадия нагноения волосяного фолликула/некроз тканей
Фурункул уплотняется, кожа на нем блестит, а посредине появляется белая точка. Это и есть некротический стержень, который говорит о нагноении волосяной луковицы и некрозе окружающих тканей. Организм страдает от общей интоксикации.
Выход некротического стержня/заживление
Гной давит на стенки фурункула, вследствие чего он «вскрывается», выпуская гнойный стержень. Если рана хорошо очистится, место прорыва заживет достаточно быстро, заполнившись грануляционной тканью.
О сопутствующей симптоматике «вызревания» фурункула может рассказать каждый пациент, поскольку она часто носит индивидуальный характер:
- умеренные/сильные боли (в зависимости от локализации фурункула);
- снижение трудоспособности;
- повышение температуры;
- слабость/недомогание;
- головные боли.
Локализация гнойников на груди связана, в первую очередь, с близким размещением лимфатических узлов. Соответственно, воспалительные гнойные процессы могут спровоцировать такие заболевания как лимфангит/лимфаденит.
Предельно осторожными следует быть и тем пациентам, в анамнезе которых имеются заболевания сердца, почек, сахарный диабет, а также новообразования онкологического характера. Тяжелое течение гнойного процесса лишь усугубит клиническую картину и спровоцирует осложнения инфекционного характера, сепсис, летальный исход.
Единичные фурункулы редко представляют угрозу даже ослабленному организму, но вот их массовое распространение слишком опасно даже для молодых людей.
Что уже говорить о кормящих мамах, которые даже при благополучном течении недуга могут обнаружить у себя мастит.
Бытует мнение, что с единичными фурункулами вполне реально справиться в домашних условиях. Однако одной лишь народной медицины может оказаться недостаточно, а применять лекарственные средства без назначения доктора чревато побочными явлениями.
Наиболее эффективной в плане воздействия на фурункулы оказалась местная терапия:
- Мази с вытягивающим свойством (Ихтиол, Левомеколь).
- Антисептические средства.
- Растворы обеззараживающего действия (зеленка, Фукорцин).
- Антибиотики.
- Ранозаживляющие средства (Солкосерил).
Учитывая особое положение беременных и кормящих женщин, многие из этих препаратов им противопоказаны. В таком случае назначаются медикаменты противовоспалительного характера в детской дозировке, витаминные комплексы, иммустимуляторы, антибиотики (Цефтриаксон), анестетики, жаропонижающие препараты. Лечение проводится под тщательным медицинским контролем.
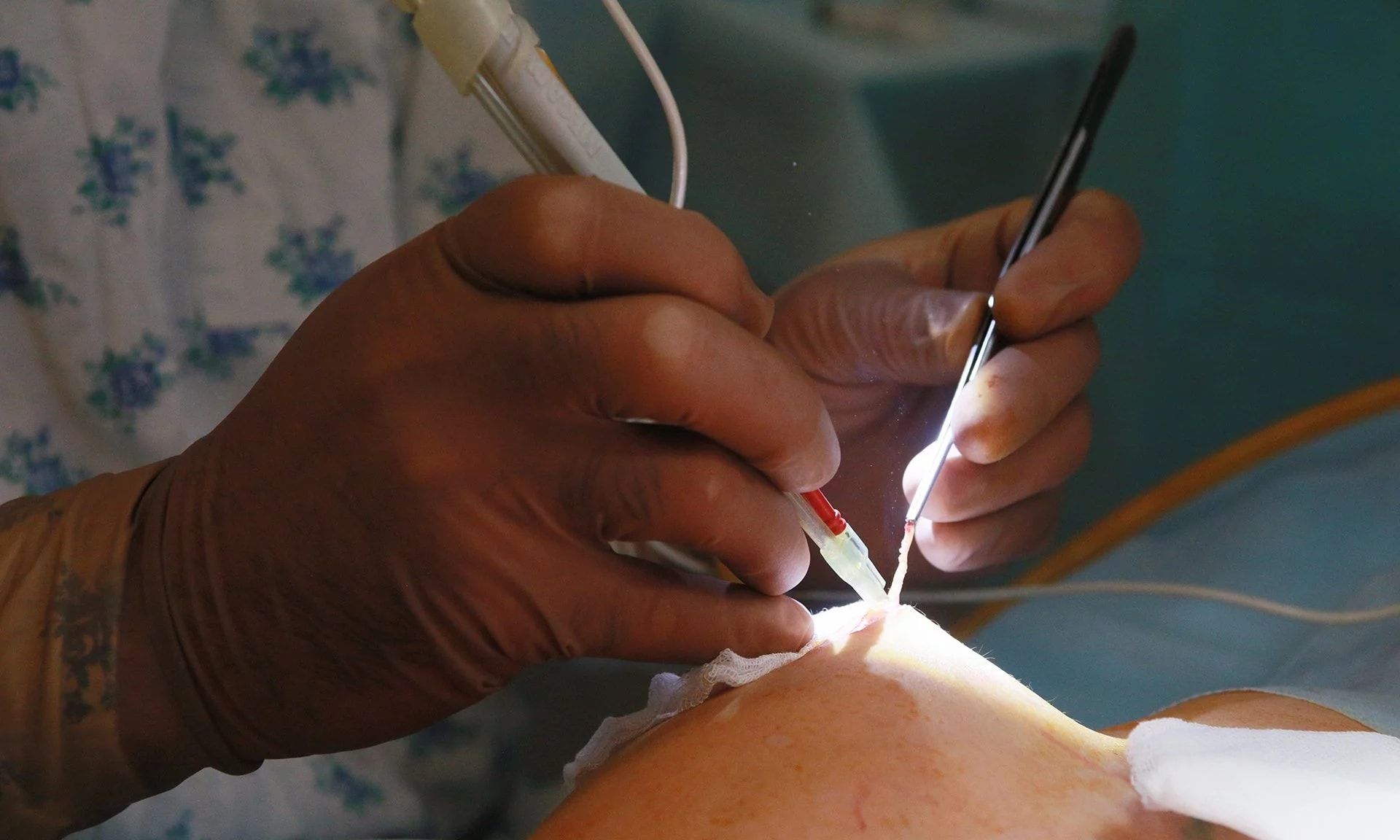
Хирургическое вмешательство требуется в тех случаях, когда некротический стержень не может выйти самостоятельно или его размеры не вписываются в общепринятые нормы. В таком случае хирург делает надрез (в стерильной операционной) и вынимает стержень. Операция не сложная и больной, если не обнаружено никаких осложнений, может сразу отправляться домой.
Лечение фурункула в любом случае должно состоять из местной терапии. Народные методы лечения могут иметь лишь сопровождающий характер и состоять, в основном, из тепловых компрессов (для вытягивания гноя), поднятия иммунитета с помощью особого витаминного питания, а также временного пребывания возле моря/горной местности.
Хотя, как показывает практика, некоторые рецепты народной медицины оказываются не менее эффективнымы, чем медикаментозная терапия:
- Влажное тепло (теплый компресс из обычной салфетки и воды значительно улучшит кровообращение, обезболит место локализации фурункула, ускорит выход некротического стержня).
- Куркума/молотый имбирь/мед. Все ингредиенты смешиваются в пропорции 2:1:3, добавляется щепотка соли и прикладывается к фурункулу на груди. Компресс стоит хорошо утеплить с помощью марли, пищевой пленки и оставить на ночь.
- Подорожник. Свежие листья следует лишь хорошо вымыть, приложить к гнойнику, закрепить стерильной повязкой.
- Сок алоэ. Срезанный лист растения приложить к фурункулу. Чем чаще менять листики, тем эффективней окажется противомикробное воздействие свежего сока.
- Пережеванный соленый ржаной хлеб. Смесь приложить к образованию и закрепить марлевой повязкой.
Для того, что снизить вероятность заражения золотистым стафилококком, а также не допустить его активного размножения, достаточно придерживаться нескольких простых правил:
- Нельзя пользоваться чужими личными вещами, в том числе предметами гигиены, одеждой, расческой.
- Следует регулярно проводить гигиенические процедуры, особенно, если наблюдается повышенная потливость.
- Любое повреждение кожи (царапина/травма/укус насекомого) надо вовремя обработать антисептическим средством.
- Важную роль играет качественное питание, отсутствие вредных привычек, закаливание, занятие спортом.
Фурункулы не настолько опасны, как может показаться, если к их лечению подойти комплексно и с медицинской помощью. Однако не стоит забывать о сопутствующих заболеваниях организма, а также состоянии иммунной системы.
источник
Здравствуйте, вчера во время приема душа провела рукой по левой груди и почувствовала легкую боль, если не касаться груди, то боли нет. Я это списала на то, что через 5 дней должна начаться менструация, и накануне у меня бывают неприятные ощущения в молочных железах. Сегодня утром опять почувствовала боль при прикосновении. Присмотрелась, на соске в нижней части был гнойник, воспаленный и болезненный, под тоненькой кожей соска видно было гной. Я его слегка прижала, гнойник лопнул и потек гной, промыла перекисью. Прошло несколько часов, гной больше не выделяется, участок из-под гнойника слегка болезненный, немного покрасневший, но в целом сосок не выглядит сильно воспаленным/опухшим, грудь выглядит обычно, не опухшая, не увеличенная, без покраснений. В целом самочувствие нормальное, температуры нет. Единственное, что могу отметить, что 2 дня появился болезненный прыщ на лице в области скулы, как внутренний воспаленный и один небольшой на подбородке (прыщи вообще бывают очень редко, подумала, что сказались погрешности в диете на праздники плюс ожидаемая менструация). УЗИ груди делала 29 апреля 2016 года вместе с обследованием у гинеколога и УЗИ малого таза (профосмотр, прохожу для себя раз в год), по груди всё в норме было, никаких отклонений, так есть очаговый аденомиоз. Роды — апрель 2013, окончание ГВ сентябрь 2015 г. (не кормлю уже 1,5 года), мне 34 года.
О чем может свидетельствовать данный гнойник? (ужасно боюсь рака).
Спасибо.
Здравствуйте! Спасибо Вам за внимание к моему вопросу. Я вчера всё таки смогла попасть на УЗИ и к маммологу-онкологу очно, т. к. к утру опять был гнойник. На УЗИ вообще сказали, что всё в норме и никаких патологий, доктор сказал, что это была закупорка протока, вскрывал какой-то страшной иголкой. Удивило, что вообще никаких лекарств не выписали) Но вроде бы сегодня уже заживает, как обычная ранка. К сожалению, фото приложить бы не получилось, потому что на самом деле этот гнойник маленький, буквально пару мм, я бы просто нормально не смогла бы сфотографировать.
Единственное, что я не спросила у врача (так как иголка навела на меня страх и ужас), почему могла произойти закупорка протока?
Если вы не нашли нужной информации среди ответов на этот вопрос , или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос , и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту . Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях .
Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 47 направлениям: аллерголога , венеролога , гастроэнтеролога , гематолога , генетика , гинеколога , гомеопата , дерматолога , детского гинеколога , детского невролога , детского уролога , детского хирурга , детского эндокринолога , диетолога , иммунолога , инфекциониста , кардиолога , косметолога , логопеда , лора , маммолога , медицинского юриста , нарколога , невропатолога , нейрохирурга , нефролога , онколога , онкоуролога , ортопеда-травматолога , офтальмолога , педиатра , пластического хирурга , проктолога , психиатра , психолога , пульмонолога , ревматолога , рентгенолога , сексолога-андролога , стоматолога , уролога , фармацевта , фитотерапевта , флеболога , хирурга , эндокринолога .
Мы отвечаем на 96.1% вопросов.
источник
Возникает фурункул на груди чаще, чем на других участках тела. Встретить данное заболевание можно на грудине у женщин, практически никогда у мужчин. Связано это с особенностями строения женского организма. Возникший чирей на груди может привести к опасным последствиям, если его должным образом не лечить.
Фурункул подразумевает под собой воспалительный процесс, который развивается в сальной железе или волосяных фолликулах. Возникает воспаление под слоем эпидермиса, где растут волосы. Постепенно образование выступает наружу в виде гнойничка. Если на грудине у женщин развивается больше одного чирья, то это заболевание называется «фурункулез». Запускать его нельзя, так как это чревато серьезными осложнениями.
Развивается фурункул быстро, так как на молочной железе расположено множество кровеносных сосудов. Всё это приводит к увеличению количества гнойного содержимого. За один день маленький прыщик может перевоплотиться в большое уплотнение. Через 3 дня можно увидеть скопление гноя и сформированный стержень.
Когда возникает фурункулез, всё это отображается на состоянии здоровья человека:
- происходит повышение температуры тела;
- ухудшается самочувствие;
- на месте чирья появляется пульсирующая боль.
Воспаление имеет возможность появиться в любой части груди и даже на животе. Больше всего опасен фурункул, возникший на соске, ведь тут расположено большое количество нервных окончаний и молочные притоки, которые могут подвергнуться некрозу. Если мать кормит ребенка грудью, то это может привести к заражению молока инфекцией.
Возбудителем инфекции считается золотистый или белый стафилококк. В некоторых случаях инфекция смешанная, так как стафилококк сочетается со стрептококком. Возникает воспалительный процесс после полученных травм (укусов или расчесываний).
Небольшие микротрещины могут появиться в области соска при кормлении ребенка грудью. Если женщина имеет большой бюст и плохо соблюдает её гигиену, то фурункул может возникнуть под грудной железой.
Развитие фурункула на груди может возникнуть не только из-за нарушения правил гигиены, но и из-за следующих факторов:
- ослабление иммунитета;
- гиповитаминоз;
- плохое питание;
- резкое перегревание или переохлаждение.
Также часто возникает фурункул из-за нарушений обмена веществ и в период вынашивания ребенка.
Основными факторами, которые предрасполагают к появлению фурункула, является:
- ожирение;
- малокровие;
- метаболический синдром;
- сахарный диабет;
- употребление наркотиков и алкоголя;
- беременность.
Основным условием для появления фурункула считается попадание инфекции в дерму. Проникнуть туда она может через протоки кожных желез, полученные повреждения или через кровь.
На начальной стадии развитие фурункула можно даже не увидеть. Развитие данного заболевания делиться на 3 основные стадии:
- Развитие инфильтрата.
- Нагноение.
- Процесс заживления.
Если происходит развитие инфильтрата, то возле волосяного фолликула происходит воспалительный процесс. Кожа сверху становится болезненной и начинает сильно чесаться. Позже возникает покраснение и формируется красный прыщ. Внутри фурункула кожа становиться уплотненной.
На стадии нагноения возникает воспалительный процесс. Фурункул начинает болеть, а эпидермис приобретает синий оттенок. У пациента может увеличиться размер лимфоузлов, которые расположены в подмышечных впадинах, и повыситься температура тела.
Позже формируется папула с гноем. Данный процесс заканчивается тем, что фурункул вскрывается и с него выходит накопившееся гнойное содержание.
На стадии заживления происходит очищение пустулы и зарастание раны соединительной тканью. Длительность процесса развития фурункула составляет около 10 дней.
Если неправильно лечить такое заболевание, то абсцесс может распространиться по всему телу и перейти в более серьезное заболевание – карбункул.
Когда на груди появляется фурункул, человека часто беспокоят такие симптомы:
- боль в месте воспаления;
- припухлость молочных желез;
- общее недомогание;
- головные боли;
- повышение температуры тела.
Если гнойник возник на сосочках, то пациенты могут иметь патологические выделения, простреливающие боли и изменение формы соска.
Когда через трое суток на фоне снижения температуры возникнет быстрое её увеличение до 40˚С, боли в молочной железе и покраснения, это говорит о развитии мастита.
Диагностировать проблему, связанную с фурункулом, во время обращения к врачу не является проблемой. Женщинам можно прийти на прием к маммологу или хирургу, которые быстро определят данное заболевание. Окончательный диагноз может подтвердить врач после проведения полного обследования организма, который включает в себя:
- изучение жалоб пациента;
- физический осмотр;
- сбор информации о жизни пациента;
- дополнительные обследования.
Во время диагностики пациента с гнойником врач особое внимание обращает на следующие моменты:
- изменение формы соска;
- увеличение подмышечных лимфоузлов;
- асимметричность молочной железы.
Во время осмотра важно выполнить пальпацию груди, которая нужна для определения гнойных образований. Выявить фурункул можно с помощью ультразвукового сканирования молочной железы. Если будут выявлены абсцессы, то нужно выполнить пункцию, чтобы изучить полученный материал. Данное исследование нужно проводить, чтобы исключить онкологию и определить возбудителя данного заболевания.
Если на теле будет заметен гнойник, который не проходит длительное время, то это является показателем на назначение:
Такая детальная диагностика дает возможность врачам определить состояние здоровья пациента и подобрать эффективную методику его лечения.
Лечение фурункула проводится в домашних условиях по назначению врача. В зависимости от стадия заболевания пациентам выписывают подходящие лекарства.
Во время воспалительного процесса грудь обрабатывают Ихтиолом. Пациенту нужно поддерживать сухое тепло и УВЧ в небольших дозах. Для повышения иммунитета врач выписывает витамины.
Место воспаления после вскрытия гнойника необходимо обязательно обработать перекисью водорода, которая позволяет устранить все выделения и продезинфицировать кожу. После обработки на фурункул накладывают марлевую повязку с гипертоническим раствором для его дезинфекции.
Часто под повязку наносят антибактериальные мази в виде Левомеколя, Ихтиола и Бетадина. Во время процесса заживления можно смазывать кожу косметическими средствами для быстрой регенерации кожи.
Если происходит повышение температуры тела, то врач назначает антибиотики. Большие в размерах и осложнённые фурункулы хирург может разрезать для дальнейшей очистки. Принимает такое решение доктор. Если врач решил проводить хирургическое лечение, то проходит оно в стерильной операционной комнате.
После выполнения операции рекомендуют общую и местную терапию. Продолжительность приема препаратов подбирается врачом для каждого пациента индивидуально. Средний курс лечения длится 10 дней.
Не стоит приравнивать фурункул к простому прыщику, ведь он имеет иную структуру и может привести к инфекционному маститу. Если возникают подозрения на распространение инфекции по всему телу, нужно обязательно показаться специалисту.
Профилактика фурункула необходима всем, но особенно внимательно к ней должны отнестись беременные женщины, кормящие матери и люди с ослабленным иммунитетом. Конкретных способов профилактики такого заболевания ещё не разработано. Но врачи просят придерживаться следующих рекомендаций:
- носить специальные бюстгальтеры;
- соблюдать ежедневную гигиену;
- часто делать «воздушные» ванны для груди;
- правильно кормить ребенка грудью.
Если возникнут на груди фурункулы, то это повод для обращения к врачу. Развитие гнойных осложнений может привести к ампутации молочной железы. Поэтому не рекомендовано заниматься самолечением.
источник
Такое заболевание, как абсцесс грудной железы не возникает самостоятельно. Оно является осложнением мастита, кисты или опухоли груди. Может абсцесс возникать и у мужчин – вследствие патологий, при которых у них сильно меняется баланс половых гормонов.
Заболевание представляет собой появление в молочной железе полости, заполненной гноем; вокруг нее находятся здоровые молочные дольки и жировая ткань. В 90% случаев она возникает в период грудного вскармливания, в течение первых двух месяцев после родов. Абсцесс молочной железы может сформироваться после ее травмы, когда в результате ушиба тканей органа образуется гематома.
Диагностика заболевания не требует каких-то дорогостоящих или длительно выполняемых видов исследования: абсцесс груди выявляется уже при осмотре хирурга или маммолога, а подтверждается с помощью УЗИ молочной железы. Лечение патологии – только хирургическое. Оно заключается во вскрытии и очистке гнойной полости от содержимого. После операции нужно пройти курс лечения антибиотиками.
Заболевание возникает, когда внутрь ткани грудной железы попадают бактерии. В основном, это стафилококк, стрептококк или их сочетание, но может быть и комплекс из золотистого стафилококка и протея или кишечной палочки.
Возбудитель проникает внутрь органа обычно через сосок. Так абсцесс при ГВ возникает при неверном прикладывании ребенка к груди; при неправильной форме соска, когда малыш вынужденно травмирует сосок деснами, что приводит к образованию трещин; при чрезмерном трении околососковой зоны мочалкой или удалении около ареолы волос.
Последние две причины могут послужить удобным местом для проникновения инфекции и вне периода лактации, когда в открытые ранки на коже груди попадает грязь с рук, белья.
В послеродовом периоде абсцессу «удобно» развиваться в той области, где произошел застой молока, или вследствие закупорки млечных протоков образовались кисты их более глубжележащих отделов.
Причинами этому становятся отказ от грудного вскармливания, ситуации, когда женщина не опорожняет млечные синусы и протоки (не сцеживает оттуда молоко), а также недоразвитие сосков и заболевания самого ребенка, из-за чего малыш сосет совсем немного молока. Способствовать формированию гнойной полости будет большой объем грудной железы, когда ее нижние отделы сильно опускаются вниз, и молоко из них выводится плохо.
В остальное время, в том числе во время беременности, отличным субстратом является гематома (даже минимальных размеров), образованная в глубине тканей железы в результате травмы. Мастит, а за ним и абсцесс груди, развиваются, если бактерии проникают в мягкие ткани груди из внутренних органов, пораженных бактериальной инфекцией – агрессивной и не получающей адекватного лечения.
Абсцесс развивается чаще, если инфекция попала в грудную железу на фоне таких состояний, как:
p, blockquote 13,0,0,0,0 —>
- снижение общего иммунитета: после родов, вследствие переносимой вирусной инфекции или приема препаратов, которые угнетают иммунитет;
- переохлаждение мягких тканей грудной клетки;
- сильный стресс;
- обострение остеохондроза или острое заболевание позвоночника в грудном отделе, из-за чего молочная железа не получает достаточной нервной регуляции;
- опухоли груди доброкачественного и злокачественного течения;
- гормональные нарушения.
У мужчин абсцессы грудных желез возникают вследствие травмы, попадания в железу бактерий из инфицированных органов, а также нарушения гормонального баланса, из-за чего эстрогенов в организме мужчины становится больше, чем мужских гормонов.
Последняя ситуация может возникнуть по причине заболеваний надпочечников, яичек, гипофиза или гипоталамуса. Но она может быть обусловлена накоплением жировой ткани – источника эстрогенов – вследствие употребления большого количества спиртных напитков, приема препаратов типа «Ранитидин», «Фамотидин», «Каптоприл», питья анаболических стероидов без достаточной физической тренировки. Ложная гинекомастия, то есть увеличение груди у мужчины за счет жировой ткани, может возникнуть вследствие ожирения или сахарного диабета.
Заподозрить наличие у себя этого заболевания можно в случае, если женщина недавно родила и кормит ребенка, или у нее (или у мужчины) 3-5 суток назад произошла травма грудной железы. И на этом фоне возникли такие симптомы абсцесса молочной железы:
p, blockquote 17,0,0,0,0 —>
- повышенная чувствительность груди, которая постепенно сменяется сильной болью в железе;
- повышение температуры тела – со временем до все более высоких цифр;
- молочная железа увеличивается в объеме;
- ее больно ощупывать, при этом можно найти эпицентр болевых ощущений. Со временем кожа над ним становится более горячей, краснеет (это невозможно, если гнойная полость формируется в глубоких слоях органа);
- боль в грудной железе усиливается при ходьбе, прыжках, тряске в транспорте. Кормить ребенка невозможно из-за сильнейших болевых ощущений;
- в подмышечной области (обычно – с этой же стороны) можно прощупать увеличенные, болезненные и подвижные лимфоузлы;
- не всегда, но зачастую появляются выделения из соска, которые носят гнойный характер (желтоватые, сероватые или зеленоватые);
- с первого дня возникают симптомы интоксикации: утомляемость, слабость, исчезновение аппетита, тошнота, редко – рвота. Учащается сердцебиение, могут быть нарушения ритма.
Если силы иммунитета достаточны, и он сам частично справляется с бактериальной инфекцией, формируется вялотекущий воспалительный процесс – хронический абсцесс молочной железы. В этом случае симптомы патологии менее выражены: температура – до 38 градусов, боль постоянная, колющая или дергающая, но не мешающая спать, аппетит – сниженный, но выраженной тошноты и рвоты нет.
Если не произвести вскрытие абсцесса, который уже сформировался, давление гноя в полости все больше увеличивается, и он может прорваться внутрь железы или, если гнойник находится в задних отделах органа, в грудную полость. Чтобы этого не случилось, нужна своевременная диагностика заболевания.
Диагноз «Абсцесс молочной железы» ставит хирург или маммолог. Иногда специалисту для этого достаточно визуального осмотра и ощупывания молочной железы, но зачастую назначаются дополнительные исследования. Так, абсцесс хорошо виден на УЗИ, где определяется как гипоэхогенный очаг круглой формы, определяющийся на фоне отечной ткани.
Для того же, чтобы правильно подобрать антибиотики, применяется бактериологический посев отделяемого из соска, а иногда – посев материала, полученного при пункции гнойной полости.
Если вдруг при анализе патогенной микрофлоры не выявлено (что бывает, если посев провести уже после начала антибактериальной терапии или в случае, когда полость абсцесса не сообщается с млечными протоками), причина заболевания остается неизвестной. Диагноз в этой ситуации звучит как «Абсцесс неуточненной этиологии», а лечение патологии проводится антибиотиками широкого спектра.
Основное лечение абсцесса молочной железы – неотложное хирургическое вмешательство. Проводить его нужно в хирургическом стационаре, после госпитализации. Заключается операция в том, что под общей анестезией проводится вскрытие гнойной полости, очищение ее от содержимого, промывание антисептиками.
Хирурги делают разрез, идущий от соска к периферии железы, по ее радиусу. Они осматривают пораженную железу, отслеживают возможные сообщения для гноя. Далее нужно соединить естественные и патологические ходы в одну полость, разрушив перемычки между ними тупым инструментом. Тщательно прижигают и перевязывают все кровоточащие сосуды, чтобы избежать образования гематомы в послеоперационном периоде.
Заканчивается операция дренированием полости и накладыванием не тугих швов, которые не будут стягивать отечные ткани железы, тем самым усиливая воспаление. Женщину оставляют под наблюдением на 1-3 суток, в течение которых хирург осматривает железу, промывает очищенную от гноя полость антисептиками – во избежание рецидивирования инфекции.
Только когда отек спадет, а по дренажу перестанет выделяться любое содержимое, операционную рану ушивают «наглухо», и могут выписать пациентку домой. Перевязки нужно будет выполнять ежедневно, тогда уже через 3-4 недели наступит выздоровление. В течение этого периода нельзя греть грудь, выполнять физические нагрузки, кормить ребенка.
После того, как удаление абсцесса было выполнено, назначается антибактериальная терапия. Она включает антибиотики широкого спектра: Цефтазидим, Цефтриаксон, Гентамицин, Цефуроксим.
Абсцесс груди формируется не один день, но вскрывать его нужно, только когда он полностью «созрел». Тогда можно будет очистить ткани от гноя, который будет виден визуально. Если не вскрыть несформированный абсцесс груди (когда гноеродные микробы уже колонизировали жировую клетчатку железы, но еще не вызвали ее расплавления), а начать применение комплекса из рациональной антибактериальной и местной терапии, можно избежать операции.
Для местного лечения рекомендуется гепариновая мазь. Она разжижает кровь в месте нанесения, благодаря чему улучшится питание пораженного участка железы и очищение его от гноеродной флоры (обязательно – на фоне длительной антибактериальной терапии). Кроме того, мазь обладает противомикробной и противовоспалительной активностью, способствуя дополнительному воздействию на гноеродные микроорганизмы. Один минус: ее нельзя применять при беременности.
В период ожидания ребенка, в дополнение к антибактериальной терапии и хирургическому вмешательству может проводиться лечение народными средствами (его возможность согласовывается с лечащим хирургом).
Могут применяться такие рецепты:
p, blockquote 35,0,0,0,0 —>
- Компресс из лука. Существует 2 основных способа применения этого растения. В первом – натрите свежую сочную луковицу на мелкой терке, прикладывайте кашицу к больному месту, держа ее там по 5 часов и заменяя новой. Второй рецепт – это использование запеченной луковицы. Для этого лук запекают, растирают в кашицу, после чего смешивают с равным количеством тертого хозяйственного мыла. Такой компресс прикладывается на 3 часа, дважды в сутки.
- Медовая мазь. Ее готовят из равных частей меда, 70% спирта и мази Вишневского. Сразу после смешивания мазь готова к нанесению ее на кожу на 12 часов. После этого грудь моют и накладывают на болезненный участок новую порцию медовой мази.
- Компресс из сока алоэ. Возьмите один из нижних листьев растения, вымойте его с мылом, измельчите в кашицу. Ее нужно прикладывать к гнойнику, фиксируя марлевой повязкой. Менять компресс – каждые 12 часов.
После стихания острого воспаления (на стадии заживления), обязателен правильный массаж железы и курс физиопроцедур, которые ускорят регенерацию тканей.
p, blockquote 36,0,0,0,0 —> p, blockquote 37,0,0,0,1 —>
Если вовремя, при появлении первых же симптомов, обратиться к врачу, а затем тщательно выполнять все его рекомендации, возможно полностью вылечить абсцесс и сохранить внешний вид и функциональность молочной железы.
источник
Абсцесс молочных желез – это воспаление участка мягкой ткани молочной железы, который наполняется гноем. Один из разновидностей осложнения после первичных заболеваний груди, таких как: мастит, гематома, кисты или прочих гнойно-воспалительных проблем. Заболевание протекает остро, с повышением температуры, и при несвоевременном лечении может привести к критическому состоянию организма.
По международной классификации болезней, или МКБ 10, ему присвоен код O91.1 «Абсцесс молочной железы, связанный с деторождением» и N60-N64» Болезни молочной железы».
Основной группой, страдающей абсцессом, являются женщины, иногда кормящие матери, особенно когда они впервые после родов начинают кормить грудью. Так же подвержены новорожденные, взрослые мужчины и подростки, хотя у последних двух групп это редкое явление.
По классификации абсцесс маммологи делят на следующие разновидности:
- Подкожный абсцесс , определяется проще остальных, так как расположен неглубоко под кожей и виден по гнойным скоплениям. Очаг определяется на ощупь.
- Субареолярный абсцесс находится в районе сосков, встречается у кормящих женщин.
- Интрамаммарный абсцесс находится в глубине желез груди.
- Ретромаммарный абсцесс расположен между жировой клетчаткой и грудными мышцами. Считается опасным видом, так как грозит выходом гноя в грудную полость.
По заражению абсцесс делится на односторонний (встречается чаще), и двухсторонний, когда поражены обе молочные или грудные железы.
По количеству гнойников абсцессы делятся на одиночные и множественные.
Главной причиной абсцесса является инфекция, которая попадает в молочную или грудную железу через трещины на сосках у кормящих матерей, либо при повреждении ткани. Возбудителями абсцесса являются стафилококковая и стрептококковая инфекции. В связи с ослабленным иммунитетом они поражают уязвимые участки. Также встречается появление абсцесса из-за переохлаждения или гормонального нарушения. Воспаление волосяного корня тоже является причиной абсцесса, образуя нарыв. Провоцировать абсцесс могут наличие пирсинга, курение, отказ от кормления грудью и как результат застой молока, ослабленный иммунитет.
Абсцесс грудной железы образуется также наряду с такими болезнями, как:
- галактофорит, или воспаление молочных протоков
- лактостаз, или застой молока в молочных железах
- мастит, или воспаление паренхимы молочных желез
- новообразования в молочных железах.
При травмировании грудной клетки в основном страдают молочные железы. Внутри тканей сосуды лопаются, образовывая гематомы, которые при наличии инфекции в организме, начинают гноиться. При абсцедировании гнойные образования проникают в ткани и вызывают воспаления.
Симптомами абсцесса являются:
- боли в молочной или грудной железе, не снимаемые даже болеутоляющими средствами, носящие распирающий и давящий характер
- поднятие температуры до 38 градусов и озноб
- образование плотности вокруг воспаления
- отеки и покраснения кожных покровов в районе абсцесса
- у кормящих женщин изменение свойств молока: запах, консистенция, цвет
Если абсцесс образовался из-за повреждения молочной железы, тогда его признаки активизируются через три дня и более. Больных также беспокоит боль, особенно усиливающаяся при тряске, ходьбе. При пальпации на ощупь определяется точный очаг заболевания. Возможно вытекания гноя из соска, местами с кровяными выделениями. Лимфоузлы в подмышках на стороне воспаления увеличиваются и приносят болевые ощущения. Воспаление может провоцировать тошноту, рвоту, учащенное сердцебиение и слабость.
Некоторые симптомы появляются в зависимости от вида болезни.
Если при подкожном воспалении образуется уплотнение и покраснение, то при ретромаммарном абсцессе внешних признаков на молочной железе не наблюдается, так как гнойное воспаление находится глубоко в тканях.
Воспаленная молочная железа приподнимается немного вверх. По симптоматике выявляется полная картина абсцесса.
Для лечения и устранения абсцесса необходимо незамедлительно обратиться к врачу. Это заболевание могут наблюдать маммолог, гинеколог или хирург. Сначала проводится внешний осмотр больного места и прощупывание его пальцами. Для диагностики врачу могут потребоваться следующие процедуры:
- Рентген молочной железы (маммография). Помогает определить форму и размеры очага воспаления. На снимке абсцесс имеет вид кольца со светлой серединой. Плюсом является хорошее качество изображения, благодаря чему видны гнойные образования маленьких размеров. А минус рентгена в том, что он не передает полную картину состояния воспаления на фото.
- УЗИ или сонография молочной железы. Делается для изучения гнойников, их количества, размеров и области их нахождения. Показывает стадию воспаления, и есть ли у него капсула. На сонографическом снимке очаг похож на пятно темного цвета, которое в зависимости от стадии абсцесса имеет размытые или четкие границы. Под пятном расположена дорожка, которая говорит о присутствии гнойной жидкости. Минусом УЗИ является слабое разрешение снимка, которое не позволяет наблюдать небольшие гнойники.
- Компьютерная томография. Назначается, если результат не достаточно ясен. Либо выявляет ретромаммарный абсцесс, не определяемый другими видами обследований. Это идеальный способ исследования любых образований в груди, так как предоставляет очень подробную информацию о воспалении. При УЗИ ультразвук не может проникнуть глубоко в толщу ткани, рентген не показывает полное пространство, оно не помещается на снимке. Минусы исследования в том, что оно дорогостоящее и имеет высокий уровень облучения. Томография назначается в экстренных случаях.
- Пункционная биопсия – сбор биоптата (тканей груди, гноя) с помощью длинной иглы и его изучение с помощью микроскопа.
В лабораторных условиях проводят общий анализ крови и бактериологические исследования. По крови определяется количество лейкоцитов, а по гнойным выделениям определяется возбудитель инфекции.
Дифференциальная диагностика данного заболевания проводится при гематомах, фиброаденомах, флегмоной или карциномой молочной железы. В нее входят такие процедуры, как цитограмма выделений из соска, пункция воспалительного очага и биопсия ткани, которая передается на гистологию. Видео проведения исследований при абсцессе можно найти в интернете.
Рассмотрим возможные направления лечения.
Для лечения абсцесса грудной железы требуется хирургическое вмешательство. Во время операции хирурги вскрывают воспаленный участок и проводят дренирование, то есть выводят гной из очага. Перед вскрытием делается несколько разрезов от соска к основанию груди, все гнойные скопления соединяются и высасываются, затем рана обрабатывается антисептическим раствором. Устанавливается дренаж в виде трубки для высасывания остатков гнойной массы. После установки дренажа разрез ушивается не полностью. В течение трех дней дренаж остается в полости. После прекращения выделений железа зашивается окончательно.
В случае одного воспалительного очага возможна пункционная аспирация, то есть высасывание гнойной жидкости с помощью шприца и введение в освободившееся пространство антибиотика. Процедура дает меньшую эффективность, но не оставляет рубцов. Во время процесса заживления проводятся регулярные перевязки и промывание области раны антисептическими препаратами.
Совместно с хирургическими процедурами врач может назначить лечение антибактериальными препаратами. В зависимости от вида возбудителя инфекции антибиотикотерапия может включать в себя пенициллины, фторхинолоны, цефалоспорины. Иногда врач может назначить компресс с димексидом.
Если произошла интоксикация организма и гнойные поражения были достаточно объемными, может использоваться инфузионная терапия. Она используется для выведения из организма токсических веществ.
Нестероидные противовоспалительные препараты применяют в хирургии для облегчения болевых ощущений, снижения воспаления и нормализации температуры. Для этого через капельницу вводятся глюкоза, белок, солевой раствор, электролиты, сыворотка крови.
После длительного медикаментозного лечения необходимо начать прием иммуномодулирующих препаратов. При грудном вскармливании обязательно прекратить кормление воспаленной грудью во время лечения и периода восстановления. После снятия воспалительного процесса показаны массажи и физиопроцедуры.
На самом начальном проявлении абсцесса, когда бактерии еще не расплавили ткань грудной железы, есть возможность избежания оперативного вмешательства. Для этого используют гепариновую мазь. Она снимает воспаление и выполняет антибактериальную функцию. Также помогает разжижать кровь в месте воспаления, чтобы не образовывались сгустки. Совместно с мазью проводится также лечение антибиотиками. Гепариновой мазью нельзя пользоваться во время беременности.
На начальной стадии абсцесса можно воспользоваться в домашних условиях народными средствами:
- Компрессы из лука. Существуют два способа лечения луком. В первом случае свежая луковица натирается на терке для образования кашицы, ее перекладывают на марлю, затем наносят на больную грудь и оставляют на 5 часов. Через время компресс меняется. Для второго способа необходимо запечь луковицу и смешать с хозяйственным мылом, натертым на терке. Также нанести на марлю и приложить к груди на три часа, дважды в день процедура повторяется.
- Мазь из меда. Приготовить смесь из меда, мази Вишневского и 70% этанолового спирта в равных частях. Такой компресс наносится на больное место на 12 часов.
- Компрессы из алое. Нижний лист алоэ измельчить до состояния кашицы, с помощью марлевой повязки наложить на молочную железу на 12 часов.
Для предупреждения и профилактики абсцесса молочной железы необходимо хорошо и правильно питаться, отказаться от курения, не делать пирсинг сосков, своевременно выявлять эндокринные нарушения, укреплять иммунитет, вести здоровый образ жизни.
Для кормящих женщин профилактика абсцесса заключается в полном и своевременном сцеживании молока, постоянной гигиене молочных желез.
Перед кормлением обязательно мыть руки, принимать воздушные ванны груди, беречься от переохлаждения. При образовании трещин сосков необходимо вовремя их лечить и регулярно менять нательное белье.
Для лечения трещин можно использовать масла с ранозаживляющими свойствами (облепиховое, персиковое), мази Пурелан, Бепантен, Ретинол, Декспантенол, витамин А в растворе. Если своевременно обратиться за медицинской помощью и пройти полный курс лечения, то заживление раны пройдет быстро и молочные железы восстановят свои функции.
источник
В маммологии воспаление соска относят к одной из разновидностей патологий молочных желез. Чаще всего данное состояние проявляется и диагностируется у кормящих женщин (в комплексе с послеродовым маститом). Его код по МКБ 10 – класс XV (беременность, роды и послеродовой период) – O91.0 (связанные с деторождением инфекции соска).
Однако наблюдаются не связанные с лактацией воспаления соска (телит), а также воспаление ареолы соска (ареолит); согласно МКБ 1, их код – N61 (болезни молочной железы). Проблемы с воспалением сосков могут возникать не только у женщин, но и у мужчин.

В большинстве случаев патогенез развития воспаления соска и окружающей его ареолы имеет инфекционный характер. Инфекция – как правило, Staphylococcus aureus или Streptococcus agalactiae – проникает в сосок через находящиеся на его верхней поверхности млечные поры или же через имеющиеся на соске трещинки и другие микроповреждения. Результатом может стать стафилококковая пиодермия сосков (импетиго) или стрептококковый пиодерматоз – гнойничковое воспаление ареолы соска. Возможно и появление фурункула в непосредственной близости от соска.
Также отмечаются следующие возможные причины воспаления соска:
- сухость кожи, приводящая к появлению трещин сосков;
- травма соска;
- дерматоз (возникает из-за раздражения кожи бельем и одеждой, моющими и косметическими средствами и т.п.);
- экзема соска (подробнее см. – Экзема на сосках);
- кандидоз (поражение грибом Cand >
Кроме того, воспаление соска у женщин является одним из симптомов доброкачественного образования в его протоках – аденомы, а также может быть при первичном гипотиреозе, то есть недостатке гормонов щитовидной железы (приводящему к дисбалансу ТТГ рилизинг-гормона и повышенному синтезу пролактина).
Кроме перечисленных причин возникновения воспалительного процесса в области сосков (кроме двух последних), воспаление соска у мужчин часто сопутствует гинекомастии – патологическому увеличению грудных желез, связанному с эндогенным дисбалансом гормонов в организме либо приемом анаболических стероидов. Также подобным воспалениям подвержены мужчины с иммунной недостаточностью и сахарным диабетом.
Маммологи подчеркивают, что воспаление соска у женщин, имеющее вид сквамозного дерматита или мокнущей экземы, на самом деле может быть симптомом рака Педжета – онкологического заболевания соска и его ареолы.

Как совершенно справедливо замечают медики, симптомы воспаления соска могут варьироваться в зависимости от его причины, интенсивности и индивидуальных особенностей организма. Признаки воспаления соска у женщин, как и симптомы воспаления соска у мужчин могут быть постоянными или ощущаться только при осмотре или сжатии соска; могут постепенно возрастать в течение длительного времени, но могут появиться внезапно, например, как воспаление соска при беременности, а также воспаление сосков при грудном вскармливании. Симптомы могут проявляться в одной груди либо сразу в обеих. Повреждения сосков в виде трещин приводят к крайней болезненности в ходе кормления младенца, а из трещин могут выделяться сукровица и даже кровь. Инфицирование вызывает появление гнойных выделений, и первые признаки воспаления соска инфекционной этиологии могут проявиться внезапно и включать: отек области соска или всей грудной железы; повышенную чувствительность соска, болезненность и зуд; боль или жжение во время кормления грудью; покраснение кожи; болезненный «комок» в груди; ощущение жара в молочной железе; повышение температуры тела до +38,5°С и более, озноб; увеличение подмышечных и шейных лимфатических узлов; общую слабость.
Симптомы воспаления соска дерматозного характера проявляются появлением эритемы и шелушением покрасневшей кожи; при экзематозном происхождении патологии – зудом, жжением, покраснением соска и ареолы с образованием мокнущих участков, покрывающихся струпьями. Грибковое воспаление соска при схожих признаках у кормящей мамы может вызвать кандидоз (молочницу) в полости рта младенца. См. – Лечение молочницы у новорожденных. А для герпевирусного воспаления характерны сильный зуд и папулы с серозным содержимым.
Признаками импетиго в области соска являются покраснение и отечность участков дермы с образованием мелких гнойников, которые после самопроизвольного вскрытия трансформируются в корочки, а под ними возникают изъязвления. Температура тела при этом субфебрильная, и пациенты жалуются на общее плохое самочувствие.
При протоковой эктазии (обычно двусторонней) симптомы воспаления соска выражаются болью, пруритом, отеком и липкими выделениями. При пальпации ареолы часто можно выявить трубчатые структуры расширенных протоков.
К уже отмеченным клиническим признакам при воспалении соска, вызванной аденомой, следует добавить прощупываемое эластичное округлое образование в тканях соска.
Первые признаки воспаления ареолы соска, ставшего результатом воспалительного процесса в железах Монтгомери, проявляются в виде набухания одного или нескольких бугорков, их болезненности и появления коричневатых или бесцветных выделений.
Если воспаление вокруг соска вызывается гидраденитом, то у пациентов, в первую очередь, появляется воспалительный гнойный узел в соске (достаточно болезненный при пальпации), затем сосок опухает, краснеет, а после прорыва пустула начинается выделение гноя наружу.

Воспаление соска при беременности может быть следствием всех вышеперечисленных факторов, которые оказывают более сильное патогенное воздействие из-за физиологического снижения иммунитета и подавления мононуклеарного фагоцитоза у беременных.
Очевидные и всем известные причины, вызывающие воспаление сосков при грудном вскармливании, включают:
- связанные с лактацией трещины соска (МКБ 10 — O92.1) и их инфицирование;
- травмирование сосков во время кормления ребенка из-за ошибок в прикладывании его к груди;
- лактостаз и развивающийся на фоне застоя молока острый лактационный мастит;
- бактериальный мастит (бактериальная инфекция молочных протоков);
- несоблюдение гигиены молочных желез в период лактации.
У 80% появившихся на свет детей бывает нагрубание грудных железок, которое многие воспринимают как воспаление сосков у новорожденных. Данное явление, по заверениям педиатров, несмотря на возможные выделения из сосков, опасности не представляет и с течением времени проходит, так как из крови малыша постепенно уходят женские половые гормоны, полученные им от матери в период внутриутробного развития. Главное – соблюдать гигиену и следить, чтобы нагрубание не переросло в воспаление – с покраснением и повышением температуры, свойственным маститу новорожденных.

Воспаление вокруг соска (ареолит) возникает, когда:
- воспаляются периареолярные железы Монтгомери (расположенные около соска сальные железки). Возможные причины такого воспаления – свойственное данным железам «засорение» и вторичные бактериальные инфекции; воспаление является локальным и очень редко дает системные реакции.
- развивается болезнь Зуска, то есть подкожный абсцесс околососковой зоны с мамиллярной фистулой (свищом). Патогенез заболевания связан с возникновением эпителиальной плоскоклеточной метаплазии, которая приводит к обструкции молочных протоков. Может быть как у некормящих женщин, так и у мужчин с избыточной массой тела.
- возникает локализованный в ареоле соска гидраденит (поскольку в ареоле есть и потовые железы).
- под воздействием золотистого стафилококка возникает фолликулит (воспаление волосяных луковиц ареолы).
Гнойное воспаление ареолы соска гормонального происхождения – диагноз преимущественно молодых пациентов. А вот появление его у беременных медики объясняют тем, что размер самих ареол и желез Монтгомери в период гестации значительно увеличивается, при этом возрастает и секреция кожного сала, которое их закупоривает.
Изначально диагностика воспаления соска включает осмотр и пальпацию молочных желез и фиксирование всех жалоб пациентов.
Затем — для определения точного диагноза — врач назначает анализы; это могут быть общий анализ крови и биохимический анализ (на уровень гормонов – половых и щитовидной железы, а также на ВПЧ и онкомаркеры – при подозрении на папиллому и рак Педжета); соскоб или посев выделений из соска на наличие бактериальной инфекции, гриба Candida, HSV.
Используется инструментальная диагностика, такая как рентгенография молочных желез (маммография), дуктография (исследование молочных протоков), УЗИ.
Поскольку многие симптомы внутрипротокового рака Педжета аналогичны признакам воспаления сосков или их поражения экземой, необходима дифференциальная диагностика. При подозрениях на рак Педжета назначается биопсия кожи сосков и ее гистологическое исследование.
Диагностика воспаления соска у мужчин может потребовать иммунохемилюминесцентного исследования крови на основные стероидные мужские и женские гормоны.

Назначается лечение воспаления сосков в зависимости от его причины, установленной врачом в ходе обследования каждой пациентки.
При бактериальном воспалении соска необходимо применение антибиотиков (таких как Ампициллин, Гентамицин, Оксациллин, Клиндамицин и др.). Также назначаются тетрациклиновая мазь, синтомициновая эмульсия, мази Клотримазол, Левомеколь и др. Соски рекомендуется ежедневно обмывать содовым раствором (чайная ложка на 250 мл теплой воды) или не содержащими спирт антисептическими растворами (Хлороксиленолом, Хлоргексидином, Цетримидом).
Мази Актовегин и Солкосерил способствуют заживлению воспаленных сосков за счет стимуляции трофики тканей. Беременным и кормящим женщинам их применение противопоказано.
Воспаление сосков при беременности и грудном вскармливании лечат с помощью мази Декспантенол (Д-Пантенол) или крема Бепантен плюс. Подробнее — о том, какие можно применять Антибиотики при грудном вскармливании.
Лекарства при воспалении вокруг соска, вызванного гидраденитом, включают пероральные антибиотики (Амоксициллин, Доксициклин, Линкомицин), которые принимают курсом в течение одной-двух недель. Снаружи воспаление обрабатывается чуть теплым раствором поваренной соли, а также наносят мази, содержащие антибиотики (Мупироцин, Левомиколь и т.д.). Может потребоваться оперативное лечение – вскрытие экссудативной полости и ее дренирование. Помощь хирурга иногда нужна и для вскрытия длительно нарывающих абсцессов иной этиологии, а также в случаях обструкции или эктазиии млечных протоков.
Герпес на сосках и ареолах обычно лечится дерматологом, который назначает такие лекарственные средства в форме мазей, как Ацикловир, Зовиракс, Бактробан и др. Грибковые инфекции (Candida) требуют приема внутрь противогрибковых препаратов и применения мази Нистатин, Миконазол, Микостатин, Клотримазол, Тербинафин или Залаин, которые не используются в период беременности и лактации.
Осложнения при некоторых причинах воспаления соков могут быть в виде рубцов и увечий молочной железы. А опасные для жизни последствия включают, в первую очередь, воспалительную реакцию всего организма на инфекционное воспаление соска и бактериальный мастит — сепсис.
Применяя любое народное лечение, следует иметь в виду: процесс инфекционного воспаления с образованием гноя требует медикаментозной терапии, и пробовать бороться с бактериями без антибиотиков в данной ситуации не стоит.
Однако предлагается немало домашних средств для воспаленных сосков, например:
- Если причиной воспаления соска является грудное вскармливание, вы можете использовать собственное грудное молоко, нанося его на пораженный сосок перед и после кормления, давая ему полностью высохнуть на воздухе.
- Теплый 10-минутный компресс на воспаленные соски (только при отсутствии гнойного воспаления).
- Осторожный массаж сосков с теплым оливковым или миндальным маслом (столовая ложка) с добавление двух-трех капель масла чайного дерева, обладающего антисептическими свойствами.
- Массировать пораженную область кубиком льда, обернутым стерильной салфеткой.
- Смазывать соски свежим соком алоэ 4 раза вдень в течение трех дней (перед кормлением ребенка обязательно смывать – чтобы у малыша не было диареи).
Проводить лечение травами рекомендуется с помощью растертых в пасту листьев базилика, которую делают из свежего растения и наносят на соски и околососковые зоны трижды в день в течение недели. Таким же способом можно использовать цветки календулы, которые с успехом заменит эфирное масло календулы (4-5 капель) в смеси с оливковым (чайная или десертная ложка).
Противовоспалительные и антимикробные свойства ромашки аптечной помогают лечить воспаление соска при беременности и при грудном вскармливании (делаются компрессы с отваром ромашки либо орошение им сосков).
В период вынашивания ребенка и вскармливания его грудью гомеопатия неприменима. В остальных случаях гомеопаты предлагают пациентам средства Alumen, Arnica, Calcarea carbonica, Chamomilla, Graphites, Sanguinaria (для соска правой молочной железы) и Silicea (для левого соска).

Наилучшая профилактика воспаления соска – безукоризненная чистота самих сосков и всего, что с ними соприкасается, и безусловное соблюдение гигиены, в первую очередь беременными и кормящими. Особое внимание этому вопросу также должны уделять мужчины.
Чрезвычайно важно еще до появления ребенка на свет иметь полное представление о том, как правильно прикладывать его при кормлении. Во время лактации женщинам советуют избегать ежедневного мытья сосков и всей груди с мылом, хотя качественным детским мылом пользоваться можно. Также необходимо носить белье из натуральных тканей, в частности, хлопка (cotton). Соски почаще должны подвергаться воздействию воздуха и УФО. Для здоровья и его поддержания всем пациентам с данной патологией рекомендуется больше витамина С – активного антиоксиданта.

источник
Абсцесс молочной железы – ограниченный воспалительный очаг в толще мягких тканей грудной железы, представляющий собой инкапсулированную гнойную полость. Заболевание развивается и протекает остро, со значительным повышением температуры и явлениями интоксикации, интенсивной болью, покраснением и отеком груди, гнойным отделяемым из соска. В диагностике важны данные анамнеза и жалобы, объективный осмотр и дополнительные методы исследования (УЗИ молочной железы, рентгенография, бактериологический посев отделяемого из груди). Лечение абсцесса грудной железы только хирургическое (вскрытие гнойника) с параллельным назначением антибиотиков.
Абсцесс молочной железы – это всегда вторичная патология, являющаяся осложнением ранее возникшей болезни грудной железы (гематомы, мастита и других гнойно-воспалительных процессов). Заболевание чаще встречается у женщин, в 2% случаев развивается у кормящих матерей, но также может поражать мужчин, подростков и новорожденных. Абсцесс груди, ассоциированный с лактацией, возникает на протяжении первых шести недель после родов. У новорожденных гнойные образования молочных желез развиваются в возрасте 1-1,5 месяцев. Гнойник, как правило, формируется с одной стороны, двусторонние абсцессы диагностируются крайне редко, обычно у младенцев.
Заболевание обусловлено проникновением в ткань молочной железы патогенных бактерий (стафилококки, стрептококки, протей, кишечная палочка или их ассоциации). Расплавление ткани железы с формированием осумкованного гнойника происходит вследствие следующих заболеваний:
- Мастит. Возникает в результате застоя молока в груди. Воспаление молочной железы приводит к активному размножению бактерий в ее тканях, что в 6–11% заканчивается абсцедированием.
- Травма груди. Ушиб молочной железы нередко сопровождается формированием гематомы. При отсутствии лечения гематома нагнаивается и инкапсулируется.
- Галактофорит. Это воспаление млечных протоков, наиболее частой причиной которого является травма молочной железы. Заболевание относится к нелактационным маститам.
- Киста или доброкачественная опухоль. Новообразования сдавливают молочные протоки, вызывая их закупорку. В результате присоединения вторичной инфекции происходит формирование осумкованного гнойного образования.
- Гормональный сбой. Гормональные расстройства провоцируют застой лимфы и крови в молочных железах, что активизирует размножение патогенной микрофлоры. Дисбаланс гормонов наблюдается при мастопатиях, в период новорожденности и при различных эндокринных патологиях.
- Гнойно-воспалительные заболевания. Причиной абсцесса груди могут быть следующие заболевания: фурункулез, подмышечный лимфаденит, пиодермия, карбункул. Патогенные микробы гематогенным путем проникают в ткани грудных желез, вызывают в них воспалительный процесс с последующим формированием абсцесса.
Существует ряд предрасполагающих факторов, наличие которых повышает риск развития заболевания. К ним относятся ослабление иммунитета, лактостаз, трещины сосков молочной железы, курение, эндокринные заболевания. Проведение инвазивных медицинских манипуляции (дуктография, малые оперативные вмешательства на груди), пирсинга соска с несоблюдением условий асептики может поспособствовать проникновению инфекции.
Входными воротами для инфекции чаще служит сосок или его поврежденная ареола. В некоторых случаях инфекционные агенты попадают в молочную железу с током крови из других гнойных образований. Бактерии по молочным протокам распространяются в тканях железы, начинают активно размножаться, выделяя токсины и продукты распада, что приводит к развитию интоксикационного синдрома. Воспалительный отек, возникающий в стенках молочных ходов, является результатом иммунного ответа на действие антигенов бактерий и вызывает расстройство микроциркуляции. Проницаемость сосудистой стенки увеличивается, межклеточная жидкость выходит в просвет молочных протоков, возникает их закупорка. Лактостаз усугубляет воспалительный процесс в молочных ходах, который распространяется и на окружающие ткани. В дальнейшем происходит расплавление воспаленных тканей, отграничение их от здоровых плотной капсулой и формирование полости, содержащей гной.
В маммологии используют общепринятую классификацию абсцессов груди. Систематизация гнойных образований молочной железы проводится по их локализации, количеству гнойников, поражению одной или обеих желез. В зависимости от расположения выделяют:
- Подкожный абсцесс. Находится поверхностно, легко диагностируется ввиду просвечивания гноя.
- Субареолярный абсцесс. Располагается под соском и его ареолой. Чаще встречается у лактирующих женщин.
- Интрамаммарный абсцесс. Располагается в толще железистой ткани груди.
- Ретромаммарный абсцесс. Находится между ретромаммарной жировой клетчаткой и грудными мышцами. Самая опасная форма заболевания, представляющая высокий риск гнойного расплавления мышц и прорыва абсцесса в грудную полость.
В зависимости от вовлечения в патологический процесс одной или обеих молочных желез различают односторонний и двусторонний абсцессы. По количеству гнойников в одной железе абсцессы подразделяются на одиночные и множественные.
Заболевание начинается остро, с подъема температуры до 38–39°С. В случае предшествующей травмы груди признаки сформировавшегося гнойного образования появляются на 3–5 сутки. Больных беспокоит резкая, пульсирующая боль в молочной железе, покраснение кожи над гнойным очагом, его болезненность при пальпации. Боль в железе усиливается при тряске в автомобиле, ходьбе и прыжках. При ощупывании железы можно точно выявить эпицентр боли. Молочная железа отекает, из соска возможно появление гнойного отделяемого, нередко с кровяными сгустками. Подмышечные лимфоузлы со стороны поражения увеличены в размерах и болезненны при пальпации. К местным симптомам добавляются общие признаки интоксикации: тошнота и рвота, слабость, адинамия, отсутствие аппетита, учащение сердцебиения.
Ведущие симптомы зависят от локализации абсцесса. При субареолярном расположении гнойного образования имеют место увеличение соска и его ареолы за счет отека. Под околососковой зоной пальпируется плотное и болезненное образование. При расположении интраммамарного абсцесса на незначительной глубине в месте его локализации имеется плотный и гиперемированный участок. В случае глубокого залегания гнойника внешние изменения молочной железы отсутствуют. Если сформировался ретромаммарный абсцесс, то железа приподнимается и приобретает вид полусферы, направленной вперед и вверх.
Отсутствие своевременного лечения приводит к прорыву абсцесса и развитию осложнений. При поверхностном расположении гнойного образования высока вероятность формирования свища. Также возможно развитие флегмоны молочной железы, прорыв гнойника в млечные ходы с последующим выделением молока с примесью гноя и кровяных сгустков. Длительно существующее гнойное воспаление в млечных протоках разрушает их стенки и вызывает метаплазию (перерождение) эпителиальных клеток, что чревато формированием злокачественных процессов. Самым опасным осложнением абсцесса груди является развитие сепсиса, при котором бактерии с током крови разносятся по всему организму, что приводит к образованию новых множественных гнойных очагов в разных органах и тканях.
Диагностикой абсцесса груди занимается маммолог или хирург. Врач выясняет анамнез, уточняет связь заболевания с лактацией, снижением иммунитета или травмой, проводит осмотр молочной железы и выявляет характерные признаки гнойного образования: гиперемия кожи, болезненность и флюктуация определенного участка железы, увеличенные подмышечные лимфоузлы. Также в диагностике абсцессов груди применяются лабораторные и инструментальные методы исследования:
- Клинические анализы. В периферической крови выявляется лейкоцитоз со сдвигом влево, ускорение СОЭ (признаки воспаления), в моче возможны протеинурия и лейкоцитурия.
- Бактериологический посев секрета груди. Исследуется отделяемое из соска или содержимое абсцесса, полученное с помощью пункции, определяется возбудитель и его чувствительность к антибиотикам.
- УЗИ молочной железы. Уточняется локализация, размеры, глубина нахождения и количества гнойников, их сообщение с молочными протоками и друг с другом.
- Маммография. Помогает определить форму и размеры гнойного образования, его примерную локализацию и провести дифференциальную диагностику с невоспалительными болезнями груди.
- КТ молочной железы. Незаменима при неудовлетворительных результатах маммографии и УЗИ, при наличии ретромаммарного абсцесса и при проведении дифференциальной диагностики гнойного образования с другими патологиями молочной железы.
Дифференциальную диагностику абсцесса груди проводят с флегмоной, гематомой, фиброаденомой, карциномой молочной железы, с жировым некрозом и рядом других заболеваний. С этой целью выполняется цитограмма отделяемого из соска, пункция образования и анализ пунктата, биопсия подозрительного участка с последующим гистологическим исследованием.
В основе лечения сформировавшегося гнойника лежит экстренное хирургическое вмешательство – вскрытие абсцесса и его дренирование. Разрезы производятся от центра (ареолы соска) к периферии (основанию железы). В некоторых ситуациях целесообразней производить разрез в складке под молочной железой. Рану осматривают, вскрывают все обнаруженные гнойники и соединяют их в одну полость, гной удаляют и промывают рану раствором антисептика. Затем устанавливают дренаж и рану частично ушивают. Дренаж оставляют в ране на 3 – 4 дня, до прекращения отделяемого, после чего рану ушивают наглухо. Возможна пункционная аспирация гноя из абсцесса и введение в его полость раствора антибиотика. Подобное вмешательство малотравматично и не оставляет рубца после заживления, но недостаточно эффективно. Пункция выполняется только при наличии небольшого единичного абсцесса.
Параллельно с хирургическим вмешательством назначаются антибиотики соответственно чувствительности выделенных возбудителей (пенициллины, цефалоспорины, фторхинолоны), с целью дезинтоксикации проводится инфузионная терапия. Также показан прием НПВС, которые устраняют болевой синдром, снижают температуру и уменьшают признаки воспаления. С целью стимуляции иммунитета рекомендован прием иммуномодуляторов.
При своевременном обращении к врачу и проведении адекватного лечения прогноз благоприятный. Функция молочной железы восстанавливается полностью, последствия, кроме рубца, отсутствуют. Профилактика абсцесса груди в период лактации заключается в соблюдении правил грудного вскармливания: полноценное сцеживание молочных желез, прием воздушных ванн для груди, обмывание желез до и после кормления, предупреждение и своевременнее лечение трещин сосков, ежедневная смена бюстгальтера. К мерам общей профилактики относятся здоровое питание, соблюдение режима дня и отдыха, выявление и коррекция эндокринных нарушений, отказ от вредных привычек и пирсинга соска, укрепление иммунитета.
источник