Абсцессы и флегмоны шеи
В области шеи различают несколько клетчаточных пространств, которые заключены в фасциальные влагалища. Патогенез и клинику флегмон этой области целесообразно рассматривать в соответствии с пятью фасциями, которые приводит в своих работах В. Н. Шевкуненко.
В подкожный жировой слой шеи инфекция, как правило, проникает со стороны кожи при травматических ее повреждениях, фурункулах, карбункулах. Одонтогенный путь в генезе поверхностных гнойных процессов в этой области имеет меньшее значение.
Для клинического течения поверхностных гнойных процессов характерны удовлетворительное общее состояние больного при значительно выраженных воспалительных симптомах: отек, инфильтрация, значительная распространенность, быстрое вовлечение в процесс кожных покровов. Поверхностная фасция шеи не прикреплена к подлежащим костным образованиям, поэтому флегмона, распространяющаяся как над поверхностной фасцией, так и под ней, имеет «подушкообразный» тип, без выраженных границ, беспрепятственно распространяется ниже проекции подъязычной кости и ключицы, переходит на переднюю поверхность грудной клетки, не проникает в переднее средостение.
Хирургическое вскрытие флегмоны подкожных клетчаточных пространств шеи производят по ходу шейных складок, ориентируясь нижней границей гнойника, дренируют резиновыми трубками. При относительно легком течении подкожных гнойных процессов все же возможны осложнения. В практике хирурга-стоматолога встречается обширный некроз кожи над распространившимся гнойником.
Это объясняется следующими причинами: неблагоприятные условия кровоснабжения покровных тканей при их отслойке от материнской почвы, сосудистый стаз в связи с интоксикацией и наличие в микробном симбиозе штамма стафилококка, обладающего дермонекротическими свойствами.
Больной К. Поступил в клинику с диагнозом одонтогенной флегмоны нижнего отдела дна полости рта с распространением по ходу подкожной жировой клетчатки на всю переднюю поверхность шеи. В день поступления флегмона широко вскрыта по шейной складке на уровне нижней границы гнойника. Получено большое количество гноя, состояние больного улучшилось. Несмотря на полноценность Дренирования, воспаление приняло характер вялого ползущего процесса, который продолжал распространяться ниже разреза. Затеки гнойного экссудата были вскрыты еще дважды. С целью стимулирования собственных защитных сил производились повторные переливания крови, плазмозаменителей, назначены витамины группы В, С, Метацил, десенсибилизирующие средства. Распространение процесса Удалось остановить, однако произошел некроз кожи на значительной площади верхней трети грудной клетки. В области образования обширной раневой поверхности произведена свободная пересадка тонких кожных аутотрансплантатов, значительная часть которых прижилась, что улучшило условия для эпителизации раны. При бактериологическом исследовании обнаружен патогенный стафилококк, обладающий всеми основными агрессивными свойствами: гемолизом, гемокоагуляцией, дермонекрозом. Выздоровление.
Вторая фасция шеи (поверхностный листок собственной фасции) по ходу расщепляется и образует несколько фасциальных влагалищ для мышц (трапециевидных, грудино-ключично-сосцевидных) и подчелюстных слюнных желез. Фасция прикрепляется к краю нижней челюсти, подъязычной кости, ключице и грудине.
Эти прикрепления ограничивают распространение гнойников. Особое значение в этом принадлежит подъязычной кости.
Отмеченные особенности клинического течения гнойников дают основание согласиться с мнением анатомов и особенно клиницистов, которые относят клетчаточные пространства, располагающиеся выше подъязычной кости, ко дну полости рта, а ниже — к шейной области. При прорыве гноя через барьер фасциального узла подъязычной кости в процесс включаются клетчаточные пространства шеи. Чаще всего гнойный экссудат распространяется по щелевидным промежуткам, располагающимся вдоль передневнутренней поверхности грудино-ключично-сосцевидной мышцы и по ходу сосудисто-нервного пучка; один из них является продолжением переднего отдела окологлоточного пространства, второй — заднего отдела.
По указанным щелевидным клетчаточным пространствам гнойный затек беспрепятственно доходит до ключиц и рукоятки грудины, где задерживается на короткий срок, и по ходу сосудисто-нервного пучка распространяется в переднее средостение (рис.9).
Гнойные затеки по ходу клетчаточных щелей шеи зачастую клинически протекают с малыми симптомами: состояние больного удовлетворительное, боли в области шеи незначительные, дыхание и глотание в большинстве случаев не нарушены. Бессимптомность распространения гнойника по клетчатке сосудисто-нервного пучка шеи объясняется не только отсутствием фасциальных преград, но и отсутствием мышц, которые могли бы реагировать на воспаление, так как грудино-ключично-сосцевидная мышца в связи с наличием плотной фасции в процесс не вовлекается. Лишь при очень тщательной пальпации можно уловить незначительные инфильтрацию, отек и боль под передним краем мышцы, а также неприятные ощущения при повороте головы в противоположную сторону.
Разрезы при хирургическом вскрытии гнойных затеков по клетчаточным пространствам шеи производят в зависимости от уровня их нижней границы. Так, если после наружного вскрытия флегмоны окологлоточного пространства гнойник спустился вниз на 3—4 см, то к имеющемуся горизонтальному разрезу достаточно добавить небольшой вертикальный по переднему краю грудино-ключично-сосцевидной мышцы, закончив его несколько ниже уровня гнойника.
При ареактивном течении воспалительного процесса распространение гнойника сопровождается некрозом клетчатки, особенно после перенесенных снижающих реактивность заболеваний, а также при наличии анаэробной микрофлоры.
Для более надежного дренирования гнойника образовавшийся кожно-клетчаточный лоскут до стабилизации воспаления на несколько дней можно отвернуть книзу и угол его фиксировать в таком положении швом к коже шеи (рис.10).
При гнойном затеке в надключичном и надгрудинном межапоневротическом пространстве наряду с имеющимся горизонтальным разрезом в подчелюстной области необходимо сделать второй широкий горизонтальный разрез в надключичной области.
В единичных случаях, при гнилостно-некротической флегмоне клетчаточного пространства сосудисто-нервного пучка шеи, оба горизонтальных разреза целесообразно соединить вертикальным и полностью открыть клетчаточное ложе. Это дает возможность 2—3 раза 8 сутки орошать полость гнойника антисептиками, проклитическими ферментами, антибиотиками и производить ультрафиолетовое облучение обширной гнойно-некротической раны. В ране оставляют рыхлый марлевый тампон, смоченный раствором антибиотиков и протеолитических ферментов.
Указанный широкий разрез позволяет произвести ревизию нижнего отдела гнойника, уходящего под рукоятку грудины, а также вскрыть и дренировать гнойник, достигший верхнего отдела средостения.
Больной К. поступил в клинику с диагнозом одонтогенной флегмоны окологлоточного пространства справа, распространившейся на клетчатку сосудисто-нервного пучка шеи и надключичной ямки; подозрение на медиастинит. При рентгенологическом обследовании органов грудной клетки медиастинит не обнаружен. Разрезом в подчелюстной области вскрыта флегмона окологлоточного пространства; разрезом в надгрудинной и надключичной областях вскрыта флегмона клетчаточных пространств нижней трети шеи. При ревизии полости отмечено, что гнойник распространяется сюда по ходу клетчатки сосудисто-нервного пучка шеи, клетчатка в состоянии некроза, грязно-серого цвета. Для профилактики аррозионного кровотечения вертикальным разрезом вскрыто ложе, сосудисто-нервного пучка шеи, произведено длительное орошение всей обширной раневой поверхности 1% раствором перекиси водорода. После тщательной обработки раны произведена ревизия надгрудинного участка полости гнойника, где обнаружено его продолжение по ходу сосудов под грудину в сторону переднего средостения. В процессе расширения раны под рукояткой грудины и под ключицей отмечен затек. При кашлевом толчке гнойный экссудат из глубины с силой выбрасывался в рану. Гнойный затек обработан, опорожнен. В рану рыхло введен тампон, смоченный раствором пенициллина (2 000 000 ЕД в 20 мл изотонического Раствора натрия хлорида), перевязки 3 раза в сутки. Ножной конец кровати приподнят. Состояние больного стало медленно улучшаться, выбрасывание гноя при кашле прекратилось через 12 сут. На 24-е сутки наложены вторичные направляющие швы. Выздоровление. Выписан на 34-е сутки.
Операцию вскрытия флегмоны клетчаточного пространства сосудисто-нервного пучка шеи производят под общим обезболиванием с послойным рассечением тканей, Разведением краев раны крючками и гемостазом в течение всей операции. Это имеет значение как для предупреждения случайного повреждения сосудов и нервов, так и для осуществления постоянного контроля за окружающими клетчаточными пространствами с точки зрения тщательного осмотра и выявления дополнительных затеков гноя.
В связи с распространенностью гнойного процесса, сопровождающейся выраженной воспалительной контрактурой нижней челюсти, отеком корня языка и надгортаника, в ряде случаев приходится прибегать к наложению трахеостомы и для осуществления наркоза, и для предупреждения асфиксии в послеоперационном периоде.
Особые трудности возникают при лечении флегмоны шеи у тучных людей с короткой шеей (гиперстеников) клетчаточные пространства у них широкие, клетчатка рыхлая, что способствует быстрому распространению гнойника в средостение; гнойники располагаются на большой глубине, а это в свою очередь затрудняет их дренирование и делает необходимым производить особенно широкие разрезы и добиваться зияния раны.
Отек шеи, особенно у гиперстеников, в первые 2 сут после операции может нарастать, т. е. увеличивается опасность возникновения асфиксии. Кроме того, если применена трахеостомическая трубка недостаточной длины и слабо фиксирована марлевой полоской вокруг шеи, то за счет нарастающего отека трубка может выскользнуть из трахеостомы. При распространении гнойника до ключицы и надгрудинной ямки трахеостомическая трубка одновременно может служить проводником для распространения гноя вдоль трахеи в переднее средостение. Это заставляет предусматривать полноценное дренирование гнойной полости, располагающейся в непосредственной близости от трубки. Эти больные нуждаются в особенно тщательном уходе, частых перевязках с обработкой трубки, санацией трахеи.
Ангина Людвига (гнойно-гангренозная флегмона дна полости рта). Инфекция при ангине Людвига в верхний отдел дна полости рта проникает из периапикальных очагов нижних моляров. Воспалительный процесс развивается атипично: очень плотный инфильтрат, выраженная интоксикация, распространение инфильтрата происходит почти независимо от топографоанатомических особенностей строения фасциальных футляров. Это объясняется тем что инфильтрируется не только клетчатка, но сразу же в процесс вовлекаются окружающие фасциальные листки и мышцы, без тенденции к образованию гнойника. Кроме того, для патологической картины ангины Людвига характерен некроз вовлеченных в процесс тканей, особенно мышц, которые уже в самом начале заболевания приобретают вареный вид.
Вследствие массивного всасывания токсинов развивается лейкопения, кожные покровы бледные, отмечаются интенсивные головные боли, липкий пот, может быть затемнено сознание.
При ангине Людвига нет гноеобразования, поэтому не наблюдается затеков в соседние клетчаточиые пространства. Плотный солитарный конгломерат быстро, в течение 2—3 сут, захватывает всю толщу дна полости рта и корень языка. Это сопровождается нарушением речи, глотания и дыхания. Рот открыт, слизистая оболочка языка сухая, изо рта вытекает густая тягучая слюна с неприятным запахом. В развившейся фазе болезни в подъязычной области иногда появляются очаги размягчения и пузыри, которые самопроизвольно прорываются, из них вытекает грязно-серого цвета жидкость с гнилостным запахом.
Изменяется цвет кожи подподбородочной области, появляются багровые пятна с синюшным оттенком. Указанные особенности в клиническом течении ангины Людвига обусловлены анаэробной флорой, чаще всего фузоспириллярным симбиозом, а иногда анаэробами газовой гангрены.
Лечение ангины Людвига сложное. Наряду с комплексом мероприятий интенсивной консервативной терапии, несмотря на отсутствие гнойников, хирургическое лечение является обязательным и неотложным. Цель операции — широкое рассечение инфильтрата для уменьшения напряжения и создании условий для оксигенации тканей. Разрез производят по краю нижней челюсти, отступая от него на 2 см, от одного угла до другого с пересечением прикрепления челюстно-подъязычной мышцы. При таком разрезе образуется большой языкообразный лоскут тканей дна полости рта с основанием у подъязычной кости, который за счет ретракции тканей отходит от края нижней челюсти, при этом образуется полноценное дренирование верхнего и нижнего отделов дна полости рта. При тяжелом клиническом течении флегмоны, особенно с вовлечением в процесс корня языка, дополнительно приходится прибегать к разрезу по средней линии подподбородочной области.
При рассечении инфильтрата выделяется жидкость грязно-серого цвета. Для длительной оксигенации инфильтрата полезно производить орошение послеоперационной раневой поверхности 1 % раствором перекиси водорода с помощью капельницы со скоростью 30—40 капель в минуту. Непременным условием этого метода является обеспечение свободного оттока из раны промывной жидкости либо в специально подбинтованный сменяемый комок ваты, либо через вторую (отводящую) трубочку в сосуд.
Если, по данным литературы прежних лет, летальность при ангине Людвига достигала высоких цифр, то в настоящее время благодаря сочетанию описанного хирургического метода с интенсивной консервативной терапией процент летальности снижен почти до уровня летальности при обычных флегмонах.
Послеинъекционные абсцессы и флегмоны. Послеинъекционные флегмоны возникают в результате несоблюдения правил асептики и антисептики при проводниковых анестезиях: нарушение стерильности обезболивающих растворов, которое может быть допущено во время стерилизации или во время наполнения шприца; нарушение процесса стерилизации шприцев и инъекционных игл; небрежное подведение иглы к месту прокола слизистой оболочки, когда допускается касание острием иглы зуба или языка.
Нестерильный материал подводится к месту создания депо анестетика, чаще всего это бывает в крыловидно-челюстном пространстве, реже — в области бугра верхней челюсти.
Характер клинического течения послеинъекционной флегмоны определяется двумя основными моментами: во-первых, видом анестезии, т. е. анатомической областью, куда подведен инфекционный агент; во-вторых, состоянием реактивности макроогранизма и характером флоры.
В отношении анатомической характеристики после-инъекционных флегмон обычно затруднений не бывает: после мандибулярной и торусальной анестезии возникает гнойный процесс в крыловидно-челюстном пространстве, после туберальной анестезии — в крылонебной и подвисочной ямках. Исходя из этого, и топическая симптоматика не отличается от таковой при одонтогенных гнойниках соответствующей локализации, описанных в соответствующих разделах.
Симптоматика, связанная с патогенезом процесса, своеобразна: в течение более или менее длительного времени (от 3—5 дней до 2—3 нед) отмечается латентный период, что обусловлено сапрофитным характером микрофлоры, отсутствием сенсибилизации и интоксикации, интактными окружающими тканями, обладающими нормальной сопротивляемостью.
Единственными симптомами начинающегося латентно протекающего воспаления являются чувство дискомфорта в этой области и «беспричинная» воспалительная контрактура.
Латентный период процесса заканчивается, как правило, под воздействием на организм какого-либо параллергена, например простудного фактора, обострения сопутствующего заболевания и др., в связи с чем снижается сопротивляемость организма и развивается обострение по типу одонтогенной флегмоны или абсцесса.
Обострение воспалительной реакции с разрешением в нагноение может произойти и в связи с извращением иммунологического фона организма.
Лечение послеинъекционных воспалительных процессов в латентном периоде консервативное, направлено на обратное развитие воспаления по приведенной выше схеме. Иногда даже длительное консервативное лечение не меняет вялого характера процесса. В таких случаях назначают провоцирующие процедуры: термическую дозу УВЧ, парафинотерапию, аутогемотерапию, новокаиновые блокады и т. д. В некоторых случаях на такие «провокации» организм реагирует повышением реактивности и сопротивляемости; этого оказывается достаточно для выздоровления.
Если же воспалительный процесс переходит в нагноение, то применяют хирургические методы лечения, ничем не отличающиеся от операций при одонтогенных абсцессах и флегмонах.
Острый лимфаденит, аденофлегмона. Лимфаденит челюстно-лицевой области и шеи развивается в результате распространения микрофлоры, чаще лимфогенным путем, в регионарные лимфатические узлы из очагов острого или хронического воспаления различной локализации.
Вначале развивается катаральный лимфаденит, который при неблагоприятных условиях, т. е. при недостаточно выраженной сопротивляемости организма, может перейти в гнойную фазу с некрозом ткани лимфатического узла. В этот период собственная оболочка лимфатического узла предотвращает распространение гнойного экссудата и заболевание протекает по типу абсцесса. При прогрессировании воспаления оболочка узла расплавляется и в процесс вовлекается окружающая клетчатка, воспаление принимает характер периаденита, а затем флегмоны, называемой аденофлегмоной.
В дифференцировании аденофлегмоны от первичной одонтогенной флегмоны важное значение имеет анамнез. Клиническое течение аденофлегмоны отличается меньшей тяжестью, так как внутрикостного очага воспаления при этом практически нет. Важным дифференциальным признаком аденофлегмоны является ее локализация, типичная для мест скопления регионарных лимфатических узлов, особенно таких, как подподбородочная и подчелюстная группа. Гной в начале развития аденофлегмоны не имеет контакта с жевательными мышцами, чем объясняется длительное отсутствие воспалительной контрактуры.
Значительно меньше выражены воспалительные изменения со стороны крови (СОЭ, лейкоцитоз).
Лечение лимфаденитов в фазе серозного воспаления консервативное: определяют и санируют первичный очаг. Назначают антибиотики, сульфаниламиды, гипосенсибилизирующие средства, салицилаты, сухое тепло (соллюкс) или УФ-облучение рефлексогенной зоны. При затяжном ареактивном лечении полезно назначить стимулирующее лечение: аутогемотерапию, пентоксил (метацил), токи УВЧ, повязку с желтой ртутной мазью по Бердыгану, новокаиновую блокаду по типу проводниковой анестезии и т. д.
В стадии нагноения лечение хирургическое. Гнойник вскрывают по тем же принципам, что и одонтогенные флегмоны, руководствуясь топографоанатомическими особенностями строения данной области. Послеоперационное течение нетяжелое, процесс быстро купируется, через 3—4 дня полость очищается и края раны слипаются.
источник
Частота развития абсцессов и флегмон челюстно-лицевой области головы обусловлена высокой распространенностью хронической очаговой одонтогенной и тонзиллогенной инфекции, а также инфекционно-воспалительных поражений кожи и слизистой оболочки полости рта. На основании данных о локализации инфекционно-воспалительного процесса в различных анатомических отделах, зонах, областях, а также пространствах головы и шеи строится их систематизация.
Из описания топографо-анатомического строения областей лица, околочелюстных и прилегающих к ним областей шеи можно видеть всю сложность их анатомии. Здесь находятся многие клетчаточные пространства, многочисленные лимфатические узлы и сосуды, рассеянные по всем областях» лица, обильная сеть артерий и вен с богатой иннервацией этих областей.
Для облегчения распознавания и лечения разнообразных по локализации лимфаденитов, флегмон и абсцессов лица следует иметь представление о классификации воспалительных процессов в основу которой могут быть положены, как топографо-анатомические, так и клинические признаки заболевания (Жаков М.Н., 1969).
А. Флегмоны и абсцессы боковой поверхности головы и шеи.
I. Флегмоны и абсцессы височной области.
И. Флегмоны и абсцессы боковой поверхностной лица:
— щечной области;
— поджевательной области;
— околоушно-жевательной области.
III. Флегмоны и абсцессы надполъязычной области:
— подчелюстной области;
— подподбородочной области.
Б. Флегмоны и абсцессы глубокой боковой области лица, полости рта, зева и глотки.
I. Флегмоны и абсцессы глубокой боковой области лица:
— крыловидно-челюстного пространства;
— межкрыловидного пространства;
— височно-крыловидного пространства.
II. Флегмоны и абсцессы полости рта, зева, глотки:
— подъязычной области;
— языка;
— околоминдаликовой клетчатки;
— окологлоточного пространства;
— дна полости рта.
В. Разлитые флегмоны, захватывающие два или более клетчаточных пространств.
I. Флегмоны дна полости рта.
II. Флегмоны подчелюстные и клетчатки сосудистого ложа шеи.
III. Флегмоны межкрыловидной, височной и подвисочной областей. Флегмоны орбиты.
IV. Флегмоны дна полости рта и окологлоточных пространств.
V. Флегмоны при большом числе вовлеченных в воспалительный процесс клетчаточных пространств.
С патоморфологичсских позиций в основе деления гнойных воспалительных процессов на абсцессы и флегмоны лежит признак отграниченности гнойного очага от окружающих тканевых структур вначале грануляционным валом инфильтрационной ткани, а позднее — соединительнотканной капсулой. Однако на ранней стадии острого гнойного воспаления, когда механизмы отграничения гнойного очага еще не включились в полной мере, клиницисты основывают дифференциальную диагностику абсцессов и флегмон на признаке распространенности воспалительного процесса (по протяженности, площади, объему). Так, при остром гнойном воспалении небольшого по объему клетчаточного пространства (например, области собачьей ямки) или поражения лишь части клетчатки анатомической области (например, поднижнечелюстной области) ставят диагноз абсцесс. Когда же выявляются клинические признаки поражения всей клетчатки анатомической области или распространения воспалительного процесса на соседние анатомические области и пространства, ставят диагноз флегмона.
Таким образом, можно говорить, что абсцесс — ограниченное скопление гноя в различных тканях и органах с образованием полости (напр. абсцесс ягодичной области, абсцесс головного мозга), а флегмона — острое разлитое гнойное воспаление жировой клетчатки, не склонное к ограничению. На лице чаще всего возникают одонтогенные флегмоны, которые первоначально локализуются в поджевательном клетчаточном пространстве, в клетчатке области клыковой ямы или в клетчатке дна полости рта.
От своевременности поступления больного в стационар, от локализации флегмоны, выбора правильных способов лечения и операции, от реактивности организма зависит судьба больного: или последует гладкое течение болезни и выздоровление, или возникнут осложнения, иногда очень тяжелые, надолго затягивающие выздоровление.
При абсцессах, флегмонах лица и шеи могут возникнуть следующие осложнения:
1. Тромбофлебит вен крыловидного сплетения и вен орбиты.
2. Тромбоз пещеристой пазухи черепа, менингит, энцефалит.
3. Сепсис, септикопиемия, медистенит.
Данная классификация осложнений при абсцессах и флегмонах лица и шеи основывается на топографо-анатомическом принципе локализации процесса.
В данную классификацию были включены элементы функционального порядка, например, нарушения функций органов начального отдела пищеварительной системы, которые возникают при различной локализации абсцессов, флегмон лица и шеи. Так, например, нарушение жевания возникает вследствие воспалительной контрактуры жевательной мускулатуры (обычно временного характера), а нарушение глотания — вследствие болезненности или затруднения прохождения пищи по воспаленным тканям зева и глотки.
Такая классификация, в которой учитываются нарушения функций жевания и глотания, может оказать помощь в постановке правильного топического диагноза и выборе правильного лечения (Жаков М.Н., 1969).
I. Абсцессы и флегмоны лица, не сопровождающиеся тризмом жевательных мышц и болезненным глотанием.
II. Абсцессы и флегмоны лица, сопровождающиеся болезненным и затрудненным глотанием.
III. Абсцессы и флегмоны лица, сопровождающиеся тризмом жевательных мышц временного характера.
IV. Абсцессы и флегмоны лица, сочетающиеся с временным тризмом жевательных мышц и болезненным, затрудненным глотанием.
Указанные симптомы следует устанавливать при первичном осмотре больного. С течением болезни симптомы функциональных нарушений могут изменяться, и эти изменения становятся показателем улучшения или ухудшения болезни.
Разумеется, полного соответствия вида абсцесса, флегмоны и характера нарушения функции, как это представлено выше, быть не может, так как степень функциональных нарушений подвержена значительным колебаниям, а, кроме того, она меняется по мере течения болезни. Однако правильный анализ причин нарушения функций облегчает распознавание локализации флегмоны, и способствует установлению точного диагноза, а, следовательно, и правильного лечения.
Эффективность оперативного вмешательства у больных с абсцессами и флегмонами лица во многом зависит от точности топической диагностики гнойного очага. При абсцессе и флегмоне анатомических областей, имеющих послойную структуру, топическая диагностика заключается в уточнении слоя, в котором локализуется очаг гнойного воспаления. При этом принципиально важным является решение вопроса, уровня локализации у больного воспалительного процесса: поверхностное или глубокое.
Варианты локализации абсцессов (флегмой) височной области:
I — в подкожной клетчатке; II — в межапоневротическом (межфасциальпом) пространстве; III — в подфасциальном клетчаточном пространстве; IV в подмышечном клетчаточном пространстве.
Воспалительные процессы клетчаточных пространств лица и шеи проявляются субъективными и объективными симптомами.
Субъективными симптомами являются боль (dolor) и нарушение функции (functio lacsa), а объективными — опухоль (tumor), краснота (rubor), повышение местной температуры (calor).
В зависимости от локализации процесса в различных областях лица эти главные симптомы бывают выражены не всегда в одинаковой степени.
Наиболее характерные симптомы при абсцессе и флегмоне лица различной локализации.
Ограничение открывания рта:1 — височная область (подмышечное пространство); 2 — подвисочная ямка; 3 — жевательная область (поджевательное пространство); 4 — межкрыловидное и крыловидно-челюстное пространства.
Нарушение глотания из-за боли:5 — окологлоточное пространство; 6 — мягкое небо; 7 — подъязычная область; 8 — область подчелюстного треугольника;
9 — тело и корень языка.
Припухлость, гиперемия кожи: 10 -лобная область; 11 — височная область (подкожная клетчатка); 12 — область век; 13 — скуловая область; 14 — подглазничная область; 15 — верхняя губа; 16 — щечная область; 17 — нижняя губа; 18 — подбородочная область.
Боли являются спутником воспаления любой локализации. Они чаще бывают самопроизвольными, усиливающимися при ощупывании воспаленного места, глотательных движениях или при попытке раскрыть рот, отвести челюсть. Иногда же болезненность появляется только при исследовании и давлении на воспаленный участок тканей. Часто возникает иррадиация болей по ветвям тройничного нерва и симпатических сплетений. В связи с болезненностью и нарастанием воспаления появляются симптомы нарушения функций жевания, глотания, речи, а иногда и дыхания.
При некоторых локализациях процесса существенно нарушается глотание, а, следовательно, и питание больного. При других локализациях возникают более или менее значительные ограничения движений челюсти. Сочетание этих симптомов часто может явиться дифференциально-диагностическим признаком при некоторых локализациях флегмон, облегчающим их топическую диагностику.
Воспалительная гиперемия, появляющаяся на коже или слизистой оболочке, не всегда возникает в начале заболевания, чаще это признак более поздних стадий воспаления, начинающегося нагноения. Раньше и чаще она появляется при поверхностных локализациях флегмон в подчелюстном треугольнике, в подподбородочной области, на щеке.
При глубоких флегмонах (крыловидно-челюстном, парафарингеальном пространстве) в начальных стадиях воспалительная гиперемия на коже не появляется, а если и появляется, то в далеко зашедших стадиях болезни. При этих локализациях флегмон следует искать на слизистой оболочке полости рта или зева.
При наружном осмотре лица опухоль также не определяется при всех локализациях флегмон. Так, при глубоких флегмонах боковой области лица опухоль и даже отек на наружных поверхностях лица могут долго не появляться. Этот признак скорее можно заметить при осмотре полости рта, зева, а иногда только путем исследования пальнем, сравнивая данные пальпации со здоровой стороной.
Образование гнойника, скопление экссудата в замкнутой полости проявляются еще одним симптомом — флюктуацией жидкости. Следует отличать ложную флюктуацию, которая возникает при отеке тканей, от истинной, появляющейся при скоплении гнойного экссудата в замкнутой полости. Симптом истинной флюктуации определяют таким образом: указательный палец одной руки ставят неподвижно на край инфильтрата, пальцем другой руки производят толчкообразное давление на противоположной стороне инфильтрата. При наличии жидкости и тканях неподвижный палец ощущает толчки, передающиеся через жил кость; но это ощущение может быть ложным. То же следует повторить н другом направлении, перпендикулярном первому. Ощущение толчков и при новом положении пальцев будет указывать на присутствие жидкости (гноя) в замкнутой полости. Симптом истинной флюктуации свидетельствует о необходимости разреза. При глубоких локализациях флег-мон отсутствие симптома флюктуации не является противопоказанием к разрезу.
При возникновении флегмоны в крыловидно-челюстном пространстве или в подвисочной ямке иногда появляется парестезия или анестезия кожи в области разветвления подбородочного нерва вследствие сдав ления нижнечелюстного нерва инфильтратом (симптом Венсана), который наиболее часто проявляется при переломах тела челюсти, вследствие повреждения нерва, при остеомиелитах (если воспалительный экссудат захватывает стенки челюстного канала).
Затруднение глотания — частый симптом при флегмонах языка, подъязычной области, дна полости рта, крыловидно-челюстного и парафарингеального пространства — может возникать из-за болезненности при попытках совершить глотательное движение, однако пища при некотором усилии может продвинуться через зев и глотку в пищевод. В других случаях вследствие отека или инфильтрата тканей зева и глотки возникает механическое препятствие прохождению пищи и даже жидкости в пищевод. Иногда жидкая пища может попадать в носоглотку и вытекать при глотании через нос. Это объясняется распространением отека и инфильтрата на мягкое небо, которое перестает исполнять роль клапана, разделяющего носоглотку и ротоглотку в момент продвижения пищи. Это явление следует отличать от пареза или паралича мышц мягкого неба, возникающего как осложнение дифтерии зева или других заболеваний нервной системы.
Контрактура жевательных мышц, ограничивающих подвижность нижней челюсти, возникает при вовлечении в воспалительный процесс жевательной, височной или медиальной крыловидной мышцы. В других случаях сведение возникает вследствие рефлекторного сокращения мыши в ответ на болевые ощущения, хотя сами мышцы еше не воспалены.
В редких случаях при распространенных флегмонах дна полости рта или языка больные жалуются на затруднение дыхания или ощущение недостатка воздуха. Такое состояние, вызванное механическими препятствиями поступлению воздуха в легкие и угрожающее асфиксией, наблюдается часто и обусловлено дислокацией и стенотической асфиксией. Оно возможно при тяжелейших флегмонах с обширным отеком и инфильтратом стенок зева, осложненных отеком слизистой надгортанника или гортани.
Таким образом, учитывая различную локализацию воспалительных процессов, можно использовать данную классификацию флегмон лица и шеи по топографо-анатомическому принципу с классификацией по признаку функциональных нарушений.
Для поверхностных абсцессов и флегмон челюстно-лицевой области наиболее характерны:
1 — припухлость тканей;
2 — покраснение кожи и слизистой оболочки над очагом воспаления;
3 — местное повышение температуры тканей.
В то же время, для глубоких абсцессов и флегмон челюстно-лицевой области наиболее характерны:
1 — боль;
2 — нарушение функции жевания, глотания и дыхания.
При флегмоне часто наблюдается поражение двух, трех и более анатомических областей, клетчаточных пространств, что делает клиническую картину заболевания более многообразной, а топическую диагностику — более сложной.
Основной принцип лечения воспалительных заболеваний лицевого отдела головы строится на основании общности биологических законов заживления ран — единства патогенеза раневого процесса (Н.Н. Бажанов, Д.И. Щербатюк, 1992).
Многовековая хирургическая практика выработала общее правило лечения любого гнойного процесса — вскрытие очага воспаления и его дренирование (Л.Е. Лундина, 1981; В.Г. Иващенко, В.А. Шевчук, 1990).
Полноценное дренирование уменьшает боль, способствует оттоку раневого отделяемого, улучшает местную микроциркуляцию, что, естественно благоприятно сказывается на процессах местного метаболизма, переходу раневого процесса в фазу регенерации, снижению интоксикации и внутритканевого давления, ограничению зоны некроза и созданию неблагоприятных условий для развития микрофлоры (Ю.И. Вернадский, 1983: А.Г. Шаргородский и др., 1985; Д.И. Щербатюк, 1986; Ш.Ю. Абдуллаев, 1988).
Таким образом, принцип «Ubi pus, ibi evacuo» при лечении больных с абсцессами и флегмонами лица реализуется:
I. Вскрытием гнойного очага путем послойного рассечения и расслоения тканей над ним.
II. Дренированием операционной раны с целью создания условий для эвакуации гнойного экссудата.
Инцизионно-дренажный способ лечения флегмон и абсцессов мягких тканей достаточно широко распространен до настоящего времени. Он предусматривает вскрытие гнойного очага и открытое ведение раны в послеоперационном периоде. Инцизионно-дренажный способ является классическим, в целом он определяет тактику в лечении острых гнойных заболеваний мягких тканей и гнойных ран.
Вскрытие гнойного очага осуществляется наружным доступом со стороны кожных покровов, либо внутриротовым доступом со стороны слизистой оболочки.
При выборе оперативного доступа необходимо соблюдать следующие требования:
1. Кратчайший путь к гнойному очагу.
2. Наименьшая вероятность повреждения органов и образований при рассечении тканей на пути к гнойному очагу.
3. Полноценное дренирование гнойного очага.
4. Получение оптимального косметического эффекта со стороны послеоперационной раны.
При операции вскрытия абсцесса (флегмоны) кожу, слизистую оболочку, фасциальные образования над гнойным очагом рассекают; мышцы отсекают, отслаивают от места прикрепления к кости височной, медиальной крыловидной и жевательной мышц (m. temporalis, т. pterygoideus mcdialis, т. masseter) или с помощью кровоостанавливающего зажима раздвигают мышечные волокна височной, челюстно-подъязычной и щечной мышц (m. temporalis, т. mylohyoideus, т. buccalis). Исключение составляет подкожная мышца шеи (m. platysma) и нередко челюстно-подъязычная мышца, волокна которых пересекают в поперечном направлении. что обеспечивает зияние раны и создает хорошие условия для оттока гнойного экссудата. Расположенную на пути к гнойному очагу рыхлую клетчатку, во избежание повреждения находящихся в ней сосудов, нервов, выводного потока слюнных желез, расслаивают и раздвигают кровоостанавливающим зажимом.
После вскрытия абсцесса и флегмоны струей раствора антисептика (натрия гипохлорита), вводимого в рану под давлением с помощью шприца, эвакуируют (вымывают) гнойный экссудат. Затем в рану вводят дренаж.
В клинической практике у больных с абсцессами и флегмонами лица чаще всего применяют дренирования гнойной раны:
— с помощью ленточных дренажей из перчаточной резины;
— с помощью углеродных адсорбентов, вводимых в рану в виде гранул. ваты, плетеных изделий из углеродного волокна;
— путем диализа раны;
— прерывистой или постоянной аспирацией экссудатов из раны с помощью электроотсоса, обеспечивающих создание постоянного вакуума в системе рана — дренаж.
При гнилостно-некротических флегмонах с целью снижения интоксикации организма производят некрэктомию — иссечение нежизнеспособных тканей. Для ускорения очищения раны от некротических тканей целесообразно местное применение левомиколя, натрия гипохлорита, а также воздействие на рану ультразвуком, магнитным полем, низкоэнергетического гелий неонового лазера.
Дренирование гнойной раны путем диализа, вакуумного отсасывания экссудата, применение натрия гипохлорита и др. показаны в первой стадии раневого процесса — в стадии гидратации и очищения раны. Появление в ране грануляционной ткани свидетельствует о наступлении второй стадии раневого процесса — стадии дегидратации. На этом этапе раневого процесса целесообразно использовать повязки (тампоны) с различными мазями, предупреждающими повреждение грануляционной ткани во время смены повязки, оказывающими положительное влияние на течение репаративного процесса. Для сокращения продолжительности реабилитационного периода и формирования более нежного рубца после очищения раны от нежизнеспособных тканей ее края могут быть сближены путем наложения так называемого вторичного шва.
Физиотерапия помогает ускорить ликвидацию остаточных явлений воспаления. снизить вероятность рецидива инфекционно-воспалительного процесса и возникновения такого осложнения, как актиномикоз.
Часто хирургам для сокращения сроков лечения послеоперационных ран больных с абсцессами и флегмонами челюстно-лицевых областей целесообразнее производить вторичную хирургическую обработку. Вторичная хирургическая обработка раны, в фазе воспаления, предусматривает в первую очередь ликвидацию всех нежизнеспособных тканей, устранение карманов, инородных тел, гематом. Она заканчивается вторичным ситуационным швом, создающим по возможности положение, при котором стенки раневого канала соприкасаются на всех уровнях. В более поздние сроки, в фазе регенерации, когда раневая поверхность очищена и выполнена грануляциями с образованием защитного грануляционного вала в околораневой зоне, вторичная хирургическая обработка может заключаться лишь в наложении вторичного ситуационного шва. Наконец, в третьей фазе раневого процесса при вторичной хирургической обработке раны иссекают рубцовую ткань и накладывают вторичный ситуационный шов, сближающий стенки и края раневого канала до соприкосновения. Таким образом, вторичная хирургическая обработка раны заканчивается наложением вторичного ситуационного шва. В дальнейшем при отсутствии осложнений и нового воспалительного процесса швы делают герметичными.
Исходя из данных анатомии ветвей лицевого нерва, разрезы на лице рекомендуется проводить, выбирая «нейтральные» пространства между ними.
Схема типичных разрезов на лице.
Различают два способа вскрытия флегмон челюстно-лицевой области: внеротовои и внутриротовой.
Вперотовой способ используется в тех случаях, когда операция со стороны полости рта не обеспечивает полноценного дренирования клетча-точного пространства или невозможна из-за сопутствующего тризма жевательной мускулатуры.
Внутриротовой способ используется редко.
Правила проведения типичных разрезов на лице.
1. Вначале рассекают кожу или слизистую оболочку, а затем фасциальные образования над гнойным очагом.
2. Отсекают мышцы от места прикрепления, за исключением подкожной мышцы шеи и челюстно-подъязычной мышцы, волокна которых пересекают в поперечном направлении, что обеспечивает получение эффекта зияния раны и создает хорошие условия для оттока гнойного содержимого.
3. Тупое продвижение к гнойному очагу (пальцевое или инструментальное).
При составлении статьи были использованы материалы книги: Сергиенко В.И. и др. «Оперативная хирургия абсцессов, флегмон головы и шеи», 2005г.
источник
Частое развитие абсцессов, флегмон в области головы и шеи обусловлено высокой распространенностью хронической очаговой одонтогенной, тонзиллогенной инфекции, а также инфекционно-воспалительных поражений кожи и слизистой оболочки полости рта. Систематизация таких абсцессов и флегмон основана на учете данных о локализации инфекционно-воспалительного процесса в тех или иных анатомических отделах, зонах, областях, пространствах головы и шеи. Так, на своде мозгового отдела головы выделяют срединную лобно-теменно-затылочную область (regio fronto-parietoroccipitalis) и боковые височные области (regio remporalis) (рис. 1).
Рис. 1. Топографоанатомическос деление головы и шеи.
I — область свода черепа: 1 — лобно-теменно-затылочная область (regio fronto-parietooccipitalis), 2 — височная область (regio temporalis);
II — область лица: 1 — передняя область (regio facialis anterior), 2 — боковая область (regio facialis lateralis);
III — надподъязычная часть шеи (regio suprahyoidea): 1 — подподбородочная область (regio submentalis), 2 — поднижнечелюстная область (regio submandibularis);
IV — подподъязычная часть шеи (regio infrahyoidea): I — передняя область, 2 — боковая область, 3 — задняя область

В каждом из перечисленных отделов головы и шеи выделяют анатомические, области, пространства, в клетчатке которых может возникать гнойное разлитое (флегмона) или гнойное ограниченное (абсцесс) воспаление (рис. 2).
Рис. 2. Тогюграфоанатомические области головы и шеи: 1 — regio frontalis, 2 — regio temporalis, 3 — regio parietalis, 4 — regio occipitalis, 5 — regio orbitalis, 6 — regio infraorbitalis, 7 — regio nasaiis, 8 — regio oralis, 9 — regio mentalis, 10 — regio zygonwtica, 11 — regio buccalis, 12 — regio parotideomasseterica, 13 — regio submentalis, 14 — regio submandibularis, 15 — trigonum omotracheate, 16 — trigonum caroticum, 17 -.regio m. sternocleidomastoidei, 18 — trigonum colli laterals (trigonum omoclaviculare et trigonum omotrapezoideum), 19 – regionuchae
Клиника, диагностика, прогноз и выбор оперативного доступа во многом зависят от глубины расположения гнойно-воспалительного очага. Поэтому в боковом отделе лицевой, части головы различают поверхностную и глубокую области (рис. 3). В поверхностную область переднего (срединного) отдела лица входят анатомические области и структурные образования, расположенные кнаружи (кпереди) от костей лицевого скелета с покрывающей их надкостницей (области век, наружного носа, губ, подбородка).
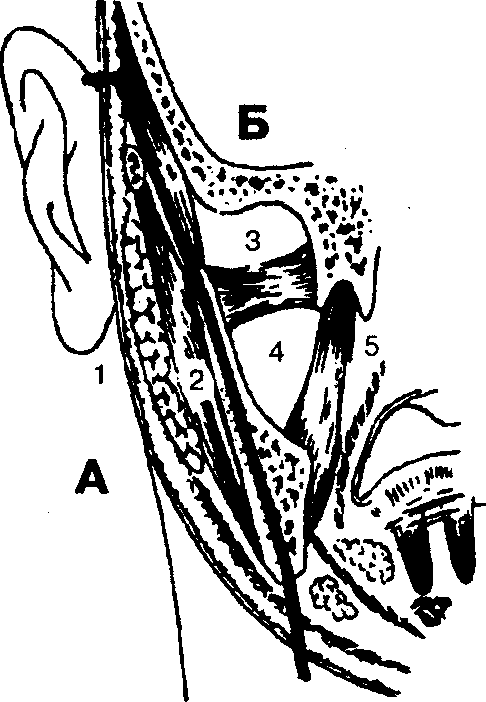
В поверхностную область бокового отдела лица входят анатомические области и пространства, расположенные кнаружи (латерально) от ветви нижней челюсти (ramus mandibulae), а в глубокую — анатомические области и пространства, расположенные кнутри (медиально) от ветви челюсти (рис. 3).
Рис. 3. Локализация абсцессов (флегмон) в боковой области головы: А — поверхностная область: 1 — regio parotidea, 2 — spatium submassetericum; Б — глубокая область: 3 — fossa infratemporalis, 4 — spatium pterygomandibulare, 5 — spatium parapharyngeum
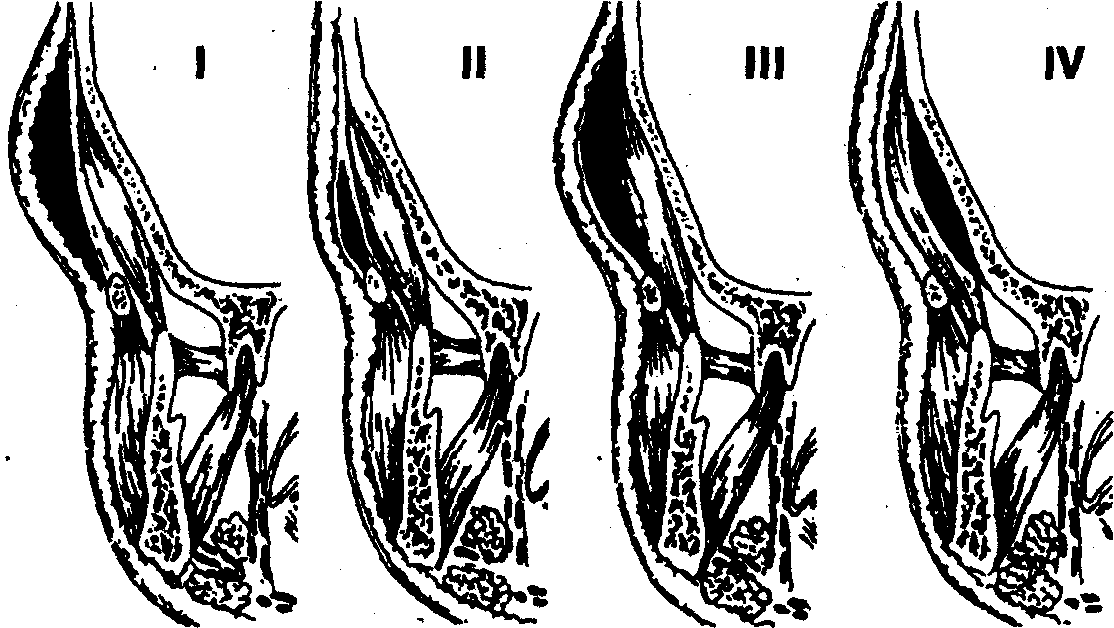
Рис. 4. Варианты локализации абсцессов (флегмон) височной области: I — в подкожной клетчатке, II — в межапоневротическом (межфасциальном) пространстве, III — в подфасциальном клетчаточном пространстве, IV — в подмышечном клетчаточном пространстве
Ниже приведена анатомическая классификация абсцессов, флегмон головы и шеи, основанная на изложенных принципах их систематизации.
С патоморфологических позиций в основе деления гнойных воспалительных процессов на абсцессы и флегмоны лежит признак отграниченности гнойного очага от окружающих тканевых структур вначале валом из грануляционной ткани, а позднее — соединительно-тканной капсулой. Однако на ранней стадии острого гнойного воспаления, когда механизмы отграничения гнойного очага еще не включились в полной мере, клиницисты основывают дифференциальную диагностику абсцессов и флегмон на признаке распространенности воспалительного процесса (по протяженности, площади, объему). Так, при остром гнойном воспалении небольшого по объему клетчаточного пространства (например, области собачьей ямки) или поражения лишь части клетчатки анатомической области (например, поднижнечелюстной области) ставят диагноз абсцесс. Когда же выявляются клинические признаки поражения всей клетчатки анатомической области или распространения воспалительного процесса на соседние анатомические области и пространства, ставят диагноз флегмона.
Классификация абсцессов, флегмон головы и шеи (анатомо-топографическая)
1. Лобная область (regiofrontalis)
2. Теменная область (regie parietalis)
3. Затылочная область (regio occipitalis)
1. Височная область (regio temporalis)
Передний (средний) отдел лица
1. Область век (regio palpebralis)
2. Подглазничная область (regio infraorbitalis)
3. Область носа (regio nasi)
4. Область губ рта (regio labii oris)
5. Область подбородка (regio mentalis)
1. Область глазницы (regio orbitalis)
2. Полость носа (cavum nasi)
4. Твердое небо (palatum durum)
5. Мягкое небо (palatum molle)
6. Надкостница челюстей (periostium maxillae et mandibulae)
1. Скуловая область (regio zygomatica)
2. Щечная область (regio buccalis)
3. Околоушно-жевательная область (regio parotideomasseterica):
а) жевательная область (regio masseterica)
б) околоушная область (regio parotidis)
в) позадичелюстная ямка (fossa retromandibularis)
1. Подвисочная ямка (fossa infratemporalis)
2. Крыловидно-челюстное пространство (spatium pteiygomandibulare)
3.Окологлоточное пространство (spatium parapharyngeum)
I. Надподъязычная часть шеи (дно полости рта)
1. Подподбородочная область (regio submentalis)
а) тело языка (corpus linguae)
б) корень языка (radix linguae)
3. Подъязычная область (regio sublingualis)
1. Поднижнечелюстная область (regio submandibularis)
II. Подподьязычная часть шеи
1. Лопаточно-трахеальный треугольник (trigonum omotracheale)
2. Сонный треугольник (trigonum caroticum)
1. Область грудино-ключично-сосцевидной мышцы (m. sterno-cleido-mastoideus)
2. Латеральная область шеи (regie colli lateralis)
1.Область трапециевидной мышцы (m. trapezius)
источник
Классификация флегмон шеи по В.И. Стручкову ( 1984 г.) в зависимости от локализации гнойного процесса и глубины поражения.
По локализации гнойного процесса (скопления гноя): 1) в подбородочной области;
2) в подчелюстной области; 3) поверхностно по переднему и заднему краям грудино-ключично-сосцевидной мышцы; 4) по длине этой мышцы в ее окружности в пространстве между поверхностной и глубокой пластинами второй шейной фасции; 5) у внутреннего края грудино-ключично-сосцевидной мышцы; 6) поверхностно без определенной локализации в области передней и боковой поверхности шеи под поверхностной мышцей шеи; 7) над рукояткой грудины – в виде треугольника; 8) впереди трахеи (возможно распространение гнойника в переднее средостение); 9) позади трахеи и пищевода (возможно распространение гнойника вниз – в заднее средостение и вверх – в заглоточное пространство; 10) в боковом шейном треугольнике, ограниченном краями грудино-ключично-сосцевидной и трапециевидной мышц и ключицей, эти скопления являются обычно затеками из глубоких аденофлегмон, расположенных под нижним концом грудино-ключично-сосцевидной мыщцы; 11) в области передней поверхности шеи соответственно расположению щитовидной железы при тиреоидитах, струмитах; 12) в области боковой поверхности шеи – при нагноении бронхогенных кист; 13) глубокие флегмоны между затылочными мышцами в области задней поверхности шеи (возникают как следствие остеомиелита шейных позвонков или затылочной кости).
Классификация абсцессов и флегмон челюстно-лицевой области и шеи в зависимости от источника инфекции ( Ю.И. Бернадский, 1985):
1) одонтогенные – причиной возникновения являются гангренозные зубы и их корни;
2) интраоссальные – возникают вследствие периоститов, остеомиелитов, затрудненного прорезывания зубов мудрости, гаймориотов, кист и др.;
3) гингивальные – возникают вследствие пародонтитов, гингивитов;
4) муко—стоматогенные – возникают вследствие стоматитов, глосситов;
5) саливаторные – возникают вследствие сиалодохитов, сиалоаденитов;
Топографо-анатомическая классификация одонтогенных абсцессов и флегмон челюстно-лицевой области и шеи ( Г.А. Васильев, Т.П. Робустова, 1981):
1) околочелюстные абсцессы и флегмоны:
— в тканях, прилежащих к нижней челюсти, — поверхностные ( поднижнечелюстная, подбородочная, околоушно-жевательная области) и глубокие ( крыловидно-нижнечелюстное и окологлоточное пространства, подъязычная область, дно полости рта);
— в тканях, прилегающих к верхней челюсти – поверхностные ( подглазничная и щечная области) и глубокие ( подвисочная и крылонебная ямки);
2) абсцессы и флегмоны соседних с околочелюстными тканями областей, куда гнойный процесс распространяется по протяжению (скуловая и височная области, глазница, позадичелюстная область, шея), абсцессы и флегмоны языка.
Классификация флегмон челюстно-лицевой области и шеи по тяжести течения и распространенности процесса:
1. 1-я группа (легкая степень тяжести) – флегмоны локализуются в одной анатомической области;
2. 2-я группа (средняя степень тяжести) – флегмоны локализуются в двух и более анатомических областях;
3. 3-я группа (тяжелое течение) – флегмоны локализуются в мягких тканях дна полости рта, шеи, половины лица, а также сочетание флегмон височной области, подвисочной и крылонебной ямок.
Клиническая симптоматика и диагноз. Клиническая симптоматика и диагноз флегмон шеи зависят от локализации и распространения процесса. Клинические проявления подразделяются на местные и общие. К местным проявлениям при поверхностной флегмоне относятся : припухлость мягких тканей, гиперемия кожных покровов; разлитой, плотный и болезненный инфильтрат; в дальнейшем развивается флюктуация.
При глубокой подчелюстной флегмоне ( флегмона дна полости рта, ангина Людвига) заболевание начинается бурно, с выраженным диффузным отеком дна полости рта и подчелюстной области, выраженными признаками общего воспаления, резкой болезненностью, усиливающейся при жевании и глотании, отмечается слюнотечение, тризм мускулатуры, затрудненное дыхание. Глубокие флегмоны шеи с небольшим количеством мутного экссудата опасны в отличие от обширных осумкованных поверхностных гнойников. Поэтому большую роль в постановке диагноза глубокой флегмоны играют следующие косвенные симптомы: коллатеральный отек, болезненное ограничение движений мышц, вынужденное положение шеи и др. Припухания и покраснения при глубоких флегмонах не следует ожидать. Иррадиирующие боли носят неврологический характер. Важным симптомом при глубоких флегмонах шеи является болезненная спастическая кривошея.
При аденофлегмоне развитие воспалительного процесса происходит медленнее и характеризуется нарастанием инфильтрации тканей и образованием гнойного экссудата. Если возникновению воспалительного процесса предшествует предварительная микробная сенсибилизация организма к стафилококку, стрептококку, кишечной палочке и другим микроорганизмам, то развитие аденофлегмоны происходит в более сжатые сроки и характеризуется агрессивностью течения, что усложняет проведение дифференциальной диагностики аденофлегмоны с одонтогенной флегмоной.
К общим проявлениям флегмоны шеи относятся: выраженная интоксикация организма; в анализах крови – лейкоцитоз, нейтрофильный сдвиг влево, эозинопения (анэозинофилия), высокие показатели СОЭ (до 55 мм\ч), анемия, которая не связана с дефицитом железа сыворотки крови ( снижение количества эритроцитов и концентрации гемоглобина обусловлено угнетением скорости эритропоэза в условиях интоксикации) и др.
При флегмонах шеи, расположенных под мышцей вдоль сосудисто-нервного пучка, характерно, что больные избегают малейших движений головой и держат ее слегка повернутой и наклоненной в больную сторону. В результате этого уменьшается давление на расположенный под мышцей воспалительный инфильтрат.
Клинические проявления заболеваний, вызванных анаэробной инфекцией, отличаются тяжелым течением и отсутствием положительной динамики процесса даже при достаточном дренировании воспалительного очага. Симптомы интоксикации быстро нарастают, у больных появляется тахикардия, развиваются расстройства микроциркуляции. К общим проявлениям инфекции, вызванной аспорогенными анаэробами, относятся: субъиктеричность склер, желтушность кожных покровов, анемия, значительный лейкоцитоз, высокая СОЭ. Признаками участия в инфекционном процессе анаэробов можно считать неприятный запах экссудата, обилие некротизированных тканей в гнойных очагах, грязно-серый цвет гнойного содержимого с наличием в нем капелек жира. Размножение бактериоидов сопровождается выделением газов, которые способствуют более легкому проникновению бактерий за пределы воспалительного очага. Увеличение давления в тканях патологического очага еще больше нарушает кровообращение, способствуя гипоксии и размножению анаэробных микроорганизмов. После проведения операции из раны отделяется небольшое количество зловонного ихорозного гноя. Мышцы имеют вид вареного мяса. При участии в гнойно-воспалительном процессе бактериоидов вида меланиногеникус отделяемое из ран темного или бурого оттенка. Применение антибактериальных препаратов малоэффективно.
Гнойное расплавление, наступающее при дальнейшем прогрессировании процесса, сопровождается изменением конфигурации воспалительного инфильтрата, то контуры его сглаживаются и становятся более расплывчатыми. С выходом гнойника за пределы лимфатических узлов дальнейшее распространение определяется границами соответствующего вместилища клетчатки, а также соседними вместилищами, с которыми оно сообщается. Если гнойник располагается в клетчатке, окружающей влагалище сонной артерии и яремной вены, он сравнительно быстро распространяется вдоль сосудов, особенно при наличии вирулентной инфекции. Примером этого может служить острогнойный процесс, источником которого являются кариозные зубы. В этих случаях первоначально также поражается верхняя группа шейных лимфатических узлов, расположенных под верхним концом грудино-ключично-сосцевидной мышцы на яремной вене. Отсюда после расплавления лимфатических сосудов гнойник распространяется в клетчатку сосудистого влагалища и далее в подключичную и подмышечную ямки.
При септическом характере процесса характерны: очень большой размер воспалительной опухоли, занимающий всю половину шеи и выходящий внизу далеко за пределы грудино-ключично- сосцевидной мышцы; и более быстрое развитие воспалительного процесса.
Опасным осложнением анаэробной инфекции является септический шок, который обуславливает крайне высокую (50- 70%) летальность ( Ю.Г. Шапошников, 1984 ) и характеризуется развитием септических флеботромбозов не только вблизи очага инфекции, но и в отдаленных местах – легких, мозге, печени, суставах и других областях.
Особенности течения флегмон у детей. У детей чаще развиваются аденофлегмоны и реже – одонтогенные флегмоны. В некоторых случаях флегмоны развиваются на фоне простудных заболеваний и острых отитов. Клиническое течение флегмон у детей обусловлено особенностями формирования зубочелюстной системы. Несовершенство иммунной системы у детей раннего возраста способствует более агрессивному течению воспалительного процесса.
При ретрофарингеальных абсцессах (особенно у детей) появляются затруднения дыхания и иногда наступает асфиксия.
Особенности течения флегмон у лиц пожилого и старческого возраста схожи с таковыми у лиц молодого возраста, но у стариков флегмоны развиваются значительно позже начала предшествующего заболевания, а расплавление воспалительных инфильтратов происходит медленнее. Возможность их самостоятельного рассасывания практически исключена, поэтому выжидательная тактика не оправдана. Аденофлегмоны у стариков – редкое осоложнение. Как правило, они схожи с осумкованными абсцессами. При вскрытии таких флегмон необходимо удалить гнойно-расплавленную лимфоидную ткань узла.
Флегмоны шеи сопровождаются общими септическими явлениями. Но опасность возможна не только при осложнениях общего характера. Существует и опасность проникания острого гнойного процесса и в глубину, особенно после некротического процесса расплавления фасциальной ткани и проникновение инфекции в грудную полость (в переднее или заднее средостения).
Дата добавления: 2015-12-08 ; просмотров: 2572 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Ланец И.В., врач-ординатор отделения челюстно-лицевой хирургии (гнойное) «УЗ 11-ая городская клиническая больница».
Удельный вес больных с гнойно-воспалительными процессами лица и шеи достигает 30-40% среди всех стоматологических пациентов, требующих стационарного специализированного лечения. Среди них одонтогенные абсцессы и флегмоны челюстно-лицевой области и шеивстречаются у 28-30% больных (в их структуре 70-79% приходится на долю абсцессов; 21-30% — на долю флегмон (в том числе 1-2% медиастинитов)).
Абсцесс – ограниченный в виде полости гнойный очаг, возникающий в результате гнойного расплавления тканей клетчаточного пространства, в том числе: подслизистой, подкожной, межмышечной, межфасциальной клетчатки, лимфоузлов, мышечной ткани. Формирование абсцессов в челюстно-лицевой области и шее преимущественно происходит в окружающих челюсти мягких тканях. Отграниченость абсцесса связана с образованием вокругнего стенки из слоягрануляционной ткани, формирующейся в ответ на воспаление.
Флегмона – разлитое гнойное воспаление клетчаточного пространства (или нескольких клетчаточных пространств), с возможным вовлечением в процесс клетчатки, расположенной под кожей, слизистой оболочкой, между мышцами и фасциями.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Ряд факторов имеет существенное значение для развития и характера течения гнойно- воспалительных процессов челюстно- лицевой области и шеи, которые также нужно учитывать в диагностике абсцессов и флегмон лица и шеи и для профилактики возможных более тяжелых осложнений:
— у 80 – 95 % всех больных с абсцессами и флегмонами челюстно-лицевой области источники инфекции имеют одонтогенную природу (т.е. входными воротами для инфекции в ткани служат зубы с очагами острой или хронической инфекции вокруг их корней в виде различных форм периодонтитов и их осложнений в виде периоститов и остеомиелитов челюстей);
— в силу таких особенностей причинной микрофлоры одонтогенные гнойно- воспалительные процессы могут протекать быстро с развитием тяжелых осложнений уже на 3- 5 сутки;
— топографо- анатомические особенности строения челюстно- лицевой области и шеи, наличие множества клетчаточных пространств, сообщающихся между собой фасциальными отрогами и сосудисто- нервными пучками, создают возможность для быстрого распространения гнойно- воспалительного процесса контактным путем; а наличие хорошо развитой сети лимфатических и кровеносных сосудов может привести к распространению инфекции по ним (вплоть до сепсиса);
— близкое расположение жизненно важных органов и систем организма (головной мозг, органы дыхания, зрения, слуха, речи, обоняния) может привести к их вовлечению в гнойно- воспалительный процесс, что усугубляет тяжесть болезни и реально может угрожать жизни пациентов;
— интенсивное кровоснабжение тканей челюстно- лицевой области и шеи при адекватно проводимом комплексном лечении позволяет создавать оптимальные условия для заживления раны после купирования острых явлений гнойно- воспалительного процесса и ускорить процесс реабилитации пациентов.
Для возникновения и дальнейшего развития одонтогенных абсцессов и флегмон челюстно- лицевой области и шеи необходимо сочетание местного и общего факторов.
Основным местным фактором является аэробная и анаэробная одонтогенная инфекция (см. табл.1, 2). Значительную роль при этом играют патогенные свойства самого микробного возбудителя, и чаще всего им являются гноеродные стрептококки или стафилококки.Одонтогенная инфекция, являясь по своей сущности представителем микрофлоры полости рта, в значительной степени адаптирована против защитных сил организма, что вызывает дополнительные сложности при лечении одонтогенных гнойно-воспалительных процессов.
Таблица 1. Частота встречаемости грам-положительных микроорганизмов, выделенных у больных с одонтогенными гнойно-воспалительными заболеваниями челюстно-лицевой области и шеи из очага воспаления.
(по данным Бондаровец А..А., Тесевич Л.И., 2008 г.)
| Возбудитель | Частота встречаемости микроорганизма |
| Staphylococcus aureus | 5% |
| Staphylococcus epidermidis | 24% |
| Streptococcus spp. | 21% |
| Staph. aur. + Staph. epid. | 1% |
| Staph. epid. + Str.spp. | 4% |
| Нормальная микрофлора полости рта | 8% |
| Гр(+) палочки | 2% |
| Staph. aur. + E. coli; Staph. aur. + бациллы; Staph. epid. + бациллы; Staph. epid. + Гр(+) палочки; Str.spp. + нейссерии ; Зеленящий стрептококк; Str. pneum.; Str. hemol. | 7% |
Таблица 2.Частота встречаемости грам-отрицательных микроорганизмов, выделенных у больных с одонтогенными гнойно-воспалительными заболеваниями челюстно-лицевой области и шеи из очага воспаления.
(по данным Бондаровец А..А., Тесевич Л.И., 2008 г.)
| Возбудитель | Частота встречаемости микроорганизма |
| Enterobacter aerogenes | 25% |
| Enterobactercloacae | 25% |
| Klebsiella pneumoniae | 50% |
В ткани вокруг корня зуба инфекция может попадать несколькими путями (рис.1).






Общими факторами являются: снижение иммунологических защитных реакций организма (клеточного и гуморального иммунитетов), расстройство регуляции центральной нервной системы, наличие сопутствующих заболеваний организма (сердечно-сосудистой системы, органов дыхания, эндокринных органов, печени и др.).
Все выше перечисленное определяет характер воспалительной реакции: нормальный, повышенный, пониженный.
При бурном развитии воспалительного процесса с распространением на окружающие ткани и сосудистый бассейн с образованием тромбозов, разлитых отеков, с вовлечением в процесс лимфатических сосудов, узлов и развитием не только обширной местной, но и тяжелой общей реакции организма – речь идет о повышенной реакции, когда, несмотря на своевременное и рационально проводимое лечение, может иметь место летальный исход.
У другой группы пациентов процесс развивается медленнее. При этом воспалительный инфильтрат вовлекает меньший объем тканей. Общая реакция организма выражается в незначительном повышении температуры, изменения состава периферической крови имеют адекватный характер. Такая нормальная реакция на гнойную одонтогенную инфекцию и местный гнойный процесс легче ликвидируется своевременно начатым и адекватно проводимым лечением.
У некоторых пациентов местное гнойное заболевание протекает при слабо выраженных местной и общей реакциях. Воспаление у таких больных ограничивается только локализованным абсцессом, отек окружающих тканей незначительный, лимфангоита, лимфаденита, тромбоза не наблюдается, температура повышается незначительно. Такие процессы со слабо выраженной местной и общей реакциями протекают по пониженному типу.
Гнойный флегманозный процесс может располагаться поверхностно в тканях и, распространяясь по подкожной клетчатке, может вызвать разлитую эпифасциальную флегмону с отслоением и деструкцией значительных участков кожных покровов лица или шеи. Вовлечение в гнойный процесс глубжележащих тканей на значительном протяжении приводит к формированию распространенной межмышечной флегмоны челюстно-лицевой области.
Результатом местной реакции макроорганизма на проникшие в него микроорганизмы является развитие защитных барьеров. Вначале формируется лейкоцитарный вал, отграничивающий очаг инфекции от окружающих тканей организма; такими же барьерами являются и лимфатические сосуды и лимфатические узлы. В процессе развития тканевой реакции вокруг гнойного очага и размножения клеток соединительной ткани образуется грануляционный вал, который надежно отграничивает гнойный очаг. При длительном существовании ограниченного гнойного процесса из окружающего его грануляционного вала образуется плотная соединительнотканная пиогенная оболочка, которая является барьером, ограничивающим дальнейшее распространение инфекции.
При наличии высокопатогенной инфекции и слабой реакции макроорганизма, защитные барьеры вступают в реакцию медленно, что может приводить к попаданию инфекции в кровеносное русло и развитию генерализации инфекции (сепсису).
Одновременно с местной реакцией на внедрившиеся микробы отмечается общая реакция организма, степень которой определяется рядом условий. Степень выраженности такой реакции зависит от количества бактериальных токсинов и продуктов распада тканей, проникших в организм из очага поражения, сопротивляемости организма. Развивающаяся интоксикация приводит к нарушению функции кроветворения в костном мозге, в результате чего наступают быстрая анемизация и значительное изменение состава белой крови. Основным отличием общей реакции организма на гнойный процесс от сепсиса является то, что все симптомы ее резко ослабевают или исчезают при проведении хирургической обработки гнойного очага и создании адекватного оттока для раневого отделяемого. При сепсисе симптомы воспалительной реакции после этого почти не изменяются. Определение степени общей реакции организма на местную гнойную одонтогенную инфекцию имеет существенное значение для правильной оценки состояния больного, возможного прогнозирования развития осложнений, составления плана комплексного лечения.
ДИАГНОСТИКА ОДОНТОГЕННЫХ АБСЦЕССОВ И ФЛЕГМОН ЛИЦА И ШЕИ.
Для диагностики гнойно-воспалительных процессов челюстно-лицевой локализации врач хирург-стоматолог или челюстно-лицевой хирург должен:
1. Провести обследование пациента:
А. Уточнить жалобы: общая слабость, вялость, сонливость, головная боль, нарушение сна, плохой аппетит, наличие функциональных нарушений со стороны органов и систем челюстно-лицевой области и их связь с динамикой воспалительного процесса челюстно-лицевой локализации. Уточнить наличие жалоб, связанных с органами дыхания, головного мозга, сердца, слуха, зрения, печени, почек, поджелудочной железы, селезенки и их связь с воспалительным процессом.
Б. Собрать анамнез воспалительного заболевания: появление первых признаков, развитие настоящего заболевания с акцентом на выявление осложнений, затяжного течения и характера температурной реакции организма, проводимое лечение и его эффект, возможный прием иммуномодуляторов и их эффективность.
В. Собрать анамнез жизни с уточнением перенесенных и сопутствующих хронических заболеваний легких, верхних дыхательных путей, печени, почек, рецидивирующих форм гнойно-воспалительных, вирусных заболеваний и микозов (особенно в полости рта), длительного субфибрилитета неясной этиологии, лимфоаденопатий, проведения курсов R-терапии и химиотерапии, наличия опухолевых процессов, перенесенных ранее оперативных вмешательств и характер послеоперационного заживления ран, наличия ранее перенесенных воспалительных заболевания челюстно-лицевой области и их осложнений, аллергологический статус, применение иммунодепрессантов и глюкокортикоидов в лечебных целях.
Г. Выяснить характер работы и профессиональные вредности, связанные с действием химикатов и канцерогенов, облучением, тяжелые травмы и ожоги.
Д. Выявить общие и местные проявления воспаления, провести обследование органов и систем организма пациента. При необходимости привлекать для консультации врачей других специальностей при наличии у больного сопутствующих заболеваний других органов и систем: невропатолога, окулиста, оториноларинголога, терапевта, кардиолога, эндокринолога, гематолога и др.
Выявлять несоответствия характера, локализации, тяжести воспалительного процесса с характером клинико-лабораторных проявлений в организме пациента. На основании полученных данных провести дифференциальную диагностику гнойно-воспалительных заболеваний смежных областей.
Дополнительные методы обследования: общие анализы крови, мочи, рентгенография (производство обзорных рентгенограмм нижней или верхней челюсти и придаточных пазух носа, дентальных рентгенограмм, по показаниям рентгенокомпъютерная томография), УЗИ –диагностика; исследование гнойного экссудата на микрофлору и ее чувствительность к антибиотикам. По показаниям проводятся: биохимические анализы крови, определение кислотно-щелочного состава крови, лабораторно-иммунологическую оценку иммунного статуса пациентов.
Рентгенографическое исследование помогает уточнить одонтогенную причину развития гнойного процесса (выявляет зубы с очагами периодонтитов) (см. рис. 2).
Рис. 2. Хронические формы периодонтитов зубов: фиброзная, гранулирующая и гранулематозная соответственно.
Все одонтогенные абсцессы и флегмоны лица и шеи по локализации подразделяют на: расположенные в околочелюстных тканях верхней челюсти или нижней челюсти; языка; шеи (см. рис. 3, табл.3 и 4).






Таблица 3. Клинико-анатомическая характеристика абсцессов и флегмон околочелюстных тканей области верхней челюсти
| Локализация | Основные источники и пути распространения инфекции | Жалобы больного | Местные признаки проявления заболевания | Пути дальнейшего распространения инфекции |
| Абсцесс и флегмона подглазничной области | очаги одонтогенной инфекции в области 15, 14, 13, 12, 22, 23, 24, 25 зубов, инфекционно-воспали-тельные поражения, инфицированные раны кожи подглазничной области, по протяжению (из щечной области, бокового отдела носа). | сильная, пульсирующая боль в подглазничной области, иррадиирующая в глаз, зубы верхней челюсти. | резко выраженная асимметрия лица за счет инфильтрации тканей подглазничной области, отека век. Носогубная складка сглажена. Кожа над инфильтратом гиперемирована, напряжена. Пальпация болезненна, может определяться флюктуация. Переходная складка свода преддверия рта сглажена, слизистая оболочка гиперемирована | щечная, скуловая области, подвисочная ямка, глазница. В случае распространения в полость черепа–тромбоз пещеристого синуса, менингит, энцефалит |
| Абсцесс и флегмона скуловой области | очаги одонтогенной инфекции в области 16, 15, 14, 24, 25, 26 зубов, инфекционно-воспалительные поражения кожи, инфицированные раны скуловой области. Вторичные поражения в результате распространения инфекционно- воспалительного процесса из соседних областей: подглазничной, щечной, околоушной, околоушно-жеватель-ной. | боли в скуловой области | асимметрия лица за счет инфильтрации тканей скуловой области. Кожа над инфильтратом напряжена, гиперемирована, пальпация болезненна, может определяться флюктуация, а при распространении процесса на передний отдел жевательной мышцы – ограничение открывания рта. | подглазничная, щечная, околоушно-жевательная, височная области, глазница. |
| Абсцесс и флегмона глазницы | очаги одонтогенной инфекции в области 15, 14, 13, 23, 24, 25 зубов, инфекционно-воспалительные поражения кожи век, распространение инфекционного процесса по протяжению из верхнечелюстного синуса, подглазничной, скуловой областей, подвисочной и крылонебной ямок. | Головная боль, боль в глубине глазницы, усиливающаяся при давлении на глазное яблоко. | выраженный отек век и конъюнктивы (хемоз), экзофтальм, ограничение подвижности глазного яблока, диплопия. | венозные синусы твердой мозговой оболочки, оболочки головного мозга, головной мозг, подвисочная, крылонебная ямки |
| Абсцесс и флегмона щечной области | очаги одонтогенной инфекции в области 18, 17, 16, 15, 14, 24, 25, 26, 27, 28, 38, 37, 36, 35, 34, 44,45, 46, 47, 48 зубов, инфекционно-воспали-тельные поражения кожи, слизистой оболочки щеки, выводного протока околоушной слюнной железы, распространение по протяжению из подглазничной, скуловой и околоушно-жевательной областей. | боль в щечной области умеренной интенсивности, усиливающаяся при открывании рта, жевании | Поверхностное клетчаточное пространство (между кожей и щечной мышцей): резко выраженная асимметрия лица за счет воспалительного инфильтрата тканей щеки. Кожа напряжена, гиперемирована, пальпация болезненна, флюктуация. Глубокое клетчаточное пространство (между слизистой оболочкой и щечной мышцей): асимметрия лица за счет припухлости щеки. Кожа физиологической окраски. Со стороны полости рта- слизистая оболочка щеки напряжена, гиперемирована. Пальпация болезненна, флюктуация, возможно ограничение в открывании рта. | околоушно-жевательная, поднижнечелюстная, подглазничная, скуловая области, |
| Абсцесс и флегмона подвисочной ямки | очаги одонтогенной инфекции в области 18, 17, 27, 28, инфицирование во время проведения туберальной анестезии, вторичное поражение в результате распространения инфекции по протяжению из крыловидно-нижнечелюстного пространства, из височной, щечной, околоушно-жевательной областей. | наболь в глубине бокового отдела головы с широкой зоной иррадиации в височную область, глаз, зубы верхней челюсти. | В полости рта сглаженность заднего отдела свода преддверия полости рта, гиперемия слизистой оболочки. Пальпируется болезненный инфильтрат за бугром верхней челюсти. Открывание рта умеренно ограниченно. | височная, околоушно-жевательная области, крыловидно-нижнече-люстное и окологлоточное пространства, глазница, основание черепа. |
| Абсцесс и флегмона височной области | гнойно-воспали-тельные заболевания кожи, инфицированные раны, гематомы височной области, флегмоны смежных областей: подвисочной, скуловой, лобной, околоушно-жевательной. | на боль пульсирующего характера в височной области. | асимметрия лица за счет припухлости тканей височной области, гиперемия кожных покровов, болезненность при пальпации. При локализации процесса в подкожно-жировой клетчатке воспалительный инфильтрат часто не имеет четких границ и может распространяться в соседние анатомические области (лобную, околоушно-жевательную, скуловую, окологлазничную область), тогда как воспалительный инфильтрат при абсцессе, флегмоне подапоневротического, подмышечного клетчаточного пространства вверху строго ограничен пределами височной области- линией прикрепления височного апоневроза. При абсцессе межапоневротического пространства воспалительный инфильтрат занимает нижний отдел височной области и имеет четко очерченную границу по скуловой дуге, наблюдается ограничение в открывании рта. | подвисочная, лобная, околоушно-жевательная области, глазница, твердая мозговая оболочка и ее синусы. |
| Флегмона крыловидно-небной ямки | очаги одонтогенной инфекции в области 18, 17, 16, 26, 27, 28 зубов, контактным путем из подвисочной и крылонебной ямок. | боль в области верхней челюсти с иррадиацией в глаз, висок, головная боль. | припухлость тканей, инфильтрация и болезненность в нижнем отделе височной области, открывание рта ограниченно, гиперемия слизистой оболочки верхнего свода преддверия полости рта, отечность, инфильтрация. | глазница, полость черепа. |
Таблица 4. Клинико-анатомическая характеристика абсцессов и флегмон околочелюстных тканей области нижней челюсти
| Локализация | Основные источники и пути инфицирования | Местные признаки болезни | Функциональные нарушения | Пути дальнейшего распространения инфекции |
| Абсцесс и флегмона околоушно- жевательной области | Очаги одонтогенной инфекции в области верхних моляров и нижних третьих моляров, инфекционно-воспалительные поражения, инфицированные раны кожи околоушно-жевательной области. Вторичное поражение в результате распространения инфекции по протяжению из щечной, височной областей, подвисочной ямки, околоушной слюнной железы, а также лимфогенным путем. | При поверхностной локализации процесса резко выраженная припухлость тканей околоушно-жевательной области. При глубокой – умеренная припухлость тканей. | Затрудненное жевание, ограничение открывания рта. | Позадичелюстная, поднижнечелюстная, щечная, скуловая и височная области, окологлоточное пространство. |
| Абсцесс и флегмона позадичелюстной области | Вторичное поражение в результате распространения инфекции из околоушно-жевательной, поднижнечелюстной областей, крыловидно-жевательного пространства. | Выраженная припухлость тканей позадичелюстной области, мочка уха на стороне поражения приподнята | Затрудненное жевание и глотание из-за боли, воспалительная контрактура челюстей | Поднижнечелюстная область, окологлоточное пространство, влагалище сосудисто-нервного пучка шеи |
| Абсцесс и флегмона крыловидно-нижнечелюстного пространства | Воспалительные процессы в области 48, 47,46,38,37,36 зубов, реже в области 16,17,18, 26,27,28 зубов, иногда гнойный процесс распространяется из подъязычной области, поднижнечелюстного треугольника, дна полости рта, околоушно-жевательной области, инфицирование во время проведения анестезии | Гиперемия и отек слизистой оболочки в области крыловидно-нижнечелюстной складки, небно-язычной дужки зева, реже распространение инфильтрации на слизистую оболочку боковой стенки глотки и дистальный отдел подъязычной области, регионарный лимфаденит | Ограниченное открывание рта, нарушение акта глотания из-за боли | Окологлоточное, позадичелюстное пространство, щечная, поднижнечелюстная области, подвисочная и височная ямки |
| Абсцесс и флегмона поднижнечелюстной области | 44 – 47 , 34 – 37 зубы, по протяжению вторичное поражение в результате распространения инфекции из подъязычной и подбородочной областей, крыловидно-нижнечелюстного пространства, лимфогенным путем | Инфильтрация тканей в поднижнечелюстной области | Воспалительная контрактура I степени | В подъязычную, подподбородочную области, в окологлоточное пространство (возможно в заднее средостение), в позадичелюстную ямку, в фасциальное влагалище сосудисто-нервного пучка шеи (возможно в переднее средостение), глубокие зоны бокового отдела лица |
| Флегмона дна полости рта | Очаги одонтогенной инфекции в области зубов нижней челюсти, инфекционно-воспалительные поражения и инфицированные раны слизистой оболочки полости рта, кожных покровов над- и подъязычного отделов шеи. Часто инфекция проникает лимфогенным путем. | Лицо одутловатое. Плотный разлитой болезненный инфильтрат в обоих поднижнечелюстных областях и подподбородоч-ном треугольнике. При вовлечении в процесс крыловидно-нижнечелюстных пространств ограничение открывания рта, рот полуоткрыт. Язык увеличен в размерах, приподнят к небу, сухой и покрыт грязно-коричневым налетом. Подъязычные складки инфиль-трированы, выбухают выше коро-нок зубов. Бахромчатые складки отечны, часто покрыты фибринозным налетом, видны отпечатки зубов. | Ограничение открывания рта, затруднение дыхания и речи, невозможность глотания, вынужденное сидячее положение. | Клетчаточное пространство корня языка, поднижнечелюстные области. |
| Абсцесс и флегмона подбородочной области. | Очаги одонтогенной инфекции в области 43, 42, 41, 31, 32, 33 зубов, гнойно-воспалительные заболевания кожи (фолликулит, фурункул, карбункул), инфицированные раны, гематомы, вторичное поражение в результате распространения инфекционно-воспалительного процесса из смежных областей (нижней губы, подподбородочной области). | Припухлость тканей подбородочной области, гиперемия кожных покровов, инфильтрат | Затрудненное жевание и глотание из-за боли | По протяжению на смежные анатомические области: на подподбородочную, щечную, на нижнююю губу. |
| Абсцесс и флегмона поджевательного пространства | Очаги одонтогенной инфекции в области 48, 47, 46, 36, 37, 38 зубов, вторичное поражение в результате распространения инфекции по протяжению из щечной, подвисочной областей, околоушной слюнной железы. | Умеренная асимметрия лица за счет большего контурирования жевательной мышцы и коллатерального отека мягких тканей. Кожные покровы нормальной окраски. Глубокая пальпация жевательной мышцы снаружи и со стороны преддверия полости рта вызывает боль. | Резкое ограничение открывания рта, исключающее возможность жевания. | Щечная, околоушная, подвисочная области, подкожная клетчатка околоушно-жевательной области, ветвь нижней челюсти |
| Абсцесс и флегмона окологлоточного пространства | Небные миндалины по протяжению. Ранения стенки глотки. Вторичное поражение в результате распространения инфекции из крыловидно-челюстного пространства, подчелюстной и околоушно-жевательной области. | Умеренно выраженная припухлость тканей верхнезаднего отдела поднижнечелюстной области. Кожные покровы обычной окраски. При глубокой пальпации под углом нижней челюсти определяется инфильтрат. Боковая стенка глотки смещена к средней линии, покрывающая ее слизистая оболочка гиперемирована. | Боль при глотании, резко затрудняющая или исключающая прием пищи, жидкости, проглатывание слюны. | Во влагалище основного сосудисто-нервного пучка шеи и далее по периваскулярной клетчатке в переднее средостение; вдоль боковой и задней стенок глотки в заднее средостение; в подъязычную и поднижнечелюстную области. |
| Абсцесс и флегмона подподбородочной области | 33, 32, 31, 41, 42, 43 зубы, вторичное распространение из поднижнечелюстной области, подъязычной области. | Выраженная припухлость тканей и гиперемия кожи подподбородочной области. | Затруднение жевания и глотания из-за боли. | В подъязычную и поднижнечелюстную области, корень языка, на переднюю поверхность шеи |
| Абсцесс и флегмона корня языка | Зубы нижней челюсти. Вторичное поражение в результате распространения инфекции из окологлоточного пространства, подъязычной и подподбородочной области. | Умеренная припухлость тканей подподбородочной области. выраженная припухлость тканей подъязычной области, увеличение объема и приподнятость языка. Слизистая языка и подъязычной области гиперемирована. | Резкое нарушение жевания и глотания из-за боли. Возможно нарушение дыхания. | В подподбородочную область, окологлоточное пространство, на ткани дна полости рта и шеи. |
При этом необходимо обращать внимание на возможную связь между проявлением воспалительного процесса и возможным причинным зубом: наличие предшествующих болей в зубе, болезненное накусывание на него, появление свищей на десне или гноетечение из зубодесневого кармана, наличие травмы (особенно когда надо дифференцировать одонтогенную и неодонтогенную причину процесса).
При наличии сопутствующих хронических заболеваний органов и систем организма необходимо проводить контроль за их состоянием, т.к. при гнойно-воспалительных процессах челюстно-лицевой области и шеи имеет место синдром взаимного отягощения (на фоне сопутствующих общесоматических заболеваний – гнойно-воспалительные процессы протекают более тяжело и могут вызывать декомпенсацию функций больных органов).
ЛЕЧЕНИЕ ОДОНТОГЕННЫХ АБСЦЕССОВ И ФЛЕГМОН ЛИЦА И ШЕИ.
Лечение одонтогенных абсцессов и флегмончелюстно-лицевой области и шеи проводится в специализированных отделениях гнойной челюстно-лицевой хирургии в как можно более ранние сроки от момента заболевания и его выявления. Оно должно быть комплексным и включает в себя хирургические и медикаментозные методы лечения.
В отношении очага гнойного воспаления челюстно-лицевой области или шеи применяется его хирургическая обработка, которая включает в себя ряд этапов (см рис. 4- 13).
Выбор адекватного обезболивания (от местного (инфильтрационное, проводниковое) до общего (внутривенного, интубационного наркоза)), который зависит от распространенности процесса и состояния организма, нередко приходиться накладывать превентивную трахеостому, чтобы обеспечить наркоз и снизить риск послеоперационных осложнений.
Разрезы проводятся с учетом анатомии области (для каждого клетчаточного пространства в челюстно-лицевой области и на шее определен свой оперативный доступ), распространенности гнойного процесса и эстетических особенностей лица. Разрезы на лице и шее должны быть настолько большими, насколько это необходимо (так как речь идет о спасении жизни пациента), и настолько малыми, насколько это возможно (с учетом эстетических функций лица человека). При этом необходимо учитывать ход сосудов, нервов и протоков больших слюнных желез. Разрезы (по возможности) должны приближаться к естественным складкам кожи, но при этом должны обеспечивать адекватный отток гноя из очага воспаления.Применяются как внутриротовые (при некоторых абсцессах), так и внеротовые разрезы (при поверхностных абсцессах и при флегмонах).В дальнейшем ткани раздвигаются тупо с использованием специальных инструментов.
ревизию гнойного очага мануально или с помощью специального инструмента, чтобы убедиться, что гнойник вскрыт и опорожнен полностью и нет затеков гноя.
Раны промывают растворами водных антисептиков и дренируют их. Обеспечение хорошего дренирования гнойного очага создает благоприятные условия для быстрой эвакуации гнойного содержимого и профилактики дальнейшего распространения инфекции. Для этого используются активные или пассивные методы дренирования.
Операция хирургической обработки гнойного очага с использованием внеротового оперативного доступа завершается наложением асептичесекой марлевой повязки с бинтовой или лейкопластырной фиксацией.
В последующем осуществляют ежедневные перевязки (при необходимости 2-3 раза в сутки) пациента с промыванием ран водными растворами антисептиков. По показаниям проводится и постоянное промывание гнойных очагов антисептиками с использованием специальной методики диализа гнойных ран. После купирования острых воспалительных явлений в ране и прекращении гноевыделения из них, на раны накладывают мазевые повязки, обеспечивающие заживление ран. При необходимости, на этой стадии возможно наложение вторичных швов, которые позволяют ускорить процесс заживления раны.
В случаях разлитой одонтогенной флегмоны (особенно у больных с ослабленными защитными силами организма или с сопутствующим тяжелым общесоматическим заболеванием) для спасения жизни хирургическую обработку гнойного очага иногда приходится проводить повторно из-за дальнейшего распространения инфекции на другие клетчаточные пространства лица или шеи.
Дата добавления: 2017-01-28 ; просмотров: 1665 | Нарушение авторских прав
источник