Абсцесс селезенки: причины появления, симптомы заболевания, проведение диагностических исследований, лечение, восстановление после болезни и профилактические меры
Абсцессом селезенки (по МКБ-10 — D73.3) называется особое образование в данном органе, которое состоит из капсулы, которая ограничивает гнойный экссудат от окружающей ткани. В результате его формирования у пациента возникает симптоматика нарастающей интоксикации, которая выражается в лихорадке, а, кроме того, в выраженной слабости, боли в левом подреберье и в рвоте.
Почему возникает данная патология?
Причиной гнойного, а вместе с тем и воспалительного процесса в селезенке зачастую становятся стафилококки и стрептококки. Таким образом, первопричиной образования гнойной полости выступает инфекционный процесс, который чаще всего вызывается такими микроскопическими организмами, как стафилококк, стрептококк и сальмонелла. В более редких ситуациях инфекционным агентом оказываются те или иные грамотрицательные бактерии наряду с грибками. Специалистами выделяются следующие базовые причины возникновения абсцесса в тканях селезенки:
- Наличие инфекционных заболеваний в виде брюшного или возвратного тифа, малярии, дифтерии, скарлатины и тому подобное.
- Наличие у пациента открытых травм и ушибов селезенки.
- Метастатические абсцессы селезенки при сепсисе.
- Вследствие послеродового сепсиса, инфекционного левостороннего паранефрита, язвенного заболевания желудка.
- При наличии абсцессов в брюшной полости, а, кроме того, на фоне цистита, остеомиелита, пиелонефрита, сепсиса, ракового поражения желудка и прочее.
- На фоне инфаркта селезенки.
- Вследствие воспалительных заболеваний мочеполовой сферы.
- При наличии доброкачественных или злокачественных опухолей этого органа.
- При наличии эхинококкоза селезенки (то есть при нагноении кисты селезенки).
- Вследствие нарушений венозного кровотока.
Возникновение абсцесса селезенки вариабельно и напрямую зависит от района локализации гнойных очагов, их размеров, а, кроме того, от масштаба пораженных тканей. Этот процесс может возникать стремительно и обычно сопровождается интенсивно выраженными проявлениями. Симптомы абсцесса селезенки:
- Стремительное увеличение температуры до высоких значений (обычно выше тридцати девяти градусов).
- Наличие у пациента выраженной слабости и озноба.
- Появление тахикардии.
- Значительное ухудшение или абсолютное отсутствие аппетита.
- Возникновение головной боли и головокружения.
- Появление сильного расстройства пищеварения наряду с рвотой, тошнотой и поносом. Патогенез абсцесса селезенки активно протекает на фоне этих симптомов.
- Возникновение сухости во рту и жажды.
- Появление признаков реактивного плеврита наряду с болью в левой части груди при локализации гнойника в верхнем районе органа.
- Присутствие напряжения мышц живота и болевых ощущений в левом подреберье, в случае расположения патологического очага в нижней области органа.
- Возникновение болевых ощущений различной локализации и интенсивности. Такая боль всегда ярче ощущается в левом подреберье, становится намного сильнее при дыхании, и может отдавать в лопатку и в левую ключицу.
В ряде случаев, когда абсцесс селезенки соприкасается со стенками кишечника, возникает формирование свищей, провоцирующих разрывы сосудов наряду с кровотечением. При разрыве гнойного района и излитии экссудата в брюшную область, у пациента возникают перитонеальные симптомы в виде холодного пота, адинамии, посинения слизистых и мышечного перенапряжения в районе передней брюшной стенки.
Порой разрыв абсцесса может сопровождаться попаданием гноя в просветы желудка, мочевыделительные органы, бронхи и кишечник. Впоследствии у таких пациентов гнойный экссудат может обнаруживаться в мокроте, в кале или в рвотных массах, а также в моче.
В случае затекания гноя в плевральный район, у больного формируется эмпиема плевры. Разлитой перитонит, который вызван прорывом гнойника в брюшной район, ведет к проникновению возбудителя болезни в кровь, тогда у пациента вскоре развивается сепсис.
Точно выяснить локализацию наряду с размерами абсцесса селезенки поможет проведение компьютерной томографии. Это наиболее эффективный метод диагностики. Выявление абсцесса селезенки без применения инструментальных методов обследования зачастую бывает затруднительным. В целях подтверждения диагноза проводятся следующие исследования:
- Ультразвуковое исследование селезенки позволяет выявить признаки малой эхогенности органа. Селезенка при этом может выглядеть, как темное пятно. Непосредственно в полости абсцесса могут выявляться сгустки крови наряду с пузырьками газа.
- Также выполняется обзорный снимок грудной клетки и брюшного района. В случае наличия газа в полости абсцесса, у пациентов слева выявляют затемнение поддифрагмального пространства.
- Компьютерная томография дает максимально точную картину расположения патологического очага.
- Проведение радионуклидной сцинтиграфии с изотопом визуализирует точное расположение, а вместе с тем и строение абсцесса в форме четкого двухмерного изображения, которое получается благодаря излучению.
Лабораторные анализы при наличии абсцесса проводят в целях подтверждения диагноза. Они являются вспомогательными методиками диагностики. Речь идет о биохимическом и клиническом анализе крови, а также об исследовании кала.
Лечение патологии бывает только хирургическим. Необходимость в проведении хирургического вмешательства объясняется тем, что появление гноя в этом органе наряду с угрозой разрыва полости всегда выступает серьезным риском для общего здоровья пациента. Операцию могут выполнять по разным методикам. Ее проводят в плановом либо ургентном порядке. Правда, даже плановый тип вмешательства вовсе не означает, что таковое можно отложить на длительный срок. Методика хирургического лечения абсцесса селезенки напрямую зависит от района локализации сформировавшегося гнойного участка.
Итак, существуют следующие типы операций:
- Проведение чрескожного дренирования и санация абсцесса. Эту операцию можно выполнять при наличии одиночных гнойников с размерами не больше пяти сантиметров, а также в случае противопоказаний к осуществлению классического доступа к органу посредством лапаротомии. Вмешательство проводится под обязательным контролем компьютерной томографии или ультразвукового исследования. Пункционная игла вводится в абсцесс, далее удаляется гной и в полость вводится антибиотик.
- Выполнение спленэктомии. Эта методика подразумевает абсолютное удаление органа с абсцессом. Показанием к назначению этой методики считаются случаи множественных абсцессов наряду с полным гнойным расплавлением тканей селезенки. Такую операцию проводят в тех случаях, когда у пациента отсутствует перитонит, а ткани селезенки не сращены с прочими органами (то есть, когда орган остается полностью подвижным). По завершении вмешательства пациенту назначают серьезную антибиотикотерапию. Порой после операции больному проводят еще одно вмешательство, заключающееся в возвращении здоровой части органа. Такая мера требуется для сохранения иммунитета.
Хирургический доступ к больному органу во время выполнения лапаротомии выбирают в зависимости от расположения гнойной полости:
- При расположении гнойной полости в нижнем полюсе операцию выполняют чрезбрюшинным способом после разреза брюшной стенки.
- Когда гнойная полость находится в верхнем полюсе, операцию проводят трансторакальным методом непосредственно после разреза грудной клетки.
После операции пациенту назначают симптоматическую терапию, которая заключается в приеме обезболивающих препаратов. Также дополнительно прописываются дезинтоксикационные средства, антибиотики, переливание гидролизатов протеина и препаратов крови. Далее больному рекомендуют реабилитационный курс терапии наряду с соблюдением определенных правил, которые обеспечивают щадящий режим. Например, следует отказываться от приема ванн, посещения сауны, управления машиной, чрезмерных нагрузок и работы.
Каковы последствия абсцесса селезенки? Разберемся подробнее в данном вопросе.
Абсолютное восстановление пациента после своевременного и неосложненного лечения обычно занимает приблизительно тридцать — сорок пять дней. В большинстве ситуаций пациенты полностью возвращаются к своему ритму жизни уже спустя два месяца. Но в том случае, если заболевание дополнительно осложняется перитонитом, прорывом гнойника или сепсисом, то у пациента может резко ухудшиться общее состояние вплоть до комы. В связи с этим дальнейший прогноз может быть крайне неутешительным. Несвоевременность хирургического вмешательства в ста процентах случаев ведет к смерти пациента.
Проведение своевременной и адекватной терапии инфекционных заболеваний разной локализации является одной из методик профилактики болезни абсцесс селезенки. Основные профилактические меры, направленные на предупреждение возникновения патологии, заключаются в своевременном установлении его заболеваний и предупреждении всяческих травм. К тому же, пациенты с болезнями этого органа должны придерживаться следующих советов:
- Необходимо своевременно лечить все патологии, способные стать причиной попадания инфекции в селезенку.
- Требуется регулярно проводить курс иммунного лечения.
- Следует регулярно проходить профилактический осмотр у врача, а, кроме того, сдавать анализы крови, соблюдая все рекомендации специалиста.
- Требуется сократить до минимума употребление алкогольных напитков, а также количество выкуриваемых сигарет. А лучше отказаться от этих привычек.
- Рекомендуется придерживаться правильного питания, которое должно обеспечивать организм всеми нужными компонентами и микроэлементами.
- Не менее важно соблюдать и водный режим, то есть принимать не менее двух литров жидкости в день.
Таким образом, соблюдая все вышеперечисленные рекомендации, удастся уберечься от такого серьезного и опасного состояния как абсцесс селезенки.
источник
Абсцесс селезенки является заболеванием, которое в качестве самостоятельной патологии встречается не более чем в 1% случаев.
У подавляющего (от 80 до 90%) числа пациентов гнойный процесс, ограниченный пределами селезенки, возникает вторично вследствие проникновения инфекции с близлежащих органов, пораженных гнойно-воспалительными патологиями. Вполне возможен и гематогенный (через кровь) путь инфицирования этого органа.
Абсцесс селезенки, локализующийся в разных ее частях, может быть как единичным, так и множественным. Диагностика этого заболевания нередко затрудняется схожестью его клинических проявлений с симптоматикой целого ряда других болезней.
Будучи крайне тяжелой патологией, абсцесс селезенки требует своевременного квалифицированного лечения. Запоздавшая медицинская помощь или ее полное отсутствие почти в 100% случаях заканчивается летальным исходом.
Абсцессы селезенки зачастую сопровождаются аналогичными патологиями почек и печени.
Спровоцировать возникновение абсцесса селезенки могут:
- Инфекционные заболевания (представленные дизентерией, брюшным, возвратным и сыпным тифом, дифтерией, малярией, скарлатиной и др.).
- Всевозможные травмы этого органа, не сопровождающиеся разрывом ее капсулы, вследствие чего происходит инфицирование скопившейся крови, заканчивающееся образованием гнойника.
- Воспалительные заболевания мочеполовых органов.
- Нагноение внутренней оболочки сердца (при инфекционном эндокардите), кист и гематом (как в самой селезенке, так и в смежных органах).
- Эхинококкоз – гельминтоз, вызываемый личинками эхинококка и характеризующийся возникновением паразитарных кист в тканях и внутренних органах (печени, селезенке и легких).
- Нагноительные процессы, обусловленные болезнями крови (серповидно-клеточной анемией, лейкозами), возникшими на фоне ослабления иммунитета.
- Метастатическая бактериальная инфекция, возникающая как осложнение остеомиелита или аппендицита.
- Заражение крови, сопровождающее послеродовой сепсис и септический эндокардит. Проникновение инфекции в селезенку в данном случае происходит гематогенным путем.
- Хронические лимфопролиферативные заболевания (например, хронический лимфолейкоз).
- Синдром приобретенного иммунодефицита.
- Доброкачественные или злокачественные новообразования этого органа.
- Генетическая предрасположенность.
- Сбои в работе сердечно-сосудистой системы.
- Проблемные вены.
Коварство недуга состоит в многоликости его клинического течения у разных пациентов: у одних он развивается стремительно и характеризуется наличием:
- Общей слабости.
- Апатичного состояния.
- Тупых или резких болей в области левого подреберья и левой половине грудной клетки, иррадиирующих (отдающих) в надключичную зону, в левую лопатку, руку или в левое плечо.
- Высокой (до сорока градусов) температуры тела.
- Гектической (изнуряющей) лихорадки, сопровождающейся потрясающим ознобом.
- Учащенного пульса.
- Затрудненного дыхания.
- Увеличенной и болезненной селезенки, прощупывающейся при глубокой пальпации живота. У больных с обширными абсцессами выпячивание в месте локализации пораженного органа, резко болезненное при ощупывании, можно заметить невооруженным взглядом. Если гнойник локализован в нижнем полюсе селезенки, у больного наблюдается симптом флюктуации (зыбления) скопившегося в ней гноя.
- Диспепсического синдромокомплекса, включающего наличие жажды, сухости во рту, тошноты, рвоты, полного отсутствия аппетита, общей слабости и тяжелейшей интоксикации организма. Наличие этих симптомов, характерное для абсцесса, локализованного у поверхности селезенки, указывает на развитие перитонита. У больных наблюдается заострение черт лица и появление тахикардии, не соответствующей температуре тела. Симптом Щеткина-Блюмберга (проявляющийся в резком усилении боли в животе после быстрого снятия пальпирующей руки с передней стенки живота при надавливании) у таких пациентов является положительным.
- Увеличенной скорости оседания эритроцитов (СОЭ).
- Выраженного лейкоцитоза, характеризующегося сдвигом лейкоцитарной формулы влево (этим термином обозначают высокий уровень палочкоядерных нейтрофилов в крови, подтверждающий наличие воспалительного процесса).
У другой части больных абсцесс селезенки, не имеющий ярко выраженных проявлений, может протекать достаточно вяло, характеризуясь наличием субфебрильной температуры, постепенно нарастающей слабости и истощения.
Множественные абсцессы, как правило, отличаются небольшими размерами. У некоторых больных наблюдается процесс их слияния, заканчивающийся образованием одного большого гнойника.
Если абсцесс локализуется в нижнем полюсе селезенки, у больного может наблюдаться напряжение мышц, находящихся в области левого подреберья, а также болезненность и пастозность (легкая отечность, сопровождающаяся побледнением и уменьшением эластичности) кожных покровов в этой зоне.
Абсцесс, расположенный в верхней части селезенки, провоцирует возникновение реактивного выпота в области левого плеврального синуса, который в результате инфицирования может спровоцировать эмпиему плевры (патологию, сопровождающуюся скоплением гноя в плевральной полости).
Вовремя не выявленный абсцесс селезенки может привести к развитию плеврита (воспаления серозных оболочек, покрывающих легкие и образующих плевральную полость) и сепсиса (заражения крови).
Самым опасным осложнением абсцесса селезенки, в большинстве случаев заканчивающимся летальным исходом, является прорыв образовавшегося гнойника внутрь свободной брюшной полости (этот процесс иногда ограничивается пределами левого подреберья), сопровождающийся неизбежным возникновением гнойного разлитого перитонита.
При вскрытии абсцесса его гнойное содержимое может попасть внутрь любого из рядом расположенных органов:
- желудка;
- сальниковой сумки;
- бронхов;
- забрюшинного пространства;
- легких;
- поджелудочной железы;
- почек;
- плевральной полости;
- толстого кишечника.
Одним из клинических проявлений вышеперечисленных осложнений является содержание гноя в составе мочи, а также рвотных и каловых масс.
Сложности диагностирования абсцессов селезенки объясняются сходством их клинического течения с симптоматикой большого количества совершенно других патологий: сепсиса, левостороннего паранефрита, инфаркта селезенки, псоита, язвы желудка, периспленита (воспаления брюшинного покрова селезенки), эмпиемы плевры, абсцесса левой доли печени, брюшного тифа.
Первым этапом диагностики является сбор анамнеза, в ходе которого гастроэнтеролог задаст больному целый ряд вопросов о давности появления тех или иных клинических симптомов (например, болей в животе или повышении температуры тела), о наличии перенесенных инфекционных заболеваний или травм селезенки и т. п.
После этого врач приступит к физикальному осмотру больного, который предусматривает выполнение аускультации (выслушивания звуков, возникающих при функционировании внутренних органов) и пальпацию живота.
У пациентов с абсцессами селезенки во время аускультации:
- легочной звук в области межлопаточного пространства будет притуплен;
- в нижних отделах легких везикулярное дыхание может не прослушиваться;
- иногда можно услышать шум трения, издаваемый капсулой селезенки.
Пальпация живота (она особенно информативна по отношению к женщинам с астеническим телосложением) укажет на наличие увеличенной и резко болезненной селезенки.
Наибольшую информацию о заболевании дают методы инструментальной диагностики. Выявить его можно с помощью:
- Ультразвукового исследования селезенки, одним из ведущих параметров которого является эхогенность – способность тканей отражать ультразвуковые волны. Во время ультразвукового сканирования абсцесс этого органа выглядит как темный очаг с низкой эхогенностью (такую структуру называют гипоэхогенной) или как черное пятно, лишенное эхогенности (анэхогенный очаг). Наличие в абсцессе пузырьков газа или детрита (остатков эпителиальных тканей, отслаивающихся от кишечных стенок, сгустков слизи и кровяных телец) провоцирует возникновение очагов высокой эхогенности.
- Компьютерной томографии. Используя эту диагностическую методику, специалисты могут максимально визуализировать гнойник, получив достоверную информацию о его размерах, точной локализации в селезенке и расположении относительно других внутренних органов. В некоторых случаях удается обнаружить место прорыва и наличие выпота в плевральной и брюшной полости.
- Обзорного рентгенографического исследования грудной клетки и брюшной полости. На рентгенограмме абсцесс селезенки выглядит как затемнение в области левого поддиафрагмального пространства. Стоит отметить, что это возможно только в случае, если в патогенном новообразовании содержится некоторое количество газа. Полученные рентгенограммы позволяют также исключить наличие сопутствующих заболеваний легких, поджелудочной железы, печени, кишечника и почек.
- Радионуклидной сцинтиграфии с радиофармацевтическим препаратом – цитратом 67Ga. Эта диагностическая методика предназначена для визуализации органа путем введения в организм больного радиоактивных изотопов с целью получения четкого двумерного изображения за счет излучения, испускаемого этими веществами.
Лабораторные методики исследования носят вспомогательный характер. При подозрении на абсцесс селезенки больной получит направление на сдачу:
- Общего анализа крови, с помощью которого можно выявить снижение уровня лейкоцитов, эритроцитов и тромбоцитов. При абсцессе селезенки анализ укажет на наличие анемии, сопровождающейся сдвигом лейкоцитарной формулы влево.
- Биохимического анализа, позволяющего определить уровень белков и ферментов. Для данной патологии характерно развитие гипопротеинемии – состояния, характеризующегося пониженным содержанием белков в кровяной плазме.
- Общего анализа мочи.
Если диагностировать патологию не удается, выполняют чрескожную пункцию пораженного органа под обязательным контролем компьютерной томографии или УЗИ с последующим выполнением гистологического исследования взятых тканей.
При обнаружении гноя (имеющего красноватую или шоколадную окраску из-за примеси крови) в тканях пунктата больному выполняют срочную хирургическую операцию в стерильных условиях операционной.
Если пренебречь этим условием, велик риск инфицирования брюшной полости или мягких тканей в момент извлечения биопсийной иглы.
В этих случаях инфекция проникает в селезенку через мочевые пути (при наличии бактериемии) или из воспалительных очагов, локализованных в брюшной полости. Сальмонеллы чаще всего выявляются у пациентов, страдающих серповидноклеточной анемией.
Абсцесс селезенки лечится исключительно хирургическим путем, причем после подтверждения диагноза операция должна быть выполнена как можно скорее. Выбор оперативной методики зависит от особенностей локализации гнойника.
- Операция спленэктомии (полного удаления селезенки вместе с очагом нагноения) в сочетании с антибактериальной терапией выполняется, если у больного отсутствует перитонит, а его селезенка подвижна и практически не имеет сращений. Показанием к выполнению спленэктомии является также ее полное гнойное расплавление или наличие множественных абсцессов. Некоторым пациентам после проведения спленэктомии выполняют аутотрансплантацию – операцию, состоящую в возвращении здоровой части органа в брюшную полость. Это делается для того, чтобы сохранить иммунные функции селезенки.
- Если больной находится в тяжелом состоянии, при котором выполнение лапаротомии (операции со вскрытием брюшной стенки) невозможно, а абсцесс пораженного органа, отличающийся большими размерами, отграничен от брюшной полости наличием множественных спаек, лечение заключается во вскрытии гнойника с дальнейшей санацией и тампонадой обработанной полости. Дренирование гнойника осуществляют чрескожно, под контролем компьютерной томографии или УЗИ. Для отсасывания гнойного содержимого из полости абсцесса применяют специальный аппарат.
- Подход к обнаруженному гнойнику выбирают в зависимости от того, в каком месте он расположен. Если абсцесс находится на нижней части селезенки, к нему подбираются чрезбрюшинным путем, разрезав переднюю стенку живота. При локализации гнойника на верхнем полюсе применяют трансторакальный (через разрез грудной клетки) подход. При наличии асептического (или сочувственного) плеврита выполняют предварительную пункцию плевральной полости. Если операция осуществляется со вскрытием плевры, ее подшивают к диафрагме. При выборе внеплеврального подхода осуществляют резекцию (удаление) двенадцатого ребра (сзади). В хирургическую бригаду, выполняющую операцию, обязательно входит анестезиолог и реаниматолог.
Больные, страдающие абсцессом селезенки (особенно при выраженном истощении и наличии анемии), нуждаются в комплексном лечении и до хирургического вмешательства, и после него.
Терапия таких пациентов предусматривает осуществление активных дезинтоксикационных мероприятий, переливание плазмы и крови, а также гидролизатов протеина – продуктов, получаемых путем расщепления белков до легко усваиваемых аминокислот и простых пептидов, используемых для парентерального питания.
В первые дни лечения применяют массивную терапию антибактериальными препаратами (пациенту, как правило, одновременно вводят два-три медикамента), воздействующими на широкий спектр патогенной микрофлоры. В схему лечения включают также витамины, сердечные препараты и пр.
Поскольку лечение абсцесса селезенки, как правило, требует удаления пораженного органа, реабилитация больного всегда направлена на его послеоперационное восстановление.
После хирургического вмешательства пациент нуждается в квалифицированном медицинском уходе и врачебном присмотре. Ему ставят капельницу и вводят обезболивающие медикаменты. Длительность пребывания в больнице, как правило, не превышает семи дней.
Поскольку абсцесс селезенки является очень серьезной патологией, способной спровоцировать возникновение необратимых последствий, ни о каком самолечении и применении народных средств не может быть и речи. При появлении тревожной симптоматики пациент должен срочно обратиться к квалифицированному специалисту.
Исход абсцесса селезенки зависит от своевременности оперативного вмешательства: чем раньше будет выполнена операция – тем благоприятнее прогноз.
Медицинская статистика располагает фактами самоизлечения больных, наступившего вследствие самопроизвольного вскрытия гнойника в желудок, полость ободочной кишки и других внутренних органов.
Чтобы снизить риск воспалительных заболеваний селезенки, необходимо:
- Вовремя лечить инфекционные заболевания, способные спровоцировать возникновение абсцесса.
- Придерживаться здорового образа жизни.
- Постоянно следить за своим здоровьем, регулярно предпринимая меры, направленные на укрепление иммунной системы.
- Оберегать область живота и грудной клетки от повреждений и травм. Следует помнить, что самый серьезный ущерб селезенка может получить в результате сильных ушибов или ударов, полученных в драке или при серьезном дорожно-транспортном происшествии.
- Регулярно сдавать кровь на анализ, следя за показателями ее формулы.
- Придерживаться правильного питания. Не рекомендуется увлекаться диетами, способными спровоцировать истощение организма и развитие малокровия (анемии).
- Ограничить употребление алкогольных напитков, особенно низкокачественных.
- Активно включать в свой ежедневный рацион говяжью печень, грецкие орехи, отвар, приготовленный из плодов рябины, речную и морскую рыбу, бруснику, малину, блюда из моркови и свеклы, яблоки, какао. Данные продукты особенно полезны пациентам, у которых уже возникли проблемы с селезенкой.
- Ежедневно выпивать не менее двух литров воды: это способствует поддержанию оптимального водного баланса в организме, благотворного для очищения крови.
Установлено, что улучшить работу селезенки может ароматерапия с применением эфирных масел грейпфрута, мандарина и шалфея.
источник
Абсцесс селезенки – отдельный от окружающих тканей гнойно-воспалительный процесс, который нередко сопровождается лихорадкой, рвотой, тошнотой и болезненностью. Абсцессы почти всегда являются результатом бактериальной инфекции. Бактерии выделяют токсины и вызывают гибель клеток. Некроз тканей приводит к воспалительной реакции, которая «привлекает» иммунные клетки. В результате образуется полость в ткани, заполненная гноем, которая состоит из мертвых клеток, живых или погибших бактерий и белых клеток крови, особенно макрофагов.
Заболевание имеет ярко выраженный характер и характеризуется выраженной слабостью, повышением температуры тела (до 39-40° С), ознобом
Селезенка – бобовидный орган, который лежит ниже левой реберной дуги и граничит с диафрагмой, желудком и левой почкой. Благодаря своей близости к диафрагме она движется с дыханием. Средний размер селезенки составляет 4x7x11 см, размер и вес в значительной степени зависят от количества крови и состояния органа. В среднем вес органа обычно составляет от 150 до 200 граммов.
Поскольку селезенка состоит из очень мягкой ткани (пульпы), она окружена соединительнотканной капсулой, которая придает ей стабильность. Селезенка не является жизненно важным органом. Если она травмируется в результате несчастного случая, ее часто удаляют из-за сильного кровотечения.
Селезенка имеет две основные функции в организме: защитную и фильтрующую. Два функциональных блока визуально имеют разные цвета. Фильтрующий блок имеет красный цвет и хорошо снабжается кровью. Область, отвечающая за иммунную защиту, является белой (белая пульпа).
В красной пульпе старые эритроциты (красные кровяные клетки), которые живут около 120 дней, отфильтровываются из кровотока и уничтожаются. Молодые красные кровяные клетки проходят через узкую сетку селезенки и остаются в кровотоке.
Функция белой пульпы сводится к защите организма от патогенных микроорганизмов. В белой мякоти собираются белые кровяные клетки (лейкоциты). В пульпе содержится наибольшее количество лимфоцитов, которые борются с патогенами.
Абсцесс селезенки встречается редко (0,05-0,7%). Заболеваемость может зависеть от исследуемой популяции. Частота селезеночных абсцессов в Дании составляла 0,056% на 1000 пациентов в год, или 0,0049% в год от всех смертей в больницах. В литературе предлагается широкая изменчивость в отношении возбудителей, демографии и клинических картин абсцессов.
У пациентов может возникать боль в нижней части живота. Нередко болевые ощущения могут отдавать в верхнюю часть живота, а также в левое плечо. Боль внезапная, но может быть повторяющейся или постоянной. Интенсивность воспринимается по-разному.
Если дело доходит до колик, они обычно распространяются на верхнюю область живота и в левое плечо. В зависимости от причины абсцесса селезенки могут появляться другие симптомы – тошнота, головокружение, головная боль, усталость, спленомегалия.
Симптомы гнойного воспаления селезенки зависят от расположения и размера гноя. Некоторые абсцессы внутри организма часто остаются незамеченными в течение длительного времени. Они вызывают боль только тогда, когда становятся очень большими и оказывают давление на соседние нервы или органы.
К основным причинам, приводящим к образованию гнойников в селезенке, относят инфекционные заболевания
Инфекционные заболевания чаще всего вызывают абсцесс селезеночной ткани. К ним относится, например, железистая лихорадка. Ревматические заболевания, такие как системная красная волчанка, могут способствовать возникновения абсцесса. Другой причиной может быть венозный застой. Более редкими причинами развития патологии считают цирроз печени, гепатит (воспаление печени) или панкреатит (воспаление поджелудочной железы). Точно так же злокачественные опухоли могут привести к возникновению абсцесса.
Поверхностная септическая селезенка почти всегда вызвана бактериями. Как правило, микроорганизмы достигают более глубоких слоев кожи при малейшей травме кожи. Там они размножаются и вызывают воспалительный процесс. Это воспаление контролируется иммунной системой. Чем сильнее воспаление в селезенке, тем больше скапливается гноя.
Небактериальными причинами абсцессов являются, например, болезни Крона и туберкулез. При болезни Крона абсцессы развиваются главным образом в кишечнике, а при туберкулезе – в легких. Нередко они могут развиваться из-за вышеуказанных заболеваний в селезенке или близлежащих тканях.
Чаще всего патологическое состояние обусловлено золотистым стафилококком. Если эти бактерии попадают в организм, они сталкиваются с лейкоцитами. При этой защитной реакции может образоваться гной, который состоит из мертвых остатков тканей, бактерий и лейкоцитов. Затем тело создает соединительнотканную капсулу вокруг гноя, которая предназначена для предотвращения дальнейшего распространения инфекции.
Забрюшинные абсцессы и дивертикулит могут приводить к возникновению абсцессов селезенки. Инфаркт селезенки, вызванный системными расстройствами, может развиться в абсцесс. Алкоголики, диабетики и иммунодефицитные пациенты являются наиболее восприимчивыми к развитию септической селезенки. В редких случаях абсцесс может быть вызван паразитарной инфекцией, такой как бруцеллез. Сообщается о случаях хронического абсцесса селезенки, возникающего в качестве первоначального проявления карциномы поджелудочной железы.
Ни при каких обстоятельствах человек не должен вскрывать абсцесс самостоятельно, нажимать на него или лечить народными средствами. Существуют риски того, что патогены распространятся в другие области тела, что приведет к развитию осложнений. Также возможно отравление крови (сепсис).
Осложнения обработанных абсцессов селезенки зависят от метода лечения. Наиболее распространенные осложнения:
- Пневмоторакс.
- Левый плевральный выпот.
- Перфорация толстой кишки, желудка или тонкого кишечника.
- Панкреатическая псевдоциста или фистула.
- Постспленэктомический синдром.
- Пневмония.
Знание анатомии тела, тщательное предоперационное планирование, оптимальная техника проведения вскрытия абсцессов и внимание к деталям могут существенно снизить частоту ятрогенных осложнений.
Постспленэктомический синдром значительно увеличивает риск летального исхода, особенно у молодых пациентов. Если требуется спленэктомия, пациенты должны пройти иммунизацию против пневмонического стафилококка, менингококков и гемофильной палочки типа В. Регулярное употребление таблетированных антибиотиков является основой профилактики осложнений. Обычно используются две взаимодополняющие стратегии терапии: ежедневная антибиотикопрофилактика и эмпирическая антибиотикотерапия при лихорадке.
При подозрении на абсцесс селезенки необходимо пройти осмотр у хирурга, так как у пациентов отмечается болезненность в подреберье слева, пальпируется увеличенная селезенка
Абсцессы, которые располагаются очень глубоко в организме, с трудом выявляются даже с помощью инструментальных методов. Неспецифические симптомы, такие как боль в определенной области тела, могут быть изучены врачом различными инструментальными и лабораторными методами. Если есть подозрение на абсцесс, наиболее важной диагностической мерой является компьютерная томография (КТ) или магнитно-резонансная томография (МРТ).
В общем анализе крови выявляется лейкоцитоз (количество лейкоцитов >20 000/мкл) со сдвигом влево у большинства пациентов. Рентгенограмма грудной клетки, как правило, является первым шагом в предоперационной оценке состояния больного. У 20% пациентов выявляется плевральный выпот на рентгенограмме. Обычные рентгенографические исследования живота, как известно, неспецифичны у пациентов с абсцессом селезенки.
Лечение абсцесса селезенки зависит от его точного местоположения и состояния пациента. До определенного размера можно бороться с бактериальными патогенами антибиотиками. Если септическая селезенка является относительно большой и болезненной, рекомендуется хирургическая процедура. В зависимости от размера абсцесса оперативное вмешательство проводится под местной или короткой общей анестезией.
Чрескожный дренаж с КТ-контролем – это безопасный, минимально-инвазивный и эффективный вариант лечения, который следует использовать в качестве альтернативы открытого хирургического вмешательства. Имеющиеся результаты использования лапароскопической спленэктомии для абсцесса селезенки являются многообещающими. Хирургическая спленэктомия в настоящее время считается наиболее надежным средством лечения гнойно-воспаленной селезенки.
Раннее введение антибиотиков широкого спектра действия помогает предотвратить серьезные осложнения. Антибиотическое средство должно ориентироваться на предполагаемые штаммы бактерий. Опубликованная литература показывает, что большинство пациентов в этой категории имеют смежные инфекции в брюшной полости; смертность в этой группе составляет около 50%.
Кроме того, следует учитывать и более распространенные микроорганизмы, выделенные из селезеночных абсцессов, – микобактерии, кандиды и аспергиллы. Известно, что грибковые абсцессы более благоприятно реагируют на противогрибковое лечение.
Профилактика абсцесса селезенки направлена на своевременную диагностику заболевания, промедление с лечением приводит к летальному исходу
Данные проспективных рандомизированных исследований недоступны для определения наиболее эффективного метода лечения патологии. Отсутствие рандомизированных исследований не дает убедительного клинического алгоритма терапии абсцессов селезенки. Опубликованная литература показывает, что ранняя диагностика и применение минимально-инвазивных методов помогают снизить смертность пациентов с абсцессами.
Если абсцесс лечится на ранней стадии или хирургически удаляется, прогноз благоприятный. В зависимости от размера патологии лечение может занять несколько недель. В любом случае гигиеническая обработка и регулярная очистка раны важны для предотвращения повторного инфицирования пациента.
Одним из возможных осложнений любой формы абсцесса является то, что патоген распространяется на другие участки тела – на коже, в животе, груди или голове. Абсцесс может, в принципе, возникать в любом месте, однако существуют меры, которые минимизируют риск возникновения патологии. Чтобы предотвратить абсцесс, рекомендуется избегать травм кожи. Слишком плотная или тугая одежда является общей причиной абсцессов, особенно в тех местах, где пациент сильно потеет.
Амебный абсцесс является результатом амебной дизентерии – тропического заболевания. Поскольку профилактика вакциной или лекарством невозможна, особенно рекомендуются гигиенические меры – частое мытье рук и дезинфекция воды.
источник
Как самостоятельная патология абсцесс селезенки диагностируется у пациентов в 1% случаев. В основном он возникает на фоне инфекционного поражения внутренних органов. Абсцесс представляет собой гнойную полость, образующуюся от расплавления воспаленных тканей.
При отсутствии лечения или несвоевременном проведении медицинской помощи патология заканчивается смертью человека.
Источниками инфекции являются энтеробактерии (сальмонеллы), грамположительные бактерии (стрептококки и стафилококки) и в единичных случаях грибки и грамотрицательные бактерии.
Проникновение патогенных микроорганизмов в ткани селезенки происходит под воздействием факторов:
- механические травмы органа вследствие ударов и ранений, не сопровождающиеся нарушением целостности его капсулы. Возбудители инфекции проникают в кровь, скопившуюся под оболочкой, что приводит к нагноению гематомы;
- заболевания, характеризующиеся воспалением элементов мочеполовой системы. Гематогенный путь передачи инфекции наблюдается при цистите и пиелонефрите;
- киста селезенки или соседних органов;
- патологии инфекционной этиологии (виды тифа, скарлатина, дизентерия, малярия);
- онкология органа или доброкачественные новообразования;
- нарушенное кровообращение вен;
- некроз тканей селезенки, возникающий от образования многочисленных тромбов, эмболии или спазма сосудов органа. Такое патологическое состояние носит название инфаркт селезенки;
- образование паразитарных кист (эхинококкоз);
- присутствие гнойных полостей в брюшной полости;
- язва;
- болезни крови (лейкемия, лейкоз, ВИЧ, СПИД, наследственная гемоглобинопатия, при которой белок гемоглобина имеет кристаллическое строение), возникающими при ослаблении иммунной системы;
- метастатическая инфекция, проникающая в селезенку при левостороннем паранефрите, остеомиелите, аппендиците, послеродовом сепсисе и септическом эндокардите.
Способом заражения является гематогенный путь распространения инфекции, болезнетворная причина передается через кровь.
В редких случаях имеет место контактный путь (нахождение селезенки в близости с зараженным органом) или инфицирование от травмирования.
Клиническая картина болезни зависит от площади и степени поражения тканей, размеров гнойного очага и места его локализации. Патология может характеризоваться стремительным или вялым течением.
При выраженной симптоматике пациент жалуется на негативные проявления:
- учащенное сердцебиение (тахикардия) и пульс;
- резкое увеличение температуры тела до 39-40 градусов;
- озноб;
- головная боль;
- общая слабость;
- тошнота и рвота;
- отсутствие желания в употреблении пищи;
- понос;
- затрудняется дыхание;
- постоянная жажда;
- апатия;
- головокружение;
- сухость ротовой полости;
- интенсивные боли в области левого подреберья, усиливающиеся при вдыхании и иррадиирующие в плечо, ключицу или лопатку с левой стороны тела человека;
- в случае расположения гнойника в верхней части селезенки боль распространяется на левую часть грудины, а при его нахождении в нижней зоне органа наблюдается припухлость кожи в области поражения, мышцы живота напряжены.
При проведении пальпации органа возникает резкая боль в животе после надавливания.
Вялое течение патологии характеризуется симптомами:
- ухудшение общего состояния;
- температура тела поднимается;
- слабость;
- быстрое наступление усталости при выполнении физических нагрузок;
- снижение аппетита.
У человека происходит постепенное истощение организма.
При прорыве абсцесса пациент покрывается холодным потом, у него появляется мышечная слабость, которая приводит к прекращению двигательной активности, и синюшность кожи.
По причине частого отсутствия ярко выраженных признаков патологии проведение диагностики может быть затруднено. Если врач предполагает наличие абсцесса селезенки, то ему необходимо провести следующие методы обследования:
Хирург осуществляет осмотр пациента.
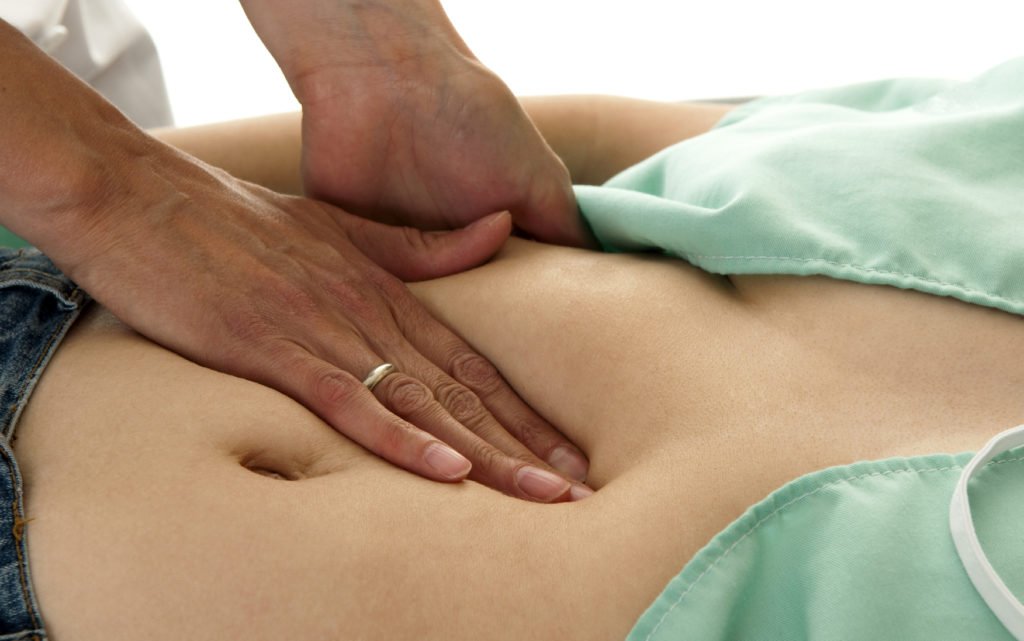
В случае абсцесса живот становится ассиметричным, а его левая половина выпячивается. Когда пациент находится в горизонтальном положении, то видны очертания селезенки. Пальпация позволяет выявить увеличение размера и форму селезенки, ее болезненность, расположение краев и наличие жидкости в гнойнике. Она проводится в горизонтальном положении (на спине или на правом боку). Достаточно провести поверхностную пальпацию для выявления патологии, так как будет уже видно рефлекторное напряжение мышц брюшной стенки. Во время вдоха пациента хирург пальцами правой руки выполняет надавливание.
Также используется метод аускультации для выявления патологических шумов в полости, заполненной брюшными органами. Фонендоскоп устанавливают над селезенкой и выполняют прослушивание 3-4 дыхательных циклов.
В случае прослушивания шума трения брюшины диагноз подтверждается.
Инструментальная диагностика включает проведение следующих метод исследования:
- УЗИ – гнойник видится как тень округлой формы, имеющая сгустки крови. При этом она может не отражать ультразвук (анэхогенная) или быть низкоплотной структуры (гипоэхогенная);
- рентгенограмма. На снимке будет заметен темный участок слева под диафрагмой;
- КТ. С помощью этого метода уточняется размеры абсцесса и точное место его нахождения, а также наличие других патологических образований в брюшной полости;
- радионуклидная сцинтиграфия проводится с целью выявления области локализации абсцесса и уточнения его строения. Для ее осуществления в организм пациента вводятся радиоактивные изотопы, за счет излучения которых получается двухмерное изображение.
Пациенту выписывают направления:
- клинический анализ крови. Определяется содержание лейкоцитов, которое при наличии гнойника будет повышенным. Также обнаруживается высокий уровень палочкоядерных нейтрофилов и повышенное СОЭ;
- биохимия крови. Патология характеризуется пониженной концентрацией белков (гипопротеинемия);
- в результатах общего анализа мочи обнаруживается завышенный уровень уробилина, а в кале – стеркобилина.
Эти методы не позволяют получить результатов и пациенту проводят пункцию. Она осуществляется под контролем УЗИ. Ткани передают в лабораторию, где выполняется их гистологическое исследование.
Некоторые патологии имеют схожую симптоматику, поэтому в обязательном порядке необходимо будет провести дифференциальную диагностику.
Присутствие абсцесса в органе является высоким риском развития опасных осложнений, поэтому лечение проводится только хирургическим путем и в наиболее короткие сроки.
Существует 2 способа решения проблемы:
Операция проводится при диагностировании единичных гнойников, размер которых не превышает 5 см, и наличия противопоказаний к осуществлению разреза брюшной стенки с целью получения доступа к пораженному органу. Лечебная процедура выполняется под контролем УЗИ или КТ. В область абсцесса вводится игла, и осуществляется его дренирование и санация путем введения антибиотиков.
При обнаружении множественных или одиночных гнойников большого размера, а также неэффективности предыдущей операции назначается спленэктомия. Она подразумевает полное удаление селезенки с гнойником. Противопоказанием к ее проведению является развитие перитонита, сращение селезенки с другими органами, тяжелые патологии сердца и легких, низкая свертываемость крови и 4 стадия рака.
Операция проводится под общим наркозом с введением антибиотиков. Существует 2 методики выполнения спленэктомии:
- открытая полостная операция;
- лапороскопия. Это щадящий способ хирургического вмешательства, так как удаление органа выполняют через несколько небольших разрезов инструментами-манипуляторами, что позволяет пациенту быстрее восстановиться после проведения лечебной процедуры.
Если гнойник расположен в нижней части органа, то разрез выполняют в области брюшной полости. При верхнем расположении абсцесса проводится рассечение грудной клетки.
Для сохранения функций органа иногда выполняют возвращение здорового элемента селезенки в брюшную полость.
После хирургического вмешательства пациенту назначается медикаментозная терапия, включающая прием антибиотиков.
В послеоперационный период (1-1,5 мес.) пациент должен придерживаться следующих правил:
- не поднимать тяжести;
- отказаться от управления автотранспортом;
- в первое время не принимать горячие ванны, а также не посещать сауны и бани;
- своевременно приходить на осмотр к врачу;
- при ухудшении состоянии незамедлительно обратиться в медицинское учреждение.
Лечение такой патологии народными средствами строго противопоказано, так как это может привести к серьезным осложнениям, вплоть до смертельного исхода.
Несвоевременное проведение лечения грозит развитием следующих осложнений:
- плеврит;
- образование свищей, провоцирующих кишечное кровотечение;
- вследствие вскрытия абсцесса гнойное содержимое перетекает в полость различных внутренних органов, что приводит к появлению гноя в кале, моче, рвотных массах и мокроте;
- гнойный перитонит очень часто становится причиной развития сепсиса.
Такие осложнения очень опасны для здоровья человека, а возникновение сепсиса в большинстве случаев заканчивается смертью пациента.
Избежать развития такой патологии можно путем соблюдения следующих правил:
- своевременно лечить заболевания, являющиеся причиной инфицирования селезенки;
- регулярно принимать иммуностимулирующие препараты;
- отказаться от алкоголя и курения или снизить нормы их употребления до минимума;
- обогатить рацион питания продуктами, содержащими необходимые микронутриенты для поддержания иммунитета организма;
- избегать ударов и других травм брюшной полости;
- поддерживать водный баланс организма посредством употребления 2-х л жидкости в сутки;
- не пренебрегать профилактическими осмотрами и сдавать все необходимые анализы, назначенные врачом.
Абсцесс селезенки является очень опасным заболеванием, лечение которого нельзя откладывать на поздние сроки.
Для сохранения своего здоровья и предупреждения возникновения патологического процесса соблюдайте правила профилактики, а также обращайтесь в медицинское учреждение при проявлении первых признаков любых заболеваний.
источник
Абсцесс селезенки — это крайне редко встречающееся воспалительное заболевание, характеризующееся образованием в тканях данного органа обособленной полости, внутри которой содержатся гнойные массы. На первое место в клинической картине при этом патологическом процессе выходит выраженный интоксикационный синдром, дополняющийся диспепсическими нарушениями. Прогноз при такой патологии достаточно серьезный. Он напрямую зависит от общего состояния организма и наличия осложнений. Однако достоверно известно, что при неоказании своевременной медицинской помощи вероятность летального исхода близится к ста процентам.
Среди всех клинических случаев, относящихся к абдоминальной хирургии, на долю абсцесса селезенки приходится совсем небольшой процент. Если говорить более конкретно, то в качестве самостоятельного патологического процесса данное нарушение выявляется не более чем у одного процента людей. Наиболее часто такая патология имеет вторичный характер. Стоит заметить, что никакой взаимосвязи с половой принадлежностью или возрастом при этом заболевании не прослеживается.
Как мы уже сказали, данное воспаление нередко становится причиной различных осложнений. Одним из наиболее опасных является разлитой перитонит, обусловленный прорывом гнойника и выходом его содержимого в брюшную полость. Кроме этого, нередко такое состояние может повлечь за собой распространение патогенной флоры в кровеносное русло с формированием сепсиса. Несколько реже встречается прорыв гноя в область плевры с последующим возникновением эмпиемы. Все эти осложнения могут стать причиной летального исхода, в связи с чем так важно своевременно диагностировать такой патологический процесс. Период реабилитации после лечения неосложненного абсцесса селезенки составляет около двух месяцев, после чего пациент может возвращаться к привычному образу жизни.
В основе развития такого воспаления лежит воздействие на организм инфекционной флоры. Наиболее часто в качестве возбудителей выделяются стрептококки и стафилококки. Однако другие бактерии также способны приводить к нагноению селезенки. Как мы уже сказали, в подавляющем большинстве случаев это заболевание имеет вторичную природу. Другими словами, ему предшествует какая-либо другая патология, например, образование гнойного воспалительного процесса в других внутренних органах. Инфекционная флора с током крови может попадать в область селезенки из первичных очагов в желудочно-кишечном тракте, мочевыделительной системе и так далее. При этом зачастую реализуется гематогенный путь распространения.
Значительно реже абсцесс селезенки бывает обусловлен генерализованным инфекционным процессом. Еще одной возможной причиной являются гематомы, полученные при механическом воздействии на данный орган. Такие гематомы при наличии предрасполагающих для этого условий могут нагнаиваться. Также нередко гнойная полость в селезенке бывает связана с имеющимися кистами, например, при эхинококкозе, а также с нарушением кровоснабжения тканей этого органа. Отдельно стоит сказать об обязательном наличии такого предрасполагающего фактора, как значительное снижение уровня иммунной защиты.
И хотя мы сказали о том, что чаще всего инфекционная флора заносится в область селезенки посредством гематогенного пути, иногда свою роль может сыграть и контактный путь распространения. Первоначально в тканях образуется воспалительный инфильтрат с признаками развивающихся некротических изменений. В дальнейшем пораженный участок расплавляется и образуется абсцесс. Стоит заметить, что в селезенке может обнаруживаться как одна полость, так и несколько. Одиночные дефекты иногда доходят до очень больших размеров.
Наиболее часто симптомы при таком патологическом процессе нарастают стремительно и имеют значительную степень выраженности. Однако иногда воспалительная реакция может протекать и в стертой форме.
Клиническая картина зачастую манифестирует с общего интоксикационного синдрома. Больной человек жалуется на высокую температуру, доходящую до отметки в тридцать девять градусов и выше. В обязательном порядке присутствуют и такие симптомы, как повышенная слабость и снижение работоспособности, обильная потливость, ознобы, головная боль и так далее. Еще одним характерным моментом являются диспепсические нарушения, включающие в себя приступы тошноты и рвоты, послабление стула и так далее.
Одним из главных симптомов является боль. Она может иметь различную интенсивность и определяется в левой половине живота. Нередко болевой синдром распространяется и в другие части тела, например, в поясницу. В том случае, если образовавшаяся полость имеет большие размеры, иногда визуально можно определить, что брюшная стенка слева несколько выпячивается. При пальпации выявляется спленомегалия.
Диагностика при абсцессе селезенки начинается с тщательного общего осмотра больного человека. В обязательном порядке проводятся общеклинический и биохимический анализы крови, в которых будут присутствовать признаки воспалительного процесса. Однако ведущая роль в постановке диагноза отводится инструментальным методам исследования, а именно ультразвуковой диагностике, обзорной рентгенографии, сцинтиграфии и компьютерной томографии.
Такое воспаление является прямым показанием к экстренной госпитализации больного человека с последующим проведением хирургического вмешательства. Объем и тактика операции зависит от размера сформировавшегося гнойника, наличия сопутствующих осложнений и так далее. Чаще всего ограничиваются чрескожным дренированием. Параллельно проводятся антибактериальная терапия и дезинтоксикационные мероприятия.
Для профилактики развития такого патологического процесса следует своевременно устранять имеющиеся инфекционные заболевания со стороны других внутренних органов, а также избегать травмирующих воздействий на селезенку.
источник
Гноеродное воспаление ткани с последующим ее расплавлением и образованием полости, заполненной гноем, именуется абсцессом. Он может возникнуть как самостоятельное заболевание, так и в результате осложнения иных патологических процессов. Абсцесс селезенки – это крайне редкая патология, характеризующаяся повышенной летальностью.
- как самостоятельное заболевание (встречается реже чем в 0,9 % случаев);
- в результате гнойных воспалительных заболеваний органов-соседей.
Также гнойная капсула может образовываться в результате фильтрации крови через орган, зараженной бактериями – сепсис.
Капсула может быть одна, или несколько, в результате слияния абсцедированных участков. Гноеродные бактерии, заполняющие капсулу, расплавляют клетки селезенки. Пораженный орган перестает выполнять свои основные функции:
- выработку Т- и В-лимфоцитов, осуществляющих иммунную функцию;
- депонирование крови;
- утилизацию отмерших эритроцитов;
- снижается активность фагоцитоза.
Состояние аномально увеличенного органа называется спленомегалией.
К образованию гнойных капсул в селезенке ведут следующие причины:
- заболевания инфекционной этиологии : скарлатина, дифтерия, малярия с выраженным генерализованным процессом;
- ушибы и травмы (без капсульного разрыва) при которых формируется гематома с последующим нагноением;
- гнойные процессы соседних органов, тканей и систем . Микробы проникают в селезенку по кровяному руслу от инфицированных органов. К заболеваниям, вызывающим абсцесс селезенки относятся:
-
пиелонефрит;
- остеомиелит;
- эндокардит (в том числе септический);
- язва желудка;
- раковые метастазы;
- абсцессы органов, находящихся в полости брюшины;
- перитонит.
- инфаркт селезенки , возникший в результате закупорки артерий. При недостаточном кровоснабжении органа развивается ишемия и некрозирование определенного участка или всего органа;
- паразитарное инфицирование личинками эхинококка;
- хронические системные заболевания : лимфолейкоз, лейкопения, аномальная анемия, вирус иммунодефицита, синдром приобретенного иммуодефицита.
К возбудителям, за счет которых формируется патогенная флора содержимого капсулы, относятся стрепто- и стафилококки, и палочковидные бактерии: сальмонеллез, протеус, синегнойная палочка. У больных гнойный экссудат обнаруживается в объеме до 3000 мл.
Появление гнойников при абсцедировании селезенки проявляется такими симптомами как:
- слабость;
- головокружение;
- боль, локализирующаяся в левом подреберье;
- озноб;
- учащение пульса;
- затрудненное дыхание.
Тяжелое течение заболевания сопровождается повышенной температурой тела до 40°; возникает боль слева, отдающая в спину. Также развивается спленомегалия, видимая глазом. При разрыве капсулы и выхода гноя в брюшное пространство развивается адинамия, акроцианоз, дефанс брюшных мышц.
Симптоматика может принимать диспепсический характер:
- тошнота;
- непрекращаемая рвота;
- выраженная интоксикация;
- сухость во рту;
- постоянная потребность в питье;
- отсутствие аппетита;
- апатичное состояние.
Поставить диагноз «абсцесс селезенки» без осмотра и определенных видов исследования крайне сложно. Диагностические мероприятия включают в себя инструментальные и не инструментальные способы, а также лабораторные методы:
1. Осмотр врача-хирурга . Самостоятельно заподозрить, а уж тем более диагностировать абсцесс органа, невозможно. При появлении общих симптомов следует обращаться к терапевту, который в свою очередь, при необходимости, направляет на консультацию к хирургу. Врач-хирург собирает анамнез, проводит внешний осмотр путем пальпации и аускультации живота.
2. Инструментальные методы диагностики :
- ультразвуковое исследование для определения структуры селезенки и признаков эхогенности. При абсцессе, на мониторе, врач определяет наличие округлой тени с более плотной эхогенностью в центре, что подтверждает присутствие гнойной капсулы с определенным составом в органе;
- рентген брюшной полости для выявления затемнения под левым поддиафрагмальным пространством;
- КТ селезенки. Диагностика данным способом позволяет получить точную оценку о состоянии органа;
- радионуклидная сцинтиграфия с цитратом. Метод позволяет получить двумерное изображение за счет веществ, которые вводятся для визуализации очагов поражений.
3. Лабораторное исследование включает в себя:
- развернутый анализ крови, с учетом скорости оседания эритроцитов (СОЭ) и микроскопическим подсчетом лейкоцитарной формулы. При тяжелых инфекционно-гнойных процессах отмечается резко выраженный сдвиг влево, анемия;
- общий анализ мочи для определения (или опровержение) содержания протеинов в урине;
- биохимическое исследование с трансаминазами, желчными ферментами и белковым составом (альбумины, глобулины). Обязательно проводится тест для выявления белка острой фазы – СРБ, и прокальцитониновый тест для подтверждения/опровержения септического состояния.
- при необходимости – копрограмму.
Для того чтобы исключить существование острого процесса у органов-соседей дифференциальную диагностику селезенки проводят комплексно.
В медицинской практике есть несколько путей лечения абсцесса:
При развитии перитонита обезвреживанию подлежат все органы, располагающиеся в брюшной полости. В таком случае гной отсасывается вакуумом, а хлоргексидином проводятся антисептические мероприятия. В некоторых случаях селезенку, а точнее ее неинфицированную часть (если такая имеется) возвращают на свое место для выполнения защитной функции.
Операция выполняется при абсцессах небольшого диаметра, и в качестве экстренной помощи в ситуациях, не требующих отлагательств. Иглу под контролем аппарата для УЗИ вводят в абсцедированный участок. Через тонкое отверстие иглы гной откачивается наружу, затем через другое отверстие вводят обеззараживающий раствор. Эту процедуру проводят для исследование полученного гноя гистологическим и бактериологическим способами.
В восстановительный период пациенту проводится симптоматическая терапия: антибиотикотерапия, прием обезболивающих дезинтоксикационных препаратов, при необходимости – переливание крови, исключение физических нагрузок и соблюдение общещадящего режима.
Абсцесс селезенки может привести к следующим осложнениям:
- разрыв гнойника приводит к обширному перитониту;
- образования свищей (каналов) в петлях кишечника, которые становятся причиной кишечных кровотечений;
- эмпиема плевры – состояние, при котором гной из капсулы попадает в полость плевры;
- редко, но бывает, выход гнойного содержимого наружу через бронхи или желудок;
- сепсис.
Прогнозирование болезни зависит от тяжести течения процесса и времени диагностирования развития заболевания. Послеоперационный период занимает около 40 дней, после которых человек возвращается к привычному ритму жизни. Если были осложнения, либо лечение начато не вовремя – прогноз отягощается. Отсутствие лечения – летальный исход!
Целенаправленных профилактических мер для предупреждения развития абсцессов селезенки нет. Есть только рекомендательные советы:
- придерживаться здорового образа жизни, правильно питаться и употреблять большое количество жидкости;
- проводить вовремя иммунотерапию, посещать врача и проходить все рекомендуемые виды исследований;
- не заниматься самолечением при заболеваниях различной этиологии, а обращаться за квалифицированной помощью.
источник

 пиелонефрит;
пиелонефрит;