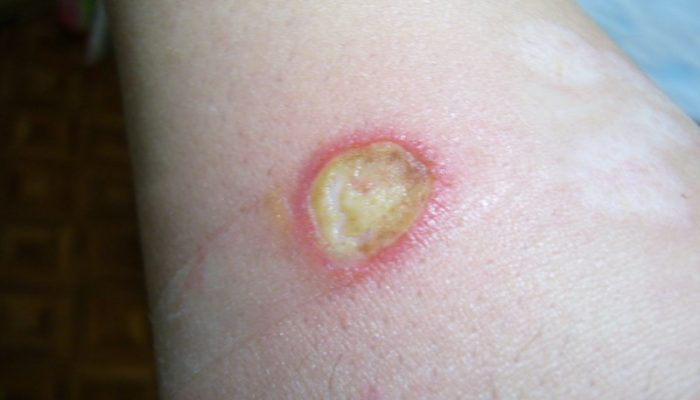
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Абсцесс (мягкой ткани или органа) – это полость, отделенная капсулой, содержимое которой – гной. При накоплении большого объема экссудата капсула может разорваться, что последует за собой выход гноя наружу. Это становится причиной развития воспалительного процесса, который может вызвать сепсис, гнойное расплавление кровеносного сосуда и другие, не менее опасные последствия. Именно поэтому необходимо знать, как лечить абсцесс на ранней стадии.
Не стоит полагаться на самолечение. Любое заболевание, в том числе и дерматологическое, требует своевременной помощи. Начав терапию на начальном этапе развития абсцесса, можно не допустить его прорыв, а также исключить опасные последствия.
На ранней стадии применяют лечение холодом (компрессами), что способствует рассасыванию гнойной массы. При неэффективности такового и отсутствии негативных изменений (например, увеличения полости или выраженного нагноения) используют тепловые компрессы (грелка и др.).
Кроме того, врач назначает прием антибактериальных препаратов, ведь в большинстве случаев абсцессы и нарывы вызваны бактериальной инфекцией. Это может быть системная или местная терапия. При сформированном абсцессе и обширном поражении кожного покрова требуется вскрытие и дренирование полости.
В лечении гнойников используют антибактериальные препараты в форме таблеток, мазей или же в виде уколов в пораженную область. Перед назначением препарата делают посев гнойной массы, что помогает выявить тип патогенного микроорганизма и его чувствительность к препаратам.
В большинстве случаев используют пенициллины. Это может быть Цефалексин, Амоксициллин, которые назначают в суточной дозировке 250–500 мг четырежды в сутки. Примерная продолжительность терапии – 10 дней.
При наличии аллергической реакции к пенициллинам назначают прием макролидов: Эритромицина, Кларитромицина или другого препарата в суточной дозировке 250–500 мг дважды в сутки на протяжении 10 дней.
Интересно! Местная терапия антибиотиками более длительная. Несмотря на это, такое лечение имеет один большой плюс: мазь не всасывается в общий кровоток и действует строго в зоне с воспалительным процессом.
При сопутствующем развитии сахарного диабета, кроме антибиотикотерапии, потребуется прием средств, корректирующих обменные процессы в организме.
В лечении нарывов можно задействовать местные препараты. Например, если абсцесс образовался у ребенка, эффективным лечебным средством будет мазь Бепантен, которая быстро справляется с воспалительным процессом, ускоряет заживление раны.
Для взрослого отлично подойдут такие мази, как Левомеколь, Вишневского, Ихтиоловая. Первая (Левомеколь) обладает мощным противовоспалительным действием, а также антисептическим. Преимущество лекарства – устранение и симптомов абсцесса, и его причины. Побочных эффектов у мази мало.
Мазь Вишневского используют в терапии абсцессов, а также карбункулов и фурункулов, трофических и варикозных язв. Единственное противопоказание – гиперчувствительность к компонентам лекарственного средства. Иные противопоказания отсутствуют, так же, как и побочные эффекты от применения.
Мазь Тридерм – отличное средство в борьбе с патологией грибкового происхождения
В случае присоединения грибковой инфекции назначают использование мазей с противогрибковым эффектом. Это может быть Тридерм, Микозолон и др.
В домашних условиях необходимо придерживаться правильного питания. При развитии любого гнойного процесса в организме, включая гнойники, нарывы и абсцессы, в рацион необходимо включить ту пищу, которая способствует очищению печени и желчного пузыря, лимфы и крови. Так, полезно употребление:
- овощей (свеклы, моркови, бобовых, кукурузы, капусты);
- фруктов (граната, цитрусовых, бананов, винограда, клюквы, авокадо);
- зелени (лука, укропа, петрушки, сельдерея);
- растительных масел;
- нежирного мяса и рыбы;
- печени;
- сухофруктов;
- каши: гречневой, риса, пшена, пшеничной;
- орехов;
- зеленого чая, компота, воды;
- молочной продукции;
- яиц в любом виде, не включая те, которые приготовлены в жареном виде;
- отрубного хлеба.
К запрещенным продуктам относятся:
Важно! При абсцессе внутреннего органа, в частности, расположенного в ЖКТ, исключают из рациона капусту, маринад, соленья, сдобу, жареное и жирное, соусы, острые приправы.
Вылечить абсцесс мягких тканей можно и с помощью народной медицины, но только если патология протекает на начальном этапе. Эффективным будет алоэ – растение, которое используют для проведения компрессов и примочек на пораженную область. В соке алоэ смачивают марлевый отрезок, прикладывают к абсцессу и выдерживают на протяжении суток, после заменяя на новый.
Можно использовать ржаной хлеб, который предварительно распаривают и прикладывают к нарыву. Сверху компресс закрепляют капустным листом и забинтовывают. Выдержать на протяжении суток, после заменив компресс на новый.
Эффективен и репчатый лук, компресс из которого помогает ускорить созревание абсцесса и его прорыв наружу. Свежую луковицу перетирают на терке, кашицу выкладывают на марлевый отрезок, после – на нарыв, выдерживая на протяжении 5 часов. Луковицу можно сварить в молоке, после приложить к ране и забинтовать.
Избавиться от абсцесса можно с помощью мази из меда
Целебными свойствами обладает мазь из прополиса. Приготавливают ее так: растопить животный жир (100 г), добавить измельченный прополис (10 г), потомить еще на протяжении 7 минут. Далее снять с огня, остудить и процедить через марлевый фильтр. Готовое средство использовать в качестве компресса, выдерживая на протяжении 2 часов. Процедуру проводить трижды в день.
Еще один полезный продукт пчеловодства – мед. Из него приготавливают мазь: в одинаковом объеме смешивают с мазью Вишневского и спиртом, чтобы получилась однородная консистенция. Готовое средство выкладывают на марлю, после – на абсцесс, выдерживая до утра. Процедура проводится на ночь.
Если на начальном этапе развития абсцесса еще можно ограничиться консервативными методиками, то лечение сформировавшегося абсцесса не обходится без оперативного вмешательства. Такое терапевтическое мероприятие проводит хирург в операционном кабинете.
Больного могут госпитализировать на неопределенное время в стационарные условия в случае осложненного абсцесса, при рецидиве патологии после проведения операции, при наличии фонового заболевания тяжелой степени, высоком риске возникновения осложнений. Кроме того, человека госпитализируют, если абсцесс располагается возле крупного сосуда или нервного ствола.
Важно! Сколько необходимо лечить абсцесс, зависит от степени тяжести его развития.
Абсцесс можно устранить открытым или закрытым способом. Закрытая операция заключается в проведении небольшого разреза, через который удаляют содержимое новообразования и вставляют специальную трубку для дренирования. После полость промывают с помощью дезинфицирующего препарата и накладывают повязку.
Открытое оперативное вмешательство заключается в удалении экссудата из полости абсцесса, что проводится после широкого рассечения новообразования. Также используют дренирующую трубку и ежедневно меняют повязку.
В том случае, если даже операция не помогла устранить неприятные симптомы, может иметь место генерализация инфекции с развитием сепсиса. В таком случае проводится антибиотикотерапия, симптоматическое лечение, дезинтоксикационная терапия.
источник
Нередко после термической травмы возникают осложнения, ожог гноится, начинается воспалительный процесс, обусловлено это проникновением на открытую рану бактерий, вирусов, патогенных микроорганизмов. Несоблюдение простых правил антисептической обработки в период восстановления может стать причиной появления абсцесса.
Сегодня существует определенная разновидность ран с гнойным экссудатом:
- 1 степень характеризуется разрушением верхних слоев дермы, лимфатической корки. Начинает ожог гноиться спустя 3-4 дня после травмы;
- 2 степень – симптоматика появляется на 5-6 день после повреждения. Чаще всего ожог загноился из-за применения не стерильных повязок, несвоевременного обращения к врачу. В результате этого образуется некроз мягких тканей.
Такое осложнение является довольно распространенным, инфекция поражает ткани вокруг травмы. Иммунитет сразу отвечает на воспаление увеличенным уровнем лимфоцитов и лейкоцитов. За счет этого образуется отечность, покраснение, болезненность.
Основными факторами, провоцирующими то, что ожог гноится и возникает воспалительный процесс, являются следующие факторы:
- Не стерильный материал для компрессов, перевязок провоцирует возможностью занести инфекцию. При обработке открытой раны важно применять только стерильные бинты, марли;
- Вирусы, патогенные микроорганизмы могут быть занесены грязными руками, поэтому перед контактом с ожоговой поверхностью важно тщательно вымыть руки, провести стерилизацию инструменты антисептическими растворами;
- Чтобы уберечь пострадавшего от воспалительного процесса лучше использовать стерильные перчатки;
- Несвоевременное оказание помощи потерпевшему;
- Когда пациент самостоятельно прокалывает волдыри с жидкостью, он может занести инфекцию грязными руками или иглой, начнет ожог гноится, значительно ухудшится общее состояние пациента;
- При отсутствии должной перевязки, открытая травма остается незащищенной перед патогенными микроорганизмами;
- Обработка раны проточной водой может стать причиной воспалительного процесса. Специалисты рекомендуют не мочить пораженную поверхность, пока она полностью не заживет.
Когда ожог гноится, этот процесс сопровождается яркой симптоматикой, которую трудно спутать с любым другим состоянием:
- Сильнейший болевой синдром, боль давящая, распирающая;
- Локальное повышение температуры травмированной зоны;
- Местная гиперемия;
- Если ожог загноился сильно, то наблюдаетсяобщая интоксикация организма;
- Потливость;
- Дефект кожных покровов с экссудатом;
- Значительный отек.
Лечение нагноения ожога довольно простое, но должно проводиться регулярно, согласно инструкции.
Что делать если ожог гноится необходимо узнать у врача. Зачастую, когда произошла такая проблема, и наблюдается воспалительный процесс, прописывают регулярно проводить антисептические обработки и делать компрессы. Все мероприятия выполняются для вытягивания гноя из травмированной области.
Для промываний используют стандартные бактерицидные растворы:
- «Хлоргексидин»;
- «Фурацилин»;
- «Мирамистин»;
- Слабый раствор перманганата калия.
После промывания, вокруг места, где ожог загноился требуется нанести йод или раствор бриллиантовый зеленый.
Когда после ожога идет воспалительный процесс лечитьего специалисты советуют с помощью наружных препаратов с антибиотиком. Внести внутрь раны небольшое количество противовоспалительной, антибактериальной мази, чтобы устранить гной и снять воспаление:
Если рана от ожога не заживает необходимо применение мази с регенерирующими характеристиками, которые помимо антибактериальной, дезинфицирующей обработки помогут восстановить ткани:
Когда гноится рана после ожога проводить процедуры перевязки необходимо правильно:
- Накладывать стерильный материал с мазью 2-3 раза в день, в зависимости от рекомендаций производителя препарата, указанных в инструкции;
- Предварительно нужно тщательно вымыть руки, все инструменты обработать антисептическим раствором;
- Применять стерильные перевязочные материалы;
- Чтобы предупредить сепсис и гангрену повязку нельзя сильно притягивать, не нарушив кровообращение и обеспечив тем самым приток воздуха к ране.
Важно! При возникновении нагноения после ожога лечение должен сформировать врач, это позволит в кратчайшие сроки избавиться от болезненной симптоматики и нормализовать состояние пациента.
Что делать, если не заживает ожог и гноится могут подсказать народные методы, они допустимы к использованию в комплексе с медицинским лечением:
- Выполнять компрессы с луковым соком 2 раза в сутки;
- Аппликации из сока листа алоэ под повязку 2-3 раза в день;
- Компрессы из распаренных листьев земляники выполнять каждые 4 часа;
- Эффективно используют примочки из листьев подорожника. Они помогут устранить воспаление, когда ожог загноился. Можно выполнять на ночь, под повязку;
- Бинт, смоченный в отваре цветков ромашки, поможет снять боль, жжение и устранить воспалительный процесс.
Если рана от ожога не заживает, гноится, сопровождается болью, допускается принимать такие препараты, как «Парацетамол», «Ибупрофен». Самостоятельно в домашних условиях следует лечить только небольшие поверхностные раны с гнойным экссудатом. Если ожог загноился значительно — необходимо сразу обратиться к врачу.
В стационаре рану вскрывают, чистят и ставят дренажную систему для оттока гноя. При необходимости пострадавшему может быть назначен прием антибиотиков широкого спектра действия.
Нагноение лучше предупредить, чем потом лечить:
- Не применять для обработки жиры, масляные составы;
- Пользоваться только стерильными повязками и инструментами;
- Соблюдать классические правила асептики и антисептики;
- Что делать если ожог загноился, какие препараты принимать должен решать только хирург.
Инфицированные раны требуют обязательного квалифицированного лечения под наблюдением врачей. Это позволит избежать серьезных последствий, опасных для жизни и здоровья ситуаций. Любое самолечение без предварительной консультации со специалистом может привести к отрицательным последствиям. Если ожог гноится это свидетельствует об инфицировании раны бактериальными или вирусными микроорганизмами, что требует скорейшего медикаментозного лечение, для предотвращения распространения воспалительного процесса.
источник
Заживление ожога – это процесс длительный и сложный. Если загноился ожог, восстановление прерывается воспалительным изменениями тканей. Следовательно, при подобном явлении, необходимо предпринять все необходимые меры для быстрого заживления раневой поверхности.
Нагноение в области ожога довольно распространенное явление. Происходит это по причине попадания в открытую рану болезнетворных бактерий. Инфекция быстро поражает окружающие ткани. Иммунитет отвечает на воспаление усиленной выработкой лейкоцитов и лимфоцитов. Рана отекает и гноится.
Основными провоцирующими воспалительный процесс причинами являются:
- Нестерильные материалы для перевязки. Занести инфекцию может как сам пострадавший, используя неприспособленный для перевязки материал, так и медработник. Во время обработки ожога важно использовать исключительно стерильные бинты и марлю.
- Может гноиться при занесении инфекции грязными руками. Перед тем как обработать поверхность, руки необходимо тщательно вымыть и стерилизовать специальным антисептическим препаратом. При этом лучше воспользоваться стерильными перчатками.
- Отсутствие правильной обработки используемых приспособлений. Часто, самостоятельно прокалывая ожоговый волдырь, человек заносит инфекцию иглой.
- Ожог начинает загнаиваться при непосредственном контакте с зараженными предметами. Открытая рана подвержена попаданию разнообразных бактерий и микроорганизмов. Если пораженное место не перевязать — велик риск инфицирования.
- Попадание загрязненной воды на поверхность раны. Пока поверхность не начнет заживать, мочить пораженный участок запрещено.
Опознать начало воспалительного процесса с загноением несложно. У больного проявляются характерные признаки данного явления:
- болезненность пораженного участка;
- острый дискомфорт во время прикосновения к ране;
- ощущение внутреннего давления, распирания;
- местная повышенная температура;
- деформация тканей ожога;
- выделения белого, серого, желтого или зеленоватого экссудата;
- отечность окружающих тканей;
- общее недомогание организма (общая гипертермия, слабость, чрезмерное потоотделение).
Гнойный процесс проходит несколько стадий. Сначала образуется воспаление тканей. Кожный покров краснеет, отекает. Без своевременной обработки процесс переходит в следующую стадию – образование гнойного очага. В это время возникает болезненность и прочие симптомы. После разрыва гнойной капсулы, содержимое выходит наружу, рана покрывается коркой желтого цвета. Это опасно тем, что повышается риск инфицирования других участков и образования новых гнойников. После выхода экссудата, происходит регенерация раны.
Правильное лечение позволит быстро и безболезненно избавиться от неприятного явления. В противном случае возникает вероятность того, что рана покроется новыми гнойниками.
Лечить гнойный процесс самостоятельно в домашних условиях допустимо только при небольшом очаге воспаления и поверхностном ожоге. В остальных случаях необходима врачебная помощь. Химические ожоги требуют специальной промывки и обработки.
Если начинается нагноение, рану необходимо обработать специальным антисептическим средством. Для этих целей (по отзывам испытавших) подойдет перекись водорода, раствор Фурацилина, слабый раствор перманганата калия, Хлоргексидин, Мерамистин. Также можно лечиться концентрированным раствором хозяйственного мыла. После обработки антисептиком можно воспользоваться специальной мазью из аптеки, которая вытянет гной и снимет отеки. Обычно применяют мазь Вишневского, Ихтиоловую мазь, Эритромицин, Левомиколь, Левомицетин. При обработке важно соблюдать асептические условия — следить за чистотой рук, поверхности, приборов и материалов.
Нетрадиционная медицина может помочь вылечить нагноение народными рецептами. Можно мазать раневую поверхность соком лука. Эффективно использование чистотела, сок которого является отличным антисептиком.
Когда ожог гноится, важно начать лечение как можно раньше. В противном случае появляются риски осложнений. Человек, игнорирующий симптомы нагноения, может столкнуться с интоксикацией организма, некрозом тканей и гангреной, заражением крови. Причем без квалифицированной помощи, риск развития осложнений сохраняется на протяжении года.
Чтобы не допустить начала подобных процессов во время обработки ожогов, нужно придерживаться всех гигиенических и санитарных норм. Все используемые предметы и материалы должны быть стерильными. Следует обезопасить пораженное место от механического повреждения сразу после того, как человек обжегся. Если повреждение образовалась на руке или ноге, лучше отказаться от грязной работы. На открытые раны необходимо нанести повязку.
Когда загноился ожог на ноге, руке или другой части тела, следует немедленно принять меры по устранению данного явления. Чем раньше больной начнет полноценное лечение, тем легче пройдет восстановления.
источник
Нагноение раны после ожога — довольно распространенное явление. Чаще всего такая проблема возникает вследствие неправильно проведенного лечения ожоговой травмы. Гной в ране представляет опасность и может привести к отмиранию тканей или гангрене, поэтому с лечением нельзя медлить.
Рана после ожога начинает гноиться вследствие попадания на ее поверхность патогенных микроорганизмов. На их появление организм реагирует образованием на обожженном участке большего количества иммунных клеток — лейкоцитов и лимфоцитов. А гной — это побочное проявление борьбы иммунитета с инфекцией.
Различают 2 пути нагноения:
- первичное. Это развитие воспалительного процесса с образованием гноя в первые 2-4 дня после ожога. Первичное нагноение раны происходит сразу после получения ожога, но клинические симптомы начинают появляться только на 2-4 день.
- вторичное. Возникает в более поздний срок. Может появиться при использовании нестерильных материалов для перевязок или при обработке раны грязными руками. На обожженном участке развивается новый очаг некроза, провоцирующий вторичное инфицирование.
Развитие гнойного процесса сопровождается следующими признаками:
- выраженный болевой синдром, при котором боль может быть давящей или распирающей;
- дефект тканей с содержанием гноя;
- местное повышение температуры;
- интоксикация организма;
- местная гиперемия;
- отек тканей на месте ожога;
- повышение температуры тела;
- потливость.
Гнойный процесс протекает в несколько стадий:
- Формирование гнойного очага.
- Регенерация раны.
- Заживление.
Основная часть лечения проводится именно на первой стадии, когда необходимо быстро ликвидировать распространение гнойного очага. А регенерация и заживление относятся к восстановительному периоду.
Если загноился ожог и развивается воспалительный процесс, необходимо регулярно обрабатывать рану и делать перевязки.
Целью таких мероприятий является извлечение (вытягивание) гноя из пораженного участка.
В первую очередь, необходимо промыть ранку антисептическим средством. Подойдет:
- Хлоргексидин;
- Перекись водорода;
- Фурацилин;
- Мирамистин;
- Светло-розовый раствор марганцовки;
- Мыльный раствор.

Вовнутрь гнойной раны можно положить антибактериальную мазь, которая поможет вытянуть гной и остановить процесс воспаления:
- Левомеколь;
- Мазь Вишневского;
- Левомицетин;
- Эритромицин;
- Ихтиоловая мазь.
- Перевязку проводят дважды в день после обработки раны.
- Процедуру проводят только в стерильных условиях: руки должны быть чистые, ножницы желательно обработать антисептиком, а для перевязки использовать только стерильный бинт или марлевую повязку.
- К ранке необходимо обеспечить доступ кислорода, чтобы избежать гангрены или анаэробной инфекции. Поэтому повязки в виде лейкопластырей не подходят.
Если ранка после ожога гноится, и вы не знаете, чем лечить и что предпринять, стоит воспользоваться проверенными народными способами:
- к ранке дважды днем можно накладывать повязки, смоченные в свежем соке лука;
- полезно делать перевязки бинтом, смочив его в соке алоэ (столетник) или приложить кусочек разрезанного листа алоэ к ранке;
- отлично справляются с нагноением свежие листья земляники (можно применять и в распаренном виде). Их прикладывают к гнойному участку, меняя через каждые 3-4 часа;
- быстро ликвидирует припухлость и развитие воспалительного процесса подорожник. Следует приложить его к ране на ночь, закрепив стерильной повязкой;
- на 2-3 часа на ранку можно приложить бинт, смоченный свежим соком из листьев сирени.
Если рана глубокая с большим скоплением гноя, необходимо обратиться за квалифицированной помощью. В домашних условиях можно лечить только поверхностные гнойные раны.
Если беспокоят сильные боли и ожог не заживает, не стоит долго думать, что делать. В такой ситуации обязательно нужно показать ранку врачу. Вместе с назначением местного лечения, в таких случаях рекомендуют принимать и обезболивающие средства:
При необходимости в стационаре нагноившуюся рану вскрывают, очищая от гноя. После чего устанавливают активную или пассивную дренажную систему. Дополнительно могут назначить антибиотики.
Гнойные раны после ожогов подлежат обязательному лечению. Ни в коем случае нельзя игнорировать развитие воспалительного процесса. Вовремя начатое лечение — путь к скорейшему выздоровлению.
источник
После ожогов регенерация проходит медленно, оставляя рубцы, шрамы и пигментацию. Чтобы заживление прошло быстрее, и на месте травмы не осталось следа, необходим целый комплекс восстанавливающих и реабилитационных процедур.
Неправильное лечение и ненадлежащий уход всегда приводят к осложнениям даже при легких, бытовых ожогах. Для каждой степени повреждения свои сроки для заживления.
При покраснении и легком отеке симптомы постепенно исчезают на 5 сутки. Особого лечения рана не требует, достаточно промываний прохладной водой и обработки специальными мазями.
При ожогах 2 степени с образованием пузырей заживление начинается с момента их самопроизвольного вскрытия и формирования на этом месте желто-серого струпа. При правильно подобранном лечении неосложнённый процесс начинается на 4–5 сутки и заканчивается к 10 дню. На месте остается малозаметный шрам. При самопроизвольном заживлении период растягивается на 14–20 дней, с образованием рубца.
При поражениях 3 степени, когда раневая поверхность находится не только на коже, но и на подкожной клетчатке, самопроизвольное заживление невозможно. При правильном лечении к концу 10 суток на месте повреждения формируется струп, но заживление будет происходить в течение 2 месяцев. На теле остаются глубокие шрамы.
На восстановление после ожогов 4 степени с обугливанием мягких тканей, костей и суставов уходят годы.
Скорость заживления зависит от двух факторов:
- Площадь. Ожоги небольших размеров восстанавливаются быстрее.
- Травмирующий источник. Раны после воздействия пара заживают лучше, чем от пламени или химического агента.
В норме физиологический процесс заживления проходит через три фазы и представляет собой цепочку биологических реакций.
Это первая стадия заживления. Воспаление начинается сразу после ожога и, если нет осложнений, длится до 5 суток. Происходит типичная реакция – сужение и последующее расширение сосудов, экссудация и инфильтрация.
Для местного лечения в этой фазе воспаления используют препараты с антисептиками, ферментами и осмотически активными веществами.
Они должны решить 3 задачи:
Чтобы воспалительный процесс прошел физиологично и без осложнений, на пораженные участки наносятся средства на гидрофильной (полиэтиленгликолевой) или эмульсионной основе. Они адсорбируют токсины, не пересушивают рану и не дают перевязочной повязке присыхать. На первом этапе важно обеспечить к месту ожога доступ кислорода, а средства, образующие жирную пленку, этому препятствуют.
Первичное бактериальное инфицирование чаще всего возникает на 3 сутки с момента ожога. В ране скапливается огромное количество лейкоцитов, лимфоцитов Поверхность ожога покрывается гноем – естественной реакцией иммунитета на борьбу с пиогенными микробами. В более поздний срок, при неправильном лечении или недостаточном уходе может образоваться новый очаг некроза (вторичное инфицирование). Нагноение всегда сопровождается общей интоксикацией, болью, лихорадкой.
При неинфицированных ожогах 2 степени на 3–7 сутки образуется корка (струп), под которой проходит активное заживление и образование новой, здоровой кожи. Под марлевыми повязками такого вида заживления не происходит, корочка образуется только при доступе воздуха. Струп – природная, естественная «повязка», которая защищает рану от бактерий, грязи и травмирования. Он держится на ране до тех пор, пока идет заживление. После того как на месте ожога появится молодой эпидермис, струп постепенно отслаивается и отходит самостоятельно.
Если ожог загноился, необходимо использовать средства на эмульсионной или гидрофильной основе. Жирные мази не дренируют рану, а создают дополнительный и нежелательный «парниковый эффект». Наносить их специалисты также не рекомендуют из-за того, что они нарушают естественный отток раневого отделяемого, усиливают интоксикацию. Мази на жирной основе показаны для эпителизации или грануляции, т. е. на третьей стадии.
Наружные средства против воспаления на гидрофильной основе:
- Левосин – многокомпонентная мазь с сульфадиметоксином, метилурацилом, тримекаином и хорамфеникалом. Антибиотические и химиотерапевтические компоненты оказывают противомикробное, противовоспалительное, некролитическое и болеутоляющее действие.
- Левомеколь – многокомпонентная мазь с метилурацилом и хлорамфениколом. Оказывает противомикробный и восстанавливающий эффект.
- Диоксидиновая мазь – наружное средство на основе диоксидина, нипагина с ярко выраженным антибактериальным эффектом.
- 0,2% водный раствор хинозола – малотоксичный антисептик.
Наружные средства на эмульсионной основе:
- Линимент синтомицина – местный противомикробный препарат с высокой активностью широкого спектра.
- Дермазин (крем) с сульфадиозином серебра. Оказывает химиотерапевтический и противомикробный эффект.
Через 5–7 суток рекомендуется сменить препараты, и начать использовать восстанавливающие мази.
При покраснениях и припухлости применяют средства с бактерицидными и заживляющими свойствами:
- раствор Повиньон–Йод;
- спрей Пантенол;
- бальзам Спасатель;
- мазь Квотлан;
- гели Ожогов Net, Аполло;
- Ацербин;
- Олазоль.
Средства оказывают обеззараживающее действие и заживляют эпидермис.
После ожога в течение первых трех суток в терапию включают обезболивающие и противовоспалительные средства внутрь.
- Комбинированные анальгетики Спазмалгон, Триган-Д, Пенталгин, Темпалгин.
- Нестероидные противовоспалительные Ибупрофен, Кетопрофен, Нимесулид, Диклофенак.
Для выздоровления после ожоговой травмы назначатся витаминные препараты (гр. A, B, C, E).
В фазе эпителизации образуется новая, молодая кожа. Чтобы ускорить регенерацию и предупредить рубцы и шрамы, включают другие группы препаратов.
Одним из лучших средств с хорошими восстанавливающими способностями считается Солкосерил. Он выпускается в мази, креме и геле.
- Создает на поверхности раны защитную пленку.
- Стимулирует синтез коллагена.
- Ускоряет рост клеток в верхнем слое эпидермиса.
Перед нанесением средства поверхность раны обрабатывается антисептическим раствором. После Солкосерил наносится тонким слоем на всю поверхность ожога утром и вечером. Курс лечения – от 2 до 8 недель.
Хорошими регенерирующими свойствами также обладают Альгофин форте, Актовегин.
Результатом неправильного ухода за раной у людей после ожога может стать физическое неудобство или эстетическая проблема.
Есть несколько видов рубцов:
- Нормотрофические. Почти сливаются с оттенком кожи.
- Атрофические. Выглядят углублениями.
- Гипертрофические или келоидные. Отличаются от кожи по цвету и структуре, возвышаются над ней.
После того как поверхность ожога зажила, начинается восстановительный этап лечения. Его задача: не допустить атрофию или гипертрофию. Для этого нужны антирубцовые мази.
- Контрактубекс – гель на основе гепарина, аллантоина и лукового экстракта. Улучшает микроциркуляцию крови и предупреждает разрастания соединительной ткани.
- Имофераза. Крем на гиалуронидазе разглаживает рубцы и шрамы, угнетает пигментацию и повышает эластичность.
- Гепариновая мазь. Используется как профилактическое средство против разрастаний соединительной ткани.
- Kelo-cote гель. Эффективен при атрофических, гипертрофических рубцах. Полностью безопасен, поэтому разрешен для лечения детей.
Все восстанавливающие кремы наносятся массирующими движениями на чистую, сухую кожу утром и вечером. Минимальный курс –2 недели.
В случае инфицирования струп перестает играть защитную роль. Наоборот, он создает барьер для самопроизвольного выхода гноя из раны. Окружающие ткани воспаляются и припухают. Поэтому в таких случаях корочку отмачивают антисептиками и осторожно удаляют. Растворы для обработки:
Ожог – тяжелая травма, поэтому домашними методами можно лечить только на 1 и 2 стадии.
- кашица сырого картофеля;
- настой черного чая;
- липовый отвар.
Самым эффективным в лечении ожогов в домашних условиях считается мед. Его используют как самостоятельно, так и с другими компонентами:
- Мед и измельченный сырой картофель (3:1).
- Мед и сок алоэ (1:1).
- Мед и тыквенный сок (2:1).
Первичное или вторичное инфицирование требует вскрытия, удаления гноя с последующим пассивным или активным дренажом.
Существуют два вида хирургического лечения:
- Некротомия. Суть операции в продольном рассечении струпа на всю глубину раны. Процедура необходима для того, чтобы предупредить циркулярный некроз – сдавление и нарушение кровообращения под большим ожоговым струпом.
- Некроэктомия – поэтапное и послойное удаление с поверхности раны гноя и отмерших тканей до жизнеспособного дна. В основном такая операция служит подготовительным этапом перед трансплантацией.
Лечение нагноения может быть ранним (через несколько суток после ожога) и отдаленным (через 2 недели от вторичной инфекции). Хирургическая процедура проводится только в условиях стационара.
Когда раневая поверхность становится закрытой, начинается восстановительный этап. В него входит физиотерапия, санаторное лечение и оказание психологической помощи.
Реабилитация минимизирует остаточные явления после ожогов и дает возможность пострадавшему вернуться к привычной жизни. Курс восстановительной физиотерапии показан при обширных поверхностных и глубоких поражениях, келоидных и гипертрофических рубцах и после восстановительных операций.
- Ультрафиолетовое облучение для регенерации и стимуляции иммунитета.
- Электротерапия для обезболивания, улучшения кровообращения.
- Ультразвук и фонофорез для рассасывания рубцов.
- Лазеротерапия для стимуляции регенерации.
Ожоги на открытых участках тела неизбежно становятся психотравмирующим фактором почти у 70% пострадавших. При ожогах на лице эта цифра приближается к 100% и приводит к серьезным посттравматическим стрессовым расстройствам. Таким пациентам показана психотерапевтическая помощь и сопровождение специалиста в течение одного-двух лет.
Комплексная реабилитация успешно проводится в специализированных санаториях. Пациенты принимают бальнеологические процедуры: сероводородные и углекисло-радоновые ванны, души, обертывания. В программу также входит массаж, лечебная физкультура, грязи.
Использование всего комплекса лечения и реабилитации пострадавших дает возможность сократить восстановительный период почти в 2 раза.
источник
Если ожог гноится, значит, в рану проникли микробы и идет воспалительный процесс. Появление гноя в очаге поражения – это ответ организма на размножение болезнетворных бактерий. Воспаление препятствует регенерации тканей, может вызвать их омертвение и даже гангрену. Если рана гноится длительное время, развивается интоксикация организма продуктами распада клеток, создается реальная угроза жизни.
Появление инфекции в ране провоцирует развитие гнойного процесса, который всегда является следствием воспаления. Гноится обычно воспаленная рана, когда срабатывают реакции иммунной защиты. После проникновения патогенной микрофлоры, к месту воспаления устремляется огромное количество белых кровяных телец – лейкоцитов. В борьбе с возбудителем лейкоциты массово гибнут. Ожоговая поверхность гноится – так скапливаются “жертвы” этого противостояния.

Иногда гной появляется почти сразу, иногда – спустя определенное время. Различают первичный и вторичный этапы появления гноя. В обоих случаях проникновению инфекции с последующим нагноением способствуют:
- использование для перевязки нестерильных инструментов и бинтов;
- неквалифицированная обработка раны антисептическими средствами;
- проведение первичной обработки пораженного участка в нестерильных условиях;
- прикладывание к травме холодных компрессов на основе воды из крана;
- попытка самолечения препаратами кустарного производства.
Чем больше площадь поражения – тем выше риск, что травма загноится. Незамедлительное обращение к врачу значительно снижает опасность инфицирования.
Гной на ожоге – характерный признак воспалительной реакции. Однако гноиться очаг начинает исподволь, процесс проявляется по истечении какого-то времени. Воспаление с образованием гноя может нарастать изнутри, зафиксировать его визуально не всегда возможно.
Если ожог гноится, проявляются следующие признаки:
- высокая болезненность при малейшем прикосновении;
- припухлость и покраснение кожи вокруг зоны поражения;
- выделение бледно-желтой жидкости при надавливании;
- ощущение давления, напряжения в проблемном участке;
- локальное повышение температуры вокруг раны;
- общее недомогание, усиленное потоотделение.
Удаление гноя и последующая терапия находятся в компетенции врача. Самолечение чревато серьезными осложнениями, в первую очередь это касается ожогов высокой степени поражения.
Причиной воспаления раневой поверхности нередко выступают гноеродные бактерии. Установить возбудителя – главная задача специалистов на этапе, когда загноился ожог.

Для этого в лаборатории делается посев содержимого раны, которая гноится. В чашке Петри на питательном субстрате вырастают колонии зловредных бацилл. На основе их идентификации выстраивается лечебная тактика.
Первичная обработка не всегда гарантирует 100% стерильности. Если ожог начал гноиться, первое, что нужно сделать, – это обратиться в поликлинику, так как самолечение может привести к необратимой деформации пораженного органа.
Мероприятия по лечению гноящегося ожога направлены на:
- очищение воспаленного участка от гноя;
- предотвращение дальнейшего «расползания» воспаления;
- создание условий для заживления раневой поверхности;
- сокращение сроков полного восстановления пораженных тканей.
Эффективность терапевтических мер зависит от системного подхода к лечению. Когда ожог гноится, обработку и перевязки проводят по следующей схеме:
- Промывают гнойную поверхность, используя Хлоргексидин или Мирамистин.
- Завершают санацию раны перекисью водорода.
- Края ожога обрабатывают зеленкой, не касаясь самой раны.
- Накладывают на поверхность бинт, смоченный антисептическим средством типа Фурацилина.
- Салфетку с Фурацилином через 2 часа заменяют новой, обработанной мазью Вишневского. Она обеззараживает участок, который гноится, способствует заживлению без образования рубцов.
Частая смена повязок, антисептическая обработка очага, накладывание мазевых аппликаций каждые 3-4 часа гарантируют хороший результат. Травма перестает мокнуть и гноиться, включаются процессы заживления.
Травмы, вызванные ожогом, заживают не быстро, всегда чреваты осложнениями. Это объясняется прямым контактом раны и окружающей среды. Отсутствие полной стерильности на любом этапе лечения может вызвать нагноение после ожога. Со всеми вытекающими последствиями:
- длительный период заживления в результате распространения воспаления на другие участки и обширной интоксикации организма;
- хирургическое вмешательство при заглублении гнойного очага и гангренозного изменения тканей;
- необратимые деформации тканей и органов, когда травма гноится;
- общее заражение крови как осложнение запущенной формы нагноения.
Успешное излечение ожоговых травм возможно при своевременной медицинской помощи, строгом соблюдении правил стерильности и знании некоторых тонкостей относительно используемых лекарственных препаратов:
- Если ожог гноится и долго не заживает – использовать мази с регенерирующими свойствами типа Левомеколь, Нитацид.
- Исключить слишком жирные кремы и мази, не дающие ране «дышать».
- Не использовать подручные материалы вместо стерильных повязок. Если нет специальных бинтов – любой материал для перевязки можно стерилизовать, прогладив горячим утюгом.
Чтобы ожог не гноился, изначально при обработке раны рекомендуется использовать препараты с выраженным антимикробным эффектом. Наряду с мазью Вишневского эффективны следующие мазевые препараты:
- Ихтиоловая мазь;
- Эритромицин;
- Левомицетин;
- Синтомицин;
- Офломелид.
Самолечение может быть оправдано только в случае мелких поверхностных травм. Своевременное обращение к специалистам – лучший способ избежать осложнений при ожогах.
источник
Воспалительный процесс после ожога достаточно распространённое явление. Это связано с проникновением патогенной микрофлоры в поврежденные ткани. Не соблюдение элементарной гигиены, способно вызвать абсцесс в организме человека.
На начальных стадиях воспаления появляется сильное покраснение и гнойные выделения. Несвоевременно начатое лечение поражённого участка сопровождается распространением инфекции во внутрь человеческого организма.
Что необходимо делать если рана от ожога гноится? Для этого нужно разобраться в процессе воспаления поврежденного участка. Все ответы на данные вопросы представлены в нашем материале.
В медицинской практике различают две степени нагноения ожоговой раны:
- 1 степень. Здесь микроорганизмы начинают разрушать верхние слои лимфатической корки. Гнойные выделения появляются уже на 4 – й день после контакта с раздражителем;
- 2 степень. Клиническая картина имеет более позднее проявление. В результате этого, место ожога гноится на 6 – й день после повреждения. Это объясняется использованием нестерильных повязок или позднего обращения за медицинской помощью. Грязные руки также могут стать причиной инфицирования. На обожженном месте возникает некроз мягких тканей и клеток эпителия.
Внимание! Правильно подобранное лечение ожоговой раны. Помогает снизить риск воспалительной реакции.
Как понять начало гнойного процесса? Если ожог начал гноиться, то пострадавший испытывает следующие симптомы:
- сильная боль в поражённой области, которая носит распирающий характер;
- повышение температуры тела;
- отёчность кожи вокруг раны;
- интоксикация;
- частая потливость;
- гнойное содержимое в проблемной области;
- гиперемия;
- длительная припухлость ожоговой зоны.
Своевременно начатое лечение недуга способно снизить быстрый рост патогенных микроорганизмов.
Внимание! Не стоит игнорировать покраснение и припухлость на месте ожога. Это может стать причиной серьезных осложнений в организме человека.
Что делать если рана гноится после ожога? Главное требование в лечении проблемной области заключается в частом промывании пораженного участка антисептическим раствором. Чистые стерильные повязки помогают ускорить процесс заживления.
Что необходимо делать если ожог гноится и не заживает? В этом случае процесс лечения занимает долгий промежуток времени. Он включает в себя:
- промывание хлоргекседином. Для этого используют готовый раствор в течении 7 – ми дней с момента повреждения;
- после этого рану промывают 3% перекисью водорода;
- воспаленную кожу вокруг раны аккуратно смазывают бриллиантовой зеленью или йодом. Не стоит наносить эти растворы на воспаленный участок;
- подсушить поверхность ожога, поможет слабый раствор марганцовки. Он обладает антисептическим эффектом и способствует уничтожению вредоносных бактерий;
Ускорить процесс заживления тканей помогут следующие медицинские препараты:
- мазь «Вишневского». Она обладает антимикробным эффектом и предотвращает рубцевание поражённых тканей;
- «Эритромицин». Препарат обладает антибиотическим действие. Его используют при длительной воспалительной реакции;
- «Левомитицин». Он также уничтожает главных возбудителей недуга. Компоненты входящие в состав препарата, способствуют сокращению воспалительного процесса.
Все эти лекарственные препараты наносят на стерильную повязку. Далее её крепят в проблемной области. Через каждые 3 часа рекомендуется менять бинт с лекарством. На его поверхности скапливаются гнойные выделения.
Как делать перевязки? Существует определенные требования в процессе обрабатывания ожоговой раны:
- Руки и медицинские предметы должны быть предварительно обработаны специальным антисептиком.
- Не стоит делать резких движений, которые могут спровоцировать повреждение здоровых тканей.
- Ожог необходимо проветривать в течении 30 мин. Это позволит избежать появления гангрены.
- Не рекомендуется использовать клейкие пластыри. Они блокируют доступ кислорода к воспаленной ране.
- Запрещается использовать слишком жирные кремы для обработки гнойной поверхности. Дело в том, что компоненты лекарства будут создавать масляную пленку. В результате этого кожа вокруг ожога будет постоянно мокнуть, тем самым провоцируя новые очаги воспаления.
- Самолечение в этом случае может стать причиной серьезных осложнений, которые приведут к ампутации конечностей.
Нетрадиционная медицина предлагает несколько способов лечения недуга:
- сок алое. В его составе содержится большое количество фитонцидов. Которые способствуют быстрому заживлению. Для этого свежесрезанный лист прикладывают к гнойному ожогу на 2 часа. После этого весь гной, находящийся на поверхности раны соберется на стерильной повязке;
- сок из листьев сирени. Полезные вещества находящиеся в этом растения способны избавить от многих недугов. Жидкость обладает антисептическим и обезболивающим эффектом;
- листья подорожника. Еще в давние времена его использовали для лечения воспалительных процессов в организме человека. Он помогает избавиться от припухлости и сильной отечности мягких тканей. Хорошо вымытый лист прикладывают к проблемной области и заматывают чистым бинтом на 3 часа. По окончанию времени его убирают и дают ране проветрится;
- сок репчатого лука ускорят процесс регенерации поврежденных клеток. Он также обладает бактерицидным действием.
Если рана после ожога гноится на протяжении 6 дней, то рекомендуется обратиться за профессиональной медицинской помощью. Опытный специалист подберет соответствующее лечение, которое в короткие сроки избавит пострадавшего от неприятных ощущений.
Важно! При первых признаках гнойного воспаления, рекомендуется как можно раньше начинать правильно лечение.
В тяжелых случаях рану принудительно чистят специальными медицинским оборудованием и лекарственными средствами. После оперативного вмешательства больному рекомендуется принимать обезболивающие и противовоспалительные препараты в течение 2–х дней.
источник