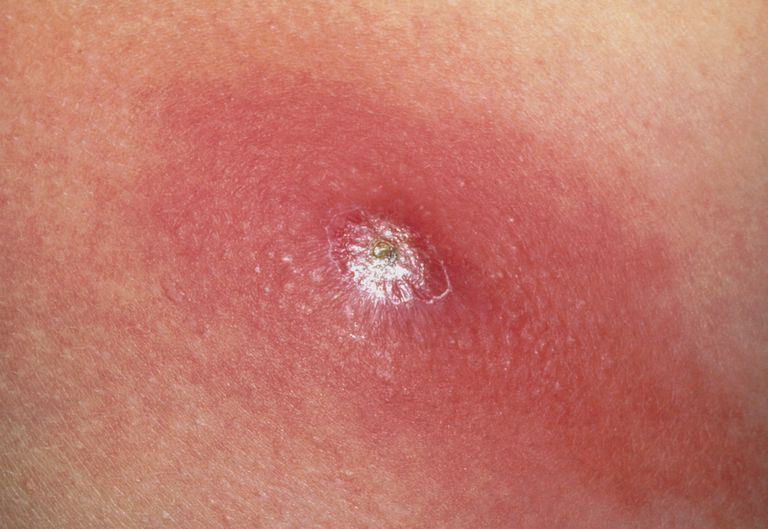
Абсцесс в переводе с латинского означает «гнойник». В медицине под этим термином понимают ограниченное скопление гнойного экссудата в тканях и органах. Гнойное воспаление может возникнуть в любом месте. Абсцесс мягких тканей – это пространство, заполненное гнойным экссудатом и расположенное под кожей в жировой клетчатке или мышцах. Заболевание характеризуется отеком, покраснением и болезненностью кожи.
Абсцесс, или нарыв – гнойно-воспалительное заболевание, характеризующееся биологической деструкцией ткани и образованием в ней гнойной полости. Гнойно-воспалительное заболевание может возникать как самостоятельное или быть осложнением каких-либо патологий.
Нарыв может возникнуть в мышцах, подкожной клетчатки, костях, органах или между ними. В зависимости от локализации выделяют паратонзиллярный, заглоточный, аппендикулярный, абсцесс мягких тканей и пр. Чаще инфекция является экзогенной (возбудитель проникает извне), но бывают случаи эндогенной инфекции. Возбудитель может попасть как из близлежащих, так и отдаленных органов.
Заболевание является довольно распространенным. По некоторым данным ежегодно с подобной проблемой обращаются за медицинской помощью около 14 миллионов пациентов.
Основное отличие абсцесса мягких тканей (фото представлено ниже) – наличие капсулы (пиогенной мембраны). Такие капсулы присущи гнойникам любой локализации даже для тех, которые появляются во внутренних органах. Пиогенная мембрана нарывов мягких тканей выполняет очень важную роль – препятствует распространению гнойно-воспалительного процесса на близлежащие анатомические структуры. Однако избыточное количество экссудата может привести к истончению капсулы с последующим ее разрывом и выходом гнойного содержимого в окружающие пространства.
Еще одним плюсом гнойников мягких тканей является их локализация. Нарывы находятся на поверхности, что способствует наиболее точному диагностированию с назначением адекватной терапии.
По МКБ-10 абсцесс мягких тканей имеет код L02. Туда также включены фурункулы и фурункулезы. Международные стандарты относят заболевание к инфекциям мягких тканей и кожи.
При травмировании кожного покрова вследствие хирургических операций или при воспалительных патологиях возникают осложнения. В организм проникает инфекция и образуется абсцесс и инфильтрат. Последний – это скопление в ткани клеточных элементов с примесью крови и лимфы.
Несмотря на общую этиологию и патологическую анатомию – это два разных патологических процесса. Абсцесс мягких тканей от инфильтрата отличается следующим:
- Наличие жидкости в замкнутой полости. При абсцессе жидкость – гнойный экссудат, при инфильтрате вообще нет полости, ткань пропитана продуктами распада воспалительного процесса.
- Инфильтрат может возникнуть из опухолевых клеток, а абсцесс вызывается только патогенными микроорганизмами.
- Инфильтрат может привести к образованию абсцесса, а вот наоборот не бывает.
Гнойники мягких тканей классифицируют по-разному. Основной считается этиотропная систематизация:
- Простые – мономикробные с локализованными клиническими данными. Основные возбудители – стафилококк (чаще золотистый) и бета-гемолитический стрептококк. Чаще всего они небольших размеров, расположены на поверхности и легко поддаются лечению
- Сложные – могут быть моно- или полимикробными. Возбудителем выступает стафилококк в ассоциации с кишечной палочкой, протеем и прочими микроорганизмами, в основном анаэробными. Сложные проникают глубоко в ткани, фолликулы. По МКБ-10 абсцесс мягких тканей и фурункулы объединены в одну категорию и имеют общий код.
Классификация по характеру течения:
- Острый, характеризуется небольшим очагом воспаления и однослойной капсулой. На ранних стадиях воспаления стенки капсулы покрыты гнойно-фиброзными наложениями и частицами расплавленной ткани.
- Хронический абсцесс отличается тяжелым течением с обширной общетоксической симптоматикой. Образуется двухслойная пиогенная мембрана. Внутренний слой состоит из грануляций и обращен в полость, наружный состоит из зрелой соединительной ткани.
В отдельные группы выделяют следующие абсцессы:
- Холодный – скопление гноя в небольшой ограниченной полости, без каких-либо проявлений воспалительного процесса (покраснение, болезненность, повышение температуры). Такая инфекция является эндогенной и наблюдается при туберкулезе или актиномикозе.
- Натечный абсцесс протекает практически бессимптомно. Развиваться может в течение нескольких месяцев без признаков, характерных для воспалительного процесса. Опасность заключается в том, что люди не придают такому гнойнику значения и не занимаются терапией. А тем временем он переходит в хроническую форму.
Главная причина формирования абсцесса – попадание в организм патогенной микрофлоры. Чаще всего возбудителем инфекции является стафилококк, но посевы определяют наличие и других микроорганизмов:
- Эпидермальный, гемолитический, золотистый стафилококк.
- Стафилококки, чаще всего определяется бета-гемолитические, встречаются и пневмококковые. Последние характерны при осложненных эндогенных абсцессах.
- Грамотрицательные бактерии: кишечная палочка.
- Протей. Среда обитания данного вида энтеробактерий – почва и вода. В организм патоген попадает, как правило, через грязный водоем.
- Синегнойная палочка отличается высокой антибиотикорезистентностью. Является возбудителем нозокомиальных (внутрибольничных) инфекций.
- Клебсиеллы встречаются на коже, слизистых. Толчок к их биологической активности дает ослабленная иммунная система.
- Шигелы. Бактерионоситель и источник инфекции – больной человек.
- Палочка Коха.
Можно определить возбудителя абсцесса мягких тканей по гнойному содержимому, точнее по его характеру (запах, цвет). Опытные врачи по таким характеристикам ставят предварительный диагноз.
- Для гнилостной микрофлоры (кишечная палочка) характерны серый цвет и зловонный запах.
- Если возбудитель стафилококк – желто-зеленый гнойный экссудат.
- Сладковатый запах и сине-зеленый цвет экссудата характерен для синегнойной палочки.
Гноеродные микробы чаще всего попадают в организм при нарушении целостности кожи (раны, царапины). Гнойный процесс может возникнуть при распространении бактерий лимфогенным или гематогенным путем из уже имеющихся очагов воспаления.
Часто гнойно-воспалительное заболевание формируется на фоне других затяжных инфекций. Способствует развитию абсцесса мягких тканей хронический тонзиллит, синусит. Особую роль в развитии гнойников играет сахарный диабет.
Абсцесс возникает либо в омертвевших тканях, где происходят процессы аутолиза (саморастворение клеток под воздействием ферментов), либо в живых тканях, подверженных агрессивному воздействию патогенных микроорганизмов.
При попадании инфекции в организм активизируется иммунитет. Основными «защитниками» являются лейкоциты (нейрофильные, базофильные). Через 6-8 часов после внедрения инфекционного агента нейрофилы из сосудистого русла переходят в слизистые. При помощи хемоаттрактантов нейрофильные лейкоциты проникают к воспаленному очагу.
В начальной стадии гнойного процесса пораженное место инфильтруется (пропитывается) воспалительной жидкостью и лейкоцитами. Со временем под воздействием ферментов нейтрофилов ткань подвергается расплавлению, образуется внутреннее пространство, заполненное экссудатом. Гной в полости – это лизосомные ферменты остатков нейрофилов. Стенки абсцесса мягких тканей со временем образуют двуслойную пиогенную мембрану. Она не дает экссудату распространяться на соседние анатомические структуры.
Общие симптомы абсцессов такие же, как и при любых воспалительных процессах, сопровождающихся образованием гноя. Выраженность клинических проявлений определяется нескольким факторами:
- Состоянием человека. Люди имеют неоднородную восприимчивость к различным патогенным агентам, реакция может проявляться по-разному.
- Токсичностью инфекционного агента. Некоторые виды бактерий даже в очень маленьком количестве способны вызывать тяжелые воспалительные процессы.
- Обширность воспаления.
- Распространенность некротических изменений.
При абсцессах наблюдаются как местные, так и общесоматические симптомы.
- Гиперемия в месте воспаления.
- Небольшая припухлость.
- Повышение температуры в области абсцесса.
- Болезненные ощущения.
- При глубоких некротических изменениях наблюдается общее недомогание, повышение температуры тела до 40 °С с ознобом.
При туберкулезной этиологии гнойно-воспалительный процесс распространяется далеко от места возникновения. Например, может возникнуть натечный абсцесс мягких тканей бедра (в основном на медиальной поверхности).
Большие гнойники, возникшие на поверхности кожи конечностей, влияют на их функциональность. При ходьбе или движении руками возникает боль, что резко ограничивает двигательную активность.
Абсцесс мягких тканей ягодицы, возникший в результате внутримышечного введения лекарственных препаратов, обычно сопровождается сильными болевыми ощущениями. Воспаленная область может приобретать бордовый или даже синий оттенок. Образование гематомы препятствует прорыву капсулы наружу и создает риск формирования сепсиса.
При тяжелом течении гнойно-воспалительного процесса с преобладающей интоксикацией возникают проблемы в выяснении причин тяжелого состояния больного. Причин такого состояния может быть несколько:
- Гнойно-резорбтивная лихорадка – всасывание токсических продуктов распада в кровь из очага воспаления. При значительном скоплении гноя он проникает через мембрану. Всасывание происходит лимфогенным и гематогенным путями.
- Генерализация инфекции или сепсис – общая гнойная инфекция, вызванная попаданием в циркулирующую кровь возбудителей и их токсинов. Для инфекции характерны интоксикационный, тромбогеморрагический синдромы, метастатическое поражение тканей.
- Еще одно осложнение абсцесса мягких тканей – флегмона. Гнойный процесс имеет тенденцию к распространению. Флегмона отличается общим недомоганием, высокой температурой, болезненностью пораженной области при движении или ощупывании.
- Неврит может возникнуть вследствие гнойного расплавления стенки крупного сосуда и находящегося в нем нервного ствола.
- Остеомиелит. При распространении гнойного процесса на кости может развиться воспаление костного мозга.
Физикальным осмотром, сбором анамнеза, а также назначением диагностических мероприятий занимается гнойный хирург. При проведении опроса врач обращает внимание на наличие перенесенных инфекций, появление воспалений после травм, хирургических операций, инъекций.
В ходе физикального осмотра врач определяет следующее:
- Во время осмотра наблюдается отечность тканей и покраснение кожи в области абсцесса. Температура в месте воспаления гораздо выше. Кожа на поверхности гнойного образования сильно истончена, через нее просматривается экссудат.
- При пальпации ощущается возвышенность в месте воспаления, пациент при прощупывании испытывает боль. При нажатии на гнойный очаг отмечаются характерные волны – флюктуация.
В диагностические мероприятия включены лабораторные анализы:
- Микроскопический метод исследования позволяет изучить морфологические и тинкториальные свойства микробов.
- Бактериальный посев. С его помощью определяют возбудителя и его резистентность к антибактериальным препаратам.
- Клинический анализ крови.
- При подозрении на туберкулез делают пробу Манту.
Инструментальные методы диагностики:
- УЗИ абсцесса мягких тканей позволяет изучить глубокие и некротические гнойники.
- Диагностическая пункция проводится с той же целью, что и сонография.
- Рентгенологическое обследование назначают при подозрении на туберкулез.
Клинические проявления абсцессов имеют много общего с некоторыми патологическими состояниями. Дифференциальная диагностика позволяет не только подтвердить диагноз, но и определить характер воспаления, глубину пиогенной мембраны, выявить наличие некротических тканей. Диагностика включает сонографию, лабораторные анализы и другие методы исследования гнойник необходимо дифференцировать от:
- Инфильтрата.
- Распадающейся опухоли. Под воздействием продуктов распада возникает сильная интоксикации с характерными симптомами, также свойственными абсцессу.
- Инородного тела. Абсцесс мягких тканей на УЗИ выглядит как темное скопление жидкости с серым содержимым внутри, тогда как инородное тело имеет характерный вид, небольшие кусочки стекла могут вообще не просматриваться.
Терапия определяется в зависимости от течения гнойного процесса, самочувствия пациента. На начальных стадиях назначается консервативная терапия. Основная ее задача – вызвать самопроизвольный наружный прорыв капсулы. Применяют тепловые компрессы, прикладывают грелку. Назначают противовоспалительные препараты («Демиксид», мазь «Биопин») и УВЧ-терапию.
В большинстве случаев пациенты обращаются на более поздних стадиях гнойно-воспалительного заболевания, когда консервативное лечение абсцесса мягких тканей неэффективно. Такие гнойники подлежат хирургическому лечению. Вскрытие и дренирование очага воспаления обычно проводят хирург с медсестрой в амбулаторной операционной. Манипуляция выполняется с применением местной анестезии путем пропитывания тканей новокаином 0,5 % или внутривенным наркозом («Эпонтол», «Тиопентал натрия»). Рассечение проводят по всей длине гнойника, чтобы был обеспечен свободный отток экссудата. Вскрытую полость промывают антисептическим раствором до абсолютного очищения и устранения наркотизированной ткани. Для послеоперационной инцизии в полость абсцесса вставляют полихлорвиниловую трубку, турунды с солевым раствором.
При глубоких абсцессах через небольшой разрез проводят очищение внутренней стенки с отсасыванием содержимого, дренирование полости с промыванием и активной аспирацией.
Применение антибиотиков при абсцессах мягких тканей назначается, если после хирургического лечения интоксикационная симптоматика не ослабевает. Применение антибактериальных препаратов целесообразно при подозрении на генерализацию инфекции или гнойно-резорбтивную лихорадку.
Абсцессы – довольно опасное заболевание. Прорыв пиогенной мембраны с выходом гнойного экссудата во внутренние пространства грозит сильнейшей интоксикацией. Этиология заболевания хорошо изучена, что позволяет принимать меры по ее профилактике. Предупредительные мероприятия не являются специфическими и мало чем отличаются от правил антисептики.
- Своевременная и полная обработка ран.
- При ожогах, обморожениях терапию должен осуществлять врач и контролировать процесс до полного выздоровления.
- Соблюдение правил антисептики при инъекциях и других медицинских процедурах.
- Адекватная терапия любых заболеваний инфекционного генезиса.
- При подозрительных нарывах немедленно обращаться к врачу.
При своевременном обращении и назначении адекватной терапии прогноз на выздоровление благоприятный. По мере выздоровления устраняется неприятная симптоматика, пациенты возвращаются к привычной жизни. Применение антибиотиков при абсцессах мягких тканей может вызвать нарушения микрофлоры кишечника. Для восстановления следует пройти курс пробиотиков. В противном случае патогенные микроорганизмы могут вновь вызвать инфекцию.
источник
Абсцесс вульвы — это воспалительный процесс в области наружных половых органов женщины, который сопровождается образованием полости с гнойным содержимым. Это образование может поражать кожные покровы и мышечную ткань, бартолиновую железу. Абсцесс половой губы сопровождается болью, покраснение в пораженной области. Заболевания является очень серьезным и требует грамотной терапии.
Абсцесс вульвы, даже небольшого размера, является очень серьезным заболеванием. Этот воспалительный процесс представляет собой омертвление тканей под воздействием болезнетворных микроорганизмов. Очень часто такая ситуация возникает после бритья, эпиляции, когда в месте роста волоса образуется маленькая ранка.
Спровоцировать появление абсцесса может и киста бартолиновой железы. Это доброкачественное образование, которое возникает при закупоривании бартолиновой железы на половой губе. Эта железа выделяет смазку, увлажняя влагалище. При попадании инфекции в кисту, возникает бартолинит.
Также можно выделить ряд факторов, которые увеличивают вероятность развития абсцесса на половой губе:
- повышенное потоотделение;
- не соблюдение правил гигиены, ношение грязного белья;
- эндокринные нарушения, при котором повышена секреция сальных желез;
- травмирование кожи без последующей обработки антисептиком;
- врастание волос при неправильно проведенной депиляции;
- плохое питание, авитаминоз, слабый иммунитет;
- переохлаждение;
- сахарный диабет;
- беспорядочные половые связи.
Чаще всего абсцесс провоцируется условно-патогенной микрофлорой, то есть бактериями, которые постоянно живут на коже и слизистых человека. Это кишечная палочка, стафилококки, стрептококки и тд.
Признаки абсцесса половой губы достаточно специфичны, симптомы проявляются поэтапно. Сначала на коже образуется ранка или микротрещинка в которую попадают болезнетворные микроорганизмы. Чаще всего это происходит в области волосяного фолликула. В таком случае формируется фурункул.
Болезнетворные микроорганизмы начинают размножаться, на них реагирует иммунитета, как следствие образуется воспалительный процесс. Зона инфицирования становится горячей, опухает и краснеет. Выглядит этот этап как подкожный прыщик, болезненный на ощупь.
В результате работы иммунной системы внутри очага воспаления образуется гной, состоящий из погибших патогенных микрооорганизмов, лимфоцитов и других иммунных клеток, белка. Постепенно гнойник увеличивается и на коже появляется характерный белый шарик, кожа над ним истончается.
Со временем кожа не выдерживает и абсцесс на половой губе прорывается, гной вытекает наружу, оставляя после себя рану. Ранка постепенно заживает. Если она была достаточно глубокой, на месте абсцесса может остаться шрам.
Таким образом заканчивается течение абсцесса кожи при благоприятном исходе. К сожалению, так происходит не всегда. Если гной проникает слишком глубоко, состояние женщины может усложниться. Чтобы этого избежать, абсцесс половой губы нужно лечить и лучше всего под контролем гинеколога и хирурга.
Не вылеченный абсцесс кожи может спровоцировать следующие осложнения:
- воспалительный процесс может перейти на мышцы, лимфатические узлы и даже на костную ткань;
- если у женщины сахарный диабет, абсцесс может привести к гангрене, флегмоне и летальному исходу;
- при отсутствии лечения возможно заражение крови, то есть сепсис, и перенос инфекции во внутренние органы.
При абсцесс бартолиновой железы появляются дополнительные симптомы:
- высокая температура тела 38-40°C;
- отек половой губы;
- увеличение паховых лимфоузлов;
- общее ухудшение состояние, головокружение, тошнота.
При появлении таких симптомов нужно немедленно обратиться к врачу.
Лечение абсцесса половой губы зависит от причины его возникновения и степени запущенности. Начинают обычно с консервативных методов. Нельзя выдавливать абсцесс или пытаться вскрыть его самостоятельно в домашних условиях. Такие действия могут привести к распространению инфекции и заражению соседних ткани и крови.
Кроме того, область половых губ нежная и хорошо снабжена кровеносными сосудами. Если пытаться выдавить абсцесс, пациентка только ухудшит свое состояние. Половая губа сильно опухнет и начнет болеть.
При первых признаках абсцесса кожи лучше всего использовать мазь с рассасывающим и противовоспалительным эффектом. Самой эффективной и популярной является мазь Траумель С. Она быстро снимает красноту и боль, на начальных этапах успешно останавливает формирование фурункула, и гнойника не возникает.
Если гнойник уже образовался, ему можно помочь прорваться. Для этого на абсцесс накладывают салфетку с линиментом Вишневского или ихтиоловой мазью. Также можно использоваться средства народной медицины, особенно эффективен лист алоэ. Народная медицина рекомендует прикладывать печеный лук, но лучше на половой губе этот метод не испытывать, лук действует слишком агрессивно.
После прорывания гнойника его необходимо несколько раз в день обильно промывать хлоргексидином. В первый раз лучше использовать перекись водорода, так как она пенится и выталкивает гной из ранки. В последующем лучше отдать предпочтение именно хлоргексидину, так как он бережнее воздействует на пораженный ткани, ранка быстрее заживет.
Не стоит в качестве антисептика использовать спиртовые лосьоны и растворы. Во-1, от них усиливается боль, а во-2, спирт слишком агрессивно действует на ткани, расплавляя их. Ранка будет заживать намного дольше.
После обработки хлоргексидином на ранку накладывают Левомеколь и стерильную салфетку. Менять повязку нужно так часто, как это необходимо, обычно при посещении туалета. Левомеколь содержит антибиотик, не позволяет оставшимся в ранке бактериями размножаться, а также способствует заживлению кожи.
Если абсцесс на половой губе очень большой, сильно болит и не хочет прорываться, нужно идти к врачу. Бывает так, что фурункул настолько крупный, что не может самостоятельно разрешиться. В таком случае не обойтись без хирургического вмешательства.
Вскрытия фурункула проводится амбулаторно — это простая и безболезненная процедура. Вокруг очага воспаления врач вводит анестетик. Затем вскрывает фурункул скальпелем, тщательно удаляет гной при помощи стерильной салфетки и внутрь ранки устанавливает дренаж, чтобы остатки гноя вышли наружу.
В дальнейшем необходимо обрабатываться ранку хлоргексидином и накладывать Левомеколь, пока ранка не заживет.
Абсцесс бартолиновой железы — это более серьезное состояние, нежели образование фурункула. Отличить такой абсцесс можно по плохому самочувствию. Если при фурункуле болит только половая губа, то при бартолините у женщине поднимается высокая температура, наблюдаются признаки интоксикации организма.
Лечение такого абсцесса половой губы не ограничится нанесением противовоспалительной мази. Женщине необходимо назначить антибиотик, противовоспалительные препараты. Если абсцесс крупный, проводится его вскрытие, очищение от гноя, устанавливается дренаж. В запущенных случаях бартолиновую железу могут полностью удалить. Заканчивают лечение курсом физиотерапии.
Абсцесс вульвы — это ужасно неприятное заболевание, которое сильно нарушает качество жизни женщины. Чтобы предупредить возникновение гнойника на половой губе, необходимо соблюдать следующие рекомендации:
- Вести здоровый образ жизни, укреплять иммунитет, сбалансированно питаться.
- Избегать переохлаждения, одеваться по погоде, не сидеть на холодном.
- Соблюдать правила личной гигиены. Нужно подмываться утром и вечером, промакивать вульву чистым сухим индивидуальным полотенцем.
- Секс с непостоянным партнером должен быть только с презервативом.
- Если женщина удаляет волосы в зоне бикини, кожу нужно обрабатывать антисептиками до и после процедуры.
Здоровый образ жизни и правила личной гигиены — самые лучшие меры профилактики абсцесса.
источник
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Абсцесс бартолиновой железы — это заболевание, при котором в преддверии влагалища наблюдается воспаление большой железы. Болезнь встречается у представительниц женского пола любого возраста, наиболее часто встречается у женщин от 20 до 40 лет.
Бартолиновая железа являет собой парное образование сложнотрубчатого типа. Железа по форме округлая, по величине — с крупную горошинку. Ацинусы железы выстилает цилиндрическая эпителиальная ткань, которая располагается в один ряд. Образование главного протока большой железы обусловлено слиянием нескольких протоков. Он открывается перед влагалищем спереди и находится снаружи от девственной плевы. Главный проток выстилается эпителием переходного типа, длина которого составляет около 2 см.
Причинами абсцесса бартолиновой железы может послужить попадание в просвет железистого протока пораженных инфекцией выделений из влагалища или же мочеиспускательного канала. Лишь в редких случаях занесение инфекции возможно через кровоток.
Для истинного абсцесса бартолиновой железы характерен гнойный воспалительный процесс, который затрагивает все железистые ткани и окружающую их клетчатку. Возникновение истинного бартолинита вызвано жизнедеятельностью гноеродных кокков, чаще всего — гонококком, который имеет тропность к эпителию цилиндрического типа, выстилающего железу. В случае развития гонореи нижних отделов половых органов протоки бартолиновой железы в 20-35 % случаев вовлекаются в этот процесс, причем это чаще всего опосредуется обильными гнойными выделениями из полости влагалища.
Ложный абсцесс бартолиновой железы бывает двух типов: первичный и вторичный. Ложное воспаление первичного типа возникает по причине развития инфекции и абцедирования протока ретенционной кисты, которая сформировалась посредством его закупорки. Вторичное ложное воспаление бартолиновой железы возникает через нагноение кисты, которая существует на протяжении длительного времени.
Ложный абсцесс в большинстве случаев возникает по причине развития ассоциативной флоры, которую составляют стафилококки, стрептококки, а также различные грибки и анаэробные микроорганизмы.
В современной гинекологии чаще встречается именно ложное абсцедирование. Ложное воспаление бартолиновой железы формируется под влиянием определенных анатомических предпосылок, в частности сужение протока по всей его длине. В месте, где несколько мелких протоков впадает в главный, в железе происходит образование в некотором роде ампулы, в которой содержится определенное количество железистого секрета. После этого происходит сужение главного протока, который у выхода наружу представлен в виде точечного отверстия. Наличие воспалительной отечности наружного отверстия главного протока при наличии вульвита или кольпита схоже с воспалением слизистой оболочки этого протока, приводит к его закрытию, возникновению задержки и инфицирования выделений железы, которая в это время обильно сецернирует. Все это приводит к тому, что образуется ложный первичный абсцесс бартолиновой железы или же киста.
Независимо от типа воспаления бартолиновой железы (истинное или ложное абсцедирование) клиническая картина данного заболевания включает следующие симптомы:
- односторонность воспалительного процесса;
- при пальпации бартолиновой железы наблюдаются скудные гнойные выделения;
- инфильтрация и болезненные ощущения в зоне проекции главного протока;
- разрастание очага инфекции на железу и кисту вызывает появление и нарастание отечности больших половых губ и слизистой оболочки на входе во влагалище (при этом наблюдается некая рыхлость подкожной клетчатки данной области);
- появление гиперемии отделов железы;
- возникновение процесса воспалительной инфильтрации области бартолиновой железы и рядом лежащих тканей.
В отличие от скопления гноя в кисте, при расплавлении тканей бартолиновой железы воспалительная реакция общего и местного типа выражается довольно ярко:
- наблюдается резкая болезненность и отек тканей, окружающих железу;
- кожный покров над истинным абсцессом неподвижен;
- есть признаки пахового лимфаденита.
Также при абсцессе бартолиновой железы наблюдаются:
- болезненность новообразования;
- усиление болезненных ощущений в сидячем положении, во время дефекации;
- кратковременный эффект от применения анальгетиков.
На стадии нагноения и развития воспалительного процесса наблюдается гектическая температура, а также признаки интоксикации, в частности:
- общая слабость;
- отсутствие аппетита;
- бессонница или другие нарушения сна.
Хирургической патологии характерен признак «ночи без сна», который свидетельствует о процессе нагноения и необходимости проведения вскрытия абсцесса. Хронический бартолинит имеет рецидивирующее течение, наблюдаются периоды ремиссии и обострения.
При пальпации нижней трети области большой половой губы обнаруживается кистозное образование, имеющее плотную консистенцию и спаянное с рядом лежащими тканями. При прикосновении к новообразованию болезненное ощущение выражено слабо, по форме и размеру оно схоже со средней величины сливой.
Периодически происходит вскрытие абсцесса через проток бартолиновой железы во влагалище. В редких случаях опорожнение абсцесса происходит в прямую кишку. У больных женщин часто наблюдается деформирование области половых губ и влагалища, промежности в целом, обусловленное процессом неоднократного рубцевания ходов самопроизвольного или же хирургического вскрытия абсцесса. Иногда на поверхности кожи или слизистой оболочки половых губ, во влагалище или в области промежности обнаруживается функционирующий свищевой ход, который возник в результате неоднократного проведения искусственного или самопроизвольного вскрытия абсцесса.
При ремиссии бартолинита у пациенток отмечается наличие диспареунии и белей, которые обусловлены наличием хронического вульвовагинита. Во время обострений, когда инфекция активируется, появляются все признаки острого воспалительного процесса.
При диагностике абсцесса железы проводится гинекологический осмотр и пальпация подозрительного участка половой губы. Дополнительных методов исследования не требуется.
Отверстие выводного протока подлежит тщательному осмотру, при котором особое внимание обращается на характер выделений, наличие отечности и припухлости, пятен, ассиметрии отверстия и гиперемии вокруг него. Чтобы хорошо осмотреть промежность, половые губы разводят в стороны большим и указательным пальцами преимущественно левой руки. За этим последует пальпация бартолиновой железы и определение видимых признаков ее воспаления (отечность, гиперемия). Если воспалительное образование обнаружено, определяется его локализация и размеры, а также консистенция, болезненность.
Для абсцесса бартолиновой железы характерно наличие выраженной асимметрии. При этом серповидная половая щель выпуклой своей стороной обращается в сторону здоровой половой губы. В некоторых случаях опухоль разрастается настолько, что частично или даже полностью закрывает половую щель.
Также во время осмотра проводится оценка состояния лимфоузлов в области паха — при осложнении бартолинита встречаются проявления пахового лимфаденита, располагающегося с соответствующей стороны. При гонорейных бартолинитах не стоит забывать и о метастатических поражениях — в частности о часто встречающихся гонорейных артритах.
Распознать абсцессы бартолиновой железы достаточно легко. Однако во врачебной практике все же встречаются некоторые гнойные заболевания, при игнорировании симптомов которых возникают диагностические ошибки.
Прежде всего, к таким заболеваниям стоит отнести фурункулез, который локализируется на кожном покрове больших половых губ.Фурункулез представлен острым гнойным воспалением волосяного фолликула и близлежащей сальной железы и соединительной ткани. В большинстве случаев заболевание вызывает золотистый стафилококк, встречается у людей с нарушением обмена веществ и сниженным иммунитетом. Заболевание может прогрессировать при сахарном диабете, авитаминозах, хронических инфекциях. При гинекологическом осмотре воспалительный инфильтрат конусообразной формы обнаруживается на поверхности большой половой губы. Инфильтрат на своей вершине имеет гнойное скопление с черной точкой, находящейся под эпидермисом. Фурункулез области больших половых губ характеризуется значительной отечностью окружающих тканей. При отсутствии лечения в запущенных случаях у пациенток наблюдаются признаки выраженной гнойной интоксикации, имеет место лимфангит, в наиболее тяжелых случаях встречается острый тромбофлебит.
Карбункулез — заболевание, при котором характерен острый гнойно-некротический воспалительный процесс в нескольких волосяных фолликулах и сальных железах. При карбункулезе образуется общий и обширный некроз кожного покрова и подкожной клетчатки. Пациентка может жаловаться на сильные боли, у нее отмечается повышение температуры тела, выраженная слабость в теле, потеря аппетита, может присутствовать тошнота и головная боль. При проведении осмотра обнаруживается инфильтрат на большой половой губе. Кожный покров над инфильтратом имеет багровый оттенок, на нем имеется множество истончений, из которых просачивается зеленовато-серый гной густой консистенции. Часто встречается слияние отверстий и образование на коже большого дефекта. Осложнение заболевания может вызвать лимфангит и региональный лимфаденит.
Нагноившуюся кисту гартнерова хода в большинстве случаев обнаруживают в верхней или средней трети боковой стенки влагалища. Киста располагается преимущественно выше нижней трети большой половой губы, имеет форму чуть вытянутого овала. Верхним полюсом кистовидное образование уходит в глубину паравагинальной, а иногда и паравезикальной клетчатки.
При осложнении костного туберкулеза отечности могут затрагивать параректальную, а также паравагинальную клетчатку и большие половые губы. Заболевание симулирует абсцесс бартолиновой железы, поэтому распознать его можно с помощью тщательного сбора анамнеза и проведения рентгенографии или же КТ легких и тазовых костей.
При раке бартолиновой железы во время пальпации определяется плотное бугристое образование, которое спаяно с рядом лежащими тканями. Выделения гнойные, серозные, геморрагические. При проведении цитологического исследования пунктата диагноз опухоли подтверждается.
Консервативное лечение бартолиновой железы допускается только на начальных стадиях заболевания, когда еще сохранен хотя бы частичный отток содержимого железы. В таком случае назначается терапия острого гнойного воспаления.
При прогрессирующем заболевании наиболее действенным и адекватным является лечение хирургическим методом. Если хирургическое вмешательство не провести своевременно, могут возникнуть осложнения в виде лимфангита, лимфаденита, может произойти самопроизвольное вскрытие гнойника в полость влагалища или прямую кишку. Игнорирование оперативного вмешательства спровоцирует переход острого заболевания в гнойно-инфильтративный процесс хронического типа.
Попытки расширения входного отверстия главного протока большой железы для того, чтобы улучшить процесс оттока гноя, не являются методами лечения, поэтому чаще всего безуспешны. Проведение пункции абсцесса, аспирация гноя и промывание железы антисептическими растворами дают не долгосрочный эффект. В этих случаях происходит лишь эвакуация гнойного содержимого, после чего пункционное отверстие закрывается, обеспечение постоянного оттока из гнойной полости отсутствует.
Наиболее эффективный способ лечения — широкое вскрытие абсцесса. Вскрытие делается по нижнему полюсу половой губы в зоне флюктуации со стороны слизистой. После полного опорожнения гнойной полости проводится ее санация антисептическими растворами. Улучшение в состоянии пациенток наблюдается сразу: женщины отмечают уменьшение болевых ощущений, исчезновение головной боли и симптомов гнойной интоксикации.
Чтобы обеспечить естественный отток после проведение процедуры вскрытия абсцесса, женщинам настоятельно рекомендуется ходить как можно чаще и дольше. В первые сутки после проведения врачебных манипуляций целесообразно около 2-3-х раз промывать полость абсцесса, на вторые сутки и дальнейшее время достаточно уже одной манипуляции 1 раз на день.
Вводить турунды в полость абсцесса или оставлять там трубки не рекомендуется. Подобные действия не способны обеспечить надлежащие дренирование, в большей мере только препятствуют процессу оттока содержимого железы. Кроме того, любые предметы, которые по своей сути являются инородными телами, сорбируют гнойный секрет.
Параллельно с хирургическими манипуляциями проводится курс медикаментозного лечения абсцесса, которое направлено на борьбу с нетипичными микроорганизмами, отечностью, припухлостью и т.д. За всем этим последует физиотерапия и общеукрепляющее лечение.
источник
Абсцесс — это заполненная гноем полость в тканях, то есть своего рода гигантский гнойный прыщ, похожий на фурункул. Вокруг этого гнойника тело строит капсулу, которая должна предотвратить дальнейшее распространение воспаления. Аптечными мазями на ранних стадиях абсцесса помочь себе можно, однако при выраженном абсцессе они совершенно неэффективны.
Абсцесс (лат. abscessus — нарыв) — это полость, заполненная гноем, как правило, в результате воспаления кожи или органа.
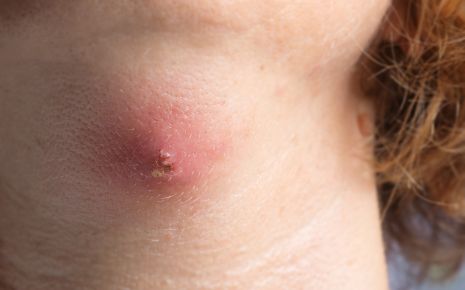
Абсцесс может возникнуть в любом месте (подкожной клетчатке, мышцах, костях, в органах или между ними), например, частые места локализации абсцессов:
- мягкие ткани головы (затылок, подбородок);
- во рту, горле (паратонзиллярный абсцесс);
- в интимной области (промежности);
- в легких (как следствие туберкулеза легких);
- на ягодице (попе);
- в подмышечной впадине;
- в мозгу (абсцесс головного мозга).
Чаще всего гнойник возникает непосредственно под кожей, вступая сначала в контакт с патогенами (вирусами, бактериями, грибками и проч.). Часто абсцесс образуется также в местах подверженных постоянному трению, например, на внутренней стороне бедер.
Абсцесс прямой кишки, также известный как анальный абсцесс, представляет собой скопление гноя в области заднего прохода (анального отверстия). Чаще абсцесс в этой области возникает в возрасте от 20 до 40 лет, особенно у мужчин.
Причиной анального абсцесса, как правило, является воспаление мелких желез в анальном канале, так называемые проктодиальные железы. Причиной является раздражения слизистой оболочки анального канала частыми походами в туалет или очень жесткой туалетной бумагой, вследствие, бактерии легко проникают через раздраженные участки в организм и вызывают инфекцию проктодиальных желез.
Воспалительный отек засоряет протоки желез, поэтому гной не может стекать. Если давление в проктодиальных железах становиться слишком большим, гной может распространяться в окружающие ткани и вызвать болезненный абсцесс на ягодицах.
В большинстве случаев абсцессы возникает вследствие бактерий, которые проникают в организм через крошечные повреждения на коже и вызывают воспалений процесс.
Ответственные за абсцесс бактерии, как правило, являются:
- Стафилококки (особенно золотистый стафилококк);
- Стрептококки;
- Кишечная палочка.
Как только патогены вторгаются в организм, их встречают лейкоциты (белые кровяные клетки, стражи иммунной системы). Во время защитной реакции образуется гной, состоящий из мертвой ткани, бактерий и лейкоцитов. Затем тело строит вокруг мешка-гноя капсулу соединительной ткани, чтобы предотвратить дальнейшее распространение абсцесса.
Патогены вторгаются в организм:
- через различные ссадины на колене;
- через различные бытовые порезы (например при бритье);
- при бактериальном воспаление зубов (например, при кариесе).
При анальном абсцессе причиной попадания инфекции является раздраженная слизистая оболочка в области анального канала — например, из-за частых походов в туалет или очень жесткой туалетной бумаги.
У женщин, в период лактации также может воспалится молочная железа. Это так называемый пуэрперальный мастит, он как правило безвредный и при соответствующем лечении быстро исчезает. Однако, если воспаление молочной железы продолжает прогрессировать, в самом неблагоприятном случае может образоваться абсцесс груди.
Хорошая новость: болезненный гнойник редко возникает вследствие мелких травм и трещинок. В основном абсцессы возникают только тогда, когда бактерии проникают в организм через серьезные раны и порезы и, кроме того, только тогда, когда бактериям создаются все благоприятные условия.
Факторами, способствующими развитию абсцесса, являются:
- сахарный диабет;
- хронические воспалительные заболевания кишечника (например, язвенный колит и болезнь Крона);
- заболевания, поражающие кожу (псориаз или атопический дерматит);
- необработанные или плохо обработанные раны;
- плотно прилегающая и натирающая одежда;
Если абсцесс рецидивирует, в редких случаях может возникнуть врожденный или приобретенный иммунодефицит. Чаще всего причиной является постоянное ношение плотной прилегающей одежды и отсутствия личной гигиены — особенно при рецидивирующих абсцессах в области гениталий.
Абсцесс может возникнуть и после уколов. Так называемый постинъекционный абсцесс (одно из осложнений уколов, прививок, постановки капельниц, при котором в мягких подкожных тканях происходит нагноение), при несоблюдение правил асептики.
Из-за высоких правил гигиены в медицинских учреждениях и врачебных кабинетах эти абсцессы сегодня практически не встречаются. Данный вид нагноения часто возникают у наркоманов или у спортсменов, которые самостоятельно делают инъекции.
Бактерии не всегда являются причиной абсцесса. Хронические воспалительные заболевания, такие как болезнь Крона или туберкулез, также могут привести к абсцессам. Из этих так называемых «холодных абсцессов» в основном затрагиваются внутренние органы. В отличие от абсцессов, вызванных непосредственно бактериями, «холодные абсцессы» едва ли содержат гной.
Первым признаком поверхностного абсцесса является неопределенное чувство давления и боли под кожей. В дальнейшем, симптомы увеличиваются, и появляются классические признаки воспаления (боль, покраснение кожи, озноб и повышенная температуры тела).
Типичные симптомы поражения мягких участков ткани:
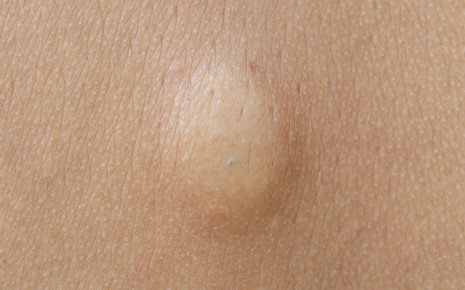
Иногда начальная стадия гнойника может иметь бело-желтоватый цвет, похожей на большой прыщ. Однако, отличительной чертой является гораздо более сильный красноватый окрас, чем у обычных прыщей. Отек и гнойные пустулы также выглядят значительно больше.
Абсцесс также может находиться под кожей. О нагноение можно только предполагать.
В результате воспалений под кожей гнойники, как правило, крайне болезненны – особенно при движениях или прикосновениях. При абсцессе на ягодице, пострадавшим будет очень больно садится. Иногда боль бывает пульсирующей.
В случае распространения возбудителя по лимфатическим узлам, возникает так называемый нокардиоз кожно-лимфатический (воспаление лимфатических сосудов).
Тем не менее, подкожные абсцессы не всегда связаны с болью – в некоторых случаях лихорадка является единственным заметным симптомом.
Если абсцесс находится непосредственно под кожей, длительной диагностики не требуется. Поверхностные абсцессы врач выявляет по типичным признакам воспаления. При поверхностном гнойнике диагностика нужна, чтобы выявить возбудитель воспаления – и, следовательно, абсцесс, для этого проводят исследование гнойного мазка.
Глубокие абсцессы не могут быть распознаны или выявлены при наружном обследовании. Например, если абсцесс образовался в почках или в легких, врач сможет распознать и дифференцировать ее от других заболеваний только с помощью методов визуализационной диагностики. К ним относятся:
- ультразвуковое исследование (УЗИ);
- магнитно-резонансная томография (МРТ);
- компьютерная томография (КТ).
В дополнение к визуализационной диагностики абсцесса берут общий анализы крови. Врач исследует кровь на наличие признаков воспаления и антител ответственных за воспаление.
Увеличение количества лейкоцитов и повышение эозинофилов, увеличение концентрации С-реактивного белка в крови являются дополнительными признаками абсцесса.
- Абсцесс — представляет собой скопление гноя в органах или тканях, образованных в результате воспалительного процесса. Абсцессы, в отличие от фурункулов, могут возникать у человека в любом месте тела и органа.
- Эмпиема — значительное скопление гноя внутри полого органа, например, в желчном пузыре или печени при воспалении желчного пузыря.
- Фурункул (чирей) — острое гнойно-некротическое воспаление волосяного фолликула. Следовательно, чирей может появляться только на волосатых участках тела, обычно на лице, шее, подмышках и в интимных местах.
- Карбункул — возникает вследствие слияния нескольких фурункулов в большой гнойник.
- Киста — является преимущественно доброкачественной инкапсулированной полостью в органе или ткани, которая может быть заполнена различными веществами, преимущественно, слизистым и водянистым содержимым.
Единственным эффективным методом лечения является удаление гнойника. По этой причине врачи полагаются на хирургическое лечение, причем слово «операция» при поверхностных абсцессах звучит уж слишком дико — хирургу достаточно сделать небольшой разрез, чтобы открыть абсцесс, высосать гной и удалить частички воспаленной ткани.
- Например, если гной находится под кожей, врач сначала локально обезболивает пораженный участок.
- Затем делается небольшой срез участка, где наиболее сильно выступает гнойник.
- Затем, выкачивают гной, удаляется воспаленная ткань и промывается рана.
- Чтобы оставшиеся возбудители не спровоцировали рецидив заболевания, рану не зашивают.
- После лечения необходимо регулярно чистить и менять повязки.
Очень важно: не пытайтесь вырезать или проколоть абсцесс самостоятельно! Если вы слишком сильно надавите на абсцесс, патогены попадут в кровоток и воспаление распространяется. В очень редких случаях такое «врачевание» может привести к опасному для жизни осложнению, как заражение крови (сепсис).
Домашние средства, антибиотики (Цефалексин, Амоксициллин) или мази (Илон К, Тридерм) могут помочь в лучшем случае на ранних стадиях и при очень маленьких гнойниках. Причина: абсцессы инкапсулируются (создают защитную оболочку). В результате активные ингредиенты мазей и прочих средств не проникают в полость абсцесса и не могут бороться с патогеном.
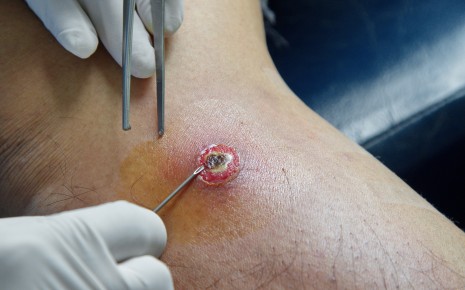
Каким будет прогноз абсцесса, прежде всего зависит от:
- размеров гнойника,
- местоположение;
- лечения.
При неправильном лечении абсцесса существует риск того, что в ране останутся патогены, и абсцесс рецидивирует. Поэтому, чтобы избежать осложнений, не пытайтесь вскрыть абсцесс самостоятельно.
При своевременном лечении врачом прогноз благоприятный, абсцессы заживают без проблем. В зависимости от размера полости абсцесса для полного выздоровления может потребоваться несколько недель.
Важно ежедневно чистить открытую рану и менять повязку. После хирургического удаления анального абсцесса сидячие ванны могут ускорить процесс заживления — особенно следует уделять больше внимания гигиене после акта дефекации.
источник
Абсцесс — гнойный воспалительный процесс на коже. Определить, как он выглядит, не сложно: он сопровождается образованием полости с гнойным скоплением, вызванный локальной инфекцией в острой или хронической форме. Появляется он либо самостоятельно, либо после травм или осложнений. В этом материале мы расскажем о видах и формах абсцесса, определим симптоматику, расскажем о том, как его диагностировать и лечить.
Чаще причинами абсцесса являются бактерии и вирусы, попадающие в организм через пораженную кожу или слизистую. Беспричинно абсцесс может образоваться во внутренних органах, поскольку в человеческом организме в пассивной форме существуют разные микроорганизмы. Когда из-за негативных обстоятельств ослабляется иммунитет, происходит активизация бактерий с вирусами, их размножение и последующий вред здоровью.
В каком-то смысле абсцесс играет роль защитника организма от заражения инфекциями. Он скапливает инфекцию на определенном участке кожи, защищая еще не пораженные ткани от воспаления, в результате этого образуется нарыв.
Факторы, способствующие развитию:
- травмирование кожи при работе с землей, химическими веществами;
- перегрев кожи;
- переохлаждение;
- длительное нахождение в воде;
- несоблюдение правил личной гигиены;
- первичные и вторичные иммунодефициты;
- несбалансированное питание;
- нарушение работы эндокринных желез.
По особенностям течения выделяют натечную, горячую и холодную форму болезни.
Натечное течение абсцесса — образование абсцесса не ведёт к развитию воспаления в острой стадии. Гнойное скопление происходит долгое время (обычно несколько месяцев). Свое развитие получает при туберкулезе.
Горячее (острое) развитие абсцесса — протекает с ухудшением общего состояния и воспалительным процессом.
Холодный абсцесс сопровождается отсутствием таких признаков, как повышенная температура, болевые ощущения, покраснение. Свое развитие получает при актиномикозе и туберкулезе.
По локализации выделяют следующие формы:
- заглоточный;
- поджелудочной железы;
- печени (встречается этот абсцесс после операции);
- зуба (парадонтальный);
- ягодицы;
- мошонки;
- абсцесс Броди;
- легкого;
- фурункула;
- брюшной полости;
- десны;
- мягких тканей;
- окологлоточный;
- поддиафрагмальный;
- головного мозга;
- кишечника;
Абсцесс разделяют на две категории: по месту и по длительности течения (острый и хронический).
Классификация по месторасположению области:
- Паратонзиллярный абсцесс — локализуется у небной миндалины. Образуется после осложнения флегмонозной ангины.
- Постинъекционный абсцесс — образуется из-за осложнения после введения лекарственных средств путем внутривенного или внутримышечного укола.
- Абсцесс бартолиновой железы — болезнь, при которой происходит воспалительный процесс большой железы в преддверии влагалища.
- Абсцесс горла (Ретрофарингеальный) — нагноение лимфоузлов и клетчатки заглототочном пространстве.
- Заглоточный абсцесс — гнойный воспалительный процесс в заглоточном пространстве — между задней стенкой глотки и позвоночника, а сбоку ограничена артериями. Является последствием перенесенной инфекции или воспаления. Может возникнуть при травме, ангине, эндоскопических процедур. Часто встречается данный абсцесс у детей.
- Пародонтальный абсцесс — гнойное воспаление, образующееся на десне из-за инфекции.
- Поддиафрагмальный абсцесс — гнойная аккумуляция, расположенная под диафрагмой.
- Тубоовариальный абсцесс — заболевание гнойного и инфекционного характера органов малого таза.
- Абсцесс после укола – см. Постинъекционный абсцесс.
Определить абсцесс можно по возникновению небольшого узла на коже, окруженного покраснением. Спустя определенный период (от двух суток до двух недель) на этом месте образуется капсула с гнойным содержанием.
Этот абсцесс виден невооруженным глазом, поскольку он находится в мышце или в клетчатке под кожным покровом.
Сложнее диагностике поддается абсцесс, образующийся во внутренних органах, тем не менее для успешного лечения обследование обязательно.
Существуют следующие симптомы абсцесса:
- ощущение слабости;
- отсутствие аппетита;
- отеки, опухлости;
- ощущение слабости;
- высокую температуру;
- покраснения на коже;
- болезненные ощущения на месте воспалительного процесса.
При обнаружении симптомов следует как можно скорее обратиться ко врачу. Нельзя пытаться вскрыть абсцесс своими усилиями, поскольку велика вероятность заработать осложнения.
При вскрытии абсцесса за опорожнившейся полостью необходим правильный уход, после чего начинается рубцевание. Если опорожнения не произошло, то воспаление станет хроническим.
Не допускайте прорыва заболевания в закрытые полости, иначе это приведет к образованию гнойных процессов: плеврит, менингит, перикардит и другие.
Внутренний абсцесс очень тяжело поддается диагностике, в то время как внешний (поверхностный) любой специалист обнаружит легко. Для его диагностирования назначают ультразвуковое исследование, компьютерную или магнитно-резонансную томографию, общий анализ крови или пункцию (после неё полученный материал отправляют в лабораторию для выявления возбудителя болезни и реакции на антибиотики).
Первым делом происходит диагностика, после диагностирования специалист назначает операцию абсцесса. Хирург проводит вскрытие абсцесса, его опорожнение и дренирование. Амбулаторно вскрытие проводят в том случае, если он находится на поверхности кожи. После этой процедуры назначают необходимую диету, основанную на витаминах, антибиотики и проводят дезинтоксикационное лечение.
При внутреннем абсцессе и поражении внутренний органов назначают экстренную госпитализацию. С помощью пункции лечат абсцесс печени и легкого с извлечением гнойного содержимого и вводом в полость антибиотиков и лекарственных средств с пищеварительными ферментами в составе. Антибиотик при абсцессе легких тканей включает в себя лекарственные средства группы макролидов. При получении антибиотикограммы делают коррекцию лечебного процесса, исходя из чувствительности возбудителя. При отсутствии результата консервативной терапии при абсцессе легкого происходит хирургическое удаление пораженной области.
Антибиотики при абсцессе назначаются после диагностирования и определения инфекционного возбудителя.
Абсцесс головного мозга лечится с помощью хирургического вмешательства, в противном случае заболевание приведет к смещению структуры головного мозга и смерти пациента. Нахождение абсцесса в стволе мозга или подкорке является противопоказанием к его резекции (удалении). В этой ситуации проводят пункцию с последующим удалением гноя и промыванием антисептиком. При неоднократном промывании катетер остаётся на определенный период.
Лечение абсцесса брюшной полости поддается только хирургическому вмешательству.
Народные методы лечения эффективны лишь при легких формах заболевания. Хотя нельзя однозначно сказать, например, поможет ли пластырь тейп при абсцессе. Поэтому прежде понять, как лечить абсцесс в домашних условиях самостоятельно, следует проконсультироваться у враче-специалиста, обычно дерматолога или хирурга.
Сок алоэ. Сок из листьев алоэ обладает антибактериальными свойствами, способствует заживлению раны. Кашицу из листьев или марлю, вымоченную в соке алоэ, накладывают на пораженный участок на ночь под повязку. Процедуру проводят до отторжения некротических масс и заживления пораженных тканей.
Репчатый лук. Наложение запеченной луковицы на ночь под повязку ускоряет созревание и прорыв абсцесса.
Мед, спирт 96% и мазь от абсцесса (Вишневского) смешивают в равных пропорциях. Полученную смесь накладывают на воспаленное место на ночь. Процедура позволяет ускорить рассасывание абсцесса.
Ржаной хлеб. Хлеб распаривают, накладывают на место повреждения, сверху прикрывают капустными листьями и оставляют на сутки.
При затягивании процесса диагностики абсцесса и последующего лечения велик риск получить тяжелое осложнение:
- нарушение функциональности жизненно важных органов;
- неврит;
- менингит;
- истощение;
- бактериемия;
- размножение инфекции по организму;
- прорыв абсцесса;
- переход абсцесса в хроническую стадию;
- угрожающие жизни кровотечения, образующиеся из-за разрушения целостности стенки сосуда.
Прогноз лечения абсцесса зависит от разных факторов:
- месторасположение абсцесса;
- своевременность терапии;
- правильность терапии.
В большинстве абсцесс подкожной клетчатки поддается успешному лечению и восстановлению. А вот прогнозы при абсцессе головного мозга плохие. У половины пациентов наблюдается потеря трудоспособности, а в 10% лечение заканчивается смертью.
В профилактику абсцесса входит правильная гигиена, повышение иммунитета, своевременная обработка ссадин и ран, использование противогнилостных препаратов (антисептики) и ряд мероприятий для предупреждения нагноения (асептики) во время медицинских вмешательств.
источник