Одним из самых опасных осложнений заболеваний ротоглотки является паратонзиллярный абсцесс. Эта патология относится к гнойно-воспалительным процессам, требующим не только медикаментозной терапии, но и хирургического вмешательства.
Абсцесс это ограниченный гнойник, заключенный в капсулу. Паратонзиллярный абсцесс формируется в небном кармане в непосредственной близости от миндалин и считается достаточно редкой, но очень тяжелой патологией.
Заболевание также известно, как паратонзиллит или флегмонозная ангина. Такие названия болезнь получила из-за локализации очага и причин, которые чаще становятся причиной формирования абсцесса – ангины и тонзиллита. Гнойник формируется в околоминдальном пространстве, поэтому болезнь также известна, как околоминдалинный абсцесс.
Паратонзиллит чаще встречается у пациентов совершеннолетнего возраста, имеющих хронические патологии горла. У 15% пациентов болезнь постоянно рецидивирует, особенно в осенне-зимний период одновременно с другими хроническими патологиями.
Лечение паратонзиллярного абсцесса
Непосредственная причина развития абсцесса – проникновение бактериальных возбудителей в подкожную клетчатку. Чаще всего он формируется под воздействием анаэробных бактерий, стрептококка и золотистого стафилококка.
Паратонзиллярный абсцесс может возникнуть при грибковом поражении, вызывающем воспаление и провоцирующем присоединение бактериальной инфекции. Сочетание грибков и бактерий требует более агрессивного и длительного лечения.
Гнойник в горле развивается, как последствие тяжелого острого фарингита, тонзиллита или ангины, или после рецидива этих заболеваний, если они имеют хроническое течение.
Принято также выделять причины паратонзиллярного абсцесса, которые способствуют проникновению инфекционных агентов в ткани горла:
Внимание! В редких случаях инфекция попадает к тканям глотки с током крови из очагов воспаления, находящихся во внутренних органах.
Отдельно выделяют причины, снижающие иммунитет и способствующие размножению патогенных микроорганизмов: респираторные заболевания, нарушение обмена веществ, переохлаждение, дефицит витаминов, вредные привычки.
Развитие паратонзиллярного абсцесса начинается при проникновении инфекционных возбудителей в ткани нёбного кармана. Как правило, гнойник формируется в подкожной клетчатке, вызывая сильную отечность соседних тканей. При визуальном осмотре на гнойнике можно увидеть небольшой участок желтоватого оттенка – именно там произойдет прорыв абсцесса.
При хронических заболеваниях глотки нарушается дренирование нёбных тканей из-за закупорки лакун, формирования рубцов и дисфункций слюнных желез. Нарушение дренирования приводит к активному размножению бактерий и их проникновению в подкожные слои.
Абсцесс может формироваться при механическом повреждении слизистой оболочки, в результате инфекционные агенты из полости рта проникают к травмированной области и начинают стремительно размножаться.
При развитии паратонзиллярного абсцесса, вызванном инфекциям внутренних органов, патогенные микроорганизмы проникают в горло по кровеносным или лимфатическим путям. В этом случае поражаются только мягкие ткани, не затрагивая миндалины.
Своевременная диагностика и выявление вида паратонзиллярного абсцесса позволяет грамотно подобрать препараты и быстро вылечить патологию. Изначально паратонзиллит классифицируют по причине возникновения – грибковый, бактериальный, травматический.
Паратонзиллярный абсцесс делится на несколько видов по расположению воспаления:
- Передневерхний (передний) – самый распространенный. При нем поражаются ткани, находящиеся над миндалинами.
- Задний – патологический процесс развивается за задней дужкой, сопровождается отеком гортани. В редких случаях поражение охватывает саму дужку.
- Нижний – обычно вызван проникновением бактерий по кровеносной системе. Абсцесс формируется ближе к корню языка, охватывая нижнюю часть гланд.
- Боковой (наружный) — паратонзиллит развивается в области бокового края небной миндалины. Поражение обычно развивается только с одного бока, поэтому выделяют левосторонний и правосторонний абсцесс.
По внешним изменениям выделяют три стадии паратонзиллярного абсцесса:
- Отечная – не имеет выраженных признаков. Для этой стадии характерны отечность и разрыхление тканей, расположенных около миндалин.
- Инфильтрационная – появляются выраженные симптомы абсцесса. Характеризуется выраженной отечностью, гиперемией, болезненными ощущениями.
- Абсцедирующая – проявления этой стадии возникают на 5-7 дней от начала болезни, если не было проведено соответствующего лечения предыдущих стадий. За счет обширной отечности деформируется область зева.
Классификация заболевания позволяет спрогнозировать дальнейшее развитие патологии и подобрать методы терапии, позволяющие вылечить флегмонозную ангину без негативных последствий.
Симптомы заболевания зависят от вида и морфологических изменений. Первые признаки заболевания проявляются незаметно, больные не обращают внимания на дискомфортные ощущения в горле. Но уже через несколько часов клиническая картина значительно меняется.
Характерный симптом паратонзиллярного абсцесса — сильная боль, локализованная с одной стороны. Двухсторонние болезненные ощущения встречаются крайне редко – не более чем в 10% случаев.
Боль стремительно нарастает, усиливается даже при проглатывании слюны. С прогрессированием процесса она отдает в голову, ближайшее ухо и нижнюю челюсть. Уменьшить острый болевой синдром можно, зафиксировав голову в одном положении.
Наряду с мучительными болями появляются симптомы интоксикации: повышение температуры, лихорадка, побледнение кожных покровов, отдышка, тошнота, нарушение сна, общее недомогание.
Сопутствующие симптомы паратонзиллярного абсцесса:
- повышение количества отделяемой слюны;
- гнилостный запах изо рта;
- уплотнение лимфатических узлов;
- отечность шеи;
- спазмы жевательной мускулатуры;
- затрудненное проглатывание пищи;
- гнусавость, речевые нарушения.
При легком течении болезни происходит самопроизвольное вскрытие абсцесса не позднее, чем через 5-7 дней после появления первых проявлений. При затяжном паратонзиллите вскрытие паратонзиллярного абсцесса происходит через 2-3 недели.
После прорыва гнойных масс больной начинает ощущать значительное улучшение состояния – снижается температура, исчезают признаки интоксикации, боль становится менее выраженной. К слюне примешивается гной, поэтому неприятный запах при дыхании может усилиться.
Но если патологический процесс распространяется в окологлоточное пространство или не происходит самостоятельное вскрытие, то самочувствие больного значительно ухудшается, поэтому требуется хирургическое вмешательство.
Диагностика паратонзиллярного абсцесса обычно не доставляет трудностей для опытного специалиста. Характерные признаки болезни позволяют уже при визуальном осмотре горла поставить правильный диагноз.
Полная диагностика включает в себя следующие методы:
- Общий осмотр больного – прощупывание лимфоузлов, измерение температуры, выявление гнилостного запаха изо рта.
- Фарингоскопия – осмотр глотки позволяет выявить морфологические изменения: асимметрию зева, гиперемию, отечность.
- Сбор анамнеза – опрос пациента о самочувствии, перенесенных инфекций, хронических патологий.
- Лабораторная диагностика – общий анализ крови с лейкоцитарной формулой, бактериологическое исследование для выявления возбудителя.
Важно! При неполном созревании гнойника проводится пункционный забор гноя с помощью шприца с тонкой иглой.
В некоторых случаях может потребоваться инструментальное обследование – УЗИ, КТ, рентгенография. Это необходимо для исключения развития новообразований и определения точной локализации воспалительного процесса.
Прежде чем поставить диагноз «паратонзиллярный абсцесс», необходимо провести дифференциальную диагностику со скарлатиной, дифтерией, злокачественными опухолями и аневризмой сонной артерии.
Терапия паратонзиллита преследует три цели — уменьшение воспалительного процесса, дренирование полости гнойника и обеззараживание для предотвращения дальнейшего распространения инфекции.
Лечение паратонзиллярного абсцесса не отличается от терапии ангины. В схему лечения включают антисептические спреи, полоскания горла, прием антибиотиков и смазывание миндалин.
В лечение чаще включают антибактериальные препараты цефалоспоринового ряда — Супракс, Цефотаксим, Цефаклор, Сульцеф, Цефепим. Если бак-посев определит чувствительность к другим препаратам, то назначают именно их.
Полоскать горло лучше антисептическими растворами из аптеки: Мирамистином, Фурацилином, Хлорофиллиптом, Ротоканом, или чередовать их с отваром ромашки, шалфея, календулы. Можно использовать раствор морской соли с добавлением 3-5 капель йода. Из спреев назначают Ингалипт, Каметон, Мирамистин, Гексорал и любые другие антисептические средства.
Лечение паратонзиллита включает в себя препараты симптоматического действия:
- Жаропонижающие – Ибуклин, Парацетамол, Нурофен, Анальгин.
- Антигистаминные – Супрастин, Цетиризин, Диазолин, Лоратадин.
- При грибковой инфекции – Флуконазол, Кетоконазол, Леворин.
- Витамины – А, Е, группы В. Общеукрепляющие уколы с алоэ назначают при рецидивирующем паратонзиллите.
Если медикаментозное лечение паратонзиллярного абсцесса не дало положительного результата, то необходимо хирургическое вмешательство.
Оперативное вмешательство проводится несколькими способами:
- при неполном созревании гнойника проводится откачка гноя шприцом;
- при созревании полость вскрывают скальпелем;
- если болезнь вызвана хроническим воспалением, то удаляют гланды, для предотвращения рецидивов.
Лечить паратонзиллярный абсцесс нужно продолжать и после прорыва гнойника, чтобы предотвратить повторное его наполнение гноем и дальнейшее размножение патогенных микроорганизмов.
Осложнения флегмонозной ангины очень опасны, так как они поражают не только горло и близлежащие ткани, но и внутренние органы. Инфекция способна распространяться вместе с кровью и лимфатической жидкостью по всему организму. Особенно опасно заражение стрептококком, который вызывает ревматические заболевания – остеомиелит, эндокардит, полиартрит, системную склеродермию.
Другие последствия паратонзиллярного абсцесса:
При проникновении бактериальных возбудителей в артериальные сосуды существует риск развития тромбоза кавернозного синуса и гнойного менингита. При попадании патогенной микрофлоры в системный кровоток может развиться сепсис, опасный для жизни пациента.
Прогноз паратонзиллярного абсцесса напрямую зависит от своевременности и эффективности антибактериальной терапии. При адекватно подобранных препаратах вылечить флегмонозную ангину можно за 15-20 дней.
Спрогнозировать течение болезни затруднительно, если присутствуют осложнения. При последствиях, развившихся в полости черепа, прогноз значительно ухудшается и во многом зависит от течения сопутствующей патологии.
Избежать развития патологии можно при своевременном лечении всех ЛОР-заболеваний и инфекций внутренних органов. Обязательно должна проводиться санация ротовой полости, раневых поверхностей и гнойных высыпаний.
Профилактика паратонзиллярного абсцесса включает в себя укрепление иммунитета. При хроническом фарингите и тонзиллите необходимо регулярно принимать витаминные комплексы, закаливаться и чаще находиться на свежем воздухе.
Если вы нашли ошибку просто выделите ее и нажмите Shift + Enter или нажмите здесь. Большое спасибо!
источник
Паратонзиллярный абсцесс – это воспалительное заболевание, при котором патологический процесс локализуется в околоминдалинной клетчатке. Чаще всего заболевание диагностируется у детей, а также у подростков и у лиц молодого возраста.
Паратонзиллярный абсцесс возникает на фоне воспалительного процесса в ротоглотке (часто является осложнением ангины, реже развивается на фоне стоматологических и прочих заболеваний).
К факторам риска развития паратонзиллярного абсцесса относятся:
Инфекционными агентами при паратонзиллярном абсцессе часто являются стафилококки, стрептококки группы А (также возможно участие непатогенных и/или условно-патогенных штаммов), несколько реже – гемофильная и кишечная палочки, дрожжеподобные грибы рода Candida и пр.
Заболевание может быть односторонним (чаще) или двусторонним.
В зависимости от локализации патологического процесса паратонзиллярный абсцесс подразделяют следующим образом:
- задний (поражается область между небно-глоточной дужкой и гландой, существует высокая вероятность перехода воспаления на гортань);
- передний (наиболее распространенная форма, воспалительный процесс локализуется между верхним полюсом гланды и небно-язычной дужкой, часто вскрывается самостоятельно);
- нижний (локализуется у нижнего полюса гланды);
- наружный (наиболее редкая форма, воспалительный процесс локализуется снаружи гланды, существует вероятность прорыва гноя в мягкие ткани шеи с последующим развитием серьезных осложнений).
Чаще всего паратонзиллярный абсцесс диагностируется у детей, а также у подростков и у лиц молодого возраста.
Симптомы паратонзиллярного абсцесса, как правило, появляются через 3–5 дней после перенесенного инфекционного заболевания, в первую очередь, ангины.
Обычно пациенты предъявляют жалобы на выраженную боль в горле, которая обычно локализуется с одной стороны и может иррадиировать в зубы или ухо. Одним из характерных признаков заболевания является тризм жевательных мышц, т. е. ограничение движений в височно-нижнечелюстном суставе – затруднение или невозможность широко открыть рот. Кроме того, больные могут ощущать наличие в горле инородного предмета, что приводит к затруднению глотания, принятия пищи. Лимфатические узлы под челюстью увеличиваются, по причине чего движения головой становятся болезненными. Указанные симптомы у больных паратонзиллярным абсцессом сопровождаются общей слабостью, головными болями, повышением температуры тела до фебрильных значений (39-40 ˚С). С прогрессированием патологического процесса дыхание затрудняется, возникает одышка, появляется неприятный запах изо рта, нередко меняется голос (становится гнусавым). Миндалины больного на стороне поражения гиперемированы, отечны.
В случае самостоятельного вскрытия абсцесса происходит спонтанное улучшение общего самочувствия, общие и местные симптомы обычно исчезают на протяжении 5-6 дней. Однако заболевание склонно к рецидивированию.
Диагностика паратонзиллярного абсцесса базируется на данных, полученных в результате проведения сбора жалоб и анамнеза, а также фарингоскопии и лабораторных исследований. При осмотре глотки наблюдаются гиперемия, выпячивание и инфильтрация над гландой или на других участках небных дужек. Задняя дужка миндалины смещена к средней линии, подвижность мягкого неба обычно ограничена. Проведение фарингоскопии (особенно у детей) может быть затруднено из-за тризма жевательных мышц.
Назначается бактериологический посев патологического отделяемого с определением чувствительности инфекционного агента к антибиотикам.
В общем анализе крови у пациентов с паратонзиллярным абсцессом отмечается лейкоцитоз (около 10–15×10 9 /л) со сдвигом лейкоцитарной формулы влево, значительное повышение показателя скорости оседания эритроцитов.
С целью подтверждения диагноза могут быть применены ультразвуковое исследование и магниторезонансная томография.
В зависимости от тяжести течения заболевания лечение проводится в амбулаторных условиях или же в условиях оториноларингологического стационара.
На начальных этапах лечение паратонзиллярного абсцесса обычно консервативное. Назначаются антибактериальные препараты группы цефалоспоринов или макролидов.
При прогрессировании патологического процесса консервативные методы оказываются недостаточными. В таком случае наиболее эффективным методом лечения является хирургическое вскрытие паратонзиллярного абсцесса. Оперативное вмешательство, как правило, проводится под местной анестезией (анестетик наносится путем смазывания или пульверизации), общий наркоз применяется у детей или у тревожных больных. Хирургическая операция может проводиться следующими методами:
- пункция паратонзиллярного абсцесса с изъятием гнойного инфильтрата;
- вскрытие абсцесса скальпелем с последующим дренированием;
- абсцесстонзиллэктомия – удаление вскрытие паратонзиллярного абсцесса путем удаления пораженной миндалины.
При вскрытии паратонзиллярного абсцесса разрез делается в участке наибольшего выбухания. Если такой ориентир отсутствует, разрез обычно производится в участке, где отмечается частое самопроизвольное вскрытие паратонзиллярного абсцесса – в месте пересечения линии, которая идет по нижнему краю мягкого неба со здоровой стороны через основание язычка, и вертикальной линии, которая идет вверх от нижнего конца передней дужки пораженной стороны. Далее через разрез вводятся щипцы Гартмана для лучшего дренирования полости абсцесса.
При паратонзиллярном абсцессе наружной локализации вскрытие его может быть затруднено, самопроизвольного вскрытия такого абсцесса обычно не происходит, поэтому в таком случае показана абсцесстонзиллэктомия. Кроме того, показаниями к проведению абсцесстонзиллэктомии могут быть рецидивы паратонзиллярного абсцесса в анамнезе, отсутствие улучшения состояния больного после вскрытия абсцесса и выведения гнойного содержимого, развитие осложнений.
Рецидивы паратонзиллярного абсцесса отмечаются примерно у 10–15% пациентов, 90% рецидивов возникает на протяжении года.
Помимо хирургического лечения паратонзиллярного абсцесса пациенту назначаются антибактериальные препараты, анальгетические, жаропонижающие и противоотечные средства.
Основное лечение дополняется полосканиями горла антисептическими растворами и отварами лекарственных трав. В некоторых случаях при паратонзиллярном абсцессе может применяться физиотерапия, в первую очередь, УВЧ-терапия.
После выписки из стационара пациентам с паратонзиллярным абсцессом показано диспансерное наблюдение.
При развитии паратонзиллярного абсцесса существует вероятность попадания гноя в более глубокие ткани шеи с последующим развитием заглоточного абсцесса, разлитого гнойного воспаления мягких тканей шеи (флегмона окологлоточного пространства), воспаления средостения (медиастинит), значительного уменьшения или полного закрытия просвета гортани (острый стеноз гортани), некроза близлежащих тканей, сепсиса. Все эти состояния несут угрозу жизни.
При своевременной диагностике и адекватном лечении прогноз благоприятный. Рецидивы отмечаются примерно у 10–15% пациентов, 90% рецидивов возникает на протяжении года.
С целью профилактики паратонзиллярного абсцесса рекомендуется:
- своевременное и адекватное лечение заболеваний, которые способны приводить к развитию паратонзиллярного абсцесса, отказ от самолечения;
- укрепление иммунитета;
- отказ от вредных привычек.
Видео с YouTube по теме статьи:
источник
Паратонзиллярный абсцесс: нужно ли его вскрывать, МКБ 10, причины возникновения, симптомы, лечение, прогноз
Паратонзиллярный абсцесс – это последняя и самая тяжелая стадия воспалительного процесса в глотке, характеризующаяся образованием полости, заполненной гноем. По МКБ диагноз 10 J36 имеет несколько синонимов, используемых в медицине – флегмонозная ангина, острый паратонзиллит.
Заболевание встречается одинаково часто у детей, женщин и мужчин и отличается рецидивирующим течением при наличии предрасполагающих факторов.
Главной причиной образование полости и накопления в ней гноя является попадание болезнетворных микроорганизмов в ткани, которые окружают небные миндалины. Как правило, данный абсцесс практически не диагностируется, как самостоятельное заболевание, скорее оно представляет собой осложнение какого-либо патологического воспалительного процесса, протекающего в глотке или ротовой полости.
Предрасполагающими факторами, которые могут спровоцировать образование паратонзиллярного абсцесса, являются:
- Заболевания глотки бактериальной природы – в большинстве случаев абсцесс тканей, окружающих небные миндалины, образуется на фоне тяжелого течения тонзиллита, фарингита или ангины. Если эти воспалительные процессы не долечивать или игнорировать, то патогенная флора быстро и активно размножается, распространяюсь на ткани ротоглотки и опускаясь в дыхательные пути.
- Болезни зубов и десен – при поражении зубной эмали или тканей десны, длительно не леченных кариозных полостях и хроническом пародонтозе в ротовой полости образуется очаг постоянной инфекции, от которого болезнетворные микроорганизмы свободно распространяются на миндалины, глотку, ткани, окружающие миндалины. Если иммунитет человека снижен, то патогенные бактерии вполне могут стать причиной развития патологии.
- Травмы горла – нередко причиной развития абсцесса тканей расположенных вокруг миндалин является повреждение слизистой оболочки, через которое в глубокие слои попали бактерии и начали активное размножение. Часто случайные травмы горла возникают при неудачно проведенных диагностических манипуляциях (гастроскопии, бронхоскопии, биопсии), когда пациент ведет себя беспокойно и мешает врачу выполнить все аккуратно.
Наиболее склонны к развитию патологии лица, которые часто болеют, страдают хроническим тонзиллитом, длительно принимают антибиотики и имеют ослабленный иммунитет.
Наиболее часто паратонзиллярный абсцесс образуется на фоне прогрессирующего хронического тонзиллита. На поверхности миндалин образуются более глубокие крипты (ямки, впадинки) на фоне частых обострений воспалительного процесса – это приводит к формированию рубцов в области крипт и небных дужек, в результате чего происходит сращение их с капсулой миндалины.
При очередном обострении хронической формы тонзиллита из-за срастания патологические массы не могут нормально дренироваться, миндалины не очищаются от скопившихся продуктов жизнедеятельности бактерий и слизи – это представляет собой отличную питательную среду для роста и размножения патогенной флоры. Инфекция быстро распространяется вглубь клетчатки и провоцирует образование полости, в которой скапливается гной.
В зависимости от изменений ткани и процессов, происходящих в ротоглотке, выделяют несколько стадий образования, о чем нагляднее представлено в таблице.
Таблица 1. Стадии заболевания:
| Стадия патологического процесса | Чем характеризуется? |
| Стадия отека | Ткани, окружающие миндалины, отекают, но клинические признаки, как правило, отсутствуют или выражены настолько слабо, что больной не придает им значения |
| Стадия образования инфильтрата | Помимо отека тканей возникает их гиперемия, больной может жаловаться на боли при глотании и дискомфорт в горле. Местная температура повышается за счет усиленного притока крови к тканям |
| Стадия формирования абсцесса | Полость для скопления гноя образуется примерно на 5 сутки после формирования инфильтрата. При осмотре зева наблюдается его выраженная деформация за счет выпячивания гнойного образования. Больной жалуется на сильные боли в горле, рот открывается с трудом и вызывает усиление болезненных ощущений |
В зависимости от места локализации патологического очага выделяют несколько форм абсцесса.
Таблица 2. Форма абсцесса по месту локализации:
| Форма по месту локализации гнойного очага | Чем характеризуется? |
| Передневерхняя | Поражаются ткани, расположенные над миндалиной между верхней передней частью небной дужки и ее капсулой. Данная форма является самой распространенной и встречается в 80% случаев |
| Задняя | Гнойная полость формируется между задней дужкой миндалины и ее краем |
| Нижняя | Гнойная полость ограничивается нижней поверхностью миндалины и крайней стенкой глотки |
| Боковая | Абсцесс образуется между боковым краем небной миндалины и стенкой глотки |
Симптомы патологии возникают внезапно, состояние характеризуется острым началом:
- сильная боль в горле, как правило, с одной стороны, тем, где образуется абсцесс – болевой синдром быстро нарастает, в результате чего больной даже не может проглатывать слюну;
- повышение температуры тела до 38,5-39,5 градусов;
- боль в ухе и виске со стороны поражения глотки;
- нарастающая слабость;
- признаки интоксикации организма, характеризующиеся ознобом, головной болью, тремором рук, потемнением в глазах;
- бессонница или, наоборот, сонливость;
- увеличение и резкая болезненность шейных лимфатических узлов;
- гиперсаливация – усиленное стекание вязкой слюны;
- появление выраженного неприятного запаха изо рта.
По мере прогрессирования воспалительного процесса и скопления гноя в полости выраженность симптомов усиливается, возникает тризм – тонический спазм жевательной мускулатуры. В результате этого спазма жидкость или пища при проглатывании попадает в носовую полость или дыхательные пути. Голос больного становится гнусавым, речь невнятной.
Из-за сильных болей и невозможности нормально глотать больной все время занимает вынужденное положение – голову слегка наклоняет в сторону поражения, при попытке повернуться, делает это всем корпусом, а не только шеей.
Если больной не обращается за медицинской помощью, занимается самолечением или игнорирует симптомы, примерно через 4-5 дней может произойти самостоятельное вскрытие абсцесса. Это состояние сопровождается внезапным улучшением общего состояния больного, нормализацией температуры тела, некоторым уменьшением тризма и болей при глотании.
Изо рта усиливается неприятный запах, а в слюне могут быть примеси гноя с кровью при сплевывании. При осложненном течении паратонзиллярного абсцесса и боковой его форме по месту локализации самостоятельно вскрытие может произойти только спустя 2 недели или этого не случается совсем.
В последнем случае состояние больного будет быстро ухудшаться, велик риск развития заражения крови и летального исхода.
Самые тяжелые и часто встречающиеся осложнения – это медиастинит и флегмона шеи. Они развиваются в результате перфорации (прободения, образования дырки) боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства.
Оттуда гнойное содержимое быстро распространяется в область средостения или в полость черепа, что приводит к развитию опасных для жизни осложнений:
Важно! Крайне тяжелым осложнением является расплавление кровеносных сосудов глотки гнойным содержимым, в результате чего у больного возникает массивное кровотечение.
При появлении описанных симптомов необходимо как можно скорее обратиться за помощью к врачу. Диагностикой и лечением паратонзиллярных абсцессов занимается врач-отоларинголог.
Выявление заболевание и факторов, способствующих развитию абсцесса, включает в себя проведение следующих исследований:
- тщательный сбор анамнеза – как показывает статистика, паратонзиллярный абсцесс образуется примерно спустя неделю после излечение острого тонзиллита или ангины, кроме этого, если пациент недавно проходил эндоскопические исследования, то обязательно нужно сказать об этом врачу, возможно абсцесс сформировался в результате травмы слизистых оболочек горла;
- осмотр – пациенты обращаются к врачу, принимая вынужденное положение, а именно, наклонив голову вбок на сторону абсцесса, при осмотре зева врач отмечает выраженную его деформация и отчетливое выпячивание флюктуирующего очага;
- фарингоскопия – исследование позволяет определить наличие гнойного образования в клетчатке глотки, покрытого гиперемированной слизистой оболочкой с желтоватым участком посередине, который является местом будущего прорыва абсцесса;
- анализы мочи и крови;
- бакпосев из зева, который помогает четко определить возбудителя инфекции и подобрать наиболее эффективное лечение;
- УЗИ шеи, рентген мягких тканей головы – эти исследования позволяют определить, не распространился ли патологический процесс в парафарингеальное пространство, средостение, кровеносные сосуды.
Важно! Паратонзиллярный абсцесс нужно четко дифференцировать от дифтерии и скарлатины, которые у ребенка клинически проявляются очень схоже. Конечно, опытный специалист при помощи развернутых анализов и исследований умеет это сделать, не теряя драгоценного времени.
Лечение паратонзиллярного абсцесса осуществляется только в условиях стационара. Терапия включает в себя медикаментозные и хирургические методы.
Благополучное лечение абсцесса глотки не обходится без назначения больному антибиотиков. Как правило, подбираются препараты широкого спектра действия, эффективные по отношению к грамположительной и грамотрицательной флоре из следующих групп:
В большинстве случаев антибиотики назначаются в форме уколов – внутримышечных или внутривенных, что зависит от тяжести состояния и формы воспалительного процесса.
В качестве симптоматической терапии больному назначают:
- жаропонижающие препараты – Парацетамол, Ибуфен, Нурофен, Найз, Немисил;
- обезболивающие – Анальгин, Солпадеин;
- антисептики для полоскания горла – Фурацилин, Хлоргексидин.
Как только гнойник сформировался и есть желтый выпячивающийся центр посередине, оперативным путем производится вскрытие и последующее дренирование абсцесса. Операция проводится под наркозом, поэтому пациент ничего не ощущает в процессе. Как вскрывают гнойную полость и производят дренаж подробно показано на видео в этой статье.
После операции и переведения пациента на амбулаторную форму лечения ему выдается подробная инструкция того, что нужно делать, чтобы раневая поверхность быстро зажила, и не было рецидива заболевания. В случае частых повторений абсцессов и недостаточной эффективности предыдущего дренирования полости больному проводится чистка гнойного очага с последующим удалением пораженной небной миндалины.
Прогноз заболевания в целом зависит от того, насколько добросовестно больной выполняет рекомендации врача и как быстро он обратился за медицинской помощью изначально. Как правило, при адекватном лечении полное выздоровление наступает примерно через 2 недели.
В случае перфорации глотки и распространения гноя на средостение и черепную полость прогнозы крайне неблагоприятные и часто угрожают жизни больного.
Важно! Никогда не занимайтесь самолечением, цена которого может оказаться высокой и отнять жизнь. То, что вам кажется простой болью в горле и простудой может оказаться абсцессом, требующим хирургического вмешательства.
Для профилактики паратонзиллярного абсцесса следует бережно относиться к своему здоровью в целом – вовремя санировать кариозные зубы, лечить фарингиты, не допускать развития хронических патологических процессов в глотке. Особое внимание нужно уделять иммунитету – правильно и сбалансировано питаться, не принимать антибиотики без рекомендации врача, выполнять легкие физические нагрузки.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Каковы осложнения паратонзиллярного абсцесса?
Паратонзиллярный абсцесс – это скопление гноя в клетчатке, которая окружает небные миндалины. Как правило, оно возникает из-за активного развития патогенных микроорганизмов после ангины (острого тонзиллита). Абсцесс является значительно более опасным состоянием, нежели ангина. В случае дальнейшего развития патологического процесса он может даже создавать угрозу для жизни пациента. Это объясняется тем, что абсцесс не является конечной формой болезни. Он может в свою очередь провоцировать еще более серьезные осложнения.
Эти осложнения характерны не только для паратонзиллярного абсцесса, но и для других гнойных заболеваний в области глотки (заглоточный абсцесс, флегмонозная ангина, и др.). Каждое из осложнений характеризуется специфическими патологическими процессами. Часть из них связана с распространением гноя и некрозом тканей, другие – с острой интоксикацией.
При паратонзиллярном абсцессе возможны следующие серьезные осложнения:
1. сепсис;
2. ангина Людвига;
3. инфекционно-токсический шок;
4. медиастинит.
Сепсис – это патологическое состояние, при котором болезнетворные микроорганизмы попадают в кровь. Сепсис может стать следствием практически любого серьезного гнойного процесса. При локализации полости в области миндалины вероятность данного осложнения довольно высока. Дело в том, что поблизости от миндалин в шее проходит большое количество сосудов. Если абсцесс затронет один из них, произойдет гнойное расплавление стенки и попадание микробов в кровь в большом количестве.
Сепсис может быть вызван практически любыми видами гноеродных бактерий. Основными его проявлениями является тяжелая интоксикация организма и появление гнойных и воспалительных очагов в различных органах и тканях. Клиническая картина при этом может варьировать в широких пределах. При поражении сердца, печени, оболочек головного мозга и других жизненно важных органов создается прямая угроза жизни пациента. Для лечения сепсиса используют длительный курс антибиотиков с широким спектром действия.
Предотвратить сепсис при паратонзиллярном абсцессе не так уж сложно. Для этого необходимо как можно раньше начать квалифицированное медицинское лечение. При необходимости нужно соглашаться на хирургическое вскрытие полости с гноем, потому что медикаментозная терапия зачастую бессильна перед абсцессом.
Обратиться к врачу надо при первых характерных симптомах паратонзиллярного абсцесса:
- сильная боль в горле (порой, больной не может даже поворачивать голову);
- явное увеличение миндалины (обычно с одной стороны);
- увеличение регионарных лимфатических узлов;
- высокая температура (более 39 градусов);
- спазм жевательных мышц.
Данные симптомы не характерны для обычной ангины. При их появлении необходимо вызывать скорую помощь, так как паратонзиллярный абсцесс является состоянием, требующим срочного медицинского лечения. Промедление даже в несколько дней может привести к сепсису, при котором случаи смерти регистрируются даже в условиях стационарного лечения. Подтверждение диагноза сепсиса делается по данным клинического обследования (комплексу симптомов) и результатам бактериологического анализа крови.
Ангина Людвига представляет собой вариант флегмоны шеи. В отличие от абсцесса, который имеет оформленные стенки полости, флегмона распространяется на соседние полоти относительно свободно. Другими словами, гнойное расплавление и некроз тканей происходит в значительно более широких масштабах.
Ангина Людвига может развиться из-за затягивания лечения паратонзиллярного абсцесса. Дело в том, что организм в ответ на воспалительный процесс формирует плотную стенку из соединительной ткани, которая призвана отграничить гной. При этом происходит ослабление симптомов и временное улучшение общего состояния. Но в то же время гной остается в полости. Если не опорожнить абсцесс хирургическим путем, может произойти расплавление даже соединительнотканной стенки. Тогда некроз (омертвение тканей) начнет распространяться по клетчаточному пространству в соседние области. Такое состояние и называется ангиной Людвига.
До открытия антибиотиков смертность при данном осложнении превышала 50%. В наши дни сама ангина Людвига встречается относительно редко. Подавляющее большинство пациентов попросту не запускают болезнь до такой степени. Однако по данным статистики, в тех редких случаях, когда данное осложнение все же регистрируют, смертность даже на фоне приема антибиотиков достигает 10 – 15%. Подтверждают диагноз ангины Людвига при осмотре глотки и по данным аппаратных обследований (рентгенография, магнитно-резонансная томография, компьютерная томография).
Инфекционно-токсический шок – это осложнение паратонзиллярного абсцесса, которое наступает не из-за распространения гноя, а из-за сильной интоксикации. Она возникает вследствие попадания в кровь большого количества микробных токсинов. Инфекционно-токсический шок может сочетаться с другими осложнениями паратонзиллярного абсцесса (ангина Людвига, медиастинит). Более того, для этих осложнений шок даже более характерен.
Инфекционно-токсический шок вызван попаданием в кровь следующих веществ:
- микробные экзотоксины (продукты жизнедеятельности микробов);
- микробные эндотоксины (вещества, образующиеся после смерти микробов);
- продукты некроза тканей (путресцин, кадаверин).
Эти вещества серьезно нарушают работу внутренних органов. Внешне наблюдается симптомокомплекс, характерный для данного синдрома. Итогом интоксикации становится резкая реакция сердечно-сосудистой системы, которая и представляет собой шок.
Инфекционно-токсический шок характеризуется следующими симптомами:
- температура более 39 градусов;
- спутанность сознания (сонливость, ступор, выраженная апатия);
- падение артериального давления менее 90 мм рт. ст.;
- тошнота и рвота;
- кома.
Для окончательного подтверждения диагноза делают биохимический анализ крови. В нем отмечают повышение АЛТ и АСТ (ферменты печени), а также креатинина. В общем анализе крови иногда отмечают уменьшение числа тромбоцитов.
Медиастинит – это острое воспаление тканей средостения (анатомическая область, расположенная за грудиной между легкими). При паратонзиллярном абсцессе медиастинит наблюдается, если гной опускается по клетчатке между фасциями в грудную полость. Медиастинит считается тяжелым осложнением, которое требует срочного лечения. Основную опасность представляет близость воспалительного процесса к сердцу и легким. Этим объясняются основные симптомы, характерные для медиастинита – снижение частоты дыхания, нарушения сердечных сокращение (аритмии), боли в груди. Для подтверждения диагноза медиастинита применяют рентгенографию, компьютерную томографию, МРТ (магнитно-резонансная томография).
Четыре вышеперечисленных осложнения являются наиболее серьезными последствиями, к которым может привести паратонзиллярный абсцесс. В наши дни данные патологии встречаются относительно редко, так как болезнь чаще лечат на стадии острого тонзиллита (ангины) или абсцесса. Запускание болезни и позднее обращение к специалисту может создать серьезную угрозу для жизни пациента даже при условии последующего стационарного лечения.
источник
Воспалительный процесс вызывают проникшие в организм различные патогенные бактерии, среди которых особенно опасными являются стрептококки стафилококк. Обосновавшись на слизистой гланд, они своей жизнедеятельностью провоцируют развитие ангины. При отсутствии своевременной диагностики и эффективного лечения патологический процесс имеет тенденцию к последующему распространению на близлежащие ткани и развитию гнойного паратонзиллита.
Помимо этого, имеется ряд фактов и обстоятельств, которые способствуют развитию опасного недуга:
- Различные механические повреждения слизистой оболочки гортани или травма, вследствие которой нарушается целостность глотки, может стать причиной появления абсцесса.
- Периконарит, который являет собой воспаление участка десны примыкающей к появляющемуся зубу.
- Слабая активность иммунной системы на фоне длительных переживаний, гормонального дисбаланса, лечения антибиотиками и перенесённых ранее инфекционных болезней.
Кроме этого, часто повторяющиеся ангины могут привести к развитию хронического паратонзиллита. Согласно научным исследованиям и медицинским наблюдениям в 8 случаях из 10, хронический тонзиллит считается причиной развития паратонзиллярного абсцесса. Принимая во внимание тот факт, что хронический тонзиллит вызывает заметное снижение защитных свойств организма на местном уровне – при проникновении патогенной микрофлоры в область тканей, прилегающих к гландам, воспаление легко прогрессирует.
Пациенты, страдающие такими патологиями, как сахарный диабет, анемия или различные формы злокачественных процессов – формируют особую группу риска, у которых вероятность развития паратонзиллярного абсцесса достаточно высока.
Паратонзиллярный абсцесс, симптомы которого начинаются с общего недомогания, на 4-й день может свести больного с ума.
Как и любой воспалительный процесс, нагноение клетчатки проявляется следующими симптомами:
- общая слабость;
- ухудшение самочувствия человека;
- резкое повышение температуры до отметки 39 градусов.
Исключением являются больные, у которых отмечается слабая активность иммунной системы. В результате чего показатели температуры тела могут соответствовать приделам нормы, а в некоторых случаях опускаться ниже допустимой отметки, что свидетельствует о гипотермии.
На фоне вышеперечисленных симптомов общего недомогания появляется боль в горле, которая носит прогрессивный характер. По мере усиления воспаления болевой синдром иррадиирует в ухо или в область нижней челюсти. При этом боль носит «пульсирующий» характер, а со временем становится «дёргающей». Опасность болевого симптома заключается в том, что пациенту становится трудно глотать, причём боль становится настолько выраженной, что во избежание её усиления, человек предпочитает не есть и не пить. Вследствие подобного самопожертвования, организм начинает испытывать нехватку необходимых белков, углеводов, витаминов и ряда полезных веществ.
Активный рост и размножение патогенной микрофлоры приводит к формированию абсцесса, следствием которого является ещё один характерный симптом гнойного паратонзиллита. Речь идёт о хорошо выраженном, зловонном запахе из ротовой полости, легко ощутимом на расстоянии при общении с больным.
У большинства людей, абсцесс паратонзиллярный вызывает спазм жевательных мышц, в таком масштабе, который превращает процедуру открытия рта в весьма затруднительный процесс. Пытаясь свести к минимуму болевые ощущения, пациент склонен деформировать свою речь, вследствие чего она становится невнятной, и появляется характерная гнусавость. По мере усугубления воспалительного процесса, болезнетворные микроорганизмы распространяются на лимфоузлы, находящиеся в области шеи и проникают в мышечную ткань. Результатом подобной миграции является мучительная боль в области шеи, которая усиливается при попытках повернуть голову.
Симптомы гнойного паратонзиллита ухудшают не только общее состояние пациента, но также оказывают давление на психологическом уровне. Психоэмоциональный дискомфорт и напряжение объясняются постоянно усиливающейся болью, на фоне которой человек не может заснуть, а также вынужден отказаться от приёма пищи, что в совокупности приводит к эмоциональному истощению.
Неконтролируемое слюноотделение побуждает больного занять характерное положение – сидячая поза с наклонённой вперёд головой, которая обеспечивает стекание слюны без необходимости совершать процесс глотания.

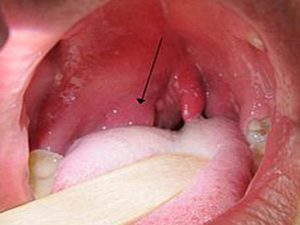
Если паратонзиллярный абсцесс располагается в верхней части горла, то его легко можно обнаружить самому человеку. Визуально он напоминает образование сферической формы, заметно возвышающееся над гландой и направляющееся своей верхушкой к центру глотки. А слизистая оболочка в области формирования абсцесса отчётливо гиперемированна и через неё визуально определяется гнойный субстрат с желтоватым оттенком. Паратонзиллярный абсцесс, фото флегмозной ангины и гнойного тонзиллита можно посмотреть в интернете. Самопроизвольное вскрытие паратонзиллярного абсцесса происходит по причине того, что оболочка, покрывающая воспалительный очаг, расплавляется под воздействием ферментов.
Своевременная диагностика паратонзиллярного абсцесса, а также выявление причин, способствующих его развитию, могут существенно упростить задачу врачу в выборе схемы лечения.
Прежде всего, лечение абсцесса должно производиться исключительно в условиях больницы. Любые попытки избавиться от опасного недуга дома с помощью средств народной медицины могут повлечь за собой серьёзные последствия и затянуть процесс лечения.
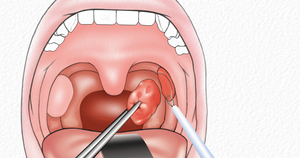
При подтверждении диагноза гнойного паратонзиллита, абсцесс устраняется при помощи хирургического вмешательства. Прежде всего, нужно произвести местное обезболивание путём введения анестетика (Новокаин, Лидокаин). Вскрытие абсцесса производят путём надрезания скальпелем самого возвышающегося участка. Затем раскрывают абсцесс щипцами и производят очищение полости от гнойного содержимого.
Кульминацией процедуры является обработка послеоперационной раны антисептиком. Необходимым условием последующего лечения является установка дренажа, который будет способствовать беспрепятственному выходу гноя из вскрытого абсцесса.
Подобная инструкция объясняется желанием минимизировать риск инфекционного осложнения в период реабилитации. Лечение паратонзиллярного абсцесса не ограничивается исключительно радикальным методом. Следующим этапом борьбы с паратонзиллярным абсцессом является медикаментозная терапия, которая считается важным элементом комплексного лечения.
Консервативное лечение гнойного паратонзиллита включает в себя:
- Соблюдение постельного режима в комплексе с соответствующей диетой (жидкая, легкоусвояемая пища). Если пациента мучают сильные боли и он не может глотать, то кормление производят с помощью зонда. Альтернативным вариантом может быть капельница с использованием глюкозы или физраствора.
- Антибактериальная терапия. Предпочтение в выборе антибиотика объясняется характером патологического процесса и этиологией заболевания. Лечение происходит под контролем специалиста.
- В случае осложнённой формы гнойного паратонзиллита, лечащий врач может назначить гемодез, который вводят капельно.
-
Полоскание горла. Это простая процедура, проводится применением таких препаратов, как Фурацилин или отваров на основе целебных трав (ромашка).
- Купирование болевого синдрома. Для снижения болевых ощущений можно применять Анальгин, Солпадеин или Парацетамол.
- Применение лекарств с выраженным противовоспалительным действием в комплексе с препаратами, снижающими риск аллергических реакций.
Запоздалое лечение при паратонзиллярном абсцессе может стать причиной многих осложнений. Наиболее грозным и опасным последствием развития гнойного процесса считается флегмона, которая возникает при вскрытии паратонзиллярного абсцесса и спонтанном инфицировании слизистой горла.
Если вовремя не провести хирургическое лечение, то паратонзиллярный абсцесс может способствовать развитию в организме грозного недуга – сепсиса.
источник
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
источник
 Полоскание горла. Это простая процедура, проводится применением таких препаратов, как Фурацилин или отваров на основе целебных трав (ромашка).
Полоскание горла. Это простая процедура, проводится применением таких препаратов, как Фурацилин или отваров на основе целебных трав (ромашка).