На сегодняшний день многие сталкивались с проблемами ногтевых пластин. Возникнуть они могут по абсолютно разным причинам. Почему может накапливаться гной на пальце ноги возле ногтя? Чаще всего причина заключается в инфекционно-абсцессивном заболевании. Оно возникает в результате нарушения уплотнения между ногтевой пластиной и валиком. Обычно данная проблема поражает большие пальцы на ногах. В данном обзоре мы рассмотрим основные причины заболевания и методы лечения.
Что это такое? Если появился нарыв на пальце возле ногтя на ноге, или, говоря по-научному, панариций, необходимо немедленно приступить к лечению. В противном случае инфекция может перекинуться на соседние или область между ними. Подобное нарушение способно возникнуть из-за множества причин: грибковые поражения кожи, вросший ноготь, сахарный диабет, заусенцы, несоблюдение личной гигиены, ушиб.
Развиться нарыв может и у взрослых, и у детей. Достаточно, чтобы в маленькую ранку попала стафилококковая или стрептококковая инфекция, и образуется серьезное нагноение. Нарыв на большом пальце ноги способен вызывать серьезный дискомфорт и мешать вести привычный образ жизни.
Заболевание протекает как в острой, так и в хронической форме. Развитие болезни может происходить очень стремительно. Возле ногтевой пластины скапливается гной. Это характерно для острой стадии. При хроническом заболевании воспалительный процесс развивается достаточно медленно. В пространство возле ногтя могут попасть дрожжевые бактерии или инфекции. В результате участок воспаляется, опухает и сильно краснеет.
Как определить, есть ли гной под ногтями пальцев ног?
Существует ряд симптомов, по которым можно судить о развитии болезни:
- постоянные пульсирующие болевые ощущения;
- рост температуры тела;
- нарушение двигательной функции суставов пальцев;
- появление кожных наростов.
Этому вопросу стоит уделить особое внимание. Можно ли самостоятельно вылечить нагноение на пальце ноги? Здесь важно как можно скорее приступить к терапии. Малейшее промедление приводит к куда более серьезным последствиям, например, заражению крови. Лечение можно проводить как при помощи медикаментов, так и народных средств. Ни в коем случае не стоит пытаться лечить абсцесс путем вскрытия. Это очень опасно. Любое хирургическое вмешательство должно происходить под строгим наблюдением врача.
Давайте на этом остановимся более подробно. Как правило, больной обращается за помощью к хирургу только тогда, когда пораженный участок не позволяет вести привычный образ жизни. Гной на пальце ноги возле ногтя может стать началом более серьезных осложнений. В тяжелых случаях даже требуется ампутация. Причиной абсцесса может стать неудачный педикюр, грибковые заболевания и микроскопические травмы. Кроме того, нарыв является предвестником сахарного диабета. Воспаление может постепенно перекинуться на глубокие ткани. Тогда процесс станет уже необратим. Что же предпринять при первых признаках поражения?
- Постарайтесь уменьшить нагрузку на больную ногу.
- Приложите к пораженному месту компресс с марганцовкой или спиртом.
- Обработайте ногу антисептическим составом.
- Примите жаропонижающее.
- На время лечения ограничьте контакт пораженного участка с водой.
При первой же возможности обратитесь к квалифицированному врачу. Только доктор сможет поставить правильный диагноз. Ведь воспаление нередко бывает похоже на простую грибковую инфекцию.
Что делать, если гноится большой палец на ноге? Избавиться от воспаления можно и при помощи народных средств. Лучше всего использовать целый комплекс мер. Так будет намного эффективнее. Народные средства для лечения нарывов содержат вполне доступные компоненты, поэтому вы без труда сможете приготовить их у себя дома. Особое внимание необходимо проявить при лечении нарывов у детей. Главное – не допустить дальнейшего распространения заражения.
Если воспалительный процесс находится на ранней стадии, то можно попробовать делать ванночки для ног. В них можно добавлять отвары таких лекарственных растений, как эвкалипт, календула и ромашка. Готовится ванночка для лечения нарыва на пальце достаточно просто. Нужно лишь добавить на пол-литра воды небольшое количество настойки.
Хорошо помогают ванночки с марганцовкой и содой. Чтобы ее приготовить, необходимо взять 50 грамм соды на пол-литра воды. Хороший эффект также дает ванночка с чесноком. Достаточно измельчить всего одну головку и залить ее теплой водой. Также можно добавить в ванночку 10 грамм облепихового масла и 24 грамм соды. Смеси необходимо дать настояться в течение минуты. Если процедура готовится для ребенка, то будет достаточно половины головки чеснока. В таком составе ноги необходимо продержать в течение получаса. По мере остывания можно подливать теплой воды.
Если на ноге врос ноготь или образовался кожный нарост, то хорошо поможет ванночка с солью и содой. Продолжительность процедуры должна составлять не менее 20 минут.
Как правильно их делать? При нарывах и нагноениях довольно-таки эффективны компрессы из целебных трав. Они помогают убрать отек и способствуют скорейшему созреванию нарыва. Таким образом, гной может быстро выйти из пальца. Рекомендуется накладывать лечебный компресс на ночь. Для предотвращения нарывов также используется тертая свекла. Кашицу из этого корнеплода следует просто приложить к больному пальцу и обмотать марлей.
Как еще можно убрать гной на пальце ноги возле ногтя? Лечение в домашних условиях реально провести с использованием вполне доступных продуктов. Хорошо помогает печеный лук. К ране прикладывают небольшую его головку. Эффективна также кашица из меда, лука и пшеничной муки. Все ингредиенты смешивают в равных пропорциях. Полученный состав выкладывают на марлю, а затем прикладывают к пораженному месту.
При нарывах на пальцах рекомендуется использовать листья алоэ. Нужно срезать часть листа и приложить к больному пальцу. Сок растения обладает прекрасными антисептическими характеристиками и способствует вытягиванию гноя из раны. Можно также использовать в качестве компресса и обычный лист подорожника. К нарыву прикладывают кашицу из свежих листьев. Меняют компресс несколько раз в день. После снятия пораженное место обрабатывают раствором марганцовки или настоем ромашки.
Действительно ли эффективна она? От нарывов хорошо помогает мазь, вытягивающая гной из закрытой раны. Приобрести ее можно в аптеке. Сегодня наибольшее распространение получила мазь Вишневского. В ее состав входят касторовое масло, деготь и ксероформ. Мазь имеет желтоватый цвет и отличается специфическим запахом. Данное средство помогает улучшить кровоснабжение, а также способствует быстрому заживлению ран.
Как применяется линимент бальзамический по Вишневскому? От чего помогает мазь? На пораженный участок прикладывают марлевый компресс с небольшим количеством смеси и закрепляют его при помощи бинта. Повязку обычно накладывают на 10-12 часов. Лечением нарывов лучше заниматься в вечернее время и оставлять компресс на ночь. После снятия повязки рану необходимо обработать дезинфицирующим раствором, а затем снова наложить мазь. Такую процедуру можно повторять до тех пор, пока нарыв не будет полностью вылечен.
Итак, мы выяснили от чего помогает линимент бальзамический по Вишневскому. Самое главное перед нанесением на рану — ознакомиться с инструкцией. Существует ли еще мазь, вытягивающая гной из закрытой раны, помимо Вишневского? Довольно-таки эффективен «Левомеколь». Можно также использовать натуральные масла, например, касторовое или облепиховое. Они могут использоваться как по отдельности, так и совместно с другими компонентами. Главное – правильно рассчитать дозировку масла. В противном случае могут возникнуть серьезные аллергические реакции.
Хороший эффект при лечении нарывов демонстрируют мази на основе антибиотиков. К ним относятся «Тетрациклин», «Синтомицин» и «Эритромицин». Они оказывают противовоспалительное и противомикробное действие на пораженную область, а также значительно ускоряют процесс заживления. Подходят для местного применения.
Когда гнойная капсула прорвется, пораженную область следует обработать антисептическими составами. Они помогут минимизировать последствия нарыва. Хорошо помогают для лечения препараты на основе йода. Также нужно следить и за состоянием кожи вокруг ранки. Место вокруг прорвавшегося гнойника специалисты рекомендуют обрабатывать «Диоксидином». При незначительных нагноениях хорошо помогает «Мирамистин». Это новый антисептический состав, который можно использовать для промывания ран.
Многих родителей вводит в состояние паники гной на пальце ноги возле ногтя у ребенка. Что делать в такой ситуации? При первых же признаках появления воспаления под ногтевой пластиной стоит обратиться за консультацией к специалисту. Доктор на основании визуального осмотра и некоторых анализов сможет назначить лечение. Если вы занимались терапией нарыва в домашних условиях, но улучшений не наблюдается, а состояние только ухудшается (жар, лихорадка), то стоит немедленно обратиться в больницу.
Лечение нарыва медикаментами предполагает прием сильных антибиотиков. Если панариций имеет хроническую форму, то можно регулярно использовать противогрибковые мази. В запущенных случаях доктора назначают прием таблеток.
Если гной на пальце ноги возле ногтя перешел в острый абсцесс, и инфекция распространилась за границы пораженного участка, то может потребоваться хирургическое вмешательство. Врач скроет нарывы и вычистит накопившийся в них гной. После этого пораженный участок дезинфицируют. На больное место накладывают антисептическую повязку.
Большую популярность с каждым годом набирает лазерная терапия. Это современный и высокоэффективный метод, который помогает минимизировать болезненные ощущения при проведении операций. К тому же, после такого вмешательства не остается заметных шрамов и рубцов. Лазером можно вылечить нагноение на ногте без деформации пластины. Реабилитационный период при этом также сокращается до минимума. Больному не требуется никакого дополнительного лечения. Благодаря тому, что края раны завариваются, риск повторного нагноения минимален.
Еще один инновационный метод хирургического вмешательства – криотерапия. Основан он на применении холода. Абсцесс удаляется при помощи жидкого азота. Низкие температуры уменьшают чувствительность нервных окончаний, поэтому процедура проходит практически безболезненно.
В каких случаях делается данная процедура? При сильном повреждении ногтя может потребоваться хирургическая операция по его удалению. Процедура проводится под местной анестезией. Врач сделает надрез и осуществит удаление гноя из пораженной области. Далее накладывается антисептическая повязка. После такого хирургического вмешательства обязательно нужно делать ванночки с перекисью водорода и марганцовкой.
Как сделать так, чтобы нарыв на пальце возле ногтя на ноге никогда не появился? Существует целый ряд профилактических мероприятий. Объясните детям, что нельзя отрывать поврежденные ногти: это способствует распространению инфекции. Используйте средство для смягчения кутикулы. Чаще всего микробы проникают именно в ту область, которая расположена возле ногтя. Для обрезки следует использовать только продезинфицированные инструменты. В идеале у каждого члена семьи должен быть свой маникюрный набор. При проведении гигиенических процедур используйте антибактериальные составы, а также смягчающие средства для педикюра. Во время посещения сауны или бассейна обязательно берите свои тапки и полотенца. Это поможет избежать заражения грибковой инфекцией.
Многие наверняка сталкивались с такой неприятной проблемой, как гной на пальце ноги возле ногтя. Чтобы не допустить дальнейшего распространения инфекции, следует своевременно приступить к терапии. Небольшие нарывы вполне поддаются лечению в домашних условиях. Хорошо помогают при таких поражениях ванночки с солью и содой. Можно также использовать методы народной медицины. Быстро устранить симптомы нагноения под ногтем помогут компрессы из целебных трав. Готовые медицинские мази для вытягивания гноя отличаются высокой эффективностью. Они помогают быстро избавиться от нарыва. Если нагноение перешло в более серьезную стадию, и самостоятельно справиться с ним уже не получается, следует обратиться к врачу. Он поможет составить правильный план лечения. При тяжелых формах нагноения потребуется хирургическое вмешательство. Благодаря использованию современных технологий этот процесс сегодня проходит практически безболезненно.
источник
Нарыв на пальце ноги затрагивает не только верхние слои эпидермиса, но и глубокие ткани. Недуг называется паронихия или околоногтевая панариция и требует незамедлительного лечения. Если воспаление доходит до сухожилий и жировой клетчатки, возможно развитие сепсиса.
Нарыв на пальце может протекать в легкой форме – паронихии. Она возникает из-за попадания на кожу болезнетворных микроорганизмов. Паронихия может протекать в инфильтративной и гнойной стадии.
Паронихия начинается с покраснения и отека кожи, затем появляются болевые ощущения, выделение гнойной жидкости с микробами. Выделяется несколько видов нарыва:
- Острая и хроническая. Острая начинается внезапно и сопровождается сильной болью на месте нарыва. Причиной ее развития становится попадание на рану золотистого стафилококка. Хроническая паронихия проявляется постепенно. Вначале кожа начинает краснеть, после чего появляется отечность и болезненность.
- Поверхностная и глубокая. Различие этих видов состоит в месте локализации и степени поражения кожного покрова. Глубокая распространяется на толщу ногтевого валика около основания ногтя. Поверхностная форма образуется под эпидермисом, около краевой части ногтя.
Вторая форма нарыва возникает при неправильном или несвоевременном лечении паронихии и называется — панариций.
Выделяют следующие его виды:
- Кожный – образуется на тыльной стороне пальца. Начинается заболевание со скопления гноя под эпидермисом, после на этом месте появляется пузырек с жидкостью, иногда с примесью крови. Затем происходит покраснение кожного покрова, появляется боль и жжение. Если пузырек увеличивается, значит, панариций прогрессирует и затрагивает более глубокие слои кожи.
- Подногтевой – воспалительный процесс начинается под ногтевой пластиной. Причиной заболевания становится попадание туда инородного предмета.
- Подкожный – поражает ладонную поверхность пальца. Характеризуется скоплением гноя под кожей, распространяясь на сухожилия, суставы и кости.
- Костный – образуется при поражении костей пальца. Заболевание начинает прогрессировать при попадании инфекции в костную ткань (открытые переломы, например).
- Суставной – другое его название гнойный артрит. Заболевание начинается из-за попадания в суставы инфекции или длительного течения панариция. Суставная форма характеризуется ограничением двигательной активности человека, болями и затруднением движения пальцев.
- Сухожильный – это сложная форма заболевания, при которой происходит ограничение функционирования кисти. На пальце появляется отек, он приобретает изогнутую форму и практически не двигается. Данная форма недуга характеризуется сильным болевым симптомом.
Спровоцировать нарыв пальца может:
- грибок стопы или ногтей;
- нарушение кровообращения в венах;
- вросший ноготь;
- неправильно сделанный маникюр или педикюр;
- травмирование кожи возле ногтя;
- выполнение грязной работы без перчаток;
- привычка грызть ногти;
- сахарный диабет.
На развитие недуга влияют такие факторы, как:
- сниженный иммунитет;
- сопутствующие заболевания крови;
- нарушенный метаболизм.
Даже незначительные ранки лучше обрабатывать антисептическим средством, так как через них может проникнуть патогенный микроорганизм и начнется гнойное воспаление. Заусеницы также могут стать причиной развития паронихии, происходит воспаление и образование гноя в тканях пальца.
Зачастую воспалению и нарыву подвержены большие пальцы на ногах. Причиной тому их расположение, рост и размер околоногтевого валика. Неправильно сделанный педикюр может стать причиной врастания ногтя по углам. Поэтому во время педикюра следует правильно обрабатывать ногтевую пластину:
- Не отращивать длинные ногти.
- Не придавать им квадратную форму, подпиливать в уголках.
- Размягчать кожу и ногти на ногах специальными ванночками.
- В местах возможного врастания ногтя тщательно снимать омертвевшие частички.
Определить врастание ногтя очень просто, обычно начинает болеть околоногтевой валик возле края ногтевой пластины. После боль распространяется на всю фалангу пальца, кожа начинает воспаляться. Если вовремя не начать лечение, то произойдет нагноение.
Попавшая под ноготь заноза может стать причиной нарыва ногтя. Даже мелкий инородный предмет может спровоцировать воспалительный процесс. При попадании занозы под ноготь лучше обратиться к врачу, так как вытащить ее самостоятельно очень трудно, тем более после этого ранку следует обработать средством против воспаления. Это поможет предотвратить нежелательные последствия.
Попавшая под эпидермис инфекция начинает очень быстро развиваться, появляется зуд, жжение, припухлость и боль. Если идет дальнейшее развитие воспаления, то под кожей начинает собираться гной. Если затронуты суставы, то пораженное место становится горячим, воспаленным, появляется сильная боль, и палец не сгибается.
Возможны такие симптомы, как повышение температуры, ухудшение самочувствия. Нарыв кожи около ногтя проходит несколько стадий:
- Проникновение инфекции в слои эпидермиса. В результате, кожа краснеет, становится припухлой, появляется боль и зуд.
- Далее происходит воспалительный процесс, формируются полоски или пузыри с гноем.
- Появляется боль.
- Палец твердеет и перестает сгибаться.
Любое заболевание в запущенной форме приносит массу неприятностей, и нарыв – не исключение. Гнойное воспаление может приникнуть глубоко к сухожилиям, костям и суставам, возможно полное или частичное лишения пальца его прямой функции.
Тяжелая форма недуга может привести к таким осложнениям:
- Сепсис – это заражение крови, которое без определенного лечения может привести к смерти.
- Флегмоне костей – острое или гнойное воспаление клеток кисти.
- Тендовагинит – гнойное воспаление сухожилий, при котором происходит длительная потеря двигательных функций пальца.
- Остеомиелит – гнойный процесс в костной ткани, который требует незамедлительного лечения, и даже ампутации пальца.
Чтобы избежать еще более тяжелых последствий нарыва пальца, следует знать, как оказать первую помощь. Нельзя прокалывать пузырь с гноем, так как можно занести инфекцию в открытую рану или спровоцировать заражение крови.
Чтобы снять воспаление, можно приготовить теплую ванночку с солью, мылом или ромашкой. Пораженную стопу следует опускать в такой отвар несколько раз в сутки. После процедуры конечность обмокнуть полотенцем и приложить на нее листья алоэ.
Если через трое суток состояние не улучшается, значит, воспаление перешло в более глубокие слои эпидермиса, и требуется врачебное вмешательство.
Методы лечения можно разделить на три группы: ванночки, компрессы, мази.
С помощью ванночек можно избавиться от нарыва возле ногтя на пальцах рук или ног. Они помогут снять болевые ощущения и окажут дезинфицирующий эффект. Лучше всего попробовать следующие рецепты:
- Ванночка с антисептиком – для ее приготовления потребуется ромашка, календула, череда. Взять по 1 ст. л. каждой травы и залить все 1 литром кипятка, дать настояться 20 минут и опустить туда ноги или руки. Повторять процедуру следует несколько раз в день.
- Сода, йод или марганцовка – в 1 литр воды добавить 10 капель йода, 1 ст. л. соды, можно добавить немного марганцовки. Проводить такую процедуру нужно несколько раз в день по 20 минут.
- Соляная ванночка – этот рецепт считается самым действенным. На 1 литр кипятка необходимо взять 5 ст. л. соли. Опустить ноги в горячую воду на 20 минут. Именно горячая вода поможет распарить нарыв и вытянуть гной.
Важно! Использовать горячую воду можно только в последнем рецепте ванночек, во всех других вариантах она может спровоцировать ускоренное размножение бактерий.
Все ванночки следует повторять через каждый 2 — 3 часа.
Помогают вытянуть гной из нарыва. Готовить такие компрессы легко и быстро:
- Компресс из ржаной муки и меда – из этих ингредиентов замесить небольшой комочек, наподобие пластилина. Затем наложить его на нарыв и обмотать марлей.
- Алоэ и каланхоэ – приготовить кашицу из равных пропорций этих растений, нанести на рану и обмотать марлей. Менять такую повязку следует по мере высыхания.
- Компресс из овощей – потребуется приготовить либо пюре, либо натертый лук или свеклу. Приложить массы на нарыв и обмотать бинтом.
Важно! Ни в коем случае нельзя компресс обматывать полиэтиленом, иначе это приведет к размножению бактерий.
Такие компрессы лучше накладывать на ночь.
Одно из эффективных лекарств в борьбе с нарывом является «Димексид». Его назначают в случае, если нельзя использовать ванночки. Препарат отлично борется с недугом, обладает антисептическим воздействием и хорошо выводит гной. Данный раствор наносится на пораженный участок ватным тампоном.
В иных случаях лечащим врачом могут быть назначены антибиотики или местные препараты (Клотримазол, Кетоконазол и прочие). Если в нарыве скопился гной, то хирург прокалывает его и выводит оттуда жидкость.
Лечение может затянуться на несколько недель или месяцев, все зависит от тяжести заболевания. В некоторых случаях могут быть назначены противогрибковые препараты или стероиды.
Для лечения нарывов всегда назначаются антибиотики, которые оказывают антибактериальное воздействие.
- Для лечения подкожного панариция антибиотики принимаются, если процесс воспаления становится все глубже, но еще гнойного разложения тканей. Отличным воздействием обладают цефалоспориновые или пенициллиновые препараты.
- При развитии суставного панариция назначают уколы с антибиотиком, обладающим широким спектром действия. Если уколы не дают результатов, то проводится оперативное вмешательство, при котором также используют антибиотики.
В качестве антибиотиков чаще всего используются: Ампициллин, Оксациллин, Клоксациллин, Эритромицин, Метициллин и Хлорамфеникол. В каждом конкретном случае дозировка препарата определяется врачом.
Если консервативное лечения не дало результатов, появились осложнения, которые ничем не устранить, то врачом принимается решение оперативного вмешательства. Для начала выполняется дренаж гнойной жидкости под анестезией. Если кожный покров приобретает белый или желтый цвет, то анестезию делать нельзя, так как это признак повреждения нервных волокон. Оперативное вмешательство может быть следующих видов:
- При поверхностной паронихии – проводится подрезание отслоенного кожного покрова с его отсечением и удалением гноя. В данном случае анестезия не требуется. После проведения операции на рану накладывается антисептическая повязка на неделю, пока рана не затянется.
- Глубокая паранихия – для ее проведения у края основания ногтя делается разрез в 10 мм. Кожа, покрывающая основание ногтя не разрезается, а отодвигается, очищается и отворачивается со стороны повреждения. Если ногтевая пластина отслаивается из-за гноя, то ее аккуратно отсекают.
Важно! Если данный участок ногтя повредить, то ноготь начнет деформироваться.
- Если повреждена вся ногтевая пластина или ее средняя часть, то делается два разреза по 10-15 мм. Далее этот участок отворачивается, удаляется гной и участок отслоившегося ногтя. Затем под отвернутую кожу подкладывается резиновая полоска с нанесенным на нее вазелином, и кожа возвращается на свое место. Накладывается повязка с антисептиком. Через сутки после операции проводится следующая процедура: в теплый раствор с добавлением калия опускается прооперированный палец, меняется резиновая прокладка и оставляется еще на сутки. Если воспалительный процесс проходит, то резиновую прокладку больше не используют, а на рану накладывают повязку с мазью.
Чтобы предотвратить повторное заражение и инфекции, назначают курс антибиотиков и антисептиков.
Заниматься самолечением можно только на начальных стадиях течения заболевания и только под присмотром врача. Если нет эффекта от ванночек, компрессов и мазей, то единственным вариантом будет оперативное вмешательство.
Данный метод лечения эффективен только на начальных стадиях заболевания, иначе может привести к серьезным осложнениям. Неплохим эффектом обладают следующие рецепты:
- Печеный лук – необходимо взять луковицу и запечь ее, после натереть хозяйственное мыло и соединить эти ингредиенты в пропорции 1 ст. л. мыла и 2 ст. л. лука. Полученную кашицу наложить на марлю и обернуть около большого пальца. Через каждые 4 часа менять повязку.
- Натереть свежую морковь, свеклу и лук, взять их по 1 ст. л. Затем выжать сок из алоэ и добавить несколько капель в кашицу из овощей. Последующие действия аналогичны предыдущему рецепту.
- Листья подорожника или мать-и-мачехи. Листья этих растений отлично помогают в борьбе с недугом. Для этого необходимо взять лист и приложить его к больному пальцу, можно сделать кашицу, а сверху завернуть все бинтом. Оставить на 4-5 часов.
- Нутряной жир – для приготовления такого компресса нужно приобрести в аптеке любой жир и соединить его с печеным луком 1:1. Приложить к воспаленному месту, обернуть бинтом и оставить так на 5-6 часов, затем сменить повязку.
- Алоэ. Перед его применением следует подержать палец в отваре ромашки 10 минут, а после положить лист (без кожицы) на пораженный участок. Это поможет снять воспаление, заживать ранки и предотвратить инфицирование.
У детей панариций – очень распространенное явление, не удаленная вовремя заноза, ранка и прочее могут стать источником попадания в эпидермис инфекции. Это все провоцирует воспаление и дальнейшее распространение инфекции. Также к этому может привести привычка грызть ногти и откусывать заусеницы.
Если на коже возле ногтя появилось красное пятно, то его сразу же следует смазать йодом или приложить ватный диск, смоченный в календуле. Это поможет предотвратить воспалительный процесс.
Нельзя прокалывать нарыв иглой – можно занести инфекцию. При прогрессировании недуга лучше обратиться за квалифицированной помощью к врачу. Так как у детей воспалительный процесс прогрессирует очень быстро, то обычно применяется оперативное вмешательство.
Можно приготовить раствор из ромашки, зверобоя и календулы и подержать в нем палец около 20 минут. Повторять процедуру следует каждые 4 часа. Если воспаление не проходит, можно попробовать мазь Вишневского, она поможет уничтожить бактерии и снять боль.
Важно! Лечение нарыва в домашних условиях эффективно только в первые сутки. Если состояние ухудшается, то лучше обратиться к врачу.
Большинство нарывов случается из-за повреждения кожных покровов. Если выполнять несложные рекомендации, то предотвратить данный недуг будет намного проще:
- Все повреждения и ранки следует немедленно обрабатывать антисептическим раствором. Здесь поможет зеленка, перекись водорода, спирт или йод.
- Если под рукой нет никаких средств, то можно приложить лист подорожника или мать-и-мачехи.
- Уезжая отдыхать, следует взять с собой мазь Вишневского, Левомеколь, местные антибиотики, бинт и вату.
- После улицы или выполнения грязной работы следует тщательно вымыть руки.
- Не допускать попадания грязи в ранки или трещины.
- Подстригать ногти нужно аккуратно.
- Следует немедленно удалять любые занозы или заусеницы, а после обработать ранку антисептиком. Если не получается удалить занозу самостоятельно, нужно обратиться к врачу.
- Незамедлительно лечить любые грибковые инфекции.
- Следить за иммунитетом.
- Всю грязную работу нужно выполнять в перчатках.
Следует избегать ношения неудобной обуви, так как это может привести к воспалению пальцев ног. При сахарном диабете важно контролировать уровень сахара в крови, а повышенный иммунитет поможет легче и быстрее справиться с любой инфекцией.
Делать педикюр и маникюр нужно только у профессиональных мастеров. Необходимо следить за дезинфекцией маникюрных инструментов, ведь неправильная обработка ногтевой пластины может привести к повреждению кожи и занесению туда бактерий.
Если соблюдать меры профилактики, то никакая инфекция не будет страшна. Любые проявления панориция должны вовремя устраняться, а при невозможности самостоятельного лечения, лучше обратиться к врачу. Только так можно избежать серьезных последствий недуга.
источник
Когда нарывает палец на ноге или руке возле ногтя, продуктивность повседневной деятельности любого человека заметно снижается. Что неудивительно, дискомфорт и болезненные ощущения от возникшей проблемы не дают вести активную и полноценную жизнь, немало огорчений приносит нагноение и с эстетической точки зрения, особенно тем, для кого внешний вид играет значимую роль. Фото пораженных пальцев убедительнее любых слов.
Нарыв на пальце вызывает дискомфорт и болезненные ощущения
Всем, кто сталкивается с этим неприятным явлением, не стоит откладывать поиск верного решения на потом, а лучше сразу разобраться с причинами возникновения и, подобрав оптимально подходящее лечение, ликвидировать неприятность.
Почему возникают нарывы? В медицине данная проблема именуется панариций или паронихия, и трактуется как воспалительный процесс, способный протекать и внутри тканей организма, и снаружи, возле поверхности кожного покрова. Воспаление провоцируют бактерии стафилококки и стрептококки, источников их попадания из внешней среды внутрь организма существует несколько:
- повреждения кожного покрова, даже незначительные (порезы, ссадины, царапины, проколы);
- вросший ноготь;
- грибковые поражения ногтей, кожи стоп;
- нарушения в работе эндокринной системы, типичный пример – сахарный диабет;
- излишняя сухость кожи, либо наоборот, частое чрезмерное увлажнение;
- после педикюра или маникюра, от использования не стерильного инструмента.
Ослабленный иммунитет организма – среда с отличными условиями для скопления вредоносных бактерий, как следствие их размножения – абсцесс тканей с образованием гнойной полости. Названые причины благотворны для образования нарывов на руке или на ноге.
Нарыв может появиться из-за использования нестерильных инструментов
Паронихия пальцев ног возникает и от ношения тесной, из некачественных материалов обуви. Заболевание способно поразить один (чаще всего большой) палец или несколько. Определить недуг не составит труда по следующим признакам:
- покрасневшая кожа пальца;
- палец припух и зудит;
- поражённый участок болит, с все нарастающей силой;
- возле ногтя скапливается гной;
- опухоль сопровождается повышением температуры;
- палец становится менее чувствительным и подвижным.
Что делать и как эффективно противостоять болячке, рассказано ниже.
При нарыве палец опухает и выделяет гной
Для того чтобы вылечить повреждённый палец ноги, прежде всего, необходимо выявить причину возникновения недуга, и исключить возможность повторного воздействия. Учитывая степень тяжести нарыва и личностные особенности организма, прибегнуть к одной из форм лечения.
Если палец опух слишком сильно, пора прибегнуть к медикаментозному лечению. Мазь и антибиотики – основные методы консервативной терапии. Используя эти средства, нет необходимости вскрывать гнойник, что самостоятельно проводить не рекомендуется.
Несколько вариантов компрессионного лечения:
- Ихтиоловая мазь – доступное, но вместе с тем эффективное средство, используемое и на ранних стадиях нарыва, и при длительном воспалении. Послужит хорошим антисептическим и дезинфицирующим веществом в применении компрессов. Для этого необходимо нанести небольшое количество мази на поражённый участок, наложить марлевую повязку, зафиксировав, оставить на 2-3 часа. Спустя это время мазь наносится повторно, повязка заменяется на чистую. Процедуру можно повторить в течение дня 4-5 раз.
- Мазь Вишневского – наряду с антибактериальными и противовоспалительными свойствами, способствует заживлению и регенерации тканей. Толстым слоем накладывается на проблемное место, сверху укрывается стерильной тканью, через пару часов компресс можно повторить. Процедура проходит 3-4 раза за день, с предварительной дезинфекцией нарыва.
- Левомеколь – применяется, если рана все же подверглась вскрытию. Препарат обладает хорошими антибактериальными свойствами, и разрушает клетки вредоносных микроорганизмов, приводя их к гибели. Лечение проходит с помощью ватно-марлевых тампонов или салфеток. Мазь обильно наносится на стерильную салфетку, которая прикладывается к очагу нагноения, и накрывается дополнительной сухой повязкой. Левомеколь имеет продолжительное время воздействия, однако компрессы с этой мазью меняются не реже 1 раза за сутки.
Левомеколь обладает антибактериальным свойством
Использование антибиотиков в домашних условиях более радикальный способ лечения нарыва на пальце. Принимать антибиотики без назначения врача не рекомендовано, поскольку прописываются эти средства в случае глубокого поражения слоя эпидермиса. Только специалист должен оценивать соотношение возможных рисков побочных действий и получаемой пользы от лекарства. Чаще всего лечить паронихию предписывают Амоксиклавом, Ципрофлоксацином или Левофлоксацином.
Также внутренняя антибактериальная терапия подходит далеко не всем, и не желательна при беременности или если палец нарвал у грудничка.
В случае возникновения нарывов у младенца лучше прибегнуть к народной медицине, её методы лечения одинаково эффективны и безопасны для взрослых и детей.Безопасны для малыша будут и компрессы из печёного лука, ускоряющие назревание гнойника. После того как пузырёк с гноем лопнет, место ранки допускается обработать йодом или использовать новую стерильную повязку с кашицей из алоэ.
Наиболее простой способ — теплые ванночки и примочки на основе различных природных компонентов:
- Содовая ванночка – лёгкая в приготовлении и хорошо снимающая опухлость пальца. В подогретой воде разводится пищевая сода, 2-3 столовые ложки на 500 мл жидкости. В полученный тёплый раствор погружается больной палец на 20-25 минут. Принимать трижды в день, после приёма нарыв промокнуть сухой салфеткой, стараясь его не повредить.
- Ванночка из марганцовки – приготавливается из порошка перманганата калия и кипячёной воды. В кипячёную воду (около 1 литра) постепенно всыпать сухой марганец, до тех пор, пока вода не окрасится в светло-розовый цвет. Важно не пересыпать порошка и не допустить ярко-красного насыщенного оттенка – такой раствор способен нанести ожог. Когда полученный раствор станет комфортной температуры, погрузить в него проблемный участок, и не вынимать 10-15 минут. По окончании насухо промокнуть, при необходимости наложить повязку.
- Ванночка с календулой лекарственной – способствует заживлению повреждённой кожи, снимает воспаление, уменьшает болевые ощущения. Сухие цветы растения, около 20 соцветий на литр воды, прокипятить 8-10 минут. В остуженный отвар поместить нарвавший палец, ни вынимать пока ванночка окончательно не остынет.
Лечебная ванночка поможет снять воспаление
Ещё одно народное средство для лечения панариций у взрослых и у ребёнка: медовые лепёшки. Мёд хорошо снимает воспаление, и также способствует выделению гноя из нарыва. Для приготовления компресса необходимо смешать цветочный мёд и сеяную муку в равных количествах, после перетереть в однородную массу. Получившиеся лепёшки зафиксировать на больном месте, менять дважды в сутки.
Для сохранности здоровья кожи и ногтей пальцев послужит ряд несложных правил, существенно снижающих риск нарывов:
- соблюдение гигиены – регулярное, своевременное и тщательное мытьё рук и ног с применением антибактериальных средств;
- стерилизация инструментов для маникюра и педикюра;
- отказ от вредной привычки грызть ногти и кусать пальцы, особенно у злоупотребляющих этим детей – кутикула ногтевой пластины останется неповреждённой, и бактерии не попадут в мягкие ткани, вызвав воспаление;
- подстригая ногти, исключать закругленные уголки сбоку ногтя – прямоугольная форма препятствует врастанию ногтевой пластины в кожу;
- избегать повреждений и травм пальцев, если порезы и царапины всё же случаются – обрабатывать раны дезинфицирующими средствами, до полного заживления.
Оцените статью 
источник
Абсцесс – это воспаление тканей с последующим образованием гнойной капсулы. Для абсцесса характерно, что соседствующие с очагом воспаления ткани, «строят» мембрану, которая отделяет зараженный участок и ограничивает отмирание тканей и гнойничковый процесс – это защитная реакция организма. На ноге абсцесс может локализоваться в мышцах, коже, а в редких случаях даже в костях. Абсцесс развивается, когда в царапины, раны или ссадины на коже проникают болезнетворные бактерии, также заболевание может выступать как осложнение других болезней (например, абсцесс при ангине или пневмонии) или травм (абсцессом могут осложниться перелом и вросший ноготь). В большинстве случаев возбудителем абсцесса является золотистый стафилококк, но также спровоцировать начало воспалительного процесса может Proteus mirabilis (как раз этот микроорганизм является самой распространенной причиной абсцессов в нижних конечностях). Интересно, что некоторые бактерии, способные вызвать абсцесс, входят в состав нормальной микрофлоры человека, но при некоторых обстоятельствах, они начинают размножаться и образовывать гнойные массы.
Болезнетворные бактерии стафилококка и стрептококка чаще все попадают в тело при:
- Обморожениях
- Постинъекционный абсцесс ранах
- Ссадинах
- Царапинах
- Ожогах
- Открытых переломах
- Инъекциях (абсцесс после укола)
Абсцесс может развиваться на фоне хронических заболеваний:
- Абсцесс при тромбофлебите Тромбофлебита
- Атеросклероза
- Флебита
- Сахарного диабета
- Гипотиреоза
- Авитаминоза
Также абсцесс может появиться при ожирении, так как при избыточном весе нарушается кровообращение и многие обменные функции.
Абсцесс мягких тканей может возникнуть, если в организме имеется очаг хронической инфекции или гнойные очаги, тогда микроорганизмы распространяются с лимфой или кровью. К таким заболеваниям относятся:
- Абсцесс: фото Гнойная ангина
- Тонзиллит
- Фурункул
- Карбункул
- Перитонит
- Синусит
- Фарингит
Еще одна причина – попадание под кожу веществ, вызывающих некроз тканей (бензин, керосин)
При костном туберкулезе может развиться холодный абсцесс мягких тканей, вызванный микобактериями туберкулеза
При абсцессе необходимо обратиться к хирургу как можно быстрее: если абсцесс прорвется не наружу, а вовнутрь, и гной попадет в ткани и разнесется с лимфой и кровью по телу, то может начаться сепсис.
Если абсцесс расположен поверхностно – наблюдается уплотнение кожи, припухлость тканей, покраснение и образование плотного узла. При надавливании человек ощущает боль. Через несколько дней образуется заполненная гноем капсула. Сложнее выявить абсцесс, если он расположен в глубоких слоях – узел может прощупываться при интенсивной пальпации, но не обязательно, а в зависимости от того, насколько далеко от поверхности находится абсцесс. Вне зависимости от того, расположен абсцесс в глубоких слоях или на поверхности, состояние больного ухудшается:
- Повышается температура тела (иногда и до 41 градуса)
- Человек чувствует постоянную слабость и недомогание
- Часто появляется головная боль
- Мучает озноб
Абсцесс, который расположен в поверхностных слоях, может прорваться, тогда гной сам выйдет наружу. В этом случае нужно аккуратно, чистыми руками, выдавить содержимое капсулы, промыть рану слабым раствором марганцовки, перевязать ее и отправляться к доктору, чтобы он исключил попадание гноя в ткани.
Пока не появилась гнойная капсула, вылечить абсцесс мягких тканей можно без хирургического вмешательства: понадобится противовоспалительная терапия и курс УВЧ. Но если заболевание не выявлено вовремя и гнойная капсула уже образовалась – нужно немедля обратиться к хирургу, чтобы он вскрыл абсцесс, удалил гной и промыл полость. Небольшие неосложненные абсцессы оперируют в амбулаторных условиях – стационар необходим, если гнойник расположен около магистральных сосудов, на лице, у пациента выявлена анаэробная инфекция, состояние больного тяжелое, имеется фоновое инфекционное заболевание или есть подозрения, что часть гноя из абсцесса уже попала в мягкие ткани и развивается сепсис.
Профилактика заключается в своевременном лечении хронических и острых заболеваний, соблюдении правил асептики и антисептики, а также в медицинской обработке ран, царапин и ссадин.
источник
Абсцесс на ноге — это следствие протекания воспаления в волосяном фолликуле и окружающих тканях. Возбудителем проблемы является золотистый стафилококк и другие воспалительные процессы в организме. Гнойники могут образовываться в любых местах. Чаще всего они появляются в области контакта тела с одеждой.
Фурункул делится на поверхностный и глубокий тип. Первый вариант располагается на коже или клетчатке, а второй локализуется в мышцах. Нагноение обычно ограничено молодой тканью, благодаря которой тело ограждает мертвую ткань от живой. В зависимости от протекания заболевания, абсцесс бывает острым и хроническим. Острые гнойнички вызываются стафилококком или стрептококком.
К признакам горячего поверхностного нагноения на ноге относят появление припухлости в проблемной области. Там же появляется и краснота на коже, болезненное место напрягается и затвердевает. Спустя неделю гнойный очаг расплавляется и происходит размягчение припухлости.
Абсцесс проявляется следующими симптомами:
- 1. Повышение температуры тела.
- 2. Озноб.
- 3. Боль в голове.
- 4. Потеря аппетита.
- 5. Общее недомогание.
Острое протекание болезни осложняется увеличением лимфатических узлов, ведущих к образованию полос красного цвета и появлений новых гнойников. Если недуг начнет распространяться с кровью по всему организму, то это грозит таким опасным осложнением, как сепсис.
Золотистый стафилококк находится на коже длительное время, не вызывая проблем, пока не появятся подходящие условия для его активизации.
К факторам, провоцирующим абсцесс можно отнести следующее:
- 1. Игнорирование правил личной гигиены.
- 2. Загрязнения кожи.
- 3. Появление на коже царапин, порезов, трещин.
- 4. Слабый иммунитет.
- 5. Обострение имеющихся болезней.
- 6. Плохое качество питания.
- 7. Нехватка витамин.
- 8. Диабет всех типов.
- 9. Гормональный сбой.
- 10. Перемерзание.
У каждого фурункула имеется свой цикл созревания:
- 1. Воспаление. В этот период маленькие прыщи не имеют четкости очертания. Немного позже они начинают расти, и наблюдается опухание. Проблемное место зудит.
- 2. Гной и некроз. Когда нарыв окончательно созревает, в середине образуется своеобразный стержень, который выходит без причины с гнойной жидкостью и отмершей тканью.
- 3. Затягивание раны. После разрыва прыщика, на месте его локализации остается кратер, который постепенно заживает.
В том случае, когда через неделю после появления фурункул не прорвало, стоит незамедлительно обратиться к специалисту за консультацией. Хирург может принять решение об операции, пока не развились осложнения или заражения крови. Здесь стоит учесть, что визит к врачу быстро и без проблем исправит сложившуюся ситуацию.
Когда фурункул созрел, то его можно вылечить медикаментозными препаратами. В самом начале лечения стоит очистить пораженное место от волосяного покрова и обработать его спиртом, после чего пораженное место обрабатывают йодом или зеленкой.
В борьбе с нагноениями отлично зарекомендовали себя мази Конькова и Вишневского. Действенным эффектом обладают Ихтиол и Фукорцин — ими обрабатывают воспаленные участки тела. Но здесь следует уточнить, что эти средства эффективны лишь на начальном этапе заболевания.
Нарыв должен лечить специалист. Запускать ситуацию нельзя, так как она может привести к тяжелым последствиям. Медики обкалывают загноившееся место обезболивающими препаратами и антибиотиками, после чего накладывают повязку, пропитанную Салициловым натрием. Подобное решение приводит к тому, что гной отторгается, и выздоровление происходит намного быстрее.
Обычно после нарывания появляется небольшое отверстие — ранка. Ее стоит регулярно обрабатывать обеззараживающими средствами и защищать стерильными повязками. Кроме того, настоятельно рекомендуется использовать мазь Левосин. На протяжении всего лечения стоит следить за тем, чтобы одежда не касалась проблемного места, и ограничить себя от занятий сортом или тяжелой физической работой, которая вызывает обильное потоотделение.
Если случай очень запущенный, и пациент поздно обратился в больницу, то врачи могут принять решение делать переливание крови. Но это происходит довольно редко, ибо зачастую достаточно стандартной обработки раны.
Не обращаться в поликлинику и лечиться дома можно только тогда, когда фурункул не вызывает опасности для здоровья пациента. Домашняя терапия заключается в том, чтобы не беспокоить гнойник и дать ему полностью вызреть. Когда прыщ лопается, а у человека поднимается температура, необходимо обратиться к врачу.

Попытки терапии абсцесса кожи на своих начальных стадиях могут быть произведены в домашних условиях. Но это возможно в том случае, если гнойная полость расположена не на лице или шее. При такой локализации, а также при нарушении общего состояния человека или наличии таких заболеваний, как сахарный диабет или различные виды иммунодефицитов, лечение проводится в хирургическом стационаре.
Чтобы представить себе процессы, которые приводят к заболеванию, рассмотрим строение кожи.
Покровная ткань человека – двухслойный орган. Сверху расположен эпидермис – ряд клеток, которые защищают от микробов, термических и химических повреждений. Нижний пласт – дерма.
В нижнем слое дермы, на границе кожи и подкожной клетчатки, лежат волосяные фолликулы, образованные соединительной тканью и кровеносными капиллярами. Они дают начало волосяным корням, которые проходят через дерму и эпидермис, выступая наружу в виде волосяных стержней. В месте, где корень переходит в стержень, в область между наружной и средней волосяными оболочками впадает 2-3 сальные железы. Рядом с местом выхода волоса на поверхность открывается устье потовой железы. Вся эта железистая ткань работает над образованием на поверхности кожи защитной пленки.
В свете этих знаний, абсцесс кожи – что это? Это гнойное воспаление, развивающееся сразу в большом объеме тканей, которое затрагивает и фолликул, и сальные железы, и близлежащую потовую железу. Подобный процесс развивается поэтапно:
- В места, где нарушена целостность кожи, попадает бактериальная флора. Вокруг этого места формируется очаг воспаления, сопровождающийся отеком и покраснением, в результате вокруг фолликула возникает возвышенность.
- В инфицированную область увеличивается приток лимфы и тканевой жидкости. Эти жидкости пытаются очистить очаг от инфекции.
- Активируется иммунная система, которая старается одновременно и убить бактерии, и отграничить очаг воспаления от здоровых тканей. В результате образуется гной – смесь лейкоцитов и других иммунных клеток, погибших бактерий, белков.
- Увеличиваясь в объеме, это содержимое повышает внутритканевое давление, и, когда оно достигает критической величины, гнойник прорывается. На этой стадии могут развиваться осложнения, связанные с попаданием чужеродных белков и инфекции в кровь.
- После вскрытия абсцесса остается кратер, который постепенно затягивается. Если гнойное воспаление проникло в слои, лежащие ниже кожи, в результате заживления образуется шрам.
Абсцесс кожи развивается в результате попадания в кожные ткани патогенных микроорганизмов. Происходит это вследствие травмы, трения или сильного загрязнения кожи. Особенно часто такая ситуация у мужчин происходит при бритье лица, подмышечных областей. У женщин причиной заноса в кожу инфекции является также бритье ног, а также удаление волос или частое трение при совершении гигиенических мероприятий в области гениталий. Вызывать патологию могут нагноившиеся гематомы, кисты. Часто кожные абсцессы появляются на месте выполненных не по правилам внутрикожных (реже), подкожных (чаще) инъекций.
Увеличивают вероятность проникновения инфекции в кожу местные и системные факторы. К местным относятся:
- повышенное потоотделение (гипергидроз);
- гиперактивность сальных желез (это характерно для состояний, сопровождающихся повышением содержания мужских половых гормонов в крови);
- врастание волос;
- попадание под кожу инородного предмета.
Системные факторы риска – в основном те, которые вызывают снижение иммунитета:
- длительное лечение стероидными гормонами (дексаметазоном, преднизолоном, например, при красной волчанке или ревматоидном артрите);
- сахарный диабет;
- после химиотерапии;
- на фоне проведений сеансов гемодиализа при хронической почечной недостаточности;
- при ВИЧ-инфекции;
- несбалансированное питание;
- переохлаждение;
- болезнь Крона и неспецифический язвенный колит.
Той инфекцией, которая является действительной причиной кожного абсцесса, является та флора, которая находится в воздухе, на коже человека, в секрете потовых или сальных желез, выделениях влагалища или оставшихся на коже частичках физиологических отправлений. Чаще всего это – золотистый стафилококк. Он является самым опасным микробом: склонен быстро распространяться в кровь, а из нее – во внутренние органы, вызывая появление в них абсцессов. Также абсцесс может вызывать:
- стрептококк;
- семейство протеев;
- кишечная палочка;
- чаще всего – сочетание стафилококковой, стрептококковой флоры и кишечной палочки.
В своем развитии заболевание проходит несколько стадий, которые отличаются по своим внешним проявлениям.
На первой стадии в месте травмы, укола или бывшей гематомы появляется покраснение, плотное и болезненное. Вначале оно маленькое, но постепенно увеличивается в размерах, достигая даже 3 см. В средине данного инфильтрата (уплотнения) всегда находится волос.
Через 3-4 дня центр уплотнения размягчается и на его месте появляется желтый или белый гнойничок, покраснение вокруг которого уже не распространяется, но все также горячо на ощупь и болезненно. На этой стадии может происходить ухудшение состояния: повышаться температура (иногда – до 40°C), снижаться аппетит, появляться слабость.
Чаще всего абсцесс самопроизвольно вскрывается, из него выделяются гнойные массы. Это сопровождается улучшением состояния как тканей в месте образования (они теряют болезненность), так и снижением температуры, исчезновением симптомов интоксикации. Если на этой стадии развились осложнения, то даже после самопроизвольного вскрытия гнойной полости улучшения не наступает.
Когда произошло отторжение гноя, оставшаяся на этом месте рана заживает. Если воспаление затронуло только кожные слои, после заживления остается небольшое светлое или темное пятно, которое вскоре исчезает. В случае разрушения более глубоких слоев, или если абсцесс был расположен на месте над костью, вследствие заживления остается рубец.
Абсцесс кожи лица возникает очень часто. Это – наиболее частая локализация гнойника, так как кожа лица наиболее богата сальными железами. Чаще всего абсцессы появляются на губе, носу, в области слухового прохода. Расположенные в области носогубного треугольника, они опасны распространением инфекции в полость черепа. Как и абсцесс кожи головы, так и его лицевая локализация часто сопровождается появлением головной боли, повышением температуры, общим недомоганием. Здесь подобные симптомы, в отличие от абсцессов другой локализации, не всегда означают развитие осложнений, но все же требуют проведения осмотра.
Местные симптомы абсцесса кожи на ноге соответствуют описанным выше. В дополнение к ним, часто развивается воспаление лимфоузлов и лимфатических сосудов, по которым от очага инфекции оттекает лимфа.
То, что обнаруженное человеком образование на коже – это кожный абсцесс, хирург, терапевт или дерматолог могут сказать уже при первичном осмотре. Но для назначения правильного лечения врачу нужно будет вскрыть образование и произвести посев его содержимого на различные питательные среды с целью определения возбудителя и его чувствительности к антибиотикам. Просто выполнить пункцию (прокол) гнойника с целью посева нецелесообразно – так можно разнести инфекцию в нижележащие ткани.
При общем нарушении состояния: повышении температуры, появлении кашля, снижении аппетита или уменьшении количества мочи проводится диагностика (ультразвуковая, рентгенологическая и лабораторная) состояния почек, печени, легких.
Зачастую лечение абсцесса кожи возможно в домашних условиях. Для этого рекомендуется вначале провести пробу с препаратом «Димексид», разведя его в четыре раза с кипяченой водой и нанеся на кожу внутренней стороны предплечья. Если через 15 минут там нет видимого покраснения, волдыря или зуда, этот препарат можно использовать для лечения гнойного процесса. Для этого:
- Разведите «Димексид» («Диметилсульфоксид») в 3-4 раза кипяченой водой.
- Намочите раствором (он будет горячим) стерильную марлю.
- Приложите марлю к гнойнику, сверху накройте полиэтиленом.
- Зафиксируйте компресс бинтом или марлевой повязкой.
Для улучшения эффекта, и при отсутствии аллергии на антибиотики, можно присыпать марлю «Пенициллином», «Цефтриаксоном», «Гентамицином» или «Ампициллином» до того, как наложить целлофан.
Можно проделать подобные же манипуляции с:
а) солевым раствором: 1 ч.л. соли на стакан кипяченой воды;
в) свежим тертым сырым картофелем;
г) натертым хозяйственным мылом, которое смешивается с 2 частями теплого молока, кипятится в течение 1,5 часов на маленьком огне до консистенции сметаны. После охлаждения его можно применять.
Подобные компрессы, кроме того, что с печеной кожурой лука, используются в течение целого дня, со сменой состава на новый каждые 3-4 часа. Лук прикладывается на 1 час 3 раза в сутки.
Внимание! Компрессы не должны быть теплыми!
Лечение абсцесса кожи врачом-хирургом проводится в случаях, если:
- кожный абсцесс появился у больного сахарным диабетом;
- гнойник появился на лице, особенно в области носогубного треугольника;
- фурункул не проходит в течение 3 суток или появилась тенденция к его увеличению;
- повысилась температура тела;
- гнойник не вскрывается;
- появились новые кожные абсцессы;
- локализация гнойника – на позвоночнике, в области ягодиц или вокруг ануса.
В этих ситуациях врач прибегает к вскрытию абсцесса скальпелем, под местной анестезией. Полость абсцесса промывается от гноя антисептиками, но потом не ушивается для профилактики повторного нагноения, а туда вводится кусочек стерильной перчатки, по которой гной будет выходить наружу. После такой небольшой операции назначаются антибиотики в таблетках.
Покраснение кожи на ноге и припухлость – яркие признаки начинающего нарыва. Такое образование ни в коем случае нельзя выдавливать.
Как и чем лечить нарыв на ноге в домашних условиях?

Основная причина большинства существующих заболеваний – это ослабленный иммунитет. Сохранить его крепким современному человеку мешают такие факторы, как стрессы, неполноценное и неправильное питание, переохлаждение. Однако не только ослабленная иммунная система может послужить причиной появления нарывов. Другим распространенным фактором являются хронические заболевания, например, сахарный диабет. Несоблюдение правило гигиены и повреждение кожи на ногах также может спровоцировать формирование нарывов. Болезнетворные бактерии (стафилококки и стрептококки) легко проникают через мелкие раны или царапины на коже, провоцируя интенсивное развитие нарыва.
Отек и покраснение участка кожи, при надавливании на который возникает боль – это и есть нарыв. Как правило, они бывают поверхностными или глубокими, а также острыми и хроническими. Основными симптомами во всех случаях выступают:
- Отек кожи;
- Покраснение;
- Боль;
- Уплотнение тканей в месте нарыва.
При остром течении нарыв обычно созревает в течение 5-7 дней и, в итоге, вскрывается самостоятельно. При поверхностных образованиях гной сразу выходит наружу, практически мгновенно симптомы исчезают и возникают все признаки выздоровления. Куда сложнее ситуация обстоит при глубоких нарывах: попадание гноя в глубокие слои эпидермиса может вызывать сильное воспаление тканей, а иногда и заражение крови.
Прежде, чем лечить нарыв на ноге, следует уяснить, что самолечение в данном случае является весьма опасным занятием. Возможными осложнениями неправильного лечения или его отсутствия могут стать:
- Остеомиелит;
- Распространение инфекции на сухожилия;
- Выпадение ногтя (при образования нарыва возле ногтевой пластины или под ней);
- Паралич;
- Гангрена.
Даже при появлении небольшой припухлости на коже ноги поспешите обратиться к врачу с вопросом, как лечить нарыв на ноге, поскольку инфекция в организме при ослабленном иммунитете может нанести серьезный вред здоровью.
Главная задача в данном случае – это ускорить процесс вскрытия нарыва. Выполнять это в домашних условиях опасно. Хирургическое вскрытие показано лишь при глубоких нарывах и в тех случаях, когда образование долго не вскрывается. Как лечить нарыв на ноге оперативным способом?
В нижеприведенном видео — рецепты народных средств для лечения нарыва:
Хирург выполняет небольшой надрез на нарыве скальпелем и очищает полость от гноя, после чего рана обрабатывается антисептическими растворами. Для уменьшения болевого синдрома перед процедурой в больной палец вводится обезболивающий препарат. Говоря о том, чем лечить нарыв на ноге в домашних условиях, можно предложить следующие средства:
- Теплые ванны. Погрузите больную ногу в емкость с теплой водой (38-40 градусов), добавив при желании морскую соль или пищевую соду. Продолжительность процедуры – 7-10 минут;
- Мумие. Обработайте нарыв перекисью водорода. Растворите в 1 чайной ложке воды 1 грамм мумие. Смоченный в растворе тампон приложите к нарыву, а сверху приложите вату с облепиховым маслом и перевяжите. Держите несколько часов;
- Масло пихты. Смешайте в равных пропорциях пихтовое масло и мазь Вишневского. Слой смеси наложите на нарыв, прикройте компрессной бумагой и перевяжите. Через 6-8 часов снимите повязку;
- Подорожник. Свежий лист подорожника измельчите в кашицу и наложите на нарыв, сверху закрепив пищевую пленку и бинт.
Используйте предложенные выше средства до тех пор, пока нарыв не созреет и, гной не выйдет наружу. После этого обязательно очистите рану от гноя и обработайте ее перекисью водорода или мирамистином.
Некоторые люди сталкиваются с периодическим появлением нарывов на ногах и других участках тела. Чтобы устранить эту проблему, воспользуйтесь следующими мерами профилактики:
- Тщательно дезинфицируйте любые повреждения на коже ног;
- После купания смазывайте ноги кремом;
- Аккуратно обрабатывайте ногти на ногах;
- Принимайте витамины.
-
Как лечить чирей на ноге Нередко болезненные чирьи образуются на ногах. Это связано с постоянным нахождением человека в условиях пыли и грязи, особенно высок риск…
-
Как лечить фурункул на ноге Фурункулез является острым воспалительным заболеванием, поражающим волосяные мешочки. Поскольку кожа ног часто подвергаются загрязнению и травмированию, именно здесь чаще локализуются…
-
Чем лечить ожог с волдырем После ожога кожи, в особенности, термического, на коже появляются волдыри. Многие из нас пытаются удалить их, тем самым делая еще…
-
Как лечить абсцесс Абсцесс входит в группу гнойно-воспалительных заболеваний и зачастую требует хирургического вмешательства. Однако существуют и менее инвазивные способы борьбы с проблемой.…
-
Как лечить фурункул на лице Появившиеся воспаления на лице, заполненные гноем, зачастую путают с прыщами. Однако в отличие от последних фурункул – более опасное явление.…
Наверняка многим знакома такая проблема, когда после повреждений эпидермиса – ранок, ссадин, порезов, на пальцах образовывался болезненный, гнойный нарыв. Согласно медицинской терминологии, нарыв на пальце ноги или руки называется панариций или паронихий. Панариций – острый воспалительный процесс мягких тканей (кожного покрова и подкожных тканей), при котором отмечается покраснение, сильная боль и припухлость области возле ногтевой пластины. Воспалительный процесс, который возник по причине
инфицирования очага гноеродными патогенными микроорганизмами – стрепто- стафилококками, приводит к образованию полости, которая заполняется гноем, а, как известно, гнойный экссудат является продуктом жизнедеятельности бактерий.
Если не приступить к лечению на ранних стадиях, воспалительный процесс переходит в более глубокие шары эпидермиса, с последующим поражением соседних тканей, сухожилий, костных и мышечных структур. В тяжелых случаях возможен некроз тканей и заражение крови.
Панариций принято классифицировать на:
- 1. Подкожный (возникает на тыльной стороне пальца ноги или руки)
- 2. Кожный (характеризуется воспалением кожи пальцев) .
- 3. Околоногтевой (паронихий).
- 4. Ногтевой или подногтевой (поражаются мягкие ткани, которые расположены под ногтевой пластиной).
- 5. Суставный (гнойный артрит сустава, который соединяет между собой два пальца).
- 6. Костно-суставный (является осложнением суставной формы заболевания).
- 7. Герпетический (вызывается вирусом герпеса и не имеет ярко выраженных клинических проявлений.
- 8. Костный (самостоятельная форма, которая возникает в результате повреждения костных структур).
- 9. Пандактилит – самая тяжелая, запущенная форма панариция, при которой воспалительный процесс переходит на соседние ткани, кожу, сухожилия, связки.
Как уже было отмечено, данная патология развивается в результате повреждения мягких тканей и их инфицирования патогенной микрофлорой. Реже панариций может возникнуть без каких-либо предшествующих травм эпидермиса.
К основным причинам развития данной патологии можно отнести:
- Порезы, ссадины, проколы, занозы, различные травмы мягких тканей;
- Попадание инородных тел под кожу;
- Некачественный маникюр, педикюр;
- Грибковые инфекции стоп и ногтей;
- Вросший ноготь, который приводит к повреждению мягких тканей;
- Сахарный диабет;
- Тромбофлебит вен.
- Нарушение кровообращения стоп.
Нередко причиной появления нагноений также может являться слишком сухая, шелушащая кожа, которая может трескаться, и именно через трещины проникают бактерии, которые приводят к развитию недуга. Как правило, наиболее часто диагностируют панариций большого пальца ноги.
- 1. Повышение температуры тела.
- 2. Сильная отечность, покраснение поврежденного пальца. Повышается местная температура кожного покрова в области поражения.
- 3. Резкая, пронзающая, пульсирующая боль в районе пальца, даже при малейшем прикосновении к нему.
- 4. Снижение подвижности пальца.
- 5. Изменение цвета ногтевой пластины и ее неплотное прилегание к ногтевому ложе.
Нарыв на ноге, лечение заключается в комплексном лечении, которое зависит от степени поражения. При появлении первых симптомов нарыва, чтобы не усугубить состояние, не стоит заниматься самолечением и тем более пытаться вскрыть, разрезать или прижигать нарыв самостоятельно. Консервативные методики применяют на ранних стадиях заболевания и только под контролем лечащего врача. К развитию воспалительного процесса приводят стафилококки и стрептококки, а как известно, данная группа микроорганизмов не реагирует на большинство лекарственных препаратов, и, чтобы правильно подобрать направление медикаментозного лечения, необходимо провести комплексный осмотр и провести лабораторное исследование гнойного экссудата. Выбор лечения зависит от степени поражения и от глубины воспалительного процесса.
К основным методам консервативного лечения относят:
- 1. Медикаментозное лечение с применением лекарственных препаратов общего и местного воздействия.
- 2. Ежедневные теплые ванночки.
- 3. Лечебные компрессы.
- 4. Средства народной медицины.
Если диагноз поставлен вовремя и своевременно назначено правильное и эффективное лечение, устранить симптомы недуга и купировать воспалительный процесс можно не прибегая к оперативному вмешательству. Хирургическое лечение зависит от вида панариция, стадии заболевания. Оперативное лечение проходит с применением местного наркоза, под воздействием которого хирург делает небольшой надрез, удаляет омертвевший эпидермис, чтобы предотвратить распространение воспалительного процесса на соседние ткани, полностью очищает образовавшеюся полость от гнойного экссудата и вводит антибиотик. Гной под ногтем на ноге, лечение проводят только оперативным методом. При ногтевом панариции удаляют поврежденную ногтевую пластину. После оперативного вмешательства пациентам назначают ранозаживляющие лечебные повязки и компрессы. При пандактилите проводят ампутацию поврежденного пальца на ноге.
Медикаментозное лечение основано на приеме антибактериальных, антисептических, противовоспалительных препаратов и антибиотиков, если инфекция вызвана стрептококками или стафилококковыми бактериями. В любом случае, выбор медикаментозного препарата, как для местного, так и для общего воздействия зависит от вида патогенной флоры, которая является причиной развития воспалительного процесса. Если инфекция вызвана грибковыми бактериями, назначают противогрибковые препараты. Помимо медикаментозных средств общего воздействия, назначают препараты местного воздействия. На пораженные участки накладывают лечебные антибактериальные мази, крема, компрессы и примочки.

Гной на пальце ноги можно вытянуть с применением средств нетрадиционной медицины, но, перед тем, как приступить к лечению, чтобы не вызвать осложнения, необходимо проконсультироваться с лечащим врачом. Ускорить отток и выведение гноя помогут ванночки на основе лечебных трав – календулы, эвкалипта, эхинацеи, чистотела, листьев крапивы, одуванчика. При гнойном воспалительном процессе поможет сок алоэ, чистотела или кашица из запеченного лука, которую прикладывают к пораженному участку. Чтобы приготовить целебную луковую кашицу, небольшую головку репчатого лука запекают в духовом шкафу или отваривают в молоке, измельчают и прикладывают на несколько часов к пораженному участку.
Лечение панариция в домашних условиях также возможно при помощи свеклы. Свеклу небольшого размера натирают на мелкой терке и прикладывают полученную кашицу к месту воспаления, фиксируя марлевой повязкой, которую меняют каждые 3-4 часа.
Еще одним популярным средством лечения панариция является чеснок. Среднюю головку чеснока измельчают под прессом, после чего образовавшуюся кашицу заливают небольшим количеством теплой воды, температура которой не должна превышать 70-80 градусов. Емкость накрывают крышкой и через 5-7 минут на пораженный палец накладывают лечебную кашицу, хорошо зафиксировав ее марлевой повязкой. Компресс выдерживают 1.5-2 часа. Такую процедуру рекомендуется проводить 2-3 раза в день
Если появился гной на пальце, ускорить созревание нарыва и стимулировать выход экссудата наружу можно касторовым маслом. Бутылочку с маслом прогревают в теплой воде, обильно промачивают бинт или марлю и прикладывают их к месту гнойного нарыва. Повязку необходимо менять каждые два часа. Очень эффективным средством для лечения гнойного нарыва на пальце является мазь Вишневского. Компрессы на ее основе прикладывают ежедневно, меняя повязку каждые 6-8 часов.
Во время всего периода лечения необходимо постоянно следить за состоянием нарыва на пальце ноги и избегать любых повреждений или травм кожи. Если же произошло повреждение эпидермиса, участок незамедлительно продезинфицировать спиртовой настойкой йода, зеленкой или любым другим антисептическим препаратом. При ухудшении общего состояния или увеличении гнойного нарыва, чтобы не допустить развития осложнений, не стоит затягивать с визитом к врачу.
Фурункулом или чирьем называется воспалительный процесс, во время которого накапливается гной в воспаленном фолликуле и окружающих его тканях. На ноге фурункул образуется в любом месте, но чаще всего в там, где присутствует ежедневный контакт с одеждой и где растут волосы. Инфекция, попадая в организм, вызывает отечность, покраснение и болезненность в пораженном участке кожи. Если одновременно с гнойничком повысилась температура или появилась слабость, тошнота следует немедленно обращаться за медицинской помощью.
- Причины возникновения фурункула на ноге
- Факторы риска
- Признаки фурункула
- Важность обращения к врачу
- Диагностика и лечение фурункула на ногах
- Методики лечения
- Действенные рецепты
- Пластины из чеснока
- Смесь из меда и желтка
- Пихтовое масло с мазью
- Алоэ
- Возможные осложнения
- Профилактические меры
Хотя многие фурункулы небольшие в размерах и часто проходят сами собой, не стоит откладывать их лечение, ведь последствия бывают очень тяжелыми. Причинами возникновения фурункулов есть инфекция, которая может проникать в организм при определенных условиях.
В большинстве случаев фурункулы располагаются на поверхности ног, преимущественно под коленом, в области ягодиц, на бедрах. Патогенные микроорганизмы проникают в основном через миротрещинки и различные царапины на коже. При расчесывании болезненного бугорка инфекция легко проникает внутрь, особенно если фурункулы располагаются на ногах.
Как правило, основным возбудителем гнойного процесса на коже есть золотистый стафилококк. Такие микробы присутствуют практически у каждого человека, но их интенсивное размножение и рост начинается из-за следующих благоприятных факторов:
- плохая гигиена тела;
- мелкие порезы, ссадины и травмы кожных покровов;
- сниженный иммунитет;
- неполноценное питание;
- авитаминоз;
- неполадки в процессе обмена веществ;
- сахарный диабет и другие заболевания.
На ноге гнойник образуется в несколько этапов. В воспаленном месте сразу возникает небольшая припухлость и слабый зуд, затем появляется нарыв, краснота и отек в пораженном месте. Цвет меняется на темно-багровый, а узелок становится плотным и болезненным. Далее в средине гнойного воспаления появляется стержень, может подняться температура. На последнем этапе происходит прорыв гнойника и выход всего содержимого наружу.
Среди первых признаков фурункула выделяют:
- сильный зуд кожных покровов;
- небольшой бугорок или припухлость на теле;
- проявление красноты;
- стержень в виде белой точки посредине образования;
- прорыв фурункула и выделение гнойных и серозных масс.
Любое ухудшение самочувствия, выраженная болезненность, высокая температура должны стать поводом к немедленному визиту к врачу.
Поскольку фурункул на ноге и в любом другом месте является гнойным процессом, инфекция легко может проникнуть в другие важные органы вместе с кровью и лимфой. Нельзя игнорировать первые признаки кожного заболевания, ведь часто при несвоевременном обращении к врачу развиваются серьезные осложнения. Когда болезненное образование не прорывает в течение недели, нужно обратиться к хирургу, который поможет открыть его и извлечь гной. На начальных стадиях лучше обратиться к дерматовенерологу.
Для подтверждения диагноза доктору достаточно стандартного осмотра. В тяжелых случаях назначают другие современные методы обследования, а если фурункул долго не заживает, понадобится сдать кровь на анализ для проверки на уровень сахара. Если гнойничок на ноге только один, скорее всего, понадобится домашнее лечение, а в случае множественных высыпаний пациента направляют в стационар.
Лечение зависит от стадии развития и количества гнойников. Первое правило успешной терапии запрещает выдавливать фурункулы, что может привести к еще большему числу гнойников. Когда гнойный процесс не проходит самостоятельно, назначают антибиотики. Медикаментозное и народное лечение в домашних условиях разрешается только на начальных стадиях при отсутствии осложнений.
Если содержимое гнойника не может выйти наружу или появились другие опасные для больного симптомы, назначают оперативное вмешательство.
Сразу после появления чирья его следует обработать вокруг спиртом, предварительно устранив с пораженного места волосы. Далее сам гнойничок смазывают раствором йода или зеленки. Антибактериальный эффект оказывают фукорцин, а также помогает созреть стержню и выйти гнойному содержимому ихтиоловая мазь. При первых симптомах используют мазь Вишневского, которая тоже способствует вытягиванию гноя.
Антибактериальные препараты назначаются в виде инъекций или таблеток. Специалисты рекомендуют принимать цефалексин, метронидазол и другие. Если уплотнение очень болезненное и не может прорваться, во время операции делают надрез, обработав воспаленный участок анестезирующими средствами. По необходимости накладывают швы. После разреза остается рана, которую нужно тщательно обрабатывать антисептиками. Для этого прикладывают компрессы с мазью, к примеру, тетрациклиновая или гентамициновая, чтобы предупредить повторное инфицирование.
Народная медицина направлена на устранение воспалительного процесса и скорейшего выхода гнойного содержимого. Чаще всего используют различные травяные отвары и настои, а также примочки из них. Перед домашним лечением лучше проконсультироваться с доктором и подобрать самые эффективные методы народного или традиционного лечения. Обычно для терапии фурункула на ноге достаточно продезинфицировать бугорок и приложить повязку со специальной мазью или смесью из природных компонентов народной медицины.
Много простых и доступных для каждого продуктов помогают убрать чирей на начальных этапах.
Распространенным продуктом для ускорения отхождения гноя и созревания стержня есть чеснок, тонкие пластины из которого прикладывают к больному месту на ноге. Процедуру повторяют каждые три часа.
Понадобится один яичный желток, немного натурального меда и ржаной муки, чтобы получилась мягкая лепешка. Народное средство прикладывают к ноге на пораженный участок, а сверху закрепляют бинтом.
Взять немного мази Вишневского и добавить в равных пропорциях пихтовое масло. Аккуратно нанести на фурункул и прикрепить лейкопластырем поверх тканевой или марлевой повязки.
Хорошо справляется с гнойным процессом растение алоэ, кашицу из которого наносят на воспаленный участок кожи.
В запущенных случаях фурункул приводит к заражению крови. Если инфекция проникает близко к головному мозгу, есть риск развития менингита. Лихорадка, тошнота и рвота, а также резкое ухудшение самочувствия могут быть симптомами серьезной патологии. Результатом деятельности микробов в головном мозгу становится опасный для жизни больного энцефалит. Самыми опасными есть гнойники в носу, возле уха и на лице, но запущенный гнойный процесс на ноге может стать поводом для оперативного вмешательства.
Чтобы не допустить развитие фурункулов на ноге и в других участках тела, следует придерживаться таких правил:
- любую рану или разрез нужно сразу же обработать антисептиком;
- важно после мытья увлажнять ноги при помощи крема;
- следить за ежедневной гиеной всего тела;
- не допускать хронических процессов в организме;
- правильно питаться и принимать комплексы витаминов.
Фурункул является серьезным заболеванием и не стоит надеяться на самолечение, а тем более выдавливать нарыв. Если гнойник на ноге один, то он при правильном обращении не представляет никакой угрозы для здоровья человека, но множественные высыпания должны лечиться под строгим наблюдением врача. Если устранить причины кожного заболевания, можно навсегда избавиться от неприятных высыпаний.

В отличие от гнойников внутренних органов, абсцесс мягких тканей конечностей находится практически поверхностно, и его диагностика не осложнена. Но в некоторых спорных случаях приходится прибегать к дополнительным инструментальным методам диагностики.
Лечение абсцесса мягких тканей конечностей – хирургическое: абсцесс вскрывают, гной удаляют. Консервативная терапия также привлекается, но это дополнительный метод лечения.

Зачастую такой гнойник формируется в толстых массивах мягких тканей – в области предплечья, надплечья, бедра, голени.
Абсцесс мягких тканей конечностей может возникнуть в любом возрасте – начиная от раннего периода после рождения и заканчивая глубокой старостью. В последнем случае заболеваемость снижается, так как в силу возрастных изменений реактивность тканей снижается.
Непосредственной причиной формирования абсцесса мягких тканей конечностей является болезнетворная микрофлора. Это могут быть возбудители:
- неспецифические – они провоцируют развитие ряда различных гнойно-воспалительных инфекционных патологий;
- специфические – такие инфекционные агенты вызывают только определенные инфекционные патологии, которые не могут быть вызваны другими возбудителями.
Абсцесс мягких тканей конечностей развивается, как правило, при попадании в них гноеродных микроорганизмов – но и негноеродная патогенная микрофлора также может спровоцировать его развитие. Как показывают результаты посевов, практически любой инфекционный агент, попав в подкожную жировую клетчатку или мышцы, способен запустить в них процесс нагноения. Чаще всего это такие возбудители, как:
- стафилококки – золотистый, эпидермальный, сапрофитный, гемолитический;
- стрептококки. В основном это так называемые факультативные анаэробы (те, которые для размножения и развития требуют бескислородной среды), хотя формирование абсцесса могут спровоцировать и аэробы (они способны развиваться в кислородосодержащей среде);
- представители кишечных инфекций – в первую очередь, это кишечная палочка;
- протей;
- синегнойная палочка;
- клебсиеллы;
- менингококки;
- гонококки;
- пневмококки;
- шигеллы;
- сальмонеллы;
- микобактерии туберкулеза.
Но, как демонстрируют результаты посевов, роль в формировании абсцесса мягких тканей конечностей зачастую играет микс инфекционных возбудителей – двух или больше. Приблизительно в 25% всех случаев этой патологии в гное обнаруживается стафилококковая инфекция.
Абсцесс мягких тканей конечностей может быть:
В первом случае патогенная микрофлора попадает изначально в мягкие ткани и провоцирует их нагноение. Во втором случае инфекционный агент распространяется на подкожную жировую клетчатку и мышечные массивы конечностей из инфекционных очагов, которые до этого уже существовали в организме.
Если развилась костно-суставная форма туберкулеза, может возникнуть так называемый «холодный» абсцесс мягких тканей конечностей. Гной затекает в них из первичного очага, организм ограничивает его от здоровых тканей при помощи пиогенной мембраны, таким путем формируется абсцесс.
Как правило, проникновение гноеродных микроорганизмов в мягкие ткани конечностей происходит в случае повреждения их кожных покровов при:
-
ранениях – резаных, рубленых, колотых, укушенных, огнестрельных, раздробленных;
- микротравмах – ссадинах, царапинах;
- ожогах – термических (возникают при воздействии на мягкие ткани открытого огня или горячей жидкости) и химических (образуются при воздействии на них агрессивных химических соединений);
- обморожениях;
- открытых переломах;
- медицинских манипуляциях.
Инфицирование мягких тканей конечностей с образованием абсцесса, которое наблюдается при проведении медицинских манипуляций, возникает, если такие манипуляции были проведены с нарушением правил асептики. Чаще всего это наблюдается при нарушении правил стерилизации инструментария. Такие медицинские процедуры могут быть как диагностические, так и лечебные.
Инфицирование мягких тканей конечностей с последующим возникновением абсцесса чаще всего происходит при таких диагностических процедурах, как:
- диагностическая пункция тканей;
- биопсия – забор фрагментов тканей с целью диагностики.
Аналогичное инфицирование может произойти и при лечебных манипуляциях на тканях – зачастую это:
- удаление новообразований;
- пластические операции.
Вторичный абсцесс мягких тканей конечностей образуется в случае, если в организме уже развились такие острые гнойно-воспалительные патологии, как:
- фурункул – гнойное воспаление волосяного мешочка;
- карбункул – гнойно-воспалительное поражение волосяного мешочка с вовлечением соседних мягких тканей;
- фурункулез – образование нескольких фурункулов;
- карбункулез – формирование нескольких карбункулов;
- абсцесс другой локации;
- флегмона любой локализации;
- пиодермия – поражение поверхностных слоев кожи в виде маленьких множественных гнойных очагов;
- гнойная рана;
- гнойная ангина – образование гноя в лакунах небных миндалин;
- плеврит – воспалительное поражение плевры;
- перикардит – воспаление перикарда (сердечной сумки);
- перитонит – воспалительный процесс в листках брюшины. Он нередко гнойный, но банальный катаральный перитонит без нагноения также может быть причиной попадания микроорганизмов в кровь, а с ними – миграции в мягкие ткани конечностей с последующим формированием абсцесса.
Причиной формирования абсцесса мягких тканей конечностей могут стать и хронические очаги инфекции – чаще всего это:
- фронтит – воспаление лобных пазух;
- гайморит – воспалительное поражение гайморовых пазух;
- этмоидит – патологический процесс воспалительной природы в пазухах решетчатой кости;
- сфеноидит – воспаление ячеек клиновидной кости;
- фарингит – воспаление слизистой, выстилающей глотку

Отдельный случай – формирование абсцесса мягких тканей конечностей при нагноении гематомы (скопления крови). Кровь – одна из лучших сред для роста и размножения микроорганизмов. Изначально гематома сама по себе стерильна, но патогенные бактерии, попав к ней гематогенным, лимфогенным или контактным путем, инфицируют ее.
Выделен ряд факторов, которые непосредственной причиной описываемой патологии не являются, но способствуют ее возникновению. Это такие группы факторов, как:
- сосудистые;
- обменные;
- эндокринные
- соматические;
- иммунные.
Расстройство периферического кровообращения из-за сосудистых проблем ведет к ухудшению кровоснабжения тканей, они хуже восстанавливаются, также из-за этого страдает местный иммунитет – шансы возникновения гнойника возрастают.
Сбои любых обменных процессов чреваты формированием абсцесса мягких тканей конечностей по тем же причинам – из-за нарушения тканевого метаболизма.
Из эндокринных нарушений наибольшее значение для формирования абсцесса мягких тканей конечностей имеет сахарный диабет – нарушение углеводного обмена из-за нехватки инсулина. Больные с сахарным диабетом особенно тяжело переносят гнойно-воспалительные процессы, так как регенерация тканей у них ухудшается в несколько раз.
Несколько меньшее значение имеют такие эндокринные нарушения, как:
- гипотиреоз – снижение выработки гормонов щитовидной железы;
- гипертиреоз – усиленный синтез тиреоидных гормонов.
Соматические заболевания играют опосредованную роль в возникновении гнойно-воспалительных патологий в целом и абсцесса мягких тканей конечностей в частности. На их фоне ослабевает резистентность организма к пагубному влиянию инфекционного агента. Такими способствующими патологиями могут быть заболевания любых органов:
- ишемическая болезнь сердца (ИБС) – кислородное голодание сердечной мышцы из-за нарушения сердечного кровотока;
- бронхиальная астма – поражение дыхательных путей, проявляющееся приступами одышки и удушья;
- язвенная болезнь желудка и 12-перстной кишки – глубокий дефект их стенки;
- гепатит – воспалительное поражение паренхимы печени
Риск развития абсцесса мягких тканей конечностей увеличивается при снижении резистентности организма (местного и общего иммунитета).
Инфекционный агент может попасть в мягкие ткани конечностей несколькими путями:
- гематогенным – с током крови;
- лимфогенным – с током лимфы;
- контактным – непосредственно мигрируя из соседних тканей.
Период адаптации возбудителей в тканях довольно короткий – в среднем от нескольких часов до 1-1,5 дня. После этого инфекционный агент активизируется, начинает размножаться и выделять продукты своей жизнедеятельности в ткани.
Они, а также продукты распада погибших микробных тел провоцируют раздражение подкожной жировой клетчатки и мышечных тканей конечностей. Срабатывает местный иммунитет, к очагу инфекции в тканях поступают клетки иммунной системы – в основном лейкоциты и макрофаги (клетки-пожиратели, поглощающие микробные тела). Гной, который образуется при формировании абсцесса – это тела лейкоцитов. Его количество накапливается, одновременно организм пытается отграничить гнойное содержимое от здоровых тканей – в результате этого формируется пиогенная мембрана, возникает полость гнойника.
Разница между абсцессом мягких тканей конечностей и другими гнойно-воспалительными патологиями заключается в наличии так называемой инфильтративной капсулы, которая образует полость гнойника (ее другое название – пиогенная мембрана). Капсула абсцесса мягких тканей конечностей образуется вследствие инфильтративных процессов в тканях, которые непосредственно граничат с гноем. Если бы такая капсула отсутствовала, количество осложнений, связанных с распространением гноя из абсцесса на здоровые ткани, увеличилось бы в 3-5 раз.
Пиогенная мембрана обладает небольшим запасом прочности – она довольно тонкая и легко прорывается, гнойное содержимое проникает в окружающие ткани.
Причины разрушения капсулы следующие:
- накопление значительного количества гнойного экссудата – ему становится «тесно» в ограниченном пространстве абсцесса;
- увеличение давления гноя в гнойнике;
- истончение капсулы – ее ткани подвергаются атаке элементов иммунной системы организмы.
При прорыве абсцесса гной проникает в окружающую клетчатку или межмышечные пространства пораженной конечности по принципу наименьшего сопротивления, хотя в ряде случаев он «прокладывает» себе дорогу в виде свища (патологического хода), разъедая мягкие ткани.
Абсцесс мягких тканей конечностей это типичный гнойно-воспалительный процесс. Он характеризуется местными и общими проявлениями.
Местные симптомы описываемого заболевания это:
- припухлость;
- покраснение кожи над абсцессом;
- повышение местной температуры тела;
- болевой синдром;
- нарушение функций конечности.
Характеристики болей:
- по локализации – в области гнойника;
- по распространению – сперва локальные, затем могут охватывать соседние ткани;
- по характеру – дергающие;
- по интенсивности – сперва слабые, по мере накопления гноя усиливаются;
- по возникновению – развиваются практически сразу с формированием абсцесса.

Если абсцесс расположен в мягких тканях поверхностно, то описанные симптомы проявляются отчетливо. При выраженной жировой клетчатке, а также при формировании абсцесса в глубине мышечных массивов местная симптоматика может сглаживаться, более выраженными будут общие симптомы, что вносит путаницу в диагностику.
Признаки нарушения общего состояния организма наблюдаются из-за интоксикационного синдрома – по причине попадания токсических продуктов жизнедеятельности микроорганизмов в кровь, а с ней – в другие органы и ткани. Симптоматика следующая:
- повышение температуры тела – в среднем до 37,8-38,5 градусов по Цельсию. Иногда температура тела способна подниматься до 40 градусов и сопровождаться ознобом. Это может наблюдаться при больших размерах гнойника или высокой патогенности микроорганизмов (способности спровоцировать инфекционный процесс);
- общая слабость;
- недомогание;
- ухудшение трудоспособности – в одинаковой мере физической и умственной;
- ухудшение аппетита.
Диагноз ставят на основании жалоб пациента, данных анамнеза (перенесенного инфекционного заболевания, медицинской манипуляции, травмирования и так далее), а также дополнительных методов исследования.
При физикальном исследовании определяется следующее:
-
при осмотре – область абсцесса опухшая, отечность тканей конечности может быть несоизмеримо больше, чем сам гнойник. Кожа в месте поражения горячая на ощупь. При поверхностном расположении абсцесса и переполнении полости гнойника патологическими массами кожа над абсцессом утончается, под ней виден гной;
- при пальпации (прощупывании) – отечность мягких тканей пальпаторно подтверждается, определяются повышение местной температуры тела и выраженная болезненность. Также отмечается флюктуация – характерные «волны» под пальцами при нажимании на место расположения гнойного очага.
При просьбе врача сделать движения рукой или ногой пациент щадит пораженную конечность.
Инструментальные методы, которые могут пригодиться в диагностике абсцесса мягких тканей конечностей, это:
- диагностическая пункция – выполняется, когда имеются симптомы интоксикации, но местные признаки гнойника весьма сомнительны. Это может наблюдаться при глубоком расположении абсцесса в мягких тканях конечностей. В этом случае после обработки кожи над абсцессом проводят прокол мягких тканей стерильной иглой на шприце, гной при его наличии отсасывают, отправляют в лабораторию для изучения;
- ультразвуковое исследование (УЗИ) – выполняется с той же целю;
- рентгенологическое исследование – проводится при подозрении на формирование «холодного» абсцесса.
Лабораторные методы исследования, применяемые в диагностике абсцессаза мягких тканей конечностей, следующие:
-
общий анализ крови – существенное повышение количества лейкоцитов указывает на возможность возникновения гнойного процесса в организме. Также отмечается увеличение СОЭ;
- ПЦР-диагностика туберкулеза – проводится при подозрении на туберкулезное происхождение гнойника;
- бактериоскопическое исследование – пунктат изучают под микроскопом, в нем идентифицируют инфекционный агент, спровоцировавший формирование абсцесса;
- бактериологическое исследование – делают посев пунктата на питательные среды, по выросшим колониям делают вывод про вид возбудителя. Также при помощи этого метода определяют чувствительность возбудителя к антибактериальным препаратам, что имеет значение для последующих врачебных назначений.
Дифференциальную диагностику абсцесса мягких тканей конечностей проводят с такими заболеваниями и патологическими состояниями, как:
Чаще всего развиваются следующие осложнения абсцесса мягких тканей:
- флегмона;
- аррозивное кровотечение – возникает из-за того, что гнойный процесс разъедает стенку кровеносного сосуда;
-
неврит – воспаление нерва, которое наблюдается в случае, если в патологический процесс вовлекается нервный ствол;
- лимфаденит – воспаление лимфоузлов;
- лимфангит – воспаление лимфатических сосудов;
- остеомиелит – гнойное расплавление подлежащей кости;
- артрит – воспалительное поражение сустава, который находится недалеко от абсцесса мягких тканей конечностей.
Абсцесс мягких тканей конечностей ликвидируют при помощи хирургического вмешательства. Если абсцесс небольшой, то его вскрывают в гнойной перевязочной хирургического стационара или поликлинического отделения. Большие абсцессы и те, которые находятся глубоко в мышечных массивах конечностей, вскрывают в условиях гнойной операционной, так как может понадобиться анестезиологическое обеспечение.
Схема операции следующая:
-
делают разрез тканей над абсцессом;
- удаляют гной;
- проводят ревизию полости на предмет дополнительных «карманов»;
- соединительнотканные перемычки при этом разрушают;
- проводят санацию полости гнойника с помощью асептических растворов;
- полость абсцесса дренируют – в него вводят полихлорвиниловые трубки, свободные концы которых выводит наружу для оттока остаточной жидкости;
- рану не ушивают, иногда несколько швов накладывают для сведения ее краев, чтобы она не зияла;
- накладывают асептическую повязку.
Назначения в послеоперационном периоде следующие:
- покой конечности;
- перевязки;
- антибактериальные препараты с учетом чувствительности возбудителя к антибиотикам;
- обезболивающие;
- иммуностимуляторы;
- витаминотерапия;
- инфузионная терапия – ее проводят при выраженном интоксикационном синдроме. Внутривенно капельно вводят солевые растворы, электролиты, плазму крови, свежезамороженную сыворотку.
Методами профилактики возникновения описываемой патологии являются:
-
своевременная обработка ран;
- своевременное адекватное лечение ожогов, обморожений, открытых переломов;
- неукоснительное соблюдение правил асептики при проведении медицинских манипуляций;
- профилактика, своевременное выявление и ликвидация очагов инфекции в организме;
- лечение сосудистых, обменных, эндокринных, соматических болезней, которые могут способствовать развитию абсцесса;
- укрепление иммунитета.
Прогноз при абсцессе мягких тканей конечностей в целом благоприятный. Осложнения развиваются только при позднем обращении и осложнениях патологии, а также при самолечении – в частности, при «выгревании» абсцесса.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
источник
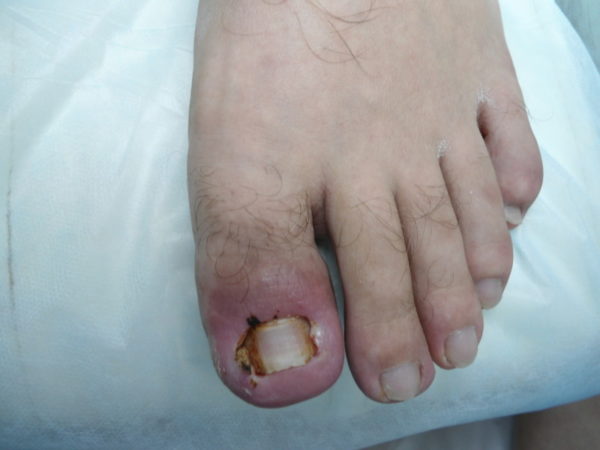
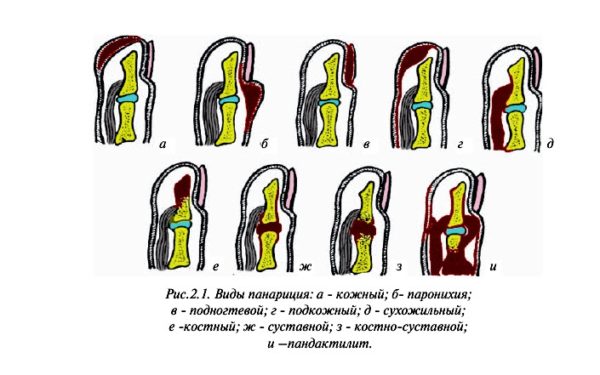
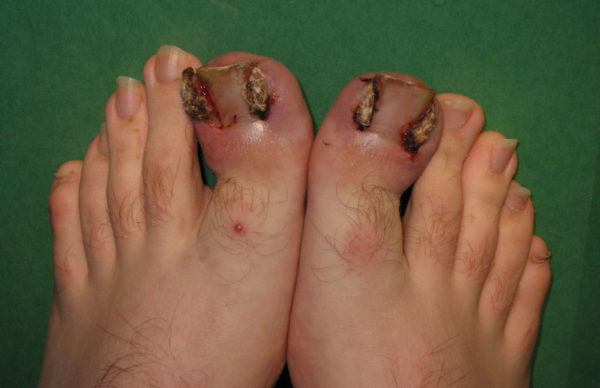

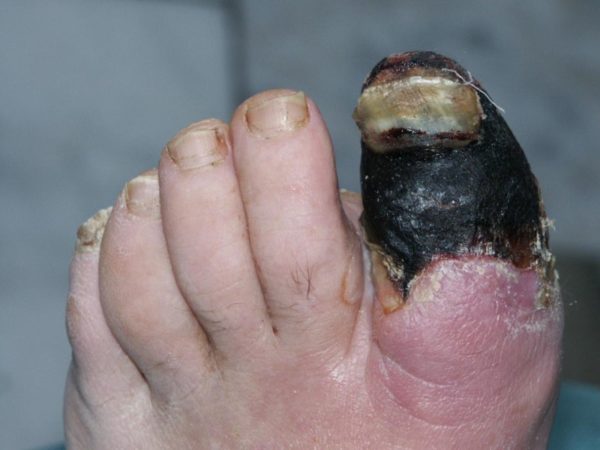

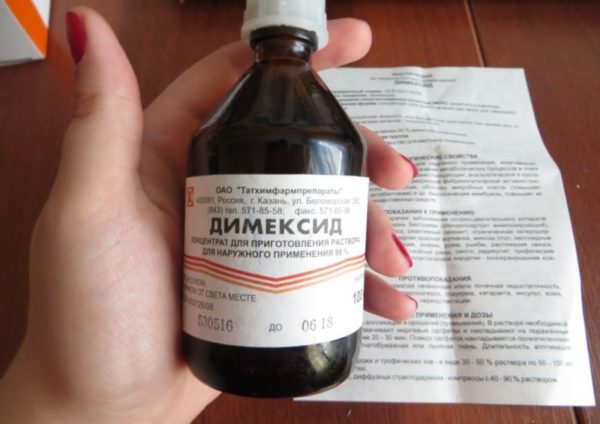
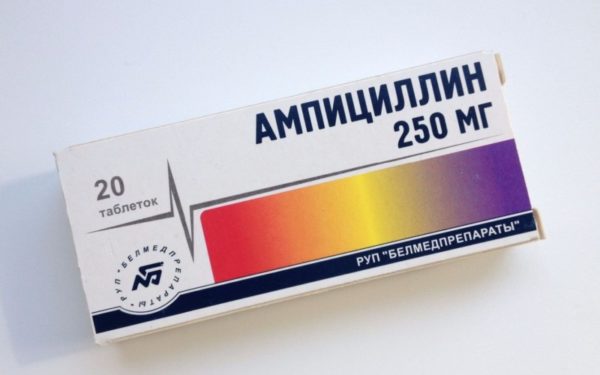
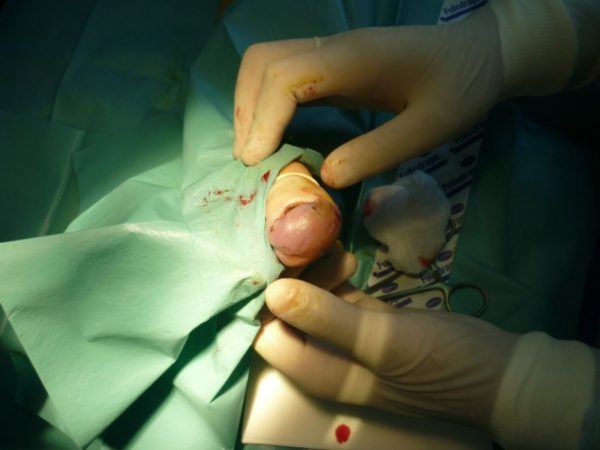




 Как лечить чирей на ноге Нередко болезненные чирьи образуются на ногах. Это связано с постоянным нахождением человека в условиях пыли и грязи, особенно высок риск…
Как лечить чирей на ноге Нередко болезненные чирьи образуются на ногах. Это связано с постоянным нахождением человека в условиях пыли и грязи, особенно высок риск… Как лечить фурункул на ноге Фурункулез является острым воспалительным заболеванием, поражающим волосяные мешочки. Поскольку кожа ног часто подвергаются загрязнению и травмированию, именно здесь чаще локализуются…
Как лечить фурункул на ноге Фурункулез является острым воспалительным заболеванием, поражающим волосяные мешочки. Поскольку кожа ног часто подвергаются загрязнению и травмированию, именно здесь чаще локализуются… Чем лечить ожог с волдырем После ожога кожи, в особенности, термического, на коже появляются волдыри. Многие из нас пытаются удалить их, тем самым делая еще…
Чем лечить ожог с волдырем После ожога кожи, в особенности, термического, на коже появляются волдыри. Многие из нас пытаются удалить их, тем самым делая еще… Как лечить абсцесс Абсцесс входит в группу гнойно-воспалительных заболеваний и зачастую требует хирургического вмешательства. Однако существуют и менее инвазивные способы борьбы с проблемой.…
Как лечить абсцесс Абсцесс входит в группу гнойно-воспалительных заболеваний и зачастую требует хирургического вмешательства. Однако существуют и менее инвазивные способы борьбы с проблемой.… Как лечить фурункул на лице Появившиеся воспаления на лице, заполненные гноем, зачастую путают с прыщами. Однако в отличие от последних фурункул – более опасное явление.…
Как лечить фурункул на лице Появившиеся воспаления на лице, заполненные гноем, зачастую путают с прыщами. Однако в отличие от последних фурункул – более опасное явление.…

 ранениях – резаных, рубленых, колотых, укушенных, огнестрельных, раздробленных;
ранениях – резаных, рубленых, колотых, укушенных, огнестрельных, раздробленных; при осмотре – область абсцесса опухшая, отечность тканей конечности может быть несоизмеримо больше, чем сам гнойник. Кожа в месте поражения горячая на ощупь. При поверхностном расположении абсцесса и переполнении полости гнойника патологическими массами кожа над абсцессом утончается, под ней виден гной;
при осмотре – область абсцесса опухшая, отечность тканей конечности может быть несоизмеримо больше, чем сам гнойник. Кожа в месте поражения горячая на ощупь. При поверхностном расположении абсцесса и переполнении полости гнойника патологическими массами кожа над абсцессом утончается, под ней виден гной; общий анализ крови – существенное повышение количества лейкоцитов указывает на возможность возникновения гнойного процесса в организме. Также отмечается увеличение СОЭ;
общий анализ крови – существенное повышение количества лейкоцитов указывает на возможность возникновения гнойного процесса в организме. Также отмечается увеличение СОЭ; неврит – воспаление нерва, которое наблюдается в случае, если в патологический процесс вовлекается нервный ствол;
неврит – воспаление нерва, которое наблюдается в случае, если в патологический процесс вовлекается нервный ствол; делают разрез тканей над абсцессом;
делают разрез тканей над абсцессом; своевременная обработка ран;
своевременная обработка ран;