По характеру проникновения микрофлоры в брюшную полость выделяют первичные перитониты и вторичные. При первичные перитонитах микрофлора попадает в брюшную полость гематогенным. лимфогенным путем или через маточные трубы. Первичные перитониты встречаются редко — приблизительно у 1% всех больных с перитонитом.
Вторичные перитониты обусловлены проникновением микрофлоры из воспалительно измененных органов брюшной полости, при перфорациях полых органов, проникающих ранениях живота и при несостоятельности швов анастомозов, наложенных во время предшествующих операций на органах брюшной полости
По этиологическому фактору выделяют перитониты, вызванные микрофлорой желудочно-кишечного тракта — кишечной палочкой, стафилококками, стрептококками, энтерококками, анаэробами. протеем и др., и микрофлорой, не имеющей отношение к желудочно-кишечному тракту- гонококками, пневмококками, туберкулезной палочкой При перитонитах, вызванных микрофлорой желудочно-кишечного тракта, из перитонеального экссудата высевают смешанную микрофлору в то время как при перитонитах вызванных микробами, не имеющими отношения к просвету желудочно-кишечного тракта, высевают монокультуру
Кроме микробных перитонитов, обусловленных проникновением в брюшную полость того или иного вида бактерий, выделяют перитониты, вызванные попаданием в брюшную полость различных неинфицированных агентов, обладающих агрессивным действием на брюшину, — крови, мочи. желчи, панкреатического сока.
Следует подчеркнуть влияние моноинфекций и ассоциативной микрофлоры на течение воспалительного процесса Процесс, вызванный моноинфекцией, протекает значительно легче, чем воспаление, обусловленное несколькими возбудителями. В таких случаях микробный компонент интоксикации получает новый уровень развития, зависящий от вида возбудителей, длительности течения инфекционного процесса и от изменений, которые вносит бактериальный фактор и кровь,
Анаэробы и аэробы играют неодинаковую роль в течении острого перитонита. Считается, что ранняя смертность наблюдается при перитоните, обусловленном полиморфными аэробами, а анаэробы ответственны за развитие поздних стадий перитонита, его осложнений.
Таким образом, гнойный перитонит в современных условиях бактериологически характеризуется сочетанной микрофлорой с высокими патогенными свойствами. При этом кишечной палочке и анаэробным неспорообразующим микроорганизмам отводится основная роль в этиологии перитонита. Посев содержимого брюшной полости на микрофлору и определение чувствительности ее к антибиотикам являются обязательными для рационального выбора антимикробных средств в лечении данной категории больных.
Правильная тактика лечения и прогноз перитонита во многом зависят от распространенности процесса. В.Д.Федоровым (1974) предложена следующая классификация по степени распространенности воспалительного процесса в брюшной полости:
А. Отграниченный (воспалительный инфильтрат, абсцесс).
Б. Неотграниченный (ограничивающих сращений нет. но процесс локализуется в одном из карманов брюшины).
2. Распространенный перитонит:
А. Диффузный (брюшина поражена на значительном протяжении. но процесс охватывает менее чем два этажа брюшной полости).
Б. Разлитой (поражена целиком вся брюшина более чем двух этажей брюшной полости).
3. Общий (тотальное поражение всего серозного покрова органов и стенок брюшной полости).
Поскольку разница между разлитым и диффузным перитонитом практически невелика и не влияет на хирургическую тактику. есть тенденция объединить эти формы распространенного перитонита а одну (рис. 1).
По характеру экссудата а брюшной полости выделяют серозный, фибринозный, фибринозно-гнойный, гнойный, геморрагический и гнилостный перитонит.
В своем клиническом течении перитонит проходит ряд стадий, разграничение которых основано на объективных проявлениях болезни в зависимости от времени, прошедшего с начала заболевания. и степени патофизиологических сдвигов в гомеостазе.
Поэтому при обозначении стадии развитая заболевания мы придерживаемся терминологии, предложенной К.С.Симоняном (1971), хотя и даем для каждой стадии четкую временную характеристику.
С клинической точки зрения стадии течения перитонита характеризуются следующими признаками:
1. Реактивная (первые 24 часа) — стадия максимального выражения местных проявлений: резкий болевой синдром, защитное напряжение мышц. рефлекторная рвота, учащение пульса, повышение артериального давления, учащение дыхания. Характерны также повышение температуры s пределах 38,0 градусов и умеренно выраженный токсическим сдвиг в формуле крови.
К местным проявлениям защитной реакции организма относят отек и инфильтрацию близлежащих органов (большого сальника. петли кишки или ее брыжейки), выпадение фибрина, способствующие склеиванию органов вокруг очага инфекции и его отграничению
2. Токсическая (24-72 ч) — стадия стихания местных проявлений и превалирования общих реакций, характерных для выраженной интоксикации: заостренные черты лица, бледность кожных покровов, малоподвижность, эйфория, тахикардия, снижение артериального давления, поздняя рвота, гектический характер температуры, гнойно-токсический сдвиг в формуле крови. Из местных проявлений для токсической стадии характерно снижение болевого синдрома, защитного напряжения мышц брюшной стенки и наряду с этим — исчезновение перистальтики, нарастающий метеоризм
3. Терминальная (свыше 72 ч) — стадия выраженной интоксикации на грани обратимости; лицо Гиппократа, адинамия, значительные расстройства дыхания и сердечно-сосудистой деятельности, рвота, падение температуры. Из местных проявлений характерно полное отсутствие перистальтики, значительный метеоризм, разлитая болезненность по всему животу.
О.К. Скобелкин с соавт. (1981) считает, что подобное деление носит достаточно условный характер, и предложил выделять фазу компенсации и декомпенсации общего состояния и функциональных систем. Критерием компенсации состояния больного, по мнению этих авторов, следует считать стабильность гемодинамики, отсутствие грубых нарушений биохимических тестов, незначительную степень пареза желудочно-кишечного тракта. Декомпенсироаанное состояние определяется выраженными нарушениями функционального состояния сердечно-сосудистой системы, печени, почек, наличием синдрома кишечной недостаточности. Наиболее достоверными критериями декомпенсации являются- снижение систологического артериального давления ниже 100 мм.рт.ст. тахикардия 120 ударов в минуту, снижение диуреза менее 50 мл/ч, развитие паралитической кишечной непроходимости. Дополнительными признаками служат повышение а крови остаточного азота, билирубина, гипокалиемия, гипо- и диспротеинемия, гипотромбинемия и более выраженная гипергликемия.
Таким образом, принимая во внимание разносторонние подходы к классификации острого перитонита, в клиническом диагнозе следует отражать его происхождение, распространенность процесса, характер экссудата, стадию заболевания, тяжесть его и степень компенсации функциональных систем организма больного
Например: «Острый гангренозный перфоративный аппендицит. Общий гнойный перитонит (реактивно-токсическая стадия). Фаза декомпенсации: печеночно-почечная недостаточность, паралитическая непроходимость кишечника. Перфоративная язва 12-перстной кишки. Разлитой серозный перитонит. Фаза компенсации».
Патогенез перитонита чрезвычайно сложен и, конечно, не может быть описан з пределах приведенной схемы (Рис. 2.>, где лишь указывается на характер ответных реакций организма в ответ на микробную агрессию. Уже на ранней стадии развития перитонита возникают нарушения функционального состояния жизненно важных органов и систем.
В самом начале развития перитонита происходят изменения гемодинамики. характерные для реакции организма на стрессорное воздействие: учащение пульса, повышение артериального давления, увеличение ударного и минутного объемов сердечного выброса, Вскоре гипертензия сменяется гипотензией. обусловленной выраженной гиповолемией. Гиповолемия в свою очередь связана с воспалительным отеком брюшины, экссудацией, депонированием жидкости в брюшной полости в просвете кишечника за счет паралитической кишечной непроходимости и снижения скорости портального кровотока. Все это приводит к снижению венозного возврата к сердцу, увеличению тахикардии и к глубоким изменениям в сердечно-сосудистой системе. В генезе гемодинаиических сдвигов зажная роль принадлежит тканевь.м гормонам и биологически активным веществам — кининам, серотонину, гистамину, катехоламинам и ферментам.
Важным патогенетическим звеном острого перитонита являются нарушения функции легких, печени, почек, желудочно-кишечного тракта с формированием синдрома полиорганной недостаточности. Чаще всего развивается каскадное поражение жизненно важных органов.
Одним из первых органов-мишеней являются легкие Нарушение микроциркуляции в них приводит к повреждению альвеолярной мембраны, сурфактантной системы, к застойным явлениям Развивается интерстициальный отек, который уменьшает дыхательную поверхность легких. Функция органа нарушается также вследствие высокого стояния диафрагмы из-за пареза кишечника и появления s легких ателектазов. Указанные механизмы приводят к развитию стойкой дыхательной недостаточности и артериальной гипоксемии у больных перитонитом, К ранним признакам дыхательной недостаточности относятся тахипноз, тахикардия, снижение рСО, артериальной крови. Гипоксия, ацидоз и синдром диссеминироаанного внутрисосудистого свертывания приводят к гипоксическому отеку мозга, спутанности сознания и судорогам.
Печень и почки сравнительно рано поражаются при перитоните вследствие воздействия биологически активных веществ, нарушений микроциркуляции и развивающейся гипоксии Уменьшение кровоснабжения этих органов, артериовенозное шунтирование крови, сосудистый спазм, за которым следуют гипоксия v внутриклеточный ацидоз, вызывают дистрофические и некротические изменения в клетках печени и почек. Это проявляется нарушением углеводного, белкового и жирового обменов, олигурией, нарастанием в крови мочевины, билирубина, креатинина. кислых продуктов обмена, печеночных трансфераз.
Таким образом, начинаясь как местный процесс, перитонит быстро превращается в тяжелейшее заболевание всего организма, приводяшее к интоксикации, гипоксии, глубоким нарушениям метаболизма и иммунной защиты, к полиорганной недостаточности.
Многочисленные клинические наблюдения свидетельствуют о том, что судить о степени выраженности патофизиологических нарушений при перитоните можно на основании сравнительно немногочисленных общепринятых показателей, изучение которых доступно в условиях любого стационара.
ЛЕЧЕНИЕ РАСПРОСТРАНЕННЫХ ФОРМ ПЕРИТОНИТА
Лечение гнойных воспалений брюшины в настоящее время представляется целой системой мероприятий, основанных на развитии и расширении службы скорой медицинской помощи, накоплении громадного опыта в диагностике, хирургической тактике и технике, с учетом результатов изучения сложного патогенеза и использовании достижений медицинской науки и клинической практики. Составными элементами комплексного лечения являются:
— раннее устранение очага инфекции хирургическим вмешательством;
— подавление инфекции в брюшной полости, ее санации с применением этапного лаважа и активного дренирования трубчатыми дренажами;
— устранение синдрома кишечной недостаточности путем декомпрессии желудочно-кишечного тракта с последующей аспирацией содержимого через назогастроинтестинальный зонд;
— коррекция волемических, электролитных, белковых нарушений с помощью адекватной инфузионной терапии;
— восстановление и поддержание на оптимальном уровне функции легких, сердца, печени, почек.
Лечение распространенных форм гнойного перитонита заключается прежде всего в раннем оперативном вмешательстве, которому должна предшествовать предоперационная подготовка.
ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА
На этапе предоперационной подготовки для осуществления дифферинцированной терапии необходимо контролировать следующие показатели: артериальное и венозное давление, пульс, ЭКГ, при возможности — объем циркулирующей крови, содержание натрия, калия, хлора, гемоглобин, гематокрит, диурез, общий белок и его фракции, функции печени и почек.
Основная задача интенсивной терапии на данном этапе состоит в коррекции нарушенных функций организма в условиях ограниченного времени. Стремление к максимальному сокращению времени до начала операции не оправдано.
Центральное звено предоперационной подготовки — дозированная по объему, времени и качественному составу инфузионная терапия, умеренное нейровегетативное торможение, опорожнение желудочно-кишечного тракта.
Целесообразна катетеризация центральных вен. Это обеспечивает большую скорость инфузий, возможность контроля степени волемии, гарантирует продолжение инфузии во время и после операции.
Важным мероприятием в подготовке больного с перитонитом к операции и наркозу является опорожнение желудочно-кишечного тракта Зонд должен находиться в желудке постоянно в течение всего предоперационного периода. Освобождение нижних отделов кишечника достигается клизмами.
В современных условиях предоперационная подготовка приобретает особую актуальность в связи с увеличением числа больных пожилого и старческого возраста, у которых развивается быстрая декомпенсация кровообращения и метаболизма при перитоните, а операционная травма способствует углублению этих процессов в большей степени, чем у пациентов других возрастных групп.
В связи с активацией микробной флоры в результате оперативного процесса считаем целесообразным в самом начале интенсивной терапии ввести в центральную вену через катетер антибиотик из группы цефалоспоринов. Это способствует меньшему обсеменению бактериями непораженной брюшины и является одним из средств профилактики септического шока.
У больных с выраженным синдромом полиорганной недостаточности и нестабильности гемодинамикой показана продленная искусственная вентиляция легких.
ХИРУРГИЧЕСКАЯ ОПЕРАЦИЯ
Операция выполняется под эндотрахеальным наркозом. Независимо от предполагаемой до операции локализации источника перитонита, оптимальным доступом нужно считать срединную лапаротомию. После лапаротомии выполняется ревизия органов брюшной полости по методу Губарева, затем производится собственно операция устранения источника перитонита. Далее приступают к важнейшему этапу органо-реанимационных мероприятий по отношению к пораженной брюшине и страдающему органу — тонкой кишке.
Перитональный лаваж.
Лаваж брюшной полости включает тщательное удаление некротических тканей и фибрина с париетальной и висцеральной брюшины. Брюшная полость промывается физиологическим раствором с добавлением на каждый литр 1 грамма канамицина или 40 миллиграммов гентамицина, или раствором фурацилина в концентрации 1:5000. Промывание выполняется дробно. Одномоментно расходуется до 1 литра жидкости, которая тщательно удаляется аспиратором. Такая процедура выполняется 5-6 раз в течение 20 минут при этом расходуется до 5 литров растворов. Для повышения эффективности антимикробного воздействия интраоперационной санации при перитоните мы применяем ультразвуковую обработку брюшной полости. Обработка брюшной полости ультразвуком выполняется с помощью серийного ультразвукового аппарата УРСК-7Н.
Оценка качества санации брюшной полости выполняется не только визуально, но. главным образом бактериологически. Если количество микробов ниже «критического» уровня, т.е. меньше 10 5 в 1 мл экссудата, то перитонеальный лаваж следует считать завершенным. При более высоком количественном показателе через 24 часа производится релапаротоммя для повторного лаважа. Желательно добиться санации брюшной полости во время первичного лаважа или при повторной операции, выполняемой а ближайшие 24 часа, так как надеяться на компенсацию уже упущенного в последующие третью и четвертую релапаротомии нереально.
Декомпрессия кишечника,
Распространенные формы перитонита всегда сопровождаются угнетением двигательной функции кишечника вплоть до его паралича. Нарушение кишечного пассажа сопряжено с повышением внутрипросветного давления и развитием ишемии стенки кишки. Растяжение стенки кишки, вследствие внутри кишечной гипертензии приводит к тому, что она становится проницаемой для микробной флоры и продуктов ее жизнедеятельности. Утрата барьерной функции тонкой кишки во многом определяет степень эндогенного токсикоза у больных гнойным перитонитом. Массивное поступление микробов и токсинов из просвета желудочно-кишечного тракта можно рассматривать как самоинфицирозание в системе «кишка — брюшная полость» и что именно на этой стадии наблюдается переход компенсированных нарушений местного гомеостаза в декомпенсированные нарушения.
Таким образом, возникает настоятельная необходимость дренирования желудочно-кишечного тракта, и декомпрессия кишечника а данном случае носит патогенетический характер.
Декомпрессия кишечника в сочетании с перитональным и энтеральным лаважом имеет решающее значение, поскольку использование медикаментозных способов и электростимуляции в целях восстановления основных функций желудочно-кишечного тракта у больных гнойным перитонитом не эффективны.
Нами в практической деятельности используются прокси-мальная назогастроеюнальная интубация, тотальная иммобилизирующая назогастроинтестинальная интубация и тотальная мм-мобилизирующая ретроградная интестинальная интубация.
Проксимальная назогастроенэнальная интубация,
Считается, что максимальный секреторный объем и скопление содержимого происходит а верхних отделах желудочно-кишечного тракта, в связи с чем ряд хирургов склонен к предпочтению проксимальной назогастроеюнальной интубации. При выполнении ее, двухканальный зонд заводится через желудок в начальный отдел тонкой кишки, на 50-70 см дистальнее дуоденоеюнального перегиба. Кишечное содержимое пассивно истекает из интубированных отделов пищеварительного тракта. К недостаткам метода относится то, что большая часть органа дистальнее зонда остается раздутой, аперистальтичной и опорожнение кишки не происходит. Таким образом данный метод не может способствовать реанимационной направленности проводимых мероприятий по лечению перитонита и ликвидации паралитической кишечной непроходимости. Поэтому у больных гнойным перитонитом с синдромом полиорганной недостаточности декомпрессию тонкой кишки методом проксимальной назогастроеюнальной интубации следует считать недостаточной.
Тотальная иммобилизирующая назогастроинтестинальная интубация.
Предельно страдающий обездвиженный гипоксический орган, каким становится тонкая кишка при распространенных формах гнойного перитонита, требует тотальной декомпрессии и иммобилизирующей интубации. Последняя позволяет создать максимально приближенные к физиологическим условиям достаточного артериального притока и свободного венозного оттока, восстановить адекватный лимфатический дренаж и способствовать улучшению проводниковой брыжеечной иннервации.
Технически такой способ интубации кишечника выполняется следующим образом. Во время операции анестезиолог вводит зонд назогастрально. Действуя строго синхронно, хирург со стороны брюшной полости направляет зонд в 12-перстную кишку. После выхода оливы за дуоденоеюнальный перегиб при помощи ассистента и анестезиолога зонд проводится через всю тонкую кишку до илеоцекального угла.
После эвакуации содержимого резко сокращаются размеры просвета кишки, стенка ее приобретает более выраженную эластичность и тоничность. В послеоперационном периоде следует применять постоянную вакуум-аспирацию кишечного содержимого для того, чтобы преодолеть высокое гидростатическое сопротивление, особенно выраженное в проксимальных отделах желудочно-кишечного тракта.
Тотальная иммобилизирующая ретроградная интестинальная интубация.
Существенным недостатком тотальной иммобилизирующей назогастроинтестинальной интубации следует считать затруднение самопроизвольного оттока содержимого кишечника по зонду. Данный порок является сильным фактором, снижающим эффективность такого метода декомпрессии. 3 противоположность этому, тотальная иммобилизирующая ретроградная интестинальная интубация всегда сопровождается дегидростатическим эффектом.
Методика интубации заключается а следующем. В 30 см от илеоцекального угла на свободной от брыжейки полуокружности кишки накладывают два кисетных шва. В центре рассекается кишка разрезом меньше диаметра зонда. После тотальной интубации кишки в ретроградном направлении до дуоденоеюнального перегиба поочередно вплотную к зонду затягивают оба кисетных шва, так, чтобы серозная оболочка ввернулась внутрь. Зонд выводится из брюшной полости наружу через прокоп в правой подвздошной области. Кишка подшивается 4 швами к париетальной брюшине, а сам зонд швом к коже. Такая фиксация в условиях перитонита достаточно надежна.
Противопоказанием к формированию дистальной энтеростомы у больных гнойным перитонитом следует считать наличие выраженного фибринозно-флегмонозного воспаления терминального отдела подвздошной кишки. При данном методе декомпрессии желудочно-кишечного траста необходимости в принудительной аспирации отделяемого не возникает, поскольку отсутствует фактор гидростатического сопротивления.
Основным аргументом, сдерживающим выполнение данного способа интубации, считается риск, связанный с дополнительной опасностью возможного контакта просвета кишки с брюшной полостью как so время операции, так и в послеоперационном периоде, а также возникающие а дальнейшем трудности ликвидации кишечного свища, Однако, как свидетельствует наш опыт, данные обстоятельства не могут служить достаточно серьезными доводами против тотальной иммобилизирующей ретроградной интести-нальной интубации, поскольку методически тщательная илеостомия по принципу трубчатого кишечного свища предупреждает развитие осложнений инфекционного характера и обеспечивает главное свойство такой стомы — ее способность к самозаживлению в короткие срок.
Энтеральный лаваж.
Поскольку при парезе кишечника высокое внутрипросветное давление ведет к ишемии органа, то при гипоксии тканей кишечной стенки механизм эиергообразования переключается на анаэробный гликолитический путь с конечным накопление молочной кислоты в тканях органа. Усиление гликолитических процессов приводит к метаболическому ацидозу ч дальнейшей гипоксии с ишемической гибелью слизистой и утратой барьерной антибактериальной ее функции, где происходит прямая резорбция микробов и токсинов через поврежденную поверхность кишечной стенки.
Энтеральный лаваж начинают во время операции. После интубации кишечника и эвакуации кишечного содержимого выполняется интралюминарное промывание кишки оксигенированныад 5% раствором глюкозы путем введения его через зонд дробно с помощью шприца Жане. В течение суток используется до 1,5 литра раствора.
Защитное действие 5% оксигенированного раствора глюкозы на слизистую оболочку кишки при интралюминарном его введении связано с улучшением гликолиза, поскольку этот субстрат является начальным в анаэробном пути генерации, позволяющим активизировать метаболизм и тем самым сохранить жизнеспособность и структурную целостность энтероцитов.
Энтеральный лаааж выполняется дважды в сутки с интервалом в 12 часов и отменяется с восстановлением перистальтики. что обычно бывает на 4 сутки.
ПОСЛЕОПЕРАЦИОННЫЙ ПЕРИОД
В послеоперационном периоде характер обменных и функциональных расстройств у больных гнойным перитонитом становится сложнее и многообразнее. Наряду с воспалением, к факторам, вызывающим эти расстройства, присоединяются обезболивание, операционная травма, вынужденное голодание. Одной из особенностей течения послеоперационного периода является гиповолемическое состояние. Оно становится основной причиной недостаточности функций печени, почек, сердца и других органов и систем.
В послеоперационном периоде мы выделяем четыре основных направления в патогенетическом лечении гнойного перитонита:
1. Интенсивная антибиотикотерапия:
2. Детоксикационная терапия:
3. Коррекция метаболических нарушений с компенсацией расстройств жизненно важных функций органов и сметем, путем под держа (-.и я эффективного и адекватного объема циркулирующей крови,
4. Восстановление моторно-эвакуаторной и всасывательной функций тонкой кишки.
Поскольку гнойное воспаление брюшины всегда имеет бактериальное начало, вопросам направленного воздействия на возбудителя инфекции придается первостепенное значение. С этой целью целесообразно использовать антибиотики широкого спектра действия. Предпочтение отдается препаратам из групп цефа-лоспоринов и аминогликозидов.
В силу этиотропности антибактериальной терапии и снижения концентрации патогенных микробов в организме при адекватном подборе препаратов, ее эффект должен выявляться а течение 24 часов от начала терапии. При оценке эффективности антибиотикотерапии необходимо обращать внимание на динамику следующих показателей:
1. Общее состояние больного, снижение симптомов интоксикации и гипертермии:
2. Изменение лейкоцитарной формулы:
3. Элиминация возбудителя из очага инфекции, отрицательная гемокультура.
Детоксикационная терапия,
Детоксикационные меры, как правило, являются частью общей программы лечения заболевания, ставших причиной возникновения токсикоза. Задачей детоксикационной терапии является максимальное уменьшение концентрации, инактивация. связывание и ускорение транспорта токсических веществ к органам физиологического обезвреживания, а также выведение из организма.
Важным принципом детоксикационной терапии следует считать целесообразность выведения токсических веществ не только из циркулирующей крови, но и из находящихся в межклеточных пространствах, фиксированных на поверхности клеточных мембран, растворенных в межклеточной жидкости. Соблюдение этого принципа может способствовать обратному развитию патологического процесса.
Методы детоксикационной терапии организма подразделяют на две группы:
1) усиления естественных детоксикационных систем организма и
2) искусственной детоксикации организма
1. Методы усиления естественных детоксикациончых систем организма:
2. Методы искусственной детоксикации организма:
— обменное переливание крови,
— лимфоотведение и лимфосорбция:
— экстракорпорапьное подключение изолированной печени или селезенки;
Коррекция метаболических нарушений.
Проводимая в послеоперационном периоде инфузионная терапия должна решать проблему полноценного парентерального питания. Ежедневные энергетические затраты больного гнойным перитонитом составляют около 3000 ккал, что связано с усилением катаболических процессов и извращением белкового обмена. Так как синтез белковой молекулы осуществляется только за счет свободных аминокислот, считается, что наилучшим средством парентерального питания являются белковые гидролизаты и аминокислоты. С этой целью следует использовать гидролизин, аминокровин, гидролизат казеина, полиамин, вамин, аминофузин, фриамин. Применение гидролизатов белка и аминокислотных смесей позволяет коррелировать дис- и гипопротеинемию.
Восстановление энергетического потенциала осуществляется инфузиями растворов глюкозы и жировых эмульсий, а компенсация водно-электролитного баланса — путем введения раствора Рингера-Локка, «Дисоль», «Хлосоль», «Ацесоль» и других электролитных растворов.
Восстановление моторно-эвакуаторной функции кишечника.
Восстановление функции желудочно-кишечного тракта — одна из важнейших задач послеоперационного периода. Большое значение при этом придается детоксикации, улучшению микроциркуляции, газообмена, реологических свойств крови, нормализации водно-электролитного баланса и кислотно-основного состояния крови, т.е. тем мероприятиям интенсивной терапии, которые улучшают снабжение кишечника кровью, кислородом и энергетическими материалами.
Наряду с этим. первоочередной задачей в лечении паралитической кишечной непроходимости является создание внутрикишечной декомпрессии с тотальной иммобилизацией тонкой кишки, которая позволяет расправить петли органа и брыжеечные образования, обеспечивая хороший артериальный приток, свободный венозный отток, восстанавливает адекватный лимфатический дренаж и улучшает проводниковую брыжеечную иннервацию. Органо-реанимационный эффект пособия достигается интраоперационными методами тотальной иммобилизирующей назогастроинтестинальной или ретроградной тотальной иммобилизирующей интубацией тонкой кишки через дистальную илеостому.
Контроль за восстановлением двигательной функции кишечника осуществляется энтерографически, фиксируя частоту и амплитуду сокращений кишки, а также клинически по появлению перистальтических шумов, определяемых аускультативно по самостоятельному отхождению газов и появлению стула Восстановление двигательной и всасывательной функций желудочно-кишечного тракта наблюдается к концу четвертых суток после операции. В эти сроки производится дезинтубация.
Обосновано применение для стимуляции перистальтики кишечника антихолинэстеразных препаратов, способствующих накоплению ацетилхолина в окончаниях холинэргетических нервов. Широко используется для этой цели прозерин 0,05% по 1,0 мл 2 раза в сутки, применяют также сходные по действию препараты — убретид и нибуфин.
В ряде случаев оказывается эффективным широко рекомендовавшееся ранее внутривенное введение гипертонического раствора хлорида натрия. С успехом применяют также питуитрин по 1 мл на 500 мл 5% раствора глюкозы внутривенно капельно, ацеклидин по 1,0 мл 0,2% раствора 3 раза через 30 минут. Ацеклидин стимулирует М-холинореактивные системы и противопоказан при декомпенсации сердечной деятельности.
Следует помнить, при неосложненном послеоперационном периоде перистальтика кишечника обычно восстанавливается к концу четвертых суток. Если у больного держится парез в течение 5-6 суток, несмотря на проводимую терапию, следует искать в каждом случае осложнение, поддерживающее это состояние. Им могут быть остаточный абсцесс брюшной полости, гематома, воспалительный инфильтрат, несостоятельность швов анастомозов или прогрессирующий перитонит.
Поддиафрагмальный абсцесс локализуется в правом или левом поддиафрагмальном пространстве и является осложнением различных острых хирургических заболеваний органов брюшной полости: аппендицита, перфоратизной язвы желудка, острого холецистита и различных операций на органах брюшной полости.
Клиника и диагностика: основная жалоба больных постоянные боли, локализующиеся в одном из предребий, который иррадиируют в надплечье, лопатку, спину. Беспокоит тошнота, икота. Температура тела повышена до фебрильных цифр, носит интермиттирующий характер. Пульс учащен до 100 в минуту. При осмотре обращает на себя внимание вынужденное положение больного на боку, иногда полусидя. Живот вздут, болезненный при пальпации в подреберье, в межреберных промежутках соответственно локализации гнойника. Симптомы раздражения брюшины определяются нечасто. В анализе крови выявляются лейкоцитоз, нейтро-филез, увеличение СОЭ. Прямым рентгенологическим симптомом поддиафрагмального абсцесса является наличие уровня жидкости с газовым пузырем над ним.
Лечение только хирургическое — вскрытие и дренирование гнойника. Может быть применен как чрезбрюшинный, так и внебрюшинный доступ по А.В.Мельникову. Последний предпочтительнее, так как удается избежать массивного бактериального обсеменения брюшной полости.
Абсцесс прямокишечно-маточного углубления.
Локализация этого гнойника — наиболее низкий отдел брюшной полости — область малого таза. Основными причинами его развития являются деструктивный аппендицит, в ходе оперативного лечения которого брюшная полость была плохо санирована, гнойные гинекологические заболевания. Несколько реже абсцесс прямокишечно-маточного углубления является следствием перенесенного гнойного перитонита.
Клиника и диагностика: больные жалуются на довольно интенсивные боли в нижней части живота, тенезмы. Колебания температуры достигают 2-3 градуса с повышением до 39 C C и выше. При ректальном исследовании определяют нависание передней стенки прямой кишки, резкую болезненность при пальпации этой области. У женщин при вагинальном исследовании можно выявить нависание заднего свода влагалища. В анализе крови можно выявить признаки, характерные для гнойного процесса.
Лечение: хирургическое — под общим обезболиванием производят расширение ануса, пункцию гнойника через переднюю стенку прямой кишки и вскрытие абсцесса по игле, введенной в полость гнойника В образовавшееся отверстие вводят дренажную трубку.
Межкишечный абсцесс развивается в результате острого деструктивного аппендицита, прободной язвы желудка, после перенесенного разлитого гнойного перитонита.
Клиника и диагностика: боли в животе различной интенсивности, периодическое вздутие живота, повышение температуры до ЗЗ’^. Живот остается мягким, признаков раздражения брюшины нет и лишь при близкой локализации гнойника к передней брюшной стенке и при его больших размерах определяется защитное мышечное напряжение передней брюшной стенки. 8 крови определяют лейкоцитоз, увеличение СОЭ
При достаточно больших размерах абсцесса рентгенологически выявляют очаг затемнения с уровнем жидкости и газа. Определенную помощь в диагностике межкишечных абсцессов может оказать ультразвуковое исследование.
Лечение: хирургическое — вскрытие и дренирование полости гнойника. Доступ осуществляют на месте проекции абсцесса на брюшную стенку.
источник
Абсцесс брюшной полости – это ограниченный гнойник в брюшной полости, заключенный в пиогенную капсулу. Особенности клиники зависят от локализации и величины гнойного очага; общими проявлениями абсцесса брюшной полости служат боль и локальное напряжение мышц живота, лихорадка, кишечная непроходимость, тошнота и др. Диагностика абсцесса включает обзорную рентгенографию органов брюшной полости, УЗИ и КТ брюшной полости. Лечение заключается во вскрытии, дренировании и санации гнойника; массивной антибактериальной терапии.
В широком смысле к абсцессам брюшной полости в абдоминальной хирургии относят внутрибрюшинные (интраперитонеальные), забрюшинные (ретроперитонеальные) и интраорганные (внутриорганные) абсцессы. Внутрибрюшинные и забрюшинные гнойники, как правило, располагаются в области анатомических каналов, карманов, сумок брюшной полости и клеточных пространствах ретроперитонеальной клетчатки. Внутриорганные абсцессы брюшной полости чаще образуются в паренхиме печени, поджелудочной железы или стенках органов.
Пластические свойства брюшины, а также наличие сращений между ее париетальным листком, сальником и органами, способствуют отграничению воспаления и формированию своеобразной пиогенной капсулы, препятствующей распространению гнойного процесса. Поэтому абсцесс брюшной полости еще называют «отграниченным перитонитом».
В 75% случаев абсцессы располагаются внутри- или забрюшинно; в 25% — внутриорганно. Пиогенная флора абсцессов чаще полимикробная, сочетающая аэробные (кишечную палочку, протей, стафилококки, стрептококки и др.) и анаэробные (клостридии, бактероиды, фузобактерии) микробные ассоциации. Причины абсцесса:
- Перитонит. В большинстве случаев формирование абсцессов брюшной полости связано с вторичным перитонитом, развивающимся вследствие попадания в свободную брюшную полость кишечного содержимого при перфоративном аппендиците; крови, выпота и гноя при дренировании гематом, несостоятельности анастомозов, послеоперационном панкреонекрозе, травмах и т. д. Типичными местами локализации служат большой сальник, брыжейка, малый таз, поясничная область, поддиафрагмальное пространство, поверхность или толща тканей паренхиматозных органов.
- Инфекционные процессы в малом тазу. Причиной абсцесса могут выступать гнойные воспаления женских гениталий – острый сальпингит, аднексит, параметрит, пиовар, пиосальпинкс, тубоовариальный абсцесс.
- Заболевания органов ЖКТ. Встречаются абсцессы брюшной полости, обусловленные панкреатитом: в этом случае их развитие связно с действием ферментов поджелудочной железы на окружающую клетчатку, вызывающим выраженную воспалительную реакцию. В некоторых случаях абсцесс брюшной полости развивается как осложнение острого холецистита или прободения язвы желудка и 12-перстной кишки, болезни Крона.
- Инфекции забрюшинного пространства. Псоас-абсцесс может являться следствием остеомиелита позвоночника, туберкулезного спондилита, паранефрита.
По ведущему этиофактору различают микробные (бактериальные), паразитарные и некротические (абактериальные) абсцессы брюшной полости.
В соответствии с патогенетическим механизмом выделяют посттравматические, послеоперационные, перфоративные и метастатические гнойники.
По расположению относительно брюшины абсцессы делятся на забрюшинные, внутрибрюшинные и сочетанные; по количеству гнойников — одиночные или множественные.
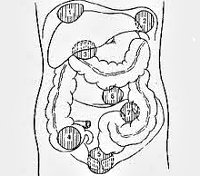
По локализации встречаются:
- поддиафрагмальные,
- межкишечные,
- аппендикулярные,
- тазовые (абсцессы дугласова пространства),
- пристеночные
- внутриорганные абсцессы (внутрибрыжеечные, абсцессы поджелудочной железы, печени, селезенки).
В начале заболевания при любом виде абсцесса брюшной полости превалирует общая симптоматика: интоксикация, интермиттирующая (перемежающаяся) лихорадка с гектической температурой, ознобами, тахикардией. Часто отмечается тошнота, нарушение аппетита, рвота; развивается паралитическая кишечная непроходимость, определяется выраженная болезненность в зоне гнойника, напряжение брюшных мышц. Симптом напряжения мышц живота наиболее выражен при абсцессах, локализующихся в мезогастрии; гнойники поддиафрагмальной локализации, как правило, протекают со стертой местной симптоматикой. При поддиафрагмальных абсцессах может беспокоить боль в подреберье на вдохе с иррадиацией в плечо и лопатку, кашель, одышка.
Симптомы тазовых абсцессов включают абдоминальные боли, учащение мочеиспускания, понос и тенезмы вследствие рефлекторного раздражения мочевого пузыря и кишечника. Для забрюшинных абсцессов характерна локализация боли в нижних отделах спины; при этом интенсивность боли усиливается при сгибании нижней конечности в тазобедренном суставе. Выраженность симптоматики связана с величиной и локализацией гнойника, а также с интенсивностью проводимой противомикробной терапии.
Обычно при первичном осмотре абдоминальный хирург обращает внимание на вынужденное положение пациента, которое он принимает для облегчения своего состояния: лежа на боку или спине, полусидя, согнувшись и т. д. Язык сухой, обложен сероватым налетом, живот незначительно вздут. Пальпация живота обнаруживает болезненность в отделах, соответствующих локализации гнойного образования (в подреберье, глубине таза и др.). Наличие поддиафрагмального абсцесса характеризуется асимметрией грудной клетки, выпячиваем межреберий и нижних ребер. В общем анализе крови обнаруживаются лейкоцитоз, нейтрофилез, ускорение СОЭ.
Решающая роль в диагностике абсцесса брюшной полости отводится рентгенологическому обследованию. Как правили, обзорная рентгенография брюшной полости позволяет выявить дополнительное образование с уровнем жидкости. При контрастном исследовании ЖКТ (рентгенографии пищевода и желудка, ирригоскопии, фистулографии) определяется оттеснение желудка или петель кишечника инфильтратом. При несостоятельности послеоперационных швов контрастное вещество поступает из кишечника в полость абсцесса. УЗИ брюшной полости наиболее информативно при абсцессе верхних ее отделов. При сложностях дифференциальной диагностики показано проведение КТ, диагностической лапароскопии.
Хирургическое лечение проводится под прикрытием антибактериальной терапии (аминогликозидов, цефалоспоринов, фторхинолонов, производных имидазола) для подавления аэробной и анаэробной микрофлоры. Принципы оперативного лечения всех видов абсцессов заключаются во вскрытии и дренировании, проведении адекватной санации. Доступ определяется локализацией гнойника: поддиафрагмальные абсцессы вскрывают внебрюшинно или чрезбрюшинно; абсцессы дугласова пространства – трансректально или трансвагинально; псоас-абсцесса – из люмботомического доступа и т. д.
При наличии множественных абсцессов выполняется широкое вскрытие брюшной полости. После операции оставляют дренаж для активной аспирации и промывания. Небольшие одиночные поддиафрагмальные абсцессы могут быть дренированы чрезкожно под ультразвуковым наведением. Однако при неполной эвакуации гноя велика вероятность рецидива гнойника или его развития в другом месте субдиафрагмального пространства.
При одиночном абсцессе прогноз чаще благоприятный. Осложнениями абсцесса может явиться прорыв гноя в свободную плевральную или брюшную полость, перитонит, сепсис. Профилактика требует своевременного устранения острой хирургической патологии, гастроэнтерологических заболеваний, воспалительных процессов со стороны женской половой сферы, адекватного ведения послеоперационного периода после вмешательств на органах брюшной полости.
источник
Версия: Справочник заболеваний MedElement
В данную подрубрику включено:
— Острый аппендицит с локализованным перитонитом с или без разрыва или перфорации
— Абсцесс червеобразного отростка
Из данной подрубрики исключено:
— Острый аппендицит с перитонитом — K35.2
— Острый аппендицит с:
— прободением
— перитонитом (разлитым)
— разрывом
Периаппендикулярный абсцесс — представляет собой гнойник вокруг сохранившегося деструктивного аппендикса.
Аппендикулярный абсцесс — представляет собой гнойник на месте расплавленного червеобразного отростка.
Данное осложнение возникает 3-4-е сутки после начала острого аппендицита.
Стадии развития аппендикулярного инфильтрата:
1. Ранняя — прогрессирование и возникновение рыхлого инфильтрата. Формируется воспалительная опухоль, что сопровождается сходной с острым деструктивным аппендицитом симптоматикой, включая признаки раздражения брюшины, лейкоцитоз, сдвиг лейкоцитарной формулы влево.
Примечание. Аппендикулярный инфильтрат отнесен в данную подрубрику условно, поскольку, строго говоря, не сопровождается выраженным гнойным воспалением с абсцедированием, но, одновременно является предшественником перитонеального абсцесса (возможной стадией его формирования) и является перфоративной, осложненной формой острого аппендицита.
Тазовый абсцесс и флегмона забрюшинной клетчатки относятся к разновидностям аппендикулярного абсцесса.
Признак распространенности: Редко
Некоторые варианты клинической картины
2. Компьютерная томография является наиболее надежным способом выявления абсцессов.
3. Диагностическая пункция тазового абсцесса. Пункция предполагаемого гнойника у женщин выполняется у мужчин и детей через переднюю стенку прямой кишки, у женщин — через задний свод влагалища.
Послеоперационные осложнения:
1. По клинико-анатомическому принципу:
2. По срокам развития:
2.1 Ранние осложнения — возникают в течение первых 2-х недель с момента операции. В эту группу входит большинство осложнений со стороны послеоперационной раны и практически все осложнения со стороны смежных органов и систем.
2.2 Поздние осложнения — заболевания, развившиеся по истечении 2-х-недельного послеоперационного периода:
2.2.1 Со стороны послеоперационной раны:
— инфильтраты;
— абсцессы;
— лигатурные свищи;
— послеоперационные грыжи;
— келоидные рубцы;
— невриномы Невринома — доброкачественная опухоль, развивающаяся из клеток шванновской оболочки (оболочка миелинового нервного волокна)
рубцов.
Получить консультацию по медтуризму
Получить консультацию по медтуризму
Аппендикулярный абсцесс. Показано дренирование под рентгенологическим контролем или хирургически.
Хирургическое дренирование позволяет через стандартный разрез в правой подвздошной области выявить и удалить остатки некротизированного аппендикса вместе с каловыми камнями. Среди недостатков данного способа — вероятность развития серьезных осложнений вследствие травмирования тканей и органов, прилежащих к абсцессу.
Неоперативное лечение с применением дренирования под рентгенологическим контролем сопровождается меньшим количеством осложнений и, согласно имеющимся данным, дает эквивалентную хирургическому дренированию частоту операций или повторных операций.
Если пациенты находятся в удовлетворительном общем состоянии и не имеют явных признаков перитонита, целесообразно применять неоперативный подход.
Примечание. В список медикаментов внесены помимо антибактериальных основные препараты для общей анестезии, применяющиеся при оперативном вмешательстве и в послеоперационном периоде.
источник
Абсцесс после операции – это осложнение, часто требующее повторного хирургического вмешательства. Не обращать на него внимания невозможно из-за явной симптоматики. А если долго не принимать меры, можно получить еще более серьезные проблемы. Что такое абсцесс, почему он развивается, и как с ним грамотно бороться?
В переводе с латинского abscessus означает нарыв. Так и есть: абсцессом называется воспалительный процесс, связанный с образованием в тканях гнойной полости. Она располагается в подкожной жировой клетчатке либо в мышцах и постоянно растет из-за увеличения количества гноя. Последний образуется в результате жизнедеятельности гноеродных бактерий, попавших в организм во время операции или в ранний реабилитационный период.
Основная классификация гнойников связана с их локализацией. Так, различают абсцессы:
- мягких тканей;
- полости рта;
- головного мозга;
- легкого;
- малого таза;
- печени;
- брюшной полости;
- аппендикулярный;
- заглоточный;
- межкишечный;
- поддиафрагмальный;
- спинальный.
Пока гной находится в герметичной инфильтрационной капсуле, пациенту ничего не грозит (если не считать неприятные симптомы, которые он испытывает). Но мембрана по мере роста истончается и может прорваться в любой момент. Тогда гнойный экссудат начнет выходить в межмышечные пространства, заражая здоровые ткани. Воспаление, связанное с прорывом абсцесса, называется флегмоной.
Бороться с флегмоной сложнее, чем с абсцессом. К тому же это заболевание вызывает большее количество тяжелых осложнений из-за высокой вероятности попадания инфекции в лимфатические сосуды. Поэтому важно успеть предотвратить разрыв капсулы.
Возбудителями гнойного воспаления могут стать самые разные бактерии: стафилококк, стрептококк, кишечная и синегнойная палочки, клостридии и др. И, несмотря на то, что правила соблюдения стерильности в операционной очень строги, все равно вероятность попадания гноеродной микрофлоры в организм пациента во время операции сохраняется.
Особенно опасны открытые полостные хирургические вмешательства, т.к. в обширную рану инфекции проникнуть проще. Хотя известны случаи развития абсцесса и после лапароскопии. Наиболее часто инфекция попадает в организм через плохо обработанные инструменты. Известен также гематогенный путь инфицирования: через переливание крови.
Кстати! Чаще абсцесс развивается у людей с ослабленным иммунитетом (хронические болезни, возраст). Здоровому организму иногда удается справиться с первичной инфекцией и предотвратить воспаление.
Несоблюдение стерильности во время перевязок – тоже распространенная причина развития послеоперационного абсцесса. Причем нередко виноватым в этом оказывается сам пациент, который решил самостоятельно сменить повязку или заглянуть под нее. В воздухе множество бактерий, которые могут проникнуть через швы в ранку и спровоцировать нагноение.
Симптомы абсцесса начинают проявляться сразу после образования гнойника. Но из-за их неспецифичности не сразу можно понять, что это именно воспаление. Человек испытывает общую слабость, нервозность, плохо спит. В месте образования нагноения может покраснеть кожа. При надавливании возможна боль.
Со временем, когда капсула начинает увеличиваться, признаки проявления абсцесса становятся более явными. К слабости добавляется повышенная температура (от 37 до 37,8), боли в области гнойника становятся резкими, гиперемия и опухоль более выражены. Пораженный участок тела начинает хуже функционировать: если это, например, локоть, он не сгибается; если гнойник образовался в межкишечном пространстве, возникают проблемы со стулом и т.д.
Если гнойник расположен близко к поверхности кожи (например, абсцесс мягких тканей), то врач сможет диагностировать его визуально и путем пальпации. Внутренние же нагноения требуют дополнительных методов диагностики. Это анализ крови, рентген или УЗИ, при необходимости МРТ.
Лечение абсцесса начинается с антибактериальной терапии, которая должна будет частично подавить гноеродную микрофлору. Но курс антибиотиков не способен уничтожить развившийся гнойник, поэтому избавиться от него можно только с помощью хирургического вмешательства. Абсцесс необходимо вскрыть и полностью очистить его полость от гнойного экссудата.
Внимание! Ни в коем случае нельзя вскрывать гнойник в домашних условиях! Самодеятельность может привести к заражению крови и попаданию гноя на здоровые ткани. А это риск развития повторного абсцесса или образования флегмоны.
Вскрытие абсцесса производится строго в условиях стационара. Если гнойник расположен глубоко (в брюшной полости, в заглоточном пространстве, в печени), то проводится полноценная операция под общим наркозом. Поверхностные абсцессы мягких тканей могут быть вскрыты прямо в перевязочной под местной анестезией.
Техника вскрытия и удаления абсцесса подразумевает определенный алгоритм действий.
- Область воспаления обрабатывается антисептиком, а затем обкалывается анестетиком.
- Скальпелем разрезаются ткани в месте наибольшего воспаления (выпуклости). Средняя длина разреза – 2-2,5 см
- Используя шприц Гартмана, разрез расширяют, а связующие перемычки иссекают.
- Полость гнойника очищают от экссудата вручную или электрическим отсосом.
- Пальцем хирург обследует очищенную полость на предмет остатков гноя.
- Полость промывается антисептиком.
- Устанавливается дренаж, с помощью которого можно будет промывать рану. Также через полую трубку сможет выходить оставшийся гной и другие патологические жидкости, которые могут спровоцировать повторное нагноение.
- Накладываются швы. Поверх них делаются аппликации с антибактериальными мазями (Вишневского, Левомеколь и др.) и стерильная повязка.
Если операция проводится под общим наркозом, техника усложняется. Сначала врачам нужно добраться до гнойника путем иссечения тканей. Делать это нужно крайне аккуратно, чтобы не вскрыть абсцесс раньше времени и не допустить излияния гноя на здоровые ткани. Количество накладываемых швов также увеличивается, а дренажная система более сложная.
После вскрытия абсцесса продолжается антибиотикотерапия. Она позволит полностью уничтожить гноеродные бактерии, которые успели распространиться по организму в период созревания гнойника. Дополнительно состояние пациента поддерживается витаминными капельницами.
Регулярно проводятся и перевязки. Делается это в стерильных условиях с интервалом в сутки (иногда чаще). После удаления дренажа и снятия швов пациент выписывается домой. Если операция была сложной, то несколько дней ему придется походить в поликлинику по месту жительства для перевязок. Ранка после вскрытия абсцесса мягких тканей заживает быстрее, поэтому иногда человеку разрешается перевязываться в домашних условиях.
Иногда абсцесс может развиться даже после того, как человек порезался ножом или наступил на гвоздь. Предотвратить нагноение поможет грамотная профилактика, которая заключается в своевременной обработке раны антисептиком. Снизить риск развития послеоперационного гнойного абсцесса позволит соблюдение рекомендаций врача по уходу за швами и раной.
Проявления включают общую слабость, лихорадку, боль в животе. Диагноз устанавливают методом КТ. Лечение подразумевает хирургическое или чрескожное дренирование. Дополнительно назначают антибиотики.
Абсцессы брюшной полости подразделяют на интраперитонеальные, ретроперитонеальные и висцеральные. Во многих случаях абсцессы брюшной полости развиваются после перфорации полого органа или аденокарциномы толстой кишки. Также абсцессы могут быть следствием распространения инфекции при аппендиците, дивертикулите, болезни Крона, панкреатите, воспалительной болезни таза и любых заболеваниях, сопровождающихся разлитым перитонитом. Еще один важный фактор риска — хирургические вмешательства, в особенности на органах пищеварения и желчных путях. Брюшина может инфицироваться как в ходе операции, так и после, в частности при несостоятельности анастомозов.
Микроорганизмы, вызывающие инфекцию, как правило, входят в состав кишечной микрофлоры и представляют смесь анаэробных и аэробных бактерий. Наиболее часто выделяют аэробные грамотрицательные бациллы и анаэробы (в особенности, Bacteroides fragilis).
В отсутствие дренирования абсцессы могут распространяться на прилегающие структуры, разрушая и проникая в сосуды, прорываться в брюшную полость или просвет кишечника, приводить к развитию кожных фистул. Абсцесс нижнего этажа брюшной полости может распространяться вниз — в ткани бедра или периректальную ямку. Абсцесс селезенки при эндокардите может послужить причиной длительно сохраняющейся бактериемии, вопреки адекватно подобранной антимикробной терапии.
Проявления могут варьировать, но в большинстве случаев отмечается лихорадка и минимальный или выраженный дискомфорт в животе. Может наблюдаться паралитический илеус — распространенный или на ограниченном протяжении. Характерны тошнота, отсутствие аппетита, похудание.
Соседство с мочевым пузырем может сопровождаться настоятельными учащенными позывами на мочеиспускание, а если абсцесс осложняет дивертикулит, возможно формирование кишечно-пузырной фистулы.
Как правило, при пальпации определяется болезненность живота в зоне расположения абсцесса.
При расположении абсцессов вблизи диафрагмы могут наблюдаться изменения со стороны грудной клетки, такие как плевральный выпот, высокое стояние и снижение подвижности купола диафрагмы, инфильтрация в нижней доле, ателектаз на стороне поражения.
Необходимо провести общий анализ и культуральное исследование крови.
В части случаев выявить абсцессы брюшной полости помогает радиоизотопное сканирование с Индий 111 -мечеными лейкоцитами.
Частота летального исхода при абсцессах брюшной полости достигает 10-40%. Прогноз зависит в большей степени от характера фоновой патологии или повреждения и общего состояния здоровья пациента, чем от специфического характера природы и локализации абсцесса.
Абсцессы брюшной полости во всех случаях подлежат дренированию — чрескожным доступом с помощью катетера или хирургическим путем. Дренирование по катетеру (установленному под контролем КТ или УЗИ) — адекватный способ лечения при следующих условиях: небольшое число абсцессов, путь дренирования не пересекает толстую кишку, неконтаминированные органы, плевру и брюшину; проводится соответствующее лечение источника инфекции; консистенция гноя достаточно жидкая для прохождения по катетеру.
Назначение антибиотиков не позволяет достичь излечения, но способно ограничить гематогенное распространение инфекции, поэтому они должны назначаться до и после вмешательства. Назначают препараты, подавляющие кишечную микрофлору, например комбинацию аминогликозидов и метронидазола. Пациенты, которым проводилась антибиотикотерапия или у которых диагностированы внутрибольничные инфекции, должны получать препараты, активные в отношении устойчивых грамотрицательных бацилл (в частности, Pseudomonas) и анаэробов.
Нутритивная поддержка имеет важное значение, предпочтительно энтеральное питание. При невозможности энтерального питания следует как можно раньше начинать парентеральное.
- Абсцесс брюшной полости следует заподозрить при появлении боли в животе и лихорадки у пациентов с предрасполагающими состояниями (травма живота, операция, болезнь Крона, дивертикулит, панкреатит и пр.).
- Абсцесс может выступать как первое проявление рака.
- Диагноз подтверждается методом КТ брюшной полости.
- Лечение подразумевает чрескожное или хирургическое дренирование; необходимо назначение антибиотиков, однако изолированная антибиотикотерапия не позволяет достичь излечения.
Абсцессом брюшной полости является воспаление органов брюшной полости гнойного характера с дальнейшим их расплавлением и образованием в них гнойной полости различного размера с наличием пиогенной капсулы. Он может сформироваться в любой части брюшной полости с формированием целого ряда клинических синдромов: септического, интоксикационного, лихорадочного.
R19 Другие симптомы и признаки, относящиеся к системе пищеварения и брюшной полости
Количество проводимых хирургических вмешательств на органах брюшной полости постоянно растет. Это, применение огромного числа самых разнообразных антибиотиков, а также сильное ослабление иммунной системы организма вследствие быстрой урбанизации приводит к частому развитию послеоперационных абсцессов брюшной полости. По статистике, послеоперационный осложнения в виде образования абсцессов развиваются у 0,8% пациентов после плановых полостных оперативных вмешательств и у 1,5% — после экстренных операций.
Как правило, абсцессы брюшной полости развиваются после получения различных травм, перенесения инфекционных заболеваний ЖКТ, воспалительных процессов в органах, которые находятся в брюшной полости, а также вследствие перфорации дефекта при язве желудка или двенадцатиперстной кишки.
- Следствие вторичного перитонита, (перфоративный аппендицит; несостоятельность анастомозов после полостных операций, панкреонекроз после операции, травматические повреждения) и т. д.
- Воспаления внутренних женских половых органов гнойного характера (сальпингиты, воспаление придатков яичников, гнойные параметриты, пиосальпинксы, тубоовариальные абсцессы).
- Острый панкреатит и холецистит, неспецифический язвенный колит.
Остеомиелит позвоночника, спондилит туберкулезной этиологии, воспаление околопочечной клетчатки.
Основными возбудителями абсцессов являются аэробная (Escherichia coli, протеи, Staphylococcus и Streptococcus и др.) и анаэробная (Clostridium, Bacteroides fragilis, Fusobacteriales) бактериальная флора.
Очень часто абсцессы органов брюшной полости развиваются вследствие хирургических вмешательств на органах брюшной полости (чаще всего, после операций на желчных путях поджелудочной железы, кишечнике). Бывают случаи, когда брюшина инфицируется уже после проведения вмешательства, особенно, при несостоятельности анастомоза.
В 70% случаев абсцесс развивается в внутрибрюшинно или в забрюшинной области, в 30% он локализуется внутри какого-либо органа.
Абсцесс брюшной полости развивается вследствие гиперреактивности иммунной системы при активном росте и размножении стрептококковой и стафилококковой флоры, а также кишечной палочки (аппендикулярный абсцесс). Возбудители проникают в брюшную полость лимфогенным или гематогенным путем, а также контактно через фаллопиевые трубы, когда происходит деструктивное воспаление органов или органа, ранение, перфорация, несостоятельность швов, которые были наложены в процессе хирургического вмешательства.
Основным отличием абсцесса брюшной полости является тот факт, что очаг воспаления четко ограничивается от здоровых тканей, которые его окружают. Если пиогенная оболочка разрушается, развивается сепсис и гнойные затеки. Гнойники могут быть как одиночными, так и многочисленными.
Первые признаки абсцесса брюшной полости варьируются, но в большинстве случаев у пациентов наблюдаются:
- Резкая лихорадка, озноб, которое сопровождается слабо выраженными тянущими ощущениями в области живота, которые усиливаются при пальпации.
- Частые позывы к мочеиспусканию (так как брюшная полость находится недалеко от мочевого пузыря.
- Запоры.
- Тошнота, которая может сопровождаться рвотой.
Также другими объективными симптомами абсцесса брюшной полости являются:
- Тахикардия, повышенное артериальное давление.
- Напряжение мышц передней стенки живота.
Если абсцесс поддиафрагмальный, то среди основных симптомов также присутствуют:
- Болевые ощущения в районе подреберья, которые могут усиливаться во время вдоха и иррадиировать в лопатку.
- Изменением в ходьбе пациента, он начинает наклонять туловище в сторону дискомфорта.
- Высокая температура тела.
Если не диагностировать абсцесс брюшной полости вовремя и не начать правильное лечение, могут возникнуть достаточно серьезные последствия:
- Прорыв гноя в плевральную полость или брюшину.
Именно поэтому, если вы почувствовали какой-либо дискомфорт или боль в области живота, необходимо сразу же обратиться за помощью к гастроэнтерологу или терапевту.
Основными методами диагностики являются:
- Рентген органов грудной и брюшной полости.
- Ультразвуковое исследование.
- КТ и МРТ как вспомогательные методы диагностики.
- Взятие пункции из заднего свода влагалища или передней стенки прямой кишки (если существует подозрение на развитие абсцесса дугласовой зоны).
Если диагностировать абсцесс не удается из-за отсутствия каких-либо симптомов, на могут быть назначены анализы, в том числе и общий анализ крови. При этом заболевании у пациента практически всегда наблюдается лейкоцитоз, иногда нейтрофиллез (резкий сдвиг лейкоцитарной формулы влево), а также увеличение СОЭ.
С помощью рентгена органов грудной полости можно заметить, что на пораженной стороне купол диафрагмы высоко стоит. В плевральной зоне можно увидеть реактивный выпот. При поддиафрагмальном абсцессе на рентгенологических снимках можно заметить газовый пузырь и уровень жидкости под ним.
«Золотым» стандартом диагностики абсцессов брюшной полости различной локализации является ультразвуковое исследование. УЗИ-признаками являются: четко очерченное жидкостное образование в капсуле, содержимое которого неоднородное и имеет вид нитевидной структуры или эхогенной взвеси. Имеет место так называемый эффект реверберации из-за газов, когда многократные отражения звука постепенно уменьшают его интенсивность.
Лечение заключается в проведении хирургической операции , целью которой является устранение гнойника и дренирование с помощью катетера.
Медикаментозное лечение не дает возможности вылечить абсцесс брюшной полости, но с помощью различных антибиотиков можно ограничить распространение инфекции. Именно поэтому врачи назначают их пациентам до и после хирургического вмешательства. Преимущественно используют препараты, которые способны подавить развитие кишечной микрофлоры. В некоторых случаях также рекомендованы антибиотики, которые проявляют активность по отношению к анаэробным бактериям, в том числе и к Pseudormonas.
Метронидазол. Эффективное противомикробное и противопротозойное средство. В лекарстве находится активное вещество метронидазол. Он способен восстанавливать 5-нитрогруппу внутриклеточными протеинами у простейших и анаэробных бактерий. После восстановления данная нитрогруппа взаимодействует с ДНК бактерий, вследствие чего происходит угнетение синтеза нуклеиновых кислот возбудителей и они погибают.
Метронидазол эффективен в борьбе с амебами, трихомонадами, бактероидами, пептококками, фузобактериями, эубактериями, пептострептококками и клостридиями.
Метронидазол обладает высокой абсорбцией и эффективно проникает в пораженные ткани и органы. Дозировка является индивидуальной и устанавливается лечащим врачом в зависимости от состояния пациента. Больным с непереносимостью метронидазола, эпилепсией в анамнезе, заболеваниями центральной и периферической нервной системы, лейкопенией, неправильной работой печени использовать препарат запрещено. Также нельзя назначать во время беременности.
В некоторых случаях применение средства может вызывать: рвоту, анорексию, диарею, глоссит, панкреатит, мигрени, вертиго, депрессию, аллергию, дизурию, полиурию, кандидоз, частое мочеиспускание, лейкопению.
Профилактические меры основываются на адекватном и своевременном лечении различных заболеваний органов, которые находятся в брюшной полости. Также очень важно вовремя поставить правильный диагноз при остром аппендиците и сделать операцию по его удалению.
Смертность при абсцессе брюшной полости составляет от 10 до 40%. Прогноз в большой мере зависит от того, насколько серьезная фоновая патология, какое состояние больного, где локализован гнойник.
Межкишечные ограниченные скопления гноя располагаются, как правило, в нижнем этаже брюшной полости, между петлями тонкой и толстой кишок, сальником и брюшиной. Послеоперационные межкишечные абсцессы (МА) обычно формируются на 15-17-е сут послеоперационного периода и чаще бывают резидуальными.
МА обычно возникают после оперативных вмешательств по поводу острых заболеваний, осложненных распространенным перитонитом. Причинами образования МА в послеоперационном периоде нередко становятся несостоятельность швов анастомоза и культей полых органов, нагноение гематом, травматичность операций, оставленные в брюшной полости ИТ и др. МА могут быть одиночными, однако чаще они множественны.
Резидуальные абсцессы встречаются у 10 % больных, перенесших операции по поводу различных форм гнойного перитонита, развившегося вследствие острых хирургических заболеваний органов брюшной полости [Н.Н. Малиновский, БД. Савчук, 1986]. Например, частота резидуальных абсцессов брюшной полости при остром аппендиците составляет от 1,8 до 5,7 % [Д.П. Чухриенко, Я.С. Березницкий, 1977], поданным же других авторов [Ю.М. Портной, 1984; Д.И. Кривицкий и соавт., 1990], достигает даже 31 %. После холицистэктомии она составляет 13 %, ушивания прободной язвы желудка или ДПК — 8,3 %. Наиболее частой локализацией этих абсцессов является правая подвздошная область, что зависит от места оперативного вмешательства. Они чаше бывают множественными.
По данным многих авторов [М.Э. Комахидзе и соавт., 1984; К.И. Мышкин и соавт., 1986 и др.], в последние годы количество послеоперационных МА по сравнению с количеством абсцессов брюшной полости другой локализации увеличилось и составляет 20-30 %.
Ранние МА возникают через 1-2 нед. после первичной операции и часто бывают множественными или сочетаются с абсцессами другой локализации. Поздние МА образуются спустя 3-4 нед., а то и более после операции и обычно бывают одиночными, хорошо изолированными. Развиваются они чаще в результате нагноений послеоперационных инфильтратов. Ранние МА появляются в результате остаточного скопления гноя между петлями кишечника при разлитом перитоните. Эти абсцессы, особенно после аппендэктомии, встречаются в 2-3 раза чаше, нежели поздние [А.П. Подоненко-Богданова, 1980; Ю.М. Портной, 1984].
Развитию М А способствуют недостаточная санация брюшной полости или ее неадекватное дренирование, технические погрешности при наложении кишечных швов. Некоторые хирурги [БД. Савчук, 1979; B.C. Савельев, 1986) обращают внимание на возможность образования МА после проведения перитонеального диализа. Эти абсцессы часто образуются в илеоцекальной области, в правом боковом канале и правом брыжеечном синусе. Однако они могут возникать и в других отделах брюшной полости, часто сочетаясь с поддиафрагмальным абсцессом и гнойниками полости малого таза.
Механизм образования МА типичен. В результате быстро возникающего слилчивого, адгезивного процесса скопление экссудата отграничивается от свободной брюшной полости. Наиболее частыми возбудителями МА являются кишечная палочка, золотистый стафилококк, стрептококки, протей, анаэробы [О.Б. Милонов и соавт., 1990; A. Altemeier, 1973]; «стерильные» МА встречаются очень редко.
Клиническая картина. Клинические проявления МА во многом зависят от первоначальной причины их развития, распространенности перитонита, характера сопутствующих заболеваний, иммунореактивности организма и других факторов.
Клиника резидуальных МА, несмотря на их различную локализацию и множественность, однотипна. Обычно 5-7 сут послеоперационного периода протекают нормально — «светлый промежуток», затем к концу первой и особенно второй недели после операции общее состояние больных постепенно начинает ухудшаться. Появляется субъективная симптоматика: слабость, вялость, отсутствие аппетита, жажда, боль в животе. Они постепенно усиливаются, нарастают явления пареза кишечника. Этому состоянию могут предшествовать усиления перистальтики, проявляющиеся тенезмами и поносами в результате раздражения петель кишечника воспалительным инфильтратом.
Межпетельные формы в начальных «разах развития, особенно если воспалительный очаг не предлежит к передней брюшной стенке, чаще проявляются небольшими схваткообразными болями в животе. Диагноз ставится тогда, когда к симптомам острого гнойного заболевания присоединяются явления частичной НК, а у некоторых больных начинает прощупываться инфильтрат
Боли в животе могут быть различными — от давящих постоянных до острых приступообразных. Частый симптом МА — НК, которая может быть как динамической, так и механической, возникающей в результате сдавления кишки в инфильтрате, перегиба и нарушения ее проходимости из-за спаечного процесса.
При множественных гнойниках клиническое течение заболевания тяжелее. Отмечаются бледность кожных покровов, вечерние подъемы температуры тела, ознобы. В начальной стадии субфебрильная температура сменяется гектической. Наблюдается повышенная потливость.
В брюшной полости начинают определяться инфильтрат с нечеткими границами в области локализации абсцесса, выраженная болезненность при ощупывании и умеренное напряжение мышц по сравнению с другими отделами брюшной полости. Если абсцесс подходит близко к париетальной брюшине, определяется положительный симптом Блюмберга—Щеткина. Если же процесс развивается в глубине брюшной полости между петлями кишечника, то четких симптомов при пальпации установить не удается.
Обычно у таких больных зона болезненности не имеет выраженных границ; с течением времени границы инфильтрата и болезненность очерчиваются, отмечается асимметрия живота за счет выбухания брюшной стенки в области гнойника. Симптом Блюмберга—Щеткина обычно бывает положительным над абсцессом в тех случаях, когда одной из его стенок является париетальная брюшина. В запущенных случаях наблюдаются притупление над абсцессом при перкуссии, гиперемия кожи, пастозность мягких тканей, флюктуация.
В диагностике множественных абсцессов большое значение имеют РИ. Рентгеноскопию и рентгенографию брюшной полости производят в различных положениях больного, что позволяет выявить участки затемнения различной интенсивности, а иногда и уровень газа и жидкости в абсцессах. При контрастном исследовании бариевой взвесью выявляются смешение петель абсцессом, замедление пассажа, а также чаши Клойбера в результате выраженного сдавления кишечника инфильтратом или парезом кишечника [Н.Н. Малиновский, БД. Савчук, 1986].
Для диагностики перикультийных абсцессов 40, возникающих после аппендэктомии, используют ирригоскопию [В.Н. Буценко, 1985]. Из специальных методов исследования наиболее информативными являются KT, в особенности при множественных глубоколежащих гнойных полостях, и УЗИ [А.И. Кишковский и соавт, 1987; Ю.Н. Нестеренко и соавт, 1987; К. Taylor, 1979; Ferrucci и соавт., 1981].
Эхографическая картина зависит от локализации и причины возникновения МА. При нагноении инфильтрата брюшной полости в центре появляется скопление гноя в виде эхонегативной зоны. Плотные включения в полости абсцесса определяются на эхограмме в виде эхопозитивных образований различной формы и размера, которые смещаются при изменении положения тела больного. Полость абсцесса обнаруживается, если ее диаметр достигает 5-6 см.
При увеличении диаметра абсцесса на эхограмме отчетливо увеличиваются контуры эхонегативной зоны. Абсцедирование гематом дает менее четкие контуры эхонегативной зоны в связи с наличием в полости, помимо гноя, лизированной крови. МА часто имеют эхонегативную зону неправильной формы (в результате сдавления прилегающими петлями кишок). Абсцессы, расположенные между париетальной брюшиной и петлями кишок, определяются по наличию плотной капсулы и эхонегативной зоны, фиксированных к брюшине и стенкам ТК.
Определенное диагностическое значение в выявлении МА имеет термография брюшной полости. Более информативными методами исследования, по сравнению с рентгенологическим и ультразвуковым, являются КТ и изотопное сканирование. КТ позволяет отличать бессосудистые участки некроза (гнойника) от зоны воспаления. Изотопное сканирование производится при помощи 67 Ja и 111 Jn.
Для диагностики МА используют и лапароскопию. Более ценные данные дает контрольно-динамическая лапароскопия. Многократный визуальный осмотр органов и тканей брюшной полости помогает в краткие сроки выявлять послеоперационные осложнения, контролировать их развитие в динамике и эффективность проводимого лечения [В.М. Буянов, 1984].
Для абсцессов любой локализации, особенно для межкишечных, характерны выраженный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ, снижение количества гемоглобина и эритроцитов, гипопротеинемия, диспротеинемия (увеличение количества грубодисперсных фракций).
Состояние больных, у которых МА осложняются НК, становится тяжелым. Быстро нарастают явления интоксикации. Таким больным показаны интенсивная непродолжительная предоперационная подготовка и срочная РЛ.
Весьма тяжелое осложнение МА — их вскрытие в свободную брюшную полость. Абсцесс может вскрыться и в просвет полого органа. Из других осложнений МА следует отметить кишечные свищи, НК, эвентрации, пилефлебит, абсцессы печени и др.
В первой фазе воспалительного процесса (стадия воспалительного инфильтрата) МА протекает без симптомов раздражения брюшины и при удовлетворительном состоянии больного. В этой фазе проводят консервативное лечение (покой, назначение антибактериальных средств, детоксикация, общеукрепляющая терапия, проведение физиотерапевтических процедур), холод на область воспалительной «опухоли» (при формировании МА) или высокое положение головного конца кровати, теплые ромашковые клизмы (при тазовом инфильтрате). Часто такое лечение дает эффект: абсцессы рассасываются. Хорошие результаты иногда дает рентгенотерапия, способствуя быстрому рассасыванию, даже исчезновению послеоперационного инфильтрата.
При формировании абсцесса, появлении локальных признаков абсцедирования (прогрессирующая интоксикация, гектическая температура, размягчение инфильтрата) показано срочное оперативное вмешательство. Больным, находящимся в тяжелом состоянии (прорыв абсцесса в свободную брюшную полость), следует обязательно провести непродолжительную интенсивную предоперационную подготовку.
Оперативное вмешательство следует выполнять под эндотрахеальным наркозом. Хорошее анестезиологическое обеспечение позволяет провести детальную ревизию зоны вмешательства в условиях воспаленных тканей, мероприятия по санации и дренированию брюшной полости. Наиболее трудный момент операции — оптимальный доступ к МА. Только внебрюшинное вскрытие абсцессов предотвращает загрязнение свободной брюшной полости гноем. Однако такое вскрытие возможно, если абсцессы непосредственно прилежат к париетальной брюшине и спаяны с ней. Чаще же абсцессы располагаются между петлями кишок, и последние своей стенкой прилежат к париетальной брюшине. В этих случаях вскрытие абсцессов без входа в свободную брюшную полость практически невозможно.
При МА брюшную стенку послойно рассекают наикратчайшим доступом к зоне патологического процесса, что позволяет произвести полноценную санацию.
Через центр выбухания пальпируемого образования после отграничения кожного разреза тупым путем разъединяют кишечные петли, гной аспирируют отсосом. Производят санацию полости гнойника и ее дренирование двухпросветной трубкой по H.H. Каншину. При необходимости вводят отграничивающие тампоны. В послеоперационном периоде применяют проточное промывание абсцессов растворами антисептиков (фурацилина, хлоргексидина, диоксидина).
Более трудным является вскрытие без инфицирования свободной брюшной полости МА, расположенных в глубине между петлями кишок и не граничащих с париетальной брюшиной.
Манипуляции, связанные с рассечением брюшины, и в дальнейшем должны быть максимально щадящими и осторожными, так как велика опасность вскрытия просвета полого органа. После рассечения брюшины сразу виден гной. В этом случае под контролем пальца тупо расширяют вход в полость гнойника до необходимых размеров. Если гнойник расположен глубже, то тупо пальцем разделяют инфильтрированные петли и сальник, достигая полости.
Следует позаботиться о тщательной изоляции операционной раны, с тем чтобы избежать попадания гнойного содержимого в свободную брюшную полость. Опорожнив гнойник, полость дренируют перчаточно-марлевым тампоном. Жесткие резиновые дренажные трубки применять не следует, так как это может привести к образованию пролежня и кишечного свища. Применение сигаровидных дренажей, марлевых тампонов и перчаточной резины обосновано при неустранении источника перитонита, неуверенности в надежности гемостаза, необходимости ограничения свободной брюшной полости. Тампоны удаляют на 3-5-е, а резиновые выпускники — на 7-10-е сут после операции.
МА, располагающиеся в боковых каналах брюшной полости, предпочтительнее вскрывать внебрюшинно. Производят косой разрез в непосредственной близости от передневерхней подвздошной кости, соответствующей средней длине разреза. Рассекают кожу, подкожную клетчатку и апоневроз наружной косой мышцы живота. Держась ближе к кости таза, тупо продвигаются вглубь и затем медиально в сторону абсцедировавшего инфильтрата сквозь инфильтрированную заброшенную клетчатку вскрывают гнойник, опорожняя и дренируя его. Дренажи меняют на 5-6-й день после операции.
В случаях глубокого межпетлевого расположения гнойника вначале приходится прибегать к вскрытию брюшной полости. При множественных МА всегда показано широкое срединное повторное чревосечение.
Из-за выраженного спаечного процесса вскрытие таких абсцессов представляет большие трудности. В этом случае манипуляции в брюшной полости должны быть крайне осторожными. При появлении гноя его аспирируют, затем вскрывают абсцесс более широко и полностью аспирируют его содержимое электроотсосом. Полость абсцесса временно тампонируют салфетками, смоченными хлоргексидином, после чего продолжают дальнейшее разъединение спаек и вскрытие других МА. После вскрытия всех абсцессов обильно промывают брюшную полость 6-8 л антисептических растворов. Если абсцессы расположены преимущественно в 1-2 областях брюшной полости, то вначале производят тщательный лаваж этих областей, затем — обильное промывание других [Д.И. Кривицкий и соавт, 1990].
Дренирование брюшной полости при широкой лапаротомии осуществляется способом из 4 отдельных разрезов. В нижние контрапертуры вводятся перчаточно-трубчатые дренажи, в верхние — полихлорвиниловые трубки. После вскрытия больших абсцессов к этому месту дополнительно подводят дренажные двухпросветные трубки.
Лапаротомная рана независимо от ее размеров не ушивается. Петли кишок укрываются марлевыми тампонами или поролоном с винилином. В последующем производится ежедневная ревизия полостей абсцессов сменой тампонов с растворами антисептиков. В послеоперационном периоде назначают антибиотики и антибактериальные препараты, антшистаминные препараты, коррекцию волемических и электролитных нарушений путем активной инфузионной терапии, иммуностимуляцню и иммунокоррекцию.
Антибиотики назначают с учетом чувствительности к ним микрофлоры содержимого абсцессов. Для стимуляции иммунореактивности применяют декарис, переливание гипериммунной плазмы и антистафилококкового γ-глобулина.
Таким образом, МА — это одно из самых тяжелых осложнений после оперативных вмешательств на органах брюшной полости. Для их диагностики и адекватной санации необходим только широкий внутрибрюшной доступ. Профилактика МА — это своевременное удаление очагов инфекции из брюшной полости: тщательная санация и ее адекватное дренирование, надежный гемостаз, осторожное обращение с тканями при выполнении оперативных вмешательств.
Абсцессы при перитоните возникают в типичных местах, где имеются благоприятные условия для задержки экссудата и отграничения его рыхлыми спайками. Наиболее часто они локализуются в субдиафрагмальном, подпеченочном пространствах, между петлями кишечника, в боковых каналах, в подвздошной ямке, в дугласовом пространстве малого таза. Абсцесс может сформироваться вблизи воспаленного органа (червеобразный отросток, желчный пузырь и др.). Раннее отграничение воспаления предупреждает развитие диффузного перитонита.
Клинические проявления абсцессов весьма разнообразны: от легкого, почти бессимптомного течения до тяжелого, характерного для синдрома системной реакции на воспаление, сепсиса и полиорганной недостаточности. Одним из тяжелых осложнений является прорыв гноя в свободную брюшную полость. Симптомы зависят от локализации гнойников.
Поддиафрагмальные и подпеченочные абсцессы могут образоваться в процессе лечения распространенного перитонита вследствие осумкования экссудата под диафрагмой, в малом тазу, т. е. в местах, где происходит наиболее интенсивное всасывание экссудата. Нередко они являются осложнением различных операций на органах брюшной полости или острых хирургических заболеваний органов живота.
Клиническая картина и диагностика. Больных беспокоят боли в правом или левом подреберье, усиливающиеся при глубоком вдохе. В ряде случаев они иррадиируют в спину, лопатку, плечо (раздражение окончаний диафрагмального нерва). Температура тела повышена до фебрильных цифр, имеет интермиттирующий характер. Пульс учащен. Лейкоцитоз со сдвигом формулы влево и повышение СОЭ. Иногда абсцесс проявляется лишь повышением температуры тела. В тяжелых случаях наблюдается симптоматика, характерная для синдрома системной реакции на воспаление, сепсиса, полиорганной недостаточности. При бессимптомном течении осмотр больного не дает существенной информации. Заподозрить абсцесс при отсутствии других заболеваний можно при наличии субфебрильной температуры, ускоренной СОЭ, лейкоцитоза, неболь¬шой болезненности при надавливании в межреберьях, поколачивании по правой реберной дуге. При тяжелом течении болезни имеются жалобы на постоянные боли в правом подреберье, боли при пальпации в правом или левом подреберье, в межреберных промежутках (соответственно локализации абсцесса). Иногда в этих областях можно определить некоторую пастозность кожи. Симптомы раздражения брюшины определяются нечасто. В общем анализе крови выявляют лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы крови влево, увеличение СОЭ, т. е. признаки, характерные для гнойной интоксикации.
Рентгенологическое исследование позволяет выявить высокое стояние купола диафрагмы на стороне поражения, ограничение ее подвижности, «сочувственный» выпот в плевральной полости. Прямым рентгенологическим симптомом поддиафрагмального абсцесса является наличие уровня жидкости с газовым пузырем над ним. Наиболее ценную для диагноза информацию дают ультразвуковое исследование и компьютерная томография.
Лечение. Показано дренирование абсцесса, для чего в настоящее время чаще используют малоинвазивные технологии. Под контролем ультразвукового исследования производят чрескожную пункцию абсцесса, аспирируют гной. В полость гнойника помещают специальный дренаж, через который можно многократно промывать гнойную полость и вводить антибактериальные препараты. Процедура малотравматична и гораздо легче переносится больными, чем открытое оперативное вмешательство. Если эту технологию применить невозможно, тогда полость абсцесса вскрывают и дренируют хирургическим способом. Применяют как чрезбрюшинный. так и внебрюшинный доступ по Мельникову. Последний метод предпочтительнее, так как позволяет избежать массивного бактериального обсеменения брюшной полости.
Абсцесс полости малого таза (дугласова пространства) сравнительно часто является осложнением местного перитонита при острых хирургических заболеваниях органов брюшной полости или следствием диффузного распространенного перитонита.
Клиническая картина и диагностика Больные предъявляют жалобы на постоянные боли, тяжесть в нижней части живота тенезмы, жидкий стул со слизью, частые позывы на мочеиспускание. Температура тела может быть повышенной. В тяжелых случаях, как при всяком тяжелом гнойном заболевании, развивается синдром системной реакции на воспаление. Температура тела повышается до 38-39 °С с суточным колебанием в 2-3° С. Возникают тахикардия, тахипноэ, лейкоцитоз свыше 12 000. При пальпации живота, как правило, не удается выявить защитного напряжения мышц передней брюшной стенки и перитонеальных симптомов. Лишь при распространении воспаления по брюшине в проксимальном направлении за пределы малого таза появляется мышечная защита. При пальцевом исследовании прямой кишки определяют нависание ее передней стенки, плотное образование (инфильтрат, нижний полюс абсцесса), болезненное при ощупывании. У женщин это плотное образование пальпируется при исследовании через влагалище. Отмечается резкая болезненность при надавливании на шейку матки и смещении ее в стороны. Наиболее точную информацию о наличии абсцесса дают УЗИ и компьютерная томография. Достоверные данные можно получить при пункции заднего свода влагалища или передней стенки прямой кишки у мужчин в месте наибольшего размягчения инфильтрата.
Лечение. Основной метод лечения — дренирование абсцесса и адекватная антибиотикотерапия. Дренирование может быть произведено малоинвазивным способом под контролем УЗИ или хирургическим методом. Операцию выполняют под наркозом. Для доступа к абсцессу осуществляют насильственное расширение ануса. Через переднюю стенку прямой кишки, в месте наибольшего размягчения, абсцесс пунктируют и вскрывают по игле. Образовавшееся отверстие расширяют корнцангом, в полость абсцесса вводят дренажную трубку.
Для антибиотикотераггни используют препараты широкого спектра действия, чтобы подавить развитие анаэробной и аэробной микрофлоры.
Межкишечные абсцессы развиваются при распространенном перитоните, при острых хирургических и гинекологических заболеваниях органов брюшной полости.
Клиническая картина и диагностика. Больных беспокоят тупые боли в животе умеренной интенсивности, без четкой локализации, периодическое вздутие живота. По вечерам температура тела повышается до 38 °С и выше. Живот остается мягким, признаков раздражения брюшины нет, и лишь при близкой локализации гнойника к передней брюшной стенке и при его больших размерах определяется защитное напряжение мышц передней брюшной стенки. В анализах крови выявляют умеренный лейкоцитоз, ускорение СОЭ. При больших размерах абсцесса на рентгеновских снимках выявляется очаг затемнения, иногда с уровнем жидкости и газа. Компьютерная томография и ультразвуковое исследование являются основными способами диагностики.
Лечение. Полость абсцесса пунктируют и дренируют под контролем ультразвукового исследования, компьютерной томографии или лапароскопии. При невозможности использования этого способа абсцесс вскрывают хирургическим путем через лапаротомный разрез.
источник