Абсцесс слюнной железы — это достаточно опасное заболевание, при котором в экзокринных железах, выделяющих слюну, развивается воспалительная реакция, сопровождающаяся формированием отграниченного гнойника. Такой патологический процесс характеризуется ярко выраженными местными проявлениями в совокупности с общей интоксикацией организма. Прогноз при этом состоянии всегда серьезный. Своевременно проведенное хирургическое вмешательство позволяет свести вероятность возникновения каких-либо осложнений к минимуму. В противном же случае существует риск распространения воспалительного процесса на костные структуры, мягкие ткани. При самом неблагоприятном раскладе развивается сепсис.
Точных сведений о распространенности абсцесса слюнной железы среди населения нет. Замечено, что мужчины и женщины одинаково часто сталкиваются с данным заболеванием. Какой-либо зависимости от возраста также не прослеживается. Наиболее часто в патологический процесс при этом состоянии вовлекаются околоушные слюнные железы. Однако другие железистые структуры, принимающие участие в выработке слюны, также могут затрагиваться при таком воспалении. Кроме этого, практически в пятидесяти процентах случаев воспалительная реакция с течением времени принимает двусторонний характер. Другими словами, воспалительные изменения развиваются и в парной слюнной железе.
Ведущим фактором для возникновения абсцесса слюнной железы является бактериальная флора. Воспалительный процесс в слюнных железах может быть вызван самыми различными бактериями, однако чаще всего в качестве возбудителей выступает стафилококковая и стрептококковая флора. В подавляющем большинстве случаев появлению отграниченного гнойного очага в тканях экзокринных желез предшествует негнойная воспалительная реакция. Несколько реже такое воспаление бывает спровоцировано камнями, образующимися в выводных протоках слюнных желез.
Отдельно стоит сказать о таких формах данного заболевания, которые имеют специфический характер. Достаточно часто абсцесс слюнной железы бывает обусловлен перенесенным эпидемическим паротитом. Известно, что вирус, вызывающий эту патологию, имеет чувствительность к железистой ткани, на фоне чего в патологический процесс вовлекаются не только слюнные, но и многие другие железы. То же самое относится и к цитомегаловирусной инфекции. Стоит заметить, что поражение слюнных желез цитомегаловирусом в большей степени характерно для детей, относящихся к младшей возрастной группе.
Существует большое количество факторов, которые предрасполагают к возникновению такого патологического процесса. В первую очередь абсцесс слюнной железы может сформироваться при недостаточном гигиеническом уходе за ротовой полостью. Особенно это касается тех людей, которые перенесли хирургическое вмешательство. Данный момент легко объясняется тем, что под действием наркоза снижается функциональная активность слюнных желез, за счет чего слюна перестает в полной мере выполнять свою бактерицидную роль. Также способствовать развитию этого заболевания могут различные инородные предметы, попавшие в проток железы, пониженный уровень иммунной защиты и многое другое.
Ранее мы уже говорили о том, что при данном заболевании присутствуют не только местные, но и общие симптомы. Клиническая картина всегда нарастает остро. Еще до формирования гнойника больной человек предъявляет жалобы на ощущение сухости в ротовой полости, дискомфорт и умеренную болезненность при приеме пищи, а также появление неприятного привкуса во рту. Пораженная область в обязательном порядке отекает и краснеет. При пальпации можно определить наличие уплотненного инфильтрата.
По мере развития гнойной воспалительной реакции нарастают симптомы, указывающие на общую интоксикацию организма. Температура тела повышается до отметки в тридцать девять градусов и выше, пациент указывает на повышенную слабость и недомогание, обильную потливость, ознобы, головную боль и так далее. В обязательном порядке присоединяется болевой синдром, имеющий чрезвычайно выраженный характер. Зачастую боль усиливается при движениях головой или открывании рта. Больной человек указывает на давящее и распирающее чувство, свидетельствующее о накоплении гнойных масс. В ряде случаев отек распространяется практически на всю пораженную сторону.
Иногда такой воспалительный процесс характеризуется стремительным развитием. В данном случае железистые ткани расплавляются и некротизируются буквально за один или два дня. Как мы уже говорили, у половины пациентов в патологический процесс вовлекается парное анатомическое образование. За счет постепенного накопления гнойных масс нередко происходит разрыв пиогенной мембраны, отграничивающей полость от окружающих тканей. В этом случае клиническая картина дополняется такими симптомами, как выделение гноя через образовавшийся свищ, а также резкое уменьшение болезненности.
Заподозрить такое воспаление можно уже на основании сопутствующих жалоб и общего осмотра больного человека. Подтверждение диагноза проводится с помощью контрастной рентгенографии и ультразвукового исследования. Для определения возбудителя показан бактериологический анализ секрета слюнной железы. В сомнительных случаях может потребоваться биопсия с последующей цитологией полученного материала.
Абсцесс слюнной железы является показанием к экстренной госпитализации. Больному человеку в обязательном порядке проводится хирургическое вмешательство, подразумевающее под собой вскрытие и дренирование гнойной полости. В пораженную железу вводятся антибактериальные препараты, а при наличии признаков некроза — удаляется ее часть. В послеоперационном периоде также используются антибиотики в совокупности с различными физиотерапевтическими методами.
Для профилактики развития данного заболевания следует уделять необходимое внимание гигиене ротовой полости, а также повышать уровень иммунной защиты.
источник
Абсцесс слюнной железы – ограниченное гнойное воспаление экзокринной железы, выделяющей свой секрет (слюну) в полость рта. Абсцесс слюнной железы обычно является осложнением сиаладенита или сиалолитиаза и имеет бактериальную этиологию. Абсцесс слюнной железы проявляет себя сухостью во рту, повышением температуры тела, слабостью, а также отечностью, покраснением, стреляющей болью и чувством распирания в области поражения. Диагностируется заболевание на основании осмотра, бактериологического и цитологического исследования секрета желез, УЗИ, сиалографии и др. Лечение абсцесса слюнной железы заключается в хирургическом вскрытии гнойника, дренировании и терапии антибиотиками.
Абсцесс слюнной железы чаще всего поражает околоушные железы, но может возникать и в подчелюстных, подъязычных, малых слюнных железах. В половине случаев патологический процесс распространяется на парную слюнную железу. Абсцесс слюнной железы, как и абсцессы других локализаций, характеризуется наличием пиогенной мембраны, которая ограничивает гнойник от окружающих структур и тканей, но при прогрессировании заболевания накопление гнойного экссудата приводит к разрыву инфильтративной капсулы. В этом случае возможно образование свища с излитием гноя в полость рта или на поверхность кожи, либо проникновение гнойного содержимого в окружающие ткани с развитием флегмоны. Абсцесс слюнной железы является опасным заболеванием, которое требует немедленной госпитализации пациента в отделение хирургической стоматологии.
Причиной развития абсцесса слюнной железы выступает бактериальная инфекция – стафилококки, стрептококки, анаэробная микрофлора. Абсцесс, как правило, является осложнением воспаления слюнных желез (сиаладенита) или слюннокаменной болезни (сиалолитиаза) и образуется вследствие несвоевременного лечения этих заболеваний, а также плохой гигиены полости рта. Абсцесс слюнной железы также может возникать на фоне специфического воспаления околоушных желез при эпидемическом паротите, или свинке. Это вирусное заболевание опасно поражением не только слюнных, но и других желез: поджелудочной, половых и молочных. У маленьких детей абсцесс слюнной железы может являться осложнением сиаладенита, вызванного цитомегаловирусом.
К развитию абсцесса слюнной железы может предрасполагать неудовлетворительный гигиенический уход за полостью рта после перенесенных хирургических операций. Это происходит потому, что наркоз значительно угнетает функцию слюнных желез, следствием чего служит уменьшение выработки слюны и снижение ее бактерицидной роли. Кроме того, нередко образование абсцесса бывает обусловлено попаданием в проток слюнной железы инородного тела (мелкой косточки, зернышка и т. п.). Формирование абсцесса слюнной железы зачастую происходит на фоне истощения организма, общего снижения иммунитета, вызванного вирусными (грипп, герпес), бактериальными (туберкулез, пневмония) и хроническими (сахарный диабет и др.) заболеваниями.
Развитию абсцесса обычно предшествуют общие симптомы заболеваний слюнных желез. Во рту появляется неприятный вкус, наблюдаются сухость слизистой, болезненные ощущения при жевании и глотании. Появляется отечность и гиперемия в месте воспаления. Отмечается резкое повышение температуры тела до 40 °C, общая слабость и недомогание. В воспаленной железе при пальпации ощущается плотное болезненное образование. Характерными признаками развития абсцесса являются стреляющая боль в пораженной слюнной железе, а также чувство давления и распирания, которое свидетельствует о накоплении гноя. Болезненные ощущения могут отдавать в верхнюю челюсть, ухо и шею.
В случае поражения околоушных слюнных желез отек распространяется на щеку, область нижней челюсти и верхнюю часть шеи, пациент чувствует боль при повороте головы и открывании рта. При локализации абсцесса в подъязычных и подчелюстных железах отечность возникает в области подбородка, при глотании ощущается сильная боль.
Заболевание может развиваться очень быстро: за 1–2 дня гнойное воспаление расплавляет структуру железы, и начинается некроз. В 50% случаев воспалительный процесс переходит на парную слюнную железу. Значительное накопление гноя в дальнейшем приводит к самопроизвольному вскрытию абсцесса. В случае прорыва инфильтративной капсулы гнойное содержимое изливается наружу с образованием свища. Если гнойник прорывается в окружающие ткани полости рта, возможно образование разлитого воспаления (флегмоны), чреватого очень тяжелыми последствиями, например, сепсисом.
Абсцесс слюнной железы диагностируется стоматологом на основании анамнеза и данных, полученных в ходе обследования. Абсцесс слюнной железы необходимо дифференцировать от ранних форм сиаладенита, сиалолитиаза, кисты, опухоли слюнной железы и лимфаденита. Для точного определения возбудителя заболевания назначается бактериологическое исследование выделяемого из железы секрета. Кроме того, проводится УЗИ слюнных желез и сиалография, которые позволяют точно выявить локализацию, стадию воспалительного процесса и степень поражения железы. В некоторых случаях необходимо проведение цитологического исследования клеточного материала слюнных желез для исключения онкологического характера заболевания.
Лечение абсцесса слюнной железы подразумевает хирургическое вмешательство в условиях стационара. Хирург производит вскрытие и опорожнение гнойника, после чего осуществляется дренирование полости абсцесса, чтобы обеспечить отток гнойного экссудата и отхождение слюнных камней. Чтобы не допустить прогрессирования воспалительного процесса антибактериальные препараты вводятся непосредственно в пораженную железу. При начавшемся некрозе ткани производится удаление (резекция) железы или ее части. Вскрыв гнойную полость, хирург определяет, какие участки железы могут функционировать, а какие больше не способны вырабатывать слюну. Если выводной проток не затронут некротическими изменениями, часть железы можно сохранить, в противном случае ее удаляют полностью.
В послеоперационном периоде назначается комплексное лечение, которое включает в себя антибиотики, иммуностимулирующие препараты, витамины, физиотерапевтические процедуры: лазерную и магнитотерапию. Большое значение во время реабилитации имеет также правильная сбалансированная диета, которую назначает врач.
Абсцесс слюнной железы является очень серьезным заболеванием, чреватым тяжелыми последствиями, поэтому при первых симптомах необходимо как можно скорее обратиться к врачу, который точно поставит диагноз и назначит правильное лечение. Своевременно проведенная операция обычно позволяет дать благоприятный прогноз, выздоровление наступает в течение 14 дней. В случае запущенности заболевания возможно распространение воспалительного процесса на окружающие ткани и развитие осложнений, например: остеомиелита, флегмоны и сепсиса. В этом случае прогноз неблагоприятный, в особо тяжелых случаях даже возможен летальный исход.
Избежать абсцесса слюнной железы и тяжелых осложнений помогают меры профилактики. Необходимо тщательно соблюдать гигиену полости рта, особенно после перенесенных хирургических операций. При наличии сиаладенита важно строго придерживаться предписаний врача, чтобы не допустить развития абсцесса, а также до выздоровления прекратить курить. В случае сухости во рту рекомендуется употреблять в пищу продукты, вызывающие обильное слюноотделение: лимоны, квашеную капусту, клюкву и т. п., но по этому поводу необходимо обязательно проконсультироваться с врачом. Кроме того, необходимо своевременно лечить инфекционные и хронические соматические заболевания, укреплять иммунитет, а также регулярно проводить санацию полости рта.
источник

Абсцесс относится к хирургической патологии, которая требует соответствующего радикального инвазивного лечения. Без операции заболевание вылечить нельзя. Чаще всего образование формируется в околоушных железах.
Абсцесс формируется в области воспалительной реакции. В целом механизм развития (патогенез) включает несколько основных механизмов:
- Повреждение клеток с их последующей гибелью, нарушение целостности тканей, которое инициирует развитие воспалительной реакции.
- Скопление иммунокомпетентных клеток (лейкоциты) в области патологической реакции. Они вырабатывают биологически активные соединения медиаторы воспалительной реакции, которые отвечают за развитие застоя крови, отек тканей, болевые ощущения.
- Наличие в очаге воспалительной реакции микроорганизмов, которое стимулирует процесс фагоцитоза («пожирание») возбудителей лейкоцитами. При большом количестве микроорганизмов или наличии различных факторов агрессии у них происходит гибель лейкоцитов. Из погибших бактерий и клеток иммунной системы формируется гной.
- Для предупреждения распространения гноя в соседние органы и ткани вокруг очага воспалительной реакции образуется защитная «пирогенная» пленка, которая является основанием соединительнотканной капсулы абсцесса.
Дальнейшее развитие заболевания подразумевает несколько исходов:
- Хирургическое лечение, включающее рассечение капсулы и удаление гнойного содержимого при помощи дренажа.
- Разрыв соединительнотканной капсулы с распространением гноя в окружающие ткани и развитием флегмоны.
- Образование канала (свищ) в подкожной клетчатке и коже, через который выходит гной. Свищ может открываться не только на поверхность кожи, но также во внутренние структуры (глотка, полость рта).
Так как существует риск развития флегмоны с последующим распространением гноя в ткани головного мозга, то радикальным методом лечения сформированного абсцесса является хирургическое удаление гноя.
Этиологическим (причинным) фактором развития абсцесса слюнной железы является бактериальная инфекция. Обычно она представлена гноеродной флорой, к которой относятся бактерии стафилококки, стрептококки, кишечные, синегнойные палочки. Выделяется несколько провоцирующих факторов. На фоне их воздействия вероятность развития патологического процесса повышается, к ним относятся:
- Развитие сиалитиаза (слюннокаменная болезнь), который сопровождается формированием нерастворимых конкрементов в протоках железы.
- Воспаление слюнных желез бактериального или вирусного происхождения. При этом на фоне отека мягких тканей нарушается отток секрета, застаивается инфекция и развивается гнойный процесс.
- Эпидемический паротит (свинка) – специфическое инфекционное вирусное заболевание, которое чаще развивается у детей и сопровождается воспалением слюнных желез.
- Цитомегаловирусная инфекция, которая провоцирует абсцесс слюнной железы у маленьких детей.
- Приобретенное или врожденное снижение функциональной активности иммунитета.
Знание причинных факторов дает возможность провести мероприятия, направленные на профилактику развития абсцесса слюнной железы.
На возможное развитие абсцесса слюнной железы указывает появление нескольких характерных клинических признаков, к которым относятся:
- Сухость слизистой оболочки рта, вызванная снижением продукции слюны на фоне патологического процесса.
- Появление неприятного привкуса во рту.
- Развитие болезненных ощущений – боль локализуется в области воспаленной железы (около ушей, в подчелюстной области), вначале она появляется во время жевания, разговора, затем становится постоянной. По мере прогрессирования патологического процесса выраженность болевых ощущений увеличивается.
- Развитие общей интоксикации с повышением температуры, ломотой в теле, тошнотой, головной болью, ухудшением аппетита.
- Появление плотного округлого образования в подчелюстной или околоушной области, которое можно увидеть или пропальпировать (прощупать). Оно обычно плотное, болезненное. По мере расплавления тканей с появлением полости, заполненной гноем, выраженность боли уменьшается, а образование становится более мягким.
- Ощущения дискомфорта в области пораженной слюнной железы, которые характеризуются чувством распирания.
Обычно течение патологического процесса быстрое. Формирование гнойной полости происходит в течение 1-2 дней. При отсутствии лечения в дальнейшем происходит прорыв абсцесса наружу с образованием свища или распространением гноя в ткани с развитием флегмоны.
Первичное заключение врач делает на основании клинической картины заболевания и данных объективного обследования. В ходе диагностики проводится дифференциация патологии от воспаления слюнных желез, онкологического процесса. В ходе выяснения причины заболевания могут назначаться дополнительные исследования, которые включают полимеразную цепную реакцию, иммуноферментный анализ, бактериологическое исследование. Определение функционального состояния организма осуществляется при помощи проведения клинического анализа крови , мочи, биохимических проб. Для оценки морфологических изменений пораженной слюнной железы назначается УЗИ (ультразвуковое исследование). На основании всех результатов проведенной диагностики врач определяет дальнейшую терапевтическую тактику.
Лечение абсцесса слюнной железы является комплексным. Если гнойник уже сформирован, то проводится хирургическое 
Прогноз при абсцессе слюнной железы зависит от тяжести течения патологического процесса, а также от своевременности начала терапевтических мероприятий. В случае отсутствия лечения существует риск развития флегмоны, а также распространения гноя в ткани головного мозга. Поражение значительного объема тканей слюнной железы является причиной последующего хирургического удаления части органа.
источник
- Предрасполагающие факторы: Ослабление защитных сил организма, дегидратация, различные виды зависимости (алкоголь, героин, барбитураты), расширение/обструкция слюнных протоков.
- Абсцесс слюнной железы возникает преимущественно в околоушной железе, иногда в поднижнечелюстной железе
- Мужчины и женщины болеют одинаково часто
- Возрастной пик отсутствует, но заболевание несколько чаще возникает после 40 лет
- Абсцесс железы часто развивается на фоне сиаладенита (обычно восходящая инфекция)
- Основные возбудители: золотистый стафилококк, стрептококки, пептострептококки, микобактерии
- Абсцесс поднижнечелюстной и подъязычной железы может возникать вторично при инфекционном поражении зуба и альвеолярного гребня (например, после экстракции зуба).
- Припухлость и покраснение кожи над слюнной железой, резко выраженная болезненность, чувство напряжения
- Флюктуация, типичная для абсцесса, наблюдается только в 30% случаев
- Лейкоцитоз
- Повышение температуры тела.
- Увеличенная железа с гипоэхогенной структурой
- Объемное образование с четкими или размытыми границами
- Анэхогенная зона в центре, позади часто выявляется акустическая тень
- Свежий абсцесс может содержать внутренние эхогенные включения
- Тонкая капсула абсцесса часто не визуализируется при УЗИ.
- Увеличенная железа пониженной плотности, после введения контраста наблюдается выраженное усиление
- Объемное образование пониженной плотности с усилением капсулы
- Абсцесс железы может содержать включения воздуха
- Возможно наличие камней в протоках.
- Увеличение железы
- Объемное образование с нечеткими границами, высокой интенсивностью сигнала на Т2-взвешенном изображении и выраженным усилением после введения гадолиния
- Высокая интенсивность сигнала на Т2-взвешенном изображении, низкая — на Т1-взвешенном изображении, кольцевидное усиление капсулы после введения гадолиния
- Включения воздуха могут привести к появлению артефактов.
- Увеличение в объеме слюнных желез
- Объемное образование с жидким содержимым, обычно эллипсоидной формы, с четкими или размытыми границами и усиленной капсулой
- Может содержать включения воздуха
- Отек обычно распространяется на жировое тело щеки, подкожную клетчатку и жевательные мышцы.
Опухоль Уортина
— В 30% случаев имеет кистозную структуру с сосочкового-узловыми разрастаниями на стенке кисты
— Неоднородная внутренняя структура
-После введения контрастного вещества наблюдается усиление от слабого до выраженного
Мукоэпидермоидный рак
— Твердое болезненное образование, часто сопровождается невритом лицевого нерва
— Плохо отграничен от окружающих тканей
Раннее метастазирование в лимфатические узлы
-Кистозная структура с очагами некроза и кровоизлияний
Лимфоэпителиальная киста
— Обычно развивается при ВИЧ-инфекции
— Четко отграниченное гомогенное кистозное образование с тонкой стенкой
-Часто двустороннее поражение
— Метастазы опухолей ЛОР-органов или злокачественной меланомы в лимфатические узлы, расположенные около или внутри околоушной железы
— Часто множественные, с некрозом в центре узла
- Пери- или послеоперационная парентеральная антибактериальная терапия (цефалоспорины I и II поколения)
- Противовоспалительные средства
- Обезболивающие
- Дренирование абсцесса с контролем лицевого нерва (опасность повреждения!) и орошением раны перекисью водорода
- Биопсия и взятие мазка для подтверждения диагноза
- При множественных абсцессах может потребоваться паротидэктомия.
— Стоматолог (осмотр и лечение)
— Челесно-лицевой хирург ( консультация и возможное хирургическое вмешательство при развитии осложнений)
- Течение в послеоперационном периоде благоприятное, восстановление в течении 14 дней
- Хронические рецидивирующие абсцессы околоушной железы могут рецидивировать после лечения.

Звоните нам по телефону 7 (812) 241-10-64 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
источник

Симптомы патологии – местные (боли, невозможность нормально принять пищу) и общие (гипертермия, озноб, слабость, разбитость).
Диагноз ставят при осмотре. В ряде случаев потребуются дополнительные методы исследования, чтобы провести дифференциальную диагностику.
Основным методом лечения является хирургическое вскрытие гнойника, дополнительным – антибактериальная терапия.
Абсцесс слюнной железы – одна из наиболее частых гнойно-воспалительных патологий лицевой области черепа. Ее диагностируют у пациентов разных возрастных категорий – от детей до пожилых.
У младенцев абсцесс слюнной железы наблюдается несколько реже благодаря антителам, полученным от матери, которые справляются со многими инфекциями. Но у детей постарше (от одного года жизни до трех лет) может наблюдаться всплеск заболеваемости за счет того, что маленький ребенок, изучая мир, засовывает в рот любые предметы, которые ему попадаются в руки – в том числе инфицированные. Микроорганизмы при этом распространяются из ротовой полости по выводным протокам в толщу слюнной железы – возникает сперва ее воспаление, далее абсцесс.
Немного чаще поражены околоушные слюнные железы, абсцесс во всех остальных (подчелюстных, подъязычных, слюнных железах дна рта, щек и губ) развивается с приблизительно одинаковой частотой.
Абсцесс слюной железы считается довольно опасным заболеванием: хотя гнойник и имеет капсулу, не позволяющую содержимому распространяться в ткани, она довольно быстро разрушается, гной распространяется за пределы железы.
Непосредственной причиной развития абсцесса слюнной железы является инфекционный агент. Как правило, это бактериальный возбудитель. Это патогенная микрофлора, часто ею являются микроорганизмы, которые довольно длительное время обитают в тканях человека (в данном случае – в протоках слюнных желез), не причиняя ему какого-либо вреда, но при определенных условиях они начинают проявлять агрессивные патогенные свойства.
При изучении гнойного содержимого абсцесса слюнной железы была выделена микрофлора:
- неспецифическая – так, которая способна вызвать инфекционное поражение разных органов и тканей. Это могут быть воспалительные поражения желудка, кишечника, почек и так далее;
- специфическая – ею являются возбудители, от наличия которых зависит развитие какого-то одного вида инфекционного поражения.
Неспецифическую инфекцию выявляют в большинстве диагностированных случаев абсцесса слюнной железы – по некоторым данным, у 85-90% пациентов с таким диагнозом. Чаще всего обнаруживают те виды микроорганизмов, которые в максимальном большинстве случаев выявляются при развитии других неспецифических гнойных поражений. Это:
и некоторые другие (реже, чем выше перечисленные).
Специфическая инфекция приводит к развитию описываемого заболевания не так часто, как неспецифическая. Как правило, это палочка Коха – возбудители туберкулеза. В данном случае абсцесс слюнной железы – вторичное явление, поскольку инфекционный агент с током крови поступает в ткани слюнных желез, где и провоцирует развитие типичного гнойно-воспалительного процесса. Описываемое заболевание чаще возникает на фоне поражения туберкулезом легких, реже – других органов и тканей.
У пациентов с абсцессом слюнной железы обнаруживались не только бактериальные возбудители – как правило, это были вирусы, значительно реже другие виды (простейшие и так далее). Из вирусов чаще всего выявлялись:
Абсцесс слюнной железы вирусной природы часто развивается у дошкольников.
В ряде случаев патология возникает при поражении железы клостридиями, бактероидами и фузобактериями.
Выделены факторы, на фоне которых описываемое заболевание развивается чаще. Это:
- некоторые болезни слюнных желез;
- несоблюдение правил гигиенического ухода за полостью рта;
- травмы желез;
- нарушение оттока из них;
- ослабление иммунной системы.
Из болезней слюнных желез чаще всего фоном для развития описываемой патологии являются:
- сиаладенит – воспаление желез;
- сиалолитиаз – формирование конкрементов в них;
- паротит (старое название – эпидемический паротит, также болезнь называют свинкой) – воспалительное заболевание околоушной железы, которое имеет вирусную природу;
- дистрофические процессы – нарушение питания слюнных желез, их истощение. Чаще всего такое состояние возникает на фоне сбоя внутриутробного развития плода – в частности, самих желез
При несоблюдении правил гигиенического ухода за полостью рта возникает стоматит – воспалительное поражение слизистой оболочки, выстилающей его полость, а уже на его фоне могут быть поражены слюнные железы.
Травмы, которые способны привести к развитию описываемого заболевания, бывают:
- внешние;
- ятрогенные – возникают при проведении медицинских манипуляций.
В первом случае это любые ранения – нарушение целостности тканей слюнных желез, из-за чего те сообщаются раневым каналом с внешней средой, поэтому микроорганизмы беспрепятственно поступают в их ткани с последующим развитием абсцесса. Как правило, это колотые, резаные, рубленые, рваные, реже – укушенные и огнестрельные раны.
Ятрогенные травмы слюнной железы, способные привести к развитию ее абсцесса, возникают при проведении манипуляций:
Из диагностических манипуляций к абсцессу слюнной железы чаще всего приводит биопсия слюнных желез – забор фрагментов их тканей для изучения под микроскопом. Также это может быть биопсия структур, расположенных по соседству – при ее неправильном выполнении могут быть травмированы и инфицированы слюнные железы.
Во втором случае это:
- извлечение инородных тел из протоков слюнных желез;
- операции на железах – например, по поводу новообразований.
Травмы слюнных желез, после которых те инфицируются и подвергаются нагноению, при выполнении медицинских манипуляций возникают по таким причинам, как:
- нарушение правил проведения манипуляций;
- грубые, неаккуратные действия;
- технические трудности, связанные с особенностью строения слюнных желез и их протоков у пациента.
Нарушение оттока из слюнной железы, на фоне которого может развиться ее абсцесс, наблюдается по таким причинам, как:
- закупорка протока изнутри;
- его сдавливание снаружи.
В первом случае преградой для оттока могут быть:
- камни, застрявшие в протоке;
- складки слизистой;
- гипертрофия (разрастание) тканей, из которых состоят стенки протока слюнной железы;
- новообразования, которые растут в просвет ее протока.
Во втором случае это:
- опухоли структур, расположенных рядом;
- рубцы, которые могли сформироваться после каких-либо патологий (например, воспалительных);
- воспалительный инфильтрат соседних тканей.
Ослабление иммунной системы способствует возникновению любого инфекционного процесса – в данном случае формированию гнойника слюнных желез. Это может произойти на фоне:
- кратковременного нарушения иммунного ответа;
- иммунодефицитов – врожденных и приобретенных.
Инфекционный возбудитель поступает в ткани слюнной железы следующими путями:
- гематогенным – с током крови;
- лимфогенным – с током лимфы;
- контактным – из соседних структур;
- по протокам слюнных желез;
- по раневому каналу – иными словами, дефекту тканей, возникшему вследствие ранения внешнего либо медицинского.
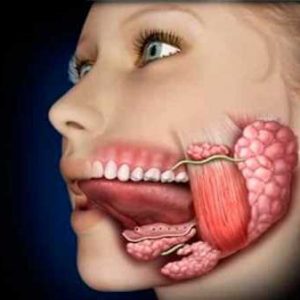
Описываемое поражение одной железы из парных развивается так же часто, как и обеих желез одновременно.
Развитие описываемой патологии происходит типично. Ткани в месте скопления инфекционного возбудителя выделяют медиаторы воспаления, которые их затем раздражают. Сперва возникает инфильтрат – воспалительное уплотнение тканей. Далее он размягчается – формируется гнойник.
В целом абсцесс слюнной железы имеет такое же строение, как и гнойники другой локализации. Полость с гноем окружена оболочкой, которая не позволяет гнойному содержимому попасть в здоровые ткани. Если патологический процесс прогрессирует, количество гнойного содержимого увеличивается. Оно давит на оболочку гнойника, которая под таким давлением истончается и в конечном результате разрывается – содержимое попадает в соседние ткани. Оно «проедает» патологический ход (свищ), по которому может излиться:
- в ротовую полость;
- на поверхность кожи;
- в мягкие ткани.
Также прорыв гноя может наступить при небольшом количестве гноя в таких случаях, как:
- истончение оболочки абсцесса;
- напряжение, возникшее при попадании слюны, которая продолжает вырабатываться в прежнем объеме, в полость гнойника;
- определенные действия пациента, при которых возрастает давление гноя в полости абсцесса – при чихании, кашле, жевании, крике.
Абсцесса слюнной железы следует остерегаться, так как челюстно-лицевая область кровоснабжается за счет сосудов, которые имеют соединения с сосудами головного мозга – из-за этого токсины, возникшие при развитии абсцесса слюнной железы, могут попасть в мозговые ткани.
Клиническая картина описываемого заболевания независимо от того, какая слюнная железа была поражена, состоит из признаков:
Перед развитием гнойника у пациента сперва возникают неприятные ощущения, которые могут проявляться и при других патологиях слюнных желез. Это:
- ощущение сухости во рту – возникает из-за нарушения продукции слюны или ее оттока из желез в ротовую полость;
- дискомфорт при приеме пищи (в частности, при жевании) и его нарушение (затруднение при глотании) – причины те же;
- неприятный вкус во рту;
- в ряде случаев – неприятный запах изо рта (при присоединении гнилостной инфекции).
Далее развиваются клинические признаки собственно абсцесса пораженной слюнной железы:
Характеристики болей следующие:
- по локализации – в области пораженной железы;
- по распространению – в соседние ткани (в зависимости от локализации гнойника). При поражении околоушной железы иррадиация наблюдается, как правило, в ухо и наружную поверхность шеи. В случае поражения подъязычных и подчелюстных желез боли иррадиируют в нижнюю челюсть и шею;
- по характеру – на этапе развития инфильтрации ноющие, при формировании гноя дергающие, при увеличении его количества – давящие и распирающие;
- по выраженности – сперва невыразительные, далее становятся более сильными по мере нагноения и увеличения количества гноя. Боли значительно усиливаются при глотании, если поражены подчелюстные либо подъязычные слюнные железы. В случае поражения околоушных желез боли могут усиливаться при повороте головы в стороны и открывании рта;
- по возникновению – появляются с самого начала развития патологии, нарастают, при прорыве гнойника в ротовую полость или наружу внезапно прекращаются, пациент чувствует резко наступившее облегчение.
Общая симптоматика развивается по мере прогрессирования гнойника и поступления токсических продуктов в кровоток. Клиническая картина довольно типичная – как при интоксикационном синдроме, спровоцированном другими гнойно-воспалительными патологиями (не только челюстно-лицевой, но и других областей). Наблюдаются такие симптомы, как:
-
гипертермия – повышение температуры тела. Может достигать 39,0-40,0 градусов по Цельсию. В отличие от многих других гнойных патологий, гипертермия способна развиться резко;
- озноб – пациент рассказывает, что его «трясет». Сочетание гипертермии и озноба называется лихорадкой;
- общая слабость;
- выраженное недомогание, сопровождающееся желанием лечь в постель и прекратить любую двигательную активность;
- резкое ухудшение трудоспособности – умственной и физической. Для пациента при этом непосильными оказываются обычные нагрузки;
- тошнота – возникает рефлекторно;
- ухудшение аппетита, а далее – его полное отсутствие. Пациент отказывается принимать пищу не только по причине болевого синдрома, но и из-за явлений интоксикации.
Если не будут предприняты срочные меры, то при прогрессировании абсцесса слюнной железы общее состояние пациента на фоне интоксикационного синдрома существенно ухудшается вплоть до нарушения сознания (заторможенности), а далее – и бредового состояния (бессвязной речи на фоне отсутствия сознания).
Диагноз абсцесса слюнной железы ставят на основании жалоб пациента, анамнеза (истории) болезни, результатов дополнительных методов исследования (физикальных, инструментальных, лабораторных).
В ряде случаев для постановки диагноза достаточно данных, полученных при проведении физикального обследования. Они следующие:
- при осмотре – отмечается опухлость мягких тканей челюстно-лицевой области со стороны поражения, при прогрессировании процесса выявляется покраснение тканей (оно особенно заметно при осмотре ротовой полости, если поражена слюнная железа щек или внутренней поверхности губ). Если в патологический процесс втянута околоушная железа, то отмечается отек щеки, мягких тканей нижней челюсти и шеи. Если поражены подъязычная либо подчелюстная железа, то отек затрагивает ткани подбородка. При поверхностном расположении гнойника под слизистой оболочкой рта или кожей через них визуализируется гной;
- при пальпации (прощупывании) – отечность тканей подтверждается, отмечаются также болезненность в месте формирования абсцесса, уплотнение тканей на ранних этапах и флуктуация (движение жидкости под пальцами) – на этапе нагноения.
Инструментальные методы, используемые в диагностике абсцесса слюнной железы, это:
- осмотр ротовой полости и глотки с помощью шпателя и специального зеркала;
- ультразвуковое исследование (УЗИ) – выполняется при необходимости провести дифференциальную диагностику с патологиями, проявления которых похожи на проявления абсцесса слюнной железы. С помощью ультразвуковых волн определяют размер, расположение, характер содержимое выявленного образования;
- контрастное исследование – в протоки слюнной железы вводят контрастное вещество, затем делают рентгенологические снимки, по которым оценивают характеристики протоков (в частности, проходимость – ее нарушение может стать фактором, способствующим развитию гнойно-воспалительного поражения слюнной железы);
- пункция – прокол образования, аспирация (отсасывание) содержимого, если оно имеется, с последующим его изучением под микроскопом.
В диагностике абсцесса слюнной железы применяются следующие лабораторные методы исследования:
-
общий анализ крови – при развитии воспаления слюнной железы отмечается увеличение количества лейкоцитов (лейкоцитоз) и СОЭ, при нагноении – резкое увеличение;
- бактериоскопическое исследование – под микроскопом изучают пунктат, в нем определяют большое количество лейкоцитов, идентифицируют возбудителя, который привел к развитию описываемого заболевания;
- бактериологическое исследование – делают посев пунктата на специальные питательные среды, через некоторое время вырастают колонии, по ним идентифицируют возбудителя. Метод также позволяет определить чувствительность инфекционного агента к антибактериальным препаратам.
При подозрении на абсцесс слюнной железы дифференциальную (отличительную) диагностику проводят, как правило, с такими заболеваниями и патологическими состояниями, как:
- сиаладенит;
- сиалолитиаз;
- киста – образование в виде полости с жидким содержимым внутри;
- новообразования – добро- и злокачественные. Во втором случае это могут быть как первичные опухоли, так и метастатические – те, которые образовались из клеток, занесенных с током крови или лимфы из опухолей других органов и тканей;
- лимфангит – воспалительное поражение лимфатических протоков;
- лимфаденит – воспаление лимфатических узлов.
Абсцесс слюнной железы может сопровождаться развитием таких осложнений, как:
-
флегмона – разлитое нагноение мягких тканей;
- свищ;
- лимфаденит;
- лимфангит;
- некроз – омертвение тканей пораженной слюнной железы;
- сепсис – широкое распространение инфекции из абсцесса с током крови и/или лимфы в другие органы и ткани с возможным формированием так называемых метастатических гнойников;
- энцефалит – воспаление тканей головного мозга;
- менингит – воспалительное поражение мозговых оболочек.
Главный метод лечения абсцесса слюнной железы – хирургическое вмешательство. Сугубо консервативная тактика порочна и может привести к критическим последствиям. Греть или прокалывать гнойник в домашних условиях категорически воспрещается.
Во время операции проводят следующие манипуляции:
- абсцесс вскрывают;
- его полость освобождают от гнойного содержимого;
- проводят тщательную санацию большим количеством антисептических растворов;
- полость дренируют – в нее вводят полихлорвиниловые трубки, наружные концы которых выводят наружу для выделения остаточного содержимого.
В послеоперационном периоде проводится консервативное лечение:
-
функциональный покой – в первые дни ограничивается прием пищи, которую нужно пережевывать, больной принимает жидкую и полужидкую еду;
- перевязки с промыванием дренажей антисептическими растворами;
- антибиотикотерапия – сперва назначают антибактериальные препараты широкого спектра действия, затем при готовности результатов бактериологического исследования назначают препараты согласно чувствительности возбудителя к антибиотикам;
- противовоспалительные препараты – их назначают, если гнойник был окружен инфильтрированными тканями, и инфильтрация после операции не исчезла.
При некрозе слюнной железы ее удаляют – частично либо полностью.
Основными методами профилактики описываемого заболевания являются:
- предупреждение, своевременная диагностика, адекватное лечение болезней слюнных желез;
- правильный уход за полостью рта;
- избегание травм слюнных желез;
- при нарушении оттока из слюнных желез – его возобновление;
- укрепление иммунной системы.
Прогноз при абсцессе слюнной железы разный. При своевременном выявлении и адекватном лечении он благоприятный – пациент выздоравливает.
Прогноз ухудшается при позднем выявлении заболевания и самолечении. Патологический процесс распространяется на соседние структуры с их последующим нагноением. Если поражены оболочки и ткани головного мозга, то возрастает риск летального исхода.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
источник
Гнойное воспаление околоушной железы возникает при проникновении в нее микроорганизмов, чаще из полости рта. Восходящей инфекции по выводному протоку способствует уменьшение или прекращение выделения слюны. К развитию паротита приводит нарушение выделения слюны у обезвоженных больных при общих инфекционных заболеваниях или после тяжелых операций. Микроорганизмы могут проникнуть в околоушную железу также лимфогенным или гематогенным путем, но это бывает крайне редко.
Огромное значение для профилактики паротита имеют тщательный уход за полостью рта и борьба с обезвоживанием тяжелобольных, а также усиление саливации, например сосанием дольки лимона. В связи с уменьшением числа инфекционных заболеваний и значительным улучшением ухода за больными, а также широким применением антибиотиков в начальных фазах развития инфекции гнойные паротиты встречаются очень редко.
Наиболее часто при паротитах обнаруживают стафилококки (при ограниченных гнойниках) и стрептококки (при флегмонозных и гангренозных процессах).
Патологоанатомические изменения при паротитах весьма разнообразны. Так, у одних больных в паренхиме железы имеются множественные отдельные гнойники диаметром 1—1,5 см, у других — большие гнойники, соединенные между собой, причем каждый гнойник занимает место одной или нескольких долек железы. Встречается флегмонозная форма заболевания, при которой поражается вся железа, иногда процесс распространяется и на окружающую клетчатку.
У этих больных нередко развиваются гнойные затеки на шее, в височной области и т.д. При особой вирулентности микроорганизмов и резком отеке железы, нарушении кровообращения развивается гангренозная форма паротита с полным или частичным некрозом железы. В этих случаях секвестры омертвевшей ткани долго выделяются в послеоперационном периоде через рану.
Различают отечно-инфильтративную и деструктивную (абсцесс, флегмона, некроз) формы острого паротита.
Каждой форме воспаления в железе соответствуют некоторые особенности, но общие признаки следующие. В области околоушной железы появляется увеличивающаяся болезненная припухлость, пальпация которой усиливает боли. Температура тела повышается до 39-40 0С. Вследствие болей затрудняются жевание и глотание. Напряжение тканей с каждым днем увеличивается, кожа над железой истончается, краснеет, в глубине ощущается неясная флюктуация. В этот период в крови нарастает число лейкоцитов за счет нейтрофильных форм.
Общее состояние больного непрерывно ухудшается, отечность распространяется на шею, щеку, подчелюстную область, у тяжелобольных отмечается также отечность мягкого неба и боковой стенки глотки. Открывание рта резко затруднено вследствие распространения воспаления и отека на жевательные мышцы и сведения челюстей. У некоторых больных отмечается парез лицевого нерва, при очень тяжелых, деструктивных формах паротита он возможен и в начальных стадиях заболевания.
Обнаружение этого осложнения до оперативного вмешательства, например родственниками больного или им самим, имеет очень большое значение. При дальнейшем развитии паротита без оперативного лечения, гной расплавляет капсулу железы, выходит в подкожную клетчатку и прорывается через кожу; образуются свищи. Кроме обильного гнойного отделяемого, через свищи выходят секвестры омертвевшей паренхимы и капсулы железы.
Несмотря на, казалось бы, ясную клиническую картину паротита, всегда следует помнить о возможности опухоли, кисты околоушной железы и перитонзиллярной окологлоточной боковой флегмоны.
Дифференциальная диагностика паротитов, опухолей и кист основывается на отсутствии при опухолях и кистах высокой лихорадки, других признаков воспалительного процесса, а при паротите эти симптомы ярко выражены.
Окологлоточная флегмона часто сопровождается отеком околоушной области, но отличить ее от паротита помогает тщательное исследование мягкого неба, миндалин и боковой стенки глотки. Так, при паротите с переходом воспаления в окологлоточное пространство отек обычно располагается впереди миндалины с переходом на мягкое небо, а при окологлоточных флегмонах, не связанных с паротитом, он располагается сзади миндалины и распространяется на нее.
Дифференциальной диагностике паротита при подозрении на опухоль или кисту помогают УЗИ и пункция железы с морфологическим исследованием пунктата.
Течение паротитов различно. Нередко трудно определить изменения в паренхиме железы. При негнойных формах паротита возможно выздоровление в результате консервативного лечения, в таких случаях разрез нежелателен. Однако не следует слишком долго лечить больных консервативно, ожидая флюктуации, так как это приводит к резкому нарушению кровообращения в железе и ее омертвению. Форму и фазу развития паротита нужно устанавливать на основании не только местных проявлений заболевания и эффективности консервативного лечения, но и общего состояния больного.
В зависимости от формы паротита лечение может быть консервативным или оперативным.
При применении антибиотиков широкого спектра действия большинство паротитов в начальных фазах развития излечивается консервативно. При появлении начальных симптомов паротита применяют полусинтетические пенициллины, цефалоспорины, аминогликозиды. Кроме антибиотиков, при консервативном лечении назначают тепловые и физиотерапевтические процедуры (согревающие компрессы, УВЧ терапия и др.). Показаны усиление саливации, санация полости рта.
Если лечение начато рано, то в большинстве наблюдений воспалительный процесс в околоушной железе подвергается обратному развитию, нагноение не развивается.
При безуспешности консервативных мер и развитии гнойного паротита показано оперативное лечение для вскрытия всех гнойных очагов в железе и создания хорошего оттока гноя. Во время операции необходимо ревизовать всю околоушную железу, для чего требуется хорошее обезболивание с внутривенным введением анастетиков.
Операция при паротите всегда серьезна, поэтому ее должен производить опытный хирург при надежном обезболивании. Большое значение имеет выбор места, направления и длины разреза. Если имеется флюктуация, то разрез длиной 2 см обычно делают в месте наибольшего размягчения тканей, обследуют полость гнойника пальцем и полость дренируют.
Необходимо учитывать направление основных ветвей лицевого нерва: разрез должен идти параллельно, а ни в коем случае не перпендикулярно к ним. Рассекают кожу, подкожную клетчатку и обнажают капсулу околоушной железы. После надсечения капсулы пальцем или пинцетом осторожно проникают в гнойник, удаляют гной, тканевый детрит и дренируют.
При обширном гнойном поражении железы обычно необходимы два разреза. Первый разрез длиной 3—3,5 см делают позади вертикальной ветви нижней челюсти (на 1—1,5 см) и параллельно ей, от мочки уха и книзу. После рассечения кожи и клетчатки проникают пальцем в ткань железы снизу и сзади, чтобы вскрыть скопления гноя. Второй разрез (обычно длиной 2-2,5 см) проводят в поперечном направлении, начиная от нижнего края мочки уха и немного отступя кпереди от него, так как вблизи уха можно повредить ветви лицевого нерва.
Рассекают кожу и подкожную клетчатку, после чего пальцем или корнцангом проходят в паренхиму железы и вскрывают гнойники. Обычно в паренхиме железы дренирующие каналы первого и второго разрезов встречаются; введение в них дренажей обеспечивает хороший отток гноя.
При этом вмешательстве всегда велика опасность пареза ветвей лицевого нерва в результате растяжения при тупом расширении раны. Следует избегать особо опасных разрезов в верхних отделах околоушной железы у скуловой дуги, так как здесь поверхностно проходят ветви лицевого нерва. При прорыве гнойника в окологлоточное пространство его дренируют через ложе подчелюстной слюнной железы.
После операции обычно быстро наступает значительное облегчение. Припухлость, отек уменьшаются, уже на следующий день резко понижается температура тела, улучшается общее состояние больного, пульс становится менее частым, его наполнение улучшается. Из разреза выделяются гной и обрывки омертвевших тканей, рана очищается и гранулирует.
Из лечебных мероприятий в послеоперационном периоде необходимо введение антибиотиков, обезвоженным больным обеспечивают восстановление водно-электролитного баланса. Дают жидкую высококалорийную пишу.
Из осложнений при паротите возможны опасные для жизни кровотечения из аррозированных сосудов, находящихся в паренхиме околоушной железы, или сонной артерии при гнойных затеках, а также развитие флегмоны окологлоточного пространства, что объясняется анатомическими соотношениями и интимными лимфатическими связями этих областей. При запущенном гнойном паротите возможно образование затеков по ходу сосудистого пучка шеи с формированием глубокой флегмоны и развитием медиастинита.
При рано диагностированном паротите и рациональной антибиотикотерапии прогноз благоприятный: у большинства больных удается предупредить развитие гнойного процесса. Гнойный паротит при своевременном и радикальном оперативном лечении обычно не сопровождается тяжелыми осложнениями.
Гнойный подчелюстной сиаладенит встречается реже, чем гнойный паротит. Как и при паротите, железа инфицируется через протоковую систему при нарушении оттока слюны. Заболевание встречается у истощенных больных, после тяжелых операций.
Заболевание начинается с воспаления основного протока, затем присоединяется воспаление междольковых протоков, далее вовлекается в процесс паренхима железы. Появляются боли в подчелюстной области одной стороны. При осмотре отмечают припухлость, кожа над железой уплотнена, пальпация железы болезненна. Определяется воспалительный инфильтрат, соответствующий локализации железы. При осмотре полости рта отмечают выделение гноя из выводного протока железы.
При хроническом подчелюстном сиаладените больных беспокоят болезненная припухлость в подчелюстной области, сухость во рту. Анамнез заболевания длительный, болезни может предшествовать острый процесс или течение болезни принимает сразу подострый, хронический характер. Периодически возникают обострения.
При осмотре определяют припухлость в подчелюстной области, кожа не изменена, пальпация железы малоболезненна, ее контуры четкие. При надавливании на железу из протока выделяется мутная слюна с примесью гноя. Важное диагностическое значение имеет сиалограмма — контрастирование протоков железы. На рентгенограммах определяют состояние протоков — расширение, сужение, деформацию, а также контрастированные полости в самой паренхиме. При множественных полостях железа имеет вид гроздевидного скопления контрастного вещества.
При остром гнойном воспалении поднижнечелюстной железы вскрывают ее капсулу из разреза длиной 5-6 см, который производят от угла нижней челюсти кпереди от места перегиба лицевой артерии через край челюсти на 1—1,5 см кнутри от ее края. Рассекают кожу, подкожную клетчатку, поверхностную фасцию, подкожную мышцу шеи и капсулу поднижнечелюстной железы. Инструментом тупо расслаивают ткань железы, удаляют гной и свободнолежащие секвестры и дренируют рану трубкой.
Показанием к удалению поднижнечелюстной слюнной железы служат хронические гнойные калькулезные поднижнечелюстные сиаладениты. Больного укладывают на спину с запрокинутой и повернутой в противоположную сторону головой. Операцию можно выполнить под местной инфильтрационной анестезией. Инфильтрируют кожу, подкожную клетчатку соответственно поднижнечелюстной области, по ходу разреза раствор анестетика вводят под подкожную мышцу шеи и затем под капсулу поднижнечелюстной железы.
Разрез кожи длиной около 7 см производят параллельно нижнему краю челюсти, отступя на 1,5—2 см кнутри. Начинают разрез от переднего края грудино-ключично-сосцевидной мышцы. Рассекают кожу, подкожную клетчатку, поверхностную фасцию, т. plastima и капсулу железы. Осторожно отслаивают капсулу от нижней поверхности железы, выделяют лицевую артерию и вену и отводят их в сторону, а при невозможности отвести лигируют выше и ниже железы и пересекают.
Выделение железы облегчает гидравлическая препаровка тканей раствором новокаина. Выделение внутренней верхней поверхности железы следует производить осторожно, так как на дне поднижнечелюстной ямки проходят подъязычный и язычный нервы. Проток железы выделяют, приподнимая задний край т. mylohyoideus.
Проток прошивают шелковой лигатурой и пересекают, смазав культю йодной настойкой. К ложу железы подводят на сутки дренаж и рану послойно ушивают до дренажа.
источник
Абсцесс слюнной железы – это гнойное воспаление, которое возникает чаще всего в околоушных железах, но может также поразить подчелюстные, подъязычные и малые слюнные железы. Как и другие абсцессы, асбцесс слюнной железы характеризуется формирование мембраны, которая отделяет гнойник от расположенных рядом тканей и структур. Если заболевание прогрессирует и гноя скапливается слишком много, то инфильтративная капсула прорывается, из-за чего гной изливается в рот или на кожу, что может спровоцировать появление флегмоны. Абсцесс слюнной железы – это очень опасное заболевание, и при первых его симптомах пациенту требуется срочная госпитализация.
Основная причина абсцесса слюнной железы – это бактериальная инфекция, провоцируемая анаэробной микрофлорой, стрептококками и стафилококками. Чаще всего абсцесс выступает в качестве осложнения сиаладенита (воспаления слюнных желез) или слюннокаменной болезни, если эти заболевания не были вовремя вылечены. Также причиной абсцесса слюнной железы может стать плохая гигиена полости рта.
Иногда абсцесс слюнной железы возникает вместе со специфическим воспалением околоушных желез при свинке, или эпидемическим паротите. Это вирусное заболевание поражает не только слюнные, но и молочные, половые и поджелудочные железы.
В детском возрасте абсцесс слюнной железы может возникнуть из-за сиаладенита, спровоцированного цитомегаловирусом.
Нередко плохая гигиена полости рта после хирургической операции (на любых органах) тоже может вызвать абсцесс. Это случается потому, что наркоз негативно влияет на слюнные железы, из-за чего выработка слюны и ее бактерицидные свойства сильно падают.
Иногда абсцесс возникает, если в проток слюнной железы попадает инородное тело – зернышко, мелкая косточка и т.п. Также на формирование абсцесса сильно влияет общее состояние организма – он легче возникает на фоне истощения и пониженного иммунитета из-за бактериальных, вирусных или хронических заболеваний.
Перед тем, как абсцесс проявит себя, у человека обычно возникают симптомы заболевания слюнных желез. Слизистая пересыхает, во рту возникает неприятный привкус, а при глотании и жевании человек испытывает боль. Постепенно в месте воспаления возникает гиперемия и отечность. Температура тела может резко подняться до 40 °C, возникает недомогание и общая слабость.
При прощупывании в воспаленной железе чувствуется болезненное плотное образование. Также в этой слюнной железе возникает стреляющая острая боль и ощущение распирания и давления, показывающее, что там скопился гной. Иногда болезненные ощущения отдают в шею, ухо и челюсть.
ВАЖНО: Абсцесс слюнной железы развивается чрезвычайно быстро – буквально за один-два дня воспаление расплавляет слюнную железу и начинается некроз тканей.
Если поражаются околоушные слюнные железы, то отек переходит на нижнюю челюсть, щеку и верхнюю часть шеи. При этом боль значительно усиливается, когда больной пытается открыть рот или повернуть голову. Если же абсцесс локализуется в подчелюстных и подъязычных железах, то отекает область подбородка, а боль возникает при глотании.
Абсцесс слюнной железы развивается чрезвычайно быстро – буквально за один-два дня воспаление расплавляет слюнную железу и начинается некроз тканей. В половине случаев воспалительный процесс распространяется на парную железы.
Когда гноя накапливается очень много, что происходит довольно быстро, абсцесс вскрывается, и гной вырывается наружу, образуя при этом свищ. При этом очень легко может развиться флегмона – разлитое воспаление, которое способно вызвать сепсис.
Диагностировать абсцесс слюнной железы может стоматолог, собрав анамнез и данные обследований. Очень важно отличить абсцесс слюнной железы от многих заболеваний: лимфаденита, опухоли слюнной железы, кисты, сиалолитиаза и сиаладенита. Чтобы максимально точно выявить возбудителя заболевания, пациенту назначают бактериологическое исследование секрета, выделяемого из слюнной железы. Также осуществляется сиалография и УЗИ слюнных желез, чтобы определить степень поражения железы, стадию воспаления и его точную локализацию. Иногда показано цитологическое исследование слюнных желез, чтобы исключить вероятность онкологического заболевания, так как симптомы абсцесса и злокачественной опухоли во многом очень схожи.
Вылечить абсцесс слюнной железы можно только при помощи хирургического вмешательства в стационаре. Первым делом хирург вскрывает и опорожняет гнойник, а затем дренирует полость абсцесса, чтобы дать отойти слюнным камням и оттечь гною. Также в пораженную железу вводят антибактериальные препараты, чтобы воспалительный процесс не прогрессировал дальше.
Если уже начался некроз ткани, то часть или даже целую железу придется удалить. После вскрытия гнойной полости врач решает, какие части железы еще функционируют, а какие уже не могут вырабатывать слюну. Если выводной проток железы еще не отмер, то часть железы обычно сохраняют, а если он уже некротизирован, то железу придется удалить целиком.
ВАЖНО: При своевременном лечении есть шанс сохранить слюнную железу, что достаточно важно для нормальной работы организма в будущем.
После операции пациенту назначают комплексное лечение: иммуностимуляторы, антибиотики и витамины. Также показаны различные физиопроцедуры, такие как магнитотерапия и лазерная терапия. Также для нормального восстановления очень важно правильно и сбалансировано питаться, соблюдая диету, назначенную врачом.
Абсцесс слюнной железы – это чрезвычайно серьезное заболевание, способное привести к очень тяжелым последствиям, так что важно выявить его на ранней стадии и побыстрее обратиться к врачу. Если операция была проведена своевременно, то прогноз обычно благоприятен, и полное восстановление наступает через пару недель. Если же абсцесс будет запущен, то воспалительный процесс быстро распространиться на другие ткани, что может привести к остеомиелиту, флегмоне или сепсису. В таком случае прогноз уже не будет благоприятным.
Также важно помнить, что при своевременном лечении есть шанс сохранить слюнную железу, что достаточно важно для нормальной работы организма в будущем.
Предотвратить абсцесс слюнной железы и его тяжелые осложнения достаточно просто – для этого нужно соблюдать ряд профилактических мероприятий.
- Во-первых, нужно следить за гигиеной полости рта, особенно после любых хирургических вмешательств;
- Во-вторых, при диагнозе «сиаладенит» нужно очень строго соблюдать предписания врача, и до выздоровления бросить курить;
- В-третьих, при сильной сухости во рту следует обязательно обратиться к врачу, а также есть продукты, провоцирующие слюноотделение: клюкву, квашеную капусту, лимоны и т.п.;
- В-четвертых, важно вовремя лечить все хронические и инфекционные заболевания, укреплять свой иммунитет и следить за здоровьем полости рта.
источник

 гипертермия – повышение температуры тела. Может достигать 39,0-40,0 градусов по Цельсию. В отличие от многих других гнойных патологий, гипертермия способна развиться резко;
гипертермия – повышение температуры тела. Может достигать 39,0-40,0 градусов по Цельсию. В отличие от многих других гнойных патологий, гипертермия способна развиться резко; общий анализ крови – при развитии воспаления слюнной железы отмечается увеличение количества лейкоцитов (лейкоцитоз) и СОЭ, при нагноении – резкое увеличение;
общий анализ крови – при развитии воспаления слюнной железы отмечается увеличение количества лейкоцитов (лейкоцитоз) и СОЭ, при нагноении – резкое увеличение;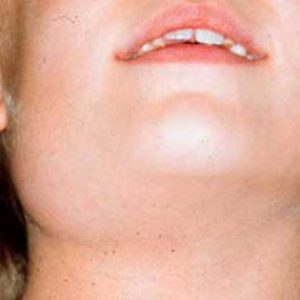 флегмона – разлитое нагноение мягких тканей;
флегмона – разлитое нагноение мягких тканей;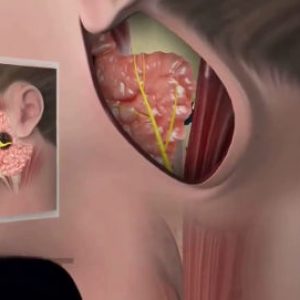 функциональный покой – в первые дни ограничивается прием пищи, которую нужно пережевывать, больной принимает жидкую и полужидкую еду;
функциональный покой – в первые дни ограничивается прием пищи, которую нужно пережевывать, больной принимает жидкую и полужидкую еду;