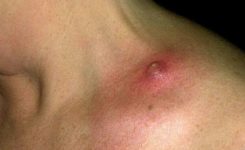
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
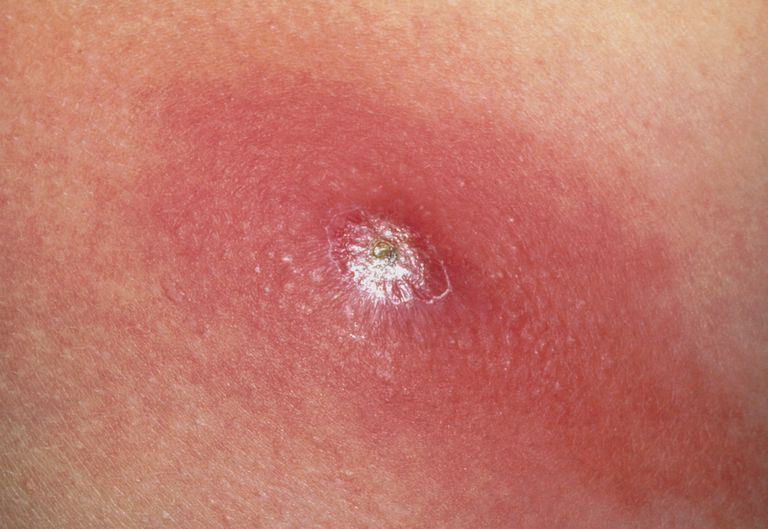
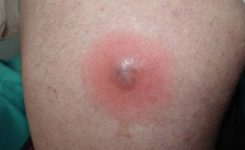
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Абсцесс — это заполненная гноем полость в тканях, то есть своего рода гигантский гнойный прыщ, похожий на фурункул. Вокруг этого гнойника тело строит капсулу, которая должна предотвратить дальнейшее распространение воспаления. Аптечными мазями на ранних стадиях абсцесса помочь себе можно, однако при выраженном абсцессе они совершенно неэффективны.
Абсцесс (лат. abscessus — нарыв) — это полость, заполненная гноем, как правило, в результате воспаления кожи или органа.
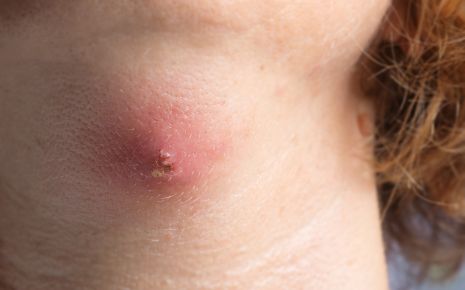
Абсцесс может возникнуть в любом месте (подкожной клетчатке, мышцах, костях, в органах или между ними), например, частые места локализации абсцессов:
- мягкие ткани головы (затылок, подбородок);
- во рту, горле (паратонзиллярный абсцесс);
- в интимной области (промежности);
- в легких (как следствие туберкулеза легких);
- на ягодице (попе);
- в подмышечной впадине;
- в мозгу (абсцесс головного мозга).
Чаще всего гнойник возникает непосредственно под кожей, вступая сначала в контакт с патогенами (вирусами, бактериями, грибками и проч.). Часто абсцесс образуется также в местах подверженных постоянному трению, например, на внутренней стороне бедер.
Абсцесс прямой кишки, также известный как анальный абсцесс, представляет собой скопление гноя в области заднего прохода (анального отверстия). Чаще абсцесс в этой области возникает в возрасте от 20 до 40 лет, особенно у мужчин.
Причиной анального абсцесса, как правило, является воспаление мелких желез в анальном канале, так называемые проктодиальные железы. Причиной является раздражения слизистой оболочки анального канала частыми походами в туалет или очень жесткой туалетной бумагой, вследствие, бактерии легко проникают через раздраженные участки в организм и вызывают инфекцию проктодиальных желез.
Воспалительный отек засоряет протоки желез, поэтому гной не может стекать. Если давление в проктодиальных железах становиться слишком большим, гной может распространяться в окружающие ткани и вызвать болезненный абсцесс на ягодицах.
В большинстве случаев абсцессы возникает вследствие бактерий, которые проникают в организм через крошечные повреждения на коже и вызывают воспалений процесс.
Ответственные за абсцесс бактерии, как правило, являются:
- Стафилококки (особенно золотистый стафилококк);
- Стрептококки;
- Кишечная палочка.
Как только патогены вторгаются в организм, их встречают лейкоциты (белые кровяные клетки, стражи иммунной системы). Во время защитной реакции образуется гной, состоящий из мертвой ткани, бактерий и лейкоцитов. Затем тело строит вокруг мешка-гноя капсулу соединительной ткани, чтобы предотвратить дальнейшее распространение абсцесса.
Патогены вторгаются в организм:
- через различные ссадины на колене;
- через различные бытовые порезы (например при бритье);
- при бактериальном воспаление зубов (например, при кариесе).
При анальном абсцессе причиной попадания инфекции является раздраженная слизистая оболочка в области анального канала — например, из-за частых походов в туалет или очень жесткой туалетной бумаги.
У женщин, в период лактации также может воспалится молочная железа. Это так называемый пуэрперальный мастит, он как правило безвредный и при соответствующем лечении быстро исчезает. Однако, если воспаление молочной железы продолжает прогрессировать, в самом неблагоприятном случае может образоваться абсцесс груди.
Хорошая новость: болезненный гнойник редко возникает вследствие мелких травм и трещинок. В основном абсцессы возникают только тогда, когда бактерии проникают в организм через серьезные раны и порезы и, кроме того, только тогда, когда бактериям создаются все благоприятные условия.
Факторами, способствующими развитию абсцесса, являются:
- сахарный диабет;
- хронические воспалительные заболевания кишечника (например, язвенный колит и болезнь Крона);
- заболевания, поражающие кожу (псориаз или атопический дерматит);
- необработанные или плохо обработанные раны;
- плотно прилегающая и натирающая одежда;
Если абсцесс рецидивирует, в редких случаях может возникнуть врожденный или приобретенный иммунодефицит. Чаще всего причиной является постоянное ношение плотной прилегающей одежды и отсутствия личной гигиены — особенно при рецидивирующих абсцессах в области гениталий.
Абсцесс может возникнуть и после уколов. Так называемый постинъекционный абсцесс (одно из осложнений уколов, прививок, постановки капельниц, при котором в мягких подкожных тканях происходит нагноение), при несоблюдение правил асептики.
Из-за высоких правил гигиены в медицинских учреждениях и врачебных кабинетах эти абсцессы сегодня практически не встречаются. Данный вид нагноения часто возникают у наркоманов или у спортсменов, которые самостоятельно делают инъекции.
Бактерии не всегда являются причиной абсцесса. Хронические воспалительные заболевания, такие как болезнь Крона или туберкулез, также могут привести к абсцессам. Из этих так называемых «холодных абсцессов» в основном затрагиваются внутренние органы. В отличие от абсцессов, вызванных непосредственно бактериями, «холодные абсцессы» едва ли содержат гной.
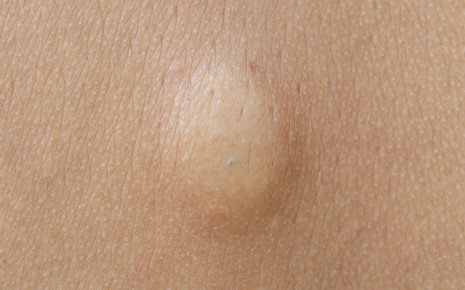
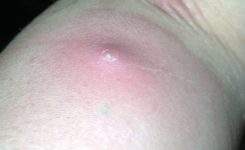
Первым признаком поверхностного абсцесса является неопределенное чувство давления и боли под кожей. В дальнейшем, симптомы увеличиваются, и появляются классические признаки воспаления (боль, покраснение кожи, озноб и повышенная температуры тела).
Типичные симптомы поражения мягких участков ткани:
Иногда начальная стадия гнойника может иметь бело-желтоватый цвет, похожей на большой прыщ. Однако, отличительной чертой является гораздо более сильный красноватый окрас, чем у обычных прыщей. Отек и гнойные пустулы также выглядят значительно больше.
Абсцесс также может находиться под кожей. О нагноение можно только предполагать.
В результате воспалений под кожей гнойники, как правило, крайне болезненны – особенно при движениях или прикосновениях. При абсцессе на ягодице, пострадавшим будет очень больно садится. Иногда боль бывает пульсирующей.
В случае распространения возбудителя по лимфатическим узлам, возникает так называемый нокардиоз кожно-лимфатический (воспаление лимфатических сосудов).
Тем не менее, подкожные абсцессы не всегда связаны с болью – в некоторых случаях лихорадка является единственным заметным симптомом.
Если абсцесс находится непосредственно под кожей, длительной диагностики не требуется. Поверхностные абсцессы врач выявляет по типичным признакам воспаления. При поверхностном гнойнике диагностика нужна, чтобы выявить возбудитель воспаления – и, следовательно, абсцесс, для этого проводят исследование гнойного мазка.
Глубокие абсцессы не могут быть распознаны или выявлены при наружном обследовании. Например, если абсцесс образовался в почках или в легких, врач сможет распознать и дифференцировать ее от других заболеваний только с помощью методов визуализационной диагностики. К ним относятся:
- ультразвуковое исследование (УЗИ);
- магнитно-резонансная томография (МРТ);
- компьютерная томография (КТ).
В дополнение к визуализационной диагностики абсцесса берут общий анализы крови. Врач исследует кровь на наличие признаков воспаления и антител ответственных за воспаление.
Увеличение количества лейкоцитов и повышение эозинофилов, увеличение концентрации С-реактивного белка в крови являются дополнительными признаками абсцесса.
- Абсцесс — представляет собой скопление гноя в органах или тканях, образованных в результате воспалительного процесса. Абсцессы, в отличие от фурункулов, могут возникать у человека в любом месте тела и органа.
- Эмпиема — значительное скопление гноя внутри полого органа, например, в желчном пузыре или печени при воспалении желчного пузыря.
- Фурункул (чирей) — острое гнойно-некротическое воспаление волосяного фолликула. Следовательно, чирей может появляться только на волосатых участках тела, обычно на лице, шее, подмышках и в интимных местах.
- Карбункул — возникает вследствие слияния нескольких фурункулов в большой гнойник.
- Киста — является преимущественно доброкачественной инкапсулированной полостью в органе или ткани, которая может быть заполнена различными веществами, преимущественно, слизистым и водянистым содержимым.
Единственным эффективным методом лечения является удаление гнойника. По этой причине врачи полагаются на хирургическое лечение, причем слово «операция» при поверхностных абсцессах звучит уж слишком дико — хирургу достаточно сделать небольшой разрез, чтобы открыть абсцесс, высосать гной и удалить частички воспаленной ткани.
- Например, если гной находится под кожей, врач сначала локально обезболивает пораженный участок.
- Затем делается небольшой срез участка, где наиболее сильно выступает гнойник.
- Затем, выкачивают гной, удаляется воспаленная ткань и промывается рана.
- Чтобы оставшиеся возбудители не спровоцировали рецидив заболевания, рану не зашивают.
- После лечения необходимо регулярно чистить и менять повязки.
Очень важно: не пытайтесь вырезать или проколоть абсцесс самостоятельно! Если вы слишком сильно надавите на абсцесс, патогены попадут в кровоток и воспаление распространяется. В очень редких случаях такое «врачевание» может привести к опасному для жизни осложнению, как заражение крови (сепсис).
Домашние средства, антибиотики (Цефалексин, Амоксициллин) или мази (Илон К, Тридерм) могут помочь в лучшем случае на ранних стадиях и при очень маленьких гнойниках. Причина: абсцессы инкапсулируются (создают защитную оболочку). В результате активные ингредиенты мазей и прочих средств не проникают в полость абсцесса и не могут бороться с патогеном.
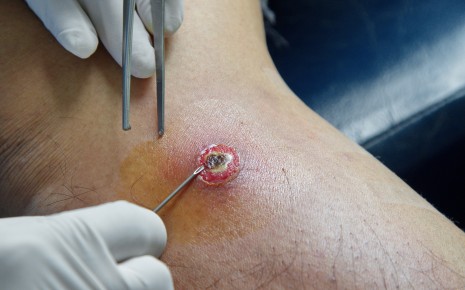
Каким будет прогноз абсцесса, прежде всего зависит от:
- размеров гнойника,
- местоположение;
- лечения.
При неправильном лечении абсцесса существует риск того, что в ране останутся патогены, и абсцесс рецидивирует. Поэтому, чтобы избежать осложнений, не пытайтесь вскрыть абсцесс самостоятельно.
При своевременном лечении врачом прогноз благоприятный, абсцессы заживают без проблем. В зависимости от размера полости абсцесса для полного выздоровления может потребоваться несколько недель.
Важно ежедневно чистить открытую рану и менять повязку. После хирургического удаления анального абсцесса сидячие ванны могут ускорить процесс заживления — особенно следует уделять больше внимания гигиене после акта дефекации.
источник
Высыпания, прыщики, гнойники на теле не только не приносят эстетического удовольствия, но и являются причиной дискомфорта и болевых ощущений. Даже незначительного размера папула, может быть сигналом воспалительных процессов в организме. Информация о высыпаниях на лице звучит чаще, чем об образованиях на теле. Это обусловлено тем, что в первом случае, эпидермис намного нежнее и больше поддается влиянию внешней среды. Но, что же провоцирует к появлению прыщиков на других частях тела — узнаем далее.
Причин достаточно. Только в полной уверенности за собственное здоровье, Вы можете поставить себе диагноз сами. В других случаях — лучше обязательно обратится к врачу.
Давайте же разберемся, что же является причиной возникновение гнойных нарывов на теле:
- Нарушение работы сальных желез. К этому пункту можно отнести и повышенную потливость. Избыточное потоотделение или выделение кожного жира, особенно в жаркое время года, подразумевает открытые поры, в которые намного быстрее попадает грязь, пыль и инфекция. В этом случае воспалительных процессов не избежать.
- Не соблюдение правил личной гигиены. Отчасти это правило связано с первым пунктом, игнорирование которого приводит к серьезным последствиям — гнойной сыпи или даже заражения крови. Чаще мойте руки, принимайте душ не менее 1 раза в день, пользуйтесь только своими вещами — это поможет избежать многих кожных проблем.
- Проблемы с желудочно-кишечным трактом. Внутренние проблемы, очень часто проявляются внешне на кожном покрове из-за интоксикации организма. К этой проблеме можно отнести и употребление алкоголя, сильно жирной или копченой пищи. Страдает в основном лицо или спина, где самая тонкая кожа.
- Синтетическая или некачественная одежда. Как ни странно, любимая футболка или платьице, может стать причиной возникновения нарывов на эпидермисе. Синтетические материалы раздражают кожу и вызывают аллергические реакции. Следует внимательно относится к вещам из second hand магазинов, с предыдущими собственниками которых Вы не знакомы.
- Некачественное питание. Этот пункт объединяет несколько предыдущих. Некачественные, не свежие продукты, нарушение обмена веществ, несоблюдение правил здорового питания — приводят к проблемам ЖКТ. К этому добавляем еще и вредные привычки, что заражают организм. При наличии гнойных прыщей, врачи назначают лечение, что поддерживается специальной диетой. Такой метод исключает сбои в работе ЖКТ, и дает возможность выяснить истинную причину.
- Крема и средства гигиены низкого качества. Косметическая продукция низкого качества — еще один мотив для возникновения прыщей. В их состав входят химические вещества, что закупоривают поры, провоцируя воспаления на нежном эпидермисе. Используйте проверенную и качественную косметику.
- Проблемная кровь. Правильнее сказать — зараженная кровь. Она имеет свойства переносить заражения по всему организму, что и проявляются в виде высыпаний. Капиллярные, венозные или артериальные порезы, открытые раны или зараженные инфекцией через них — это те же гнойники на коже. Они могут быть признаком серьезных заболеваний, в том числе и венерических.
- Слабая иммунная система. Когда понижается иммунитет, защитная функция организма ослабевает, что объясняет наличие многих заболеваний. Прыщи , как внешний сигнал нарушений, не исключение.
- Гормональные сбои. Не секрет, что половое созревание у подростков, проявляется гормональной сыпью на лице и теле. То же самое испытывают женщины в период менструации. Два этих случая — временны и проходят по истечению срока. А непосредственно сами гормональные сбои, могут проявляться по причине проблемы с гормонами или связаны с приемом соответственных препаратов.
Как видим, причин для образования абсцессов достаточно много. Воспринимайте образования здраво и логично, но консультация специалиста лишней не будет, ведь гнойничок — это сигнал внутреннего нарушения функциональности организма.
Сыпь на теле условно делят на две категории: воспаленные или не воспаленные высыпания. Первые, доставляют дискомфорт и могут вызывать болевые ощущения. От не воспаленных прыщиков они отличаются наличием гнойной жидкости внутри или мягкой ткани, что со временем выходит наружу, и в некоторых случаях, несет инфекционный характер. Выдавливать такие образования не рекомендуется, чтобы в дальнейшем не повредить целостность и эстетичный вид кожного покрова. Любой нарывчик на теле требует лечения — тот же не воспаленный прыщик, имеет все шансы превратиться в абсцесс с гнойной жидкостью. Не пытайтесь идентифицировать сыпь самостоятельно по фото с интернета. Лучший способ себя успокоить и предотвратить серьезные проблемы — обратится к врачу дерматологу.
Довольно обширный список причин возникновения нарывов, предполагает такой же перечень методов их лечения. Обнаружив гнойник на коже, в первую очередь постарайтесь самостоятельно предположить причину его появления. Возможно, это избыточное употребление вредных продуктов и алкогольных напитков. Или же некачественная одежда. Как лечить гнойники на лице, теле и других частях тела? Давайте разберемся по порядку.
Для начала откажитесь от употребления спиртного, жирного, копченого, соленого и жареного. Эти продукты лучше исключить вовсе или вносить в свой рацион лишь небольшими количествами. Они влекут за собой нарушение пищеварения, интоксикацию организма, что и приводит к образованию высыпаний. Наполняйте свой гардероб только качественными и натуральными вещами, оставьте лишь ту, в которой чувствуете себя максимально комфортно. Балуйте себя, используя только качественные косметические средства — лосьоны, крема и увлажняющие бальзамы для тела. Такой метод не требует назначения врача, а личная инициатива будет награждена подтверждающей расшифровкой о состоянии здоровья.
Нарывы на теле, особенно с гнойным содержанием, необходимо обезвредить и подсушить. Для этого используют косметические средства, медикаментозные мази или отвары трав — все зависит от причины возникновения прыщей. Для того, чтобы в короткие сроки убрать воспаление, вытянуть гной из нарыва — используют мазь Вишневского, Ихтиоловую мазь или Синтомициновую . Их наносят точечно и повторяя процедуру до полного выздоровления, через три-четыре часа. Подсушивающими средствами обладают растворы, мази и лосьоны на основе салициловой кислоты или Трихопола . Отличными противовоспалительными свойствами обладают и настои ромашки, календулы , березы и череды. Ими протирают непосредственно очаг нарыва, делают компрессы, а так же принимаю ванны. Такие настои не только используют в целебных целях, но и в качестве косметических.
Дегтярное мыло , грязевые маски и морская соль — это еще небольшой список, чтобы устранить нарывы на теле причины и лечение, как способ. Стоит учитывать, что такими методами борются с нарывами, которые спровоцированы незначительными нарушениями в организме. Это может быть период менструации, употребление алкоголя или ношение некачественной одежды. А вот те воспаления, что появляются по причине серьезных заболеваний, исчезнут лишь на некоторое время. Они будут возникать снова и снова, пока не погасится очаг воспалительных процессов или не извлечется инфекция из организма. Особенно опасны гнойные фурункулы, что образовались у ребенка. С рождения и до двенадцатилетнего возраста, у малыша еще слабая иммунная система, что предполагает различные болезни, которые прогрессируют быстрее, чем у взрослых. Наличие прыщиков у ребенка не повод для паники, но предпосылка для консультации с врачом.
Если они очень большие то их вырезают.
Психосоматика — увлекательная штука. Подавляя в себе способность чувствовать свой организм, мы часто игнорируем первые сигналы о заболевании. Наш организм говорит с нами через боли, температуру и высыпания. Что же означают гнойные абсцессы на теле? Нагноение, прыщи или образования свидетельствуют о дисгармонии с внешним миром, окружением, боязнь проявить себя. Гнойники в свою очередь, говорят о подавленном гневе, не проявленных чувствах или агрессии. Известны случаи, когда здоровый организм, не имеющий инфекционных заболеваний, «цветет» постоянными высыпаниями. Избавиться от этих проблем помогла психотерапевтическая практика нормализации гармонии, внутреннего состояния и восстановление личности. Прислушайтесь к себе, возможно, здесь кроется истинная причина прыщиков и абсцессов.
Если Вы искали ответ на вопрос, что такое нарывы на теле причины и лечение, значит необходима помощь лично Вам или близким. Проследите за тем, частые ли высыпания и предположите, чем же они могли быть спровоцированы. Важно не затягивать размышления надолго, а в скором времени обратится к врачу. Здоровье — это самое ценное. Любите себя, заботьтесь о себе, любите свой организм, чтобы узнать, что он говорит тем или иным прыщиком, гнойником или сыпью.
источник
Абсцесс кожи – это локальное гнойное воспаление кожных покровов, характеризующееся образованием полости, ограниченной так называемой пиогенной мембраной. Симптомами абсцесса служат покраснение, отек, иногда болезненность, на месте которых затем формируется скопление гноя. Все это может сопровождаться общими симптомами интоксикации (повышение температуры, слабость, головные боли). Диагностика абсцесса кожи осуществляется на основании осмотра пациента, в некоторых случаях дополнительно назначают базовые исследования (общие анализы крови и мочи). Местное лечение производится хирургом – полость вскрывается и обрабатывается антисептиком, в ряде случаев может быть назначена общая антибактериальная терапия.
Абсцесс (гнойник) кожи – как правило, острое гнойное воспаление, поражающее кожные покровы на любой области тела. В отличие от флегмоны, абсцесс является ограниченным, представляет собой полость, наполненную гноем и окруженную пиогенной мембраной. В большинстве случаев данная оболочка надежно предотвращает распространение инфекции на окружающие ткани, однако иногда болезнетворные микроорганизмы из очага могут попасть в кровь или лимфу. Это приводит к более тяжелым состояниям – лимфангитам, лимфаденитам, метастатическим абсцессам внутренних органов. На некоторых участках тела, богатых сосудистыми анастомозами, появление гнойников особенно опасно – например, абсцессы кожи в области носогубного треугольника могут приводить к воспалениям пещеристого синуса, менингитам, абсцессу головного мозга.
В подавляющем большинстве случаев возбудителями абсцесса кожи являются бактерии. Они могут проникать в кожные покровы при их повреждении, через микротрещины, изредка заносятся туда гематогенным путем из других воспалительных очагов в организме. Тип бактерий, вызывающих появление абсцесса кожи, может быть различным – золотистый стафилококк, синегнойная и кишечная палочки. Чаще всего развитие такого состояния обусловлено не одним видом возбудителя, а их совокупностью. Большое значение в развитии абсцесса кожи имеет снижение активности местных защитных факторов – например, при локальном переохлаждении, сахарном диабете, наличии иммунодефицита, несоблюдении правил личной гигиены.
После проникновения бактерий внутрь кожных покровов начинается их размножение с формированием патологического очага. Все это распознается иммунной системой, которая начинает реагировать сначала неспецифическими факторами защиты – расширяются кровеносные сосуды, увеличивается приток крови к данному участку кожи, замедляется всасывание тканевой жидкости. Это становится причиной первых проявлений абсцесса кожи – покраснения, отека, болезненных ощущений. После этого к очагу поступают иммунокомпетентные клетки – макрофаги и нейтрофилы, которые начинают фагоцитировать возбудителей. В итоге из смеси тканевой жидкости, живых и погибших нейтрофилов и бактерий формируется гной – он стимулирует фибробласты кожи, которые формируют вокруг очага мембрану. Воспаление принимает вид типичного абсцесса кожи.
Развитие абсцесса кожи характеризуется определенной стадийностью, длительность каждой стадии довольно сильно отличается в разных случаях и зависит от многих факторов – состояния иммунитета, типа возбудителя, локализации воспаления. Первоначальный этап начинается с развития покраснения участка кожи, появления припухлости, болезненных ощущений. Температура пораженного участка заметно выше, чем у окружающих неизменных тканей. Размер покраснения постепенно увеличивается, в некоторых случаях достигая 3-4 сантиметров – именно от этого этапа зависит, каков будет в дальнейшем диаметр абсцесса кожи. Общих симптомов в это время, как правило, не наблюдается.
Затем начинается продукция гноя – центр очага начинает желтеть, размягчается, но болезненность и отек сохраняются, иногда появляется чувство распирания в пораженной области. Данный этап формирования абсцесса кожи в большинстве случаев наступает через 3-4 дня после манифестации первых симптомов. Распространения воспаления чаще всего уже не происходит, поэтому размер образования остается прежним. Гной, по сути, является смесью токсичных продуктов распада тканей, которые частично всасываются в кровь и приводят к ухудшению общего состояния человека – повышению температуры, слабости, нарушению аппетита, иногда к тошноте и рвоте. Выраженность этих симптомов зависит от размера абсцесса кожи – чем он больше, тем больной тяжелее себя чувствует, тогда как при маленьких гнойниках изменений в общем состоянии человека вообще может не произойти.
На конечном этапе своего развития, при отсутствии лечения, абсцесс кожи чаще всего самопроизвольно вскрывается, гной вытекает во внешнюю среду. Это снижает болезненность и отек, улучшает общее состояние человека. Однако в ряде случаев именно на этом этапе возможно развитие довольно тяжелых осложнений абсцесса кожи. Наиболее частое из них – распространение инфекции лимфогенным путем с развитием лимфангита и регионарного лимфаденита. Иногда вскрытие полости абсцесса кожи может произойти не во внешнюю среду, а в окружающие ткани, что приводит к разлитым гнойным воспалениям – панникулиту, флегмоне. Не исключена диссеминация бактерий гематогенным путем – это может приводить к метастатическим гнойным очагам, а в особо тяжелых случаях и к сепсису.
В большинстве случаев постановка диагноза «абсцесс кожи» не составляет никакой проблемы, его проявления достаточно знакомы любому врачу-дерматологу. При осмотре можно определить, на какой стадии находится развитие заболевания. На этапе формирования абсцесса кожи будет определяться очаг отека и покраснения, болезненный при пальпации, плотный на ощупь. При последующей стадии развития образование уже будет иметь желтый «венчик», станет более мягким на ощупь, но болезненность и повышенная температура очага сохранится. Кроме того, объективно у больного могут определяться лихорадка, рвота.
При осмотре необходимо также проверить регионарные лимфатические узлы – практически всегда они будут увеличены, но безболезненны. Резкое увеличение их размеров в сочетании с болезненностью говорит о начале лимфаденита. Общий анализ крови при абсцессе кожи, как правило, содержит в себе неспецифические признаки воспаления в организме. К ним относится лейкоцитоз, нейтрофильный сдвиг влево, увеличение скорости оседания эритроцитов. Совокупность этих проявлений позволяет направить больного к врачу-хирургу для лечения абсцесса кожи.
В некоторых случаях в рамках диагностики абсцесса кожи производят также микробиологическое исследование гноя – бакпосев отделяемого на питательные среды для выявления типа возбудителя. Это необходимо для того, чтобы выбрать наиболее эффективный противомикробный препарат для лечения этого состояния и его осложнений. Однако подобное исследование требует много времени (несколько дней), поэтому при неосложненных случаях абсцесса кожи практически не применяется, а антибактериальную терапию производят препаратами широкого спектра действия.
Лечение включает в себя как местные мероприятия, так и общую антибактериальную терапию. При обращении пациента с начальными проявлениями формирования абсцесса кожи специалисты в области дерматологии и хирургии чаще всего рекомендуют подождать (дать ему «созреть»). После того как гнойник полностью сформируется, хирург вскрывает его, промывает полость антисептиком (например, хлоргексидином), устанавливает дренаж. Антибактериальная терапия необходима при значительных размерах абсцесса кожи или тяжелых общих проявлениях заболевания для профилактики осложнений. Она может включать в себя как антибиотики широкого спектра действия, так и другие противомикробные препараты (например, сульфаниламиды). Прогноз, как правило, благоприятный, но при снижении иммунитета или сахарном диабете осложнения абсцесса кожи могут создавать угрозу для здоровья и даже жизни. Профилактикой развития абсцесса служит поддержание работы иммунной системы на должном уровне, правильная личная гигиена, соблюдение правил асептики при инъекциях, врачебных и косметологических манипуляциях.
источник
Появление у человека гнойников на теле указывает на присутствие процесса воспалительного характера, которое называется пиодермией. Они требуют обязательного лечения, ведь гнойничковые поражения в запущенной форме стают причиной поражения внутренних органов и могут развить сепсис. Терапия длится долго, лечение иногда не обходится без оперативного вмешательства.
Провоцирующими факторами формирования гнойных высыпаний на коже считается:
- попадание инфекции в открытую рану, часто наблюдается при расчесывании прыщей;
- нарушение правил личной гигиены;
- нарушение метаболических процессов;
- гормональный дисбаланс;
- наличие процессов воспалительного характера в организме.
Появление гнойничков может сопровождать: герпес, чесотка, акне и псориаз.
Наиболее уязвимыми к появлению высыпаний гнойного характера считаются лица, которые подвергаются частым переохлаждениям или перегреваниям, получают недостаточное количество витаминов или имеют заболевания:
- сахарный диабет;
- нарушение функционирования ЦНС;
- аллергия;
- расстройства выработки кожного секрета.
Проявление гнойничковых заболеваний (пиодермий) провоцируют микроорганизмы, которые наделены способностью, проникать в верхние слои травмированной кожи. Чаще это стрептококки, стафилококки. Но провокаторами могут стать и такие микроорганизмы:
- кишечная и синегнойная палочка;
- гонококки;
- пневмококки;
- вульгарный протей;
- микоплазмы.
Кожа человека содержит большое количество жировых, белковых ингредиентов, что способствует жизнедеятельности микроорганизмов. Стрептококки, стафилококки присутствуют на коже всегда и представляют опасность только при проникновении в глубокие слои эпидермиса или при снижении иммунной защиты.
При наличии гнойничковых заболеваний состав бактериальной флоры на кожном покрове меняется, что может провоцировать формирование новых очагов поражения.
Под фурункулезом необходимо понимать патологическое состояние, характеризующееся поражением волосяных фолликулов и сальных желез. Фурункулез встречается чаще у мужчин. Участками локализации элементов сыпи является:
Патологическое состояние имеет несколько стадий:
- Инфильтрация – наблюдается появление гиперемии кожи, отечности, уплотнения.
- Формирование узелка – с течением времени превращается в гнойник. Стадия сопровождается появлением болевых ощущений при пальпации зоны поражения, накоплением гнойного экссудата, формированием стержня.
- Заживление – наблюдается вскрытие гнойника, ослабление интенсивности патологических симптомов, улучшение самочувствия.
- повышение температуры тела;
- появление болевых ощущений при пальпации;
- ощущение общей слабости;
- головная боль.
При отсутствии своевременного лечения появляется риск развития осложнений в виде менингита или сепсиса.
Карбункулез характеризуется формированием гнойников, которые поражают сразу несколько фолликулов. Патологическое состояние появляется чаще всего в теплое время года. Основные участки локализации гнойников – лицо, появление между лопатками, на ягодицах, шее.
Размеры карбункула достигают несколько сантиметров, период его созревания длится 7-10 дней. Патологическое состояние сопровождается повышением температуры тела, болезненностью. Карбункул требует хирургического лечения.
Заболевание чаще поражает мужчин, провоцирующим фактором считаются нарушения нейроэндокринного характера. Часто его формирование связывают с хроническим ринитом, конъюнктивитом. Основными участками локализации гнойников считается:
- слизистая носа;
- кожа подбородка;
- участок над верхней губой;
- крылья носа;
- брови;
- веки;
- зона лобка.
Зачастую формирование гнойников наблюдается на волосистой части лица. Первые симптомы – появление гиперемии – формирование сгруппированных пустул, которые содержат в своей полости гной. Этот процесс называют фолликулитом, он распространяется на прилегающие участки, сначала поражаются поверхностные слои кожи.
Гнойники могут самостоятельно исчезать и появляться снова. Длительное течение сикоза характеризуется формированием глубоких фолликулитов. Патологическое состояние характеризуется такими симптомами:
После вскрытия гнойников наблюдается формирование желтоватой корки.
Пиодермией смешанного характера считается вульгарное импетиго, оно отличается заразностью. Процесс распространяется на кожу и на ее придатки. Сначала наблюдается появление гиперемии, в дальнейшем на ее месте появляются пузырьки, заполненные серозным содержимым – фликтены. С течением времени содержание приобретает гнойный характер, подсыхает, образуя корки. Одно из частых участков локализации пиодермии – лицо.
Гнойники на коже могут проявляться в виде абсцесса. Он характеризуется формированием процесса воспаления и полости, которая заполняется гноем. Локализуется чаще на конечностях, шее, голове, у женщин – в подмышечной зоне. Часто женщины жалуются, что у них после шугаринга появились гнойники. Это может наблюдаться при несоблюдении правил дезинфекции применяемых инструментов, а также вследствие врастания волосков.
Возникает это патологическое состояние в результате нарушения целостности кожи и проникновения бактерий. Клиническая картина проявляется:
- болевыми ощущениями в области поражения;
- гиперемией;
- флуктуацией;
- учащенным сердцебиением;
- отеком;
- повышением температуры;
- бугорками, впадинами на коже.
Сначала наблюдается появление покраснения, которое впоследствии превращается в инфильтрат и гнойник с лейкоцитами, живыми, мертвыми микроорганизмами. Патологическое состояние опасно тем, что может стать причиной распространения инфекции.
Чтобы лечение было результативным, необходимо выяснить причины появления патологического состояния и направить силы на ее устранение. Рекомендуется:
- нормализовать функционирование органов пищеварительного тракта;
- восстановить гормональный баланс;
- следить за личной гигиеной;
- избегать стрессы;
- соблюдать рациональное питание.
Важным этапом является очищение кожного покрова, для этого можно использовать скрабы, маски домашнего приготовления. А также нужно обратиться к косметологу, который назначит курс процедур, помогающих растворить сальные пробки, а также отслоить отмершие клетки эпидермиса. Наиболее эффективными процедурами считается:
- ультразвуковая чистка;
- химический пилинг;
- криотерапия;
- мезотерапия.
Внимание! Начинать процедуры можно только после устранения процесса воспалительного характера. В противном случае появляется риск распространения инфекции.
В осложненных случаях появляется необходимость назначения антибактериальных препаратов. Чаще всего применяют:
Подбор лекарств, дозы, продолжительности лечения осуществляет врач
Параллельно с этим назначаются:
- Ретиноиды, которые устраняют избыточную активность сальных желез и регенерируют эпителиальные ткани. Препараты выбора – Третиноин, Адапален, Изотретиноин.
- Сорбенты, БАДы с лактобактериями. Средства помогают нормализовать микрофлору кишечника, выводя токсические вещества из организма. В эту группу входят лекарства: активированный уголь, Полисорб, Линекс, Лактофильтрум.
- Витаминно-минеральные комплексы. К ним относя витамины: Е, А, С, а также цинк.
Применяются также средства для местного нанесения, но только после согласования с врачом. Эффективными являются:
- Йод. Его используют для точечного нанесения на пораженные участки, он хорошо устраняет воспалительный процесс и дезинфицирует.
- Цинковая мазь. Препарат оказывает ранозаживляющее действие, препятствует некротизированию тканей, защищает от негативного воздействия патогенных микроорганизмов.
- Левомеколь. Наносить средство рекомендуется на зоны поражения на 2-3 часа, потом смыть водой.
- Салициловая кислота. Эффективно борется с бактериями, устраняет гиперемию, отмершие клетки.
- Спиртовая настойка календулы. Оказывает ранозаживляющее, противовоспалительное действие.
Также эффект наблюдается от принятия ванн с морской солью или марганцовкой, они оказывают обеззараживающее и подсушивающее воздействие. Запрещается использовать горячую воду.
Перед тем как применять народные средства рекомендуется проконсультироваться с врачом. Эффективным считается использование:
- Сока алоэ, он помогает вытянуть гной. К зоне поражения прикладывают листок растения, без верхней кожицы. Оставить его нужно на всю ночь, для того чтобы он не сползал, его нужно прикрепить пластырем. В тяжелых случаях процедуру проводят несколько раз.
- Настой календулы. Для приготовления 1 ст. л. сырья заливают 500 мл кипятка и оставляют на 30 минут. Настой используют для протирания кожи. Если к нему добавить мед в расчете 1 ч. л. на стакан раствора, то его можно использовать для примочек. Для этого в растворе смачивают ватный диск и прикладывают к зоне поражения на 20 минут.
Есть и второй способ приготовления настойки. Для ее приготовления необходимо 2 ст. л. цветов календулы залить 50 г спирта, 40 г воды, 80 г одеколона. Смесь оставляют в теплом месте, а затем добавляют к ней 1 ч. л. 5% борного спирта и ½ ч. л. глицерина. Средством протирают пораженные участки два раза в сутки.
- Свежие листья березы, крапивы, корня одуванчика и лопуха. Необходимо взять 2 ст. л. смеси, залить 500 мл кипятка, проварить 15 минут, процедить и остудить. Отвар рекомендовано пить по 100 мл трижды в сутки.
- Аппликация из лука. Чтобы гной быстрее вышел наружу надо к зоне поражения приложить печеную луковицу и закрепить ее пластырем. Аппликацию лучше оставить на ночь.
Предупредить формирование гнойников поможет соблюдение правил:
- рационального питания. С рациона исключается употребление фаст-фуда, жирных и соленых блюд, специй, маринада, майонеза, сахара, пшеницы, молока. Предпочтение следует отдать фруктам, овощам, зелени, растительному маслу, кисломолочным продуктам. Из зерновых лучше употреблять гречку, овсянку, отруби;
- физической активности. Как можно больше времени нужно проводить на свежем воздухе;
- личной гигиены. Нужно ежедневно принимать душ или ванну, имея несколько полотенец – для лица, рук, ног, головы;
- стирки постельного и нательного белья;
- носки вещей, которые должны быть изготовлены из натуральных тканей;
- использования гипоаллергенных косметических средств, которые не должны содержать комедогенных компонентов.
Внимание! Запрещается проводить самостоятельное выдавливание прыщей, это может стать причиной тяжелых осложнений. Болевые гиперемированые элементы сыпи также нельзя трогать. Любые повреждения кожного покрова необходимо сразу обрабатывать антисептическими растворами, чтобы помешать присоединению бактериальной микрофлоры.
Приступать к лечению гнойников на теле нужно только после осмотра врача. Самолечение может стать причиной ухудшения состояния и развития очень тяжелых осложнений.
источник
Абсцесс – это острое воспалительное заболевание, встречается у детей и взрослых. Сопровождается сильной интоксикацией, гной нужно удалять оперативным способом, чтобы избежать осложнений. Причины абсцесса — проникновение инфекции из других очагов в организме и влияние внешних факторов.
Абсцесс — локальное скопление гноя, вокруг которого формируется пиогенная оболочка. Экссудат может собираться в полостях тела, тканях, органах.
В основные причины гнойников на теле и органах входит проникновение гноеродных микроорганизмов из внешней или внутренней среды при нарушении барьерной функции кожи, слизистых.
Особенно опасно инфицирование при сниженном иммунитете. Абсцессы любой локализации подлежат вскрытию или дренированию.
Причины нарывов во внутренних органах:
- острые воспаления;
- травма;
- распространение инфекции гематогенным, лимфогенным путем из соседних очагов воспаления;
- грибковые, паразитарные заболевания;
- сепсис;
- нарушения техники медицинских манипуляций.
Каждый абсцесс протекает индивидуально, особенности связаны с различиями анатомического строения тел.
Основные причины нагноения в легких:
- закрытые и открытые повреждения органов дыхания;
- аспирация содержимого желудка, носоглотки, инородных предметов, раздражающих веществ;
- острое гнойное воспаление в соседних органах;
- нарушение проходимости бронхиального дерева;
- нарушения кровообращения, возникающий из-за этого некроз легочной ткани.
Повреждение периферических отделов легких редко вызывает абсцесс. Благоприятные условия для воспаления создаются по причине обширных ранениях легочной ткани, крупных бронхов.
Причина нарушения дренажной функции бронхиального дерева — аспирация жидкостей или инородных предметов, создающая благоприятные условия для размножения пиогенных микроорганизмов.
Факторы, влияющие на формирование абсцесса в печени:
- паразитарная инвазия;
- бактериальные инфекции;
- травмы.
В паренхиму печени бактерии проникают гематогенным либо восходящим путем из желудочно-кишечного тракта, желчевыводящей системы. Причины, которые могут вызвать абсцесс — холангиты, холециститы, механическая желтуха, поддиафрагмальные воспаления, другие заболевания.
Амебы – простейшие микроорганизмы вызывающие паразитарные гнойники в печени. Заражение происходит алиментарным путем. Паразиты проникают в кровеносную систему, по которой попадают к органу.
Причины появления гнойников в головном мозге:
- метастазирование инфекции из легочной ткани при бронхоэктазии, абсцессах легких, других деструктивных процессах;
- заболевания ушей, носа, горла и десен — отиты, синуситы, мастоидиты;
- огнестрельные ранения;
- черепно-мозговые травмы.
Абсцесс мозга — наиболее опасное осложнение заболеваний ЛОР-органов. Хронические отиты — популярная причина распространения инфекции, которому способствует неправильное лечение, пренебрежение обращением к врачу, длительное течение заболевания. Гной из височной кости распространяется в среднюю черепную ямку и мозжечок, расплавляя перегородки.
Нарыв в лобных долях появляется из-за гнойных воспалений в ячейках решетчатой кости, гаймориты.
При воспалении глотки, миндалин, околоносовых пазух, ушей могут появиться нагноения в области шеи. Причина — распространение инфекции по лимфатическим сосудам, развитие лимфаденита, который переходит в абсцесс.
Воспаления в результате травм головы развиваются из-за попадания инфицированных обломков костей, инородных предметов в разрушенную мозговую ткань, пропитанную кровью. Такие условия благоприятны для развития патологической флоры.
Причины возникновения абсцессов в брюшной полости — острые воспалительные процессы, травмы, плохая санация при абдоминальных хирургических операциях. В полости живота много карманов, сумок, образованных связками, брыжейкой, большим и малым сальником.
При наличии патогенной флоры экссудат скапливается в углублениях, отграничивается от других отделов. Образуется нарыв, который при распространении на соседние участки приводит к перитониту – разлитому гнойному процессу с высоким риском летального исхода. Требуется немедленная госпитализация в отделение хирургии.
Такой абсцесс может возникнуть по причине осложнения аппендицита, прободной язвы, гнойного холецистита. Способен достигать крупных размеров.
Абсцессы могут располагаться в поверхностных тканях. Они проще диагностируются, легче поддаются лечению.
- проникновение патогенной микрофлоры через ссадины, укусы, уколы, царапины, порезы, другие повреждения;
- выполнение инъекций в домашних условиях;
- несоблюдение стерильности инструментов, шовного материала, правил антисептики при операции, неправильное ведение раны в период восстановления после вмешательства.
Поверхностные гнойники имеют выраженные симптомы: резкая боль, кожа над инфильтратом красного цвета, отек, интоксикация с высокой температурой.
Поверхностные нарывы могут возникать как последствие других гнойных заболеваний. Если вовремя не обратиться к врачу с фурункулом, он может перейти в осложненную форму. Экссудат на абсцедирующей стадии не выходит, распространяется вглубь тканей. Часто причина такого явления — попытки самолечения.
Гнойники, расположенные неглубоко, могут встречаться в области промежности. Причина параректального абсцесса — проникновение инфекции из-за травмы слизистой и кожи, геморрой, анальные трещины, болезнь Крона, неспецифический язвенный колит, иммунодефицитные состояния.
У женщин может развиваться поражение бартолиновых желез, расположенных у основания больших половых губ. Причина нагноения — внедрение в протоки железы гонококков, стафилококков, кишечной палочки, других патогенных микроорганизмов.
Появление абсцесса обычно связано со смешанной патогенной флорой. Если гнойник возник по причине осложнения первичного заболевания, при лабораторной диагностике определяют микроорганизм, характерный для патологии. Для анализа берут гной.
Возможные возбудители гнойников:
- стафилококки;
- пневмококки;
- клебсиеллы;
- эшерихии;
- энтерококки;
- протеи;
- кандиды;
- клостридии;
- грибы;
- специфические возбудители абсцесса – менингококки, гонококки;
- микоплазмы.
Для абсцесса характерно образование пиогенной оболочки — капсулы, отграничивающей здоровую ткань от некротической. Она состоит из грануляционной ткани, является неспецифической защитной реакцией организма.
Капсула полностью окружает очаг, имеет несколько слоев, продуцирует экссудат. Лейкоциты мигрируют в сторону патогенных микроорганизмов, поглощая их и разрушая. Сначала происходит инфильтрация лейкоцитарными клетками места воспаления, затем начинается накопление гноя.
В борьбе с болезнью участвуют антитела, синтезируемые иммунными клетками в ответ на внедрение инфекции. Усиление миграции и гибели лейкоцитов — причина увеличения объема гноя. В результате абсцесс представляет собой смесь мертвых лейкоцитов, микроорганизмов, ферментов, разрушенных тканей.
Фурункулез – хроническое заболевание, при котором на теле появляются прыщи с гноем. Заболевание может протекать тяжело, с выраженным интоксикационным синдромом, состояние зависит от патогенности возбудителя. Болезнь появляется из-за снижения иммунитета, может привести к абсцессам.
Причины фурункулов на теле:
- хронические очаги инфекции;
- сахарный диабет, другие эндокринные патологии;
- переходный возраст;
- неблагоприятные условия труда;
- онкологические заболевания;
- СПИД;
- наследственная предрасположенность.
Переход фурункула в стадию абсцесса представляет большую опасность для здоровья, особенно при локализации в области лица. В случае благоприятного течения через 8-10 суток появляется гной. Если нарыв не вскроется самостоятельно, его содержимое может распространиться на здоровые ткани.
При фурункулезе стадии созревания нарывов не совпадают, нужны различные методы лечения. Чтобы назначить эффективную терапию, нужно знать причины гнойных прыщей по всему телу. Для уточнения диагноза рекомендуют исследование иммунной системы, консультацию с дерматологом, хирургом.
В ходе лечения абсцесса используют иммуностимулирующие препараты и другие средства разных фармакологических групп из аптеки.
источник