Автор статьи: Наталья Федорова
Воспалительный процесс и нарыв на пальце провоцируют различные возбудители, проникающие в мягкие ткани. Наиболее часто эти неприятные состояния вызывают стафилококки.
Нарыв на пальце вызывающий отёк, покраснение и гнойное воспаление околоногтевого валика называют паронихией. Когда воспалительный процесс развивается дальше и переходит на другие участки пальца, говорят о панариции.
Легкая форма нарывания пальца, или паронихия возникает, когда болезнетворные микроорганизмы попадают в кожный покров. В течение заболевания выделяют инфильтративную и гнойную стадии.
Паронихия начинается с покраснения и отёка кожи около ногтя. Затем возникает болевой синдром, появление межклеточной жидкости, содержащей микробы. По мере того как накапливается инфильтрат, образуется пузырёк, содержимое которого становится гнойным.
Выделяют такие виды паронихии:
1. Паронихия острого и хронического характера – в зависимости от продолжительности.
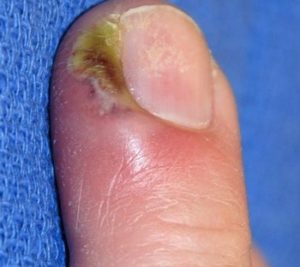
Острая паронихия возникает внезапно, ей свойственна сильная болезненность в области нагноения. Обычно этот вид паронихии вызывает бактериальная инфекция – золотистый стафилококк после травмирования верхней фаланги (повреждения кутикулы).
Хроническая форма проявляется постепенно: сначала краснеет кожа около ногтя, палец отекает, возникает болезненность этого участка.
2. Паронихия поверхностная (субэпидермальная) и глубокая, поражающая толщу ногтевого валика около основания ногтя.
Эти разновидности различаются локализацией и клиническим течением. При субэпидермальной паронихии гной скапливается под эпидермисом рядом с краевой частью ногтевого валика.
Панариций возникает, когда паронихию лечат неправильно.
Различают следующие его разновидности:
| Вид панариция | описание |
| Кожный панариций | Возникает на тыльной стороне пальца. При таком заболевании происходит скопление гноя под эпидермисом, вследствие чего образуется пузырёк с мутной жидкостью, нередко с примесью крови. Кожный покров краснеет, болевой синдром маловыраженный, иногда ощущается жжение. Увеличение пузырька указывает на то, что воспалительный процесс развивается в более глубоких тканях, происходит прогрессирование заболевания. |
| Околоногтевой панариций (паронихия). | описана выше |
| Подногтевой панариций | Воспалительный процесс в тканях под ногтевой пластиной. Развивается, когда гной проникает под ноготь. Причиной развития такого заболевания может быть попадание занозы под ногтевую пластину или укол. |
| Локализация подкожного панариция | Ладонная поверхность пальца. Воспаление возникает под кожным покровом. Образуемый там гной не может прорвать достаточно плотную кожу в этой части пальца и выйти наружу, поэтому воспалительный процесс уходить вглубь – поражаются сухожилия, суставы и костная ткань. |
| Костный панариций возникает при поражении кости пальца. | Это происходит, когда инфекция напрямую проникает в костную ткань (открытые переломы с инфицированием) или, когда гнойный процесс переходит на кость с окружающих её тканей. |
| Суставной панариций называют гнойным артритом межфалангового сустава | Возникает это заболевание при прямом проникновении инфекционных агентов в суставную полость, а также из-за продолжительного течения подкожного панариция. Этот вид панариция проявляется резким ограничением двигательных функций сустава, боль при пальпации и движении пальца. |
| Сухожильный панариций ещё называют тендовагинитом. | Это довольно тяжёлое заболевание, приводящее к продолжительному ограничению функционирования кисти. При таком панариции возникает отёк, палец принимает согнутое положение, движения ограничиваются. Сухожильный панариций отличается от других его разновидностей сильным болевым синдромом. |
Одной из самых частых причин воспалительного процесса пальца в области ногтя является неверное выполнение педикюра и маникюра.
Неосторожные действия могут повредить кутикулу и спровоцировать воспалительный процесс с дальнейшим скоплением гноя вокруг ногтя.
Обычно такое воспаление вызывают стрептококковые и стафилококковые микроорганизмы, которые живут на кожном покрове каждого человека.
На развитие воспалительного процесса влияют определённые условия, такие как:
- снижение иммунных сил организма
- наличие тяжёлых сопутствующих заболеваний крови
- нарушений метаболизма.
- грибок на ступнях или ногтях.
Большинство случаев развития панариция происходит после травмирования кожи на пальцах. Причем воспалительный процесс может возникнуть даже из-за небольших травм – ссадин, царапин или заноз, трещин из-за слишком сухой и подвергающейся шелушению кожи. В кожу проникает инфекция, что даёт начало гнойному воспалению. По этой причине даже незначительные ранки сразу должны подвергаться обработке спиртосодержащими растворами или йодом.
Заусенцы тоже могут стать причиной воспаления и образования гноя в тканях пальца около ногтя.
Они возникают из-за недостатка витаминов в организме или травм кожного покрова и являются открытыми ранками. В них также может проникнуть инфекция, после чего образуется нарыв.
Вросший ноготь на ноге тоже часто бывает причиной развития воспаления и нагноения области около ногтевой пластины.
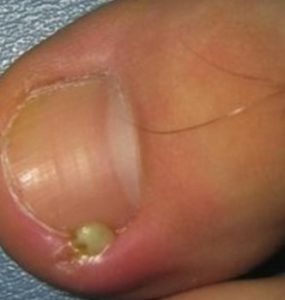
Есть люди, склонные к этой проблеме. Наиболее подвержен врастанию ноготь большого пальца на ноге. На это влияет особое расположение и размер околоногтевого валика, а также рост самого ногтя.
Также неправильно сделанный педикюр на ногах может способствовать врастанию: если углам ногтевой пластины с обеих сторон мешает расти околоногтевой валик, они врастают в мягкие ткани.
Поэтому необходимо правильно обрабатывать ногтевые пластины во время педикюра:
- контролировать длину ногтей и не отращивать их;
- не придавать ногтям квадратную форму, спиливать углы;
- регулярно проводить ножные ванночки, способствующие размягчению кожного покрова и ногтей;
- убирать омертвевшие частички кожи в зонах возможного врастания ногтей.
Первым признаком врастающего ногтя является болевой синдром в околоногтевом валике возле края ногтевой пластины. Затем боль распространяется на всю фалангу. В связи с тем, что такие ощущения терпимы, большинство людей не обращает на эту проблему особого внимания. Но потом замечают, что кожный покров вокруг ногтя воспалился. Если не принять меры, ситуация станет более серьёзной, начнётся нагноение около ногтевой пластины.
При образовании нарыва лучше обратиться к врачу, чтобы избежать осложнений.
Заноза может послужить причиной нарыва под ногтем, если попадёт в эту область.
На этом участке мелкие занозы заметить трудно. Механическому воздействию они не подвергаются, поэтому в таких ситуациях развивается сильный воспалительный процесс.
Если возможно самостоятельное удаление занозы, после её извлечения следует использовать средства для купирования воспаления. Так ситуация быстро придёт в норму. В отдельных случаях при устранении занозы может потребоваться помощь врача.
В большинстве случаев паронихии и панарицию подвергается большой палец на ноге, на руках воспалится может любой палец.
По поражению одновременно нескольких ногтей можно судить о работе иммунных сил организма – её снижении. Также воспалительный процесс более чем на двух пальцах ноги может свидетельствовать о наличии грибка стопы или ногтей.
Но чем бы ни был вызван панариций, характерными симптомами будут:
При обнаружении у себя этих признаков лучше обратиться к хирургу для назначения правильного лечения и недопущения осложнений.
Нарыв в запущенной форме очень опасен : гнойный воспалительный процесс может распространиться вглубь: к сухожилиям, костной ткани, суставу пальца. Палец частично ли в полной мере может лишиться своей функции.
Более того, воспаление может затронуть кисть, предплечье.
Тяжёлая форма панариция при сопутствующих заболеваниях, таких как сахарный диабет, может привести к таким осложнениям:
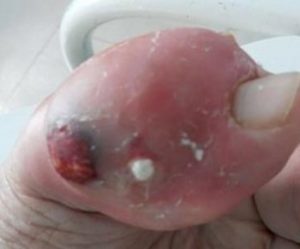
- сепсису (заражению крови) – довольно грозному состоянию, которое без квалифицированной помощи может привести к летальному исходу;
- флегмоне кисти – острому гнойному воспалению клетчаточной ткани кисти;
- тендовагиниту – гнойному воспалительному процессу в сухожильных влагалищах, наиболее тяжёлому состоянию, при котором происходит длительная потеря двигательности поражённого пальца;
- остеомиелиту – тяжелому гнойному процессу костной ткани, требующему незамедлительного хирургического вмешательства, иногда полной ампутации пальца.
Чтобы при появлении первых симптомов нарыва на пальце ноги или руки нормализовать ситуацию, следует знать правила первой помощи, а также предостережения.
Чего нельзя делать ни в коем случае, так это прокалывать пузырь с гноем, для того, чтобы избавиться от него, потому что в большей доле вероятности, полностью удалить всю гнойную жидкость не получится, и от такого воздействия не будет никакого эффекта.
Это довольно опасно – если ввести иглу слишком глубоко, можно спровоцировать заражение крови и инфекция разнесётся по всему организму, а это чревато серьёзными последствиями.
Что делать можно: тёплую ванночку с веществами, обладающими противовоспалительными свойствами: солью, мылом или отваром ромашки. Стопу следует опускать в такую жидкость несколько раз в сутки, что значительно снизит проявление неприятных симптомов. После процедуры следует промакнуть конечность полотенцем, затем разрешается сделать луковый компресс или использовать вместо него листья алоэ.
После трёх суток без улучшения состояния или ухудшении ситуации самолечение отменяется. Это говорит о том, что гнойное воспаление перешло на более глубокие ткани. В таких случаях проблему без врачебной помощи решить не удастся.
При нарыве пальца на ноге и на руке более эффективны медицинские препараты, нежели народные способы лечения.
- Одним из таких лекарств является «Димексид». Его назначают, когда больному нельзя применять тёплые ванночки. Этот препарат отличается мощными антисептическими свойствами, хорошим проникновением через кожу. Часто «Димексид» применяется врачами при гнойных перевязках.
Раствор наносится на ватный тампон и накладывается на воспалённую область пальца. При возникновении побочных реакций препарат отменяется.
- При умеренно тяжёлом воспалении врач может выписать антибиотики, принимаемые внутрь.
- При накоплении гноя около ногтевой пластины хирург обезболит этот участок и устранит жидкость.
- При хронической паронихии, вызванной грибковой инфекции, врач назначит местные препараты против этого вида грибка. К таким средствам относят «Клотримазол», «Кетоназол» и другие.
Лечение может быть довольно длительным – от нескольких недель до нескольких месяцев. В осложнённых случаях потребуется прием внутрь противогрибковых препаратов или стероидов.
При лечении нагноения, вызванного стрептококками или стафилококками, всегда назначаются антибактериальные препараты.
- При подкожном панариции антибиотики применяются при продвижении воспалительного процесса вглубь, но при отсутствии гнойного разложения тканей.
Наибольший эффект наблюдается от препаратов цефалоспоринового или пенициллинового ряда.
- В начале развития суставного панариция применяют внутрисуставные уколы с антибактериальными препаратами широкого спектра действия. Но при тяжёлой форме этого заболевания и при отсутствии эффекта от инъекций единственным методом лечения будет оперативное вмешательство, при котором тоже применяют антибиотики.
Эта группа препаратов назначается и при флегмоне кисти или пальца, если после операции присутствуют очаги воспаления и гноя. В таких случаях антибиотики применяются для недопущения инфицирования соседних тканей.
Препараты широкого спектра действия при таком состоянии назначаются в довольно высокой дозе.
Это такие антибиотики как «Ампициллин», «Оксациллин», «Клоксациллин», «Эритромицин», «Метициллин», «Хлорамфеникол». Для локального воздействия поражённый участок прокалывают пенициллиновым раствором на новокаине. Дозировка определяется врачом индивидуально.
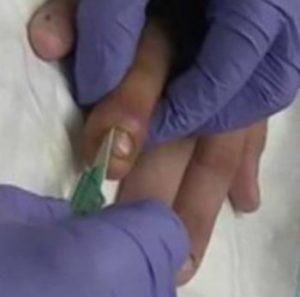
Если консервативное лечение было начато поздно и не принесло результата, появляются осложнения, устранить которые возможно только при помощи оперативного вмешательства.
Для этого выполняется дренаж гнойной жидкости под местной анестезией. В случае, если кожный покров в области нарыва приобрёл белый или жёлтый цвет, местная анестезия не проводится, так как этот признак свидетельствует о повреждении нервных волокон.
Варианты выполнения хирургического вмешательства:
| 1. Оперативное вмешательство при поверхностной паронихии проводится методом подрезания без использования местного обезболивания отслоенного кожного покрова с последующим его иссечением и удалением гнойной массы. Затем накладывается антисептическая повязка на 5 дней. Это время необходимо для эпителизации раневой области. |
| 2. При глубокой паронихии у краевой части основания ногтя делают разрез 10 мм в направлении к ладони. Кожа, покрывающая основание ногтевой пластины не разрезается, а отодвигается, очищается и отворачивается со стороны повреждения. Если ногтевая пластина на основании отслаивается из-за гнойной массы, её аккуратно иссекают. При случайном повреждении этого участка, растущий ноготь будет деформироваться. |
| 3. При повреждении всего ногтевого ложа или его средней части проводят два разреза 10-15 мм. Участок кожного покрова в форме трапеции отворачивают от основания. Отслоенную из-за гноя часть ногтя удаляют, устраняют гной. Под кожный лоскут кладётся специальная полоска из резины, на которую нанесён вазелин, кожа возвращается на своё место. На палец накладывается антисептическая повязка. По прошествии суток после операции палец опускают в тёплый раствор с добавлением перманганата калия, резиновая прокладка меняется и оставляется ещё на сутки. В случае прекращения гнойного воспалительного процесса резиновая полоска уже не используется, а на раневую поверхность накладывается повязка с мазью. |
Для более быстрого заживления разрезов и для профилактики вторичного инфицирования назначается курс антибиотиков и антисептиков.
Лечение ногтевого и подкожного панариция дома возможно только в начале заболевания и под пристальным наблюдением врача. При отсутствии эффекта от мазей, ванночек и усилении признаков заболевания, единственным способом избавления от гнойного воспаления будет оперативное вмешательство.
Лечение в поликлинике может проводиться при таких видах панариция как подкожный, кожный и ногтевой. При переходе гнойного воспаления на суставы, сухожилия и костную ткань пациент направляется
в хирургическое отделение больницы.
При наличии на воспалённом пальце руки или ноги пузырьков, наполненных прозрачной жидкостью или с примесью гноя и крови, с большей долей вероятности причиной панариция являются возбудители герпеса.
Наиболее часто герпесная инфекция на пальцах встречается у детей, при наличии таких пузырьков и на других частях тела – в ротовой полости, на губах.
При подозрении на герпесное воспаление пальца лечение нужно проводить следующим образом:
1. На протяжении недели на воспалённую область наносить мазь «Ацикловир». После такого лечения кожный покров придёт в норму через 1 или 2 недели.
2. На место воспаления можно накладывать повязку, для того, чтобы уменьшить риск распространения герпесной инфекции на здоровые части тела, особенно слизистые оболочки.
Если применение мази не принесло результата и воспалительный процесс лишь усиливается, необходимо записаться на приём к врачу для выбора дальнейшей тактики лечения.
Народные способы эффективны только на начальной стадии воспаления и нарыва на пальце ног и рук.
- Для этого используются примочки с настоем трав, обладающих антисептическими свойствами: ромашки, календулы.
Для получения средства понадобится 200 мл кипятка и 1 ложка сухого сырья. Трава засыпается в ёмкость с жидкостью и оставляется на некоторое время. В охлаждённом настое пропитывается ватный тампон и накладывается на поражённое место, фиксируется.
- Не менее эффективны тёплые ванночки с добавлением марганцовки или соды и соли.

Количество марганцовки должно быть таким, чтобы жидкость приобрела бледно-розовый цвет. В этот раствор опускается палец с нарывом, через некоторое время его вынимают, промакивают полотенцем и на поражённый участок наносят мазь с последующим накладыванием повязки.
- Для получения соле-содовой ванночки необходимо в 200 мл воды растворить по ложке соды и соли. Такие ванночки разрешено выполнять поочерёдно.
- Луковый компресс
Компресс с луком – достаточно эффективное средство в лечении панариция. Для того, чтобы его приготовить, нужно взять ¼ часть луковицы, натереть на крупной тёрке и выложить на марлю так, чтобы получился слой толщиной 1 см.
Компресс накладывается на палец, накрывается плёнкой, после чего фиксируется повязкой. Держать такой компресс на поражённом участке следует в течение 2 часов, затем проводится ванночка с содой и солью и луковая масса заменяется свежей.
Такое чередование нужно проводить 2 раза в сутки. При отсутствии эффекта в течение 3 дней, необходима консультация врача.
За пальцами ребёнка нужно следить особо тщательно, так как именно дети чаще, чем взрослые, имеют привычку грызть ногти и отрывать заусенцы, что может привести к возникновению воспалительного процесса на руках.
При появлении красного пятнышка возле ногтя на пальце у ребёнка, следует сразу же намазать его раствором йода. Также можно приложить ватный диск, смоченный в настойке календулы. Хорошо помогут и примочки. Это необходимо для купирования воспалительного процесса в самом начале его развития.
При появлении нарыва ни в коем случае нельзя самостоятельно пытаться лечить его или протыкать иглой. Лучшим решением будет обращение к врачу, он проведёт необходимые манипуляции. Так как у детей воспалительный процесс и образование гноя происходит очень быстро, обычно применяют хирургическое лечение.
Главной профилактической мерой для таких состояний является избегание повреждений и травмирования кожи на пальцах: ушибов, порезов.
Важно также соблюдать ежедневную гигиену ног. Подробнее про паронихий можно ознакомиться в видео.
Пользование услугами профессионального мастера по педикюру убережёт от неправильной обработки ногтевых пластин, и её последствий: возникновения повреждений кожного покрова, врастания ногтя и воспаления.
Ношение удобной обуви тоже исключит эти неприятные ситуации.
Лечение хронических заболеваний, которые могут спровоцировать воспаление пальцев ног, также немаловажно. При сахарном диабете необходим постоянный контроль уровня сахара в крови. Повышение иммунитета позволит укрепить организм, активизировать силы для борьбы с инфекциями.
источник
Нарыв на пальце или панариций – это воспалительный гнойный процесс в мягких тканях и костях пальца.
Основными причинами развития панариция являются: ссадины, порезы на пальцах, некачественный маникюр и педикюр, вросший ноготь, которые способствуют проникновению микробов в глубь кожи.
От того в какой ткани и на какой глубине идет воспалительный процесс, панариций может быть:
Причин, вызывающих панариций много. Чаще всего – это микроповреждения пальца острыми предметами, порезы и ссадины. Факторами, предрасполагающими к развитию нарыва пальца, являются:
- Некачественно выполненный маникюр или педикюр, когда повреждается ногтевая кутикула или срезается слишком много тканей;
- Вредная привычка грызть ногти и кожу на пальцах;
- Вросший ноготь, часто бывает на пальцах ног. Такой ноготь вызывает воспаление кожи на пальце, а в сочетании с инфекцией – нагноение;
- Профессиональная деятельность, связанная с частыми травмами пальцев, или с использованием химических веществ;
- Патологии внутренних органов, при которых нарушается кровообращение дистальных частей рук и ног. Это – сосудистая недостаточность, сахарный диабет, при которых плохо идет процесс регенерации при различных повреждениях кожи, в том числе и на пальцах.
- Микозы ногтей и кожи на руках и ногах.
Быстрое развитие нарыва на пальце объясняется особенностью анатомического строения тканей пальца. Кожа пальцев плотно примыкает к структуре кости за счет плотных соединительнотканных перегородок, которые образуют множество ячеек с подкожно-жировой клетчаткой.
Микротравма на коже разрушает множество таких ячеек, что приводит к быстрому развитию инфекции, так как подкожно-жировая клетчатка является идеальной средой для размножения патологической флоры. Воспалительный процесс на пальце распространяется не по поверхности кожи, а в более глубокие слои – к кости. Поэтому развитие нарыва сопровождается сильными распирающими болями.
Общими признаки нарыва на пальце:
- В самом начале заболевания, когда процесс затрагивает только кожу, отмечаются покраснение, зуд и небольшая болезненность в месте начавшегося воспаления.
- При распространении воспалительного процесса вглубь тканей, боль усиливается и приобретает интенсивный, волнообразный характер.
- Если лечение панариция не начато на данном этапе, то воспаление переходит на мышечную и костную ткани, что сопровождается сильной дергающей болью, формированием гнойного отделяемого, повышением температуры, ухудшением общего состояния.
В зависимости от вида локализации панариция, симптомы могут носить разную степень проявления:
- При кожном и подкожном панариции нарыв формируется при покраснении кожи, болезненности и отеке фаланги. Прорывается нарыв без специального лечения в течение 1-2 дней.
- Околоногтевой панариций чаще является следствием некачественно выполненного маникюра. Проявляется воспалением околоногтевого валика, пульсирующей болью.
- Подногтевой панариций, когда инфекция через микротравму попадает под ноготь. Образование нарыва сопровождается сильнейшей пульсирующей болью и выделением гноя из-под ногтя.
- Сухожильный панариций возникает как осложнение подкожного нарыва. Для него характерна сильная боль в пальце, сильный отек, невозможность разогнуть воспаленный палец.
- Костный панариций отличается интенсивной постоянной болью. В процесс вовлекаются сустав и фаланга пальца. Симптоматика ярко выражена: сильнейшие пульсирующие боли, и отек распространяются на всю кисть руки. Движения пальцем невозможны из-за отека и болей. Возможен самопроизвольный прорыв гнойника с развитием костного гнойного свища.
Как правило, на начальных этапах развития нарыва на пальце пациенты не спешат за медицинской помощью. Это совершенно неправильная позиция, так как панариций, как было сказано выше, имеет тенденцию к быстрому развитию и проникновению в глубокие тканевые структуры. Поэтому, пропустив возможность локализовать и устранить процесс на начальной стадии с помощью консервативного лечения, пациенты обрекают себя на страдания и хирургическое лечение.
За медицинской помощью необходимо обращаться в первые два дня с начала первых признаков развития нарыва на пальце, до повышения температуры тела. Нарастающая, пульсирующая боль и повышенная температура являются бесспорными показаниями уже для хирургического лечения.
Среди наиболее эффективных и часто применяемых медицинских средств в лечении панариция используются:
- Мазь Вишневского – проверенное временем средство, дающее положительный эффект в лечении панариция. Мазь Вишневского более результативна, если смешать ее с пихтовым маслом. Смесь из этих двух компонентов не только способствует более быстрому вскрытию гнойника, но и хорошо очищает ранку, являясь хорошим антисептиком. Смесь наносится на марлевый тампон и прикладывается к гнойнику. Сверху фиксируется бинтом. Тампон можно менять 2-3 раза в сутки.
- Ихтиоловая мазь 10 % в виде аппликации на палец. Менять мазь надо 3-4 раза в день. Ихтиоловая мазь улучшает кровоток, уничтожает патогенную флору и снимает воспаление.
- Левомеколь в виде мази применяется после разогревания больного пальца в горячей ванночке в течение 10 минут. Мазь хорошо очищает вскрытый или вскрывшийся гнойник от содержимого, снимает воспаление и способствует регенерации пораженного гнойником места.
- Димексид в виде раствора: 1 часть вещества на 4 части воды. В растворе смачивается марлевый тампон и прикладывается на пораженное гнойником место на пальце. Палец оборачивается полиэтиленовой пленкой и бинтуется. Такой компресс оставляется на пальце в течение 40 минут.
- Мазь Левосин зарекомендовала себя как эффективное средство при лечении панарициев, вызванных бактериальной флорой. В его составе два мощных антибактериальных вещества – Сульфадиметоксин и Левомицетин. Очищение и регенерация гнойной раны происходит уже на второй день после использования препарата. В составе мази находится сильное анальгетическое вещество – Тримекаин, что обезболивает пораженный гнойником палец.
Народные средства от нарыва на пальце используются с давних времен и их эффективность бесспорна. Наиболее результативными являются следующие средства, использующиеся в народной медицине:
- Печеный лук используется как антисептическое. Вытягивающее и ранозаживляющее средство. Луковица средних размеров запекается вместе с шелухой до размягчения. У теплой луковицы удаляется середина и в образовавшееся отверстие вставляется больной палец. Луковица прибинтовывается и держится в течение нескольких часов. Для вскрытия гнойника хватает одной процедуры. Повторно ее делают для очищения раны.
- Давним народным средством в лечении панариция используется хозяйственное мыло. Его натирают на терке, растворяют кипятком до состояния кашицы. Мыльную мазь накладывают на марлю или марлевый тампон и прикладывают к гнойнику, забинтовывают и оставляют на ночь. Наутро гной из ранки полностью вытягивается мылом.
- Лечение панариция сосновой живицей или смолой. Смолу собирают и прикладывают к воспаленному пальцу. Живица забинтовывается и оставляется на пальце в течение 2 дней. После снятия повязки на месте гнойника остается только след от очищенной ранки.
- Эффективное народное средство в лечении панариция – керосин. Больной палец надо опустить в емкость с керосином и подержать его до появления ощущения жжения. На следующий день после процедуры на месте воспаления остается только ранка от гнойника. Если подержать палец в керосине еще раз, то ранка быстро затянется.
- Медовые лепешки. Взять столовую ложку муки и небольшое количество жидкого меда, так чтобы при их смешивании получилась мягкая лепешка. Ее надо приложить к нарыву, сверху закрыть полиэтиленовой пленкой и забинтовать. Держать компресс надо в течение ночи. Наутро на месте гнойника останется только очищенная от гноя ранка, которая быстро затягивается.
В начале процесса, когда только развивается воспалительный процесс, применяется консервативная антибактериальная терапия. Помимо антибиотиков в виде таблеток, или внутримышечных инъекций, применяются ванночки с гипертоническим раствором и физиопроцедуры.
Но как только начинается гнойный процесс, который можно определить по покраснению и отеку на пальце, а также сильной пульсирующей боли и повышению температуры, необходимо не откладывать визит к хирургу.
- Кожный панариций лечится иссечением эпидермального пузыря на границе со здоровой кожей и обработке 3% перекисью водорода и зеленкой.
- Более сложная процедура проводится при околоногтевом или подногтевом панариции. При этом не только вскрывается гнойник, но и удаляется часть поврежденного гнойным процессом ногтя.
- При подкожном панариции выполняются боковые надрезы на пальце, через которые проводится дренаж, необходимый для более результативного оттока гноя.
- Костный и суставной панариции лечатся в условиях хирургического стационара по индивидуальной схеме.
При сильных пульсирующих болях при развитии гнойника применяются обезболивающие средства – Парацетамол, Анальгин и другие препараты в виде таблеток или инъекций.
Панариций в запущенной стадии опасен серьезными осложнениями:
- Диффузное распространение гнойного процесса с развитием флегмоны;
- Тотальное поражение всех структур фаланги, что ведет к ее дисфункции;
- Развитие сепсиса (при инфицировании крови гнойной микрофлорой);
- Развитие некрозов сосудов пальца;
- Остеомиелит.
В более тяжелых случаях гнойный процесс может перейти на кисть и предплечье. Поэтому важно не допускать микротравмирования пальцев рук и ног. Но если травма произошла, то необходимо правильно ее обработать и наложить на ранку асептическую повязку.
источник
Линейно-боковые разрезы, предложенные Р. Клаппом при нагноительных процессах в области средней и основной фаланг, наиболее физиологичны, хотя и не исключают опасности повреждения сосудисто-нервного пучка пальца.
Раны, образующиеся при боковых разрезах, достаточно хорошо дренируются и, как правило, заживают с образованием тонкого линейного рубца, не ограничивающего движения пальца. Через рекомендуемые Р. Клаппом парные линейно-боковые разрезы пальцев можно проводить сквозные дренажи над фиброзным влагалищем, что обеспечивает хороший дренирующий эффект и позволяет промывать рану растворами протеолитических ферментов и антибактериальных препаратов. Дренажи оставляют лишь на несколько дней, так как их длительное пребывание приводит к образованию грубых рубцов. В дальнейшем на фоне Рубцовых изменений тканей ликвидируется острый воспалительный процесс, но надолго нарушается функция пальца.
При панарициях ногтевой фаланги наиболее полно удовлетворяет требованиям гнойной хирургии дугообразный (клюшкообразный) разрез. Он позволяет создать достаточный отток гнойного отделяемого, в последующем не нарушает тактильной чувствительности. Рубцы после заживления раны, как правило, тонкие, эластичные, функция пальца не нарушается.
При паронихии в зависимости от локализации гнойного фокуса применяют клиновидные, П-образные, парные боковые разрезы тыльной поверхности ногтевой фаланги.
Если имеется распространение гноя под ногтевую пластинку не на всем протяжении, а только в боковом или дистальном отделах, то одновременно со вскрытием паронихии необходимо резецировать лишь отслоенный гноем край ногтя вплоть до зоны его прочной фиксации к ложу. При этом не следует выскабливать ногтевое ложе из-за опасности повреждения ростковой зоны ногтя. Удаление ногтевой пластинки оставляет ногтевое ложе незащищенным, поэтому болезненность при постоянном травмировании надолго ограничивает трудоспособность больных.
При локализованных формах подногтевого панариция целесообразно ограничиваться резекцией ногтевой пластинки.
Лишь при полном отслоении гноем ногтевой пластинки ее удаляют, чтобы обеспечить полное опорожнение очага и подвести непосредственно к нему антибактериальные препараты.
При формировании гнойника под центральной частью ногтевой пластинки, как бывает при нагноении подногтевой гематомы, ноготь не удаляют, а трепанируют ногтевую пластинку непосредственно над скоплением гноя. Для этого лезвием скальпеля под острым углом постепенно срезают слои ногтевой пластинки, до вскрытия гнойного очага. Отверстие расширяют до размеров гнойника, но ложе не выскабливают из-за опасности повреждения ногтевой фаланги.
При локализации гнойника у свободного края ногтя (чаще при нагноении вокруг занозы) производят клиновидное иссечение края ногтевой пластинки остроконечными ножницами. Одну браншу подводят под ноготь и рассекают ногтевую пластинку. Вторым разрезом аналогичным образом в виде клина иссекают часть ногтя.
Для удаления ногтя используют остроконечные ножницы, ногтевую пластинку рассекают по средней линии вдоль на всю длину. Для этого одну браншу остроконечных ножниц вводят между ногтевой пластинкой и ложем ногтя, другую располагают сверху. Каждую из образовавшихся половин фиксируют зажимом Кохера и выворачивающим движением к средней линии пальца удаляют сначала одну, а потом другую половину ногтевой пластинки. На ногтевое ложе после промывания раствором антисептиков накладывают повязку с антисептической мазью на водорастворимой основе.
При гнойных тендовагинитах запоздалая операция ведет к прогрессированию некроза. Сдавление воспалительным выпотом брыжейки сухожилия с последующим тромбообразованием в питающих сухожилие сосудах, как правило, приводит к некрозу сухожилия. Только ранним вскрытием сухожильного влагалища можно предупредить его омертвение. Трудности лечения тендовагинитов состоят в том, что даже при своевременно произведенной, но технически неправильно выполненной операции может произойти выпадение сухожилия из его влагалища. В таких условиях сухожилие, лишенное кровоснабжения, быстро подвергается мацерации, высыханию и некрозу.
Во время операции не следует ограничиваться эвакуацией излившегося из раны гноя. Во всех случаях, когда нельзя исключить сухожильный панариций, необходимо провести тщательную ревизию сухожильного влагалища. Напряженное, флюктурирующее сухожильное влагалище указывает на острый тендовагинит, уточнить диагноз в сомнительных случаях помогает пункция влагалища: получение гноя свидетельствует о гнойном тендовагините.
Точка для пункции сухожильного влагалища находится на середине ладонной поверхности основной фаланги. Используют тонкую иглу и шприц с хорошо пригнанным поршнем. Иглу устанавливают под углом 45-50 °С, прокалывают кожу, которая оказывает определенное сопротивление, и, осторожно проводя иглу, прокалывают фиброзное влагалище, которое тоже создает умеренное сопротивление. Появление экссудата, капли гноя свидетельствуют о гнойном тендовагините. Пункция не всегда удается, поэтому отрицательный результат при соответствующей клинической картине не исключает диагноза.
При вскрытии влагалища выделяется немного гноя, но ликвидируется напряжение тканей, т.е. создаются условия для благоприятного течения воспалительного процесса. Не следует торопиться с иссечением набухшего сухожилия, необходимо дождаться появления четкой демаркации, так как проксимальный конец сухожилия, сократившийся после его пересечения, может служить источником распространения инфекции на кисть.
При сухожильных панарициях предложено много доступов, которые различаются видом рассечения тканей, протяженностью и локализацией.
Сухожильные панариции вскрывают чаще всего линейными разрезами по боковым поверхностям фаланг. Существуют некоторые разновидности этих разрезов. Так, Р. Клапп применял парные боковые разрезы всех трех фаланг пальцев и два парных разреза в дистальных отделах ладони. Л.Г. Фишман считал целесообразным для вскрытия сухожильного влагалища ограничиться двумя линейно-боковыми разрезами основной фаланги и линейным разрезом в дистальной части ладони.
Разрезы по средней линии пальца на всем его протяжении способствуют хорошему дренированию сухожильных влагалищ, но при этом происходит быстрая гибель обнаженных сухожилий. Только при значительных поражениях сухожилия, когда его функциональная непригодность очевидна, т.е. при некрозе, можно применять срединные разрезы пальца. Следует помнить, что при гнойных тендовагинитах прерывистые разрезы Бира по средней линии пальца без пересечения межфаланговых борозд приводят к образованию спаянных с сухожилием рубцов. В этом заключается существенный недостаток метода.
При любом методе (A. Kanavel, М. Iselin, В.Ф. Войно-Ясенецкий) после рассечения кожи и клетчатки остроконечными крючками расширяют рану и обнажают фиброзное влагалище, которое рассекают по длине кожного разреза.
Гнойный тендобурсит локтевой и лучевой синовиальных сумок опасен в связи с возможностью распространения процесса на предплечье.
Дистальный конец лучевой синовиальной сумки вскрывают после рассечения кожи и подкожной клетчатки двумя переднебоковыми разрезами в области основной фаланги I пальца, а проксимальный конец синовиальной сумки вскрывают в нижней части предплечья. Разрез начинают на 2 см выше шиловидного отростка лучевой кости и ведут по переднебоковому краю предплечья проксимально на 8 см. После рассечения кожи, подкожной клетчатки и фасции сухожилие плечелучевой мышцы тупыми крючками оттягивают кнаружи, а сосудистый пучок — кнутри. Обнажают наружный край длинного сгибателя пальца, отодвигая его, проникают в клетчаточное пространство Пирогова, откуда, как правило, изливается гной.
Операцию заканчивают наложением контрапертуры с последующим дренированием ран с обеих сторон. С этой целью производят разрез длиной 6 см в дистальной части предплечья по выступающему краю локтевой кости. По квадратному пронатору к локтевой стороне проводят корнцанг. Захватив инструментом дренажную трубку, извлекают ее по образовавшемуся каналу, оставив концы дренажа с обеих сторон предплечья. При отсутствии гноя в пространстве Пирогова следует нащупать пальцем слепой конец лучевой сумки и вскрыть ее. После операции конечность иммобилизуют съемной гипсовой лонгетой.
При гнойном тендобурсите локтевой синовиальной сумки сухожильное влагалище в его дистальной части вскрывают после рассечения кожи и подкожной клетчатки переднебоковых поверхностей основной фаланги V пальца. На ладони локтевую синовиальную сумку вскрывают разрезом кожи и клетчатки по всей длине наружного края гипотенара с перевязкой и пересечением в некоторых случаях поверхностной ладонной артериальной дуги. После рассечения апоневроза рану раздвигают тупыми крючками и находят напряженную синовиальную сумку, ее вскрывают, освобождают от гноя, рану дренируют.
Лучевую синовиальную сумку вскрывают по Канавелу по внутреннебоковой поверхности I пальца, не пересекая складку между I и II пальцами, разрез продолжают до проксимального конца тенара. При гнойных затеках в пространство Пирогова его вскрывают разрезом с лучевой стороны на уровне нижней трети предплечья.
При гнойных тендовагинитах V пальца дистальный конец сухожильного влагалища вскрывают линейным разрезом по наружно-боковой поверхности средней и основной фаланг. Область гипотенара вскрывается на всем протяжении. При прорыве гноя в пространство Пирогова разрез продолжают на предплечье.
Так называемую перекрестную флегмону, которая представляет собой одновременно воспаление локтевой и лучевой синовиальных сумок, вскрывают разрезами, применяемыми при поражении соответствующих сухожильных влагалищ и синовиальных сумок.
При суставных панарициях на тыльной поверхности пальца проводят два параллельных боковых разреза, которыми вскрывают сумку сустава с двух сторон. После промывания сустава антисептическими растворами его дренируют. В зависимости от степени вовлечения в процесс хрящевой и костной ткани ее экономно резецируют. В послеоперационном периоде обязательна иммобилизация пальца гипсовой лонгетой до полной ликвидации острых воспалительных явлений. В дальнейшем для профилактики тугоподвижности сустава наряду с регулярными перевязками применяют лечебную гимнастику и различные физиотерапевтические процедуры.
При костном панариции ногтевой фаланги делают такие же разрезы, как при подкожных панарициях концевых фаланг пальцев, чаще всего дугообразные. При вовлечении в процесс средней и основной фаланг доступ к кости осуществляется линейно-боковыми разрезами.
При резекции фаланги необходимо стремиться к максимальному сохранению кости, так как в последующем возможна регенерация фаланги из сохранившейся части. При резекции кости нецелесообразно пользоваться кусачками, так как они раздавливают кость и по образовавшимся трещинам воспалительный процесс распространяется на оставшуюся часть кости. Кусачками удаляют костные шипы компактной кости. Резецировать кость в пределах здоровых тканей следует специальной пилой или пилой Джильи. При центральном расположении секвестра операцией выбора следует считать выскабливание пораженной кости острой ложечкой. На месте образовавшегося дефекта в дальнейшем возможна регенерация кости.
Вмешательство на кости пальца во всех случаях заканчивают наложением иммобилизующей шины до полной ликвидации острого воспалительного процесса и появления грануляционной ткани.
Пандактилит относится к заболеваниям, при которых вынуждены прибегать к ампутации пальцев. Исключение составляет I палец — в любом случае необходимо попытаться избежать его вычленения. Даже при отсутствии подвижности в суставах I пальца сохраняется его важнейшая функция — противопоставление другим пальцам кисти, однако экзартикуляцию II — V пальцев следует делать лишь тогда, когда не остается надежды на их минимальную функциональную пригодность. Широкие дренирующие разрезы тканей с последующим применением протеолитических ферментов и антибиотиков, регулярные санирующие перевязки в сочетании с иммобилизацией кисти на период острых воспалительных явлений, экономная резекция костей и хрящей способствуют успешному лечению пандактилита.
При операции необходимо раскрыть и дренировать все карманы и затеки. Энергичный некролиз, достигаемый применением протеолитических ферментов, создает возможность быстрого очищения гнойных ран с последующим гранулированием и эпителизацией. В период появления зрелой грануляционной ткани необходимо проводить физиотерапевтическое лечение. Комплекс таких мероприятий создает предпосылки для сохранения пальца и, возможно, его функции. Потерявший подвижность сморщенный рубцами палец можно удалить и позже, если он будет служить помехой.
Если пандактилит сопровождается прорывом гноя на тыльную или ладонную поверхность кисти, необходимо дренирующими разрезами вскрыть гнойные затеки в фасциально-клетчаточные пространства кисти.
источник
Нарыв на пальце (второе название проблемы – панариций) характеризуется гнойным воспалением очагового характера и выраженным болевым синдромом. Чаще всего данная проблема возникает на пальцах верхних конечностей, но медицине известны случаи диагностирования нарыва на пальце и на ноге.
Рассматриваемое состояние отличается выраженной симптоматикой:
- в месте начавшегося воспаления ощущается сильная боль, которая носит острый пульсирующий характер;
- кожные покровы над местом нарыва приобретают красный цвет;
- палец опухает, возникают проблемы с его сгибанием.
Температура тела больного остается в пределах нормы, да и общее состояние не меняется, но если инфекция начала распространяться на более обширные площади верхней конечности, то могут присутствовать признаки интоксикации, в том числе и высокая температура тела.
Вообще, причин, которые провоцируют начало развитие рассматриваемого состояния, достаточно много. В некоторых случаях достаточно неаккуратно удалить заусеницу, чтобы занести инфекцию – гнойный воспалительный процесс тут же начнет свое стремительное развитие. Если же выделить самые часто встречающиеся причины возникновения нарыва на пальце, то это будут:
- Период восстановления после травмы, раны или любого повреждения кожи пальца.
- Прогрессирующий грибок ногтей и стоп.
- Выполнение маникюра и/или педикюра плохо простерилизованными инструментами.
- Ведение специфической трудовой деятельности – плотники, продавцы рыбы, повара, работники сельского хозяйства слишком часто травмируют кожу пальцев рук, а занос инфекции происходит практически автоматически.
- Болезни крови и обмена веществ – люди с этими патологиями находятся в группе риска по развитию нарыва на пальце.
- Вросший ноготь – в таком случае речь идет о возможности возникновения нарыва на пальце нижних конечностей.
Как правило, рассматриваемое состояние не подразумевает применение полноценного лечения – очаг гнойного воспаления самостоятельно вскрывается, его содержимое вытекает и рана затягивается. Но бывают случаи, когда помощь человеку все-таки нужна, причем, она может быть оказана и в больничных условиях, и в домашних.
Обычно в медицинское учреждение больной обращается только в том случае, если воспаление приняло уже широкие масштабы – весь палец распух, его невозможно согнуть или разогнуть, боль пульсирующая и непрекращающаяся. Врачи утверждают, что их помощь может понадобиться и в том случае, если нарыв на пальце развивается агрессивно – лечение будет проводиться в амбулаторных условиях.
Врач делает небольшой надрез кожи, выдавливает все гнойное содержимое в очаге воспаления, промывает рану антисептическими препаратами и накладывает стерильную повязку. Перед началом операции врач может сделать обезболивающий укол непосредственно в палец – пациент будет себя чувствовать более уверенно, да и хирург сможет спокойно работать, не боясь, что больной внезапно дернет пальцем. Обычно, на этом оказание квалифицированной медицинской помощи заканчивается, но нужно будет 1 раз в 1-2 дня менять повязку. Как правило, после проведения такого оперативного вмешательства нарыв на пальце быстро проходит.
В некоторых случаях может понадобиться применение антибактериальных препаратов, чтобы предотвратить прогрессирование инфекции. Это относится, например, к случаям, когда рассматриваемое состояние развилось у пациента с диагностированным сахарным диабетом. Кстати, именно поэтому таким людям не рекомендуется экспериментировать с самостоятельным лечением нарыва пальца в домашних условия – целесообразно сразу прибегнуть к квалифицированной медицинской помощи.
Обратите внимание: самостоятельное применение антибиотиков для лечения нарыва на пальце недопустимо – только врач сможет подобрать эффективные лекарственные препараты, которые смогут уничтожить патогенные микроорганизмы, вызвавшие патологию.
Вообще, средств из категории «народная медицина» для лечения рассматриваемого состояния очень много и даже официальная медицина признает их эффективность. Врачи только рекомендуют выбрать какой-то один метод избавления от нарыва на пальце и проконтролировать отсутствие аллергии на компоненты, входящие в выбранное средство.
Приготовить луковую шелуху, молоко и календулу. Луковую шелуху нужно отварить в воде (с момента закипания – 20 минут), слить воду и добавить к ней ½ стакана молока. Затем в массу добавляют 15 капель настойки календулы (можно приобрести уже готовую в аптеке) и 1-2 зубчика измельченного чеснока. Всю массу доводят до кипения и сразу снимают с огня и дают остыть практически полностью.
Далее берут фрагмент ткани, тщательно смачивают в приготовленном и остывшем средстве прикладывают непосредственно к нарыву на пальце на 15-20 минут. Такую процедуру нужно делать три раза в день до полного исчезновения проблемы. Не нужно делать повязку или формировать классический компресс.
Компресс можно делать и из настойки лилии – лепестки этого растения кладут в стеклянный сосуд и заливают водкой или коньяком так, чтобы они были погружены в жидкость полностью. Выждав несколько часов (1-3), проверяем готовность средства – лепестки цветка лилии должны стать абсолютно прозрачными. Теперь можно применять готовое средство для таких же неспецифических компрессов, как описано выше.
Нужно взять 1 столовую ложку тимьяна (воспользуйтесь кулинарным отделом в магазине для его приобретения), залить 1 стаканом кипятка (около 250 мл) и кипятить при слабом нагреве 5 минут. После того, как готовое средство остынет, в него опускают больной палец на 5 минут. Такое погружение нужно повторят 3-4 раза с интервалом в час, процедура показана к проведению через день до полного выздоровления.
Таким же образом можно использовать отвар полевого хвоща, который готовится классическим способом – 1 столовая ложка сырья на стакан воды, прокипятить 5 минут и остудить.
Не совсем привычный способ использования этого цитрусового помогает избавиться от сильной боли в самом начале прогрессирования нарыва на пальце, да и остановить развитие гнойного воспалительного процесса удастся. Нужно взять один лимон средних размеров, сделать в нем неглубокое отверстие и насыпать туда щепотку обычной поваренной соли. Теперь в сделанное отверстие нужно просунуть больной палец так, чтобы очаг нарыва находился в лимонной мякоти, и продержать его 25 минут. После одного использования лимон выкидывается, а если понадобится повторить процедуру (например, на следующий день воспаление все еще прогрессирует), то нужно будет снова приготовить лимон по указанному рецепту.
Нужно взять 1 чайную ложку измельченного сухого корня лекарственного окопника (реализуется в аптеке), залить небольшим количеством горячей воды (максимум 50 мл) и добавить в смесь 3-5 капель ромашкового масла. Теперь нужно смочить в полученном средстве небольшой фрагмент бинта и обмотать им палец, закрывая место нарыва.
С таким «компрессом» можно ходить 1-2 часа, таких процедур в день можно проводить три раза до тех пор, пока нарыв не прорвет. В дальнейшем, когда образовалась рана с истекающим гнойным содержимым, применение окопника лекарственного и ромашкового масла не нужно.
Найти настоящее, «натуральное» хозяйственное мыло сейчас очень непросто, поэтому можно заменить его антибактериальным. Мыло нужно вспенить, затем в пену (ее снять в отдельную посуду) нужно добавить горячую воду и опустить туда палец с нарывом на 15 минут. Такие процедуры нужно делать 3-4 раза в день, каждый раз приготавливая новый раствор.
Данный метод лечения нарыва на пальце будет эффективным только в первые часы формирования нарыва, когда появились первые симптомы – покраснение кожи и пульсирующая боль.
Это средство продается в магазинах с восточными товарами, поэтому стоит приобрести его заранее – срок хранения у сока тамаринда долгий, а нарыв на пальце может случиться в любое время у каждого человека. Соком тамаринда нужно всего лишь смазывать место нарыва, причем, обильно до тех пор, пока не наступит полное выздоровление.
Если уж придерживаться точной тактики лечения рассматриваемого состояния восточных лекарей, то стоит параллельно с обработкой нарыва соком тамаринда прикладывать к больному месту распаренный инжир. Этот фрукт нужно разрезать вдоль и распарить над паром (например, над носиком чайника). Прикладывают разрезом к нарыву и выдерживают минут 40-60, а всего таких процедур нужно сделать 3-4 в день.
Эти компоненты наиболее эффективно «работают» при нарыве пальца на ноге. Нужно взять лист алоэ, очистить его от кожицы и смочить в масле чайного дерева. Лист привязывают к нарыву и не снимают в течение дня.
Вечером лист снимают с пальца, обрабатывают место нарыва любым дезинфицирующим средством и прикладывают к нему чистый лист подорожника (он должен быть свежим), либо лист белокочанной капусты – они будут лечить нарыв на пальце в ночное время. Как правило, хватает 2 дней проведения таких процедур, чтобы нарыв на пальце ноги исчез.
Стоит запомнить, что нарывы на пальцах ни в коем случае нельзя самостоятельно вскрывать с помощью иголок, ножниц и ножей – вероятность инфицирования раневой поверхности очень высокая, а лечить присоединившуюся инфекцию нужно будет длительно и в стационарных условиях. Если нарыв вскрылся сам, то все указанные методы сразу же становятся неактуальными – больной должен лишь обрабатывать регулярно рану перекисью водорода и следить за тем, чтобы в нее не попадали пыль, грязь, что получится сделать путем наложения повязки.
Обратите внимание: если началось развитие нарыва на пальце и домашнее лечение не принесло положительных результатов через 2-3 дней регулярно проводимых процедур, то нужно обратиться за квалифицированной медицинской помощью.
Нарыв на пальце – это мучительно больно и достаточно опасно. Игнорировать рассматриваемое состояние нельзя, самостоятельно вскрывать гнойный очаг или пытаться выдавить из него содержимое категорически не рекомендуется. Только грамотный подход к решению проблемы подарит быстрое выздоровление.
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категориитома
34,183 просмотров всего, 9 просмотров сегодня
источник
39. Острые гнойные заболевания пальцев и кисти (панариций, тендовагинит, абсцесс и флегмона кисти). Этиология, клиника, диагностика, лечение.
Классификация воспалительных заболеваний кисти.
В основу классификации воспалительных заболеваний кисти положен анатомический принцип.
1). При поражении пальца выделяют следующие виды панариция: кожный, подкожный, паранихия, подногтевой, сухожильный, суставной, костный, пандактилит.
2). На ладонной поверхности кисти можно выделить: кожный (мозольный) абсцесс, поверхностная (надапоневротическая) флегмона, межпальцевая флегмона, глубокая (подапоневротическая) флегмона тенора, срединного пространства, гипотенора, лучевой синовиальной сумки, локтевой синовиальной сумки, U-образная флегмона.
3) На тыльной поверхности — кожный абсцесс, фурункул и карбункул, поверхностная флегмона.
Возбудителями воспалительных заболеваний кисти почти всегда являются стафилококки, стрептококки, смешанная флора.
Кожный панариций состоит из гнойного пузырька, приподнимающего эпидермис с гиперемией и отеком кожи вокруг. В ряде случаев под кожный панариций может маскироваться по типу запонки, когда гной с глубжележащих тканей в результате прорыва в кожу отслаивает эпидермис. После удаления отслоенного эпидермиса можно заметить свищевой ход, через который при надавливании на пораженную фалангу появляется капля гноя.
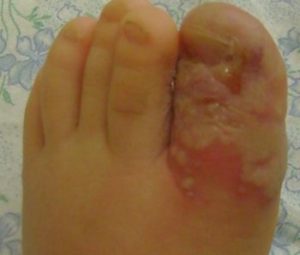
Подногтевой панариций — характеризуется скоплением гноя под ногтевой пластинкой и ее отслоением от ложа. Беспокоят интенсивные боли, отек ногтевой фаланги, через ногтевую пластинку просвечивает гной.
Паранихий — проявляется отеком, гиперемией и болезненностью околоногтевого валика, появлением гнойных грануляций. Заболевание часто приобретает хроническое течение с краевой отслойкой ногтевой пластинки в ростковой зоне с формированием гнойного кармана, поддерживающего воспалительный процесс.
Подкожный панариций — наиболее часто встречающаяся форма, при которой на месте микротравмы появляется отек, умеренная гиперемия, резко болезненный инфильтрат. Чаще всего поражается ногтевая фаланга. Из-за особенности строения клетчатки инфекция легче распространяется в глубину, подкожный панариций поэтому нередко предшествует костному, сухожильному или суставному панарицию.
Симптом флюктуации для подкожного панариция не характерен и появляется лишь на поздней стадии, в связи с чем ориентация на него при определении сроков операции является тактической ошибкой. Большое значение для определения точной топики воспаления и его размеров имеет точечная пальпация пуговчатым зондом фаланги, а о переходе серозно-инфильтративной стадии в гнойно-некротическую может свидетельствовать усиление болей пульсирующего характера, не дающее больному покоя ни днем ни ночью. Принято считать, что первая бессонная ночь свидетельствует о нагноении панариция и является сигналом к применению хирургического способа лечения. Своевременная и адекватная операция во многих случаях является профилактикой развития более тяжелых форм панариция.
Сухожильный панариций или гнойный тендовогинит развивается при проникновении инфекции в сухожильное влагалище. Больных беспокоят интенсивные боли во всем пальце, выраженный отек и колбасовидное его утолщение. Палец находится в вынужденном полусогнутом положении, попытка пассивных и активных движений в суставах пальца вызывает резкую болезненность. При пальпации пуговчатым зондом выявляется болезненность по ладонной поверхности пальца по ходу сухожилия. Ранняя диагностика сухожильного панариция и своевременное оперативное лечение имеют исключительно важное значение для купирования воспаления и профилактики гибели сухожилия. В противном случае из-за резкого увеличения гипертензии в сухожильном влагалище из-за воспаления сдавливаются сосуды, питающие сухожилие и оно некротизируется.
Артрит чаще наблюдается в зоне среднего сустава пальца. Больные жалуются на боли и увеличение сустава в объеме, отмечается резкая болезненность при активных и пассивных движениях, веретенообразное утолщение в области сустава, резкое усиление болей при осевой компрессионной нагрузке на палец. Рентгенологически отмечается расширение суставной щели по сравнению с непораженными суставами.
Костный панариций или остеомиелит довольно часто является следствием неадекватного лечения подкожного и других форм панариция, чаще всего наблюдается в области ногтевой фаланги и характеризуется булавовидным утолщением пальца, наличием гнойной раны со свищевым ходом, ведущим к кости. Рентгенологически выявляется деструкция кости с наличием костного секвестра.
Пандактилит — наиболее тяжелое поражение пальца, когда в воспалительный процесс вовлечены практически все ткани его образующие и клинически характеризуется в ряде случаев тяжелым состоянием больного, болями разной интенсивности, наличием множественных гнойно-некротических ран с гнойным отделяемым деструкцией кости, некрозом сухожилий, секвестрацией целых костных фаланг. Ему сопутствует лимфангит, лимфаденит.
Кожный (мозольный) абсцесс появляется на ладонной поверхности, чаще всего в области головок пястных костей. Больных беспокоят умеренная боль, припухлость, а при осмотре виден гной, просвечивающий через отслоенный эпидермис.
Поверхностная флегмона ладонной поверхности кости, включая и межпальцевую флегмону, проявляется болью пульсирующего характера, отеком, гиперемией, резкой болезненностью при пальпации, сгибании и разгибании пальцев. На поздней стадии может определяться флюктуация.
Глубокая флегмона характеризуется интоксикацией организма, интенсивной болезненностью, отеком и нарушением функции кисти. При воспалении тенора или гипотенора нарушается преимущественно функция I или V пальца, при срединной флегмоне — 2, 3 и 4 пальцев. Из-за вовлечения в процесс червячных мышц кисть приобретает типичное положение, когда пальцы разведены в пястно-фаланговых сочленениях и согнуты в межфаланговых сочленениях (положение когтистой лапы).
Воспаление синовиальных сумок и у-образная флегмона, чаще всего развивается как следствие запущенного сухожильного панариция I, V пальцев и как следствие их прямой контаминации. Заболевание характеризуется тяжелой интоксикацией организма, проявляется интенсивными болями, выраженным отеком, гиперемией и нарушением функции кисти. Пальпация вызывает резкую болезненность по ходу соответствующей воспаленной синовиальной сумки. При у-образной флегмоне полусогнутое положение I и V пальцев, их выраженный отек, переходящий на ладонь и предплечье, резкая болезненность при их пальпации, пассивных и активных движениях.
Лечение воспалительных заболеваний кисти
При серозно-инфильтративной стадии показано консервативное лечение. Оно включает в себя адекватную иммобилизацию пальца или всей кисти, антибиотикотерапию в виде приема антибиотиков per os, в/м, в/в, регионарной застойной перфузии, в показанный случаях местно короткий новокаиновый блок с антибиотиками, полуспиртовые компрессы, ванночки с антисептиками (перманганатом калия, димексидом, фурацилином и др.), физиолечение.
При гнойно-некротической стадии в силу неэффективности консервативной терапии или поступления больного в поздние сроки с уже развившимся гнойным процессом показано оперативное лечение. При панариции, особенно подкожном, первая бессонная ночь из-за боли является показанием к операции.
источник