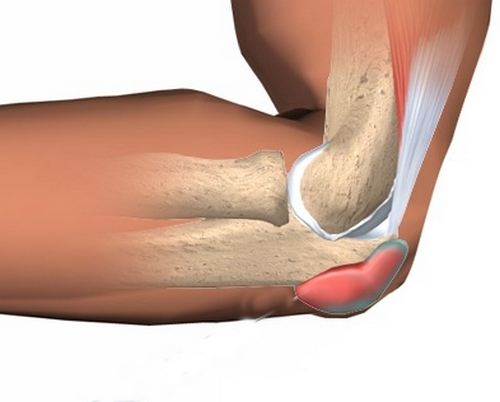
Бурсит локтевого сустава – воспалительный процесс, затрагивающий ткани локтя, который выражен в виде отростка. Локтевой сустав окружает синовиальная сумка, которая внутри состоит из жидкости, выступающей в качестве смазочного состава. Именно содержимое синовиальной сумки, звучащее на латыни как «бурса», помогает избежать травматизации суставов при движении.
Изучение строения локтевого сустава позволило выявить медикам несколько видов бурсы:
- межкостную;
- находящуюся под кожей;
- межкостную, переходящую в локоть.
В каждой сумке содержится нужный объем жидкости для того, чтобы обеспечить человеку безболезненность при сгибах рук.
Но по некоторым причинам содержимое сумки может меняться, а жидкости становится все больше, тогда локтевой сгиб начинает воспаляться и отекать. Это неприятное явление как раз носит название бурсит локтевого сустава.
Локтевой бурсит различается по нескольким параметрам:
- в зависимости от расположения по отношению к синовиальным сумкам;
- в соответствии с особенностями течения недуга – может приобретать острый, предострый или хронический характер;
- по составу бурсы в сумке – гнойный, серозный, фиброзный, геморрагический;
- бурсит, появившийся вследствие заражения микроорганизмом, делится на 2 группы: неспецифический (вызванный стрептококками) и специфический (если источник заражения – гонококки, туберкулезная палочка или сифилис).
По статистике бурсит локтевого сустава занимает 2-е место по количеству пациентов, обращающихся к травматологу или хирургу.
Каждое заболевание имеет свои причины, что касается воспаления локтя, медики выделили сразу несколько основных:
- Артрит на любой стадии болезни – он может быть псориатическим, ревматоидным или подагрическим. Острый воспалительный процесс, захватывающий хрящ, провоцирует скопление большого количества жидкости в синовиальной сумке, итогом чего становится бурсит локтевого сустава.
- Воспаление тканей также происходит из–за полученной микротравмы, чаще связанной с профессиональной деятельностью пациента – выявлено, что причина всему – одни и те же монотонные движения. Среди людей, подверженных риску получить гнойный или любой другой бурсит локтевого сустава, отмечают шахматистов, студентов, инженеров и граверов. Какая именно бурса приведет к отеку, зависит от распределения нагрузки в локте.
- В редких случаях воспаление провоцирует травма или повреждение локтя.
- Об инфекциях тоже не стоит забывать – если нарушена целостность кожных покровов и рана вовремя не обработана, это может стать причиной проникновения внутрь болезнетворных бактерий. Кроме того, инфекция легко перемещается по организму через кровь и лимфу. Поэтому лечение затрагивает прежде всего борьбу с инфекцией.
- Считается, что бурсит локтевого сустава тревожит людей с ослабленным иммунитетом, у которых есть ряд серьезных хронических заболеваний, к таким недугам, к примеру, относится сахарный диабет, нарушение обмена веществ.
Диагностика и последующее лечение недуга проводятся на основе соответствия жалоб больного симптомам заболевания. Ведущие доктора выделяют такие симптомы бурсита, связанного с локтем:
- Отек локтевого сустава, необязательно болезненный или препятствующий сгибу руки.
- Со временем сустав еще больше нальется жидкостью, изменится в размерах и начнет болеть.
- Кожные покровы меняют свой обычный цвет, на смену бледности приходит краснота.
- Повышается температура тела, больной может испытывать лихорадку. Болевой симптом увеличивается в разы.
- К боли в локте добавляется головная боль. Пациента тревожит общая слабость, недомогание, снижение работоспособности, депрессивные расстройства, апатия и нежелание принимать пищу.
- Рука теперь не такая подвижная, как раньше, опухлость уже невозможно не замечать, любой сгиб локтя приводит к боли локтевого сустава.
- Именно на этой стадии заболевания бурсит приобретает гнойный характер, что требует незамедлительного курса лечения.
- Если лечение по каким-то причинам откладывается, воспалительный процесс приводит к возникновению свищей, которые располагаются, в том числе, снаружи, а также подкожных флегмон.
- Следствием распространения воспалительного процесса и усугубления ситуации становится увеличение лимфатических узлов.
Симптомы бурсита на колене могут меняться, в зависимости от форм проявления:
- Если воспаление характеризуется серозным форматом течения болезни, сустав опухнет и повысится температура. Общее состояние от этого существенно не страдает.
- Серозный бурсит локтевого сустава, в отношении которого лечение еще не проводилось, может перейти в хроническую форму. Причинами обострения заболевания становятся любые физические нагрузки. Хроническое течение недуга чревато образованиями уплотнений.
- Гнойный бурсит самый неприятный и острый – болезненное место постоянно дергает и распирает, появляется ощущение тяжести или наоборот сдавленности. Локоть приобретает ярко выраженный красный цвет, температура постепенно увеличивается. Пациент теряет силы и вынужден слечь в кровать, лечение нужно начать незамедлительно.
Сложности установки точного диагноза в том, что подобные симптомы наблюдаются и при других серьезных болезнях, но лечение разное, то, что поможет в одном случае, окажется совершенно бесполезным в другом.
Гнойный бурсит возникает на фоне сопутствующей инфекции, попавшей в полость синовиальной сумки. Достаточно небольшой ссадины или царапины, чтобы уже через некоторое время на месте локтя образовалась отечность, гнойный формат недуга не пройдет сам по себе и даже на самых первых этапах уже вызывает неприятные ощущения, от которых поможет избавиться лечение.
Следите за тем, чтобы рядом с локтем не было гнойных высыпаний, которые могут переходить внутрь раны. Когда предполагается гнойный бурсит локтевого сустава, доктор назначает сдать анализ крови на определение сахара и общее лабораторное исследование, а также сделать анализ мочи и УЗИ, чтобы взять пункцию состава жидкости.
- При артрите движения рукой очень ограничены и практически невозможны.
- Боль локализуется именно внутри сустава.
Лечение гнойной формы болезни предполагает операцию, иначе гной достать невозможно. Раскрытая поверхность обрабатывается антисептическим составом, а сверху размещается стерильная повязка.
Лечение бурсита в разных формах отличается:
- в домашних условиях достаточно наложить повязку и обездвижить руку, обработать холодным компрессом, сделанным из Димексида;
- в других случаях лечение предполагает использование нестероидных лекарств, к которым относятся Ибупрофен и Нимесулид, Диклофенак;
- если выявлена инфекция, не обойтись без приема антибиотиков.
Хирургическое вмешательство проводится, если все перечисленные методы не дали результата.
источник
Суставные поверхности локтя закрыты своеобразной капсулой — сумкой (по-латински: бурсой), роль которой — не только внешняя защита сустава, но и смягчение трения между его компонентами. Сумка наполнена жидкостью, которая и обеспечивает надлежащую смазку сустава. Иногда может развиться воспалительное заболевание этой капсулы, название которому — бурсит. Особенно часто бурсит поражает плечевой, локтевой и коленный суставы.
Локоть окружен несколькими оболочками, не соединенными с суставной полостью. Самая большая — поверхностная, со стороны выступающей части локтя.
Готовят почву для бурсита:
- Систематический артрит ревматоидной, подагрической, псориатической и иной природы.
- Артроз с синовитом — скоплением жидкости, приводящим к воспалению синовиальной оболочки
- Постоянное раздражение локтя при опоре его на поверхность, в результате ежедневных монотонных движений. Такой опасности подвержены:
- Чеканщики, граверы, мастера кожевенного дела
- Старательные усидчивые студенты
- Частые механические травмы локтя при падении, резких амплитудных движениях:
- это свойственно для профессиональных теннисистов, волейболистов, гандболистов
Гнойное воспаление бурсы начинается при проникновении внутрь сустава инфекции по причине:
- Раны локтевого сустава, полученной в результате травмы
- Образовавшегося вблизи воспалительного очага:
- рожистого воспаления
- подкожной флегмоны
- гнойничкового поражения кожи
- Оперативного вмешательства с кровоизлиянием в сустав
- Специфических заболеваний (туберкулеза, гонореи, сифилиса )
Воспаление суставной сумки локтя классифицируется по трем признакам:
- анатомическому расположению
- типу воспалительного процесса
- характеру протекания болезни
- Серозный — воспаление затрагивает межполостные и полостные поверхности и происходит без образования гноя внутри полостей
- Гнойный — в бурсе скапливается гной и болезнетворные бактерии (стрептококки, стафилококки )
- Геморрагический — в экссудате суставной полости содержится кровь
Характер заболевания:
Острое, подострое и хроническое.
Обычная серозная форма сопровождается припухлостью локтя, безболезненной при пальпации. Кожные покровы при этом не видоизменены, а локоть не испытывает особых затруднений при движениях
Иное дело гнойное воспаление. О гнойном типе могут говорить такие симптомы:
- Чуть выше локтя возникает болезненная припухлость и чувство подергивания
- Кожа в области припухлости краснеет и на ощупь становится горячей
- Температура тела может подняться до высоких значений
- Движения в суставе делаются затруднительными, но по причине боли, а не из-за уменьшения подлинного объема движений, как это происходит при деформирующем артрозе:
- боль при бурсите поверхностна, а при артрозе концентрируется внутри сустава
- Также следует различать синовит при артрозе и бурсит:
- при синовите (воспалении синовиальной оболочки) локоть отекает равномерно
- при бурсите — четко локализованная припухлость
- Возможно увеличение и воспаление лимфоузлов (лимфаденит) и кожных лимфатических протоков (лимфангит), как это бывает при бактериальных инфекциях
Гнойное воспаление капсулы, если его не лечить приводит:
- К симптомам интоксикации: тошноте, головной боли, сонливости и апатии
- Образованию свищей и флегмон
- К хронической форме болезни:
- Постоянные ноющие боли в локте
- Прощупываются одно или несколько уплотнений под кожей
- К периодическим обострениям со всеми перечисленными выше симптомами
Для диагностики применяют лабораторные и инструментальные методы:
- Сдаются общие анализы крови и мочи
- Анализ на уровень сахара в крови:
- Наличие диабета может осложнить течение болезни и потребовать другой схемы лечения
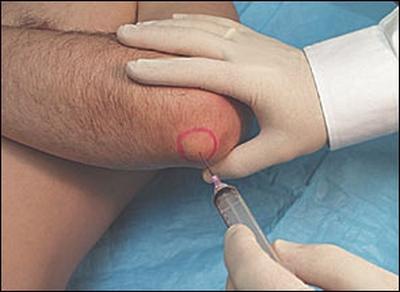
- Производится пункция, цель которой — забор экссудата:
- Такой анализ важен для подбора препарата при антибактериальной терапии гнойного воспаления сумки
- Для дифференцирования артроза может быть проведена рентгенография или УЗИ
Если серозное воспаление оболочек может как-то пройти само по себе, то подобное крайне редко случается при гнойном бурсите.
Но обычно любую форму этого заболевания не нужно бросать на самотек.
Видео: Пункция локтевого сустава при гнойном бурсите:
При негнойном характере воспаления, лечение обычно ограничивается:
- Иммобилизацией локтя при помощи косынки
- Удалением скопившегося между оболочками экссудата путем пункции и промывания
- Накладыванием тугой повязки
- Физиотерапией:
- согревающие процедуры
- электрофорез, УВЧ, УЗТ
При гнойной форме бурсита прежде всего необходима ликвидация самого абсцесса суставной сумки
- Производится аспирация жидкости при помощи шприца, сразу облегчающая состояние
- Назначают антибактериальную терапию
- Проводят лечение противовоспалительными нестероидными средствами (нимесилом, диклофенаком, ибупрофеном) и кортикостероидами
Хирургическое лечение необходимо при:
- Обширном гнойном бурсите, переходящем на соседние поверхности
- Наличии геморрагических симптомов
- Длительном безрезультатном консервативном лечении
- Обычная операция при бурсите несложная и проходит под местной анестезией:
- В суставную сумку вводится толстая игла, через которую эвакуируют скопившийся экссудат
- Полное откачивание жидкости производят при помощи катетера с резиновой грушей на конце
- Другой вид операции — частичное иссечение суставной сумки
-
Радикальная операция — полная бурсэктомия проводится при рецидиве гнойного бурсита
Чтобы не допустить гнойной стадии воспаления суставной сумки необходимо:
- Не допускать постоянных травм локтя:
- защищать локоть накладкой (суппортом) во время спортивных занятий
- подкладывать под него что-то мягкое при сидячей настольной работе или учебе
- Вовремя лечить раны на локтевой поверхности
- Устранять специфические хронические гнойные процессы
Чаще всего причиной длительных болей в локте является не артроз, и не бурсит, а эпикондилит, воспаление места крепления локтевых сухожилий, которое можно излечить самостоятельно.
Подробнее об эпикондилите локтевого сустава расскажет видео ниже.
Видео: Что такое эпикондилит
Мы даже не подозреваем о том, что многие болезни лечатся гораздо проще, нежели в сочиненных о них медицинских мифах. О многих секретах лечения болезней ОДС и не только рассказывает доктор Шперлинг, как всегда авторитетно и с юмором.
источник
- Избавляет от боли и отеков в суставах при артрите и артрозе
- Восстанавливает суставы и ткани, эффективен при остеохондрозе
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…Если в локтевом суставе копится жидкость, то речь идет о воспалительном процессе в его синовиальной сумке (бурсе).
Такая расположена под кожным покровом на разгибательной поверхности локтя. Она необходима для облегчения движения мышц и кожи во время разгибания и сгибания сустава.
В народе скопление жидкости называют по-разному: локоть пекаря, локоть студента, болезнь спортсмена.
Такое широкое разнообразие синонимов процесса в локте связано с тем, что обычно воспаление развивается у людей, кто по роду своей профессиональной деятельности вынужден часто нагружать локтевой сустав.
Околосуставная сумка воспаляется и постепенно наполняется экссудатом после падения, удара и продолжительного сгибания локтевого сустава.
По мере усугубления заболевания жидкость внутри инфицируется и развивается острый бурсит.
Этой патологии особенно подвержены пациенты, страдающие долгое время подагрой и артритами разного происхождения:
- ревматоидный;
- псориатический;
- волчаночный;
- артрит при склеродермии.
Заболевание, в зависимости от характера жидкости, принято подразделять на 3 основные вида (они могут быть одновременно и стадиями одного процесса):
- серозный (жидкость не инфицирована);
- геморрагический (в сумке присутствуют следы крови, что характерно для травм);
- гнойный (экссудат инфицирован).
Гнойный вид болезни может быть неспецифичным. Это обычно наблюдается при инфицировании стрептококками, стафилококками и иной неспецифичной микрофлорой. Причины инфицирования бурсы могут заключаться в наличии на кожных покровах гнойных очагов: ран, фурункулов и абсцессов. В полость сустава микроорганизмы попадают по средствам лимфатических сосудов.
Если скопление жидкости вызвано туберкулезом, сифилисом или гонококками, то речь идет о специфическом бурсите локтевого сустава.
По типу течения болезнь подразделяют на такие формы: острая, подострая, хроническая, рецидивирующая.
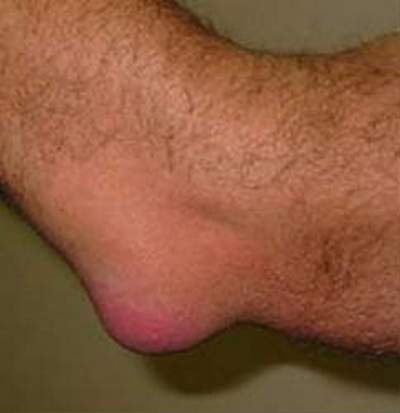
Первым тревожным звонком, говорящим о наличии проблем в локтевом суставе, станет отек. Он возникает уже спустя пару часов после перегрузки руки или ее травмирования.
На начальном этапе отечность не причиняет дискомфорта и затруднений движений. Зачастую пациент вообще не ощущает этой стадии, что только усугубляет воспаление и патологический процесс.
Далее, околосуставная сумка постепенно увеличивается из-за застоя синовиальной жидкости. В этот момент человек начинает страдать от отека, а любые движения становятся достаточно болезненными. Кожа над пораженным суставом краснеет, провоцируя повышение местной температуры.
Опасность скопления жидкости в локте заключается том, что в результате инфицирования скапливается гной, кожа становится напряженной, сустав значительно увеличивается в размерах, именно так и выглядит бурсит локтевого сустава.
К упомянутым симптомам присоединяются признаки общей интоксикации организма:
- недомогание;
- боли в голове;
- озноб и лихорадка до 40 градусов.
Если воспаление в бурсе гнойное, то образуются межмышечные и подкожные свищи, флегмоны. Патологический процесс постепенно затрагивает полость локтевого сустава, вызывая развитие гнойного артрита. Заболевание в хронике характеризуется скудными симптомами с частыми обострениями.
Очень важно при возникновении первых симптомов, характерных для заболевания, сразу же проконсультироваться с медиками. Острый воспалительный процесс при отсутствии терапии переходит в подострый и хронический. Такие состояния плохо поддаются медикаментозному лечению и снижают работоспособность человека.
Иногда может требоваться оперативное вмешательство. По этой причине следует начать лечиться как можно раньше, пока жидкость в области локтя не инфицирована, а процесс не перешел в хронический.
Цель лечебных мероприятий – купирование боли и снятие воспаления. Тактика такого лечения будет зависеть от формы заболевания. В начальной стадии важно обеспечить локтевому суставу полный покой.
.Для этого накладывают тугую фиксирующую повязку или бандаж на локтевой сустав. Для снижения проявления воспаления на область пораженной бурсы делают согревающие компрессы.
Медикаментозное лечение сводится к применению противовоспалительных препаратов (Вольтарен, Ибупрофен, Диклофенак) и антибиотиков (антибактериальных средств).
Выбор лекарств будет зависеть от степени чувствительности организма пациента к таким медикаментам.
Легкие случаи заболевания быстро поддаются лечению различными аптечными противовоспалительными мазями и гелями, но при условии одновременного приема препаратов в таблетках. Если воспаление выражено, а лечение не дает результатов, то врач назначает внутрисуставные инъекции глюкокортикостероидов.
Отличным методом лечения станет физиотерапия. При остром и хроническом воспалении локтевого сустава она поможет достичь снятия отечности и боли. Зачастую применяют:
Сразу же после травмирования локтевого сустава важно приложить к нему холод. Если бурсит уже развился, то показано применение тепловых процедур.
Прибегают к оперативному вмешательству в случаях гнойного воспалительного процесса. Такое лечение показано при условии тяжелого состояния пациента. Врачи практикуют несколько видов операций:
Во время пункции хирург выполняет прокол суставной сумки, при этом способствуя, чтобы гнойная жидкость вытекла, ее остатки откачиваются при помощи шприца, а полость самой сумки промывают специальными препаратами.
При пункции доктор может вводить антибактериальные средства и кортикостероиды. Такие лекарства характеризуются выраженным противовоспалительным воздействием.
В особо тяжелых случаях следует проводить дренирование. Оно заключается в проколе суставной сумки и дренировании при помощи трубки. Дренаж оставляют в суставе до тех пор, пока не пройдут симптомы воспаления.
Еще один вариант хирургического вмешательства – бурсэктомия. Такое иссечение локтевой бурсы особенно показано при хроническом процессе. Когда имеют место частые обострения, наблюдается:
- утолщение стенок околосуставной сумки;
- она увеличивается;
- возникают складки.
Подобные изменения – это причины усложнения трудовой и повседневной деятельности человека. Консервативная терапия дает лишь временный эффект. Именно поэтому только иссечение станет целесообразным.
Процедуру проводят под местным анестетиком: выполняют разрез в области локтя и иссекают сумку. Спустя несколько дней врач наложит шину для обеспечения полного покоя больного сустава и быстрого заживления раны. Во время восстановления образовывается новая бурса из соединительной ткани.
Народная медицина предлагает множество рецептов для лечения воспалительного процесса в локте и удаления из него жидкости. Это может быть лечение примочками, компрессами на основе настоев и отваров целебных растений.
Для лечения используют растительное сырье, которое характеризуется противовоспалительным, антибактериальным эффектом, например, сосновые шишки, хвойные иголки или трава зверобой.
- Избавляет от боли и отеков в суставах при артрите и артрозе
- Восстанавливает суставы и ткани, эффективен при остеохондрозе
Локтевой бурсит — это воспаление синовиальной сумки локтевого сустава.
В норме околосуставная локтевая сумка (бурса) расположена на разгибательной поверхности локтя под кожей.
Она облегчает движение мышц и кожи при сгибании и разгибании в суставе.
Причины болезни
Симптомы
Как врач ставит этот диагноз (диагностика болезни)
Лечение: медикаментозное, физиотерапия, операции, народноеБурсит локтевого сустава имеет много синонимов: «локоть студента», «болезнь спортсмена», «локоть пекаря» и др. Такое разнообразие названий связано с тем, что эта болезнь чаще возникает у лиц, чья профессия связана с нагрузкой на локтевой сустав. Например, студенты много пишут, опираясь на локти, а спортсмены часто получают травмы этого сустава.
Бурсит локтя возникает в результате травмы (посттравматический бурсит) или продолжительной нагрузки на локтевой сустав. Падение, удары, длительное сгибание сустава приводят к тому, что околосуставная сумка воспаляется и заполняется жидкостью.
При дальнейшем течении заболевания жидкость внутри бурсы инфицируется, и возникает гнойный бурсит. Заболеванию подвержены люди, страдающие подагрой и артритами различной этиологии (ревматоидный, волчаночный артрит, артриты при склеродермии, псориазе и др.).
Болезнь делится по характеру экссудата на три вида, которые могут быть стадиями одного процесса:
- серозный (выпотная жидкость не инфицирована);
- геморрагический (в бурсе содержится кровь, что бывает при травмах);
- гнойный (при инфицировании синовиальной жидкости сумки).
Гнойный бурсит может быть неспецифическим, если он вызван стафилококками, стрептококками и другой неспецифической микрофлорой. Инфицирование локтевой сумки может произойти при наличии на коже гнойных очагов (абсцессов, фурункулов, инфицированной раны). Микроорганизмы попадают в полость сумки по лимфатическим сосудам.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…В случае, если болезнь имеет туберкулезную, сифилитическую или гонококковую этиологию, говорят о специфическом бурсите сустава.
Локтевой бурсит всегда начинается с отека, который возникает через некоторое время после травмы или перегрузки локтевого сустава. На начальном этапе отек не вызывает болевых ощущений и затруднений в движении сустава.
Иногда человек не замечает этой стадии, в результате чего воспалительный процесс прогрессирует. В дальнейшем околосуставная сумка увеличивается в размерах за счет застоя синовиальной жидкости. В суставе появляется боль, движения становятся резко болезненными. Над суставом наблюдается покраснение кожи, повышается местная температура.
Чем опасно это заболевание? Если синовиальная жидкость инфицируется, то развивается гнойное воспаление. Кожа становится напряженной, сустав может значительно увеличиваться в размерах. При этом к указанным симптомам присоединяются признаки интоксикации:
- озноб,
- лихорадка до 39-40 градусов,
- головная боль,
- недомогание.
При гнойном воспалении сумки образуются подкожные и межмышечные флегмоны и свищи. Процесс переходит в полость сустава, развивается гнойный артрит. Хронический бурсит характеризуется скудностью симптомов, частыми обострениями.
Важно: при появлении симптомов, характерных для данной болезни, следует немедленно обратиться к врачу. Острое воспаление локтевой сумки при отсутствии лечения может перейти в подострое и хроническое. Хроническая форма болезни плохо поддается консервативному лечению и значительно снижает работоспособность. Может потребоваться хирургическое вмешательство. Поэтому лучше начать лечение на ранней стадии, пока экссудат не инфицирован, а воспаление не перешло в хроническую форму.
Обычно диагностика этого недуга не вызывает затруднений. Иногда для уточнения диагноза выполняется пункция суставной сумки.
При этом определяют характера экссудата и проводят его бактериологическое исследование.
Рентгенологическое исследование позволяет обнаружить повреждение локтевого отростка или наличие на нем остеофитов. Многие люди спрашивают о том, какой врач лечит бурсит. Диагностикой и лечением этого заболевания занимается хирург.
Бурсит локтя необходимо дифференцировать с такими заболеваниями, как артрит локтя, подагра, псевдоподагра. Основным отличием от этих заболеваний является сохранение подвижности в суставе.
Целью лечения является устранение боли и снятие воспалительного процесса. Тактика лечения зависит от его формы. В начальной стадии необходимо обеспечить суставу покой. Для этого накладывается тугая фиксирующая повязка. Для уменьшения воспаления на область сумки делают согревающие компрессы.
Как же вылечить бурсит? При остром и хроническом бурсите применяют противовоспалительные препараты (ибупрофен, вольтарен, диклофенак) и антибактериальные средства (антибиотики). Выбор последних зависит от чувствительности микроорганизмов.
В легких случаях болезни хороший эффект оказывает использование в лечении различных противовоспалительных мазей и гелей — при параллельном приеме лекарств в виде таблеток
При выраженном воспалении, плохо поддающемся лечению, используют глюкокортикостероиды, которые вводят в полость воспаленной сумки.
При локтевом бурсите, как остром, так и хроническом, физиотерапия позволяет добиться снятия боли и отека. Обычно используют холод, тепло, УВЧ-терапию, ультразвук. Сразу после травмы локтя рекомендуется приложить холод. Когда бурсит уже развился, то применяются тепловые процедуры.
Хирургическое вмешательство может потребоваться в случае гнойного воспаления локтевой сумки, а также при хроническом бурсите. Виды операций:
Выполняется при остром гнойном бурсите.
Процедура заключается в удалении гнойного содержимого и промывании полости сумки.
При пункции также можно ввести антибактериальные средства и кортикостероиды, которые обладают выраженным противовоспалительным действием.
При тяжелом гнойном бурсите вскрывают полость локтевой сумки и производят ее дренирование с помощью трубки. Дренаж оставляют до тех пор, пока не стихнут признаки воспаления.
Хирургическое иссечение локтевой сумки проводится при хроническом локтевом бурсите. При частых обострениях происходит утолщение стенок бурсы, она увеличивается в размерах и образует складки. Эти изменения приводят к затруднению повседневной и трудовой деятельности. Консервативная терапия может привести только к временному улучшению. Поэтому при хроническом локтевом бурсите целесообразно хирургическое вмешательство.
Под местной или общей анестезией делают разрез в области локтевой сумки и иссекают ее. Затем на несколько дней накладывают шину, что обеспечивает покой сустава и более быстрое заживление операционной раны. В процессе реабилитации образуется новая сумка из соединительной ткани.
К этому виду терапии относятся различные народные методы лечения локтевого бурсита. Народная медицина рекомендует лечить болезнь «бурсит локтя» с помощью компрессов, примочек из отваров и настоев растений.
Используется растительное сырье, обладающее противовоспалительным и антибактериальным эффектом: хвоя, сосновые шишки, зверобой.
Для укрепления иммунитета внутрь можно принимать отвар из семян сельдерея. На область воспаления прикладывают мешочки с нагретыми песком или солью.
Внимание: нельзя пытаться вылечить заболевание самостоятельно, так как это может способствовать прогрессированию воспаления и переходу его в хроническую форму. Народные методы лечения необходимо сначала обсудить со специалистом, ведь некоторые из них имеют противопоказания.
В целом, острая форма болезни хорошо поддается лечению. Даже если локтевая сумка сильно воспалена и увеличена до огромных размеров (например, до куриного яйца), при правильном лечении опухоль и покраснение уменьшаются за несколько дней.
Работоспособность при благоприятном исходе восстанавливается через 2-3 недели, хотя некоторое время все же следует беречь локтевой сустав и снижать нагрузку. Если работа связана с опиранием на локоть, то под него рекомендуется подкладывать валик или подушечку.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «17 рецептов вкусных и недорогих блюд для здоровья позвоночника и суставов» и начинайте выздоравливать без усилий!
- Причины
- Как проявляется
- Диагностика
- Лечение
Эпидуральный абсцесс – гнойно-воспалительный процесс, который имеет границы и возникающий в эпидуральном пространстве позвоночника. Это заболевание встречается в одном случае на 10 тысяч человек. Чаще всего он появляется в среднегрудном отделе, 35% приходится на область поясницы, и реже всего он встречается в области шеи.
Чаще всего болезнь возникает у людей в возрасте от 40 до 75 лет с нарушениями в иммунной системе.
Основная причина эпидурального абсцесса позвоночника – инфекция, которая попадает в позвоночный столб. Чаще всего причиной становятся стафилококки, стрептококки, анаэробы, палочка туберкулёза, грибки.
Инфекция попадает в позвоночник из отдалённых инфекционных очагов по крови или по лимфе. Источником может быть фурункул, заглоточный абсцесс, киста, эндокардит, пиелонефрит, цистит, периодонтит, отит, пневмония.
К другим причинам можно отнести распространение гнойного воспаления из структур, которые расположены рядом, это может быть остеомиелит, туберкулёз позвоночника, пролежни. Примерно в 30% всех случаев инфекция проникает внутрь позвоночника при травме спины, может образовываться гематома, которая затем нагнаивается и становится источником заболевания.
В самых редких случаях патология становится следствием эпидуральной анестезии, люмбальной пункции или хирургического вмешательства на область позвоночника.
Также в формировании воспаления большую роль играет сниженный иммунитет, который может развиться в результате алкоголизма, наркомании, ВИЧ-инфекции, сахарного диабета, пожилого возраста.
Эпидуральный абсцесс позвоночника имеет свои симптомы. Всё начинается с боли в спине и повышения температуры. Через некоторое время развивается корешковый синдром, что сопровождается снижением сухожильных рефлексов — эта стадия считается второй. Без медицинской помощи наступает третья стадия, при которой диагностируются парезы и нарушения в работе тазовых органов. Четвёртая стадия – полный паралич всего тела, который появляется очень быстро.
Каких-либо специфических симптомов нет. Вялые параличи регистрируются на уровне абсцесса, а ниже диагностируются центральные параличи и сенсорные нарушения. В том месте, где расположен абсцесс, на коже может наблюдаться гиперемия и отёчность.
Время от одной стадии до другой может быть самым разным. Если процесс протекает остро, тогда параличи наступают буквально в течение нескольких суток от появления первых симптомов. Если процесс хронический, тогда они возникают не раньше, чем через пару недель. При этом повышенной температуры тела нет, чаще всего она не превышает 37,5 градусов.
Если острый процесс переходит в хронический, тогда наблюдается небольшая стабилизация общего состояния, снижение температуры, однако это не значит, что пациент может считать себя полностью здоровым.
Достоверно поставить правильный диагноз по одним только симптомам невозможно. Если в качестве диагностики используется анализ крови, тогда при остром процессе будет наблюдаться повышенное СОЭ и большое количество лейкоцитов. Хронический процесс даёт минимальные изменения. Но для того, чтобы выявить возбудителя, следует провести посев крови на стерильность.
Рентгенография позволяет выявить или, наоборот, исключить остеомиелит или туберкулёзный спондилит. Пункция возможна, только если абсцесс расположен на уровне грудного отдела позвоночника, но не ниже.
Спинальный эпидуральный абсцесс диагностируют и с помощью миелографии, которая покажет наличие частичного или полного сдавливания спинного мозга, однако показать, что стало причиной этого состояния – гематома, абсцесс или опухоль, такая диагностическая процедура не сможет. Поэтому самым лучшим выбором считается КТ или МРТ — исследование.
Контактные эпидуральные абсцессы спинного мозга – это показание для срочного хирургического вмешательства. Операция проводится по типу ламинэктомии и дренирования субдурального пространства для удаления очага. Если причина – остеомиелит, тогда одновременно проводится удаление всех мёртвых тканей и фиксация позвонков.
Обязательно лечение антибиотиками, причём начать его следует как можно раньше. Чаще всего назначается сразу несколько препаратов из разных групп. Первые несколько дней лекарства вводятся только внутривенно. Продолжительность лечения составляет до 2 месяцев.
Последствия эпидурального абсцесса позвоночника могут быть самыми разными. Практически в четверти всех случаев бывает смертельный исход в результате сепсиса, либо тромбоэмболии артерий. Хуже всего прогноз у пожилых пациентов, у которых операция была проведена после развития параличей.
источник
Фурункул или чирей — болезненный нарыв, возникающий в результате влияния на организм гноеродных бактерий, в частности, золотистого стафилококка. Фурункул на локте, то есть воспаление волосяного фолликула в этом месте, считается одной из распространенных проблем. Из-за повреждений кожи, ослабленного иммунитета, игнорирование личной гигиены, выдавливания воспаленных наростов, патоген, вызывающий чирьи, распространяется вглубь организма, а это провоцирует новые высыпания и осложнения. Поэтому чирьи нужно лечить.
ВАЖНО ЗНАТЬ! Даже «запущенные» угри и прыщи можно вывести дома, без операций и больниц. Просто прочитайте что советует Кривицкая Алена читать рекомендацию.
Нарыв на локте — распространенная проблема среди людей. Зачастую такого рода заболевание появляется у людей весной. В этот период года они легко подхватывают болячки, так как после зимы их организм истощен и нуждается в витаминах. Как правило, выделяют несколько причин их появления:
- слабый иммунитет;
- постоянный стресс;
- пренебрежение правилами гигиены;
- хронические болезни;
- бессилие;
- переутомление и переохлаждение;
- ряд лекарств;
- гормональные сбои;
- неправильное питание.
Вернуться к оглавлению
В начале заболевания у пациента показывается небольшая припухлость вокруг волоска. В некоторых случаях она может побаливать, чесаться и напоминать красный прыщ. Припухлость увеличивается через несколько дней, а посередине можно увидеть гнойник, головка которого белая или желтоватая. Если больной слегка прикоснется к нарыву, то почувствует боль. Дальше развитие событий может иметь два направления: чирей или лопнет, или будет дальше нарывать, оставляя сильную простреливающую боль. В последнем случае придется обращаться за помощью к врачу. Доктор вскроет фурункула и вытянет гной из него. После этой процедуры промоет рану бактерицидными препаратами. Нарыв на локте в диаметре может достигать 3-х сантиметров, но сначала будет напоминать маленький, практически безболезненный, прыщ. Учитывая то, что он находится в месте сгиба конечности, больному приходится терпеть неудобства, а со временем еще и сильную боль.
ЭТО действительно ВАЖНО! Эффективное и доступное средство от прыщей и терных точек. узнать что за сердство >>
Если речь идет о стадиях развития проблемы, то их выделяют 3. Первая стадия — это образование на коже припухлости и покраснения. Вторая — увеличение нарыва и появление белой точки посередине. Именно там начинает сосредоточиваться гной, а лимфатические узлы, расположены вблизи от нарыва, воспаляются. Третья стадия характеризуется созреванием фурункула, после чего он лопается. Затем это место очищается от гноя, и рана начинает заживать.
Очень важно! Кривицкая А.: «Я могу порекомендовать лишь одно средство для быстрого лечения прыщей и угрей» читать далее.
Не важно, где именно образовался фурункул, чтобы избежать подобной проблемы нужно щадить нервы, не забывать об уходе за телом, беречься от переохлаждений или перегревов. Но если на коже появился чирей, избавиться от проблемы можно либо в больнице, либо собственными силами. Если обратиться за помощью к врачу, он сделает надрез для вскрытия, и гной выйдет наружу. После этого обмотает рану. Иногда назначается ряд лекарств, среди которых противовоспалительные мази, например, Вишневского.
Избавиться от надоедливого фурункула можно в домашних условиях. Чтобы лечение дало результат, перед обработкой нарыва, следует пользоваться антибактериальным мылом и помыть руки. Также рекомендуется 3—4 раза в сутки намазывать чирей антибактериальными препаратами или делать 15-минутные теплые компрессы с такой же частотой. Боль будет чувствоваться меньше, а сам гнойник созреет быстрее. Ни в коем случае не ковырять и не царапать фурункул, а также не выдавливать его самостоятельно.
ОБРАЩАЕМ ВНИМАНИЕ! Узнайте как быстро и с гарантией вывести угревую сыпь и ужасные прыщи. узнать >>
Для избавления от проблемы можно использовать мази, приготовлены в домашних условиях. Для этого понадобиться столовая ложка меда, 2 сырых желтка и немного муки. Средство наносят до момента вскрытия гнойника. Еще один вариант — медовая лепешка. Для ее приготовления понадобится столовая ложка меда и столовая ложка муки. Лепешку прибинтовывают к чирью до вскрытия.
источник
Фурункулез является распространенной патологией. Нарывы могут появляться на любой части тела. Также может возникать чирей на руке. Вызвать такой недуг могут болезнетворные микроорганизмы. Сами по себе нарывы являются не опасными в том случае, если лечение проходит правильно и своевременно.
Совет. Ни в коем случае нельзя пытаться самостоятельно выдавить или проколоть фурункул на руке или на любой другой части тела.
Фурункул на пальце, на кисти, на ладони руки появляется в том случае, если бактерии проникают в волосяные луковицы, в сальные железы и в окружающие участки эпидермиса, вследствие чего начинает развиваться гнойный процесс. Чаще всего возбудителем является золотистый стафилококк. Причинами появления нарыва могут стать:
- частые острые респираторно-вирусные заболевания;
- ранки или микроповреждения на кожном покрове;
- отсутствие личной гигиены;
- ношение слишком тесной одежды, которая постоянно натирает;
- повышенная функция сальных желез;
- влияния на эпидермис вредных химикатов;
- сахарный диабет;
- плохая работа иммунной системы;
- несбалансированное питание;
- дефицит витаминных веществ;
- отсутствие устойчивости к стафилококку.
Также провоцирующими факторами развития проблемы могут стать резкая смена климатических условий, неврозы, частые стрессы и эмоциональные перенапряжения. По мнению некоторых людей, фурункулезом страдают только те, кто и до этого испытывал определенные проблемы с кожей или имеет хронические кожные заболевания. Но это мнение неверно. Столкнуться с чирьями может каждый человек, независимо от пола и возрастной категории.
Обычно на локтевом суставе или на другом участке руки нарыв проходит за семь-девять дней. Развитие чирья происходит быстро. Вначале на эпидермисе появляется небольшое уплотнение, оно краснеет, опухает, сильно болит, после чего внутри скопляется гнойное содержимое. Когда гноя становится много, нарыв вскрывается, его содержимое изымается наружу. Это может сопровождаться небольшим кровотечением из образовавшейся ранки. На месте гнойника остается шрам, который в норме проходит спустя время. Такие процессы происходят в норме.
Если же нарыв опухает, уплотняется, вокруг него отмечается появление красного ободка, это дополняется сильными болями, местной и генерализованной температурой, это повод к обращению к врачу. Такое состояние является опасным для организма и может спровоцировать следующие осложнения:
- сепсис крови стафилококкового происхождения;
- воспалительный процесс в лимфатических узлах;
- развитие пиелонефрита;
- развитие артрита;
- менингит.
На локтевом сгибе или на другом участке руки на первых этапах чирей можно спутать с прыщем.
Важно! Нельзя давить образование, особенно грязными руками, это может вызвать осложнения.
Выявить гнойное образование можно по следующим симптомам:
- На начальном этапе возникает боль в том месте, где расположен прыщ.
- При надавливании на пораженный участок ощущается уплотнение под кожей.
- Пациент может ощущать пульсацию или «подергивание» в болезненном месте.
- Эпидермис становится окрашенным в бардовый цвет.
- Если человек пытается выдавить гной самостоятельно, на начальной стадии развития это вряд ли получится. Такие манипуляции только усугубят состояние, вызовут более интенсивную боль.
Такие симптомы можно устранить, если своевременно начать лечение.
Фурункул на локте появляется чаще всего, поскольку в этом участке отмечается постоянный контакт с одеждой и при повышенном потоотделении это становится отличной средой для развития бактерий. Гнойник имеет несколько стадий развития:
- Вначале появляется небольшой бугорок, он располагается в дерме.
- Через несколько дней воспалительный процесс становится ярко выраженным.
- Еще спустя время происходит поражение соседних слоев эпидермиса.
- Окрас кожи становится бардовым.
- В пораженном участке накапливается гнойное содержимое.
- В самом образовании виднеется зеленоватая жидкость.
- Через несколько дней по центру нарыва виднеется стержень.
- Когда гнойного содержимого становится очень много, нарыв вскрывается самостоятельно, жидкость вытекает наружу.
- Через три-четыре дня ранка полностью очищается от скопившегося гноя, на ее месте остается шрамик.
- Через какой-то временной промежуток рубец рассасывается самостоятельно.
Такие стадии развития проходят в норме, если человек не вмешается. Но такое случается нечасто, поскольку во многих случаях больной пытается выдавливать содержимое, результатом становится образование ранки. Болезненные ощущения становятся более выраженными, а образование увеличивается в размерах.
При наличии фурункула на руке рекомендуется обратиться к доктору, поскольку только профессионал может назначать грамотное лечение. Вначале следует посетить дерматолога, который занимается лечением болезней кожи. В некоторых ситуациях после консультации дерматолога может понадобиться посещение эндокринолога (если образование вызвано гормональными сбоями) и хирурга (если нарыв очень большой и медикаментозное лечение не помогает либо он находится в таком месте, которое следует избавить от чирья как можно быстрее).
Для постановки правильного диагноза, дерматолог проводит следующие мероприятия:
- осматривает кожный покров;
- осуществляет бактериологический посев;
- проводит дерматоскопию.
После проведенных диагностических мероприятий врач может достоверно поставить диагноз и назначит самое эффективное средство для того, чтобы вылечить фурункул.
С помощью аптечных препаратов можно снять выраженность воспалительного процесса, ускорить созревание нарыва, вытянуть гнойное содержимое, способствовать регенерации кожи. Чаще всего назначаются такие терапевтические мероприятия:
- компрессы и аппликации с применением раствора серебра – это средство назначают для помощи в лечении многих заболеваний кожного покрова;
- мазь, помогающая быстро и эффективно избавиться от нарыва – Димексид, Биопин;
- введение с помощью инъекций в пораженные участки новокаина и антибактериальных препаратов.
Совет. В период лечения следует периодически обращаться за консультацией к лечащему специалисту.
После того, как гнойник созревает, происходит его вскрытие, обязательно проводятся дальнейшие мероприятия по обеззараживанию и по лечению. Поврежденный участок тщательно промывается раствором перекиси водорода. Также назначается аппликация из солевого раствора. Чистая марля или бинт пропитывается в концентрированном растворе соли, прикладывается к ранке, фиксируется лейкопластырем.
В данный этап лечения помочь может и раствор бриллиантового зеленого. С помощью этого средства можно отлично подсушить и обеззаразить ранку. Дополнительно можно делать примочки из отвара ромашки и календулы.
В большинстве ситуаций лечение ограничивается консервативной терапией. к помощи хирурга обращаются только в том случае, если консервативная терапия не приносит желаемого эффекта, либо если требуется быстрое лечение и удаление образования. К хирургу рекомендуется обращаться в следующих ситуациях:
- запущенная стадия болезни с сопутствующими симптомами;
- наличие интенсивно выраженного воспалительного процесса;
- наличие опасности распространения инфекционного процесса в регионарные или периферические лимфатические узлы.
Совет. Не нужно бояться хирургического вмешательства. Процедура обычно проводится с использованием анестезии, поэтому пациент ничего не почувствует.
Соблюдая простые правила и рекомендации, можно предотвратить развитие гнойного образования. Врачи рекомендуют:
- следует систематически выполнять очистку кожи от загрязнений и омертвевших частиц эпителия с помощью скраба и пилинга;
- при чрезмерной жирности кожи пользоваться соответствующими косметическими средствами;
- восстановить обмен веществ;
- скорректировать рацион;
- наладить питьевой режим;
- своевременно проводить лечение кожных заболеваний;
- повышать иммунитет с помощью иммуностимулирующих средств, занятий спортом, закаливаний;
- не переохлаждаться.
Соблюдая указанные рекомендации, можно защитить свой организм от развития фурункулеза.
Баба Нина о России: » Гром грянет в октябре 2018 и деньги упадут с неба.
источник
Фурункул или чирей — болезненный нарыв, возникающий в результате влияния на организм гноеродных бактерий, в частности, золотистого стафилококка. Фурункул на локте, то есть воспаление волосяного фолликула в этом месте, считается одной из распространенных проблем. Из-за повреждений кожи, ослабленного иммунитета, игнорирование личной гигиены, выдавливания воспаленных наростов, патоген, вызывающий чирьи, распространяется вглубь организма, а это провоцирует новые высыпания и осложнения. Поэтому чирьи нужно лечить.
Нарыв на локте — распространенная проблема среди людей. Зачастую такого рода заболевание появляется у людей весной. В этот период года они легко подхватывают болячки, так как после зимы их организм истощен и нуждается в витаминах. Как правило, выделяют несколько причин их появления:
- слабый иммунитет;
- постоянный стресс;
- пренебрежение правилами гигиены;
- хронические болезни;
- бессилие;
- переутомление и переохлаждение;
- ряд лекарств;
- гормональные сбои;
- неправильное питание.
В начале заболевания у пациента показывается небольшая припухлость вокруг волоска. В некоторых случаях она может побаливать, чесаться и напоминать красный прыщ. Припухлость увеличивается через несколько дней, а посередине можно увидеть гнойник, головка которого белая или желтоватая. Если больной слегка прикоснется к нарыву, то почувствует боль. Дальше развитие событий может иметь два направления: чирей или лопнет, или будет дальше нарывать, оставляя сильную простреливающую боль. В последнем случае придется обращаться за помощью к врачу. Доктор вскроет фурункула и вытянет гной из него. После этой процедуры промоет рану бактерицидными препаратами. Нарыв на локте в диаметре может достигать 3-х сантиметров, но сначала будет напоминать маленький, практически безболезненный, прыщ. Учитывая то, что он находится в месте сгиба конечности, больному приходится терпеть неудобства, а со временем еще и сильную боль.
Если речь идет о стадиях развития проблемы, то их выделяют 3. Первая стадия — это образование на коже припухлости и покраснения. Вторая — увеличение нарыва и появление белой точки посередине. Именно там начинает сосредоточиваться гной, а лимфатические узлы, расположены вблизи от нарыва, воспаляются. Третья стадия характеризуется созреванием фурункула, после чего он лопается. Затем это место очищается от гноя, и рана начинает заживать.
Не важно, где именно образовался фурункул, чтобы избежать подобной проблемы нужно щадить нервы, не забывать об уходе за телом, беречься от переохлаждений или перегревов. Но если на коже появился чирей, избавиться от проблемы можно либо в больнице, либо собственными силами. Если обратиться за помощью к врачу, он сделает надрез для вскрытия, и гной выйдет наружу. После этого обмотает рану. Иногда назначается ряд лекарств, среди которых противовоспалительные мази, например, Вишневского.
Избавиться от надоедливого фурункула можно в домашних условиях. Чтобы лечение дало результат, перед обработкой нарыва, следует пользоваться антибактериальным мылом и помыть руки. Также рекомендуется 3—4 раза в сутки намазывать чирей антибактериальными препаратами или делать 15-минутные теплые компрессы с такой же частотой. Боль будет чувствоваться меньше, а сам гнойник созреет быстрее. Ни в коем случае не ковырять и не царапать фурункул, а также не выдавливать его самостоятельно.
Для избавления от проблемы можно использовать мази, приготовлены в домашних условиях. Для этого понадобиться столовая ложка меда, 2 сырых желтка и немного муки. Средство наносят до момента вскрытия гнойника. Еще один вариант — медовая лепешка. Для ее приготовления понадобится столовая ложка меда и столовая ложка муки. Лепешку прибинтовывают к чирью до вскрытия.
Бурсит локтевого сустава – воспалительный процесс, затрагивающий ткани локтя, который выражен в виде отростка. Локтевой сустав окружает синовиальная сумка, которая внутри состоит из жидкости, выступающей в качестве смазочного состава. Именно содержимое синовиальной сумки, звучащее на латыни как «бурса», помогает избежать травматизации суставов при движении.
Изучение строения локтевого сустава позволило выявить медикам несколько видов бурсы:
- межкостную;
- находящуюся под кожей;
- межкостную, переходящую в локоть.
В каждой сумке содержится нужный объем жидкости для того, чтобы обеспечить человеку безболезненность при сгибах рук.
Но по некоторым причинам содержимое сумки может меняться, а жидкости становится все больше, тогда локтевой сгиб начинает воспаляться и отекать. Это неприятное явление как раз носит название бурсит локтевого сустава.
Локтевой бурсит различается по нескольким параметрам:
- в зависимости от расположения по отношению к синовиальным сумкам;
- в соответствии с особенностями течения недуга – может приобретать острый, предострый или хронический характер;
- по составу бурсы в сумке – гнойный, серозный, фиброзный, геморрагический;
- бурсит, появившийся вследствие заражения микроорганизмом, делится на 2 группы: неспецифический (вызванный стрептококками) и специфический (если источник заражения – гонококки, туберкулезная палочка или сифилис).
По статистике бурсит локтевого сустава занимает 2-е место по количеству пациентов, обращающихся к травматологу или хирургу.
Каждое заболевание имеет свои причины, что касается воспаления локтя, медики выделили сразу несколько основных:
- Артрит на любой стадии болезни – он может быть псориатическим, ревматоидным или подагрическим. Острый воспалительный процесс, захватывающий хрящ, провоцирует скопление большого количества жидкости в синовиальной сумке, итогом чего становится бурсит локтевого сустава.
- Воспаление тканей также происходит из–за полученной микротравмы, чаще связанной с профессиональной деятельностью пациента – выявлено, что причина всему – одни и те же монотонные движения. Среди людей, подверженных риску получить гнойный или любой другой бурсит локтевого сустава, отмечают шахматистов, студентов, инженеров и граверов. Какая именно бурса приведет к отеку, зависит от распределения нагрузки в локте.
- В редких случаях воспаление провоцирует травма или повреждение локтя.
- Об инфекциях тоже не стоит забывать – если нарушена целостность кожных покровов и рана вовремя не обработана, это может стать причиной проникновения внутрь болезнетворных бактерий. Кроме того, инфекция легко перемещается по организму через кровь и лимфу. Поэтому лечение затрагивает прежде всего борьбу с инфекцией.
- Считается, что бурсит локтевого сустава тревожит людей с ослабленным иммунитетом, у которых есть ряд серьезных хронических заболеваний, к таким недугам, к примеру, относится сахарный диабет, нарушение обмена веществ.
Диагностика и последующее лечение недуга проводятся на основе соответствия жалоб больного симптомам заболевания. Ведущие доктора выделяют такие симптомы бурсита, связанного с локтем:
- Отек локтевого сустава, необязательно болезненный или препятствующий сгибу руки.
- Со временем сустав еще больше нальется жидкостью, изменится в размерах и начнет болеть.
- Кожные покровы меняют свой обычный цвет, на смену бледности приходит краснота.
- Повышается температура тела, больной может испытывать лихорадку. Болевой симптом увеличивается в разы.
- К боли в локте добавляется головная боль. Пациента тревожит общая слабость, недомогание, снижение работоспособности, депрессивные расстройства, апатия и нежелание принимать пищу.
- Рука теперь не такая подвижная, как раньше, опухлость уже невозможно не замечать, любой сгиб локтя приводит к боли локтевого сустава.
- Именно на этой стадии заболевания бурсит приобретает гнойный характер, что требует незамедлительного курса лечения.
- Если лечение по каким-то причинам откладывается, воспалительный процесс приводит к возникновению свищей, которые располагаются, в том числе, снаружи, а также подкожных флегмон.
- Следствием распространения воспалительного процесса и усугубления ситуации становится увеличение лимфатических узлов.
Симптомы бурсита на колене могут меняться, в зависимости от форм проявления:
- Если воспаление характеризуется серозным форматом течения болезни, сустав опухнет и повысится температура. Общее состояние от этого существенно не страдает.
- Серозный бурсит локтевого сустава, в отношении которого лечение еще не проводилось, может перейти в хроническую форму. Причинами обострения заболевания становятся любые физические нагрузки. Хроническое течение недуга чревато образованиями уплотнений.
- Гнойный бурсит самый неприятный и острый – болезненное место постоянно дергает и распирает, появляется ощущение тяжести или наоборот сдавленности. Локоть приобретает ярко выраженный красный цвет, температура постепенно увеличивается. Пациент теряет силы и вынужден слечь в кровать, лечение нужно начать незамедлительно.
Сложности установки точного диагноза в том, что подобные симптомы наблюдаются и при других серьезных болезнях, но лечение разное, то, что поможет в одном случае, окажется совершенно бесполезным в другом.
Гнойный бурсит возникает на фоне сопутствующей инфекции, попавшей в полость синовиальной сумки. Достаточно небольшой ссадины или царапины, чтобы уже через некоторое время на месте локтя образовалась отечность, гнойный формат недуга не пройдет сам по себе и даже на самых первых этапах уже вызывает неприятные ощущения, от которых поможет избавиться лечение.
Следите за тем, чтобы рядом с локтем не было гнойных высыпаний, которые могут переходить внутрь раны. Когда предполагается гнойный бурсит локтевого сустава, доктор назначает сдать анализ крови на определение сахара и общее лабораторное исследование, а также сделать анализ мочи и УЗИ, чтобы взять пункцию состава жидкости.
- При артрите движения рукой очень ограничены и практически невозможны.
- Боль локализуется именно внутри сустава.
Лечение гнойной формы болезни предполагает операцию, иначе гной достать невозможно. Раскрытая поверхность обрабатывается антисептическим составом, а сверху размещается стерильная повязка.
Лечение бурсита в разных формах отличается:
- в домашних условиях достаточно наложить повязку и обездвижить руку, обработать холодным компрессом, сделанным из Димексида;
- в других случаях лечение предполагает использование нестероидных лекарств, к которым относятся Ибупрофен и Нимесулид, Диклофенак;
- если выявлена инфекция, не обойтись без приема антибиотиков.
Хирургическое вмешательство проводится, если все перечисленные методы не дали результата.
Фурункулы (чирьи) относятся к дерматологическим заболеваниям гнойно-некротического характера. Сначала воспаление охватывает волосяной фолликул, затем постепенно распространяется на окружающие ткани, сальные железы. Гнойники могут образоваться на любом участке тела (лишь на ладонях и стопах их не бывает), и фурункул на руке — не исключение. Он может локализоваться на локте, сопровождаться интенсивной болью и доставлять дискомфорт во время движения.
Нарывы часто возникают на пальце руки, однако здесь важно отличать чирей от панариция. Фурункул всегда образуется в волосяном мешочке, с внешней стороны кисти. Панариций же поражает преимущественно ладонную часть руки и околоногтевые участки.
Провоцирует развитие гнойника стафилококковая инфекция, которая в обычных условиях является частью микрофлоры кожи. Наличие неблагоприятных факторов приводит к стремительному размножению этих условно-патогенных бактерий и результатом их жизнедеятельности становится нагноение.
Существует множество факторов развития чирья:
- снижение иммунных сил организма;
- хронические инфекции;
- эндокринные и гормональные патологии;
- микротравмы кожи, через которые бактерии проникают внутрь;
- усиленное потоотделение на фоне недостатка гигиены;
- переохлаждение;
- регулярный контакт с горюче-смазочными веществами и многое другое.
Вылечить единичный чирей на пальце руки не сложно, обычно проводят лечение в домашних условиях. А вот справиться с множественным поражением (фурункулезом), которое часто приобретает хроническое течение, достаточно трудно. Здесь требуется антибиотикотерапия, прием иммуностимуляторов, витаминных комплексов и физиотерапевтических процедур.
Перед тем как лечить межпальцевый фурункулез, следует в обязательном порядке проконсультироваться с врачом.
Чирей на руке, как и на любом другом участке тела, проходит три этапа развития, каждый из которых имеет свои симптомы.
- На начальной стадии происходит формирование инфильтрата. На коже появляется покраснение, возникает отек. При пальпации этого участка ощущается болезненное уплотнение, в центральной части которого имеется волосок. Кроме того часто возникает зуд и незначительное покалывание — следующие 3-4 дня фурункул зреет.
- Вторая стадия — образование гнойно-некротических масс. Размеры фурункула увеличиваются, на поверхности под тонким слоем кожи можно увидеть желто-зеленое содержимое. Внутри нарыва формируется некротический стержень и свищевые ходы. На 5-6 день пустула переполняется гнойными массами — фурункул на пальце готов к прорыву, он созрел.
- Далее идет вскрытие нарыва и заживление образовавшейся на его месте ранки. При выходе наружу патогенного экссудата человек сразу чувствует облегчение — стихает боль, воспаление. Открывшаяся ранка немного кровоточит. Постепенно полость затягивается, образуется рубец, который со временем становится малозаметным.
Симптомы чирьев могут усугубляться в зависимости от локализации, величины и количества нарывов. Например, крупный фурункул, расположенный на локтевом суставе, усложняет сгибательно-разгибательную функцию руки. Межпальцевый фурункулез ограничивает человека в быту — любая попытка выполнить повседневную работу вызывает нестерпимую боль. Кроме этого возможно повышение температуры тела.
Все это заставляет людей задуматься о том, как можно быстро устранить проблему, ведь с момента появления первых симптомов до самоочищения чирья проходит минимум неделя, иногда две.
Многие не дождавшись созревания, пытаются вскрыть нарыв и выдавить его содержимое — делать это категорически запрещено, чревато осложнениями вплоть до заражения крови.
Однако ускорить процесс формирования гнойных масс, и этим сократить период созревания фурункула возможно при помощи медикаментов (мази, растворы) или народных лекарств.
Медикаментозное лечение фурункула подразумевает накладывание компрессов с мазью для скорейшего созревания нарыва, а после прорыва гнойника обработку ранки антисептическими растворами. В некоторых случаях человеку может понадобиться прием антибиотиков. Поэтому прежде чем лечить фурункул, пройдите диагностику и получите назначения врача.
Чтобы ускорить процесс созревания чирья используют:
- Мазь Вишневского — пропитанную лекарством тканевую салфетку прикладывают к месту нарыва, закрепляют бинтом, оставляют на всю ночь. Утром компресс меняют.
- Ихтиоловая мазь — быстро вытянуть гной наружу помогут компрессы. Препарат накладывают на фурункул, сверху покрывают пергаментом, крепят лейкопластырь.
Также можно использовать бальзам Шостаковского или Димексид, пройти курс УФО (процедура может не только ускорить, но и обернуть вспять процесс созревания, не дав тем самым фурункулу образоваться).
После вскрытия гнойника важно не допустить проникновения вторичной инфекции — ранку обрабатывают антисептиком, накладывают мази с противовоспалительным, антибактериальным, иммуностимулирующим действием (например, Левомеколь).
Справиться с одиночным чирьем не сложно. А вот быстро вылечить межпальцевый фурункулез вряд ли получится — при множественном поражении терапия несколько иная.
Единичные пустулы с неосложненным течением не требуют приема антибактериальных препаратов. Антибиотики необходимы, если:
- имеется множественное поражение кожи (фурункулез);
- течение недуга вызывает осложнения;
- при опасной локализации пустул (лицо, шея, голова);
- заболевание приобрело хроническую форму.
Межпальцевый фурункулез неизбежно лечат антибиотиками — пенициллины (Ампициллин, Ампиокс), цефалоспорины (Цефотаксим, Цефтриаксон), макролиды (Азитромицин, Сумамед), тетрациклины (Миноциклин, Доксициклин). Используют все те препараты, к которым бактерии золотистого стафилококка не имеют резистентности (сопротивляемости).
Помимо антибиотикотерапии пациенту показан прием иммуномодулирующих препаратов, витаминов, а также курс физиотерапевтических процедур. Не лишним будет некоторое время соблюдать безуглеводную диету.
Самостоятельно лечить межпальцевый фурункулез не рекомендуют, поскольку все антибактериальные лекарства имеют противопоказания и могут вызвать побочные реакции.
Кроме того в некоторых случаях вылечить чирей можно только путем оперативного вскрытия.
Оперативное лечение проводят в случае глубокого абсцесса, когда гнойные массы не могут самостоятельно прорвать наружу или же есть опасность внутреннего вскрытия, тогда последствия могут быть очень серьезными — при попадании инфекции в кровеносное русло возможно поражение всего организма.
Выполняют операцию под местным наркозом — вскрывают чирей и дренируют его полость. Далее омывают ранку антисептиком, обрабатывают антибактериальным средством и накладывают стерильную повязку. Больной несколько дней проводит в стационаре.
Если же гнойник созрел, но никак не может самостоятельно прорвать, врач проводит следующие манипуляции:
- под повязку накладывает салициловую кислоту (она размягчает верхние слои гнойника);
- благодаря этому наружу выходит стержень, который врач аккуратно удаляет зажимом;
- после, в полость внедряет силиконовый дренаж (улучшает отток гноя);
- сверху закрепляет стерильную повязку.
Пациенту нет необходимости оставаться в стационаре, он отправляется домой. Через 2-3 дня возвращается, врач убирает ему дренаж и обрабатывает полость антисептиком.
Также по усмотрению доктора могут быть назначены антибиотики (системного или местного действия), иммуномодуляторы, витамины. Не пробуйте вскрывать и выдавливать нарыв самостоятельно есть риск распространения инфекции по всему организму.
При множественном поражении или тяжелом течении недуга заниматься самолечением запрещено. Проводить домашнюю терапию допустимо только при единичных ничем не осложненных фурункулах.
Начинают с того, что несколько раз на день обрабатывают место поражения антисептиком (можно прижигать йодом). Также для того чтобы фурункул быстро созрел и вскрылся, применяют сухое тепло — нагревают соль или используют отварное яйцо.
Также, можно воспользоваться рецептами народной медицины:
- распарить в кипятке сухие листья березы, затем натереть их коричневым хозяйственным мылом и примотать к месту поражения;
- ускорить созревание гнойника поможет лук, предварительно отваренный в молоке — измельчите его и приложите под повязку к чирью;
- смешайте мякоть черного хлеба со сметаной или простоквашей, обрабатывайте нарыв несколько раз на день;
- прикладывайте к пораженному месту капустные листья или каланхоэ (предварительно слегка отбейте);
- мякоть алоэ наносят под повязку, меняют через 8 часов.
Все эти манипуляции позволяют ускорить процесс образования гнойных масс, тем самым приближая момент вскрытия фурункула.
После самопроизвольного очищения пустулы необходимо предотвратить проникновение вторичной инфекции. В качестве антисептика можно использовать отвары, настои целебных трав (ромашка, зверобой, корень аира), сок каланхоэ или алоэ.
Отек и воспаление поможет устранить свежий огурец — натрите его на терке и нанесите на пораженную область. Можно делать компрессы из отвара календулы, череды, крапивы.
Чтобы в будущем избежать проблем и предотвратить образование чирья не забывайте о гигиене, рациональном питании, а также своевременном лечении недугов.
источник
- Не допускать постоянных травм локтя: