Абсцесс мозга при остром отите встречается гораздо реже, чем при хроническом отите. Обычно он располагается в тех долях мозга, которые находятся в непосредственном соседстве с височной костью, т. е. в височной доле мозга и в мозжечке. Абсцесс мозга и мозжечка может развиваться контактным путем, т. е. когда разрушение в височной кости доходит до мозговых оболочек, образуя экстра- и субдуральный абсцесс или тромбофлебит синуса: абсцесс мозга в таких случаях является дальнейшим этапом распространения воспалительного процесса. Иногда абсцесс образуется вследствие перехода инфекции по сосудистым каналам крыши барабанной полости и антрума.
Абсцесс мозжечка нередко является осложнением гнойного лабиринтита, причем инфекция проникает через внутренний слуховой проход.
Симптоматика зависит от локализации и величины абсцесса, характера и силы реакции окружающей мозговой ткани. Наблюдающееся, как правило, повышение внутричерепного давления обусловливает ряд характерных явлений и признаков. В зависимости от указанных обстоятельств абсцесс мозга или мозжечка дает в одних случаях яркую, характерную и очерченную симптоматику, в других же клиническая картина очень бедна, или симптомы вовсе отсутствуют.
Течение абсцесса мозга принято делить на три периода: скрытый, явный и заключительный. Однако во многих случаях скрытый период остается незамеченным и подозрение на абсцесс возникает уже при выраженных очаговых или общемозговых явлениях, а иногда, правда, в редких случаях, абсцесс распознается лишь при прорыве гнойника в желудочки мозга. Тем не менее внимательное клиническое наблюдение за больным, как правило, позволяет заподозрить абсцесс мозга и в скрытом периоде.
Наиболее характерными симптомами в скрытом периоде абсцесса являются упорная головная боль и замедление пульса.
В более поздней стадии можно отметить изменения психики и поведения: апатия, вялость, сонливость; больной отвечает на вопросы не сразу и неохотно, что указывает на известную заторможенность, иногда же отмечается обратное — чрезмерная болтливость. Одни больные теряют аппетит, у других он чрезмерно возрастает. Температура, если не вовлечены мозговые оболочки, обычно нормальная или субфебрильная.
При развитии абсцесса в левой височной доле у большинства больных отмечаются очаговые симптомы, а именно сензорно-амнестическая афазия: больной не может назвать те или иные предметы, но указывает, для чего они служат, иногда путает названия предметов. При абсцессах мозжечка наблюдается атаксия, расстройство равновесия при стоянии и хождении и нарушение координации между отдельными мышечными группами на пораженной стороне (адиадохокинез, промахивание при пальце-носовой и указательной пробах) и спонтанный, обычно крупноразмашистый нистагм в больную сторону.
Головокружение, тошнота или рвота, нистагм и нарушение равновесия наблюдаются также гари лабиринтите. Чтобы отличить мозжечковый нистагм от лабиринтного, можно пользоваться следующими данными: II) при гнойном лабиринтите нистагм направлен в сторону здорового уха; при осложнении лабиринтите абсцессом мозжечка нистагм направлен в сторону больного уха; 2) нистагм так же, как и другие спонтанные симптомы (падение и др.), при лабиринтите постепенно проходит, при абсцессе же мозжечка он те только да ослабевает, а часто даже усиливается.
Не только при расположении абсцесса в «немых» областях мозга (в правой височной доле, теменной и т. д.), но и при абсцессах левой височной доли и мозжечка очаговые симтомы могут совершенно отсутствовать. Это обстоятельство, хорошо известное клиницистам, показывает, что отсутствие очаговых симптомов не дает права отвергать диагноз абсцесса мозга. В связи с этим особенно важное значение для диагностики приобретают общемозговые симптомы абсцесса мозга. Эти симптомы обусловлены повышением внутричерепного давления и отеком мозга, главным образом вокруг очага размягчения.
Парезы и параличи конечностей, патологические рефлексы, параличи глазодвигательного, отводящего, лицевого нервов, изменения со стороны глазного дна в виде застойного соска, иногда судороги — все эти симптомы в тех или иных сочетаниях встречаются в явной стадии абсцесса мозга. Часто абсцессу мозга сопутствует воспаление мозговых оболочек. Клинически это проявляется ригидностью мышц затылка, симптомом Кернига. Вспышка менингита обычто влечет за собой резкое повышение температуры.
Следует указать, что отек мозга, часто сопровождающий экетрадуральный или субдуральный абсцесс, а также энцефалит, менингит, арахноидит могут в некоторых случаях давать симптомы, симулирующие клиническую картину абсцесса мозга (так называемые ложные абсцессы мозга).
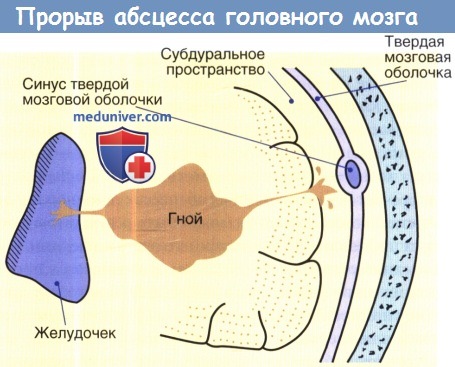
В заключительной стадии абсцесс прорывается в желудочек или в субарахноидальное пространство и развивается разлитой гнойный менингит.
Следовательно, появление в течении острого отита или мастоидита упорной головной боли, замедления пульса, тошноты или рвоты должно вызвать у лечащего врача подозрение на абсцесс мозга. Это подозрение еще больше возрастает и переходит почти в уверенность, если имеется афазия амнестичеокая или сензорная или чаще комбинация их, а также симптомы повышенного черепного давления (застойный сосок). Для абсцесса мозжечка характерны те же симптомы, за исключением афазии, но особенно головокружение, нистагм и атаксия.
источник
Большинство абсцессов головного мозга располагается в белом веществе височной доли полушарий мозга или в мозжечке, по соседству с поражённой височной костью при отите. Значительно реже встречаются абсцессы головного мозга в теменной, затылочной, лобной доле, в области моста, ножек мозга, продолговатом и даже спинном мозге и на стороне, противоположной больному отитом уху (контралатеральные абсцессы).
Причиной возникновения абсцессов головного мозга являются травматический и метастатический фактор. Абсцесс головного мозга встречается в 4-5 раз чаще при хроническом гнойном воспалении среднего уха (отите), чем при остром отите.
При остром воспалении среднего уха (отит) абсцесс головного мозга может возникнуть и без прободения барабанной перепонки (при негнойном процессе) и даже выявиться после клинического излечения острого среднего отита, при нормальной отоскопической картине.
При хронических гнойных средних отитах абсцесс мозга возникает в преобладающем большинстве случаев при эпитимпанитах и мезоэпитимпанитах, осложненных холестеатомой. Возможны случаи абсцесса мозга и при мезотимпанитах.
Чаще всего в гное из абсцесса головного мозга находят различные виды стрептококка, стафилококк, диплококк, кишечную палочку, анаэробы, протей и т. д. Нередко в гное из абсцесса головного мозга имеется смешанная флора. Флора, выявленная в гное при посеве из абсцесса головного мозга, не всегда идентична обнаруживаемой в выделениях из уха, что объясняется присоединением к микробу, вызвавшему воспаление уха, других патогенных возбудителей.
Факторами, способствующими возникновению абсцесса головного мозга, являются:
- понижение сопротивляемости организма вследствие общих инфекционных заболеваний
- травма черепа
- особенности строения височной кости (чрезмерная пневматизация, особенно пирамиды височной кости, предлежание сигмовидного синуса, низкое положение средней черепной ямки и т. д.)
Пути распространения инфекции из височной кости в головной мозг при абсцессе головного мозга различны. При абсцессе височной доли головного мозга чаще всего отмечается контактный путь инфекции, при котором имеются те или иные изменения, вплоть до разрушения крыши полостей среднего уха (барабанной полости или пещеры). Инфекция может распространиться с кровью в результате тромбоза небольших венозных сосудов крыши барабанной полости или тромбоза пазух твердой мозговой оболочки (поперечной, пещеристой, верхней каменистой). Возможно распространения инфекции с формированием абсцесса головного мозга через врожденные дефекты крыши барабанной полости или швы черепа.
При абсцессе мозжечка инфекция распространяется преимущественно из пораженного лабиринта (при хронических гнойных средних отитах) или из тромбированной поперечной (сигмовидной пазухи). При гнойном лабиринте инфекция может проникнуть в мозжечок после разрушения костного лабиринта (чаще всего задний полукружный канал) по перилабиринтным клеткам (контактный путь) или по преформированным путям (водопроводы преддверия и улитки и внутренний слуховой проход).
Абсцессы более редких локализаций в отдаленных от первичного очага поражения в височной кости областях мозга обычно возникают в результате тромбоза поперечной пазухи. Дальнейшее распространение инфекции может быть либо контактным, либо при помощи ретроградного продвижения тромбов по мелким венам мозга, либо путем метастазирования. Таким способом возникают отогенные абсцессы головного мозга в лобной, теменной и затылочных долях, а также множественные и контралатеральные абсцессы.
При распространении инфекции из височной кости в полость черепа наружный листок твердой мозговой оболочки, отличающийся плотностью и богатым кровоснабжением, оказывается очень часто трудно преодолимым барьером. В связи с этим в большинстве случаев процесс ограничивается развитием эпидурального абсцесса и менингита. Реже экстрадуральный абсцесс является этапом развития абсцесса мозга.
Сращения внутреннего листка твердой мозговой оболочки с мягкой и паутинной оболочкой и последних с веществом мозга препятствуют распространению инфекции в подпаутинном пространстве и предупреждают развитие разлитого менингита. Те же сращения, особенно при их васкуляризации, благоприятствуют распространению инфекции в вещество головного мозга.
Наиболее частый путь проникновения инфекции в головного мозга — это венозный (ретроградное распространение инфекции путем тромбообразования) или периваскулярный (по лимфатическим пространствам, окружающим вены мягкой мозговой оболочки).
Распространение инфекции в головной мозг по ходу артерий происходит редко. При этом наблюдается тромбоз артерий с заносом инфицированного эмбола в белое вещество головного мозга.
Внедрение гноеродной инфекции в мозг не всегда ведет к образованию абсцесса. Абсцесс головного мозга возникает чаще всего при снижении иммунобиологических реакций организма.
Симптомы, наблюдающиеся при абсцессе полушарий головного мозга и мозжечка, разнообразны и варьируются в зависимости от локализации абсцесса, реакции окружающей мозговой ткани, внутричерепного давления и т. д. Симптомы могут быть подразделены на:
- общеинфекционные
- общемозговые
- очаговые
- отдаленные
В течении отогенного абсцесса головного мозга принято различать начальную, скрытую (латентную), явную и конечную (терминальную) стадии. Очаговые симптомы отогенного абсцесса выявляются в явной стадии. Чаще всего начальная стадия проходит незамеченной, явная стадия иногда отсутствует. Вследствие этого абсцесс мозга распознается порой с большим опозданием, иногда лишь на операционном столе или патологоанатомическом исследовании.
К общеинфекционным симптомам относятся страдальческое выражение лица (в более поздних стадиях), похудание, запор, сухой, обложенный язык, понижение или отсутствие аппетита. Реже наблюдается повышенный аппетит (булимия).
Скорость оседания эритроцитов (СОЭ) повышена при неосложненных абсцессах (без сопутствующего менингита или сепсиса), лейкоцитоз умеренный, формула белой крови (лейкоцитарная формула) мало изменена. Температура тела при неосложненных абсцессах головного мозга обычно нормальная или субфебрильная, выраженные повышения температуры эпизодичны и непостоянны.
Из общемозговых симптомов при абсцессе головного мозга наиболее постоянным является головная боль. Головная боль бывает иногда невыносимой (при значительном повышении внутричерепного давления). Головная боль часто имеет разлитой характер, но может быть и локализованной, на стороне абсцесса, причем при абсцессе височной доли в лобно- или теменно-височной области, а при абсцессе мозжечка чаще в области затылка или лба.
Часто, особенно при абсцессе мозжечка, наблюдается рвота. Характерна рвота «фонтаном», возникающая внезапно и вне связи с приемом пищи без предшествующей тошноты.
Преимущественно в явной стадии абсцесса головного мозга отмечается брадикардия. Изменения глазного дна (застойные диски зрительного нерва) при абсцессе головного мозга наблюдаются почти у половины больных и обычно сочетаются с другими выраженными общемозговыми или очаговыми симптомами. Менингеальные симптомы часты, они могут быть и при неосложненных абсцессах головного мозга.
В спинномозговой жидкости (ликворе) после люмбальной пункции при неосложненных абсцессах отмечается умеренное повышение количества белка, иногда незначительный плеоцитоз.
Оглушённость, заторможенность, повышенная сонливость, апатия — обычно сопутствуют явной стадии абсцесса головного мозга. Из других нарушений психики встречаются изменения характера, интеллекта, патологическая рассеянность и забывчивость. Больные неохотно и не сразу отвечают на вопросы, проявляя безучастное отношение ко всему окружающему. Очень редко отмечаются острый психоз, систематизированный бред и другие тяжелые психические нарушения.
При абсцессах лобной доли головного мозга нередко отмечается немотивированная эйфория и чрезмерная болтливость больных.
Очаговые симптомы при абсцессе височной доли головного мозга в виде сенсорно-амнестической афазии бывают выражены лишь при левосторонней локализации (у правшей). Реже симптомом абсцесса височной доли головного мозга является гемианопсия (главным образом гомонимная с выпадением обеих правых или левых половин зрения), однако провести соответствующее исследование удается очень редко.
Осмотр полей зрения (периметрия) выявляет его дефекты и их расположение при проведении диагностической процедуры периметрии.
Из очаговых симптомов при абсцессе мозжечка следует отметить спонтанный нистагм, чаще направленный в сторону абсцесса. Подобное направление нистагма становится особенно диагностически ценным при выключении лабиринта больного уха. К очаговым симптомам относятся также промахивание при пальце-носовой и указательной пробах, адиадохокинез, стато-кинетические нарушения в виде отклонения в сторону или падения при пробе Ромберга и ходьбе (последние нарушения у большинства больных вследствие тяжести состояния не могут быть выявлены). Ценными симптомами являются расстройства мышечного тонуса на стороне абсцесса головного мозга, а также иногда наблюдающееся расстройство речи в виде дизартрии.
Так называемые очаговые симптомы абсцесса мозжечка по существу являются симптомами поражения вестибулярной системы главным образом в области моста и продолговатого мозга.
Парезы конечностей при абсцессе мозжечка встречаются относительно редко и бывают на стороне абсцесса. Парезы черепных нервов (глазодвигательного, тройничного, отводящего, лицевого по периферическому типу) чаще встречаются при осложненных абсцессах мозжечка.
Очаговые симптомы при абсцессах мозжечка чаще всего не выражены или выявляются поздно. При абсцессах правой височной доли, теменной, затылочной и других редких локализаций очаговые симптомы чаще всего отсутствуют.
Отдаленные симптомы абсцесса височной доли головного мозга обусловлены передачей давления на отдаленные от абсцесса области большого мозга, мозжечка, продолговатого мозга и т. д. или распространением на них отека, энцефалита. У ряда больных с абсцессом головного мозга отмечаются симптомы поражения пирамидного пути (парезы и параличи конечностей на противоположной стороне, нарушение чувствительности, патологические рефлексы), иногда приступы джексоновской эпилепсии, нередко парезы или параличи черепных нервов (глазодвигательного, лицевого по центральному типу, отводящего, тройничного, подъязычного, реже других нервов).
В течение абсцесса мозга у большинства больных начальная стадия в виде кратковременного повышения температуры, познабливания, нерезкой головной боли, тошноты не вызывает подозрения. Она чаще всего расценивается как обострение процесса в ухе, а порой даже не привлекает внимания ни больного, ни врача. Затем следует более или менее длительный период (латентная стадия) — реже до года и больше, когда характерные симптомы не выражены, а те или иные симптомы (чаще всего периодическая, нерезкая головная боль) связываются с основным процессом в ухе.
Переход в явную стадию возникает при значительном распространении абсцесса или зоны энцефалита с отеком и набуханием мозга, ведущим к повышению внутричерепного давления. Появляются общемозговые симптомы, но очаговые симптомы выражены далеко не всегда. Иногда явная стадия настолько быстро переходит в терминальную, что больного именно в этом состояний госпитализируют и оперируют.
Конечная стадия абсцесса головного мозга является следствием прогрессирующего энцефалита или отека мозга и повышения внутричерепного давления со сдавлением и смещением стволовой части мозга, вследствие чего возникает паралич дыхательного центра. В ряде случаев конечная стадия наступает при прорыве абсцесса в желудочки или субарахноидальное пространство. Развивающийся при этом менингит имеет бурное течение и может за короткое время (12–24 ч) привести к смерти.
Описанная клиническая картина абсцесса головного мозга объясняет трудность диагностики при отсутствии очаговых симптомов. При неосложненном (менингитом или сепсисом) абсцессе предположительный диагноз вполне обоснован общим тяжелым состоянием больного при наличии гнойного процесса в ухе, нормальной или слегка повышенной температуре, резкой головной болью, брадикардией.
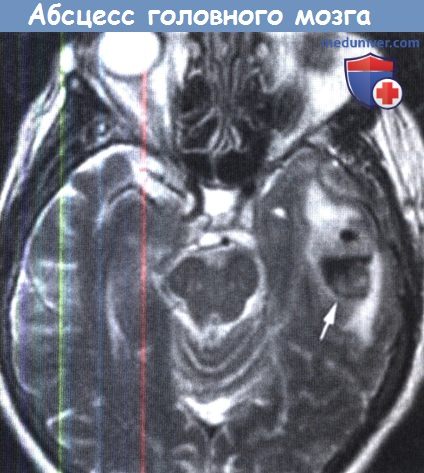
Магнитно-резонансная томография (МРТ) проводится при подозрении на абсцесс головного мозга.
У больных с осложненными абсцессами клиническая картина менингита перекрывает симптомы абсцесса мозга, что крайне затрудняет диагноз. При наличии очаговых симптомов диагноз, естественно, не вызывает особых затруднений.
При обоснованном подозрении на отогенный абсцесс головного мозга диагноз ставят во время операции (иногда при этом выявляют характерные изменения твердой мозговой оболочки средней и задней черепных ямок или даже обнаруживают свищ, ведущий в полость абсцесса) с пункцией мозга (височной доли или мозжечка).
При скрытом, «холодном» течении абсцесса головного мозга (преимущественно в случаях хронического инкапсулированного абсцесса без выраженного повышения внутричерепного давления) часто успешно применяют — вспомогательные методы диагностики в виде:
Стадии абсцессов головного мозга:
(после 5 сут.)
МРТ: T1 гипо- и T2 гиперинтенсивный сигнал
(5 сут. – 2 нед.)
(2–3 нед.)
МРТ: T1 гипоинтенсивный сигнал — отёк в центре, гиперинтенсивный сигнал от капсулы, T2 гиперинтенсивный сигнал — отёк, капсула, ограниченная диффузия в центре
(> 3 нед.)
При подозрении на абсцесс головного мозга производят операцию на височной кости — простую при остром среднем отите или общеполостную (радикальную) при хроническом гнойном среднем отите. Производят широкое обнажение твердой мозговой оболочки в средней или задней черепной ямке (иногда твердая мозговая оболочка оказывается обнаженной патологическим процессом, разрушившим прилежащую к оболочке кость) в зависимости от операционных находок и симптоматики.
Если твердая мозговая оболочка не изменена, а также отсутствуют очаговые симптомы и резкое повышение внутричерепного давления, то от пункции мозга можно временно воздержаться и пристально следить в ближайшие дни за послеоперационной динамикой симптомов. В противном случае производят пункцию височной доли мозга или мозжечка. При выявлении абсцесса проводится хирургическое вмешательство.
Лечение абсцесса головного мозга может быть закрытым (ряд пункций с отсасыванием гноя и введением в его полость антибиотиков) и открытым (широкое раскрытие абсцесса после разреза твердой мозговой оболочки) с последующим дренированием полости. Оба метода используются отохирургами, причем лучшие результаты получены при открытом методе лечения, обеспечивающем лучший контроль над полостью абсцесса и лучшие условия оттока.
Нейрохирурги, основываясь на опыте лечения травматических и метастатических (не отогенных) абсцессов мозга, предпочитают подход к абсцессу через неинфицированную область — через чешую височной кости (при абсцессе височной доли) или затылочную кость (при абсцессах мозжечка). При таком подходе не вскрываются пораженные полости среднего уха, что является безусловным недостатком метода. Кроме того, нейрохирурги нередко полностью удаляют абсцесс (вместе с капсулой, при ее наличии).
Нейрохирургический метод лечения несомненно показан при отогенных множественных или контралатеральных абсцессах, при абсцессах, значительно отдаленных от первичного очага в ухе, и при отогенных абсцессах с хроническим течением и очень плотной капсулой. В преобладающем же большинстве случаев лучшим методом хирургического вмешательства является отиатрический открытый метод, при котором одновременно удаляют гнойный очаг в ухе и широко вскрывают полость мозгового абсцесса.
В послеоперационном периоде проводят лечение антибиотиками в зависимости от антибиотикограммы и сульфаниламидами, вводимыми как внутримышечно и таблетировано, так и местно — в полость абсцесса. Применяют дегидратационную терапию (по показаниям), производят переливания растворов плазмы.
Больному обеспечивают тщательный уход, высококалорийное и витаминизированное питание (при необходимости искусственное питание), следят за физиологическими отправлениями организма.
Несмотря на успехи хирургического и консервативного лечения, смертность при отогенных абсцессах головного мозга относительно высока, как результат несвоевременной диагностики.
Профилактика абсцессов головного мозга заключается в своевременной диагностике и лечении инфекционных заболеваний придаточных пазух носа и уха, последствий черепно-мозговых травм.
источник
Абсцесс головного мозга является очаговым гнойным процессом в паренхиме мозга, окруженным областью энцефалита.
Абсцесс головного мозга является вторичным по отношению к среднему отиту и отображает бимодальное распределение по возрасту, с пиками в педиатрической возрастной группе и в четвертом десятилетии. В большинстве случаев соотношение мужчин и женщин составило 3:1. Средний отит являлся основной причиной абсцесса головного мозга в прошлом, в настоящее время намного реже.
Хронический средний отит чаще вызывает абсцесс головного мозга, чем острый средний отит, холестеатома в настоящее время встречается в большинстве случаев. Большинство авторов сообщает, что отогенные абсцессы головного мозга, скорее всего, будут расположены в самом мозге (височной доле), чем в мозжечке; однако, большинство абсцессов мозжечка связаны с инфекциями среднего уха. С другой стороны, Murphy и Dubey обнаружили, что отогенные абсцессы чаще встречаются в мозжечке.
Смертность, связанная с отогенным абсцессом головного мозга, в эпоху антибиотиков продолжает снижаться. Bento и Migirov недавно зарегистрировали в общей сложности 14 пациентов с абсцессами головного мозга или мозжечка без смертельного исхода. Абсцессы мозжечка имеют большую вероятность летального исхода. Перманентные неврологические осложнения обычно связаны с абсцессами головного мозга.
В обзоре Penido отогенных внутричерепных осложнений постоянные неврологические осложнения, которые развились у всех восьми пациентов, были вторичными по отношению к абсцессу головного мозга.
являющийся осложнением среднего отита.
а) Патофизиология. В абсцессе головного мозга, как правило, представлено множество организмов. Полимикробные культуры с высоким содержанием анаэробов представлены в различных исследованиях. Стрептококки и стафилококки— наиболее часто встречающиеся грамположительные микроорганизмы, выделяемые из абсцессов головного мозга. Escherichia coli и Proteus, Klebsiella и Pseudomonas являются типичными обнаруживаемыми грамотрицательными штаммами.
Микробиология абсцесса головного мозга зависит от иммунного статуса хозяина. Интересно отметить, что Н. influenzae редко встречается при отогенных абсцессах головного мозга.
Абсцесс головного мозга может быть результатом любого из трех процессов:
(1) близлежащего очага инфекции, такого как средний отит;
(2) гематогенного распространения из отдаленного очага инфекции, такого как хроническое гнойное поражение легких и
(3) черепно-мозговой травмы или операции в области головы.
Отогенные абсцессы головного мозга часто являются результатом венозного тромбофлебита, а не прямого поражения твердой мозговой оболочки. Пять процентов абсцессов головного мозга возникают вскоре после мастоидэктомии, например, когда в созданной открытой полости сосцевидного отростка сохраняется резидуальное воспаление.
Тромбофлебит обычно сопровождает формирование абсцесса головного мозга и должен быть пролечен соответствующим образом. Остеомиелит или грануляционная ткань вызывают ретроградный тромбофлебит дуральных сосудов, которые заканчиваются в белом веществе головного мозга, приводя к энцефалиту. Этот очаговый энцефалит прогрессирует до некроза и размягчения мозговой ткани (локального нагноения) с окружающим отеком. Примерно в течение двух недель капсула абсцесса окружается формирующейся грануляционной тканью.
Формирование абсцесса головного мозга представляет собой путь от энцефалита к хорошо инкапсулированному некротическому очагу; тем не менее, многие авторы описали этапы формирования абсцесса мозга. Инкапсуляция более четко определяется в кортикальной части по сравнению с желудочковой, возможно, это объясняет склонность абсцессов к разрыву медиально в систему желудочка, а не в субарахноидальное пространство.
Созревание абсцесса головного мозга зависит от локальной концентрации кислорода, поражающего микроорганизма и иммунного ответа реципиента.

б) Клиническая картина. Пациент выглядит очень «изможденным» и вялым и часто жалуется на глубокую костную боль. Иногда, вялотекущий мастоидит может вызвать абсцесс головного мозга. Зловонные, сливкообразные выделения из уха указывают на молниеносный, разрушительный процесс. Формирование абсцесса головного мозга проявляется триадой:
(1) головная боль,
(2) полноценная лихорадка и
(3) нарушения координации.
В последнее время полная триада встречается не часто. Симптомы могут проявляться за две недели до полного формирования абсцесса. Очаговая симптоматика зависит от расположения абсцесса. Абсцессы мозжечка провоцируют головокружение, атаксию, нистагм и рвоту. Поражения височной доли могут вызвать судороги. Обычно присутствуют сопутствующие признаки менингита. Отек диска зрительного нерва часто встречался в третьей стадии формирования абсцесса.
в) Компьютерная томография. КТ является очень полезной в оценке пациента с подозрением на отогенный абсцесс головного мозга. Сканирование обеспечивает раннее выявление абсцессов и улучшение результатов. Абсцесс головного мозга выглядит как гипоин-тенсивная зона, окруженная областью отека, такая конфигурация, известна как признак «кольца». Для оценки эффектов лечения, определения срока хирургического вмешательства может быть рекомендована серия КТ-исследований
МРТ также оказалась полезной и превосходит КТ в выявлении тонких изменений в паренхиме головного мозга и в выявлении распространения абсцесса в субарахноидальное пространство или в желудочек.
Одним из ограничений МРТ является то, что она не может представить подробную информацию о височной кости; таким образом, для оценки височной кости требуется выполнение КТ.
г) Лечение абсцесса головного мозга при отите. Пациент должен быть госпитализирован с немедленным лечением высокими дозами соответствующего антимикробного препарата. Лечение абсцесса головного мозга имеет приоритет над лечением первичного очага инфекции, потому что пациент тяжело болен и нейрохирургическая операция может спасти жизнь. Сначала пациент должен быть стабилизирован неврологически; только затем оперируют ухо, являющееся первичным очагом инфекции.
В настоящее время хирургическое лечение абсцессов головного мозга является спорным вопросом в связи с улучшенной диагностикой и наличием более эффективных антибиотиков. Решение иссекать или дренировать абсцесс головного мозга является одним из таких спорных моментов. Williams рекомендует аспирацию с высокими дозами соответствующих антибиотиков, считая, что этот режим связан с меньшим количеством постоянных неврологических осложнений. Le Beau et al. рекомендуют полное удаление, потому что считают, что это приводит к снижению смертности.
Нет единого мнения и о том, требуется ли нейрохирургическое вмешательство вообще, потому что внутривенное введение новых и более эффективных антибиотиков может привести к полному разрешению мелких абсцессов головного мозга, устраняя необходимость оперативного вмешательства.
источник
Между тем, мозжечковые больные погибают не от мозжечка. И не от нервных болезней. Они умирают иногда от прекращения работы органов дыхания и сердечнососудистой системы вследствие интоксикации или давления, оказываемого абсцессом на жизненные центры. Следовательно, можно было бы искать тонкие симптомы абсцесса мозжечка еще и со стороны сердца, сосудов, легких и т. д.
Конечно, это еще не означает, что мы безусловно найдем здесь необходимые нам признаки абсцесса мозжечка. Но искать их или, по крайней мере, изучать это направление небесполезно, разумеется, в контакте с терапевтами.
Мы пользуемся люмбальной пункцией для диагноза внутричерепных осложнений, хотя далёко не всегда имеется положительный результат при исследовании полученного пунктата. Тем не менее, невзирая на эти отрицательные результаты анализа, мы все-таки продолжаем пользоваться поясничным проколом как одним из подсобных методов диагностики, одинаково цепных для невропатолога и отоларинголога.
Помощь терапевта в подобных случаях трудной диагностики абсцесса мозжечка может тоже оказаться полезной.
Вместе с тем, следует также учесть большую диагностическую ценность широкого хирургического вмешательства при осложненных отитах: именно оперативный подход отиатров, приблизивший нас к задней черепной ямке, к сигмовидному синусу и мозжечку, содействовал выявлению, опорожнению и в конечном счёте к излечению больных из серии ранее приведенных четырех случаев абсцесса мозжечка.
Мальчик, 14 лет, заболел в мае пневмонией, а в начале июня появился острый левосторонний отит. 19/VI самочувствие больного ухудшилось, температура поднялась до 39, усилилась боль в левом ухе и во всей левой половине головы, поярилась тошнота, затем боли в коленном суставе и жалобы па боли в области затылка. По этому’поводу 25/VI больного направили в Архангельскую ЛОР клинику.
Мы обнаружили у него чрезвычайную слабость, запоры при нормальной температуре и замедленном пульсе, резкую гиперемию левой барабанной перепонки со сглаженными контурами, без перфорации, без гноетечения; слабо выраженный Керниг, едва заметную ригидность затылочных мышц, повышенную чувствительность левого сосцевидного отростка, пониженный слух при нормальной функции вестибулярного аппарата. Люмбальная пункция выявила прозрачный ликвор под большим давлением.
Был произведен парацентез, выпущен гной из полости среднего уха; введен уротропин внутривенно, назначен согревающий компресс на левое ухо, анализ крови и мочи.
После этого вечером того же дня больной в полном сознании, точно отвечает на все вопросы, жалуется только на боли в области затылка.
Лабораторные данные: в ликворе много лейкоцитов; Панда и Нонне-Апельт резко положительны; в моче белок 0,16%; РОЭ —68; лейкоцитов 19 200.
На следующий день, 28/VI, полубессознательное состояние. Смерть.
Вскрытие обнаружило: левосторонний гнойный отит; гнойный менингит; абсцесс левого полушария мозжечка.
Острый отит у мальчика начался еще в мае, во время его пребывания в терапевтической клинике по поводу пневмонии. Обычно отиты после пневмонии протекают легко, а в данном случае в течение одного месяца мальчик погиб. В ушной клинике он пролежал одни сутки.
Хотя менингизм был достаточным основанием для трепанации сосцевидного отростка, но каждый отоларинголог знает, что в раннем возрасте даже простой острый мезотит может вызвать симптомы меиинтизма. Поэтому на первых порах обычно удовлетворяются парацентезом; так мы и поступили.
Неврологический диагноз абсцесса мозжечка дается не сразу и не легко, а такой вариант, как абсцесс мозжечка при неперфоративном остром отите, встречается чрезвычайно редко. В частности, и по этой причине точный диагноз здесь не был нами установлен своевременно.
Заслуживает внимания жалоба больного на боли в области затылка. Хотя субъективные ощущения при абсцессах мозга но всегда соответствуют локализации гнойника именно в том месте, на которое указывает больной, все же надо было в какой-то степени считаться с ними, поскольку жалобы на боли в затылке неоднократно отмечались и у других больных с абсцессом мозжечка. Кроме того замедленный пульс, запоры, головная боль и рвот;а при нормальной температуре — все это достаточный синдром для назначения экстренной операции с активным и. поисками абсцесса мозга или мозжечка. Поэтому далее одни сутки нельзя было выжидать.
источник
Явление, о котом вы спрашиваете, в медицине называется «абсцесс головного мозга» — гнойно-воспалительный процесс в тканях головного мозга. Это заболевание диагностируется крайне редко — примерно 1 человек на 100 тыс.
При гнойных хронических отитах возникают контактные абсцессы мозга, когда инфекция контактирует с головным мозгом. Возбудителями инфекции могут быть многочисленные патогенные организмы, грибы. Основной риск заключается в том, что чаще всего абсцессы мозга возникают из-за гнойных хронических отитов. Даже не так опасны острые воспалительные процессы в ухе, поэтому ваш вопрос вполне обоснован, ведь вы страдаете именно вышеупомянутой формой отита.
В случае гнойного отита инфекция распространяется через гной, который из височной кости через крышу барабанной полости и пещеристые пазухи попадает в среднюю черепную ямку. Поражается височная доля мозга. Если инфекция с гноем попадает в заднюю черепную ямку через лабиринт и сигмовидную пазуху, то поражается мозжечок. Также абсцессы могут локализироваться в лобных долях мозга и в его глубинных отделах, далеко от основного очага инфекции. Однако последние два вида абсцессов головного мозга развиваются крайне редко, а основную опасность представляют абсцессы височных долей мозга и мозжечка.
Симптомы абсцесса мозга бывают различными. Очаговые инфекции указывают на локализацию абсцесса. Также признаки делят на общеинфекционные и общемозговые.
- Очаговые. Как было сказано ранее, абсцессы могут поражать лобные и височные доли мозга, мозжечок. Они характеризуются наиболее явными симптомами в отличие от тех абсцессов, которые располагаются в глубинных отделах.
- Общеинфекционные. При этой форме клиническая картина наиболее явная – повышение температуры тела, озноб, повышенное содержание лейкоцитов в крови, похудение, бледность кожных покровов, слабость.
- Общемозговые. Главным симптомом является повышенное внутричерепное давление, на фоне которого возникают головная боль и рвота. Нередко диагностируют невриты глазных нервов, брадикардию и физические расстройства. Больной апатичен и неактивен, может жаловаться на постоянную сонливость, оглушенность. Кстати, именно при общемозговых симптомах может развиваться кома.
Как правило, начало абсцесса всегда проявляется очень остро (за исключением тех случаев, когда поражаются глубинные отделы головного мозга). Если состояние не очень острое, то больше напоминает обострение инфекционного заболевания. Повышенная температура тела присутствует всегда, даже при латентных (скрытых) симптомах, правда, в невысоких показателях.
Если на первом этапе обострения больному не оказывается должного внимания со стороны врачей, то через 5 — 30 дней абсцесс переходит на другой этап развития с минимально выраженными симптомами. Абсцесс на этой стадии может длиться месяцами и даже годами (не факт, что у вас уже нет подобных явлений, которые просто проявляются очень слабо).
Прогрессирование заболевания происходит под влиянием любых провоцирующих факторов и даже без их участия. Летальный исход чаще всего наступает при развитии таких осложнений, когда происходит прорыв гнойника и содержимое вместе с гноем попадает в желудочковую систему или субарахноидальное пространство.
Диагностика абсцесса мозга при отите зависит от его стадии. У вас гнойный хронический отит, когда выявляют характерные для данного заболевания симптомы, а при помощи специального исследования — эхоэнцефалоскопии — выявляют даже малейшие смещения структур головного мозга. Наличие смещений в тех или иных структурах свидетельствует о наличии абсцессов и позволяет распознать их локализацию. Исследование под названием «краниограмма» выявляет повышенное внутричерепное давление, воспалительные процессы в пазухах носа и височных частях, невриты зрительных нервов. При необходимости могут назначит МРТ головного мозга.
Важность диагностических мероприятий заключается в том, чтобы правильно определить форму и стадию отита, а при наличии абсцесса – его локализацию и отличие от других схожих заболеваний (менингит, опухоль мозга и т.д.).
источник
Отогенными абсцессами мозга и мозжечка называют полости в непосредственно в самом мозге или мозжечке, которые заполнены гноем, и отграничены от окружающей мозговой ткани соединительнотканной капсулой или воспалительно-размягченным веществом мозга.
В зависимости от срока возникновения, отогенные абсцессы делят на ранние и поздние, которые формируются позднее чем через 3 месяца. Ранние абсцессы последовательно проходят следующие стадии:
- Гнойно-некротический энцефалит;
- Формирование пиогенной капсулы;
- Манифестация абсцесса;
- Терминальная стадия абсцесса мозга.
Поздние абсцессы подразделяются на быстро и медленно развивающиеся, а также бессимптомные формы.
Причины возникновения и течение болезни. Местом локализации отогенных абсцессов являются височная доля мозга и мозжечок, расположенные в непосредственной близости от очага инфекции. На стадии энцефалита (1-3 дня) вокруг кровеносных сосудов развивается местная воспалительная реакция, которая сопровождается отёком тканей мозга и образованием некротической зоны. На поздней стадии энцефалита (4-9 день) в мозговой ткани наблюдается максимальный отёк, размеры некроза увеличиваются, и происходит формирование гноя. Вокруг зоны воспаления из фибробластов формируется ретикулярная сеть, являющаяся предшественником коллагеновой капсулы, т.е. той капсулы которая будет окаймлять абсцесс мозга.
На ранней стадии формирования капсулы (1-13 день) происходит уплотнение коллагенновой сети, а некротический центр изолируется от окружающего его мозгового вещества. На поздней стадии формирования капсулы, происходящей на 14 день или позже, абсцесс имеет следующие 5 слоёв:
- некротический центр;
- периферическую зону воспалительных клеток и фибробластов;
- коллагеновую капсулу;
- область вновь образованных сосудов;
- область реактивного глиоза с его отёком.
Для того чтобы капсула хорошо сформировалась нужно две недели. На её формирование оказывают влияние множество факторов: источник инфекции, вид возбудителя, состояние иммунитета пациента, применение антибиотиков и глюкокортикостероидов.
Клиническая картина. Клиническая картина зависит от места локализации абсцесса и его размера, стадии развития патологического процесса, реакции окружающих тканей. В течение заболевания имеется 4 стадии: начальная, латентная, явная и терминальная.
Начальная стадия продолжается от одной до двух недель и называется энцефалической стадией абсцесса мозга. Для неё характерны такие симптомы, как вялость, высокая температура тела, головная боль, тошнота и рвота.
Продолжительность латентной стадии в среднем 2 недели. Она характеризуется 4-мя группами симптомов.
К первой группе относится проявления, которые характерны для нагноительных процессов: отсутствие аппетита, вялость, задержка стула, неприятный запах изо рта, истощение, «обложенность» языка, изменения в составе крови, характерные для воспалительного процесса.
Ко второй группе относятся общемозговые симптомы: головная боль, брадикардия (снижение частоты сердечных сокращений ниже 60 ударов), ригидность затылочных мышц, положительные симптомы Кернига и Брудзинского.
В третьей группе представлены симптомы нарушения деятельности проводниковых систем и подкорковых ядер: гемипарезы (парез одной половины тела) и гемипараличи, парез лицевого нерва по центральному типу, судорожные припадки, парез глазодвигательного нерва, пирамидные симптомы (Бабинского, Оппегейма и т.д.).
Четвертая группа симптомов очень важна для определения локализации процесса и отражает гнёздную симптоматику. Если у праворуких пациентов появляется амнестическая и сенсорная афазия (расстройство речи), то это свидетельствует о том, что абсцесс локализуется в области левой височной доли мозга. Если у больных отмечается атаксия (нарушение координации движений) и головокружения, то вероятнее всего абсцесс располагается в правой височной доле и распространяется на проводящий путь, который связывает правую височную долю и левый мозжечок. Также могут отмечаться психические расстройства эмоционального и личностного характера, которые проявляются эйфорией или депрессивным состоянием, отсутствием критического отношения к своей болезни, психомоторным возбуждением, негативизмом (противостояние и противоречие другим людям). При поражении правой височной доли важным признаком является нарушение полей зрения – гемианосмия, с выпадением одноименных половин зрения каждого глаза.
При абсцессе мозжечка наблюдается снижение тонуса мышц с пораженной стороны. Основным признаком является атаксия, которую обычно обнаруживают при ходьбе и выполнении координационных проб (пальце-пальцевая, пальценосовая, адиадохокинез (неспособность выполнять быстрые, чередующиеся движения), исследование в позе Ромберга). Характерными являются падения и промахивания со стороны пораженного мозжечка. Очень показательным является нистагм (непроизвольное движение глазных яблок), направленный вверх и в обе стороны, нередко множественный.
При исследовании крови выявляется умеренный нейтрофильный лейкоцитоз, увеличенное СОЭ. При неосложненном абсцессе цереброспинальная жидкость вытекает под большим давлением. Чаще всего она бывает светлой и имеет умеренный сдвиг: незначительный плеоцитоз (увеличение числа клеток) до уровня 100-200 клеток в 1 мкл. и умеренное повышение белка. В случае прорыва абсцесса в субарахноидальное пространство спинномозговая жидкость становится гнойной. При абсцессе мозжечка при взятии спинномозговой пункции жидкость нужно выпускать медленно и небольшими порциями, чтобы избежать вклинивания ствола мозга в затылочное отверстие.
На терминальной стадии развития заболевания проявляют себя дислокационные симптомы: анизокория (неравные размеры зрачков), ограничение взора, нарушение ритмичности дыхания, потеря сознания. Продолжительность этой стадии абсцесса мозга и мозжечка составляет несколько дней и заканчивается смертью пациента. При этом наблюдается нарастающий отёк мозга, паралич центров, имеющих жизненно важное значение, или прорыв абсцесса в желудочки мозга. Довольно редко прорыв абсцесса в желудочки мозга и гнойный вентрикулит (воспаление желудочков мозга) заканчиваются благоприятным исходом.
Диагностика. Для того чтобы провести точную диагностику места расположения абсцесса мозга и мозжечка, проводят компьютерную и магнитно-резонансную томографию головного мозга. При проведении компьютерной томографии выявляется тонкая, гладкая стенка абсцесса, которая имеет правильные контуры. Магнитно-резонансная томография позволяет также определить капсулу абсцесса. Если нет возможности провести вышеперечисленные виды исследования, можно провести пневмоэнцефалографию или радиоизотопную сцинтиграфию головного мозга.
Абсцесс мозга и мозжечка следует отличать от гнойного менингита, негнойного локальногоэнцефалита, серозного лептоменингита (арахноидита), гнойного лабиринтита. При менингите наблюдается высокая температура и тахикардия (увеличение частоты сердечных сокращений), а при абсцессе температура тела субфебрильная и отмечается выраженная брадикардия. Больные менингитом возбуждены, а при абсцессе сонливы и заторможены, на глазном дне имеется характерный «застойный сосок». Различить менингит и абсцесс можно при исследовании спинномозговой жидкости: при менингите будет высокий плеоцитоз, а при абсцессе наблюдается умеренный плеоцитоз и увеличение количества белка. При арахноидите отсутствуют изменения в спинномозговой жидкости. В отличие от энцефалита при абсцессе мозга симптомы интоксикации отсутствуют.
Лечение. При этом заболевании необходима срочная госпитализация в лор-стационар, где пациенту в обязательном порядке проведут хирургическую санацию уха с дренированием абсцесса мозга и мозжечка.
Прогноз на выздоровление зависит от своевременности диагностики, правильности применения комплекса антибиотиков широкого спектра действия, а также других необходимых лекарственных средств.
источник
Абсцессы головного мозга всегда вторичны. Чаще всего заболевание вызывают стафилококки, стрептококки, грибы,кишечные палочки, анаэробные бактерии. Существует два механизма распространения инфекции: контактный и гематогенный. Механизм контактного распространения заключается в том, что абсцесс головного мозга может возникнуть как следствие отитови мастоидитов, причем само скопление гноя локализуется в височной доле и мозжечке (отогенные абсцессы). Механизм гематогенного распространения заключается в возникновении абсцесса в результате бактериемии во время пневмонии или инфекционного эндокардита (метастатические абсцессы). При абсцессах такого типа источник бактериемии не удаётся обнаружить в 1/5 случаев.
Для данного поражения головного мозга характерны следующие симптомы
При абсцессе мозжечка наступает нарушение координации движений. Типичным мозжечковым симптомом является мозжечковая атаксия: походка у больного шаткая, он не может сохранить равновесие в позе Ромберга. Расстройства равновесия выявляются также, если больному предложить пройти несколько шагов вправо или влево. При этом больной покачивается или падает обычно в сторону поражения (больного уха). Для поражения мозжечка характерен также адиадохокинез. Для выявления этого симптома больному предлагают вытянуть руки вперед, раздвинуть пальцы и как можно быстрее поворачивать их вверх и вниз ладонями. Отставание при этих движениях какой-либо руки от другой и называется адиадохокинезом. При абсцессе мозжечка наблюдаются также нистагм и мышечная гипотония на стороне поражения.
При абсцессах мозжечка отмечается промахивание одной рукой на больной стороне при пальценосовой и указательной пробах. Эти пробы производятся следующим образом: в норме человек должен при закрытых глазах попадать указательным пальцем каждой руки в кончик носа, а также попадать на вытянутый указательный палец исследующего, поднимая и опуская свою руку с вытянутым указательным пальцем после однократного прикосновения при открытых глазах к пальцу исследующего.
При патологических процессах в мозжечке больной не может точно выполнить эти задания, не попадает в кончик носа, а при указательной пробе отклоняет руку кнутри или кнаружи (промахивается).
• очаговая неврологическая симптоматика;
• может развиться отек мозга.
В патогенезе заболевания выделяют следующие пути распространения инфекции:
лабиринтный путь (60%) наиболее частый, обусловлен очагом гнойной инфекции в заднем полукружном канале; реже инфекция распространяется по водопроводу преддверия и посредством эндолимфатического мешка, еще реже — посредством ВСП и лицевого канала;
гематогенный путь занимает второе место в возникновении отогенного абсцесса мозжечка; чаще всего инфекция распространяется по венам, имеющим отношение к сигмовидному и каменистому синусам; артериальный путь распространения инфекции чрезвычайно редок;
по протяжению (per continuitatem); этот путь формируется при обострении хронического гнойного процесса в среднем ухе, развивающемся в ячейках сосцевидного отростка, глубоких межсинусно-лицевых и ретролабиринтных ячейках, с вовлечением в патологический процесс мозговых оболочек задней черепной ямки.
Патологическая анатомия. Отогенный абсцесс мозжечка может располагаться внутри мозжечка, не повреждая его кору; при поверхностной локализации абсцесса он располагается в сером и частично в белом веществе мозжечка, при этом, как правило, сообщается с первичным очагом инфекции при помощи «фистулы-ножки». Отогенный абсцесс мозжечка может быть солитарным или множественным, размером от лесного до грецкого ореха. Плотность его капсулы определяется давностью заболевания — от слабодифференцированной и непрочной в свежих случаях до резко утолщенной и прочной при старых абсцессах.
Симптомы отогенного абсцесса мозжечка. Начальный период отогенного абсцесса мозжечка маскируется клинической картиной основного заболевания и длится примерно между концом первой недели обострения гнойного процесса в среднем ухе и может продолжаться до 8 нед, проявляясь лишь общими признаками инфекционного процесса. В этот период заподозрить возникновение отогенного абсцесса мозжечка нелегко, и лишь во второй половине периода это становится возможным при тщательном осмотре больного опытным неврологом.
Период «светлого» промежутка создает иллюзию выздоровления, он может продолжаться несколько недель. В это время состояние больного удовлетворительное, могут отмечаться лишь некоторые нарушения движений на стороне абсцесса.
Период разгара характеризуется общетоксическим, гидроцефальным и очаговым синдромами. Наиболее ранними и выраженными являются признаки повышения внутричерепного давления. Головная боль локализуется в затылочной области, часто возникает рвота, головокружение, потеря сознания; брадикардия и застойные диски зрительного нерва наблюдаются в 20-25% случаев. Очаговые симптомы характеризуются нарушением глотания, дизартрией, появлением патологических рефлексов, гемиплегии, параличей черепных нервов, спонтанного мозжечкового нистагма. К мозжечковым симптомам нередко присоединяются:
признаки расстройства походки («походка пьяного» — беспорядочные шатания с тенденцией к падению назад и в сторону очага поражения);
нарушения произвольных движений (интенционное дрожание при указательных пробах, гиперметрия, адиадохокинез, скандированная речь и др.);
вестибулярные нарушения могут проявляться периферическими и центральными симптомами.
Периферические симптомы возникают, когда первичный очаг инфекции расположен в ушном лабиринте (задний полукружный канал), тогда они предшествуют отогенному абсцессу мозжечка и проявляются спонтанным вертикальным нистагмом вверх в начальной стадии серозного лабиринтита, при гнойном лабиринтите — вниз либо диагональным или горизонтально-ротаторным (циркулярным) спонтанным нистагмом в сторону здорового лабиринта. При выключении лабиринта калорическая проба (битермальный калорический тест) на нем не вызывает никаких изменений спонтанного нистагма, в то время как эта же проба, если она холодовая, приводит к снижению интенсивности спонтанного нистагма, при тепловой пробе она повышается. Эти изменения спонтанного нистагма указывают на периферический, т. е. лабиринтный его генез. Одновременно возникают гармонические нарушения проб на координацию движений, системное головокружение, согласующееся с направлением и компонентами спонтанного нистагма, вестибуло-вегетативные реакции. Центральные вестибулярные нарушения (отсутствие лабиринтита!) возникают при сдавлении ствола головного мозга в той его области, в которой расположены вестибулярные ядра, т. е. в связи с повышением давления в задней черепной ямке, которое может быть обусловлено окклюзией ликворопроводящих путей и давлением мозжечка на продолговатый мозг. В этом случае спонтанный нистагм носит центральный характер и изменяется при орошении ушного лабиринта только Холодовым или тепловым калорическими стимулами (изменения спонтанного нистагма по направлению).
В терминальном периоде усиливаются бульбарные симптомы, проявляющиеся нарушениями сердечной и дыхательной деятельности, дисфагией, дизартрией, поражениями нервов каудальной группы и нервов ММУ, в том числе параличом лицевого нерва, гиперестезией лица, исчезновением роговичного и зрачковых рефлексов на стороне поражения. Смерть наступает от паралича сосудодвигательного и дыхательного центров, обусловленного отеком головного мозга и вклинением продолговатого мозга в большое затылочное отверстие.
Прогноз определяется теми же критериями, что и при отогенном абсцессе височно-теменной области, однако он более серьезен в связи с тем, что отогенный абсцесс мозжечка формируется вблизи от жизненно важных центров ствола головного мозга и при несвоевременном его распознавании может вызвать внезапную окклюзию продолговатого мозга и внезапную смерть от остановки дыхания и прекращения сердечной деятельности.
Диагностика отогенного абсцесса мозжечка затруднительна в начальной стадии, когда мозжечковые симптомы не выражены, а общее состояние больного и местные воспалительные явления в височной кости маскируют признаки начинающегося отогенного абсцесса мозжечка. Как правило, диагноз отогенного абсцесса мозжечка устанавливают в периоде разгара на основании наличия триады — головокружение, спонтанный нистагм, косоглазие в сочетании с характерными мозжечковыми симптомами.
В настоящее время основными инструментальными методами диагностики абсцесса головного мозга являются МРТ и КТ, которые обладают высокой разрешающей способностью в отношении определения локализации, размеров и структуры абсцесса, например плотности его капсулы или содержимого его полости. При отсутствии этих методов применяют обзорное и томографическое рентгенологическое исследование черепа и головного мозга, рентгенографию височных костей по Шюллеру, Майеру и Стенверсу, а также некоторые аксиальные проекции, позволяющие оценить состояние базальных отделов черепа и головного мозга. Возможно применение и других методов исследования головного мозга, таких как ЭЭГ, УЗ-диагностика, реоэнцефалография, ангиография, вентрикулография, однако с введением в практику МРТ и КТ эти методы сохранили за собой лишь вспомогательные функции. Давление спинно-мозговой жидкости обычно умеренно — 300-350 мм вод. ст. (норма от 70 до 180 мм вод. ст.), за исключением случаев, осложненных гнойным менингитом.
Дифференциальную диагностику проводят между абсцессом височной доли, лабиринтитом, эмпиемой эндолимфатического мешка (так называемым ретролабиринтным абсцессом и отогенной гидроцефалией:
при лабиринтите отсутствуют признаки повышения внутричерепного давления и изменения в спинно-мозговой жидкости, но присутствуют яркие признаки периферического поражения вестибулярного аппарата (спонтанный нистагм, гармоническое нарушение указательных проб, латеропульсия и т. д.) и улитки (выраженная перцептивная тугоухость или глухота);
ретролабиринтный абсцесс, в сущности, является промежуточной стадией между лабиринтитом и отогенным абсцессом мозжечка, поэтому при нем могут присутствовать и признаки лабиринтита, и начальной стадии отогенного абсцесса мозжечка;
отогенная гидроцефалия характеризуется сочетанием хронического гнойного воспаления среднего уха, как правило, осложненного холестеатомой и кариесом кости, с приступообразными или постоянными сильными головными болями, сопровождающимися выраженными застойными явлениями на глазном дне; от абсцесса мозжечка отогенная гидроцефалия отличается отсутствием вынужденного положения головы (запрокидывание головы), менингеальных симптомов, нарушения сознания, характерных мозжечковых симптомов; при отогенной гидроцефалии наблюдается высокое ликворное давление (до 600 мм вод. ст.), содержание белка в спинно-мозговой жидкости нормальное или слегка понижено (0,33- 0,44 г/л), количество клеток в норме.
Лечение отогенного абсцесса мозжечка. Если наблюдаются симптомы отогенного абсцесса мозжечка, но нет достаточно убедительных подтверждений его наличия, полученных при КТ или МРТ, то вначале проводят одномоментную расширенную РО с удалением всей пораженной кости и ячеек сосцевидного отростка, перисинуозных и перилабиринтных ячеек, вскрывают заднюю черепную ямку и обнажают сигмовидный синус, оценивают его состояние и состояние ТМО. При обнаружении в этой области задней черепной ямки его удаляют и прибегают к выжидательной тактике в течение 24-48 ч. В течение этого времени ушную рану ведут открытым способом при массивной антибиотикотерапии, проведении мероприятий, направленных на стабилизацию внутричерепного давления и функций жизненно важных органов. Если в течение этого времени в общем состоянии больного улучшения не наступает, а общемозговые и мозжечковые симптомы нарастают, то приступают к поиску отогенного абсцесса мозжечка и при его обнаружении к его удалению. При обнаружении абсцесса при помощи КТ или МРТ выжидательную тактику не применяют и после общеполостной РО приступают к поиску абсцесса и его удалению. Послеоперационную полость отогенного абсцесса мозжечка и среднего уха в течение 48 ч постоянно промывают растворами антибиотиков и дренируют марлевыми турундами.
При тромбозе сигмовидного синуса удаляют его патологически измененную часть и вскрывают отогенный абсцесс мозжечка через пространство, оставшееся после удаления части синуса. При поражении лабиринта его удаляют.
источник
Диагноз отогенного абсцесса мозга или мозжечка устанавливают на основании клинической симптоматики и результатов дополнительных исследований. У больных с осложненными процессами клиническая картина менингита маскируется симптомами абсцесса мозга, что крайне затрудняет диагностику. При наличии очаговых симптомов она зачительно облегчается.
Вспомогательные методы имеют важное значение при скудости клинических симптомов, двустороннем хроническом среднем отите, абсцессе правой височной доли, меньшее — при абсцессах мозжечка, абсцессах других локализаций в мозге, множественных абсцессах мозга. Конечным этапом диагностики является пункция мозга. К вспомогательным методам относят следующие.
1. При электроэнцефалографии в острой стадии регистрируют лишь общие изменения. При уже образовавшемся абсцессе с сопутствующей энцефалитической реакцией выявляют очаговые изменения (очаговые дельта-волны). Этот метод не имеет самостоятельного значения, его следует применять в сочетании с другими, главным образом ангиографией.
2. Эхоэнцефалография при абсцессах, как и при опухолях мозга, показывает смещение (так называемое эхо) средней линии в противоположную сторону. Это эффективный, простой и безопасный метод диагностики, который можно применять амбулаторно, но при определении точной локализации процесса он значения не имеет.
3. Сведения о наличии и локализации абсцесса могут быть получены при нейрорадиологических исследованиях. При обычной рентгенографии и особенно томографии черепа при вертикальном положении головы иногда видна полость абсцесса, содержащая воздух или бактериальные газы. Иногда при старых абсцессах с плотной капсулой выявляют плотные образования — известковые отложения.
4. Введение контрастного вещества в полость абсцесса позволяет судить об уменьшении полости после пункции или дренирования.
5. При каротидной ангиографии о наличии абсцесса височной доли свидетельствует резкое смещение артерий и вен, бессосудистая область и значительное замедление прохождения контрастного вещества. Эти изменения в значительной степени обусловлены сопутствующим отеком. При васкуляризованной капсуле в более старых абсцессах иногда видно кольцеобразное окрашивание.
6. Вертебральная ангиография при абсцессах мозжечка чаще всего безрезультатна. В ранней стадии образования абсцесса и при нетипичных его локализациях каротидная ангиография неэффективна. В этих случаях показана вентрикулография, которую выполняет нейрохирург. Этот метод применяют вместо пневмоэнцефалографии, при проведении которой существует опасность ущемления миндалин мозжечка при повышении внутричерепного давления.
7. Изотопную диагностику проводят в виде сцинтиграфии мозга с 9 Тс. Диффузное накопление радионуклидов иногда наблюдается в ранней стадии абсцесса. Очаговая кумуляция отмечается через 8—24 дня. Этот метод особенно ценен для контроля за клиническим течением заболевания. В связи с возможной неточной интерпретацией полученных данных сцинтиграфию следует дополнить ангиографией. Ценным вспомогательным методом диагностики является реоэнцефалография.
8. Компьютерная томография позволяет выявить даже небольшие абсцессы мозга, в начале формирования, как височной доли [Brand В. et al., 1984; Притула И. М., 1986], так и мозжечка [Schmitt Н. et al., 1979].
Люмбальная пункция должна быть завершающим этапом диагностики. Однако нередко предшествующие ей, описанные выше исследования неабсолютно достоверны или вообще не могут быть проведены при необходимости произвести срочное вмешательство у больного, находящегося в бессознательном состоянии, у которого быстро нарастают признаки повышения внутричерепного давления и резко выражены менингеальные симптомы.
У больных, у которых заподозрен абсцесс мозжечка, ввиду того что у них часто отсутствуют очаговые симптомы, а также из-за небольшой ценности электроэнцефалографии и нейрорадиологических исследований пункция также нередко является единственным методом диагностики.
При наличии изменений и выпячивания твердой мозговой оболочки, выраженных симптомов абсцесса мозга место пункции предопределено. В остальных случаях пункцию производят в известной мере вслепую. Опасность занесения инфекции в непораженные части мозга весьма незначительна. Реальна опасность ранения сосудов с образованием гематомы, что приводит к повышению внутричерепного давления и параличу дыхания. Для уменьшения этой опасности следует по возможности ограничить количество пункций.
Менингит может быть самостоятельным заболеванием и сочетаться с абсцессом. Об их сочетании свидетельствуют недостаточно выраженная реакция менингита на лечение антибиотиками, появление односторонних симптомов при менингите. Важнейшие дифференциально-диагностические признаки этих заболеваний представлены в табл. 1.
Ввиду общности многих симптомов диагностика нередко затруднена. Однако оценка симптомов и их сопоставление помогают установить правильный диагноз.
При лабиринтите спонтанный нистагм отмечается лишь вначале, он непродолжительный, направлен в сторону больного уха. Обычно нистагм горизонтальный или горизонтально-ротаторный, мелко- или среднеразмашистый.
При абсцессе нистагм направлен в сторону больного уха или при нистагме в обе стороны больше выражен в сторону очага поражения и часто крупноразмашистый. Если нистагм в сторону здорового уха (при выпадении функции лабиринта вследствие гнойного процесса) меняет направление в сторону больного уха, это свидетельствует о наличии абсцесса мозжечка.
При лабиринтите головокружение, тошнота, рвота усиливаются при изменении положения головы, а по мере затихания процесса выраженность их уменьшается. При абсцессе указанная зависимость отсутствует и наблюдается постепенное усиление этих симптомов. При указательной пробе обе руки при лабиринтите отклоняются в сторону больного уха, при абсцессе отмечается промахивание только руки на стороне очага также в больную сторону. Промахивание при лабиринтите обязательно сочетается с нистагмом, промахивание при отсутствии нистагма возможно лишь при абсцессе.
В позе Ромберга как при лабиринтите, так и при абсцессе больной отклоняется или падает в сторону больного уха. Однако перемена положения головы, вызывающая изменение направления падения при лабиринтите, при абсцессе не оказывает никакого влияния. Шаткость походки с отклонением в сторону больного уха отмечается при обоих заболеваниях, но для абсцесса характерно отклонение при ходьбе в сторону (нарушение фланговой походки). Адиадохокинез наблюдается только при абсцессе. Головная боль, изменения глазного дна, менингеальные симптомы у больных лабиринтитом отсутствуют, как и параличи черепных нервов, двигательные и чувствительные нарушения, гипотония мышц, изменения походки.
Негнойный энцефалит может быть начальной стадией развития абсцесса и воспалительный процесс может на этом остановиться [Калина В. О., 1957]. При негнойном энцефалите могут возникнуть очаговые симптомы абсцесса (ложный абсцесс). Наиболее выраженным симптомом является повышение внутричерепного давления. Для негнойного энцефалита в отличие от абсцесса характерны беглость и изменчивость общемозговых и очаговых симптомов. При нем отсутствуют проявления интоксикации (землистый цвет лица, сухой язык), резкие изменения в крови.
Быстрое и стойкое улучшение состояния больного после операции на ухе свидетельствует в пользу негнойного энцефалита. Дифференциальная диагностика важна, в частности, потому, что пункция мозга при негнойном энцефалите может резко обострить процесс. При неясной клинической картине до пункции мозга необходимо применить вспомогательные методы исследования.
Появление мозговых симптомов у лиц с гнойным заболеванием ушей и сердечно-сосудистыми нарушениями может быть следствием любого из этих страданий. Эмболия, тромбоз сосудов мозга и оболочек могут обусловить развитие клинических проявлений менингоэнцефалита или абсцесса мозга.
Для диагностики важное значение имеют тщательно собранный анамнез и всестороннее обследование больного. Отсутствие повышения температуры тела и изменений в цереброспинальной жидкости (при кровоизлиянии в мозг и тромбозе его сосудов) свидетельствуют против воспалительного генеза мозговых симптомов. Важное значение имеет примесь свежей крови в цереброспинальной жидкости при субарахноидальном кровоизлиянии. Для диагноза апоплексического инсульта существенное значение имеет паралич руки. Несовпадение стороны поражения мозга и отита свидетельствует против отогенного характера поражения.
Для опухоли в отличие от абсцесса мозга характерны длительное медленно прогрессирующее течение без острого начала (лихорадка, озноб), отсутствие изменений в крови.
Менингеальные симптомы возникают редко и только в терминальной стадии, увеличение содержания белка при отсутствии плеоцитоза, наблюдающееся при опухоли, не характерно для абцесса. Застойные соски зрительного нерва встречаются чаще и более резко выражены при опухоли. Значительно чаще наблюдающееся при опухоли, не характерно для абсцесса, тические припадки. Весьма длительные головокружения и нарушения равновесия более характерны для опухоли, чем для абсцесса мозжечка.
мероприятия, в частности ангиография, могут быть безуспешными, особенно при толстой капсуле абсцесса.
источник