Абсцесс мозга – это очаговое скопление гноя в мозговых тканях. Наиболее распространенной причиной развития патологии является инфицирование. Заболевание встречается редко, благодаря открытию антибиотиков эффективно лечится с помощью препаратов. В запущенных случаях приходится прибегать к хирургическому вмешательству.
Врачи классифицируют заболевание по этиологии (причине появления) и месту нахождения. По причине возникновения абсцесс мозга бывает:
- риногенный (спровоцированный воспалениями в носу);
- отогенный (вызванный заболеваниями уха);
- метастатический (перенесенный из другой области поражения);
- от черепно-мозговой травмы.
По нахождению очага патологии выделяют абсцесс: лобной доли, височной, мозжечка, теменной и затылочной.
Существует 3 вида абсцесса мозга в зависимости от локализации в тканях:
- внутримозговой – возникает в мозговом веществе;
- субдуральный – появляется под твердой оболочкой;
- эпидуральный – локализуется над оболочкой.
Абсцесс головного мозга не является самостоятельной патологией. Он поражает человека вследствие другого заболевания или травмы. Нередко его провоцируют инфекционные заболевания, вызванные: стафилококками, стрептококками, грибковыми поражениями, анаэробными бактериями, кишечной палочкой. При заболевании инфекция распространяется двумя способами: контактным, гематогенным.
При контактном способе инфицирования очаг гноя находится в височной области или в мозжечке. Абсцесс появляется вследствие отита или мастоидита.
При таком механизме абсцесс появляется в результате бактериемии. Она возникает при пневмонии или инфекционном эндокардите. В случаях гематогенного механизма появления абсцессов головного мозга, источник бактериемии не всегда удается выявить.
Инфекция может попасть в ткани мозга из воспаленных органов: внутреннего и среднего уха, придаточных пазух носа. В этом случае патогенные микроорганизмы проникают в ткани мозга по синусам твердой мозговой оболочки и венам или прямо через твердую оболочку мозга.
Кроме того, патогенные микроорганизмы попадают в полость черепа через открытую черепно-мозговую травму, инфицированные раны после нейрохирургической операции. Наиболее опасны открытые черепно-мозговые травмы. По статистике 15-20% больных инфицируются через такие повреждения костей черепа.
Среди заболеваний внутренних органов, провоцирующих появление гематогенного абсцесса мозга: хроническая пневмония, абсцесс легких, эмпиема плевры, бронхоэктатическая болезнь. В таких случаях инфицирование тканей мозга происходит за счет микрокусочка зараженного тромба, который с током крови поступает в сосуды мозга. Там он останавливается в мелких сосудах – капиллярах, прекапиллярах либо в артериоле.
Редко абсцесс появляется после поражения человека бактериальным эндокардитом, инфекционными заболеваниями ЖКТ, сепсисом.
Так как абсцесс головного мозга не является самостоятельным заболеванием, его признаки похожи на симптомы других заболеваний. При гнойных образованиях в тканях мозга у пациента появляются:
- головные боли;
- припадки эпилепсии;
- повышение температуры тела;
- общая слабость;
- снижение веса;
- отек мозга.
Обычно первая стадия заболевания протекает остро. У больного повышается температура, активно проявляются претензионные и очаговые симптомы. В редких случаях начальная стадия абсцесса головного мозга развивается спокойно. В таких ситуациях болезнь напоминает менингит или инфекционное заболевание. В исключительных случаях начальная стадия протекает без очевидных признаков, лишь с незначительным повышением температуры.
Заболевание может развиваться продолжительное время. Выделяют 4 этапа прогрессирования недуга:
- Начальная фаза проходит в 1-3 дня. У человека развивается энцефалит – воспаление тканей мозга. На этом этапе процесс хорошо поддается лечению, и даже может пройти самостоятельно без терапии.
- 2-я стадия (4-9 день) появляется, если организму не хватило собственных ресурсов для подавления патологии, либо если неправильно был выбран метод лечения. Воспалительный процесс развивается, центр поражения наполняется гноем и есть тенденция к увеличению очага.
- На 3-м этапе (10-14 дней) вокруг гнойника образуется капсула из соединительных тканей, защищающих ткани мозга от распространения воспалительного процесса в другие области.
- Абсцесс головного мозга в 4-й стадии (21 день) характеризуется тем, что капсула укрепляется, вокруг нее появляется зона глиоза.
Спустя 5-30 дней патология переходит в спокойную стадию. У человека явно проявляются лишь признаки повышенного внутричерепного давления – тошнота, рвота, головные боли. Может наблюдаться психическая заторможенность. Эта стадия может длиться несколько дней либо затянуться на несколько лет.
Заболевание сложно диагностировать, так как симптоматика похожа на проявления других недугов. Лабораторные исследования малоэффективны для диагностики абсцесса мозга. Повышенные показатели СОЭ, белка характерны для многих воспалительных процессов. Бакпосевы при наличии гнойного очага в тканях мозга стерильны. Установить очаг поражения можно с помощью КТ и МРТ.
Компьютерная томография (КТ) эффективна после 3 суток начала болезни. На более ранних сроках выявить очаг гнойного поражения сложно. Это объясняется тем, что введенное контрастное вещество неравномерно распределяется и большая часть его накапливается на периферических участках. Центр заполняется по остаточному принципу.
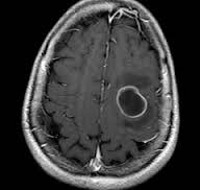
С развитием энцефалита очаг становится более четко выраженным, его контуры принимают ровные и округлые очертания. Контрастное вещество равномерно заполняет полость, и картина поражения выявляется четко. Абсцесс мозга виден как очерченное образование с высокой плотностью (капсула).
В центре образования находится гной и плотность в этом месте меньше. Хорошо просматривается зона отека, находящаяся на периферии. Контрастное вещество находится по периметру фиброзной капсулы.
На скопление контрастного вещества в гнойном очаге влияют противовоспалительные препараты. Поэтому перед КТ их не принимают.
Наиболее точную картину состояния тканей мозга дает магнитно-резонансная томография. Результат обследования не зависит от стадии развития болезни. Ткани мозга хорошо просматриваются с симптомами, присущими каждому этапу развития патологии.
Лечение абсцесса мозга выбирается в зависимости от стадии, величины очага и локализации. Обычно используют медикаментозную методику или хирургическое вмешательство.
Небольшие гнойные образования и поражения на ранней стадии поддаются консервативному лечению. Обычно врач назначает антибактериальные препараты. В редких случаях больному проводят стереотаксическую биопсию. С ее помощью наиболее точно выявляют возбудителя заболевания.
Если провокатора абсцесса головного мозга патологии не удалось выявить, врач назначает препараты, охватывающие большой спектр возбудителей. На начальном этапе лечения проводят интенсивную терапию. Она обычно длится 6 недель. После это меняют антибиотики, назначают пероральные средства. Продолжительность этого этапа также 6 недель.
В сложных ситуациях – повышение внутричерепного давления, расположение абсцесса головного мозга в желудочковой зоне (в этом случае существует угроза попадания гноя в мозговой желудочек, что приводит к смерти) патология лечится только хирургическим вмешательством. Так же операциями лечатся:
- абсцессы, причиной появления которых стали грибковые поражения;
- травматические абсцессы с расположением в зоне поражения инородного тела.
Противопоказаниями к проведению операции являются:
- расположение гнойных очагов в жизненно важных структурах (зрительный бугор);
- локализация абсцесса в глубинных структурах (ствол, подкорковые ядра);
- тяжелое состояние больного (кома);
- сложное соматическое заболевание.
Последнее не является абсолютным противопоказанием. В некоторых случаях операция проводится под местным наркозом. Хирургическое вмешательство проводят двумя способами: это дренирование и стереотаксическая аспирация (засасывание).
Суть дренирования сводится к тому, что во время операции больному вводится катетер. Через него сначала проводится удаление гноя, а после этого вводятся антибиотики. В некоторых случаях пациенту вводятся 2 катетера – второй с меньшим диаметром оставляют на несколько дней. С его помощью проводят инфузию раствора для промывания. Процесс сопровождают антибактериальной терапией.
Стереотаксическая аспирация не требует установки дренажа. Метод более щадящий, но менее эффективный, часто требуется повторное проведение аспирации. На результат лечения влияет много факторов: возможность выделить возбудителя, количество абсцессов, своевременность и правильность лечения, реакция организма больного.
Чтобы не допустить инфицирования тканей мозга следует:
- своевременно лечить гнойные воспалительные заболевания в пазухах носа и ухе;
- полноценно питаться;
- доводить до конца лечение пневмонии, воспалений бронхов;
- своевременно лечить фурункулы.
источник
Абсцесс головного мозга – это локальное образование инфекционной природы, представляющее собой скопление гноя, изолированного от здоровых тканей мозга твердой соединительно-тканной капсулой. Составляет не более 1-2% от всех внутричерепных образований. Может встречаться в любом возрасте, но наиболее часто возникает у людей за 40. Болеют чаще мужчины.
- Очаг имеет строго инфекционную природу, в зависимости от конкретного возбудителя зависит вариант этиотропной терапии.
- Абсцесс представлено полостью, заполненной гнойным содержимым, которая может иметь локализацию в различных отделах черепа (лобная, теменная, затылочная, височная), что объяснят вариабельность клинической картины.
- По снимкам КТ/МРТ зачастую сложно отличить гнойную полость от доброкачественных и злокачественных новообразований, поэтому ее относят к категории потенциально угрожающих жизни состояний.
- Редко встречаются множественные гнойные кисты (эхинококковые, например), чаще это единичное образование с четкими ровными контурами.
- К группе риска по развитию абсцессов головного мозга относятся люди с нарушением иммунного ответа (ВИЧ-инфицированные).
- Прогноз зависит от длительности и степени повреждения головного мозга.
Период связан с неинкапсулированным очагом инфекции, т. е. воспалительный очаг еще не ограничивается четко ограничения от здорового вещества мозга. При гистологическом исследовании на этом этапе можно обнаружить возбудителя, окруженного зоной периваскулярной инфильтрации (скопление различных клеток по типу нейтрофилов и моноцитов).
Поздний церебрит (4–9 сутки)
Постепенное распространение воспаления на соседние участки и появление некроза в центре инфекционного очага (начало формирования небольшой гнойной полости в центре). По краям воспаления начинается скопление фибробластов и макрофагов. Участок поражения утрачивает сосудистую сеть в связи с выраженным отеком.
Стадия раннего формирования капсулы (10–13 сутки)
Уменьшение воспалительного процесса и значительное увеличение количества фибробластов на границе. Четкое отсутствие васкуляризации в зоне поражения. Созревание коллагена и формирование зачатка фиброзной капсулы.
Стадия позднего формирования капсулы (14 сутки и более)
Окончательное формирование капсулы и постепенный регресс признаков воспаления. К этому моменту абсцесс имеет полностью сформированный вид (слои представлены изнутри наружу): некротический центр, периферическая зона воспалительных клеток и фибробластов, коллагеновая капсула, новая сосудистая сеть, область реактивного глиоза с отеком.
Выраженность проявлений болезни имеет четкую зависимость не только от типа возбудителя, но и от состояния иммунной системы человека.
Абсцесс головного мозга является инфекционным заболеванием, к основным причинам его возникновения относятся:
- Гнойные процессы в полости носа (синусит, гайморит). В данном случае возникает непосредственный контакт гнойного очага и полости черепа. Такие абсцессы называют риногенными.
- Воспалительные заболевания зубного происхождения (кисты зуба, осложнения кариеса). Также имеется непосредственный контакт полости черепа и гнойного очага, это одонтогенные образования.
- Инфекционные процессы в наружном, среднем или внутреннем ухе (отит, лабиринтит). Гнойник зачастую прорывается непосредственно в полость черепа (отогенные абсцессы).
- Гнойные процессы, которые находятся на значительном удалении от головного мозга. В этом случае гематогенным или лимфогенным путем возбудитель проходит через гематоэнцефалический барьер и попадает в мозг. Очаги инфекции могут располагаться в различных областях (внутрибрюшная инфекция или инфекция малого таза, пневмония, фурункулы, остеомиелит). В этом случае имеется ряд уникальных особенностей у возникшего в мозге образования: локализация на границе серого и белого вещества мозга или в бассейне средней мозговой артерии; слабовыраженная капсула; множественные очаги. Такие абсцессы носят название метастатических.
- Посттравматические абсцессы, которые возникают как осложнение черепно-мозговой травмы. По времени возникновения могут делиться на ранние (до 3 месяцев после ЧМТ) и поздние (после 3 месяцев). Чаще такие абсцессы бывают многокамерными.
Предрасполагающими факторами являются:
- иммунодефицитные состояния;
- длительно персистирующие непролеченные инфекции.
Во всех случаях рассматриваемая патология выступает как осложнение инфекционных процессов в организме, т. е. вторична. В случае появления абсцесса как самостоятельного заболевания (идиопатическая форма) показан курс диагностических мероприятий для исключения онкологических процессов.
Далеко не все патогенные организмы способны проходить через гематоэнцефалический барьер и попадать в полость мозга. Основные возбудители, способные проникнуть через гематоэнцефалический барьер и вызвать образование очага в головном мозге, представлены в таблице.
Стрептококки аэробные и анаэробные, золотистый стафилококк, протей, клебсиелла, энтеробактерии, листерия.
источник
В невралогии абсцессом головного мозга называется заболевание, при котором в полости черепа обнаруживается ограниченное скопление гнойных масс. Абсцесс мозга может быть внутримозговым, субдуральным и эпидуральным. Клиническая картина этого заболевания зависит от того, где именно локализовано скопление и какие оно имеет размеры. Признаки не являются специфическими и могут указывать на любое объемное образование, потому важная роль отдается диагностике.
Диагноз ставится на основании компьютерной и магнитно-резонансной томографии. Ели гнойное скопление имеет небольшой размер, то доктора борются с ним консервативными методами. Большие образования, а также те, которые находятся в непосредственной близости от мозговых желудочков и сильно повышают внутричерепное давление, лечатся только хирургическим путем. Если провести операцию невозможно, то выполняется стереотаксическая пункция.
Причины абсцесса головного мозга могут быть разными. Самая частая – попадание инфекции в черепную полость из других органов, например, при воспалении легких (амебный абсцесс). Она может проникнуть к мозгу такими способами:
- гематогенным путем;
- через открытую проникающую черепно-мозговую травму;
- из-за гнойного воспаления в носовых пазухах;
- при воспалении с гноем в ухе (отогенный абсцесс);
- при инфицировании раны после операции на голове, и непосредственно, мозге.
Гематогенные абсцессы, чаще всего, возникают из-за воспалений в тканях легких при бронхоэктатической болезни, эмпиеме плевры, хронической пневмонии, абсцессе легкого. В этом случае инфицированный тромб попадает в общий кровоток и доходит до мозговых сосудов, фиксируясь на небольших сосудах. Иногда причинами абсцесса становятся инфекционные болезни желудочно-кишечного тракта, сепсис и бактериальный эндокардит, которые носят острый либо хронический характер.
Если произошло проникающее открытое травмирование черепа, то инфекционный агент попадает непосредственно в черепную полость. Такие патологии возникают у пятнадцати или двадцати процентов больных. При синусите и гнойном отите инфекция может попасть в мозг ретроградным путем – по венам мозга или синусам твердой оболочки мозга. Также воспалительный очаг может изначально сформироваться в мозге, а потом распространиться в прилежащие отделы.
Наиболее часто мозг поражается стрептококковой инфекцией. Если у человека открытая черепно-мозговая травма, то чаще происходит поражение стафилококками. Больше подвержены иску абсцесса люди с иммунодефицитными состояниями – ВИЧ, период после облучения, химиотерапии или трансплантации органов. В двадцати пяти процентах случаев содержимое гнойного очага стерильно, потому врачи не могут определить, какая бактерия стала инфекционным возбудителем.
При возникновении заболевание проходит несколько этапов:
- В первые три дня заболевание только начинает развиваться, но квалифицированные врачи уже могут поставить диагноз. Если терапия будет начата на данном этапе, то в большинстве случаев удается предотвратить дальнейшее развитие патологического процесса.
- С четвертого по девятый день происходит нарастание воспаления, в мозге начинается формирование полости, в которой скапливается гнойный экссудат.
- Начиная с десятого и по тринадцатый, день вокруг скопления гноя происходит образование плотной капсулы, предотвращающей дальнейшее распространение воспалительного процесса.
- После двух недель течения болезни происходит постепенное уплотнение капсулы и образование вокруг нее зоны глиозы. Если на этом этапе не будет начата терапия, то образуются новые гнойные очаги.
Важно! Ранняя диагностика и начало терапии дают хороший шанс на быстрое излечение и предотвращают возникновение осложнений.
В большинстве случаев заболевание начинается остро, гипертензиозные и очаговые признаки ярко выражены. Если болезнь начинается не так бурно, то признаки могут напоминать общую инфекцию или менингит. Изредка начало болезни может быть с небольшой гипертермии и минимальной клинической картиной. Осумкование (возникновение капсулы вокруг гноя) может начаться на любом роке от пяти дней до месяца от начала болезни. На данной стадии симптоматика уменьшается или пропадает вообще. Стадия осумкования может длиться как несколько дней, так и несколько дней.
Под влиянием определенных факторов или без них начинается быстрое прогрессирование общемозговых и очаговых симптомов, что может привести к очень тяжелым осложнениям – прорыву капсулы гнойного образования в систему желудочка или в субарахноидальное пространство. Такое осложнение может возникнуть на любом этапе развития патологии и почти всегда становится причиной летального исхода.
Симптомы абсцесса головного мозга бывают общеинфекционные, общемозговые, очаговые, по которым можно определить локализацию гнойного процесса. При общеинфекционных симптомах возникает гипертермия, человека знобит, в крови повышается уровень лейкоцитов, человек становится бледным, слабым и худеет. Также происходит повышение скорости оседания эритроцитов (СОЭ).
Общемозговые признаки следующие:
- возникновение головной боли;
- рвота;
- неврит зрительного нерва;
- застойные явления глазного дна;
- понижение сердечного ритма до сорока ударов в минуту;
- психоэмоциональные расстройства;
- вялость;
- апатия и депрессия;
- заторможенность мышления;
- развивающаяся постепенно оглушенность;
- сонливость.
Эти признаки развиваются из-за стойкого повышения внутричерепного давления, что приводит также к эпилептическим припадкам. Если не начать лечебные мероприятия, больной может впасть в коматозное состояние.
Локальные признаки зависят от места расположения гнойного процесса, который может проходить в мозжечке, области виска или лобной доли. Если абсцесс возник глубоко в полушариях и не затрагивает двигательную зону, то проводниковые признаки могут не возникать. Если воспаление началось из-за отита, то болезнь проявляется на противоположной стороне от больного уха. Если возник абсцесс мозжечка или гнойное образование возникло недалеко от оболочек мозга, то возникает клиническая картина менингита.
Очень важно при появлении первых признаков заболевания обратиться к доктору за обследованием, поскольку отсутствие лечения может привести к серьезным осложнениям и последствиям.
Абсцесс мозга – это заболевание, при котором важно устранить внутричерепное давление и другие убрать гнойный процесс в мозге, не приведя к распространению инфекции и появлению новых гнойных очагов.
Для того чтобы поставить диагноз, доктору необходимо провести сбор анамнеза – узнать, какими инфекциями болеет или болел пациент, были или перенесены черепно-мозговые травмы или нейрохирургические операции. Это помогает узнать причину возникновения патологии и подобрать оптимальный вариант терапии, направленный, в первую очередь, на устранение провоцирующего фактора.
Обязательно проводятся лабораторные и инструментальные диагностические мероприятия:
- общий и биохимический анализ крови;
- общий анализ мочи;
- компьютерная и магнитно-резонансная томография;
- электрофизиологические исследования;
- рентгенография черепной коробки;
- эхоэнцефалоскопическое исследование;
- краниография;
- пункция гнойного экссудата для бактериологического посева.
Важно! Чем раньше будет проведена диагностика, тем результативнее будет лечение и меньше риск на развитие осложнений.
Лечение абсцесса мозга может проводиться двумя методами – консервативным или хирургическим. Выбор терапевтических мероприятий зависит от того, насколько сильно развилось заболевание, сколько времени оно длится, а также от того, какую клиническую картину имеет. Также доктор учитывает, дал ли абсцесс осложнения, и в какой области мозга локализован гнойный очаг. При болезни, которая длится не больше двух недель, а размер абсцесса не превышает трех сантиметров, то лечение можно проводить консервативно. При прогрессирующей патологии необходимо оперативное вмешательство.
Основой консервативного лечения является прием антибактериальных препаратов, которые доктор назначает с учетом бактериологического посева на определение возбудителя и его чувствительности к лекарствам. Если возбудителя выявить невозможно или не удалось (при стерильном эксудате), то необходимо проведение эмпирической антибактериальной терапии, с помощью которой можно убить большой спектр бактерий.
Антибиотикотерапия длится не менее двух с половиной месяцев, после этого назначаются пероральные антибактериальные препараты и лечение длится еще столько же времени. Если такое лечение дало положительный результат, врач назначает кортикостероиды, которые уменьшают выраженность симптоматики и способствуют регрессу капсулы, окружающей гнойный очаг. Применение кортикостероидов при условии, что антибиотики не дают эффекта, приводит к распространению воспаления в другие области мозга.
Операция проводится, если заболевание быстро прогрессирует, сильно повышается внутричерепное давление или есть риск излития гноя в систему желудочка мозга. Хирургический метод может подразумевать три вида вмешательства. Врач может проводить:
- стереотаксическую аспирацию гнойного экссудата – пункция с опорожнением очага воспаления, его промыванием антисептиками с последующим введением в образовавшуюся полость антибиотиков;
- дренирование паталогического очага;
- приточно-отточный дренаж гнойного очага.
Важно! Операция не проводится, если пациент плохо переносит наркоз, больной находится в коматозном состоянии, или если абсцесс образовался вблизи мозгового ствола или около зрительных бугров.
После хирургического лечения необходимо тщательно следить за стерильностью раны, чтоб не допустить развития повторного инфицирования.
Если не проводить лечение, то могут возникнуть осложнения и последствия абсцесса головного мозга. Самыми частыми из них являются развитие гидроцефалии (скопление в мозге жидкости), эпилепсия и воспалительный процесс в костных структурах черепной коробки. Наиболее результативного результата лечения можно добиться, определив возбудителя патологического процесса. Исход терапии также зависит от того, сколько гнойных очагов образовалось в мозге, как организм реагирует на антибиотикотерапию, насколько своевременно было начато лечение.
В половине случаев заболевание заканчивается инвалидностью, и в десяти процентах случаев – смертью пациента. У тридцати трех больных из ста после проведенной терапии возникает эпилепсия. Если абсцесс развивается в мягких оболочках мозга, то прогноз заболевания еще менее благоприятный, поскольку в таком случае отсутствуют границы паталогического очага. При такой локализации гнойного очага процент смертности составляет пятьдесят процентов.
Если наблюдается грибковая этиология заболевания, а сама патология протекает на фоне иммунодефицитного состояния, то в девяноста пяти случаях больной погибает. При локализации абсцесса в твердой оболочке мозга прогноз более благоприятный, так как инфекция не может проникнуть внутрь мозговых структур.
Чтобы не допустить развития этой патологии, необходимо снизить риск ее появления путем избегания провоцирующих факторов. Своевременное лечение инфекционных заболеваний (отита, синусита, пневмонии и др.) предотвращает распространение инфекции по организму и попадание ее в разные отделы головного мозга. Если была травма головы или нейрохирургическая операция, то необходимо особенно тщательно следить за заживлением раны.
Абсцесс, развивающийся в головном мозге, очень опасен. Даже если лечение было начато вовремя, не всегда оно оказывается эффективным. Потому важную роль играет профилактика заболевания.
источник
Абсцесс мозга — это скопление гноя в веществе мозга. Заболевание проявляется головной болью, заторможенностью, повышением температуры тела и очаговым неврологическим дефицитом. Диагноз подтверждается данными КТ с контрастированием или МРТ и иногда результатами бактериологического исследования. Для лечения применяют антибактериальные препараты и хирургическое дренирование.

Абсцесс мозга может возникать в результате прямого контактного распространения инфекции (например, при остеомиелите, мастоидите, синусите, субдуральной эмпиеме), при проникающих ранениях головы (включая нейрохирургические вмешательства), а также гематогенным путем (при бактериальном эндокардите, врожденных пороках сердца со сбросом крови справа налево, злоупотреблении внутривенными инъекциями). Иногда входные ворота инфекции остаются неустановленными.
Возбудителями инфекции обычно являются анаэробы, иногда смешанная микрофлора, включающая анаэробные стрептококки или бактероиды. Стафилококковая инфекция чаще осложняет течение черепно-мозговых травм, нейрохирургических вмешательств или эндокардита.
Представители семейства Enterobacteriaceae выделяются при отогенном инфицировании. Абсцессы могут быть вызваны грибковой инфекцией (например, грибами рода Aspergillus) и простейшими (например, Toxoplasma gondii, обычно у ВИЧ-инфицированных лиц).
Абсцесс мозга образуется в результате некротизации участка воспаленной ткани мозга, вокруг которого глия и фибробласты формируют капсулу. Перифокальный отек может обусловить повышение внутричерепного давления.

Симптомы абсцесса мозга обусловлены повышением внутричерепного давления и масс-эффектом (сдавлением вещества головного мозга). На протяжении нескольких дней или недель развиваются головная боль, тошнота, рвота, заторможенность, эпилептические припадки, психические изменения, застойные диски зрительных нервов и очаговые неврологические симптомы.
Лихорадка, озноб и лейкоцитоз могут уменьшиться, как только вокруг очага инфекции сформируется капсула.

При подозрении на абсцесс мозга проводят КТ с контрастированием или МРТ. Абсцесс выглядит как отечная масса, окруженная кольцевидным образованием, накапливающим контраст, которую бывает трудно дифференцировать с опухолью или инфарктом мозга; могут потребоваться посев и дренирование.
Люмбальная пункция противопоказана, так как может вызвать транстенториальное вклинение, кроме того, данные исследования ЦСЖ не имеют диагностического значения.

Продолжительность антибиотикотерапии составляет от 1 до 2 мес. Эмпирически назначают цефотаксим по 2 г внутривенно каждые 4 ч или цефтриаксон по 2 г внутривенно каждые 12 ч; оба антибиотика эффективны в отношении стрептококковой инфекции, представителей семейства Enterobacteriaceae и большинства анаэробов, но не в отношении анаэроба Bacteroides fragilis, для перекрытия которого требуется метронидазол по 7,5 мг/кг внутривенно каждые 6 ч.
В случае стафилококковой инфекции (Staphylococcus aureus) абсцесс мозга препаратом выбора является ванкомицин по 1 г каждые 12 ч до результатов определения чувствительности возбудителя к нафциллину (по 2 г каждые 4 ч).
Мониторинг эффективности антибиотикотерапии проводят с помощью серийных КТ или МРТ.
Стереотаксическое или открытое дренирование является оптимальным вмешательством при единичных и хирургически доступных абсцессах, особенно размером больше 2 см в диаметре. При повышении внутричерепного давления больному назначают короткий курс высоких доз глюкокортикоидов. Для профилактики эпилептических припадков назначают противосудорожные препараты.
источник
В переводе с латыни слово «абсцесс» означает «нарыв». Гнойное воспаление тканей может быть либо самостоятельным процессом, либо осложнением другого заболевания.
Абсцесс головного мозга отличается от других гнойных болезней тем, что всегда имеет вторичную природу, то есть он является осложнением травм головного мозга или возникает из-за гнойных воспалительных процессов, локализованных в других органах.
Первичные гнойные воспаления начинаются из-за попадания в организм гноеродных микроорганизмов, их очаг может быть расположен в мышцах, костях, подкожной клетчатке, во внутренних органах и полостях. Из первичного очага вместе с кровью и лимфой гноеродные агенты могут передислоцироваться в ткани мозга, где развивается вторичный гнойный процесс.
Таким образом, абсцесс головного мозга – это локальное скопление гноя в тканях головного мозга.
Возбудителем гнойной инфекции могут быть грибы, стафилококки, стрептококки, кишечные палочки, токсоплазмы и даже анаэробные бактерии.
Обычной защитной реакцией организма на гнойное воспаление становится капсулирование гноя в соединительной ткани. Однако в случае возникновения абсцесса головного мозга возможны два варианта развития патологического процесса: с формированием капсулы (интерстициальные абсцессы) или некапсулированные формы (паренхиматозные).
Поскольку капсула из соединительной ткани отделяет пораженную область мозга от здоровой ткани, интерстициальные абсцессы легче поддаются лечению и имеют благоприятный прогноз.
Паренхиматозные абсцессы опасны тем, что гнойное содержимое свободно контактирует со здоровыми тканями головного мозга. Такое течение заболевания крайне опасно ввиду невозможности проведения эффективного хирургического вмешательства. Также эта форма заболевания свидетельствует о низкой сопротивляемости организма к инфекции.
Контактный абсцесс головного мозга развивается вследствие образования гнойного очага в области головы. Так осложняется течение ангин, синуситов, гайморитов, гнойных воспалений среднего уха, евстахиитов.
При метастатическом механизме возникновения гнойного воспаления инфекция попадает в мозг из другого гнойного очага, расположенного в области шеи, лёгкого, стопы, бедра.
Иногда гнойное воспаление происходит непосредственно после травмы вследствие инфицирования. В некоторых случаях абсцесс травматического характера может развиться спустя довольно длительное время, если в рубце или гематоме сохранился очаг инфекции. При снижении сопротивляемости организма воспаление обостряется и ведет к развитиюабсцесса мозга.
В развитии гнойного воспаления выделяют четыре стадии: начальную, скрытую, явную и терминальную.
В начальном периоде на ограниченном участке поражаются оболочки мозга, с которых воспаление распространяется на прилежащие ткани. Начинает образовываться соединительнотканная капсула, ограничивающая очаг гнойника. Клинически эти процессы проявляются ухудшением общего состояния пациента с признаками интоксикации (повышается температура тела, появляется озноб). Это состояние сопровождается симптомами поражения мозговых оболочек. Общий анализ крови позволит обнаружить рост показателя СОЭ и гиперлейкоцитоз.
Через несколько суток развивается латентная стадия абсцесса головного мозга (скрытая), при которой полностью формируется капсула, отграничивающая зону воспаления. На этой стадии характерные болезненные симптомы пропадают, но пациенты могут жаловаться на общую слабость, снижение трудоспособности. Длительность этого периода может составлять несколько месяцев.
Неврологическая стадия (явная) развития абсцесса характеризуется отеком мозга, нарушением циркуляции спинномозговой жидкости. Повышается внутричерепное давление, возобновляются головные боли, которые могут носить постоянный характер и четкую локализацию. На фоне сильной головной боли может случаться рвота.
Если гной прорывается из очага абсцесса, в зависимости от расположения зоны поражения, могут наблюдаться такие симптомы, как:
- Изменения на глазном дне;
- Снижение частоты пульса;
- Психомоторное возбуждение.
На этой стадии могут проявляться общеинфекционные симптомы:
- Озноб;
- Повышение температуры;
- Повышение внутричерепного давления;
- Увеличение СОЭ.
Для уточнения диагноза проводится люмбальная пункция.
Явная стадия развивается стремительно. При отсутствии правильного лечения абсцесса головного мозга в течение недели может произойти прорыв гнойника и попадание гноя в желудочки мозга или подпаутинное пространство. Инфицирование вызывает гнойный вентрикулит или вторичный менингит. Гной распространяется в веществе мозга и приводит к поражению стволовых структур.
Терминальная стадия определяется нарушением функции дыхательного и сосудодвигательного центров продолговатого мозга, что чаще всего приводит к смерти.
При постановке диагноза решающее значение имеет сбор анамнеза, осмотр, инструментальные и лабораторные методы исследования.
При объективном обследовании следует обнаружить возможные очаги хронической инфекции в организме. Необходимо выявить общеинфекционные, общемозговые и локальные симптомы, характеризующие развитие абсцесса головного мозга.
Рентгенологические исследования черепа, эхоэнцефалография, МРТ, абсцессография, компьютерная томография – эти исследования позволяют определить не только локализацию очага инфекции, но также его форму и размеры.
Для лечения абсцесса головного мозга могут быть использованы консервативные и оперативные методы. Несмотря на то, что хирургическое вмешательство является единственно правильным способом лечения, в случаях, когда очаг воспаления не оформлен, приходится обращаться к лекарственной терапии.
Оперативное лечение абсцесса головного мозга однозначно показано в случае, если капсула сформирована. При обширном множественном абсцессе проводится трепанация черепа для удаления капсулы с гнойным содержимым. Операцию дополняют ударными дозами антибиотиков.
Если для лечения абсцесса был выбран метод дренирования, проводят дополнительное исследование с помощью компьютерной томографии.
При множественных неоперабельных гнойниковых поражениях абсцесса на стадии энцефалита или при глубоком расположении очага инфекции хирургические операции не проводятся, причина тому – высокий риск развития тяжелых осложнений.
В таких случаях лечение производится с помощью антибиотиков. Врач может назначить курс антибактериальной терапии длительностью от 6 до 8 недель. Если на начальной стадии терапии назначают препараты широкого спектра действия, то после люмбальной пункции по показаниям назначаются препараты более узкого спектра воздействия.
источник
1. Этиология 2. Течение болезни 3. Постановка диагноза 4. Терапевтические мероприятия 5. Прогноз болезни
Инфекционные очаги в центральной нервной системе и за ее пределами могут стать причиной образования ограниченного гнойника внутри мозговой ткани, под оболочками, между ними, или на поверхности твердой оболочки.
Абсцесс мозга – это ограниченное скопление гноя, которое чаще всего вызывается стрептококками, стафилококками, реже – грибками, кишечными палочками. Симптомы, как правило, имеют тот же характер, что и при мозговых опухолях, менингите, энцефалите и имеют отдельные особенности, связанные с появлением очаговой симптоматики и появлением общеинфекционных симптомов.
Абсцесс головного мозга является довольно редким заболеванием в развитых странах. В третьем мире, где широко распространен ВИЧ, и медицинская помощь находится на низком уровне, а также в местах военных действий это явление встречается чаще.
Очаговые гнойники в мозге различаются по своей локализации. Выделяют 3 вида:
- внутримозговой (воспаление развивается в тканях);
- субдуральный (между паутинной и твердой оболочками);
- эпидуральный (на твердой оболочке).
Основными путями появления инфекции являются:
- гематогенный (с кровотоком);
- травматический (вследствие черепно-мозговой травмы);
- послеоперационный, или ятрогенный (после вмешательства в головной мозг);
- отогенный и риногенный (вследствие лор-заболеваний).
Гематогенным путем, как правило, попадают бактерии из легких вместе с инфицированным фрагментом тромба. Таким же способом в сосуды головного мозга может попадать микрофлора из ЖКТ, сердца. Причиной образования абсцесса могут также быть септические состояния.
При гнойном синусите, отите, евстахиите (воспалении оболочки слуховой трубы), лабиринтите (внутреннем отите), когда формируется отогенный абсцесс, микробы попадают по синусам твердой оболочки и мозговым венам или через твердую оболочку непосредственно в ткань оболочек и мозга.
Из-за травмы инфекция в головной мозг попадает напрямую. Гематомы, возникающие вследствие ЧМТ, становятся питательной средой для бактерий.
Нередко, когда антисептическая обработка была сделана поздно или некачественно, абсцесс формируется вокруг инородного тела в открытой ране (осколки, волосы, пуля, ткань головного убора и т. п.).
После нейрохирургических вмешательств развитие инфекции возможно у ослабленных больных.
Симптомы заболевания являются схожими с другими мозговыми поражениями. Их появление зависит от тяжести инфекции, ее локализации, этапа развития абсцеса.
Формирование инфекционных очагов происходит обычно на протяжении 2–3 недель.
- В первые трое суток развивается воспаление мозговой ткани (энцефалит) в определенном месте, если абсцесс находится внутри. Если на этом этапе больному проводится антибактериальное лечение, процесс может стать обратимым. Иногда это происходит самопроизвольно.
- Следующую неделю в центре воспаления появляется полость, наполняющаяся гноем и увеличивающаяся в размерах.
- Далее за 2–4 дня полость инкапсулируется с помощью соединительной ткани, что не дает инфекции проникать в окружающие отделы.
- На третьей неделе капсула уплотняется.
Иногда возможно рассасывание гнойного образования и исчезновение капсулы, но чаще всего абсцесс прогрессирует.
Симптомы могут быть общемозговыми и очаговыми:
- сильная головная боль;
- тошнота и рвота;
- нарушение координации;
- обмороки;
- сильное потоотделение;
- повышение температуры;
- гиперчувствительность к свету;
- речевые расстройства;
- глазодвигательные нарушения (нистагм – частые непроизвольные движения глаз, косоглазие);
- полные или частичные параличи;
- судороги;
- мышечная гипотония;
- тремор конечностей;
- слабость, апатия, потеря аппетита;
- аритмия, замедление пульса.
В некоторых случаях появляются менингеальные симптомы, основным из которых является ригидность затылочных мышц (невозможность приведения головы к груди, происходит ее запрокидывание). При попытке согнуть голову лежащего на спине больного не удается прикоснуться подбородком к груди. Чувствуется напряжение и сопротивление мышц затылка.
Так как симптомы, которыми характеризуется абсцесс, не имеют определенной специфики и схожи с таковыми при других мозговых поражениях, важна дифференциальная диагностика. Обычно она заключается в проведении томографии с контрастом – МРТ или КТ.
На ранних стадиях оптимальной является МРТ, так как КТ может «не заметить» воспаление ткани. На этапе инкапсуляции компьютерная томография становится информативной. Как правило, периферия очага на снимке принимает круглые очертания, так как контрастное вещество накапливается по контуру капсулы. На ранних этапах на МРТ-изображениях оценивается интенсивность сигнала энцефалитического очага.
В сложных случаях показаны пункции абсцесса (стереотаксическая биопсия) с целью выявления возбудителя. Это необходимо не только для подтверждения диагноза, но и для того, чтобы осуществить посев на определение возбудителей и их чувствительности к лекарственным препаратам. С этой помощью происходит «прицельное» медикаментозное лечение.
Забор спинномозговой жидкости, как правило, не является показательным. Кроме того, при люмбальной пункции, в случае тяжелого течения болезни, возможно резкое ухудшение состояния пациента с риском летального исхода , вследствие резкого понижения внутричерепного давления. Это вызывает отек головного мозга и вклинение миндалин мозжечка и мозгового ствола в большое затылочное отверстие, что и является причиной смерти.
Лечение, которое воздействует на абсцесс, проводится в зависимости от стадии заболевания, локализации и размера.
Консервативная антибактериальная терапия применяется на стадии энцефалита, а также в тех случаях, когда капсула имеет маленькие размеры и существует вероятность, что она рассосется.
Хирургическое лечение необходимо в тех случаях, когда абсцесс вызывает общемозговые симптомы, сдвигает мозговые ткани, вызывает повышение внутричерепного давления. Обязательным является удаление очагов, которые находятся в зоне желудочков, так как прорыв гноя в эту область ведет к смертельному исходу. Образованию, сформированному вследствие травмы, также должно быть показано хирургическое лечение – воспалительный процесс в этом случае не поддается обычным медикаментозным воздействиям. Абсцесс, который развился вследствие грибкового поражения, должен быть удален, хотя прогноз в этом случае неблагоприятен.
Сформированная капсула способствует успеху операционного вмешательства.
Хирургическое лечение с трепанацией черепа не показано в тех случаях, когда гнойный очаг образован в зрительном бугре, мозговом стволе и подкорковых ядрах – то есть там, где находятся жизненно важные центры. В этих случаях проводится пункция с выведением содержимого абсцесса (дренирование) с последующими промываниями и введением антибиотиков. Такое малоинвазивное лечение проводится один или несколько раз через катетер. Оно также показано при многочисленных гнойниках.
Антибактериальная терапия должна осуществляться не менее трех месяцев.
Кортикостероиды, которые в других случаях поражения мозга часто применяются для снятия отека, в случае абсцесса грозят распространением инфекции и возможны только при адекватном введении антибиотиков.
Он напрямую зависит от определения возбудителя, который вызвал воспаление, и локализации инфекционного очага. Наиболее благоприятный исход следует ожидать от эпидуральных абсцессов. Процент смерти при остальных формах составляет около 10%, однако грибковые поражения почти всегда приводят к летальному исходу (95%) – даже в тех случаях, когда проводится лечение (этому виду абсцесса, как правило, подвержены ВИЧ-носители и больные СПИДом).
У 30–35% выздоровевших пациентов развивается эписиндром. Более чем половина переживших воспаление, страдает от снижения интеллекта, вызванного энцефалопатией, головных болей, параличей, гидроцефалии, глазодвигательных расстройств.
Абсцесс головного мозга – это вторичное заболевание, причины которого кроются в переносе инфекции из очага другого органа или ее непосредственном занесении. Ранняя диагностика способствует правильно начатой терапии, но осложняется тем, что симптомы гнойного воспаления можно перепутать с признаками других мозговых поражений. В некоторых случаях болезнь заканчивается смертельным исходом или приводит к развитию неврологических осложнений.
источник
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения — стереотаксической пункции абсцесса.
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причиной образования гематогенных абсцессов головного мозга чаще всего являются воспалительные процессы в легких (бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). В таких случаях бактериальным эмболом становится фрагмент инфицированного тромба (из сосуда на периферии воспалительного очага), который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где и фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
В случае открытой проникающей черепно-мозговой травмы абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
При гнойно-воспалительных процессах в придаточных пазухах носа (синусит), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae. При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными.
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга. В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре. На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза. На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. В случае абсцесса головного мозга без черепно-мозговой травмы или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. В случае исчезновение абсцесса (по данным нейровиуализационных исследований) назначают флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей. У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение таких пациентов должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу. Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
источник