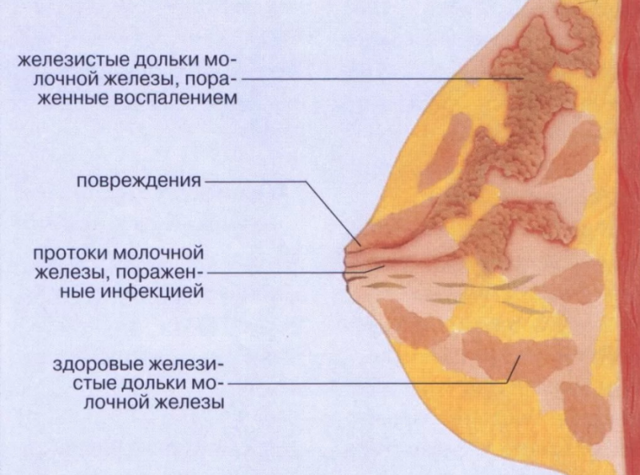
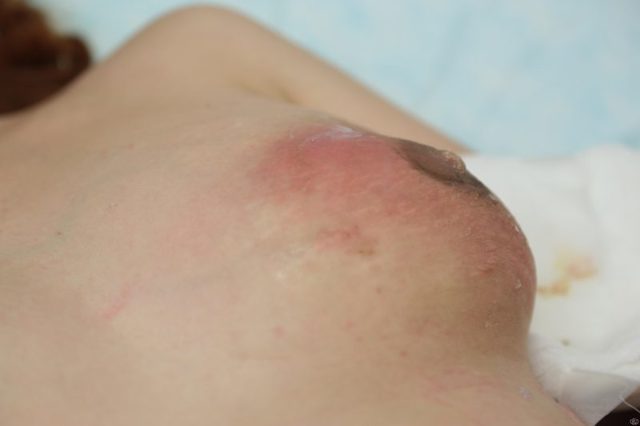
Такое заболевание, как абсцесс грудной железы не возникает самостоятельно. Оно является осложнением мастита, кисты или опухоли груди. Может абсцесс возникать и у мужчин – вследствие патологий, при которых у них сильно меняется баланс половых гормонов.
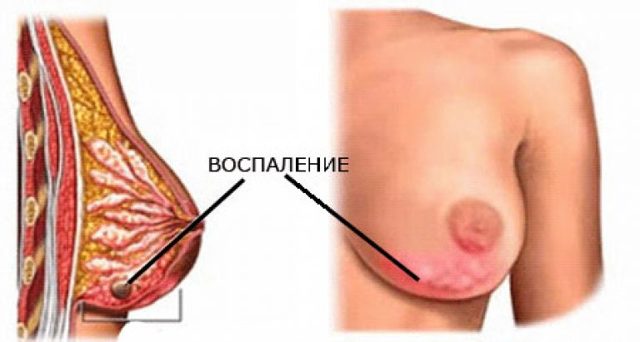
Заболевание представляет собой появление в молочной железе полости, заполненной гноем; вокруг нее находятся здоровые молочные дольки и жировая ткань. В 90% случаев она возникает в период грудного вскармливания, в течение первых двух месяцев после родов. Абсцесс молочной железы может сформироваться после ее травмы, когда в результате ушиба тканей органа образуется гематома.
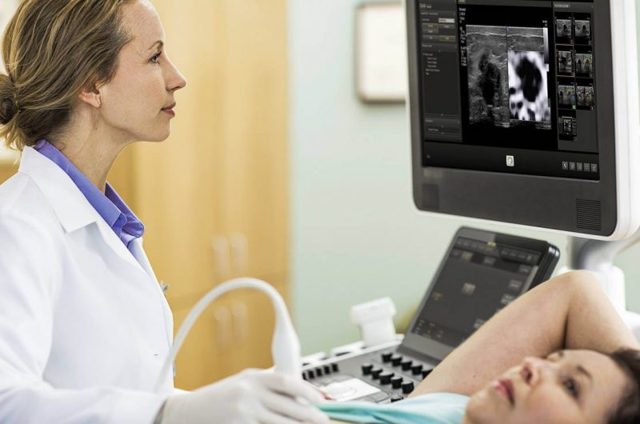
Диагностика заболевания не требует каких-то дорогостоящих или длительно выполняемых видов исследования: абсцесс груди выявляется уже при осмотре хирурга или маммолога, а подтверждается с помощью УЗИ молочной железы. Лечение патологии – только хирургическое. Оно заключается во вскрытии и очистке гнойной полости от содержимого. После операции нужно пройти курс лечения антибиотиками.
Заболевание возникает, когда внутрь ткани грудной железы попадают бактерии. В основном, это стафилококк, стрептококк или их сочетание, но может быть и комплекс из золотистого стафилококка и протея или кишечной палочки.
Возбудитель проникает внутрь органа обычно через сосок. Так абсцесс при ГВ возникает при неверном прикладывании ребенка к груди; при неправильной форме соска, когда малыш вынужденно травмирует сосок деснами, что приводит к образованию трещин; при чрезмерном трении околососковой зоны мочалкой или удалении около ареолы волос.
Последние две причины могут послужить удобным местом для проникновения инфекции и вне периода лактации, когда в открытые ранки на коже груди попадает грязь с рук, белья.
В послеродовом периоде абсцессу «удобно» развиваться в той области, где произошел застой молока, или вследствие закупорки млечных протоков образовались кисты их более глубжележащих отделов.
Причинами этому становятся отказ от грудного вскармливания, ситуации, когда женщина не опорожняет млечные синусы и протоки (не сцеживает оттуда молоко), а также недоразвитие сосков и заболевания самого ребенка, из-за чего малыш сосет совсем немного молока. Способствовать формированию гнойной полости будет большой объем грудной железы, когда ее нижние отделы сильно опускаются вниз, и молоко из них выводится плохо.
В остальное время, в том числе во время беременности, отличным субстратом является гематома (даже минимальных размеров), образованная в глубине тканей железы в результате травмы. Мастит, а за ним и абсцесс груди, развиваются, если бактерии проникают в мягкие ткани груди из внутренних органов, пораженных бактериальной инфекцией – агрессивной и не получающей адекватного лечения.
Абсцесс развивается чаще, если инфекция попала в грудную железу на фоне таких состояний, как:
p, blockquote 13,0,0,0,0 —>
- снижение общего иммунитета: после родов, вследствие переносимой вирусной инфекции или приема препаратов, которые угнетают иммунитет;
- переохлаждение мягких тканей грудной клетки;
- сильный стресс;
- обострение остеохондроза или острое заболевание позвоночника в грудном отделе, из-за чего молочная железа не получает достаточной нервной регуляции;
- опухоли груди доброкачественного и злокачественного течения;
- гормональные нарушения.
У мужчин абсцессы грудных желез возникают вследствие травмы, попадания в железу бактерий из инфицированных органов, а также нарушения гормонального баланса, из-за чего эстрогенов в организме мужчины становится больше, чем мужских гормонов.
Последняя ситуация может возникнуть по причине заболеваний надпочечников, яичек, гипофиза или гипоталамуса. Но она может быть обусловлена накоплением жировой ткани – источника эстрогенов – вследствие употребления большого количества спиртных напитков, приема препаратов типа «Ранитидин», «Фамотидин», «Каптоприл», питья анаболических стероидов без достаточной физической тренировки. Ложная гинекомастия, то есть увеличение груди у мужчины за счет жировой ткани, может возникнуть вследствие ожирения или сахарного диабета.
Заподозрить наличие у себя этого заболевания можно в случае, если женщина недавно родила и кормит ребенка, или у нее (или у мужчины) 3-5 суток назад произошла травма грудной железы. И на этом фоне возникли такие симптомы абсцесса молочной железы:
p, blockquote 17,0,0,0,0 —>
- повышенная чувствительность груди, которая постепенно сменяется сильной болью в железе;
- повышение температуры тела – со временем до все более высоких цифр;
- молочная железа увеличивается в объеме;
- ее больно ощупывать, при этом можно найти эпицентр болевых ощущений. Со временем кожа над ним становится более горячей, краснеет (это невозможно, если гнойная полость формируется в глубоких слоях органа);
- боль в грудной железе усиливается при ходьбе, прыжках, тряске в транспорте. Кормить ребенка невозможно из-за сильнейших болевых ощущений;
- в подмышечной области (обычно – с этой же стороны) можно прощупать увеличенные, болезненные и подвижные лимфоузлы;
- не всегда, но зачастую появляются выделения из соска, которые носят гнойный характер (желтоватые, сероватые или зеленоватые);
- с первого дня возникают симптомы интоксикации: утомляемость, слабость, исчезновение аппетита, тошнота, редко – рвота. Учащается сердцебиение, могут быть нарушения ритма.
Если силы иммунитета достаточны, и он сам частично справляется с бактериальной инфекцией, формируется вялотекущий воспалительный процесс – хронический абсцесс молочной железы. В этом случае симптомы патологии менее выражены: температура – до 38 градусов, боль постоянная, колющая или дергающая, но не мешающая спать, аппетит – сниженный, но выраженной тошноты и рвоты нет.
Если не произвести вскрытие абсцесса, который уже сформировался, давление гноя в полости все больше увеличивается, и он может прорваться внутрь железы или, если гнойник находится в задних отделах органа, в грудную полость. Чтобы этого не случилось, нужна своевременная диагностика заболевания.
Диагноз «Абсцесс молочной железы» ставит хирург или маммолог. Иногда специалисту для этого достаточно визуального осмотра и ощупывания молочной железы, но зачастую назначаются дополнительные исследования. Так, абсцесс хорошо виден на УЗИ, где определяется как гипоэхогенный очаг круглой формы, определяющийся на фоне отечной ткани.
Для того же, чтобы правильно подобрать антибиотики, применяется бактериологический посев отделяемого из соска, а иногда – посев материала, полученного при пункции гнойной полости.
Если вдруг при анализе патогенной микрофлоры не выявлено (что бывает, если посев провести уже после начала антибактериальной терапии или в случае, когда полость абсцесса не сообщается с млечными протоками), причина заболевания остается неизвестной. Диагноз в этой ситуации звучит как «Абсцесс неуточненной этиологии», а лечение патологии проводится антибиотиками широкого спектра.
Основное лечение абсцесса молочной железы – неотложное хирургическое вмешательство. Проводить его нужно в хирургическом стационаре, после госпитализации. Заключается операция в том, что под общей анестезией проводится вскрытие гнойной полости, очищение ее от содержимого, промывание антисептиками.
Хирурги делают разрез, идущий от соска к периферии железы, по ее радиусу. Они осматривают пораженную железу, отслеживают возможные сообщения для гноя. Далее нужно соединить естественные и патологические ходы в одну полость, разрушив перемычки между ними тупым инструментом. Тщательно прижигают и перевязывают все кровоточащие сосуды, чтобы избежать образования гематомы в послеоперационном периоде.
Заканчивается операция дренированием полости и накладыванием не тугих швов, которые не будут стягивать отечные ткани железы, тем самым усиливая воспаление. Женщину оставляют под наблюдением на 1-3 суток, в течение которых хирург осматривает железу, промывает очищенную от гноя полость антисептиками – во избежание рецидивирования инфекции.
Только когда отек спадет, а по дренажу перестанет выделяться любое содержимое, операционную рану ушивают «наглухо», и могут выписать пациентку домой. Перевязки нужно будет выполнять ежедневно, тогда уже через 3-4 недели наступит выздоровление. В течение этого периода нельзя греть грудь, выполнять физические нагрузки, кормить ребенка.
После того, как удаление абсцесса было выполнено, назначается антибактериальная терапия. Она включает антибиотики широкого спектра: Цефтазидим, Цефтриаксон, Гентамицин, Цефуроксим.
Абсцесс груди формируется не один день, но вскрывать его нужно, только когда он полностью «созрел». Тогда можно будет очистить ткани от гноя, который будет виден визуально. Если не вскрыть несформированный абсцесс груди (когда гноеродные микробы уже колонизировали жировую клетчатку железы, но еще не вызвали ее расплавления), а начать применение комплекса из рациональной антибактериальной и местной терапии, можно избежать операции.
Для местного лечения рекомендуется гепариновая мазь. Она разжижает кровь в месте нанесения, благодаря чему улучшится питание пораженного участка железы и очищение его от гноеродной флоры (обязательно – на фоне длительной антибактериальной терапии). Кроме того, мазь обладает противомикробной и противовоспалительной активностью, способствуя дополнительному воздействию на гноеродные микроорганизмы. Один минус: ее нельзя применять при беременности.
В период ожидания ребенка, в дополнение к антибактериальной терапии и хирургическому вмешательству может проводиться лечение народными средствами (его возможность согласовывается с лечащим хирургом).
Могут применяться такие рецепты:
p, blockquote 35,0,0,0,0 —>
- Компресс из лука. Существует 2 основных способа применения этого растения. В первом – натрите свежую сочную луковицу на мелкой терке, прикладывайте кашицу к больному месту, держа ее там по 5 часов и заменяя новой. Второй рецепт – это использование запеченной луковицы. Для этого лук запекают, растирают в кашицу, после чего смешивают с равным количеством тертого хозяйственного мыла. Такой компресс прикладывается на 3 часа, дважды в сутки.
- Медовая мазь. Ее готовят из равных частей меда, 70% спирта и мази Вишневского. Сразу после смешивания мазь готова к нанесению ее на кожу на 12 часов. После этого грудь моют и накладывают на болезненный участок новую порцию медовой мази.
- Компресс из сока алоэ. Возьмите один из нижних листьев растения, вымойте его с мылом, измельчите в кашицу. Ее нужно прикладывать к гнойнику, фиксируя марлевой повязкой. Менять компресс – каждые 12 часов.
После стихания острого воспаления (на стадии заживления), обязателен правильный массаж железы и курс физиопроцедур, которые ускорят регенерацию тканей.
p, blockquote 36,0,0,0,0 —> p, blockquote 37,0,0,0,1 —>
Если вовремя, при появлении первых же симптомов, обратиться к врачу, а затем тщательно выполнять все его рекомендации, возможно полностью вылечить абсцесс и сохранить внешний вид и функциональность молочной железы.
источник
Опухоль груди у беременной, все предпочли бы сказать: «Разберемся после родов!?» Хотя большая часть изменений доброкачественная, рак груди в период беременности и лактации часто агрессивный. Главная причина плохого прогноза — поздняя диагностика и отложенное лечение. Мастэктомия возможна на любом сроке беременности; со второго триместра проводят химиотерапию; радио- и гормонотерапию начинают после родов.
УЗИ — оптимальный метод для исследования груди у беременных и кормящих женщин. Образования BI-RADS 2 не требуют дополнительной диагностики; BI-RADS 3 — мониторинг и/или маммография на усмотрение врача; BI-RADS 4 и 5 — обязательная маммография и часто биопсия. МРТ беременным не проводят, так как контрастное вещество проникает через плацентарный барьер. У кормящих женщин можно использовать МРТ.
Во время беременности в молочных железах идет подготовка к лактации: эстроген стимулирует развитие протоков, прогестерон — развитие долек. После родов пролактин в сочетании с метаболическими гормонами (инсулин, кортикостероиды, гормоны щитовидной железы, гормоны роста) запускают синтез и секрецию молока.
Нажимайте на картинки, чтобы увеличить.
Рисунок. Во время беременности млечные протоки активно растут и ветвятся, терминальные протоково-дольковые единицы постепенно замещают междольковую строму, усиливается васкуляризация (1). К концу беременности в клетках ацинусов крупные ядра с ядрышками и секреторные вакуоли (2). В период лактации в расширенных ацинусах накапливается молоко (3).
Рисунок. Во время беременности (2) и лактации (5) грудь представлена преимущественно плотной, грубо узловатой фиброгландулярной тканью, поэтому диагностическая ценность маммографии снижается. Кормящим рекомендуют сцеживать молоко перед исследованием.
Рисунок. Кормящая женщина с локальным уплотнением в груди. На УЗИ железа представлена преимущественно фиброгландулярной тканью, очаговые изменения отсутствуют — BI-RADS 1. На маммограмме плотность молочных желез диффузно повышена, неоднородная. Заключение: Секреторная лобулярная гиперплазия.
Рисунок. Кормящая мамочка ощущает плотное образование в груди. На УЗИ железа представлена преимущественно фиброгландулярным компонентом, который локально расширяется в месте пальпируемой «опухоли». На маммограмме плотность железы диффузно повышена, неоднородная. Заключение по результатам биопсии: Секреторная лобулярная гиперплазия.
Рисунок. Кормящая мамочка жалуется на плотное образование в груди. На УЗИ частично отграниченный изоэхогенный узел; эхоструктура неоднородная за счет кистозных полостей; при ЦДК в солидном компоненте единичные пиксели; BI-RADS 4. Заключение по результатам биопсии: Секреторная лобулярная гиперплазия.
В конце беременности и в период лактации из-за трансформации эпителия протоков и усиленной васкуляризации может появиться кровянистое отделяемое из нескольких протоков. В случаях кровотечения из единcтвенного протока назначают галактографию, чтобы исключить внутрипротоковый рак или папиллому.
У беременных и кормящих женщин иногда находят рассеянные, преимущественно точечные кальцификаты, одно- или двусторонние. Считают, что это доброкачественные изменения вследствие гестационной и/или секреторной гиперплазии. Когда кальцификаты сгруппированы или линейно ветвятся, показана биопсия для исключения злокачественного процесса.
Рисунок. Кормящая мамочка с жалобами на боли в груди. На маммограммах в зоне болезненности определяются сгруппированные точечные и линейные микрокальцификаты (1, 2). Заключение по результатам биопсии: Секреторная лобулярная гиперплазия. Кормящая женщина с кровянистым отделяемым из одного протока; на маммограмме дорожка из точечных и линейных микрокальцификатов (3); при галактографии дефект наполнения на участке неправильной формы (4). Заключение по результатам биопсии: Внутрипротоковый рак молочной железы.
В подмышечной области, в редких случаях на лице, шее, груди, спине, ягодицах и конечностях может располагаться добавочная ткань молочной железы. Рассеянная железистая ткань без выводного протока называется добавочной долей, а сформированная структура с ареолой и соском — добавочная железа. В период беременности усиливается пигментация, появляется припухлость и даже лактация.
Рисунок. Беременная жалуется на «комки» в подмышках. На УЗИ определяют участки по эхоструктуре идентичные ткани молочной железы, хорошо видно протоки (1, 2); слева от мечевидного отростка дополнительный сосок без подлежащей железистой ткани (3). Заключение: Добавочная доля молочной железы в подмышечной области, с обеих сторон. Добавочный сосок слева от мечевидного отростка.
Во время беременности могут появляться кровоизлияния и очаги некроза в гипертрофированной железистой ткани или интранодулярно в фиброаденоме, лактирующей аденоме, гамартоме и пр. Появляется болезненная масса, часто сопутствуют реактивные изменения местных лимфоузлов. На УЗИ определяют очаг неправильной формы и неоднородной эхоструктуры. При BI-RADS 4 и 5 рекомендуют биопсию.
Макромастия, или гигантомастия, — это резкое чрезмерное двустороннее увеличение женской груди в течение недель или месяцев. Макромастия встречается в 1 случае на 100 000 беременностей. Осложнения макромастии — инфаркты железистой ткани, изъязвления кожи, кровотечения из расширенных сосудов. Биопсию не проводят из-за риска кровотечений и инфицирования. Лечение бромкриптином, после стабилизации роста возможна хирургическая коррекция.
Рисунок. У беременной с макромастией на микропрепарате избыточный рост опорной стромы, аномальные млечные протоки заканчиваются слепо и не формируют конечные протоково-дольковые единицы (2). На УЗИ кожа утолщена, паренхима гипоэхогенная, видно крупные анэхогенные трубчатые структуры — это сосуды и кистозно-расширенные млечные протоки (3).
В молочных железах беременных и кормящих часто можно увидеть простые кисты и кисты с густым секретом — одно- и двусторонние, одиночные и множественные, размер от 5 до 60 мм. Разрастания в полости кисты обычно являются папилломами, но могут оказаться раком.
Рисунок. На УЗИ простая киста молочной железы: аваскулярная, анэхогенная без внутренних включений, округлой или овальной формы, с ровным и четким контуром, боковые тени и акустическое усиление позади. Акустическое усиление отсутствует вблизи грудной мышцы, при маленьких размерах кисты или выраженной фиброзной капсуле.
Молочные, масляные, геморрагические, инфицированные кисты могут иметь толстые стенки, внутренние включения и перегородки, слабое акустическое усиление. Такие кисты сложно отличить от солидного образования.
Галактоцеле, или жировая киста молочной железы, содержит молокоподобную жидкость. Если заблокирован млечный проток, в конце беременности или после родов образуется галактоцеле. Пункция является диагностической и лечебной процедурой.
На УЗИ галактоцеле выглядит как простая или сложная киста, эхоструктура зависит от соотношения анэхогенной воды и гиперэхогенного жира — молоко, маслянистая или сыровидная масса. Иногда можно видеть уровень жир/жидкость — жидкость в нижней, а жировая фракция в верхней части галактоцеле. Галактоцеле с густым секретом имитирует солидное образование.
Рисунок. На УЗИ образование округлой формы, изоэхогенное, однородной эхоструктуры, выраженное акустическое усиление позади (1); на маммограмме четко отграниченная масса, округлой формы, плотность указывает на высокое содержание жира (4). Заключение: Галактоцеле по типу псевдолипомы. На УЗИ образование с уровнем жир/жидкость, на границе сгусток промежуточной плотности (2); на маммограмме округлая масса с уровнем жир/жидкость (5). Заключение: Галактоцеле по типу киста с уровнем. На УЗИ масса неоднородной эхоструктуры (3); на маммограмме округлое образование, неоднородное, с элементами жировой плотности, уровни жир/жидкость (6). Заключение: Галактоцеле по типу псевдогамартомы.
Рисунок. Беременная на поздних сроках заметила небольшую опухоль в молочной железе. На УЗИ почти анэхогенное образование, неправильной формы, контур нечеткий и неровный, акустическое затенение позади; BI-RADS 4b. На маммограмме четко отграниченное, округлое, полупрозрачное образование с уровнем. Заключение: Галактоцеле; BI-RADS 2.
Инфекция молочных желез редко встречается у беременных, более характерна для периода лактации. Диагноз ставят на основании клинических признаков — воспаление, отек, болезненное уплотнение молочной железы, реактивные изменения региональных лимфоузлов, лихорадка, лейкоцитоз. Биопсия может понадобиться, если более 10 дней нет ответа на лечение антибиотиками.
Рисунок. На УЗИ мастит у кормящей мамочки: кожа и подкожная клетчатка утолщены, видно лимфатические сосуды, кровоток заметно усилен; эхогенность паренхимы диффузно повышена, расширенные млечные протоки не сжимаются при надавливании датчиком.
Рисунок. Кормящая мамочка с лихорадкой в течение 10 дней, правая грудь плотная и болезненная, кожа ярко красная и отечная. На УЗИ два аваскулярных образования, контур неровный, эхоструктура неоднородная; увеличенные лимфоузлы в правой подмышечной области. Заключение: Абсцессы правой молочной железы. Реактивный лимфаденит.
Фиброаденома — самая частая доброкачественная опухоль периода беременности и лактации. У беременных из-за высокого уровня эстрогенов фиброаденома может быстро расти. В крупных фиброаденомах случаются инфаркты, тогда безболезненное образование становиться болезненным.
На УЗИ типичная фиброаденома отграниченная, овальной формы, гипоэхогенная, почти однородная, рост горизонтальный, часто акустическое усиление позади — BI-RADS 3. Из-за ишемических изменений и кровоизлияний фиброаденома может быть смешанной эхогенности, с нечеткими границами и жидкостным компонентом — BI-RADS 4 и 5.
Если фиброаденома впервые обнаружена во время беременности: BI-RADS 3 наблюдают каждые 4-8 недель; BI-RADS 3 с быстрым ростом может потребовать биопсии; фиброаденомы BI-RADS 4 и 5 требуют биопсии.
Если фиброаденома была диагностирована до беременности: BI-RADS 3 мониторинга не требует даже при росте на 20%, биопсию проводят при значительном увеличении размеров или изменении эхоструктуры.
Если фиброаденомы множественные: BI-RADS 3 наблюдают; в сомнительных случаях проводят биопсию самой подозрительной фиброаденомы, при подтверждении диагноза остальные узлы наблюдают.
Рисунок. Беременная в третьем триместре ощущает комок в молочной железе. На УЗИ гипоэхогенное образование, овальной формы, контур четкий и ровный, BI-RADS 3. Заключение по результатам биопсии: Фиброаденома молочной железы, периканаликулярный вариант.
Рисунок. Кормящая мамочка прощупывает уплотнение в груди. На маммограмме плотность молочных желез диффузно повышена, четко отграниченное образование слева (1). Проведена биопсия под контролем УЗИ (2). Заключение по результатам биопсии: Фиброаденома, смешанный вариант.
Лактирующая аденома молочной железы – доброкачественная опухоль, состоит преимущественно из терминальных протоково-дольковых единиц с изменениями характерными для поздних сроков беременности и лактации. Лактирующие аденомы появляются в третьем триместре беременности (редко в первом или втором триместре), а также во время и после прекращения грудного вскармливания.
На УЗИ лактирующая аденома овальной формы, рост горизонтальный, контур четкий, ровный или волнистый (при дольчатом строении), эхоструктура однородная, акустическое усиление позади. Редкие экземпляры имитируют злокачественную опухоль — неровный угловатый контур, акустическое затенение позади; можно видеть рассеянные точечные гиперэхогенные включения — жир в молоке, которое секретирует опухоль. Лактационная аденома, как правило, односторонняя, но могут быть двусторонние и множественныe.
Рисунок. Беременная ощущает уплотнение в груди. На УЗИ хорошо отграниченный гипоэхогенный узел, овальной формы, границы четкие и ровные; неоднородная эхоструктура за счет точечны гиперэхогенных включений без тени; при ЦДК единичные пиксели на периферии узла. BI-RADS 4. Микропрепарат: гиперплазия эпителия терминальных протоково-дольковых единиц; клетки со множеством вакуолей, можно видеть секрет в протоках. Заключение по результатам биопсии: Лактирующая аденома.
Рисунок. Лактирующая аденома у кормящей мамочки: посреди железистой ткани небольшие кисты с желто-белым молочным секретом (1); альвеолы выстилает секретирующий эпителий — клетки со множеством вакуолей, можно видеть секрет в протоках (2).
Рисунок. Кормящая мамочка с уплотнением в груди. На УЗИ масса с нечетким контуром, неоднородной эхоструктуры (1); BI-RADS 4a. На маммограмме четко отграниченная масса, овальная формы, неоднородная за счет небольших участков жировой плотности (2). При аспирации посреди молокоподобной жидкости представлены островки клеток (3), что может соответствовать галактоцеле, лактирующей аденоме или фиброаденоме с лактационными изменениями. При микроскопии клеточного компонента становится ясно, перед нами лактирующая аденома (4).
Гамартома, или фиброаденолипома, — доброкачественная опухоль, состоит из неорганизованных зрелых элементов — волокнистой, железистой и жировой ткани. На УЗИ гамартомы отграниченные овальные или округлые массы, с четким волнисто-дольчатым контуром, псевдокапсулой, часто неоднородной эхоструктуры.
Рисунок. На УЗИ отграниченная масса, овальной формы, рост горизонтальный, контур волнисто-дольчатый, неоднородная эхоструктура — преимущественно гипоэхогенная с гиперэхогенными линейными участками; при ЦДК в патологической зоне единичные пиксели. Заключение по результатам биопсии: Гамартома молочной железы.
Рисунок. Гамартома молочной железы покрыта псевдокапсулой, центральная беловатая полоска паренхимы с кистозно-фиброзными изменениями, по бокам желтая жировая ткань (1). На другом макропрепарате гамартомы однородной структуры (2). На микропрепарате дезорганизованные дольки и жировая ткань (3).
Рак груди на фоне беременности встречается с частотой 1 случай на 3000-10000 беременных. Только 20% случаев рака диагностируют во время беременности, большая часть проявляется в первый год после родов.
На УЗИ только 40% рака груди имеют признаки инвазивного роста — неровный и нечеткий контур, вертикальный рост, акустическое затенение позади. Особенно тщательно изучайте границы, всякое поражение с микродольчатым и/или размытым контуром классифицируют BI-RADS 4 и 5. Ищите увеличенные подмышечные лимфоузлы с признаками злокачественного перерождения. В сомнительных случаях назначают маммографию.
Рисунок. Женщина на 12-ой неделе беременности обнаружила уплотнение в груди; образование смешанной эхогенности трактовали как фиброаденому (1). После родов узел увеличился, рост вертикальный, эхоструктура неоднородная с микрокальцификатами (2); вблизи похожее по эхоструктуре образование меньших размеров (3). Заключение по результатам биопсии: Инвазивная внутрипротоковая карцинома.
Рисунок. Беременная 23-х лет впервые обнаружила опухоль в груди. На УЗИ гипоэхогенное двудольное образование, контур четкий и ровный, рост горизонтальный (1); BI-RADS 4. Заключение по результатам биопсии: Фиброаденома с предраковой пролиферацией эпителия. Женщина 39-ти лет через месяц после родов обнаружила опухоль в груди. На УЗИ гипоэхогенная масса с точечными гиперэхогенными включениями — микрокальцификаты (2); BI-RADS 5. Заключение по результатам биопсии: Инвазивная внутрипротоковая карцинома. Кормящая мамочка 33-х лет пришла на УЗИ груди, так как в семье случай рака груди в пременопаузе. На УЗИ определяется округлое образование смешанной эхогенности, граница нечеткая, рост вертикальный (3); BI-RADS 5. Заключение по результатам биопсии: Инвазивная внутрипротоковая карцинома.
Рисунок. Кормящая мамочка с опухолью в груди. На УЗИ почти анэхогенная масса неправильной формы, контур нечеткий, рост вертикальный, акустическая тень позади (1); BI-RADS 5. На маммограмме масса звездчатой формы, высокой плотности, содержит микрокальцификаты (2, 3). Заключение по результатам биопсии: Инфильтрирующий рак со смешанной протоковой и дольковой пролиферацией.
Рисунок. Кормящая мамочка с опухолью в груди. На УЗИ гипоэхогенная масса, контур неровный и нечеткий, рост вертикальный; эхоструктура неоднородная за счет точечных гиперэхогенных включений без акустической тени; BI-RADS 5 (1, 2). На маммограмме в проекции опухоли сгруппированы микрокальцификаты (3). Заключение по результатам биопсии: Инвазивная протоковый рак молочной железы.
Рисунок. Беременная с плотной безболезненной опухолью в груди. На УЗИ гипоэхогенная масса, неправильной формы, контур нечеткий и неровный, рост вертикальный; BI-RADS 5 (1, 2). На маммограмме плотность молочной железы диффузно повышена, образование с нечетким контуром в верхнем квадранте (3). Заключение по результатам биопсии: Инвазивный протоковый рак молочной железы.
На УЗИ нормальная грудь BI-RADS 1 — осмотр акушера-гинеколога в декретированные сроки, в сомнительных случаях проводят маммографию.
На УЗИ простая киста BI-RADS 2 — осмотр акушера-гинеколога в декретированные сроки.
BI-RADS 3 обычно соответствуют доброкачественные фиброаденома, лактирующая аденома, гамартома или киста с густым секретом. Следует проявлять настороженность у носителей мутации BRCA1.
На УЗИ киста с густым секретом BI-RADS 3 (круглая или овальная форма, четкий и ровный контур, гипоэхогенная, однородной эхоструктуры, не видно стенки, акустическое усиление позади) — УЗИ- контроль каждые 4-8 недель или пункция.
На УЗИ солидное образование BI-RADS 3 (горизонтальный рост, четкий и ровный контур, однородная эхо-структура) — УЗИ-контроль каждые 4-8 недель или маммография. Если при маммографии опухоль жировой плотности и отсутствуют микрокальцификаты, можно снизить риски до BI-RADS 2.
Образование с солидным и кистозным компонентами BI-RADS 4 может быть следствием ишемических изменений в фиброаденоме, лактирующей аденоме, гамартоме, а также некрозом рака.
На УЗИ подозрительная солидная масса BI-RADS 4 (неровный контур, вертикальный рост, смешанная эхогенность) — если на маммограмме масса жировой плотности и/или уровень жир/жидкость, можно снизить риски до BI-RADS 2; во всех остальных случаях выполняют биопсию.
На УЗИ образование BI-RADS 5 — рекомендуют двустороннюю маммографию и биопсию.
У беременной на УЗИ обнаружили увеличенный лимфоузел в правой подмышечной области, а так же три узла в молочных железах (1, 2, 3). Как бы вы оцените изменения по шкале BI-RADS. Следует ли проводить маммографию? Ваши рекомендации: наблюдение, маммография, биопсия?
источник
Гнойный мастит: стадии развития воспалительного процесса, формы в зависимости от этиологического фактора возникновения заболевания, симптоматические признаки, консервативная и хирургическая методика лечения.
Гнойный мастит – это воспалительное заболевание, которое характеризуется гнойной инфильтрацией тканей молочной железы. Наиболее часто абсцесс развивается у женщин в период лактации при длительном или неправильном кормлении.
Острый гнойный мастит развивается вследствие инфицирования железистых протоков бактериальным возбудителем (наиболее распространенным является золотистый стафилококк). Заражение происходит при попадании стафилококка через трещины в ореоле и распространяется по устьям внутренних грудных протоков.
К провоцирующим факторам скопления гноя в молочной железе относятся:
- неправильное вскармливание ребенка грудью;
- скопление остатков молока в дольковых протоках молочной железы;
- неправильное проведение процесса сцеживания;
- образование трещин на сосках при кормлении или вследствие механической травмы;
- анатомические особенности строения молочной железы;
- длительный застой остатков молока в грудных протоках.
Помимо выше перечисленных этиологических факторов, также спровоцировать развитие заболевания могут оперативные вмешательства по поводу искусственной имплантации груди и доброкачественные онкологические процессы.
Воспалительный процесс со скоплением гноя в грудной железе прогрессирует постепенно, начинаясь с повышения общей температуры тела, локализованной болезненности в молочной железе.
В зависимости от стадии прогрессирования гнойный мастит подразделяется:
- Серозная стадия начинается с дискомфортных ощущений и повышения температуры тела. По истечении времени железа начинает увеличиваться с выраженной отечностью. Над местом локализации воспалительного очага формируется участок гиперемии. Во время проведения пальпации появляется болезненность слабой интенсивности разлитой локализации.
- Стадия инфильтрации. При инфильтрационном гнойном мастите симптомы такие же, как и при серозной форме, но при прощупывании определяется уплотнение железистой ткани, не имеющее четких границ.
- При развитии гнойной стадии присоединяются признаки общего интоксикационного синдрома в виде тошноты, рвоты, полного отсутствия аппетита и ухудшения общего самочувствия женщины. При проведении лабораторной диагностики изменяются показатели периферической крови, что свидетельствует о наличии воспалительного процесса. Изменяется характеристика болевого синдрома, боль приобретает разлитой характер с иррадиацией в область верхней конечности на стороне пораженной железы. При пальпации прощупывается четко ограниченное уплотнение, которое вызывает резкую боль при надавливании. На этой стадии заболевания гной в грудной железе продолжает накапливаться вследствие интенсивного размножения бактериального возбудителя.
- Флегмонозная стадия проявляется в виде нарастания симптомов интоксикации и повышения общей и местной температуры тела. Кожные покровы над участком абсцесса становятся синюшного оттенка с ярко выраженной отечностью. Отек мягких тканей настолько выраженный, что ореола втягивается внутрь железы.
- Гангренозная стадия – это крайне запущенное состояние, которое характеризуется появлением участка некроза железистых тканей с дальнейшим распространением патологического процесса.
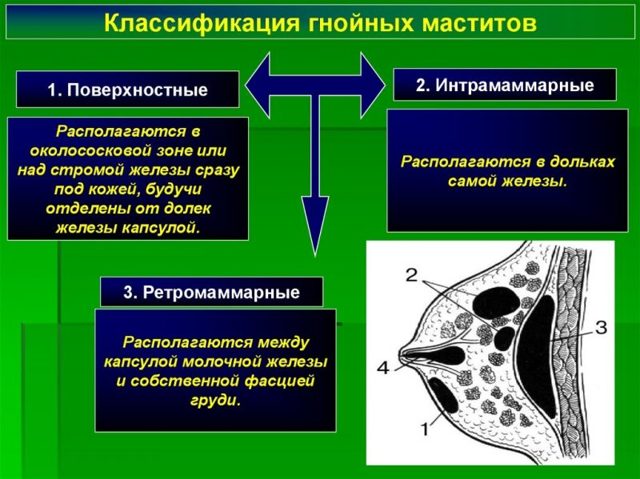
В зависимости от локализации воспалительного очага гнойный мастит подразделяется на такие виды:
- субареолярный;
- интрамаммарный;
- ретромаммарный;
- тотальный.
Проведение лечебных и профилактических мероприятий полностью зависит от того в какой форме протекает инфекционно-гнойный процесс. Каждая женщина должна самостоятельно проводить осмотр грудной железы и при малейших подозрениях обращаться за квалифицированной помощью.
На сегодняшний день в зависимости от этиологического фактора, гнойный мастит принято подразделять на три большие формы: лактационный, нелактационный и гнойный.
Лактационный мастит является наиболее распространенной формой абсцедирования в ткани молочной железы. Большой процент заболеваемости наблюдается у женщин, которые впервые родили ребенка и не до конца ознакомились с процедурой вскармливания ребенка. Непосредственной причиной скопления гноя является застой остатков молока в грудных протоках после неполноценного сцеживания.
К основным симптомам лактационного гнойного мастита относятся:
- боль распирающего характера без четкой локализации;
- область гиперемии над пораженным участком;
- увеличение объёма грудной железы;
- лихорадочный синдром.
Отличием не лактационной формы заболевания является то, что симптомы проявляются с менее выраженной интенсивностью или их полным отсутствием.
К основным предрасполагающим факторам развития гнойного процесса относятся:
- травматическое воздействие на область грудной железы;
- мастопатия;
- онкологические заболевания;
- инфекционные процессы специфического происхождения – туберкулез, микозы.
Хроническое протекание заболевания развивается в связи неправильным проведением лечебных мероприятий при остром протекании воспалительного заболевания. В периоде ремиссии женщина чувствуется себя хорошо, симптомы воспаления полностью отсутствуют, но при рецидиве заболевания клиника характеризуется острым воспалительным процессом.
Гнойный мастит не представляет затруднений в проведении диагностики. Для того чтобы поставить окончательный диагноз проводится лабораторная и инструментальная диагностика заболевания.
По результатам лабораторного исследования периферической крови судят о наличии воспалительного процесса в организме, на это указывает повышение скорости оседания эритроцитов и увеличение количества лейкоцитарных клеток.
При проведении ультразвукового исследования молочной железы определяется количество скопившегося гноя и его точная локализация. Под контролем УЗИ проводится биопсия содержимого гнойника для определения видовой принадлежности бактериального возбудителя.
При гнойном мастите лечение должно быть своевременным и комплексным, включая хирургическую и консервативную терапию. Консервативная методика лечения без проведения оперативного вмешательства проводится только в том случае если заболевание находится в серозной стадии без скопления гноя в железистых протоках.
Консервативное лечение должно проводиться только в первые дни заболевания не позже пяти дней. Перед тем как начать лечение с помощью лекарственных препаратов необходимо обеспечить покой для грудной железы и регулярно проводить сцеживание молока.
К основным и широко используемым лекарственным препаратам относятся:
- окситоцин 0.5 мл в/в, для снижения выработки молока грудными железами;
- раствор платифилина 2% в/м или диклофенака 5 мл для купирования болевого синдрома;
- раствор трипсина или химотрипсина 10 мг в комбинации с новокаином 0.5% для ретроммамарной блокады;
- раствор цефтриаксона 1.0 на 10.0 натрия хлорида внутривенно струйно, с целью устранения бактериального возбудителя.
Для улучшения фармакокинетических свойств лекарственных препаратов и улучшения общей микроциркуляции в организме женщины используются физиотерапевтические процедуры, которые включают:
- воздействие ультразвукового излучения на место повреждения;
- фоноферез с добавлением ферментативных препаратов;
- воздействие рентгеновских лучей.
При полном отсутствии положительной динамики больной показано проведение оперативного вмешательства.
Хирургическая методика лечения гнойного заболевания считается наиболее быстрой и эффективной, это связано с массивным скоплением гноя в железистой ткани. При гнойном мастите операция может проводиться в виде пункционного прокола полости абсцесса с последующим отсасыванием гнойного содержимого.
При наличии множества гнойничков или абсцесса большого размера хирург производит несколько разрезов на протяжении воспалительного очага, выделяет гной из раны, промывает полость абсцесса антисептическими растворами и устанавливает пассивный дренаж для оттока остатков гноя.
Осложнения могут развиваться как в послеоперационный период, так и вследствие неправильного или неэффективного консервативного лечения.
К осложнениям гнойного мастита относятся:
- флегмона и гангрена железистых структур молочной железы;
- образование свища;
- повышенный риск рецидива заболевания вследствие послеоперационного рубцевания выводных протоков;
- анатомический дефект;
- общее заражение крови.
Профилактика воспалительных и гнойных заболеваний молочной железы подразумевает проведение таких мероприятий:
- Придерживаться правильного режима питания со специально подобранным суточным рационом.
- Проводить гигиенические мероприятия по уходу за молочной железой особенно в период лактации.
- Внимательно ознакомиться с правилами грудного вскармливания.
- Избегать травматического воздействия.
- После каждого кормления проводить механическое сцеживание молока.
Каждой женщине необходимо проводить самостоятельный осмотр молочных желез, проводить прощупывание молочных желез и региональных лимфатических узлов. Процедура самообследования проводится путем прощупывания грудных желез круговыми движениями. При обнаружении участка уплотнения или болезненности необходимо обратиться за медицинской помощью.
Мастит — это инфекционное воспаление молочной железы. Бывает серозным, инфильтративным, гнойным и абсцедирующим. В 95% случаев мастит протекает остро. В 90% случаев мастит встречается у женщин во время грудного вскармливания — лактационный мастит.
По статистике мастит развивается у 7% кормящих женщин; в 80% случаев заболевают первородящие из-за отсутствия опыта кормления и сцеживания. Мастит также встречается у новорожденных — грудница новорожденных.
Мастит груди вызывают бактерии, как правило, стафилококк, гораздо реже стрептококк и другие возбудители. Инфекция попадает в молочную железу через поврежденный сосок (чаще всего через трещину соска) и проникает внутрь железы через молочные ходы и лимфатические сосуды.
У кормящих матерей развитию мастита способствует продолжительное нарушение оттока молока (лактостаз) — при застое молока создаются благоприятные условия для размножения бактерий В месте скопления и размножения бактерий формируется инфильтрат, который может нагноиться.
Гнойный мастит в четверти случаев трансформируемся в абсцесс, флегмону и даже гангрену.
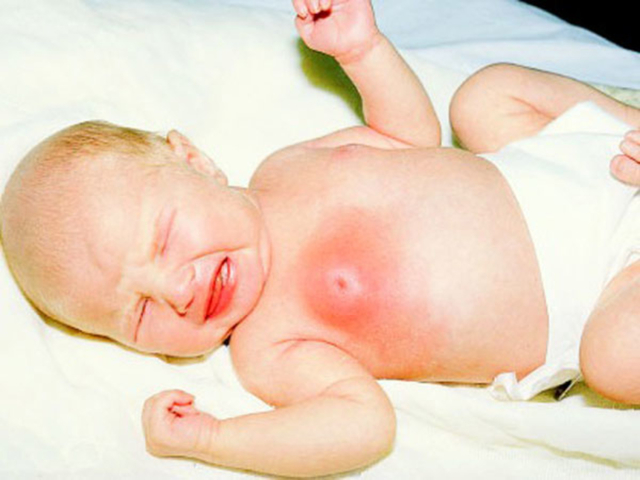
Грудницу новорожденных вызывают гормоны, стимулирующие выработку молока (лактогенные гормоны), которые попадают в организм младенца с молоком матери.
Симптомы мастита: болезненность, припухлость, уплотнение (нагрубание), молочной железы, чувство тяжести и распирания в месте болезни, местное повышение температуры, покраснение и уплотнение кожи над воспалением. При нагноении происходит размягчения воспалительного инфильтрата в молочной железе, появляются общие признаки интоксикации: повышение температуры тела, слабость, озноб.
Мастит диагностирует и лечит семейный врач, маммолог, хирург. В подавляющем большинстве случаев достаточно осмотра и ощупывания (пальпации) молочной железы. В сомнительных случаях назначают УЗИ и рентгенологическое исследование — маммографию.
Лечение мастита зависит от вызвавших его причин. У кормящих матерей на стадии формирования инфильтрата полезно прикладывать к груди холод между кормлениями.
При формировании инфильтрата и угрозе нагноения применяют антибиотики. При гнойном и абсцедирующем мастите требуется вскрытие очага.
Грудное вскармливание ребенка при гнойном мастите прекращают до полного очищения очага, чтобы исключить попадание гноя в организм ребенка.
Профилактика мастита сводится к правильному кормлению грудью. Следует помнить, что ребенка нужно кормить по его требованию, а не по часам. Нельзя искусственно ограничивать длительность кормлений, чтобы не провоцировать застой молока в груди.
При формировании застоя необходимо сцеживать молоко с помощью молокоотсоса. Во избежание трещин сосков требуется правильное прикладывание ребенка к груди — важно следить, чтобы ротик ребенка полностью захватывал сосок вместе с ареолой.
От женщины требуется соблюдать личную гигиену и ежедневно мыть грудь и соски (мыть соски с мылом перед кормлением нельзя).
При грудном вскармливании мастит возникает из-за:
- застоя молока вследствие ограничения частоты и длительности кормления;
- избыточной лактации, если женщина не сцеживает остатки молока с помощью молокоотсоса;
- вялого сосания ребенка, ринита у малыша, пр.;
- трещины соска по причине неправильного прикладывания ребенка к груди (ротик ребенка не захватывает весь сосок);
- несоблюдения женщиной правил личной гигиены;
- ослабленный организм кормящей мамы в результате сниженного иммунитета и хронических заболеваний (ангина, бронхит, фарингит, синусит, пневмония, цистит, пиелонефрит, хламидиоз, гонорея, уреаплазма, сифилис, коли-инфекция, пр.).
Мастит новорожденного (грудница новорожденного) возникает вследствие попадания лактогенных гормонов в организм младенца с молоком матери.
По характеру воспаления мастит бывает:
- серозный — характеризуется скоплением воспалительной негнойной жидкости;
- инфильтративный — в месте воспаления формируется уплотнение. Инфильтративный мастит — развитие серозного мастита;
- гнойный — серозное воспаление сменяется гнойным; инфильтрат в молочной железе размягчается;
- абсцедирующий мастит, флегмонозный мастит, гангренозный мастит — следствие прогрессирования гнойного мастита.
При серозном мастите пациентки жалуется на неприятные ощущения и боли в молочной железе, чувство тяжести и распирания.
При инфильтративном мастите молочная железа уплотняется (нагрубает); инфильтрат можно обнаружить при пальпации железы. Кормление и сцеживание болезненно.
При гнойном мастите инфильтрат размягчается; теперь при легком толчке молочной железы ощущается колебание жидкости (флуктуация). Кожа над местом воспаления краснеет и уплотняется; отмечается местное повышение температуры. Кормление и сцеживание резко болезненно. В молоке определяются примеси гноя и крови.
При абсцедирующем, флегмонозном и гангренозном мастите помимо вышеперечисленных клинических признаков появляются симптомы общей интоксикации: резкая слабость, лихорадка до 39-40 градусов, озноб, потливость, пр.
Грудница новорожденного бывает у младенцев обоих полов. Проявляется в виде набухания молочных желез и выделений из соска при надавливании. Как правило, грудница новорожденного самостоятельно проходит за 3-5 дней. При нагноении требуется оперативное вмешательство.
Мастит диагностирует семейный врач, маммолог, хирург. Врач осматривает и пальпирует грудь, выявляет уплотнение или флуктуацию в месте болезни.
В сомнительных ситуациях врач назначает УЗИ молочной железы и маммографию; крайне редко прибегают к пункции молочной железы (тонкоигольная биопсия под контролем УЗИ).
В общем анализе крови определяют повышенное содержание лейкоцитов со сдвигом лейкоцитарной формулы влево, ускоренное СОЭ, пр.
В первую очередь нормализуют отток молока, чтобы ликвидировать его застой — сцеживают молоко с помощью молокоотсоса или вручную. При резко увеличенной лактации, а также при локализации мастита непосредственно под соском назначают препараты, подавляющие выработку молока.
При серозном мастите рекомендуют средства народной медицины, в частности, прикладывание холода к груди между кормлениями (лед, завернутый в салфтку или холодные примочки). Также применяют компрессы из морской и поваренной соли. Рецепт простой: кипяченую воду остужают до 50 градусов; в 1 стакан воды добавляют 1 столовую ложку соли.
При прогрессировании мастита (трансформации серозного мастита в инфильтративный) и угрозе гнойного мастита назначают антибиотики широкого спектра действия. Антибактериальная терапия особенно актуальна при гнойном мастите и абсцедирующем мастите.
При гнойном и, тем более, абсцедирующем мастите ребенка отлучают от груди, поскольку попадание в его организм гноя и антибиотиков вместе с молоком матери вызывает дисбактериоз. Однако на этот счет существуют разные мнения — некоторые врачи считают, что при гнойном мастите кормить ребенка грудью можно. Следует обсудить вопрос кормления с лечащим врачом.
При гнойном и абсцедирующем мастите проводят хирургическое вмешательство — вскрывают и дренируют гнойник. При нарастании общей интоксикации (лихорадка, озноб, слабость, потливость, пр.) проводят внутривенные инфузии солевых растворов.
Как правило, серозный мастит проходит за 3-4 дня; инфильтративный — за одну неделю. При гнойном мастите возврат к кормлению ребенка возможен после очищения операционной раны.
- организуйте правильное грудное вскармливание: ребенок должен питаться по его желанию, а не по часам. Также не следует ограничивать длительность кормления;
- при избытке молока или при вялом сосании сцеживайте излишки молока с помощью молокоотсоса;
- для предупреждения трещин соска следите, чтобы ребенок полностью захватывал сосок ротиком вместе с ареолой;
- тщательно соблюдайте правила личной гигиены: мойте руки перед кормлением; ежедневно принимайте душ, ежедневно меняйте бюстгальтер; при необходимости используйте впитывающие прокладки. Увлажняйте соски и кожу груди кремами, например, Пуреланом. Мыть грудь мылом перед кормлением не следует.
- Покраснение снизу левой груди и боль при претрагиванее, высокая температура и озноб был сутки. Потом не было, но появился комок и при ручном сцеживание вместе с молоком выходит чуть желтковая и густая жидкость. Врачи не работают из за праздников. Чем спасаться? Ребенок на грудном вскармливании.
- Здравствуйте, ребенку 1 месяц. Ареола на одной груди очень твердая, при кормлении не становится мягкой. Подмышкой увеличенный лимфоузел. Температура в локтевом сгибе 37,4.
Воспаление молочных желез чаще возникает в первые 3 месяца после рождения. Однако и в последующее время вероятность мастита, хоть и несколько снижается, но все-таки представляет постоянную угрозу.
Как не пропустить первые симптомы мастита у кормящей матери, что делать и какое лечение может назначить врач? На все эти вопросы должна знать ответ каждая ответственная мать, желающая сохранить собственное здоровье и обезопасить своего малыша от негативного воздействия.
Заболевание мастит — это воспаление долек молочных желез вследствие попадания в млечные протоки инфекции (смотрите фото). Воспалительный процесс в груди кормящей женщины называется лактационным маститом. Процесс возникновения обусловлен двумя моментами: попаданием в железистые ткани инфекции и воздействие провоцирующего фактора.
Мастит при отсутствии своевременного лечения проходит несколько стадий со все более тяжелыми симптомами. Это заболевание — серьезная угроза здоровью женщины и может вызвать негативно отражается на ребенке, если его продолжают кормить больной грудью.
В 90% случаев воспалительную патологию вызывает золотистый стафилококк, Однако группа «виновных» в мастите микроорганизмов намного больше — в нее входят и стрептококки, и грибы, и даже кишечная палочка. Инфекция попадает в молочные железы из внешней среды, с током крови, по лимфатической системе.
Так как кровоснабжение груди достаточно развито у кормящей матери, нередко воспаление охватывает обширные участки молочной железы, захватывая сразу несколько ее долей. Причины возникновения мастита:
- Попадание инфекции через трещинки на сосках;
- Инфицирование бактериями, попавшими в железу с кровью или лимфой из очагов хронической инфекции — кариесных зубов, хронического тонзиллита, цистита и т. д.
Однако необходим и дополнительный стимул для развития инфекции в груди. И чаще всего, в 95% случаев, толчком к развитию лактационного мастита служит лактостаз, оставшийся без лечения на протяжении 3-4 дней.
К факторам, способствующим возникновению послеродового мастита, относят:
- первые роды — молочные железы и их млечные протоки недостаточно подготовлены к режиму грудного вскармливания;
- период отказа от грудного вскармливания;
- сниженный иммунитет — наблюдается практически у всех женщин в послеродовом периоде;
- переохлаждение;
- кистозные образования, опухоли груди;
- мастопатия в анамнезе;
- недостаточная гигиена молочных желез;
- все ситуации, провоцирующие лактостаз, — недостаточное опорожнение молочных долек, неправильная тактика грудного вскармливания, сдавление желез и т. д.
Стадии мастита
По своему развитию мастит — следующий этап нелеченного застоя молока в железах. При дальнейшем развитии воспаление проходит следующие стадии:
- серозная (неинфицированный мастит)— проявляется усугубившимися симптомами лактостаза, однако инфекция пока не размножается;
- инфильтративная — наступает спустя 1-2 дня, характеризуется формированием уплотнений, в диаметре достигающих 2-3 см;
- гнойная — бурное размножение инфекции, нагноение инфильтратов сопровождается сильнейшей интоксикацией и тяжелым состоянием женщины;
- абсцедирующая — формирование гнойных полостей.
Все фазы воспаления протекают стремительно с быстрым нарастанием тяжести симптомов.
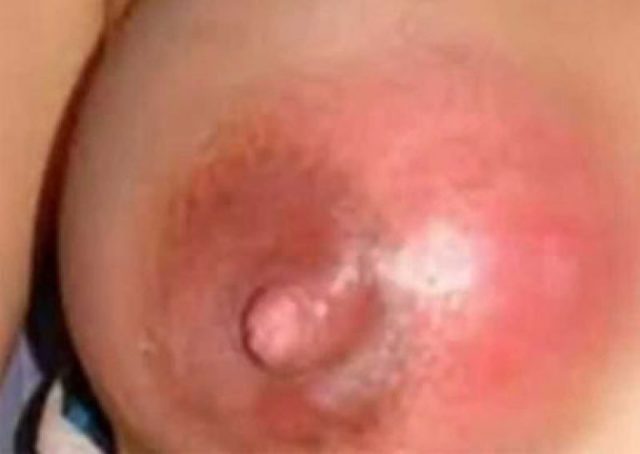
- Снижение лактации — очень важный признак, разделяющий лактостаз и начинающийся мастит;
- Боль в груди, не исчезающая после сцеживания;
- Температура от 38ºС, причем в подмышечной впадине на пораженной стороне несколько выше;
- Покраснение кожи.
Симптомы, характерные для инфильтративного мастита:
- Гриппозное состояние — озноб, мышечные боли, скачки температуры от 37-39ºС;
- Болезненные увеличенные подмышечные лимфоузлы;
- тяжесть в груди, ноющие боли;
- Четкое прощупывание зон уплотнения;
- Недостаточное отхождение молока даже при попытке сцеживания.
Лактационный мастит в гнойной стадии имеет следующие признаки:
- Выраженный отек пораженных тканей, постоянная сильная болезненность;
- Гипертермия до 40ºС, тяжелое лихорадочное состояние;
- Изменение кожи над пораженным участком — багровый или синюшный цвет;
- Сцеживаемое молоко имеет примесь гноя.
При обращении ко врачу могут выявиться следующие признаки воспаления:
- анализ крови — лейкоцитоз, высокое СОЭ (начиная с серозной стадии);
- УЗИ — фиксация гнойных полостей.
Радикальность лечебной тактики напрямую зависит от сроков обращения к гинекологу/маммологу и стадии развития воспаления. Если женщина вовремя заподозрила у себя мастит и обратилась в клинику в первые 2 суток, вероятнее всего ее лечение ограничится консервативными мерами.
Терапия мастита
- Жаропонижающие средства — Парацетамол безвреден для малыша (кормление на серозной стадии не прекращается);
- Спазмолитики — Но-шпа, при отказе от грудного вскармливания можно принимать более сильные обезболивающие средства;
- Улучшение оттока молока — Окситоцин каплями внутрь или в/м инъекции;
- Обработка трещин сосков Бепантеном, Перуланом;
- Антибиотики — при затяжном течении, курс до 10 дней с одновременным угнетением лактации.
Хирургическое лечение
Если на протяжении 2 дней антибиотикотерапии не наблюдается динамики, прибегают к хирургическому вмешательству. Нагноившиеся очаги иссекают с сохранением здоровых тканей, нередко возникает необходимость установки дренажа.
Объем хирургического вмешательства тем масштабнее, чем большая площадь повреждения молочной железы.
Стоит понимать, что самостоятельное лечение мастита дома чревато дальнейшим развитием воспаления и представляет угрозу и для матери, и для малыша.
Часто применяемые без назначения врача Амоксициллин, Пенициллин абсолютно не действуют на золотистый стафилококк. Эффективными препаратами при маститах считаются Ципрофлоксацин, Цефалексин, Амоксиклав.
Правила лечения мастита в домашних условиях:
- Не надейтесь вылечить затянувшийся мастит (отсутствие улучшение в первые 2-3 дня) без антибиотиков. Препараты назначает только лечащий врач.
- Регулярно проводится бережный массаж груди без излишнего усердствования и сдавления. Режим проведения — каждые 2 часа, даже в ночное время.
- Никакие домашние средства — прикладывание капустных листьев, примочки с медом и каланхоэ, компрессы с маслом — не смогут уничтожить развивающуюся в железах инфекцию. Народные рецепты могут лишь облегчить боль.
- Никаких тепловых процедур — прогреваний, спиртовых компрессов и т. д. Тепло лишь увеличит отек, а усиление кровообращения за счет согревания спровоцирует дальнейшее распространение инфекции.
Кормление грудью при мастите (в том числе и на пораженной стороне) продолжается на начальной стадии воспаления. В этот период необходимо максимально опорожнять молочные железы. После каждого кормления проводится сцеживание остатков и прикладывание холода на 15 мин.
Назначение антибиотиков — повод временно отлучить малыша от груди и перевести на вскармливание детскими смесями. Практически все антибиотики, поступающие в кровь, оказываются и в грудном молоке. Их попадание в организм малыша может вызвать непредсказуемую реакцию — от аллергической сыпи и дисбактериоза до шокового состояния.
Когда можно снова вернуться к грудному вскармливанию — определяет лечащий врач с учетом прогресса лечения и периода вывода антибактериальных препаратов из организма матери во избежание попадания к ребенку с молоком.
Во избежание заболевания маститом и его лечения кормящим матерям в послеродовом периоде следует соблюдать:
- Гигиена груди — мытье перед каждым кормлением и обтирание холщовым полотенцем для профилактики образования трещин.
- Исключение или, как минимум, своевременное устранение лактостаза — соответствующий режим кормления, правильное прикладывание новорожденного к груди.
- Исключение сдавлений и травм — несжимающий грудь бюстгальтер, сон на спине или боку.
- Полноценный сон, богатое витаминами питание, рациональный питьевой режим.
- Поддержка иммунитета — лечение хронических очагов инфекций.
- Избегание эмоциональны реакций на стрессовые ситуации.
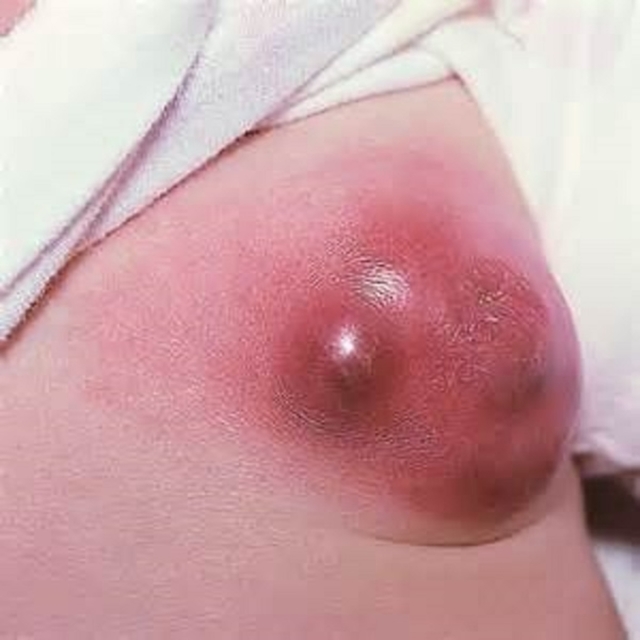
Локальное скопление гноя в тканях грудной железы называется абсцессом.
Любая женщина, которая заботится о своем здоровье, должна знать об этом заболевании больше подробностей, несмотря на то, что встречается оно не слишком часто. Причиной возникновения абсцесса являются воспалительные процессы, происходящие в молочной железе, то есть, он считается вторичным проявлением недуга.
Обычно заболеванию способствует микробная инфекция, попавшая в молочную железу через сосок.
Это возможно при трещинах на околососковой зоне или на самом соске, которые нередко имеют место у женщины, только начавшей грудное вскармливание.
Такая ситуация наблюдается у молодых матерей, не имеющих опыта в кормлении грудью и чей сосок еще не успел приспособиться к постоянным внешним раздражителям.
Второй причиной микробного заражения медики называют застой молока в груди, когда ребенок не полностью ее отсасывает. И, наконец, занести инфекцию через трещины может сама женщина, пренебрегающая правилами личной гигиены.
Вероятность возникновения абсцесса лежит еще через:
- Воспаления (мастит и другие), играющие роль провоцирующего фактора.
- Обструкцию млечных каналов, приводящую к появлению кист и инфицированию. Как результат – абсцесс молочной железы.
Среди возбудителей заболевания лидирующие позиции занимают стафилококки и стрептококки. Встречается комбинированная атака кишечной палочки со стафилококковой инфекцией.
Абсцесс молочной железы в большинстве случаев начинается с повышения температуры тела.
Такие симптомы, как лихорадка, болезненность пораженной железы, становятся настолько выраженными, что это служит причиной для прекращения кормления ребенка грудью.
Уплотнение и отек близлежащих участков переходит в воспалительный процесс, охватывающий практически всю молочную железу. Краснота кожных покровов становится очень заметной, и под ними формируется гнойник.
Заболеванию свойственно протекать в нескольких формах патологического характера:
- Субареолярная (поверхностная) форма абсцесса. Гнойник образовывается в подкожной клетчатке околососковой зоны.
- Интрамаммарная форма. Абсцессу предшествует застойный мастит. Патологический процесс характеризуется формированием участков некроза, при тяжелом течении болезни гнойники прорываются наружу с вытеканием содержимого.
- Ретромаммарная форма. Гнойник появляется на заднем участке железы. Подобная ситуация также может закончиться самостоятельным прорывом.
Все перечисленные формы заболевания проходят на фоне повышенной температуры, которая снижается после вскрытия гнойника.
Обширные поражения или разрезы иногда чреваты сморщиванием в области рубца, какой-то части или всей грудной железы. Существует вероятность образования труднозаживаемых свищей, из которых может выделяться молоко или гной.
Учитывая характерные симптомы заболевания, диагностика абсцесса не связана со сложностями. Специалист без труда распознает недуг и назначает комплекс лечебных мероприятий. Иногда встречаются длительно протекающие или неподдающиеся традиционному лечению гнойники. Они требуют проведения особых мероприятий, позволяющих отличить абсцесс от доброкачественных опухолей или онкологии.
- Для правильного диагноза врач использует данные гистологического анализа, симптомов заболевания и лабораторные исследования.
- В анализе крови выявляется повышенное содержание лейкоцитов и ускоренная СОЭ, что говорит о наличии в организме воспалительного процесса.
- Бактериологический посев выделений из соска свидетельствует о присутствии патогенной микрофлоры.
- В анализе мочи обнаружена лейкоцитурия и повышенное содержание белка.
Прощупывая пораженный участок молочной железы, доктор обнаруживает выпуклое образование округлой формы с явным жидким содержимым. Больная грудь несколько увеличена в объеме, при пальпации резко болезненна.
При УЗИ обследовании молочной железы определяется гипоэхогенный очаг – причина заболевания. Благодаря современной аппаратуре, устанавливается точное расположение и размер абсцесса. Специалист имеет возможность взять контрольную пункцию из гнойника и провести ее исследование на наличие возбудителя.
Лечение острой формы заболевания заключается в хирургической операции, причем проводить ее нужно в срочном порядке. При не затягивании процедуры, неотлагательном вскрытии, очистке и последующем промывании раны через дренаж, гарантируется сбережение полноценной работы органа в будущем.
Кроме того, лечение патологии предусматривает назначение антибиотиков цефалоспоринового и фторхинолонового ряда. Хорошо проявили себя аминогликозиды (амикацин, тобрамицин, канамицин).
Терапия направлена на предотвращение повторного воспалительного процесса и избавление от маститов, кист, трещин сосков. Назначаются иммуномодуляторы и внутривенное введение дезинтоксикаторов.
Болевой синдром помогают снять болеутоляющие средства, отпускаемые в аптеке без рецепта врача (анальгин, нурофен и другие).
При лечении больной железы у кормящей женщины ее предупреждают о невозможности прикладывания к груди ребенка. Это связано с накоплением лекарств в грудном молоке, которые вредны для здоровья младенца.
После затухания острого процесса и нормализации температуры переходят к физиопроцедурам и лечебному массажу.
Для недопущения развития абсцесса молочной железы специалисты рекомендуют не забывать о правилах личной гигиены и следовать им с особой тщательностью. К таковым относятся:
- Мытье рук под струей теплой проточной воды с применением специальных моющих средств. Процедура проводится перед каждым кормлением ребенка и сцеживанием.
- Грудные железы ежедневно омываются теплой водой, при этом используется детское мыло, которым намыливается вся область груди, исключая околососочные зоны.
- Бюстгальтер необходимо каждый день менять на свеже постиранный.
- Устраивать молочным железам воздушные ванны, для чего оставлять их открытыми на некоторое время.
- Появившиеся трещины смазывать персиковым или облепиховым маслом, масляным раствором витамина А, мазью Бепантен или другими, которые предложит фармацевт в аптеке.
- Прокладки для груди у кормящих женщин нужно своевременно заменять на новые.
- Во избежание травмы сосков грудь у ребенка не отнимать насильно, а ждать, пока он сам ее не выпустит изо рта. Можно слегка потянуть грудь на себя и осторожно, помогая себе пальцем, приоткрыть малышу ротик и вытянуть грудь.
- Чтобы молоко не застаивалось в молочных железах, его нужно систематически сцеживать в специально отведенную посуду. Руки при этом должны быть тщательно вымыты.
- Переохлаждения и травмы груди могут стать причиной возникновения абсцесса. Необходимо следить за своим здоровьем и стараться предотвращать подобные неприятности.
- Не допускать перехода воспалительных процессов, возникающих в молочной железе, в хроническую форму, а вовремя лечить их.
При кормлении грудью могут возникать сложности с образованием уплотнений в груди и застоев молока. При неверном прикладывании, редких кормлениях и проблемах со сцеживанием, подобные сложности могут грозить серьезным осложнением – может развиваться мастит у кормящей мамы.
Маститом называют воспаление тканей молочной железы, при грудном вскармливании он возникает в результате застоя в протоках молока с присоединением инфекции. Такой мастит принято называть лактационным маститом, и встречается он примерно у 3-5% кормящих женщин.
Как начинается мастит у кормящей мамы? Обычно он формируется на фоне имеющегося лактостаза (застой молока в груди с формированием уплотнения).
Изначально мастит начинается как неинфекционное, асептическое воспаление, но может быстро переходить в гнойный процесс из-за проникновения в ткани железы микробов с кожи соска.
Зачастую, маститы при грудном вскармливании возникают в результате следующих причин:
- Длительно существующие лактостазы, застои молока в протоках. Они формируются из-за редких кормлений, режимных кормлений, ослабленности ребенка, из-за чего он не может полноценно опорожнить грудь, а также кормлений в одной позе, когда опорожняются не все доли груди. Лактостаз может и не приводить к маститу, если он будет быстро устранен. Но, при присоединении к застою молока инфекции, будет развиваться гнойный мастит.
- Сниженный иммунитет, на фоне которого может развиваться любая из инфекций.
- Трещины сосков в результате неправильного прикладывания к груди. Через трещины легче и быстрее проникает инфекция внутрь молочной железы.
- Ношение тесного белья со сдавлением протоков и застоем молока.
- Травматизация груди, случайный ее ушиб или сдавление, гематома.
- Инфекции в организме матери с разносом микробных агентов, в том числе и в ткани груди. Это могут быть кариозные полости, гаймориты, тонзиллиты и т.д.
Мастит в своем развитии проходит несколько последовательных стадий. В первую, серозную (асептическую) стадию возникают такие симптомы, как повышение температуры в локтевом сгибе, ознобы, боли в груди с покраснением кожи в области застоя молока.
Данная стадия формируется в результате воспаления из-за растяжения и отека протоков застоявшимся молоком. Пока нет инфицирования микробами, необходимо прилагать все усилия по устранению воспаления.
Важно кормить ребенка грудью как можно чаще, чтобы малыш активно рассасывал участки уплотнений и помогал оттоку молока.
При инфильтративном мастите боли возникают во время кормления, при этом формируется слабость как при простудных заболеваниях, могут увеличиваться лимфоузлы со стороны подмышки больной железы, молоко оттекает плохо, и в месте поражения формируется выраженное, отечное уплотнение.
При отсутствии адекватного лечения или неправильном лечении этой стадии присоединяется микробный компонент воспаления и происходит переход мастита в гнойный. По протокам железы из области соска в область воспаления проникают микробы, что приводит к формированию гнойного очага, что резко утяжеляет течение болезни. При этой стадии возникают:
- сильная болезненность и отечность груди
- сильный озноб с повышением температуры до 40 градусов
- кожа груди приобретает ярко-красный цвет, иногда с синюшностью
- молоко выделяется вместе с гноем.
На фоне такого течения мастита в груди может сформироваться абсцесс – полость, заполненная гнойным содержимым, требующая хирургического вмешательства.
- На фоне мастита кормление грудью и регулярное опорожнение груди является одним из методов лечения и профилактики дальнейшего распространения инфекции.
- За счет опорожнения груди происходит снятие отека и давления внутри протоков. Даже при наличии гнойного мастита кормить грудью можно.
- Гной – это смесь убитых лейкоцитами микробов, он никак не повредит здоровью ребенка и не опасен для него. Только на фоне дренирования и лечения абсцесса груди временно могут быть прекращены кормления этой грудью, тогда молоко нужно будет сцеживать.
При развитии первых же признаков болезни, нужно обратиться к врачу или хотя бы к консультанту по грудному вскармливанию. Они по данным клиники определятся, как лечить мастит у кормящей мамы.
Прежде всего, нужно обеспечить полноценное опорожнение груди – при помощи частых кормлений, а если малыш не справляется, нужно дополнительно сцеживаться руками или молокоотсосом.
Это поможет в устранении застоев и сохранении лактации на будущее.
Что делать при мастите у кормящих мам в первую очередь? Соблюдать спокойствие, обеспечить себе щадящий режим и не мять железу, лишний раз не травмируя грудь.
- Если поднимается температура при мастите у кормящей мамы, необходимо применение обычных жаропонижающих, разрешенных при грудном вскармливании – парацетамола или ибупрофена.
- Они помогают снизить температуру и уменьшают воспаление. Помимо жаропонижающих, есть и другие методы, как сбить температуру при мастите кормящей маме.
- Это применение отбирания влажной губкой, легкая одежда, прохладный душ. Важно не ограничивать себя в жидкости, так как с питьем выводятся токсины и продукты воспаления.
- Ранее при простановке диагноза мастита назначались препараты для подавления лактации по типу парлодела и достинекса.
- На сегодня эти рекомендации себя не оправдали, лактацию при мастите нужно сохранять, обеспечивая кормление ребенка и полноценное опорожнение груди.
- С целью облегчения болевых ощущений можно применять мази с обезболивающими и противовоспалительными эффектами, прохладный компресс при мастите у кормящих мам.
Основными в лечении будут антибиотики при мастите для кормящей мамы.
Обычно назначаются антибиотики широкого спектра действия, совместимые с грудным вскармливанием.
Подбором антибиотиков должен заниматься врач, он же распишет курс лечения и его длительность.
Помимо антибиотиков и противовоспалительных средств будет назначаться курс физиотерапии. При наличии сформированного абсцесса необходимо будет хирургическое лечение с вскрытием абсцесса и удалением гноя с последующим дренированием раны.
Естественно, что при грудном вскармливании лучше избегать лактостазов и маститов, и правильно с самого начала организовать грудное вскармливание. Как избежать мастита при грудном вскармливании?
Важно следить за правильным прикладыванием к груди, чтобы не было трещин и застоев молока. Важно менять позы для кормления, чтобы ребенок полноценно опорожнял все доли груди. Необходимо беречь грудь от травмирования, носить удобное натуральное белье, отказаться от сна на животе, чтобы не передавливать протоки.
источник