Абсцесс легкого определяется, как некроз легочной ткани с образованием полостей, содержащих некротические остатки тканей и жидкость – продукты жизнедеятельности микробной инфекции. Формирование многочисленных мелких (менее 2 см) абсцессов иногда называют некротической пневмонией или гангреной легких.
Обе этих патологии имеют весьма сходное проявление и патогенетическую картину. Отсутствие своевременного диагноза и лечения абсцесса легких связано с неблагоприятным клиническим исходом, чаще всего – смертью пациента.
Что это такое? Основной причиной абсцесс легкого является ситуация, при которой легочная ткань полностью теряет кислород. Больные очаговой пневмонией находятся в группе риска. Гнойно-некротические процессы в легочных тканях могут возникнуть по причине попадания в полости верхних дыхательных путей инородных тел, рвотных масс. Посторонние предметы, попадая в легкие, полностью закрывают бронх, препятствуя поступлению к нему воздуха в должном количестве. Именно в таком пространстве быстро развиваются гнойники.
Абсцесс легкого может стать последствием перенесенной бронхоэктатической болезни, сниженного иммунитета. Эти причины достаточно существенные для развития заболевания и возникновения последующих рецидивов. Гнойный воспалительный процесс может возникнуть, когда в кровеносную систему попадают определенные микробы из уже существующих очагов воспаления.
Абсцесс легкого может быть вызван болезненной микрофлорой у людей, страдающих воспалением десен. Болезнетворные бактерии из полости рта попадают в дыхательные пути, что провоцирует скоротечное развитие инфекции и воспаление легочных тканей. В дальнейшем без надлежащего осмотра врача и приема лекарств некроз прогрессирует и приводит к образованию абсцесса.
Абсцесс лёгкого в острой форме по статистике чаще поражает сильный пол в возрасте 20-50 лет. Правое лёгкое, из-за его больших параметров, воспаляется чаще. При этом абсцессы возникают в разных частях органа, хотя верхняя доля лёгких подвержена болезни сильнее.
Симптомы заболевания выявляемые в 1 период:
- Боль со стороны пораженного легкого, усиливающаяся в момент глубокого вдоха и при кашле.
- Сухой кашель.
- Увеличение частоты дыхания до 30 дыхательных движений в минуту и более.
- Повышение температуры до 39 °C и выше.
- Головная боль.
- Резкое снижение аппетита.
- Тошнота.
- Общая слабость.
Симптоматика, появляющиеся во 2 период:
- Влажный кашель.
- Выделение мокроты при кашле «полным ртом».
- Зловонный запах отделяемого (если инфекционным агентом выступила гнилостная микрофлора).
- От 1000 мл и более гнойного отделяемого в сутки (чем больше полостной процесс, тем выше объем отделяемого).
- Уменьшение температуры тела и общей интоксикации.
В зависимости от хода развития болезни и возможностей рецидива принято делить абсцесс на хронический и острый.
В случае когда гной прорвало в бронхи, но при этом инфекционный процесс получилось остановить, то у человека наступает стадия выздоровления. Если же больной не обратился за медицинской помощью, то его состояние значительно ухудшается и наступают осложнения абсцесса. Они выражены в виде:
- болевого шока;
- сепсиса;
- эмпиемы плевры;
- воспалительно-некротического очага;
- пиопневмотораксе;
- легочном кровотечении.
Как правило, именно легочное кровотечение является наиболее распространенным осложнением абсцесса легкого.
Возникает в том случае, если острый процесс не завершается за 2 месяца. Этому способствуют особенности самого абсцесса – большие размеры (больше 6 см в диаметре), плохой дренаж мокроты, локализация очага в нижней части легкого; ослабление организма – нарушение в работе иммунитета, хронические заболевания и так далее; ошибки при лечении острого абсцесса – неправильно подобранный антибиотик или слишком маленькие дозы, поздно начатое или недостаточное лечение.
При хроническом абсцессе больного мучают одышка, кашель с отделением зловонной мокроты, чередование ухудшения и нормализации состояния, повышенная утомляемость, слабость, истощение, потливость. Постепенно, из-за нехватки кислорода и постоянной интоксикации организма, развивается бронхоэктазия, пневмосклероз, эмфизема легких, дыхательная недостаточность и другие осложнения. Меняется внешний вид больного – грудная клетка увеличивается в размерах, кожные покровы бледные, цианотичные, конечные фаланги пальцев утолщаются, приобретают вид «барабанных палочек».
Диагноз ставится по результатам обследования пациента. Существует несколько методов проведения обследования больного. Одним из них является пальпация больного участка. При этом обнаруживается болезненность.
- При проведении рентгена и на КТ можно увидеть образование воспалительного инфильтрата, который характеризуется гомогенным затемнением. Если абсцесс прорывается в область бронхиального дерева, то обнаруживается гнойная мокрота в большом количестве, которая имеет неприятный запах, иногда имеется примесь крови.
- Чаще всего при прорыве абсцесса наблюдается облегчение состояния пациента, температура начинает понижаться. При этом на рентгене можно увидеть, что в легких образуется просветление. Большое значение имеет состояние пациента, развитие заболевания, а также данные, которые были получены в результате лабораторных, функциональных, иммунологических и рентгенологических исследований.
- Хронический абсцесс легкого очень часто имеет схожие симптомы с гангреной легких, поэтому различить их бывает достаточно сложно. Поэтому чаще всего диагноз ставится после проведения рентгенологического обследования. Большое значение имеет проведение КТ, которая позволяет определить степень поражения легочной ткани. Кроме того, при подозрении на полостные формы онкологии, необходимо пройти пункционную биопсию.
Абсцесс правого легкого нередко напоминает туберкулез.
В таком случае для уточнения необходимо сдать мокроту на посев палочки, а также иммунологическое обследование. Существуют похожие симптомы с эмфиземой и пневмотораксом, нагноившимися легочными кистами.
При возникновении абсцесса легкого начало лечения зависит от его причины, характера течения (острый, хронический), микроорганизма-возбудителя и его чувствительности к антибиотикам, наличия сопутствующих легочных заболеваний.
- Стандартно лечение начинают с назначения пенициллина по 500000—1000000 ЕД лучше внутривенно 6—8 раз в день (до 8000000—10000000 ЕД в сутки). При отсутствии эффекта после определения чувствительности бактериальной флоры к антибиотикам назначают наиболее эффективный препарат. Лечебный эффект могут дать морфоциклин, эритромицин, метициллин, левомицетин, сигмамицин, олеадомицин и другие антибиотики.
- Весьма эффективной бывает бронхоскопия с отсасыванием гнойного содержимого абсцесса и последующим введением в полость антибиотика, подобранного согласно антибиотикограмме. При этом пенициллин вводят по 300 000—800 000 ЕД каждые 2—3 дня (всего 15 введений), стрептомицин — по 500000 ЕД.
- Нередко бывает высокоэффективной комбинация антибиотиков с сульфаниламидами (сульфадиметоксин по 1 г в день, норсульфазол или сульфадимезин — по 1 г 6—8 раз в день). Назначают отхаркивающие средства. Большое значение имеет обеспечение дренажа, для чего больному (в зависимости от локализации абсцесса) придают определенное положение.
- При множественных двусторонних или центрально расположенных абсцессах, а также абсцессах, осложненных кровотечением, наряду с другими методами лечения применяют инфузию антибиотиков в легочную артерию. В качестве основы для приготовления смеси лекарственных препаратов обычно используют раствор хлорида натрия (1 л), в котором растворяют суточную дозу одного из антибиотиков, 5000—10000 ЕД гепарина, 1000 мг витамина С, 25— 30 мг гидрокортизона. Раствор вводят капельно непрерывно со скоростью 12—15 капель в минуту.
- Необходима общеукрепляющая терапия: повторные переливания крови (по 100—200 мл каждые 4—5 дней), витамины А, С, О и группы В, высококалорийная диета (3000—4000 калорий) с высоким содержанием белка.
Если в течение 1 1/2 — 2 мес консервативная терапия не дает эффекта, больного направляют на операцию.
Хирургическое лечение абсцесса легкого осуществляется несколькими методами:
- Путем дренирования абсцесса (торакоцентез, торакотомия и пневмотомия).
- С помощью резекции легкого.
Оно направлено на быстрое и максимально полное удаление гноя и омертвевших участков ткани легкого.
Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей.
Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
источник
Абсцесс легкого — неспецифическое воспаление легочной ткани, сопровождающееся ее расплавлением в виде ограниченного очага и образованием одной или нескольких гнойно-некротических полостей.
Абсцесс легкого представляет собой некротизирующую инфекцию, характеризующуюся локализованным скоплением гноя. Абсцесс почти всегда вызывается аспирацией секрета полости рта пациентами с нарушенным сознанием. Симптомы абсцесса легкого — персистирующий кашель, лихорадка, потливость и потеря массы тела. Диагностика абсцесса легкого основана на анамнезе, физикальном обследовании и рентгенографии грудной клетки. Лечение абсцесса легкого обычно проводится клиндамицином или комбинацией бета-лактамных антибиотиков с ингибиторами бета-лактамаз.
У 10-15 % больных возможен переход процесса в хронический абсцесс, о чем можно говорить не ранее 2 мес. от начала заболевания.

Большинство абсцессов легкого развивается после аспирации секрета полости рта пациентами с гингивитом или плохой гигиеной полости рта, которые находятся в бессознательном состоянии или в состоянии притуплённого сознания в результате приема алкоголя, запрещенных препаратов, наркоза, седативных средств или опиоидов. Пациенты преклонного возраста и пациенты, не способные обеспечивать удаление секрета полости рта, часто из-за поражения нервной системы, находятся в группе риска. Абсцесс легкого реже осложняет некротизирующую пневмонию, которая может развиться вследствие гематогенного обсеменения легких септическими эмболами при внутривенном применении наркотиков или гнойной тромбоэмболии. В отличие от аспирации, эти состояния обычно вызывают множественные, а не единичные абсцессы легкого.
Наиболее частыми возбудителями являются анаэробные бактерии, но около половины всех случаев вызываются смесью анаэробных и аэробных микроорганизмов. Наиболее частыми аэробными болезнетворными микроорганизмами являются стрептококки. Иммунодефицитные пациенты с абсцессом легкого с большей вероятностью будут иметь инфекцию, вызванную Nocardia, микобактериями или грибами. Жители развивающихся стран подвергаются риску абсцесса вследствие микобактерии туберкулеза, амебной инвазии (Entamoeba histolytica), парагонимиаза или Burkholderia pseudomallei.
Внедрение этих болезнетворных организмов в легкие первоначально приводит к развитию воспаления, которое приводит к некрозу ткани и затем к формированию абсцесса. Наиболее часто абсцессы прорываются в бронх, и их содержимое откашливается, оставляя заполненную воздухом и жидкостью полость. Приблизительно в трети случаев прямое или непрямое распространение (через бронхоплевральную фистулу) в плевральную полость приводит к эмпиеме. Легочные полостные поражения не всегда являются абсцессами.
- Грамотрицательные бациллы
- Fusobacterium sp.
- Prevotella sp.
- Bactero >Аэробные бактерии
- Грамположительные кокки
- Streptococcus milleri и другие стрептококки
- Staphylococcus aureus
- Грамотрицательные бациллы
- Klebsiella pneumoniae
- Pseudomonas aeruginosa
- Burkholderia pseudomallei
- Грамположительные бациллы
- Nocardia
- Микобактерии
- Mycobacterium tuberculosis
- Mycobacterium avium-cellulare
- Mycobacterium kansasii
- Грибы
- Гистоплазмоз
- Аспергиллез
- Бластомикоз
- Кокцидиомикоз
- Криптококковая инфекция
- Мукормикоз
- Споротрихоз
- Инфекция Pneumocystis jiroveci (прежде P. carinii)
- Паразиты
- Парагонимиаз
- Эхинококкоз
- Амебиаз
- Бронхоэктазы
- Рак легкого
- Булла с уровнем жидкости
- Легочная секвестрация
- Легочная эмболия
- Гранулематоз Вегенера
- Узелок узлового силикоза с центральным некрозом
[8], [9], [10], [11], [12], [13]
До прорыва гноя в бронх характерны: высокая температура тела, ознобы, проливные поты, сухой кашель с болями в груди на стороне поражения, затрудненное дыхание или одышка в связи с невозможностью глубокого вдоха или рано возникающей дыхательной недостаточностью. При перкуссии легких — интенсивное укорочение звука над очагом поражения, аускультативно — дыхание ослабленное с жестким оттенком, иногда бронхиальное. Характерные симптомы абсцесса легкого обнаруживаются в типичных случаях при осмотре. Отмечаются бледность кожи, иногда цианотичный румянец на лице, больше выраженный на стороне поражения. Больной занимает вынужденное положение (чаще на «больной» стороне). Пульс учащенный, иногда аритмичный. Артериальное давление часто имеет тенденцию к снижению, при крайне тяжелом течении возможно развитие бактериемического шока с резким падением артериального давления. Тоны сердца приглушены.
После прорыва в бронх: приступ кашля с выделением большого количества мокроты (100-500 мл), гнойной, часто зловонной. При хорошем дренировании абсцесса самочувствие улучшается, температура тела снижается, при перкуссии легких — над очагом поражения звук укорочен, реже — тимпанический оттенок за счет наличия воздуха в полости, аускультативно — мелкопузырчатые хрипы; в течение 6-8 нед. симптомы абсцесса легкого исчезают. При плохом дренировании температура тела остается высокой, ознобы, поты, кашель с плохим отделением зловонной мокроты, одышка, симптомы интоксикации, потеря аппетита, утолщение концевых фаланг в виде «барабанных палочек» и ногтей в виде «часовых стекол».
При благоприятном варианте течения после спонтанного прорыва гнойника в бронх инфекционный процесс быстро купируется, и наступает выздоровление. При неблагоприятном течении отсутствует тенденция к очищению воспалительно-некротического очага, и появляются различные осложнения: пиопневмоторакс, эмпиема плевры, респираторный дистресс-синдром (симптоматика описана в соответствующих главах), бактериемический (инфекционно-токсический) шок, сепсис, легочное кровотечение.
Кровотечение является частым осложнением абсцесса легкого. Оно является артериальным и обусловлено повреждением (аррозией) бронхиальных артерий. Легочное кровотечение — это выделение при кашле более 50 мл крови в сутки (выделение крови в количестве до 50 мл считается кровохарканьем). Кровопотеря в количестве от 50 до 100 мл в сутки расценивается как малая; от 100 до 500 мл — как средняя и свыше 500 мл — как обильная или тяжелая.
Клинически легочное кровотечение проявляется откашливанием мокроты с примесью пенистой алой крови. В некоторых случаях кровь может выделяться изо рта почти без кашлевых толчков. При значительной кровопотере развивается характерная симптоматика: бледность, частый пульс слабого наполнения, артериальная гипотензия. Аспирация крови может привести к тяжелой дыхательной недостаточности. Тяжелое легочное кровотечение может стать причиной летального исхода.
Абсцесс легкого подозревается на основании анамнеза, физикального обследования и рентгена грудной клетки. При анаэробной инфекции вследствие аспирации рентгенография грудной клетки классически выявляет консолидацию с единичной полостью, содержащей воздушный пузырь, и уровень жидкости в отделах легкого, поражаемых в положении пациента лежа (например, задний сегмент верхней доли или верхний сегмент нижней доли). Эта признаки помогают отличить анаэробный абсцесс от других причин полостных поражений легких, например, диффузных или эмболических поражений легких, которые могут вызвать множественные полости, или туберкулезного процесса в верхушках легких. КТ обычно не требуется, но может быть полезной, когда рентгенография предполагает кавитационное поражение или когда подозревается наличие объемного образования в легких, сдавливающего дренирующий сегментарный бронх. Анаэробные бактерии редко распознаются в культуре, так как трудно получить неконтаминированные образцы, а также потому, что в большинстве лабораторий не проводятся анализы на анаэробную флору на постоянной основе. Если мокрота гнилостная, причиной патологии, скорее всего, является анаэробная инфекция. Иногда назначается бронхоскопия для исключения злокачественного новообразования.
Когда анаэробная инфекция менее вероятна, подозревается аэробная, грибковая или микобактериальная инфекция и осуществляются попытки идентифицировать болезнетворный организм. Для этого исследуют мокроту, бронхоскопические аспираты или оба образца.
[14], [15], [16]
- Oбщий анализ крови: лейкоцитоз, палочкоядерный сдвиг, токсическая зернистость нейтрофилов, значительное увеличение СОЭ. После прорыва в бронх при хорошем дренировании — постепенное уменьшение изменений. При хроническом течении абсцесса — признаки анемии, увеличение СОЭ.
- Общий анализ мочи: умеренная альбуминурия, цилиндрурия, микрогематурия.
- Биохимический анализ крови: увеличение содержания сиаловых кислот, серомукоида, фибрина, гаптоглобина, а2- и у-глобулинов, при хроническом течении абсцесса — снижение уровня альбуминов.
- Общеклинический анализ мокроты: гнойная мокрота с неприятным запахом, при стоянии разделяется на два слоя, при микроскопии — лейкоциты в большом количестве, эластические волокна, кристаллы гематоидина, жирных кислот.
Рентгенологическое исследование: до прорыва абсцесса в бронх — инфильтрация легочной ткани, чаще в сегментах II, VI, X правого легкого, после прорыва в бронх — просветление с горизонтальным уровнем жидкости.
- Общий анализ крови, мочи, кала.
- Общеклиническое исследование мокроты на эластические волокна, атипичные клетки, БК, гематоидин, жирные кислоты.
- Бактериоскопия и посев мокроты на элективные среды для получения культуры возбудителя.
- Биохимический анализ крови: общий белок, белковые фракции, сиаловые кислоты, серомукоид, фибрин, гаптоглобин, аминотрансферазы.
- ЭКГ.
- Рентгеноскопия и рентгенография легких.
- Спирография.
- Фибробронхоскопия.
- Постпневмонический абсцесс средней доли правого легкого, средней степени тяжести, осложненный легочным кровотечением.
- Аспирационный абсцесс нижней доли левого легкого (тяжелое течение, осложненный ограниченной эмпиемой плевры; острая дыхательная недостаточность III степени.
- Острый стафилококковый абсцесс правого легкого с поражением нижней доли, тяжелое течение, эмпиема плевры.
[17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30]
Лечение абсцесса легкого проводится антибиотиками. Клиндамицин 600 мг внутривенно каждые 6-8 ч является препаратом выбора, с учетом его превосходной антианаэробной и антистрептококковой активности. Возможная альтернатива — комбинация бета-лактамных антибиотиков с ингибиторами бета-лактамаз (например, ампициллин-сульбактам по 1-2 г внутривенно каждые 6 ч, тикарциллин-клавуланат 3-6 г внутривенно каждые 6 ч, пиперациллинтазобактам 3 г внутривенно каждые 6 ч). Можно применять метронидазол по 500 мг каждые 8 ч, но он должен сочетаться с пенициллином (ампициллином) по 2 млн ЕД каждые 6 ч внутривенно либо внутривенно цефалоспоринами 3-й генерации (цефтриаксон 2,0 г 2 раза в сутки или цефотаксим 1,0-2,0 г 3 раза в сутки). При менее тяжелом течении заболевания пациенту можно дать пероральные антибиотики типа клиндамицина по 300 мг каждые 6 ч или амоксициллин-клавуланат 875 мг/125 мг перорально каждые 12 ч. Внутривенные антибиотики могут быть заменены пероральными, когда пациент начинает выздоравливать.
Оптимальная продолжительность лечения неизвестна, но стандартная практика требует применения препаратов в течение 3-6 нед, если рентгенография грудной клетки не выявляет полного излечения ранее. В целом, чем больше абсцесс легкого, тем дольше будет он сохраняться на рентгене. Большие абсцессы поэтому обычно требуют нескольких недель или месяцев лечения.
Большинство авторов не рекомендуют физиотерапию на грудную клетку и постуральный дренаж, поскольку они могуг вызвать прорыв инфекции в другие бронхи с распространением инфекции или развитием острой обструкции. Если пациент слаб или парализован или имеет дыхательную недостаточность, может потребоваться трахеостомия и отсасывание секрета. В редких случаях бронхоскопическая санация помогает осуществить дренаж. Сопутствующая эмпиема должна дренироваться; жидкость является хорошей средой для анаэробной инфекции. Чрескожный или хирургический дренаж абсцессов легкого необходим примерно у 10 % пациентов, у которых заболевание не отвечает на антибиотики. Устойчивость к антибиотикотерапии встречается при больших полостях и при инфекциях, которые осложняют обструкции.
При необходимости хирургического лечения чаще всего выполняется лобэктомия; если абсцесс легкого небольшой может быть достаточно сегментарной резекции. Пульмонэктомия может быть необходима при множественных абсцессах или гангрене легкого, устойчивой к лекарственной терапии.
источник
Абсцесс легкого – это воспалительное заболевание, иначе называемое абсцедирующая пневмония. Инфекционные заболевания легких – одна из самых распространенных причин обращения пациентов к врачу. Чаще всего инфекция проявляется именно воспалением легких.
Одним из наиболее опасных воспалений является абсцесс легкого, имеющий яркую клиническую картину и быстро ухудшающий общее состояние пациента.
Абсцесс легкого характеризуется гнойно-деструктивными проявлениями. В ходе воспалительного процесса образуется один или несколько внутренних нарывов (полостей) в легких (в паренхиме) с гноем. Воспаление сопровождается интоксикацией и лихорадкой.
По статистике чаще всего патология диагностируется у мужчин работоспособного возраста. Причем большинство (2/3) заболевших злоупотребляли алкоголем. Это информация к размышлению.
С точки зрения медицины, принято говорить, что тот самый нарыв образуется путем расплавления ткани. Образуется полость, ограниченная как бы пленкой (пиогенная мембрана). И внутри этой полости собирается гной.
Абсцессы могут встречаться во всех паренхиматозных органах, а также в коже, подкожной клетчатке и других мягких тканях. Возникают они вследствие проникновения в ткани гноеродных микроорганизмов и только при условии сохранного иммунитета.
Абсцесс легкого – это ситуация, при которой бактерии проникают в паренхиму органа.
Происходит это тремя путями – через бронхи, с током крови или с током лимфы. Оказываясь в ткани легкого, микроорганизмы провоцируют возникновение воспаления и разрушают паренхиму.
Абсцесс легкого – это воспаление, при котором образуется полость, заполненная гноем, которая может опорожняться (дренироваться) самостоятельно через рядом лежащий бронх.
Для некоторых абсцессов характерно рецидивирующее заполнение гноем после опорожнения.
Этиологическими факторами абсцесса могут быть гноеродные бактерии, грибы или, реже, простейшие. К числу последних относится
амебный абсцесс.
Причины возникновения абсцесса легкого могут быть следующими:
- пневмонии и пневмониты;
- бронхоэктатическая болезнь;
- туберкулезный процесс ;
- инфаркт и гангрена легкого;
- гнойные заболевания зубочелюстного аппарата, например, кариес;
- аспирация содержимого желудка во время рвоты;
- сепсис в стадии септикопиемии.
Очень редко возникают первичные абсцессы, когда микроорганизмы попадают в легкие из окружающей среды и воспаление сразу идет по пути образования абсцесса.
Попасть в паренхиму легкого микроорганизмы могут тремя путями:
- Бронхогенный. В этом случае возбудитель либо изначально проникает в организм через бронхи, либо находится в ротовой полости, откуда вместе с воздухом проникает в легкое.
- Лимфогенный. Этот путь осуществляется в том случае, если очаг инфекции находится в легких или близлежащих тканях и микроорганизмы перемещаются оком лимфы.
- Гематогенный. Процесс распространения возбудителя током кровью получил название сепсис. В случае, если возникают гнойные очаги в разных органах из-за перемещения микроорганизмов по кровеносным сосудам, говорят о септикопиемии.
Первый возникает как только начинается заболевание. Проявляется он лихорадкой, слабостью, ломотой в мышцах и суставах, быстрой утомляемостью. Для абсцесса, особенного бактериального генеза, характерна выраженная интоксикация с высокими цифрами температуры.
Респираторный синдром проявляется кашлем с отделением мокроты. Продуктивный кашель – свидетельство того, что абсцесс дренируется через бронх. Количество мокроты зависит от величины абсцесса и диаметра бронха, с которым он связан.
Возможно развитие и других симптомов, но встречаются они реже и только в том случае, если выполняются определенные условия. Боль в грудной клетке выраженной интенсивности, связанная с актом дыхания, возникает в том случае, если абсцесс расположен близко к плевре.
Сухой кашель еще до прорыва содержимого в бронх может возникнуть, если крупный абсцесс сдавливает бронхиальное дерево.
Стоит учитывать, что общеинфекционный синдром хорошо выражен в первую фазу заболевания, когда абсцесс закрыт. Во вторую фазу, когда происходит отток гноя, интоксикация значительно уменьшается, температура тела постепенно нормализуется.
Абсцесс в своем развитии проходит несколько фаз – от формирования воспаления до его разрешения, от заполнения полости, до ее опорожнения и заживления.
Под действием этиологического фактора постепенно воспаление распространяется от центра к периферии. Погибшие нейтрофильные лейкоциты вместе с фрагментами некротизированного легкого и погибшими бактериями образуют гной.
Таким образом образуется полость, стенками которой являются несколько рядов плотно расположенных друг к другу иммунных клеток, а содержимым – гнойный экссудат.
Со временем абсцесс может прорвать стенку бронха, вследствие чего содержимое его полости выйдет наружу. Дренированные абсцессы постепенно опорожняются, а затем либо заживают, либо переходят в хроническую форму.
Фибробласты – это клетки, синтезирующие коллаген – основной элемент соединительной ткани, они в стенке абсцесса легкого есть всегда. Если полость опорожняется и в ней больше нет воспаления, она заживает.
В случае, если абсцесс легкого полностью не санирован и пиогенная мембрана продолжает вырабатывать гной, соединительная ткань начинает разрастаться по периферии абсцесса. Таким образом в стенке полости возникает самый наружный ее слой – фиброзный. Так возникает хронический абсцесс.
По течению абсцессы разделяются на два вида:
- Острый – возникший менее двух месяцев назад, имеющий тонкую пиогенную мембрану, вскрывшийся или не вскрывшийся в бронх;
- Хронический – существующий более двух месяцев, имеющий толстую капсулу с разрастанием соединительной ткани по периферии, как правило периодически дренируется бронхом.
Пиогенная мембрана постепенно рассасывается, на месте абсцесса формируется участок соединительной ткани. Если полость была небольшого диаметра, после ее заживления, никакие остаточные явления могут быть не видны. Если полость была большой, остается участок фиброза.
Хронический абсцесс легкого более опасен, он имеет затяжное течение и может существовать десятилетиями.
Каждое обострение сопровождается теми же симптомами, что характерны для острого абсцесса. При этом вокруг патологического очага постепенно разрастается соединительная ткань, образуя грубые фиброзные тяжи.
Длительно существующий патологический очаг в легком приводит к нарушению функционирования бронхо-легочной системы. Развиваются такие симптомы, как: постоянная одышка, непереносимость физической нагрузки, синюшность кожных покровов. Со временем начинает страдать и сердечно-сосудистая система, что может привести к сердечной недостаточности.
Наличие длительное время существующей полости в легком создает опасность повреждения плевры. Любая травма грудной клетки может привести к разрыву стенки абсцесса и образованию пневмоторакса, лечить который придется оперативным путем.
Диагноз абсцесс легкого можно поставить с помощью следующих методов исследования:
- Физикальные. В том случае, если абсцесс имеет маленький диаметр и находится достаточно глубоко в легком, обнаружить его с помощью физикальных методов исследования невозможно. Большие и поверхностные абсцессы можно выявить с помощью аускультации и перкуссии. Аускультативно над не дренированным абсцессом выслушивается ослабленное бронхиальное дыхание, над дренированным – амфорическое дыхание. Перкуторно над заполненным абсцессом определяется притупление звука, над опустошенным – коробочный его оттенок.
- Лабораторные. Общий анализ крови не позволяет подтвердить или опровергнуть наличие абсцесса, но позволяет увидеть воспалительные изменения в крови. При этом наблюдается повышение нейтрофильных лейкоцитов и сдвиг лейкоцитарной формулы до юных форм. В тяжелых случаях возможно развитие анемии.
- Обзорная рентгенография органов грудной клетки. Рентгенографическая картина зависит от стадии патологического процесса. Не дренированный абсцесс выглядит как округлое затемнение с четкими ровными контурами. Дренированный абсцесс выглядит как полость с горизонтальным уровнем жидкости. Если полость тонкостенная – абсцесс острый, если ее стенки толстые – хронический. По мере развития заболевания, вокруг или внутри абсцесса появляются признаки фиброзных изменений.
- Компьютерная или магнитно-резонансная томография. Являются такими же методами визуализации легких, как и рентген. Однако КТ и МРТ позволяют послойно рассмотреть ткань легких и создать их трехмерную проекцию. Это необходимо для определения точной локализации и размеров абсцесса.
- Анализ мокроты. Проводится в специальной лаборатории после сбора мокроты в стерильный контейнер. С помощью микроскопии удается обнаружить в мокроте большое количество нейтрофильных лейкоцитов и бактерии. Кроме того, проводят бактериологическое исследование для выявления вида возбудителя и его чувствительности к антибиотикам.
- Бронхоскопия. Этот вид исследования выполняют очень редко. Он необходим в тех случаях, когда необходимо ускорить процесс дренирования абсцесса или провести дифференциальную диагностику с заболеваниями бронхов.
Абсцесс легкого лечат консервативно или с помощью хирургических методов.
Как правило, при любой гнойной инфекции хирурги вынуждены приступать к оперативному вмешательству для того, чтобы обеспечить отток гноя. Абсцесс же может опорожняться самостоятельно.
Острый дренированный абсцесс легкого можно лечить консервативно. Прежде всего используют этиотропную терапию, воздействуя на возбудителя инфекции. Для этого применяют антибиотики сначала широкого спектра действия, а затем – по результатам антибиотикограммы.
Дополнительно назначают нестероидные противовоспалительные препараты, например, ибупрофен. Они позволяют снизить температуру и ускорить процесс заживления.
Важным условием выздоровления является полный покой пациента и калорийное питание, богатое белковыми продуктами и витаминами.
Дренировать абсцесс можно через бронхиальное дерево. Для этого дренаж проводят с помощью бронхоскопа и отсасывают содержимое полости. Затем ее можно санировать путем введения в полость антибактериальных препаратов.
Хронические абсцессы необходимо удалять. Как правило, вычленить их самостоятельно не представляется возможным. Для этого проводят сегментэктомию – удаление сегмента легкого или лобэктомию – удаление доли.
В случае, если в патологический процесс вовлекается больше одной доли, проводится пульмонэктомия – удаление легкого. Последняя из перечисленных операций при абсцессе проводится крайне редко.
Возможно полное выздоровление или возникновение незначительных остаточных явлений. При хроническом абсцессе прогноз сомнительный, поскольку лечить его достаточно сложно, и он представляет опасность для здоровья. Если развились необратимые осложнения заболевания, прогноз неблагоприятный.
Профилактикой абсцесса легкого, прежде всего, является лечение первичных очагов эндогенной инфекции. Для этого важное значение имеет своевременное обращение к врачу при ухудшении самочувствия и возникновении общеинфекционных проявлений.
источник
Острые легочные нагноения (абсцесс легкого, гангренозный абсцесс, гангрена легкого) принадлежат к наиболее тяжелой патологии. Несмотря на многочисленные публикации по этой проблеме, невозможно составить четкое представление о распространенности этого заболевания. Отечественные и иностранные авторы приводят лишь выборочные данные, а информация о частоте абсцессов по отношению к численности населения практически не существует. К примеру, имеются данные о том, что во Франции число госпитализаций с абсцессом легкого составляет около 10 человек в год. Согласно статистическим данным госпиталя штата Массачусетс за 1944 г., диагноз абсцесса легкого был поставлен у 10,8% из 10.000 поступивших больных.
Под абсцессом легкого понимают появление гнойного или гнилостного распада некротических участков ткани легкого с образованием одной или нескольких полостей, заполненных гноем и расположенных чаще в пределах сегмента. Эта гнойная полость (абсцесс) обычно окружена пиогенной капсулой, а также зоной воспалительной инфильтрации ткани легкого, которая отграничивает ее от непораженных тканей.
Легочные нагноения возникают чаще при:
- нарушении бронхиальной проходимости;
- развитии острых инфекционных воспалительных процессов в легочной паренхиме;
- нарушении кровоснабжения с последующим развитием некроза ткани легкого.
Для хронической алкогольной интоксикации и наркомании характерен аспирационный путь распространения инфекции в связи с ослаблением кашлевого рефлекса и снижением уровня сознания. Кроме того, эти состояния оказывают пагубное влияние на уже развившийся гнойный процесс в легких, поскольку в организме наркоманов и алкоголиков подавлены защитные реакции. У таких больных, как правило, возникает обширное поражение легочной ткани с частым развитием пиопневмоторакса, эмпиемы плевры и интоксикационных психозов.
При длительном течении хронических заболеваний органов дыхания (бронхита, эмфиземы, пневмосклероза, бронхиальной астмы, хронической пневмонии) происходит значительное угнетение защитных сил организма, что также неблагоприятно влияет на течение возникшего гнойно-деструктивного процесса в легких. Подобные условия возникают также при терапии стероидными гормонами. В результате гормональной терапии организм становится более чувствительным к инфекции, а микробная флора – более устойчивой к антибиотикам. Кроме того, замедляется заживление ран в результате снижения пролиферации капилляров, отложения коллагена и образования фибробластов.
Таким образом, развитию абсцесса легкого и других легочных нагноений способствует ослабленное общее состояние организма в результате алкогольной интоксикации, наркомании, воспалительных заболеваний органов дыхания, тяжелых системных заболеваний, а также в преклонном возрасте. Эти состояния способствуют беспрепятственному размножению патогенной микрофлоры, которая в сочетании с нарушениями местного кровообращения и бронхиальной проходимости является главной причиной возникновения абсцесса легкого и других легочных нагноений.
В последнее время наблюдается уменьшение роли менее патогенных организмов (пневмококка, стрептококка) и возрастание содержания антибиотикоустойчивой микрофлоры (анаэробной, граммотрицательной флоры, стрептококка). Частой находкой стало появлений ассоциацийпатогенной микробной флоры с синегнойной, кишечной палочкой, микоплазмой, дрожжевыми грибами, вирусом гриппа и др.
В зависимости от путей развития различают:
- Пневмониогенный (постпневмонический) абсцесс легкого, возникающий как осложнение бактериальных пневмоний в 63-95% случаев.
- Бронхогенный абсцесс легкого, развивающийся в результате разрушения стенки бронхоэктаза и распространении воспаления на ткань легкого с последующим ее некрозом, нагноением и развитием полости – абсцесса. Такие абсцессы чаще бывают множественными. Этот вид абсцесса часто возникает за счет аспирационного механизма у людей, страдающих алкоголизмом, наркоманией, эпилепсией, а также при травмах головы, сопровождающихся продолжительной потерей сознания.
Из других механизмов развития абсцесса легкого следует отметить также:
- гематогенно-эмболический (на фоне септического эндокардита, гнойного тромбофлебита вен конечностей и таза, а также при абсцессах в других областях);
- обтурационный (в результате закупорки бронха опухолью или инородным телом);
- посттравматический (в результате сдавлений, ушибов, огнестрельных или ножевых ран).
О развитии абсцесса легкого свидетельствует появление:
- температурной реакции,
- болевого синдрома,
- кашля с выделением гнойной мокроты,
- гнилостного запаха изо рта,
- ослабленного дыхания,
- симптомов интоксикации,
- кровохарканья.
Симптоматика зависит от степени дренирования через пораженный бронх. В зависимости от этого возможно развитие блокированного абсцесса при полном отсутствии дренажа, абсцесса с недостаточным бронхиальным дренажом или с хорошей бронхиальной проходимостью. Наиболее тяжелое течение наблюдается при блокированном абсцессе. В результате повышения давления в полости абсцесса и вовлечения в процесс висцеральной плевры возникают сильные боли в грудной клетке. Кашель сухой, возможно появление незначительного количества серозно-гнойной мокроты за счет пневмонии или бронхита. Наблюдаются выраженные симптомы интоксикации (потеря аппетита, слабость, одышка, плохой сон, быстрая утомляемость, тахикардия). Характерна высокая температура, озноб, проливной пот.
При обследовании выявляется болезненность при пальпации (ощупывании) пораженного участка, отставание в дыхании, укорочение перкуторного звука. Рентгенологически и на томограмме выявляется воспалительный инфильтрат в виде гомогенного затемнения. При прорыве абсцесса в бронхиальное дерево появляется обильное количество гнойной мокроты с неприятным запахом, иногда с примесью крови. Обычно после отделения гноя снижается температура тела и общее состояние больного улучшается. На рентгенограмме при этом отмечается появление просветления в центре затемнения, соответствующее образовавшейся полости абсцесса, заполненное газом и жидкостью с четким горизонтальным уровнем.
Для диагностики острого абсцесса учитывают данные анамнеза, оценивают общее состояние организма больного, а также данные клинического, лабораторного, функционального, иммунологического и рентгенологического методов обследования. В ряде случаев бывает трудно различить острый абсцесс и гангрену легкого на основании симптомов и результатов рентгенологического обследования. Обычно для гангрены характерно прогрессирование и развитие осложнений, быстро развивается общее истощение организма, анемия и значительная легочно-сердечная недостаточность. Наиболее достоверным критерием в дифференциальной диагностике этих двух состояний является рентгенологическое исследование в динамике, сопоставляемое с клиническими проявлениями. Важная роль при этом принадлежит томографии, с помощью которой возможно определение структуры пораженного участка на разной глубине, проходимости дренирующих бронхов, выявление секвестров.
Для дифференциальной диагностики абсцесса и опухолевых заболеваний легких используются данные эндоскопических и рентгенологических исследований. Решающую роль играет проведение диагностической бронхоскопии и последующее изучение биоптата. При периферических «полостных» формах рака производится пункционная биопсия.
Симптомы абсцесса легкого могут напоминать туберкулезное поражение. В таком случае о туберкулезе свидетельствует обнаружение в мокроте микобактерий туберкулеза или данные иммунологических методов диагностики туберкулеза. Из других заболеваний, которые имеют близкие клинические проявления, следует отметить гнойные процессы в плевральной полости (эмпиему и пиопневмоторакс), нагноившиеся врожденные легочные кисты, актиномикоз легкого.
К наиболее частым осложнениям можно отнести развитие:
- пиопневмоторакса;
- эмпиемы плевры;
- легочного кровотечения;
- патологического процесса в противоположном легком;
- пневмоперикардита;
- сепсиса.
Наиболее часто происходит развитие пиопневмоторакса и легочного кровотечения. Пневмоперикардит является редким, но чрезвычайно опасным осложнением абсцесса легкого. При этом внезапно происходит резкое ухудшение состояния больного, сопровождающееся появлением подкожной эмфиземы верхней половины туловища, шеи, головы, коллапс.
Острый абсцесс легкого в некоторых случаях излечивается спонтанно, однако более характерен переход в хроническую форму. Хронические абсцессы чаще обнаруживаются во II, IV, IX, X сегментах легкого, чаще справа, то есть на месте очагов острой бронхопневмонии и острого абсцесса легкого. Для хронического абсцесса характерно раннее вовлечение в процесс лимфатических дренажей легкого с развитием фиброза и деформации легкого.
При остром не осложненном абсцессе легкого применяется терапия, направленная на:
- восстановление дренажной функции бронхов (отхаркивающие средства, ингаляции. постуральный дренаж, трансназальная катетеризация бронхов, бронхоскопическая санация, микротрахеостомия, пункция или чрезкожное дренирование полости абсцесса);
- борьбу с микробной флорой в очаге нагноения;
- стимуляцию защитных сил организма;
- облегчение клинических проявлений (симптоматическая терапия).
Исход консервативной терапии обычно зависит от того, как быстро будет восстановлен естественный дренаж гнойной полости. Этого легче добиться при наличии жидкого гноя и мелких секвестров. Выбор метода лечения зависит от особенностей патологического процесса, главным образом от состояния бронхиального дренажа.
Для оттока гнойного содержимого из полостей легкого применяют постуральный дренаж (дренаж положения) в сочетании с дыхательными упражнениями, массажем и поколачиванием грудной клетки. Особенно важно проведение постурального дренажа в утренние часы для очищения бронхов от скопившейся за ночь мокроты.
Улучшению проходимости дренирующих бронхов способствует проведение ингаляций, интратрахеальных вливаний лекарственных средств, а также применение отхаркивающих препаратов. Эффективность лечения увеличилась с появлением протеолитических ферментов (химопсина, трипсина, эластазы, рибонуклеазы и др.), способствующих растворению мелких секвестров и гнойных пробок.
В случае отсутствия положительного эффекта от применения перечисленных методов в течение 3-5 дней и при сохранении уровня жидкости в полости абсцесса используются более активные инструментальные методы дренирования и санации. Хороший эффект наблюдается при применении сегментарной катетеризации бронхов, при которой производится поднаркозная бронхоскопия происходит с введением рентгеноконтрастного управляемого катетера в дренирующий бронх или непосредственно в полость абсцесса под контролем рентгентелевидения. При этом удаляется гнойное содержимое из полости абсцесса, производится ее промывание с последующим введением протеолитических ферментов и антибиотиков. Другой способ сегментарной катетеризации бронхов – с помощью пункции трахеи по Сельдингеру. При этом катетер помещают в дренирующий абсцесс бронх на несколько дней.
Обязательным методом лечения является бронхоскопическая санация, позволяющая максимально удалять гнойную мокроту под визуальным контролем.
Для воздействия на микробную флору применяется антибактериальная терапия. При этом наибольший эффект наблюдается при создании высоких концентраций антибактериальных препаратов в очаге нагноения. Для этого используется внутривенное введение антибиотиков или непосредственное введение препаратов в легочную артерию, а также эндолимфатический путь введения и внутритканевый электрофорез.
Для повышения иммунной защиты организма применяется иммунокорригирующая терапия. Тяжелым больным назначают иммуннозаместительную (введение нативной гипериммунной плазмы, лейкоцитарной массы, поливалентного человеческого иммуноглобулина и др.), адаптогенную терапию (применение биостимулятров – алоэ, настойки женьшеня, элеутерококка), витамины и др. Улучшение работы иммунной системы достигается также с помощью экстракорпоральных методов детоксикации (плазмосорбции, плазмофереза, гемосорбции, лимфосорбции и др.), благодаря которым происходит удаление токсинов, снижается токсико-антигенная нагрузка на организм и улучшается эффективность работы иммунокомпетентных клеток.
Консервативная терапия позволяет добиться полного или клинического выздоровления у всех больных с острым абсцессом легкого при хорошем бронхиальном дренаже. При отсутствии эффекта, а также при появлении осложнений (например, массивного легочного кровотечения) необходимо использование искусственных способов наружного отведения гноя: пункции легочного гнойника, дренирования с помощью торакоцентеза или пневмотомии.
Хирургическое лечение абсцесса легкого осуществляется несколькими методами:
- Путем дренирования абсцесса (торакоцентез, торакотомия и пневмотомия).
- С помощью резекции легкого.
Хирургическое лечение направлено на быстрое и максимально полное удаление гноя и омертвевших участков ткани легкого.
источник
Любое даже самое незначительное заболевание негативно сказывается на общем состоянии организма или функционировании определенных органов и тканей. Что уж говорить о том, что любая болезнь влечет за собой целый ряд негативных последствий. Например, абсцесс, если его запустить может переходить в хронические формы, приводить к воспалению оболочек мозга и летальному исходу. Поэтому появление даже незначительных признаков наличия болезни — повод обратиться к специалисту. Если же добраться до него не представляется возможным — стоит изучить всю имеющуюся в открытом доступе информации по теме: Абсцесс легкого лечение в домашних условиях и незамедлительно применить ее на практике.
Чтобы понять причины появления этой патологии, для начала нужно разобраться, что же такое абсцесс. Доступным языком — это воспалительный процесс в легком, при котором вредоносные микроорганизмы проникают внутрь легкого, что приводит к его расправлению и образованию полостей, заполненных гноем.
К такому плачевному результату приводят:
- заражение золотистым стафилококком, процессы жизнедеятельности аэробных и анаэробных микроорганизмов — наиболее частая причина;
- аспирация инородным телом или рвотными массами;
- перенесенный сепсис (довольно редко);
- перенесенный инфаркт легкого, при легочной эмболии;
- травма грудной клетки (прямая), ранение, повреждение;
- осложнения после пневмонии;
- возникновение опухолевых процессов в бронхах.
Внимание! Риск возникновения абсцесса легкого значительно возрастает, на фоне общего снижения защитных сил организма.
Опираясь на клиническое течение патологии, выделяют острую и хроническую форму абсцесса. Если заболевание протекает в острой форме, то уже через 1-2 месяца наблюдается появление и усугубление гнойных процессов. Когда оно перетекает в хроническую фазу — также появляются не кротические очаги.
Заболевание классифицируют, опираясь на следующие факторы:
- степень тяжести болезни;
- продолжительность;
- причины образования;
- место расположения.
При этом следует отметить, что легкие формы поражения поддаются лечению в домашних условиях, а случаи серьезного (тяжелого) отклонения – повод обратиться к специалисту.
Исходя из степени тяжести абсцесс бывает:
В зависимости от факторов, провоцирующих и усугубляющих болезнь, например, неосторожному механическому повреждению или поражению, и неконтролируемому размножению вредоносных микроорганизмов, абсцесс может быть:
Выделяют первичные, вызванные патогенными микробами и вторичные, как осложнение перенесенных инфекций, поражения, которые приводит к обструкции дыхательных путей.
Внимание! От абсцесса в большинстве своем страдают люди злоупотребляющие курением и алкоголем, т.к. из-за этих пагубных привычек их легкие не могут нормально функционировать и становятся более уязвимыми.
Исходя из месторасположения:
- двусторонний;
- центральный;
- односторонний;
- множественный;
- единичный;
- периферический.
Каждая из форм и видов абсцесса имеет свои признаки. Так, например, боль в области груди, кашель с выделением гнойной мокроты и снимок, временное улучшение состоянии свидетельствует о том, что болезнь находится в острой фазе, и уже через 1-2 месяца наблюдается усугубление гнойных процессов. А вот повышенная утомляемость, лаюший кашель, потливость, резкая смена состояний, когда после ремиссии наступает значительное ухудшение, — расскажут о том, что болезнь перетекает в хроническую фазу или гангренозную фазу. И тогда появляются некротические очаги, но это происходит медленно.
Гангренозные абсцессы приводят к некрозу. Это происходит потому, что возникающий в легком гнойно-некротический воспалительный процесс очень быстро распространяется, поражая все некогда здоровые области.
Если запустить хотя бы один из очагов абсцесса это приведет к тому, что он станет множественным. Это следствие некроза легочной ткани (т. е. процесса при котором возникающие очаги — не смогли вовремя излечиться и зарубцеваться, что привело к появлению новых повреждений).
Помните! Случайное заглатывание даже небольшого предмета может стать причиной появления и развития абсцесса.
Симптоматика абсцесса легкого зависит от периода, в котором оно протекает (формирование или вскрытие пораженной полости).
К симптомам абсцесса легкого относятся:
- хрипы (разной природы и степени тяжести);
- одышка;
- тахикардия;
- густая мокрота (гной + желтая/водянистая слизь);
- болезненность грудной клетки;
- ассиметрия грудной клетки, которая становится особенно заметна при вдохе-выдохе.
В запущенных случаях, когда проведенное лечение не даёт результатов или процесс начинает усугубляться, т.е. есть предпосылки к развитию хронической формы абсцесса, специалист принимает решение о вскрытии воспаленных участков. Это происходит при наличии следующих отклонений:
- кашель, при котором выделяется большое количество густой гнойной мокроты;
- потливость;
- снижения индекса массы тела;
- развитие сердечной недостаточности.
Даже простому обывателю ясно, что эта патология не возникает из ниоткуда. Она возникает либо на фоне каких-то сопутствующих или ранее перенесенных болезненных состояний, либо у людей из так называемых групп риска.
- люди, злоупотребляющие алкоголем;
- курильщики;
- люди подверженные постоянным переохлаждениям;
- пациенты, перенесшие грипп;
- больные с ослабленным иммунитетом.
Внимание! Если защитные силы организма снижены, то вероятность возникновения абсцесса значительно возрастает. Поэтому при наличии одного или нескольких симптомов, а также принадлежности к одной из вышеперечисленных категорий – следует незамедлительно получить консультацию специалиста.
Также болезнь может развиться из-за или на фоне:
- сепсиса;
- закупорки бронха;
- в результате попадания инородных тел и содержимого желудка в воздухоносные пути;
- наличия пневмонии в анамнезе;
- нарушений в кровеносной системе;
- тонзиллита;
- инфаркта легкого;
- простатита;
- сахарного диабета;
- пародонтоза.
Поскольку абсцесс является очень опасным заболеванием, вызывающим сложные, а иногда и необратимые последствиям, то целесообразно применять в его лечении антибиотикотерапию. Препараты назначает опытный специалист и лучше, если он же контролирует их прием и влияние на организм. Если пациент ввиду различных причин не имеет возможности получать лечение в условиях медучреждении — допустимо лечение абсцесса в домашних условиях. Но при условии, что пациент соблюдает строгий постельный режим, следит за своим рационом и находится в состоянии покоя, после улучшения состояния больного рекомендуется даже недолгие прогулки на свежем воздухе. Помимо этого есть целый ряд народных методов, способных изменить ситуацию, которые можно условно подразделить на:
Начинают всегда с выведения продуктов жизнедеятельности патогенных микроорганизмов, для этого принимают бронхолитики и отхаркивающие средства, при этом обязательно употребление большого количества жидкости (лучше в теплом виде) — это поможет выведению мокроты и позволит восстановить дренирующую функцию бронхов. Отлично справится с этой задачей поможет ежедневная гимнастика. Необходимо легкими, похлопывающими движениями массировать грудную клетку, снизу-вверх и хорошо откашливать мокроту, которая при этом отходит. Повторять эту процедуру следует каждое утро после пробуждения и при необходимости после дневного сна.
Затем необходимо помочь иммунной системе «достойно ответить» на угрозу. Для этого принимают витаминные отвары, настои (из облепихи, цитрусовых, свежих фруктов и т.п.)
Помните! Если вышеперечисленные меры не приносят желаемых результатов — рекомендовано посетить врача, т.к. запущенные случаи излечиваются только при условии оперативного хирургического вмешательства.
Когда для лечения выбирают антибиотики, следует настроиться на то, что процесс продлится достаточно долго (от 3 недель, до нескольких месяцев). Стандартной практикой является использование антибиотиков внутривенно, а вот дозировка препаратов и сроки лечения — вопросы сугубо индивидуальные.
При явной ремиссии — можно прибегнуть к пероральным медикаментам. Хорошие результаты дают следующие лекарства:
Обычно назначают их введение внутривенно, курсом, каждые 6-8 часов. Схема лечения подбирается и корректируется в каждом отдельно взятом случае, индивидуально.
Встречаются пациенты, для которых применение антибиотиков нецелесообразно, таких примерно 10%. Чаще всего они выздоравливают благодаря хирургическому вмешательству и дальнейшей медикаментозной терапии.
В нетрадиционной медицине часто применяют алое, лук, семена льна, чеснок, хрен и многие другие свежие овощи, ягоды и фрукты. Из них делают настойки, отвары, их перетирают и употребляют в свежем или замороженном виде.
Внимание! Ограничивать терапию только народными средствами можно, только если болезнь находится на начальной стадии или в комплексе с антибиотиками.
- листья алое (толченные) — 1 стакан;
- липовый мед — 1 кг;
- березовые почки — 150 г;
- кипяченая вода — 1 стакан;
- цветы липы — 50 г;
- оливковое масло – 100 г.
Вначале смешивают мед и алое, затем соединяют другие компоненты, складывают в отдельную емкость, ставят на огонь и доводят до кипения, охлаждают и хранят в холодильнике. Принимают по 1 ст.л. – 3 раза в день.
Это лекарство принимают по той же схеме. Для него потребуется: 2-3 головки репчатого лука и 1 стакан сахара, все смешивают и оставляют на ночь. Затем процеживают и принимают только сок.
Масса всех растительных компонентов для сбора составит 30 г — потребуются полевой плющ, зверобой, ромашка (цветы), затем добавляют воду, в соотношении 0,5 л жидкости на 2 ст.л. трав, и кипятят 15 минут. Полученную смесь применяют для компрессов.
Все соединить, прокипятить 10 минут, процедить и остудить. Схема приема та же.
Кроме того при такой патологии, как абсцесс больным показан мед. Дозировка составляет около 180 г в сутки, разделять ее принято на 3 приема.
В борьбе с этим опасным состоянием хорошо зарекомендовали себя ингаляции, например, медовая. Для неё нужны 0,5 стакана меда, 100-150 г лука, 50 г воска. Лук натирают на терке, добавляют мед и воск и приступают к процессу. Процедура длится в среднем 30 минут.
Знайте! Для лечения абсцесса подойдет не только мед, но и другие продукты пчеловодства, например, прополис.
Существует ещё один рецепт, но из-за использованных в нем ингредиентов он подойдет не всем.
- 0,5 л спирта или самогона;
- 50 г смолы (сосновой).
Компоненты смешивают, сливают в стеклянную емкость и настаивают в темном месте в течение двух недель. Принимать настой следует в сочетании с медом и куриным яйцом, по 1 ст.л. натощак. При необходимости процедуру повторяют, но не более 3 р., за 30 минут до еды.
- семена льна – 100 г;
- масло растительное – 0,5 л.
Смесь настаивают в темном, прохладном помещении 14 дней. Принимают по 1-1, 5 ст.л. перед едой, 3 р .
Следует отметить, что абсцесс может привести к возникновению и усугублению многих болезней, но происходит это только в том случае, если пациент не долечивает эту патологию, либо лечение проводилось с нарущениями. Это приводит к тому, что заболевание перетекает в хроническую форму или поражает органы и ткани, которые ранее были здоровы. Это бывает из-за того, что:
- воспаление имеет обширную локализацию;
- некачественно проведен или вообще не сделан дренаж;
- дополнительно поражены внутренние органы (множественные очаги);
- сильного ослабления иммунной системы;
- остаточных гнойных процессов (20% случаев).
Если вовремя не начать преодолевать проблему – это, в большинстве случаев приводит к следующим серьезным патологиям:
- перитонит;
- менингит;
- артрит;
- неврит;
- возникновение кровотечения, с дальнейшим разрушением сосуда;
- пневмония, которая часто заканчивается летальным исходом.
Совет! Чтобы избежать нежелательных последствий, удостоверьтесь в том, что лечение получено в полном объеме и в организме не осталось очагов воспаления. Сделать это можно используя современные методы диагностики (УЗИ, МРТ и т.д.)
В случае с абсцессом выбор специалиста зависит от стадии, в которой находится заболевание. Опытный пульмонолог диагностирует и назначит адекватное лечение. А если болезнь прогрессирует и переходит в хроническую форму, то здесь не обойтись без хирурга. Он проведет оперативное вмешательство или дренаж, опираясь на симптоматику и самочувствие больного.
К лечению абсцесса, как и к любой сложной патологии следует подходить комплексно. Антибиотики, массажи, народные методы – далеко не полный список мер, чтобы усилить их и закрепить результат лечения, необходимо прибегнуть к диетотерапии.
Воспалительный процесс в организме, тем более гнойный всегда ослабляет его, снижаются сопротивляемость организма, ухудшается работа иммунитета, человек слабеет и буквально тает на глазах, снижается индекс массы тела, ухудшается внешний вид и общее самочувствие. Соответственно, для преодоления этих неприятностей нужно выбирать рацион, который позволит больному восполнить потерю энергии, которая уходит на восстановительный процесс.
Прежде всего, необходимо восполнить потерю белка, дополнить стол морепродуктами, мясом, возможно, соевыми составляющими. Чтобы улучшите его усваивание – нужны витамины, особенно витамины группы В, С, А и Е (цитрусовые, томаты, яблоки, кисломолочные продукты, свежие овощи, зелень). На столе больного ежедневно должны присутствовать продукты питания богатые кальцием от 1,5 г (творог, кефир, сыры от 1,5 г), магнием (орехи, отруби, шоколад) и фосфором (бобовые, крупы).
Внимание! Соблюдение диеты является важной составляющей схемы лечения.
Пациент должен получать пищу, калорийностью не менее 3000 ккал. Но достигать таких значительных энергетических показателей позволяют белки (до 150 г), а вот жиры следует значительно ограничить (до 70 г) или исключить вообще, ведь они создают дополнительную нагрузку на ЖКТ и заставляют ослабленный организм тратить энергию на их переработку. Количество углеводов составляет около 400 г, но злоупотреблять ими также не стоит. Ведь вместе с приливом сил они приводят к повышению уровня глюкозы и, как следствие, размножению патогенных микроорганизмов, что замедляет выздоровление.
Для некоторых больных не лишним является сокращение потребляемой жидкости до 1,4 л в сутки (это вопрос решается индивидуально). Под запретом находятся копчености и соль, они задерживают жидкость и негативно влияют на отхождение мокроты. Ещё одно табу – алкогольные напитки, он провоцирует увеличению количества мокроты и гноя, замедляет выздоровление и даже приводит к развитию пневмонии.
Особую пользу в рацион пациента вносят дрожжи, которые помогаю восполнить дефицит белка, фолиевой кислоты, железа. Их принимают до еды в качестве добавки или отдельного элемента.
Совет ! Готовьте дрожжи растопив их в микроволновой печи или на водяной бане 45-60 минут, добавив немного воды .
Завтрак: творожная запеканка с овощами или фруктами – 100 г, молочная каша – 150, масло сливочное – 10 г.
Второй завтрак: зразы с зеленью – 100 г.
Обед: по 100 г борща, тушеного мяса, овощей – 75 г, кисель из ягод – 200 г.
Ужин: картофель, мясо отварное – 100 г.
Перед сном: Простокваша/Кефир+сахар 200 /10 г.
Помните! Если абсцесс развивается у детей или беременных женщин – для его лечения применяют максимально щадящие методы, откладывая операции или назначение антибиотиков. Очень важную роль в терапии для этих групп играет диета.
Не существует универсального списка мер, по предотвращению развития абсцесса. Но есть некоторые мероприятия, позволяющие не усугубить состояние больного:
- полностью излечивать возникающие ранее патологии: пневмонию, хронические инфекции дыхательных путей, бронхиты;
- осторожное обращение с мелкими предметами, во избежание их попадания в бронхи (особенно это актуально для детей, не научившихся правильно глотать);
- пристальное наблюдение за пожилыми людьми и лежачими больными, которые имеют в анамнезе кровоизлияния или некрозы.
Внимание! После перенесенной инфекции дыхательных путей всегда необходима консультация специалиста.
Абсцесс – весьма серьезное нарушение, пустив его на самотек, пациент рискует получить необратимые состояния, значительно осложняющие жизнь, а в запущенных случаях они могут привести к летальному исходу. Чтобы не допустить этого, необходимо вовремя диагностировать заболевание и принять меры по его устранению. Однако, опытный врач, услышав диагноз: абсцесс легкого — лечение в домашних условиях может вполне одобрить, но только, если оно будет проходить под его контролем, а сам пациент будет строго следовать рекомендациям.
источник

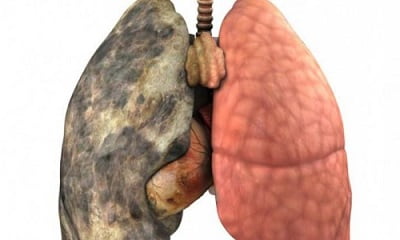

 Абсцесс легкого – это воспалительное заболевание, иначе называемое абсцедирующая пневмония. Инфекционные заболевания легких – одна из самых распространенных причин обращения пациентов к врачу. Чаще всего инфекция проявляется именно воспалением легких.
Абсцесс легкого – это воспалительное заболевание, иначе называемое абсцедирующая пневмония. Инфекционные заболевания легких – одна из самых распространенных причин обращения пациентов к врачу. Чаще всего инфекция проявляется именно воспалением легких. амебный абсцесс.
амебный абсцесс. Первый возникает как только начинается заболевание. Проявляется он лихорадкой, слабостью, ломотой в мышцах и суставах, быстрой утомляемостью. Для абсцесса, особенного бактериального генеза, характерна выраженная интоксикация с высокими цифрами температуры.
Первый возникает как только начинается заболевание. Проявляется он лихорадкой, слабостью, ломотой в мышцах и суставах, быстрой утомляемостью. Для абсцесса, особенного бактериального генеза, характерна выраженная интоксикация с высокими цифрами температуры.

 Как правило, при любой гнойной инфекции хирурги вынуждены приступать к оперативному вмешательству для того, чтобы обеспечить отток гноя. Абсцесс же может опорожняться самостоятельно.
Как правило, при любой гнойной инфекции хирурги вынуждены приступать к оперативному вмешательству для того, чтобы обеспечить отток гноя. Абсцесс же может опорожняться самостоятельно.