Абсцессы легких и бронхоэктатическая болезнь характеризуются сочетанием гнойного воспалительного процесса с деструкцией легочной ткани.
Застой гнойного содержимого ведет к интоксикации организма. С гнойной мокротой теряется большое количество белка.
При обширных поражениях может развиваться легочно-сердечная недостаточность. Длительный гнойный процесс сопровождается в основном истощением организма и ведет к амилоидозу.
Лечебное питание при заболеваниях легких необходимо для повышения иммунобиологических защитных сил организма, восполнения потерь белка с мокротой.
Диета должна способствовать дезинтоксикации организма, уменьшению явлений воспалительной экссудации, стимулированию репаративных процессов, щажению деятельности сердечно-сосудистой системы.
Для полноценного питания легочного больного необходимо обеспечить достаточную энергетическую ценность суточного рациона (2550—2960 ккал) за счет введения повышенного количества белков (130—160 г), умеренного количества углеводов (350—400 г) и несколько сниженного жиров (70—80 г).
Употребление повышенного количества белков способствует повышению защитных сил и иммунных процессов организма, восполнению белка, теряемого с гнойной мокротой, стимулирует репаративные процессы. Избыточное белковое питание предупреждает и задерживает развитие амилоидоза.
Следует заботиться о включении в рацион достаточного количества полноценных белков животного происхождения (мясо, рыба, творог, яйца и пр.).
При обострении процесса необходимо снизить количество углеводов (до 200—250 г), что в сочетании с ограничением соли (6—8 г) и введением избыточного количества солей кальция уменьшает воспалительную экссудацию.
Небольшое ограничение жиров в рационе объясняется их свойством угнетать и без того пониженный аппетит у длительно лихорадящих больных.
Гипохлоридная диета при заболеваниях легких оказывает противовоспалительный эффект за счет фиксации солей кальция в тканях и уменьшает задержку жидкости в организме, что является одной из Мер профилактики недостаточности кровообращения.
Для уменьшения количества мокроты и облегчения деятельности сердечно-сосудистой системы следует ограничивать прием свободной жидкости (до 700—800 мл).
Для стимуляции защитных сил при абсцессе легкого, репаративных процессов и восполнения дефицита витаминов в организме показано повышенное их введение с пищей (особенно ретинола, аскорбиновой кислоты, витаминов группы В).
В частности, при легочной недостаточности аскорбиновая кислота способствует дезинтоксикации организма, вместе G тиамином и рибофлавином она оказывает положительное влияние на окислительные процессы в организме и белковый обмен.
Ретинол улучшает регенерацию слизистой оболочки дыхательных путей.
Для обогащения организма витаминами показано употребление богатых ими продуктов (дрожжи, отвар шиповника, овощи, фрукты).
Улучшению аппетита способствует включение в рацион продуктов, стимулирующих желудочную секрецию (мясные и рыбные навары, квас, овощные и фруктовые соки, крепкий чай, кофе).
В случаях отсутствия явлений недостаточности сердца для построения диеты при легочных заболеваниях целесообразно брать за основу диету № 5.
При сопутствующей недостаточности кровообращения построение лечебного питания должно базироваться на диетах № 10 или 10а.
Примерное меню на день для больных хроническими нагноительными заболеваниями легких — абсцессе легкого.
1-й завтрак: масло сливочное (10 г), каша гречневая рассыпчатая (150 г), омлет белковый (110 г), чай с молоком (180 г).
2-й завтрак: рыба отварная, запеченная с картофелем (250 г), дрожжевой напиток с сахаром (200 г).
Обед: борщ на мясном бульоне (250 г), бефстроганов с картофельным пюре (55/130 г), компот из яблок (180 г).
Полдник: отвар шиповника (200 мл).
Ужин: запеканка картофельная с отварным мясом (260 г), творог (100 г) с молоком (25 г), чай с лимоном (200 мл).
На ночь: простокваша (200 г).
На весь день: хлеб пшеничный (150 г), хлеб ржаной (100 г), сахар (30 г).
источник
Острые инфекционные заболевания, пневмонии, острые бронхиты, острые нагноительные заболевания легких, состояние после обширных операций (но не на желудочно-кишечном тракте).
- Целевое назначение диеты №13
Активация восстановительно-приспособительных механизмов и репаративных процессов в тканях. Диета направлена на щажение органов пищеварения, а также на скорейшее выведение из организма микробных токсинов. Также этот стол стимулирует защитные силы организма.
- Общая характеристика диеты №13
Диета со сниженной энергоценностью, за счет жиров и углеводов, с повышенным содержанием витаминов. Диета разнообразная по набору блюд, но с ограничением овощей, молока в свободном виде, острых блюд, закусок и пряностей.
Пища пюреобразная, вареная или паровая. Диета для острых инфекционных больных должна быть механически, химически и термически щадящей. Температура холодных блюд не ниже 15°С, горячих – не выше 65°С. При кулинарной обработке продуктов используется только варка в воде или на пару. Запрещено жаренье, тушение и запекание в духовке.
Необходимо частое дробное питание малыми порциями. Прием пищи не менее 6 раз.
Лихорадящий больной не может довольствоваться тем, что он получает еду и питье только днем и непременно в те часы, когда в лечебном учреждении положено завтракать, обедать или ужинать. Самый большой прием пищи такому пациенту нужно назначать на те часы, когда у него снижается температура тела и появляется аппетит. Часто при высокой температуре тела больные ночью не спят, и нужно пользоваться часами такого бодрствования для дачи пищи.
Диету назначают обычно на короткое время – не более 2 недель.
- Химический состав и энергоценность диеты № 13
Белки — 75-80 г (60%-70% животные), жиры — 60-70 г (30% растительные), углеводы 300- 350 г; энергоценность — 2200-2300 ккал., ретинола 2 мг, тиамина 4 мг, рибофлавина 4 мг, никотиновой кислоты 30 мг, аскорбиновой кислоты 150 мг; натрия 3 г, калия 3,8 г, кальция 0,8 г, фосфора 1,6 г, магния 0,5 г, железа 0,020 г.
Жидкость необходимо принимать в больших количествах (до 2,5 л), именно это ускоряет выведение токсинов и облегчает состояние больного. Поваренную соль рекомендуется употреблять в несколько пониженном количестве — 6 г.
- Рекомендуемые блюда и продукты для диеты № 13
- Хлеб пшеничный из муки высшего сорта, подсушенный или в виде сухариков.
- Супы некрепкие, обезжиренные мясные и рыбные бульоны с яичными хлопьями, кнелями, слизистые супы, суп-пюре из мяса, суп с разваренной крупой (рис, овсяная и манная крупы). Супы можно заправлять вермишелью или добавлять овощи.
- Мясо и птица нежирных сортов, приготовленные на пару; суфле и пюре из отварного мяса, котлеты, фрикадели паровые.
- Рыба нежирных сортов в отварном и паровом виде, куском или рубленая.
- Молоко и молочные продукты – кисломолочные напитки (кефир, ацидофилин и др.), свежий творог, изделия из него, тертый неострый сыр, сметана только в блюда.
- Сливочное масло.
- Яйца – яйцо всмятку, белковый омлет.
- Крупы – хорошо разваренные полужидкие, вязкие каши с добавлением бульона или молока (гречневая, рисовая, овсяная).
- В качестве гарниров можно готовить отварные и тушеные овощи (в виде рагу, икры, пюре). Картофель, морковь, свекла, цветная капуста, тыква в виде пюре, суфле, паровых пудингов.
- Салат из тертой моркови, свежих огурцов и помидоров и других овощей (капусты, редиса) применяют только после выздоровления от острой пневмонии или бронхита, но не в разгар заболевания.
- Свежие фрукты и ягоды, не жесткие, термически и механически обработанные, в форме пюре, муссов, а также приготовленные из них свежие соки (перед употреблением их необходимо развести водой в соотношении 1:1), компоты, морсы, кисели, варенья, конфитюры и мармелад.
- Напитки – некрепкий чай и кофе с лимоном или молоком, отвар шиповника.
- Сахар, мед, варенье, джем, мармелад.
- Очень полезным для больных с нагноительными заболеваниями легких продуктом являются дрожжи. Они содержат в большом количестве витамины группы В и белки. Дрожжи содержат также углеводы и небольшое количество жиров, пантотеновую, парааминобензойную и фолиевую кислоты, биотин и минеральные вещества (кальций, магний, калий, железо, натрий, фосфор, серу). Дрожжи кладут в кастрюлю, заливают водой в соотношении 2,5:1 и томят на водяной бане, периодически помешивая. По желанию можно добавить на кончике ножа соль. Через 45—60 мин дрожжи готовы. Их остужают и добавляют в различные блюда (первые и вторые).
- Исключаемые продукты и блюда для диеты №13
- Ржаной и любой свежий хлеб, сдоба.
- Острые закуски.
- Жирные бульоны щи, борщи.
- По возможности пищу готовят без использования растительного масла.
- Жирные сорта мяса, птицы, рыбы.
- Колбаса, копчености, соленая рыба, мясные и рыбные консервы.
- Нельзя употреблять в пищу жареные яйца или яйца, сваренные вкрутую.
- Цельное молоко и сливки, жирная сметана, жирные и острые сыры.
- Пшено, перловая и ячневая крупы, макароны.
- Исключают продукты, которые вызывают повышенное газообразование — цветная и белокочанная капуста, редька, бобовые (горох, фасоль в виде каш, в составе супов, рагу или других блюд).
- Белокочанная капуста, редис, редька.
- Плоды, богатые клетчаткой.
- Не рекомендуется употреблять крепкие кофе, чай, категорически запрещаются алкогольные напитки.
- Примерное однодневное меню диеты №13 в остром периоде инфекционного заболевания
источник
Эту статью мы посвятим такому заболеванию, как абсцесс. Нижеизложенный материал даст вам понять основные причины абсцесса, симптомы, характерные для него, ознакомиться с разновидностями недуга, узнать о том, каким должно быть правильное питание.
Если речь идет о гнойном воспалительном процессе, который затрагивает ткани с последующим их расплавлением, появлением гнойной полости, значит имеется в виду такой недуг, как абсцесс (в переводе с латинского языка – нарыв). Такое заболевание имеет способность развиваться в костях, во внутренних органах, мышцах человека, а также может поражать подкожную клетчатку. Диагностируется и в качестве самостоятельной болезни, и как осложнение иных недугов. Очень часто развивается на фоне ангины, пневмонии, различных травм.
Причины развития воспалительного процесса – гноеродные микробы. Именно они попадают в организм человека через имеющиеся повреждения на слизистых оболочках или на кожных покровах. Также имеется иной способ заражения: микробы могут проникнуть из любого иного гнойного очага, использовав при этом кровеносные либо лимфатические сосуды. Какую же защитную реакция в такой ситуации применяет организм? Ответим, он формирует капсулу, которая служит так называемым ограничителем между тканями, находящимися в здоровом состоянии, и абсцессом.
Если же доктор назначит неправильную терапию, гной может просто-напросто проникнуть в закрытые полости. Результатом этого будут всевозможные заболевания тяжелого течения. Среди них выделяют развитие:
Все вышеупомянутые осложнения нередко ведут к смерти больного.
Теперь давайте рассмотрим причины, которые чаще всего способствуют развитию этого сложного заболевания. К ним относят:
- Проникновение болезнетворных микроорганизмов путём нестерильных капельниц, шприцов, прочего медицинского инструментария.
- Применение лекарственных средств повышенной концентрации для инъекций, проводимых внутримышечно.
- Проникновение различных инородных тел в открытую рану или обыкновенной грязи.
Также причины недуга бывают следующими:
- попадание инфекции в поджелудочную железу, кисту мозга;
- инфекция, образовавшаяся в гематомах;
- быстрое размножение бактерий, которые проживают в нашем организме из-за ослабленной иммунной системы (при условиях крепкого иммунитета эти бактерии не подают никаких признаков жизни).
Чтобы диагностировать внутренний абсцесс врачи назначают больному прохождение ультразвукового исследования, МРТ или компьютерную томографию, рентген, сдачу анализа крови. Такую разновидность заболевания характеризуют следующие симптомы:
- припухлость;
- болезненные ощущения, возникающие в конкретной части тела.
Кроме того, наблюдается внутреннее уплотнение тканей, недомогание, нежелание осуществлять приём пищи, слабость, головная боль. И перечисленные симптомы, и повышение температуры тела больной обычно чувствует спустя много времени после проникновения инфекции в его организм. Заметим, что такой абсцесс способен запросто поразить всё тело больного.
Нужно знать, что симптомы полностью зависят от того, в каком месте возник абсцесс, к каким нервам, органа он ближе всего расположен. Зачастую поражение в участке поражения коже при пальпации отмечаются режущие боли. Также наблюдается припухлость, гиперемия определенного участка кожного покрова, повышение местной температуры.
Если заболевание протекает на протяжении довольно-таки длительного отрезка времени, можно будет обнаружить характерные симптомы абсцесса – возникновение белой точки, расположенной на поверхности очага инфекции в самой его середине.
Питание при этой болезни играет очень важную роль, но о нём поговорим немного позже. Сейчас перечислим основные виды данного недуга. Если говорить о длительности, болезнь бывает хронического и острого течения. Если взять во внимание места, в которых недуг может развиваться, абсцесс может быть:
- аппендикулярным;
- легочным;
- мягкотканевым (поражает жировую ткань, мышцы, а при наличии костного туберкулеза, соответственно кости человека);
- печёночным;
- межкишечным (появляется между кишечными петлями и стенкой брюшной полости).
Кроме того, бывает развитие других видов. Абсцесс способен развиваться и поражать:
- молочные железы при грудном вскармливании;
- серое вещество нашего мозга;
- органы, ткани малого таза;
- спинной мозг;
- мышцы шеи.
Как видите, виды заболевания очень разнообразны. Кроме вышеупомянутого, абсцесс способен поражать заглоточное пространство (чаще всего возникает из-за воспалительного процесса в лимфатических узлах или ангины).
Ключевую роль играет питание больного человека, оно зависит от вида болезни. Нужно помнить, что все блюда должны готовиться на пару или быть отварными. Зачастую если воспаление затрагивает мягкие ткани, пациенту не назначается какое-то особое питание, главное, чтобы оно было сбалансированным, полноценным, здоровым. Иная картина с болезнями, образованными на внутренних органах.
Любой вид абсцесса предполагает отказ от спиртных напитков, от кофе. В противном случае они станут причинами ухудшения состояния. Также рекомендуется значительно ограничить количество употребляемого сахара, ведь он провоцирует стремительное размножение бактерий, препятствует процессу купирования. Ограничить нужно и поваренную соль, поскольку она только задерживает воду, тем самым даёт лишнюю нагрузку на сердечно-сосудистую систему. Особенно это касается восстановительного периода. Если диагностирован абсцесс органов желудочно-кишечного тракта, питание предполагает отказ от:
- капусты;
- маринадов;
- различных солений;
- сдобы;
- жаренных, жирных блюд, продуктов;
- кетчупа, соусов, горчицы, прочих острых приправ.
Питание человека должно состоять из продуктов, богатых витаминами, белками. Рекомендованное количество калорий в сутки – примерно три тысячи. Такая калорийность вызвана тем, что в организм не поступает достаточного количества кислород, поэтому и происходит нарушение работы желудочно-кишечного тракта, синтеза витаминов. (В частности это касается витаминов таких групп, как В, К). Из-за такой причины абсцесс предполагает, чтобы питание больного включало в себя:
- овсяные хлопья;
- куриные яйца;
- яйца перепелиные;
- нежирные сорта рыбы;
- печень (индюшиную, куриную);
- жидкость (компот, нежирный бульон).
Заметим, что максимальное количество жидкости составляет 1,4 литра в сутки. Кроме того, полезно питаться:
- молочными продуктами (сливками, сметаной, обезжиренным творогом);
- фруктами, ягодами в свежем виде (сливами, клубникой, абрикосами, яблоками);
- свежими овощами (морковью, свеклой).
Также рекомендуется разводить дрожжи в пропорции 2,5 к 1, готовить их на водяной бане на протяжении часа.
Абсцесс органов ЖКТ, печени, на фоне которого была проведена операция, предполагает обязательное соблюдение строгой диеты. Такая диета основана на употреблении продуктов, которые не оказывают нагрузку на ЖКТ, саму печень, желчные протоки. Врачи в этом случае рекомендуют питание, обогащенное витаминами таких групп, как А, В, С.
На протяжении первых дней после операционного вмешательства пища должна напоминать консистенцию пюре, то есть быть протертой. Если состояние будет улучшаться, доктора разрешат питаться отварными овощами, мелкими кусочками вареного мяса. Больному рекомендуются:
- пюре из рыбы, говядины, куриного мяса;
- супы из различных круп;
- яйца всмятку;
- компот из сухофруктов, сок, кисель;
- нежирный кефир, простокваша;
- натертые на терке: яблоки, морковь, отварная свекла.
В этой статье мы рассмотрели основные вопросы, относительно такого заболевания, как абсцесс. Помните, что правильное питание – залог успешного лечения, скорейшего выздоровления. Не практикуйте самолечение!
Возникновение любого подозрительного симптома должно натолкнуть вас на мысль, что стоит обратиться к доктору, пройти необходимое обследование.
Ведь лечить – задача врачей. Соблюдайте все рекомендации специалистов, ведите здоровый образ жизни, будьте здоровы!
источник
Диета 13 стол призвана усилить защитные функции организма и снизить воспалительные процессы, протекающие в период острых инфекционных заболеваний.
Лечебный стол диеты № 13 был разработан совместно с другими оздоровительно – профилактическими столами-диетами советским врачом, ученым и диетологом Певзнером М.И. Профессор основал 15 диет-столов, показанных при течении определенных заболеваний.
Тринадцатая диета-стол, в комплексе с медикаментозным лечением, применяется при следующих болезнях:
- Пневмония;
- Острый бронхит;
- Гнойные заболевания гортани, трахеи и легких;
- Прочие инфекционные заболевания острой формы, сопровождающиеся сильной слабостью, головной болью, воспаленной носоглоткой, повышенной температурой и предписанным постельным режимом.
Целевое назначение диеты 13 стол – максимально снизить интоксикацию и раздражающие действия от употребления пищи при сильных воспалительных процессах и создать благоприятную среду для скорейшего выздоровления. Лечебное питание диеты тринадцатого стола содержит повышенное количество витаминизированной и жидкой пищи с пониженным содержанием углеводов, жиров и частично – белков.
Калорийность и ежедневный химический состав оздоровительной диеты стола № 13:
- Энергетическая суточная ценность – 2300 ккал;
- Жиры – 70 гр., из них растительные – 20 %;
- Белки – 80 гр., из них животные – 60-70 %;
- Углеводы – 350 гр.;
- Объем жидкости – более 2 литров;
- Норма соли для стола-диеты 13 – 10 гр.
Основные правила употребления пищи диеты-стола № 13, требующие неукоснительного соблюдения, следующие:
- Дробный шестиразовый режим питания;
- Обязательный обильный прием жидкости — не менее 2 литров в сутки;
- Термическая обработка продуктов должна проводиться в качестве отваривания или приготовления на пару;
- Готовую пищу следует принимать в протертом, рубленном, пюреобразном или кашеобразном виде;
- Исключить из лечебного рациона стола-диеты № 13 тяжелые, трудно перевариваемые и содержащие грубую клетчатку продукты.
Скорейшее улучшение состояния больного достигается за счет употребления следующих продуктов, входящих в рекомендуемый список для диеты-стола № 13:
- Овощи – молодая тыква и кабачки, морковь, картофель, свекла, спелые помидоры и капуста цветная;
- Крупы – манка, гречка, рис, овсянка;
- Макароны отварные;
- Молодое мясо говядины и телятины, филе куриное, индейка, печень, язык, кролик и нежирная рыба;
- Молочные нежирные продукты – кефир, творог, простокваша, неострый сыр, сметана. Сливки и молоко добавлять лишь в блюда;
- Подсушенный пшеничный хлеб, бисквиты, несдобные булочки;
- Яйца;
- Спелые плоды фруктов, ягод сладких сортов в сыром, протертом, печеном или отварном виде;
- Напитки – отвары, соки, морсы, кисели, некрепкий чай (с медом, лимоном или сливками).
Из рациона диеты-стола номер 13 необходимо исключить:
- Наваристые и жирные мясные и грибные бульоны;
- Кислые фруктовые и ягодные плоды;
- Лук, чеснок, белокочанная капуста, огурцы, бобовые, редис;
- Молочные жирные продукты;
- Свежая выпечка;
- Острые, копченые и соленые блюда;
- Перловая, кукурузная, ячневая и пшенная крупы;
- Крепкие и кислые напитки.
Лечебная диета тринадцатый стол обладает следующими важными достоинствами:
- Снижаются воспалительные и гнойные процессы в пораженных тканях и органах;
- Сбалансированное лечебное меню стола-диеты 13 быстро и эффективно выводит из организма микробы и токсины;
- Активизируются восстановительные процессы;
- Укрепляется иммунитет.
- Утро: отвар рисовый, яйцо, слизистая овсянка;
- Ланч: малиновое суфле;
- Обед: томатный суп, телячьи котлеты, макароны, травяной лимонный чай;
- Полдник: мягкие бананы;
- Вечер: пюре из картофеля, паровой минтай, яблочный компот;
- Перед сном: апельсиновый напиток.
- Утро: жидкая рисовая каша, грушевый компот;
- Ланч: желе из апельсина;
- Обед: чай, суп куриный, ленивые голубцы;
- Полдник: отвар из плодов шиповника;
- Вечер: творог с морковью, малиновый отвар;
- Перед сном: 1% кефир.
- Утро: простокваша, протертая молочная гречка;
- Ланч: ананасовый мусс, творог;
- Обед: сырный суп с яйцом рубленным, свекольный теплый салат, рыбные фрикадельки, айвовый коктейль;
- Полдник: картофельные пончики, малиновый морс;
- Вечер: капуста цветная (пюре), картофельно – мясные котлетки в сметане, мед, чай;
- Перед сном: морковный сок.
- Утро: манка со сливовым джемом, чай, мед;
- Ланч: свежие мандаринки;
- Обед: кабачково – куриный суп, рубленная паровая говядина, вишнево – малиновый коктейль;
- Полдник: брусничный кисель, сухарики;
- Вечер: рис, запеченный с твердым сыром, кефир;
- Перед сном: яблочный напиток.
- Утро: тыквенная каша, кисель из малины;
- Ланч: пюре яблочно — абрикосовое;
- Обед: крыжовниковый морс, салат печеночный, говяжий бульон с овощами;
- Полдник: пюре из сладких фруктов;
- Вечер: салат рыбный, персиковый компот;
- Перед сном: гранатово – мандариновый сок.
- Утро: кисель брусничный, рисовый пудинг;
- Ланч: яблочно — малиновый коктейль;
- Обед: морковный суп, биточки куриные, яблочно – лимонный компот;
- Полдник: пюре из сладких ягод;
- Вечер: смородиновый кисель, слизистая овсянка;
- Перед сном: пшеничный отвар.
- Утро: морковное пюре, сладкий час с долькой лимона;
- Ланч: черничное желе;
- Обед: овсяный слизистый суп, кабачковое пюре, рыба, чай зеленый;
- Полдник: суп яблочно – грушевый;
- Вечер: отварная капуста с рисом, отвар ромашковый;
- Перед сном: лимонный чай.
источник
Диета № 13 применяется при острых инфекционных заболеваниях, пневмониях, бронхитах, после операций (не на органах ЖКТ). Как правило, диету назначают на 2 недели.
Целью диеты № 13 является ускорение восстановительных процессов в органах и тканях, выведение токсинов, активизация иммунной системы. Диета предусматривает щажение пищеварительной системы.
Диета № 13 удовлетворяет физиологические потребности человека в пищевых веществах и энергии. Калорийность рациона умеренно понижена за счет жиров и углеводов. Предусмотрено повышенное потребление витаминов и жидкости.
Диета предполагает ограничение соли, экстрактивных веществ, овощей, молока, острых продуктов, копченостей.
Пищу готовят только на пару и в отварном виде. Все блюда подают в пюреобразном виде.
Диета № 13 предполагает дробный режим приема пищи не менее 6 раз в сутки.Белки: 85–90 г (включая около 60% белков животного происхождения).
Жиры: 70–80 г (включая не менее 30 г жиров растительного происхождения).
Углеводы: 300–350 г.
Суточная калорийность: 2 200 – 2 400 ккал.
Свободная жидкость: 2–2,5 л.
Поваренная соль: до 6 г.
Витамины: ретинол (А) – 2 мг, рибофлавин (В2) – 2 мг, тиамин (В1) – 4 мг, никотиновая кислота (В3) – 30 мг, аскорбиновая кислота (С) – 150 мг.
Макроэлементы: натрий – 3 г, калий – 3,8 г, кальций – 0,8 г, фосфор – 1,6 г, магний – 0,5 г.
Микроэлементы: железо – 20 мг.
Оптимальная температура блюд: от 15 до 65 градусов Цельсия.Хлеб: пшеничный вчерашний или подсушенный, пшеничные сухари.
Супы: на некрепких обезжиренных мясных бульонах с добавлением разваренных круп, овощей; рекомендованы мясные супы-пюре.
Мясные блюда: нежирные говядина, телятина, баранина, свинина, а также курица, индейка, курица, кролик в виде паровых и отварных пюре, суфле, котлет.
Рыбные блюда: нежирные сорта рыбы отварные куском, рубленые.
Гарниры: полужидкие и вязкие каши с добавлением бульона или молока, разваренные овощи и овощные пюре, пудинги; свежие овощи – только в период выздоровления.
Молочные продукты: кисломолочные продукты, творог и блюда из него; сметана в малых количествах в блюдах; неострый маложирный сыр в тертом виде.
Яйца: всмятку или в виде парового белкового омлета.
Закуски: неострая овощная икра, неострые маложирные сыры; при выздоровлении – салаты из свежих овощей.
Соусы: овощные, молочные, фруктовые.
Сладкие блюда: мягкие спелые фрукты и ягоды в свежем протертом виде; фруктовые муссы, пюре, кисели, джемы, варенья; разрешены мармелад, желе.
Напитки: разбавленные водой соки, компоты, морсы, некрепкие чай и кофе, отвар шиповника.
Жиры: свежее несоленое сливочное масло – ограниченно.Из рациона следует исключить все жареные, соленые и острые продукты, свежие мучные изделия, сдобную выпечку, жирные мясо, птицу и рыбу, сало, ливер, кулинарные жиры, крепкие мясные, рыбные и грибные бульоны, соленую рыбу, копчености, колбасы, жирные сыры, соленья, консервы, маринады, острые приправы, соусы, пряности и специи, квашеную капусту, шоколад, какао, виноград. Необходимо исключить грубые крупы и овощи, богатые грубой клетчаткой, макаронные изделия, жирные молочные продукты – сливки, жирное молоко, сыры, жирную сметану.
Исключают продукты, вызывающие повышенное газообразование (капуста, бобовые). Максимально ограничивают растительное масло. Алкогольные напитки запрещены.
Первый завтрак: вареники со сливочным маслом, чай.
Второй завтрак: печеночный паштет, сухари, отвар шиповника.
Обед: картофельный суп с мясом, голубцы с отварным мясом и рисом, сок.
Полдник: пудинг из фруктов или овощей, чай.
Ужин: творожное суфле, кисель.
На ночь: отвар шиповника.Первый завтрак: жидкая овсяная каша на молоке, чай.
Второй завтрак: паровой белковый омлет, кисель.
Обед: протертый овощной суп, мясное суфле, протертая рисовая каша, сок.
Полдник: пудинг из фруктов, чай.
Ужин: рыбное суфле, овощное пюре, чай.
На ночь: кефир.- Приказ Министерства здравоохранения Российской Федерации № 330 «О мерах по совершенствованию лечебного питания в лечебно-профилактических учреждениях РФ» от 05.08.2003
источник
Питание имеет в жизни человека огромное значение. Оно обеспечивает организм полезными элементами, которые способствуют сохранению и восстановлению здоровья. При любых заболеваниях грамотный специалист рекомендует придерживаться определенной диеты. Особенно если речь идет об абсцессе.
Сегодня одной из самых распространенных болезней есть абсцесс. Характеризуется заболевание воспалительными процессами, как мягких тканей, так органов и костей. При абсцессе образовываются полости, в которых собирается гной.
Развитие данного заболевания спровоцировано проникновением в тело человека различных микроорганизмов, через поврежденные участки кожи и мягких тканей. Именно они и являются основной причиной возникновения абсцесса. К таким организмам относятся все виды семейства кокковых (стрептококки, стафилококки и так далее).
Это серьезная проблема, которая может привести к развитию смертельных болезней: менингит, плеврит, перитонит, сепсис.
Существует несколько разновидностей абсцесса, разделяются по длительности процесса и месту локализации. По продолжительности заболевания абсцесс бывает острой или хронической формы. Абсцесс любого вида имеет свои признаки.
Симптоматика может быть разной и зависит это как от типа заболевания, так и от близости к определенным органам. К основным проявлениям относятся:
- боль в области поврежденного участка;
- отек и покраснения;
- повышение температуры тела и так далее.
Если проблема возникла на внутренних органах, то определить ее можно только при помощи аппаратных обследований, например, УЗИ. Методом лабораторных анализов крови.
Когда человек узнает свой точный диагноз и начинает курс медикаментозного лечения ему необходимо подумать и о соблюдении определенных правил питания.
Делается это для того, чтобы терапия дала положительный результат как можно быстрее. От правильного питания зависит скорость процесса и эффект лечения. Одни продукты способствуют скорейшему выздоровлению. Другие способны спровоцировать обострение и свести на нет все лечение.
Следует обратить внимание, что при различных видах абсцесса и диета должна быть разной. Но в любом случае есть несколько правил, которые необходимо соблюдать.
Самое главное – это приготовление блюд, они должны быть паровыми или отварными. Если для приготовления применяется способ варки, то огонь должен быть очень медленным. О жареных блюдах придется забыть.
Внутренние воспалительные процессы с гнойными образованиями требуют соблюдения некоторых рекомендаций. Все зависит от того, где локализуется проблема.
В этом случае рацион должен быть максимально насыщен белками и витаминами. По питательной ценности суточная доза не должна превышать 3000 кКал. Не стоит забывать о том, что недостаток кислорода при этом заболевании приводит к нарушению работы желудочно-кишечного тракта.
В результате чего снижается выработка полезных веществ, в частности витаминов группы В и витамина К. Что в свою очередь снижает защитные функции организма. Сниженный иммунитет не способен эффективно бороться с инфекцией и воспалением.
Поэтому рекомендовано ввести в рацион такие продукты:
- Печень курицы или индюка. Печень птицы содержит множество полезных веществ, положительно влияющих на общее состояние больных с абсцессом.
Медь в составе печени обладает противовоспалительными свойствами. Белки и аминокислоты взаимодействуют друг с другом и обеспечивают регенерацию тканей.
- Куриные и перепелиные яйца. Также содержат достаточно количество белка, показанного при данном заболевании.
- Нежирная рыба. Рыба ценна наличием в составе жирных полиненасыщенных кислот Омега-3.
Учеными уже давно доказано, что этот элемент способствует снижению воспалительного процесса при любом заболевании. Кроме того, Омега способствует восстановлению поврежденных тканей.
- Белый хлеб с отрубями. Такой хлеб отличается высокой калорийностью и богатым витаминно-минеральным составом. Особенно много в нем витаминов группы В, К и РР. Благодаря чему нормализуется работа ЖКТ, снижается воспаление.
Минеральные вещества, особенно селен, являются антиоксидантами и стимулируют работу иммунной системы. Кроме того, селен положительно влияет на процесс восстановления поврежденных тканей.
- Овсянка. Эти хлопья являются настоящим кладезем витаминов и минералов. Особенно много в овсянке витамина Е. Его антиоксидантные, противовоспалительные и регенерирующие свойства давно доказаны. Овсянка благотворно влияет на все органы и системы, в том числе и на абсцесс легкого и брюшной полости.
Кроме этих продуктов в рационе должны присутствовать:
- дрожжи;
- молочные продукты, кальций ощелачивает организм, благодаря чему снижается проявление воспаления;
- нежирные бульоны, например, куриный отвар;
- узвары на основе сухофруктов, особенно полезен шиповник, так содержит большое количество витамина С;
- -свежие овощи с достаточным содержанием клетчатки, способной выводить из организма токсические вещества, образовывающиеся при абсцессе;
- фрукты и ягоды необходимо употреблять по сезону, можно в замороженном виде.
Абсцесс любого органа ЖКТ, особенно если применялось хирургическое вмешательство, требует особого питания. В рационе должны преобладать продукты богатые витамином С, А и группы В. В первое время после операции все отварные продукты следует употреблять только в протертом виде.
Меню должно состоять из:
- Первых блюд на основе круп;
- Пюре из курицы, рыбы или говядины;
- Куриные яйца всмятку, не более 2 в день;
- Отварные морковь и свеклу, измельченные на мелкой терке;
- Печеные яблоки (улучшают моторику кишечника);
- Кисломолочные не жирные продукты;
- Фруктово-ягодные отвары, узвары и кисели.
Придерживаясь полноценного питания из рациона необходимо убрать соль и сахар. Так как соль дает повышенную нагрузку на сердечнососудистую систему. Сахар же способствует развитию болезнетворных элементов и закисляет организм.
При любом виде воспалительного гнойного процесса необходимо полностью отказаться от алкоголя и кофе. Они способствуют снижению местного и общего иммунитета и могут спровоцировать обострение заболевания.
При абсцессе на органах пищеварительного тракта категорически запрещены такие блюда и продукты:
— маринованные и соленые изделия.
Некоторые пациенты ищут рецепты народной медицины для решения этой проблемы. Но следует учесть, что заболевание очень серьезное, особенно если локализуется на внутренних органах. Поэтому применять народные средства можно только при незначительном наружном абсцессе.
Для этого можно воспользоваться картофельным, луковым или компрессом из алоэ. Овощ или растение тщательно промывают, измельчают и прикладывают к поврежденному месту. Проводить процедуру можно только в случае возникновения проблемы на руке или ноге.
Конечно, лучше всего обратиться к врачу, так как последствия самолечения могут быть достаточно плачевными.
Вывод: своевременное обращение в медицинское учреждение, соблюдение рекомендаций доктора и полноценное, сбалансированное питание способны значительно ускорить процесс выздоровления. Правильный рацион обеспечит лучший эффект, предупредит развитие осложнений и окажет оздоровительное действие на весь организм.
источник
Абсцесс (от лат. аbscessus — нарыв) – воспаление мягких тканей, органов и костей, сопровождающееся образованием гнойной полости (результат действия защитной функции организма) и гноя внутри нее.
Вызывают абсцесс гноеродные микроорганизмы, которые попадают в организм человека через поврежденные ткани слизистых оболочек и кожные покровы. Обычно это не один какой-то определенный возбудитель.
Чаще всего абсцесс образуется в результате размножения и жизнедеятельности ряда стафилококков, стрептококков и кишечной палочки. Попадая в организм, они могут переноситься по организму по кровеносным сосудам от одного гнойного очага по всем органам и тканям. Особенно возможно сильное повреждение тканей при сниженном иммунитете.
При неправильном лечении гной может попадать в закрытые полости, вызывая такие тяжелые заболевания как менингит, артрит, плеврит, перитонит, перикардит, сепсис, которые могут привести к летальному исходу.
В зависимость от длительности заболевания абсцесс бывает острым и хроническим.
В зависимости от места развития болезни абсцесс бывает:
- мягкотканевый абсцесс (развивается в мышцах, жировой ткани и в костях при костном туберкулезе);
- аппендикулярный абсцесс (острый аппендицит);
- мастопатия (абсцесс молочной железы в период лактации);
- глубокий абсцесс шейных мышц;
- абсцесс серого вещества мозга;
- легочный абсцесс;
- абсцесс заглоточного пространства (образуется на фоне ангины, воспаления лимфатических узлов или зуба);
- абсцесс тканей и органов малого таза;
- межкишечный абсцесс (образуется между брюшной стенкой и петлями кишок);
- печеночный абсцесс;
- эпидуральный абсцесс спинного мозга.
- Попадание бактерий через нестерильные медицинские инструменты (шприц, капельница и т.п.);
- Использование сильно концентрированных препаратов при внутримышечных инъекциях;
- Интенсивное размножение бактерий, постоянно живущих в организме, на фоне сниженного иммунитета, которые в обычных условиях не вызывают никаких заболеваний;
- Попадание в открытую рану грязи или какого-либо инородного тела;
- Инфицирование кисты мозга или поджелудочной железы;
- Инфекция гематом.
В зависимости от места возникновения абсцесса и близость его к различным внутренним органам и нервам могут проявляться и различные симптомы. Чаще всего в области поражения кожных покровов наблюдается режущая боль при пальпации, покраснение и припухлость участка кожи, местное увеличение температуры, а при более длительном течении заболевания на поверхности в центре очага появляется белая точка.
При внутреннем абсцессе появляется припухлость, внутреннее уплотнение тканей и боль в определенной области тела. Также возможны проявления слабости, недомогания, потери аппетита, повышения температуры и головной боли. Однако для появления первых признаков внутреннего абсцесса должно пройти достаточно много времени и как результат инфекция может распространиться по всему телу. Диагностировать такой вид абсцесса можно только путем проведения анализа крови, рентгена, УЗИ, МРТ или КТ.
В зависимости от вида абсцесса назначается и различное питание. Не смотря на это, все блюда должны готовиться на пару или вариться на медленном огне.
Обычно при абсцессе мягких тканей, какого-то определенного режима питания врачи не назначают. Единственное требование – оно должно быть полноценным и сбалансированным. Другое дело обстоит с заболеванием на внутренних органах.
Так при абсцессе легкого назначается питание с высоким содержанием белков и витаминов с общей суточной калорийностью не более 3000 кКал. Это связано с тем, что из-за нехватки кислорода в организме больного нарушается работа ЖКТ и синтез витаминов, особенно группы В и К. Поэтому при абсцессе легкого в рационе должны присутствовать:
- куриная или индюшиная печень;
- яйца куриные или перепелиные;
- нежирная рыба;
- белый хлеб с отрубями;
- овсяные хлопья;
- дрожжи разведенные водой в соотношении 2,5:1 и приготовленные на водяной в течение 1-го часа;
- молоко и молочные продукты (нежирные творог, сметана, сливки) за счет высокого содержания кальция способствуют снижению воспаления;
- жидкости (нежирные бульоны, узвары и компоты, но не более 1,4 л в день);
- свежие овощи (морковь, свекла, капуста белокочанная и т.п.);
- свежие сезонные фрукты и ягоды (черника, малина, абрикос, яблоки, клубника, сливы и т.п.) и компоты из них.
При абсцессе печени и других органов ЖКТ, после которого последовало оперативное вмешательство, необходимо соблюдать более строгую диету, которая бы не оказывала нагрузки на ЖКТ, печень и желчные протоки, а также была бы богатой витаминами С, А и группы В. В первые послеоперационные дни все приготовленные продукты должны быть протерты и только по мере положительной динамики выздоровления допускается употребление варенных овощей и мяса нарезанных кубиками.
- крупяные супы;
- говяжье, куриное или рыбное пюре;
- яйца куриные, приготовленные всмятку;
- натертую на мелкой терке морковь, яблоко, вареную свеклу;
- кисломолочные продукты (простокваша, кефир 1%);
- жидкости (узвар из шиповника, компоты из сухофруктов, кисели, соки).
Абсцесс достаточно опасное заболевание, которое в 98% случаев требует хирургического вмешательства, поэтому применение рецептов народной медицины в данном случае не уместно. При малейших проявлениях признаков заболевания, особенно в области шеи, лица и головы в целом, следует немедленно обратиться к хирургу.
При абсцессе следует ограничить употребление таких продуктов:
- поваренная соль – задерживает воду в организме оказывая дополнительную нагрузку на сердце и сосуды, особенно в период восстановления;
- сахар – излишняя глюкоза в крови может спровоцировать рост бактерий и тормозить процесс купирования.
Следует полностью исключить из рациона такие продукты:
- все виды абсцесса:
алкогольные напитки, кофе – они могут вызвать рецидив заболевания и значительному ухудшению состояния - абсцесс печени и органов ЖКТ:
приправы с острым вкусом (горчица, хрен, вассаби, кетчуп, соевый соус)
жирные и жареные продукты, сдобу;
капусту, маринады и соления.
источник
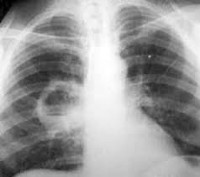
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса — кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин. Типичный портрет пациента — мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого. Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.
Возбудители проникают в полость легкого бронхогенным путем. Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) вероятность инфицирования легочной ткани возрастает. Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, аспирация инородными телами тоже может стать причиной абсцесса легких.
Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии. Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на пневмококковые, стафилококковые, коллибациллярные, анаэробные и пр. Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями). По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонним. Некоторые авторы придерживаются мнения, что гангрена легкого — это следующая стадия абсцесса. По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости. В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры. Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной. С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости. Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса. Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно. После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
При визуальном осмотре, часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы крови постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, так же присутствуют признаки анемии. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам. Рентгенография легких является наиболее достоверным исследованием для постановки диагноза, а так же для дифференциации абсцесса от других бронхолегочных заболеваний. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии. Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты. Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии. Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям.
Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж). Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции. Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%. Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
источник
Пневмония — заболевание, проявляющееся воспалением легочной ткани и появлением воспалительного выпота в легочных альвеолах.
Непосредственными возбудителями заболевания принято считать некоторые бактериальные и инфекционные агенты. Среди бактерий наиболее часто пневмонию вызывают пневмо-, стрепто- и стафилококки, хламидии; вирусные пневмонии вызываются вирусами гриппа, аденовирусом и вирусом респираторно-синцитиальной инфекции, вирусами парагриппа; у ослабленных лиц после тяжелых заболеваний, у больных сахарным диабетом и при нарушении защитной системы организма пневмонии могут вызывать и некоторые грибы.
Пневмония может быть односторонней или поражать ткань обоих легких.
По степени поражения легочной ткани различают крупозные пневмонии, когда зона воспаления занимает одну или несколько долей легкого, сегментарные, когда поражен один или несколько сегментов легкого, и очаговые, когда воспаление представлено отдельными участками (одиночным или множественными), занимающими одну или несколько легочных долек.
Факторами, предрасполагающими к развитию воспаления легких, являются переохлаждение, детский или старческий возраст, наличие хронических заболеваний органов дыхательной системы, курение, врожденные дефекты, приводящие к нарушению выведения инфекционных агентов, стрессы и другие факторы, приводящие к снижению сопротивляемости организма.
Возбудитель наиболее часто проникает в легочную ткань через бронхи с вдыхаемым воздухом, но некоторые пневмонии могут возникать при попадании в легкие инородных тел (при их неосторожном вдыхании) или рвотных масс в бессознательном состоянии. Такие пневмонии называют аспирационными. У тяжелобольных, вынужденных постоянно находиться в лежачем положении, пневмонии могут возникать из-за застоя крови в легочном круге кровообращения, такие пневмонии называют застойными, или гипостатическими.
Как правило, заболевание, особенно у молодых людей, начинается остро. Повышается температура тела (до 39—40 °С), появляется кашель: вначале сухой, а через несколько дней начинает отделяться мокрота слизистого характера, иногда с примесью крови. Возникает колющая боль в груди или боку, наиболее сильно выраженная на вдохе. Это связано с вовлечением в патологический процесс серозной оболочки легких. Из-за выключения из дыхания определенной части легочной ткани возникает одышка, дыхание становится частым и поверхностным. Появляются и усиливаются признаки интоксикации организма — головная боль, сильная слабость, снижение аппетита; общее состояние достаточно тяжелое. При очаговой пневмонии жалобы менее выражены, общее состояние менее тяжелое, самым главным симптомом является кашель с отделением большого количества мокроты слизисто-гнойного характера, температура поднимается до 37,5—38 °С и держится до 2—3 суток. Одышки, как правило, не бывает.
Необходимость применения специальной диеты обусловливается различными изменениями, происходящими в организме при развитии воспаления легочной ткани. Они могут быть скорректированы с помощью применения определенных продуктов питания. Острая пневмония, особенно долевая, когда в патологический процесс вовлечена целая доля легкого, сопровождается поступлением в кровь большого количества токсических веществ. Это происходит при гибели микроорганизмов, повреждении ткани легкого. Кроме того, интоксикация обусловливается лихорадкой. Воспалительный процесс должен быть по возможности быстро купирован с помощью лекарственного воздействия на возбудителя заболевания и повышения защитных свойств организма. Воздействие многих современных лекарственных препаратов, применяемых при пневмонии, вызывает необходимость защищать организм от их негативного побочного действия с помощью определенной диеты. Тяжелый воспалительный процесс обусловливает необходимость повышения калорийности рациона. С помощью включения в диету определенных продуктов можно активировать иммунные возможности организма, усилить сопротивляемость к инфекции. После разрешения воспалительного процесса состав и характер продуктов питания должны быть направлены на поддержание восстановительных процессов легочной ткани. Питание при воспалении легких рекомендуется обильное, высококалорийное, но часто и малыми порциями. Предпочтительна жидкая пища (супы, пюре), в достаточной степени обработанная термически и механически. Это обеспечивает механическое и химическое щажение органов желудочно-кишечного тракта. Оптимальным считается шести- и даже семиразовый прием пищи. Холодные и чрезмерно горячие блюда необходимо исключить. При расчете калорийности питании нужно учитывать физиологическую потребность в калориях с учетом пола и возраста. Повышение калорийности осуществляется за счет повышения в суточном рационе содержания белка. Белком и кальцием богаты многие кисломолочные продукты, они особенно полезны больным пневмонией. Жиры ограничивают — для более бережного воздействия на органы желудочно-кишечного тракта. Жирные и жареные блюда из рациона необходимо исключить полностью, предпочтение отдается блюдам, приготовленным на пару. Количество углеводов также рекомендуется ограничить, поскольку повышение их концентрации способствует развитию воспалительного процесса. Обязательно увеличивается количество витаминов, особенно витаминов А, С и группы В. Жидкость в виде фруктовых соков, компотов, морсов, киселей необходимо употреблять в большом количестве (до 2—2,5 л и более). Не рекомендуется употреблять крепкие кофе, чай, категорически запрещаются алкогольные напитки. Можно пить некрепкий чай с лимоном или вареньем. Он прекрасно утоляет жажду, уменьшает дегидратацию организма. Очень полезно употребление отвара плодов шиповника, поскольку он не только обладает способностью компенсировать недостаток жидкости в организме, но и содержит большое количество витаминов С, К и Р. Ограничивают употребление поваренной соли до 7—8 г. Начало и разгар заболевания должны сопровождаться некоторым снижением калорийности употребляемых блюд, однако количество белка должно соответствовать физиологической норме для данного возраста и пола.
Калорийность стола должна соответствовать 2000—2300 ккал. Это количество калорий должно быть представлено белками в количестве до 80—85 г, углеводами — до 300 г и жирами — до 70 г, среди которых более половины должно быть представлено животными жирами. По возможности пищу готовят без использования растительного масла, желательно добавление сливочного. Среди продуктов, рекомендуемых к употреблению, — свежие фрукты и ягоды, не жесткие, термически и механически обработанные, в форме пюре, муссов, а также приготовленные из них свежие соки (перед употреблением их необходимо развести водой в соотношении 1:1), компоты, морсы, кисели, варенья, конфитюры и мармелад. Для приготовления пищи используют нежирные, богатые белком виды мяса (говядину, телятину, за исключением баранины и жирной свинины, мясо птицы, за исключением мяса гусей и уток, нежирное мясо рыбы, но нельзя есть жареную и соленую рыбу). Яйца птицы разрешают употреблять в пищу при воспалении легочной ткани, но по способу приготовления желательно отдавать предпочтение яйцам вареным и приготовленным на пару. Нельзя употреблять в пищу жареные яйца или яйца, сваренные вкрутую. Первые блюда рекомендуется употреблять регулярно в горячем виде, но небольшими порциями. Из употребления исключают все жирные бульоны и супы из баранины и других жирных сортов мяса, щи, харчо, борщи, солянки. Разрешаются нежирные куриные и мясные бульоны, супы-пюре без добавления бобовых. Супы можно заправлять вермишелью или добавлять овощи и различные крупы (например, рис). Молочные изделия очень богаты кальцием, фосфором и обязательно должны быть представлены в рационе больного острым воспалением легких. Таким больным полезны кисломолочные продукты, например кефир, простокваша, ряженка, фруктовые йогурты и др. Исключение составляют жирные сорта сыра, жирная сметана и молоко. Можно добавлять в различные блюда сливочное масло и молоко. Широко используют различные блюда, приготовленные из молока и молочных продуктов, — каши, пудинги, сырники. В качестве гарниров можно готовить отварные и тушеные овощи (в виде рагу, икры, пюре). Среди подобных продуктов исключают те, которые вызывают повышенное газообразование, — это цветная и белокочанная капуста, редька, бобовые (горох, фасоль в виде каш, в составе супов, рагу или других блюд). Эта диета соответствует диете № 13 по Певзнеру.
Примерное меню (в граммах) диеты больных в разгаре острой пневмонии:
На весь день: хлеб пшеничный — 200, дрожжи — 100.
Первый завтрак: каша рисовая на молоке — 150, масло сливочное — 20, чай с лимоном — 200.
источник