Некротическая флегмона новорожденных. Флегмона новорожденных представляет собой своеобразное гнойно-некротическое поражение кожи и подкожной клетчатки у детей первых недель жизни, выделенное в самостоятельную нозологическую единицу. Заболевание характеризуется быстро развивающимся некрозом подкожной клетчатки с последующим отслоением и некрозом кожи.
Возбудителем флегмоны чаще всего являются золотистый стафилококк или его ассоциации с разнообразной грамотрицательной флорой. Входными воротами инфекции служат поврежденная кожа, пупочная ранка. Особенности строения кожи новорожденного способствуют ее легкой ранимости, а хорошее кровоснабжение клетчатки, отсутствие в ней соединительнотканных перемычек играют существенную роль в быстром развитии и распространении процесса вглубь и вширь. Некроз подкожной жировой клетчатки возникает в связи с быстро распространяющимся тромбозом сосудов, развитием эндо- и периартериита. Способствует распространению инфекции также обильная сеть лимфатических сосудов в подкожной клетчатке новорожденного. Некроз может быстро распространяться вглубь, поражая фасции, мышцы, хрящи ребер и т. д.
Типичная локализация некротической флегмоны — пояснично-крестцовая, ягодичная и межлопаточная области, боковая и передняя поверхности грудной клетки. Заболевание может также явиться осложнением других воспалительных процессов (абсцесс, мастит, нагноившаяся киста копчика).
Клиническая картина. Заболевание начинается остро с повышения температуры до 38-39 гр. С. Быстро нарастают явления интоксикации; беспокойство ребенка сменяется вялостью, он отказывается от еды. Кожные покровы приобретают серую окраску, появляется мраморный рисунок. Характерны частое поверхностное дыхание, тахикардия, глухие тоны сердца, увеличение лейкоцитоза крови.
Уже в первые часы заболевания на коже обнаруживается отграниченный участок гиперемии и уплотнения, болезненный при пальпации. Кожа над очагом поражения горячая на ощупь, не собирается в складки. Через 8-12 ч пораженный участок увеличивается в 2-3 раза, кожа над ним приобретает цианотичный оттенок, появляется отек окружающих тканей. Постепенно в центре очага инфильтрации появляется размягчение. В некоторых случаях наступает некроз кожи, ее отторжение с образованием обширных раневых дефектов. Дно раны серого цвета с остатками омертвевшей клетчатки, края подрытые, неровные, грануляции отсутствуют. Такой вид раны заставляет заподозрить у ребенка развитие сепсиса. При благоприятном течении после отторжения омертвевшей кожи образуются раны небольших размеров (3-6 см в диаметре), которые постепенно выполняются грануляциями, постепенно эпителизирующимися по краям. В дальнейшем на месте раневого дефекта часто образуются грубые рубцы, вызывающие деформацию грудной клетки, поясничный лордоз и кифоз, прогрессирующие с ростом ребенка.
Дифференциальный диагноз проводят с рожистым воспалением, асептическим некрозом клетчатки.
Лечение хирургическое. Производят (под местным или общим обезболиванием) множественные разрезы кожи в шахматном порядке над очагом поражения и по границе со здоровой кожей. Длина разреза 1-1,5 см, в глубину они должны проникать до подкожной жировой клетчатки. Затем накладывают повязку с гипертоническим раствором хлорида натрия или антисептиком (фурацилин, диоксидин, хлоргексидинтиоглюконат) на 2-3 ч. При последующих перевязках следят за распространением процесса, в случае необходимости производят дополнительные разрезы. При некрозе кожи и появлении демаркационной линии производят некрэктомию. После очищения раны от некротических масс и гноя используют мазевые повязки. На протяжении всего лечения применяют физиотерапевтические процедуры (УФО, УВЧ и др. ), а также стимулируют рост и эпителизацию грануляций путем применения консервированной плаценты, фибринной пленки, обработки раны ультразвуком, лучами лазера.
Параллельно местной проводят интенсивную терапию, в комплекс которой должны входить дезинтоксикационные, антибактериальные и иммуностимулирующие мероприятия.
Прогноз при флегмоне новорожденных всегда серьезен. Чем раньше поставлен диагноз и начаты лечебные мероприятия, тем больше вероятность благоприятного исхода заболевания.
Этот сайт использует Akismet для борьбы со спамом. Узнайте как обрабатываются ваши данные комментариев.
источник
В последние годы некротическая флегмона новорожденных стала встречаться редко. При этом заболевании происходит не гнойное воспаление, а некроз вначале подкожной клетчатки, а затем, в связи с тромбированием сосудов, идущих через нее к коже, и кожи. Заболевание характерно только для периода новорожденности и связано с особенностями кровоснабжения кожи в этом возрасте.
Сеть анастомозов, питающих кожу и подкожную клетчатку у новорожденных, в отличие от старших детей и взрослых, не развита. Потому тромбоз питающего сосуда вызывает ухудшение кровоснабжения, вплоть до некроза, соответствующей части кожи и подкожной клетчатки. Распространение воспалительного экссудата по подкожной клетчатке влечет за собой тромбирование соседних сосудов, и некроз быстро распространяется.
Различают местную (простую), токсическую и септикопиемическую формы.
Клиническая картина заболевания при местной форме характерна. На коже вначале появляется пятно гиперемии, которое быстро увеличивается в размерах. По мере увеличения пятна с центра его из-за нарушения кровоснабжения начинается потемнение кожи и некоторое западение пораженных участков из-за некроза подкожной клетчатки и потери тургора кожи. Эти процессы тоже идут вширь. В течение суток поражение кожи может достигнуть огромной площади, занимающей до половины туловища и более. В последующем омертвевшие участки отпадают, обнажая столь же обширные участки мышц, фасций, для закрытия которых требуется кожная ауто- и гомопластика, как при глубоких ожогах. С увеличением поверхности поражения ухудшается и общее состояние больного — за счет нарастания симптомов токсикоза.
Диагностировать заболевание просто, если помнить о его существовании и клинической картине. Стремительность развития требует оказания экстренной хирургической помощи, а потому и экстренного направления ребенка в хирургический стационар. Смысл хирургического вмешательства заключается в нанесении множественных разрезов-насечек длиной 6-8 мм в шахматном порядке по всей поверхности очага, некрэктомии. Гноя при разрезах обычно нет, из них оттекает лишь грязный серозно-геморрагический экссудат, а клетчатка, предлежащая в раны, дряблая, сероватого цвета. Раны тщательно промывают 2% раствором перекиси водорода, а затем растворами слабых антисептиков, с ними же накладывают влажную высыхающую повязку. Через 12-24 часов хирургическое вмешательство может быть повторено в виде дополнительных насечек над областью увеличившегося очага и вне его границ, чтобы дать инфицированному экссудату отток наружу и предотвратить дальнейшее распространение процесса.
После оказания первой хирургической помощи желательно дальше лечить ребенка в специализированном детском хирургическом отделении. Там, в случае наступления некрозов кожи, производят некрэктомии и трансплантации кожи на раневые поверхности.
Неподготовленные в области детской хирургии врачи подчас не находят показаний к разрезу, не видя «привычной» припухлости и флюктуации, а если и сделают разрез, то сожалеют об этом, так как не получают при этом гноя. Иногда они ошибочно делают один большой разрез через всю зону гиперемии, что не предотвращает распространение процесса по площади.
Ребенку с некротической флегмоной назначается антибактериальная терапия, а иногда и инфузионная дезинтоксикационная терапия, о принципах назначения которой пойдет отдельный разговор в соответствующих лекциях по курсу интенсивной терапии и реанимации детей.
СТЕОМИЕЛИТ означает воспаление костного мозга, однако в настоящее время этот термин понимается значительно шире и применяется для обозначения всех составных частей кости: периоста, компактной кости, костного мозга. Таким образом, остеомиелит представляет собой сумму периостита, остита и остеомиелита в собственном смысле слова, т. е. является синонимом паностита.
Термин остеомиелит был предложен Рейно в 1831 году. Определение гематогенный остеомиелит предложил Шассеньяк в 1853 году и дал описание классической картины.
Остеомиелит означает воспаление костного мозга, однако в настоящее время этот термин понимается значительно шире и применяется для обозначения всех составных частей кости: периоста, компактной кости, костного мозга.
По этиологическому признаку:
а) неспецифический (вызывается гноеродными микробами);
б) специфический (туберкулезный, сифилитический, лепрозный, бруцеллезный).
В зависимости от путей проникновения инфекции:
б) негематогенный (вторичный);
г) огнестрельный (разновидность травматического);
д) остеомиелит, возникающий при переходе воспаления на кость с прилегающих тканей или органов.
Формы острого остеомиелита по Т. Н. Краснобаеву (1939):
а) токсическая (адинамическая); б) септикопиемическая (тяжелая); в) местная (легкая).
а) хронический остеомиелит как исход острого; б) первично-хронический остеомиелит.
а) склерозирующий остеомиелит Гарре; б) альбуминозный остеомиелит Оллье; в)абсцесс Броди; г) антибиотический
Острый гематогенный остеомиелит — распространенное заболевание. Страдают им преимущественно дети и подростки в 90% случаев. Мальчики болеют в 2—З раза чаще, чем девочки.
Заболеваемость гематогенным остеомиелитом в возрастном аспекте по данным разных авторов следующая: до 5 лет — 20—30%, от 5 до 14лет— 70—75%.
Среди костей скелета чаще других поражаются бедренная и большеберцовая кости (80%), реже – плечевая и кости таза, очень редко поражается надколенник, лопатки, ребра, позвонки, кости черепа.
Касаясь зон первичного воспаления длинных трубчатых костей, нужно отметить, что при поражении бедренной кости процесс чаще всего локализуется в области нижнего метафиза, а при поражении голени — в верхнем метафизе, что, как известно, соответствует зонам максимального роста этих костей в длину.
Таким образом, из всех диафизарных костей конечности чаще других поражается кость, несущая наибольшую функциональную нагрузку, а на их протяжении воспалительный процесс, как правило, развивается вблизи самой активной ростковой пластинки. Эта закономерность должна учитываться в комплексе причин и условий, объясняющих патогенез гематогенного остеомиелита, и в первую очередь требует специального изучения.
Гематогенный остеомиелит вызывается гноеродными микробами: стафилококком в 60—80%, стрептококком в 5—30%, грамотрицательными бактериями (протей, сине-гнойная палочка и др.), неклостридиальными анаэробами, смешанной флорой в 10—15%.
Гематогенный остеомиелит — этопиогенная метастазирующая общая инфекция в аллергизированном организме.Соответственно этому имеется первичный очаг, который вследствие иммунобиологического статуса организма и анатомических особенностей ведет к появлению очага в костном мозге. Входными воротами инфекции у детей часто служат кожа и слизистые оболочки. Важным источником проникновения инфекции является лимфоидный аппарат носоглотки. При сопоставлении посевов микрофлоры носоглотки и гноя остеомиелитического очага И. С. Венгеровский получил совпадение результатов у 82% процентов больных.
Первичным очагом могут быть также фурункулы, карбункулы, панариции, абсцессы, рожа, инфицированные ссадины и раны, кариозные зубы, хронические воспалительные процессы в придатках полости носа и уха. Микробы попадают в костный мозг через ток крови и при* определенных условиях вызывают воспаление.
1. Сосудистая теория А. А. Бобров (1888 г.).
А. А. Бобров считал основным фактором, определяющим возможное ее оседания инфекционного начала в кости, особенность ее кровоснабжения, а именно — широко петлистая сеть разветвлений артерии нутрициа в области метафизов и замедление кровотока в системе капилляров.
2. Тромбоэмболическая теория Лексера (1894 г.).
Лексер считал остеомиелит органным проявлением септикопиемии. Основу этой теории составляет положение согласно которому происходит закупорка концевых костных кровеносных сосудов микроскопическим эмболом, который представлен, как считал Лексер, “стафилококковой кучкой”.
Виленский (1934), опираясь на концепцию Лексера, пытался полнее осветить патогенез остеомиелита, писал: “Вокруг закупоренных сосудов развивается тромбартериит и тромбофлебит. В дальнейшем тромбоз распространяется по сосудистой системе”. Процесс этот он назвал прогрессирующим тромбозом. В результате его возникает нарушение циркуляции крови, а в последующем очаговые некрозы. Указанные обстоятельства в сочетании с инфекцией, по мнению автора, и составляют сущность гематогенного остеомиелита.
Теория Лексера была отвергнута в основном ее положении — наличии концевых сосудов в системе кровоснабжения костной ткани. Данные современных анатомических исследований концевой характер сосудов не подтверждают.
3. Аллергическая теория С. М. Дерижанова (1937—-1940 гг.).
В основу теории С. М. Дерижанова был положен фактор сенсибилизации организма. С. М. Дерижанов утверждал, что в патогенезе остеомиелита тромбоз и эмболия сосудов кости никакого значения не имеют. Острый инфекционный остеомиелит развивается только в сенсибилизированном организме. Большое значение при этом имеет наличие в организме дремлющей инфекции, а также неспецифических раздражений (травма, охлаждение и др.). Форма остеомиелита определяется не только характером возбудителя, но и реактивностью организма.
4. Нервно-рефлекторная теория.
Ведущим положением в этой теории является возникновение спазма сосудов и связанные с ним нарушения нормального кровообращения, а также трофики тканей. Указанный спазм, по мнению Н. Н. Еланского (1951), возникает в связи с воздействием на организм чрезмерно сильных раздражений, исходящих из внешней среды (травма, переохлаждение и др.).
Патогенез острого гематогенного остеомиелита сложен и изучен не достаточно. Этот процесс можно рассматривать только в комплексе многих факторов. Именно поэтому следует считать, что эти теории дополняют друг друга и в совокупности отражают современное представление о патогенезе остеомиелита.
Симптоматология и клиническая картина.
Токсическая (адинамическая) форма гематогенного остеомиелита характеризуется чрезвычайно быстрым (молниеносным) развитием и крайне тяжелым течением. В клинике заболевания преобладают общие и септические явления. Нечеткая для типичных форм остеомиелита картина токсической формы, как правило, представляет значительные трудности для диагностики. В связи с этим лечение таких больных, а иногда и секцию проводят под другим диагнозом. Заболевание или возникает внезапно, или ему предшествует продромальный период, проявляющийся легким недомоганием, который обычно просматривается. Продромальный период длится в среднем от 1 до? 4 суток. При токсической форме остеомиелита температура у больного сразу же поднимается до очень высоких цифр (39—40°С) и в отличие от других форм остается на этом уровне до смерти ребенка. Большинство таких больных погибают к исходу 1—3 суток. Ребенок вскоре впадает в бессознательное состояние, временами бредит. Бурных ознобов у таких больных не наблюдается, лицо ребенка гиперемировано, он весь в поту, на коже токсическая экзантема. Больной обычно лежит без движений, временами возникают судороги. При самом внимательном обследовании больного выявить участок болезненности на конечности, как правило, не удается.
Септикопиемическая (тяжелая) форма наблюдается у 40% больных. В начале заболевания преобладают общие явления, свидетельствующие о тяжелом септическом состоянии больного. Заболевание начинается внезапно резким ознобом с повышением температуры до 39°С и выше. Наблюдается общая слабость, разбитость, головная боль, рвота, сонливость, но сознание ребенок не теряет. Аппетит исчезает, язык обложен, сухой, лицо становится бледным, губы и слизистые оболочки цианотичны, артериальное давление снижено, тоны сердца глухие, пульс частый слабого наполнения и соответствует температуре, дыхание учащено, поверхностное. Печень и селезенка увеличены, болезненны при пальпации. Мочи мало. В моче белок и цилиндры.
Температура в первые дни держится на уровне 39—40°С по мере развития нагноения принимает ремитирующий характер с большими колебаниями на протяжении суток.
В анализе крови изменения значительно больше, чем при молниеносно-токсической форме. Наблюдается выраженный лейкоцитоз, резкий сдвиг формулы влево и появление юных форм лейкоцитов. Быстро развивается анемия.
Характерны жалобы уже в первый день заболевания на острые боли в пораженной конечности. Вследствие рефлекторного сокращения мышц конечность принимает полусогнутое положение. Последующие 1—2 суток изменения выявляются в виде болезненной припухлости мягких тканей, умеренной красноты кожи, отечности, местного повышении температуры. К исходу второго дня заболевания в области поражения формируется субпериостальный абсцесс. В дальнейшем гной перфорирует надкостницу и из глубины достигает подкожной клетчатки. К этому моменту (5—7 сутки) появляется флюктуация. При развитии межмышечной флегмоны состояние больного несколько улучшается.
С целью раннего выявления острого гематогенного остеомиелита следует особое значение придавать деталям анамнеза заболевания, которые можно установить с помощью матери ребенка. При обследовании ребенка целесообразно проводить осмотр, когда он спит. При необходимости можно прибегнуть к медикаментозному сну.
У маленьких детей при быстром течении процесса ранние рентгенологические признаки остеомиелита появляются через 3—5, а у более старших через 12—15 дней после начала заболевания. Ранним диагностическим симптомом остеомиелита является отслоение надкостницы. Изменения кости начинаются в метафизе и выражаются в смазанности костных балок. Полная рентгенологическая картина остеомиелита выявляется к началу второго месяца заболевания. Процесс секвестрации кости — к концу 2—4 месяца от начала заболевания.
Местная (легкая) форма. Наблюдается более легкое начало и дальнейшее течение заболевания. Местные воспалительные явления преобладают над общими. Воспалительный процесс не всегда разрешается нагноением. Иногда под отслоенной надкостницей в зоне поражения обнаруживается не гной, а скопление слизисто-белковой жидкости с примесью геморрагического экссудата.
Стадии в течении гематогенного остеомиелита.
Острая — продолжительностью до 2—4 недель;
Подострая — От 2—4 недель до 2—3 месяцев (патологический процесс останавливается и подвергается обратному развитию и приводит ‘к выздоровлению либо переходит в хроническую стадию);
Хроническая — со 2—3 месяца с момента заболевания и далее не ограничивается временным интервалом и может продолжаться до 10 лет и более.
Специальные методы исследования.
Реовазография — бескровный метод исследования кровообращения, основанный на графической регистрации изменения электрического сопротивления живых тканей во время прохождения через них электрического тока. При сравнительном исследовании пораженной и здоровой конечности определяется снижение степени кровенаполнения в пораженном сегменте.
Ультразвуковая эхолокация. Метод основан на определении разности скорости распространения и отражения ультразвуковой волны через среды “мягкие ткани — кость — кость — мягкие ткани”. Метод высоко информативен и абсолютно безвреден для развивающегося детского организма.
Кожная термометрия. При многоточечной кожной термометрии установлено, что температура над очагом воспаления выше на 2—4°С.
Цветная контактная термография холестерическими жидкими кристаллами (ХЖК). Точность в пределах + -0,1°С. Существует два способа термографии ХЖК: открытый, путем нанесения ХЖК кисточкой на кожу, предварительно обработанную 30—40% черной гуашью на церигеле и защищенный — смесь ХЖК заключают между тонкими полимерными пленками, а затем прикладывают к исследуемому участку кожи. Обследованию подлежат симметричные участки.
Тепловидение — дистанционный метод термодиагностики. Основан на принципе улавливания инфракрасных лучах (ИК). Особенно четкую информацию метод дает при сравнительной оценке температуры кожи конечностей. Тепловидение при остеомиелите высоко информативно, оно позволяет по увеличению интенсивности и продолжительности ИК-радиации установить локализацию процесса в кости. Тепловидение имеет решающее значение в дифференциальной диагностике остеомиелита и других воспалительных процессов в конечности.
Пункция кости и внутрикостная термометрия. Пункция кости как диагностическая процедура, связанная с поиском и эвакуацией гноя, долго не находила применения при гематогенном остеомиелите. Но в последние годы пункция кости получила широкое распространение среди специальных методов диагностики. Пункция кости не только способствует своевременной верификации диагноза, но и оказывается лечебной манипуляцией.
Внутрикостная термометрия проводится путем введения термоэлектродов в кость через иглу. Показатели внутрикостной температуры здоровой кости составляют 36,9—37,2°С. Повышение внутрикостной температуры за 37,2° является критерием при диагностике гематогенного остеомиелита
Остеотонометрия — измерение внутрикостного давления с помощью аппарата Вальдмана. Нормальное давление в здоровой кости равно 100 мм водн. ст. При гематогенном остеомиелите в 86% случаев наблюдается повышение давления.
Цитологические методы диагностики основаны на заборе костно-мозгового пунктата из пораженной кости. В первом случае выполняется мазок и подсчитывается костномозговой индекс созревания нейтрофилов (КИН). В норме КИП у детей равен 0,5—0,9. При остеомиелите он уменьшается до 0,12—0,69.
Во втором случае подсчитывается лейкоцитарный индекс интоксикации для костномозгового пунктата (по Кальф-Калифу). В норме индекс равен 2,5—2,6. При остеомиелите он повышается до 4,2.
Рентгенологические методы диагностики.
Обзорная рентгенография. Наиболее рано на 5-7 сутки от начала заболевания на рентгенограмме обнаруживаются косвенные признаки острого гематогенного остеомиелита, вследствие изменения мягких тканей. На мягких снимках мышцы, непосредственно прилежащие к очагу поражения, оказываются увеличенными в объеме и уплотненными. Теряется контурность мышечных пучков. Исчезает четкость границы, отделяющей подкожно-жировую клетчатку от мышц.
С конца 2-й недели наблюдается исчезновение структуры губчатого вещества кости. Патогномоничным рентгенологическим признаком остеомиелита является линейный периостит. На 14—21 сутки рентгенологическая картина остеомиелита становится отчетливей.
Электрорентгенография считается более чувствительным методом по сравнению с классическим методом. Косвенные признаки появляются в большинстве случаев на 3—5 сутки.
Денситометрия — фотометрирование рентгенограмм. Определяется степень деминерализации костей. Деминерализация обуславливается потерей кальция и фосфора. Эти изменения улавливаются в первые дни возникновения остеомиелита.
Остеофлебография основана на способности воспаленных тканей адсорбировать на себе контрастные вещества. Контраст из здоровой кости рассасывается в течение 10 минут, а при остеомиелите задерживается до 8—10 часов.
Остеомедуллография — введение в костномозговой канал 5—10 мл контрастного вещества (верографин. йодамид и др.). Снимки выполняют через 10, 30 минут, 10—12 часов. В норме контраст рассасывается через 10—30 минут.
Радиоизотопное сканирование. Внутривенно вводят радиоактивный препарат, чаше радиоактивный стронций. Сканирование проводят через 2—3 часа. Этим методом можно диагностировать остеомиелит раньше, чем рентгеновским методом.
В диагностике ранней стадии острого гематогенного остеомиелита отмечается значительное число ошибок, особенно у врачей на догоспитальном этапе. 50% ошибок возникает при первичном осмотре врачами «скорой помощи»; 30% — участковыми врачами; 20% — врачами стационаров.
При множественном остеомиелите расхождение диагноза составляет более 40%. Поступление в клинику: 1-е сутки — 10%; 2—3 сутки — 33%; 4—5 сутки — 24%.
Среди больных с острым гематогенным остеомиелитом, обратившихся в поликлинику по поводу травм в течение первых 2 суток с момента заболевания, крайне сложно установить правильный диагноз.
Наиболее часто дифференциальную диагностику проводят с такими заболеваниями, как:
ревматоидный инфекционный полиартрит;
первичная межмышечная гематома;
Три основных направления в лечении острого гематогенного остеомиелита (по Т. П. Краснобаеву):
повышение способности организма сопротивляться заразному началу;
непосредственное воздействие на заразное начало;
Исходы острого гематогенного остеомиелита зависят от своевременности и адекватности лечения, в частности, от оперативного вмешательства.
Доран и Браун еще в 1925 году образно писали, что если время от начала заболевания до операции измеряется в часах, то выздоровление больного измеряется в неделях, если же время до операции измеряется в днях, то выздоровление затягивается на месяцы и годы.
Воздействие на макроорганизм имеет целью в первую очередь снять интоксикацию, устранить острые нарушения жизненно важных функций, подготовку больного к операции.
Коррекцию водно-электролитного баланса проводят путем внутривенной инфузии растворов: глюкозы с инсулином, плазмы, альбумина, полиглюкина, реополиглюкина, гемодеза. Электролитные нарушения корригируют введением растворов Рингера-Локка, лактосола и др.
При гематогенном остеомиелите развивается смешанный или метаболический ацидоз. Коррекцию его осуществляют введением 4% раствора гидрокарбоната натрия. Контроль за адекватностью инфузионной терапии:
1) пульс, артериальное и центральное венозное, давление;
2) уровень гемоглобина и гематокрита;
3) почасовой диурез и плотность мочи:
4) содержание калия и натрия в плазме крови. С целью детоксикации организма применяют метод форсированного диуреза, гемосорбцию и др.
При гипертермии, т. с. повышении температуры тела выше 38,5°С, прибегают к даче увлажненного кислорода через носовой катетер, растиранию кожных покровов спиртом до покраснения, обдуванию вентилятором, прикладыванию пузыря со льдом к голове и паховым областям, внутривенному введению охлажденного до +4°С 5% раствора глюкозы. Реже следует применять медикаменты — анальгин, амидопирин.
При явлениях гипоксии целесообразно использование гипербарической оксигенации. Обезболивание достигается дачей ненаркотических анальгетиков. Показано использование ингибиторов протеаз — трасилола, контрикала и др. Аллергизацию организма снимают назначением десенсибилизирующих препаратов.
Энергетический баланс поддерживается введением глюкозы, фруктозы, белковых и жировых препаратов. Необходимы витамины группы В, витамин С.
Неспецифическая иммунотерапия: пентоксил, оротат калия, продигиозан, левамизол, тималин и др.
Специфическая иммунотерапия: стафилококковая вакцина, анатоксин, гаммаглобулин, гипериммунная плазма (направленного действия).
До идентификации микрофлоры, учитывая, что доминирует золотистый стафилококк, целесообразно назначать полусинтетические пенициллины (оксациллин, метициллин) в сочетании с аминогликозидами (канамицин, гентамицин, амикацин). При непереносимости пенициллинов следует отдать предпочтение цефалоспоринам, линкомицину, клиндамицину, фузидину.
Каждые 3—5 дней желательно идентифицировать флору и определять чувствительность к антибиотикам. Антибиотики назначать с учетом антибиотикограммы. Антибиотикотерапия проводится до 4—6 недель. Если общепринятое лечение при остром гематогенном остеомиелите в течение первых 3—4 дней не обрывает течение воспалительного процесса, следует переходить к внутриартериальному введению антибиотиков. Обычно прибегают к катетеризации бедренной артерии через нижнюю надчревную артерию.
Пункционный метод. Специальной иглой Кассирского пунктируют кость под углом 60—70° с последующим введением через нее антибиотиков. Способ показан в ранней стадии заболевания.
Метод декомпрессивной остеоперфорации. Нанесение малых фрезевых отверстий с оставлением рядом с дистальным отверстием иглы для введения антибиотиков. Обычно достаточно 2—3 отверстия. Расстояние между отверстиями 2—3 см, диаметр от 3 до 7 мм в зависимости от возраста больного и калибра кости.
Последнее время по данным литературы с успехом используют лазерную остеоперфорацию с последующей обработкой раны низкочастотным ультразвуком и пульсирующей струей антисептика.
Операцию завершают дренированием раны с помощью силиконовых трубок и подготовкой к внутрикостному лаважу. Лаваж проводят 0,1% хлористоводородной кислотой. 0,1—0,2% раствором хлоргексидина биглюконата (гибитана), 0,1% раствором риванола и др. В полость кости обязательно вводят антибиотики” ферменты (трипсин, химиотрипсин, химопсин). Внутрикостный лаваж осуществляют постоянно или чаще фракционно по 4—6 часов от 5 до 10 суток и более.
С хорошим эффектом в последнее время используют ультрафиолетовое облучение крови, а также эндовазальное облучение крови лазерным лучом. Используется лечение в управляемой абактериальной среде.
Исход лечения острого гематогенного остеомиелита: в настоящее время летальность от 1до 7%; переход в хроническую стадию от 10 до 20% случаев.
ХРОНИЧЕСКИЙ ОСТЕОМИЕЛИТ.
Различают три обособленные формы хронического остеомиелита:
вторичный хронический остеомиелит, возникающий как следствие перенесенного острого гематогенного остеомиелита;
атипичные формы остеомиелита, характеризующиеся вялым течением воспалительного процесса в кости;
хронический остеомиелит, возникающий после травматических повреждений, в том числе — огнестрельных ранений.
Клинические проявления вторичного хронического гематогенного остеомиелита зависят от объема деструкции кости, наличия осложнений (патологический перелом, вовлечение в процесс сустава) и свища.
Вне периода обострения состояние больных удовлетворительное, лишь после физической нагрузки или при изменении погоды больных могут беспокоить ноющие боли в пораженной конечности.
В период обострения состояние больных ухудшается, появляются боли в пораженной конечности, повышается температура, возникает отек и краснота в области рубцов. Из свищей начинает выделяться гной, нарушается функция конечности. Появляются признаки интоксикации организма.
Периоды ремиссии чередуются с обострениями. Наличие постоянного гнойного очага приводит к развитию дистрофических изменений в почках, печени, миокарде и к амилоидозу внутренних органов.
В диагностике хронического остеомиелита рентгенологическое исследование имеет первостепенное значение. Особенно ценна томография. У всех больных со свищевой формой показана фистулография. Фистулография — введение рентгенконтрастного (йодолипол, верографин и т. п.) вещества в остеомиелитическую полость кости через свищевой ход с последующей рентгенографией в двух проекциях.
Нередко возникают трудности при дифференциальной диагностике туберкулеза кости с хроническим остеомиелитом. Существуют следующие рентгенологические отличия:
локализация процесса при туберкулезе — эпифизы трубчатых костей и тела позвонков;
остеопороз с мелкими секвестрами, а также отсутствие продуктивной реакции со стороны периоста при туберкулезе;
чередование остеопороза с явлениями остеосклероза при остеомиелите.
Лечение хронического остеомиелита.
Как указывалось ранее при хроническом остеомиелите у больных имеется ряд тяжелых нарушений в виде расстройства функции почек и печени, дефицит массы тела и объема циркулирующей крови, анемия, гипо- и диспротеинемия, нарушение иммунитета. Все эти нарушения необходимо ликвидировать путем консервативной терапии. У подавляющего большинства больных хроническим остеомиелитом излечение возможно лишь после хирургического вмешательства. Однако и у них лечение начинают с консервативной терапии, что составляет предоперационную подготовку.
Как и остром гематогенном остеомиелите лечение хронического остеомиелита направлено по трем звеньям: воздействие на макроорганизм, на микроорганизм и на местный очаг.
Критериями подготовленности больного к операции являются: улучшение самочувствия; увеличение массы тела: нормализация температуры; исчезновение отечности вокруг свища; прекращение гнойного отделяемого из свища; нормализация лабораторных данных.
При определении сроков оперативного вмешательства рекомендуется придерживаться не конкретных временных критериев, а выжидать формирование секвестральной капсулы и четко выраженной демаркации секвестра. В среднем это продолжается от 3 до 6 месяцев. Показания к операции:
повторные рецидивы заболевания;
длительно существующие свищи;
остеомиелитические полости, окруженные выраженным склерозом, которые могут поддерживать гноетечение и существование свища;
очагово-некротические формы (абсцесс Броди);
гнойные затеки в мягких тканях.
Радикальные операции: секвестрнекрэктомия; резекция кости в пределах здоровых тканей (у детей не применяются).
Паллиативные операции: секвестрэктомия; вскрытие остеомиелитической флегмоны; иссечение свища.
Секвестрэктомия должна включать четыре момента:
удаление из остеомиелитического очага некротических тканей, секвестров, гноя, грануляций;
удаление склерозированной стенки секвестральной капсулы до появления четко кровоснабжаемых участков кости;
вскрытие костномозгового канала и раскрытие его просвета ниже и выше очага поражения;
обработка остаточной полости с пластикой лоскутом мышцы.
При наличии у больного свищей, на операционном столе в них вводят раствор метиленового синего. Препарат прокрашивает все гнойные затеки и очаг деструкции, что позволяет добиться радикальности операции.
Трепанацию кости осуществляют по методике Орра (1929). Кость обнажают на пораженном участке, надкостницу рассекают и отслаивают на 1—2 см, На участке, лишенном надкостницы по периметру (в виде прямоугольника) сверлят отверстия, а затем соединяют их долотом (т. е. снимают “крышу” остеомиелитической полости). Ложками Фолькмана выскабливают некротические ткани и грануляции, удаляют секвестры, срезают склерозированные стенки до здоровой кости (до капелек «кровавой росы»).
Во избежание патологического перелома трепанационное отверстие не должно быть более 1/2 окружности кости. Образовавшейся полости придают форму корыта. После обработки кости при сомнениях в удалении всех секвестров производят рентгеновский снимок. Костную полость промывают антисептическим раствором пульсирующей струей, затем ультразвуковая ванна с антисептиком. Завершающий этап — закрытие остаточной полости: а) по Шеде (1886) — гемопломбой. Противопоказанием является наличие большой остаточной полости; б) по Шультену (1897) — мышцей на ножке. Модификацией операции является заполнение полости смещенной мышцей, а также пересадка мышцы с помощью микрохирургической техники для пластики в “безмышечной зоне”.
У детей рекомендуется использовать заполнение остаточной костной полости гемопломбой по Шеде.
При больших дефектах кости прибегают к пластике аутокостью, ксенокостью. При патологических переломах, псевдоартрозе, дефекте кости используют метод Г. А. Илизарова.
Перитонит – воспаление брюшины – представляет собой комплекс тяжелых патофизиологических реакций с нарушением функции всех систем организма (Гостищев В. К. и соавт., 1998). Воспаление является следствием комплексной местной реакции организма в ответ на повреждение его тканей различными патогенными раздражителями- агрессивными стимулами, развивающееся в результате взаимодействия организма с многочисленными патогенными факторами внешней и внутренней среды организма (Струков А. А., 1987). В своей фазности течения морфологическая картина при перитоните повторяет основные этапы, типичные для классического острого экссудативно-деструктивного воспалительного процесса.
Анатомические особенности строения брюшины
Она является слоем полигональной формы плоских клеток, тесно соприкасающихся друг с другом и получивших название мезотелия. За ним следуют пограничная (базальная) мембрана, затем поверхностный волокнистый коллагеновый слой, эластическая сеть и глубокий решетчатый коллагеновый слой. Брюшина обильно пронизана сетью лимфатических и кровеносных сосудов, которые в глубоком решетчатом слое. Кровеносные сосуды сопровождаются большим числом нервных стволов с нервными ганглиями.
Брюшина не только выполняет роль покрова, но, главным образом, несет защитную, резорбционную, выделительную и пластическую функции. Даже при тяжелых гнойных перитонитах, если устраняется источник воспаления, происходит рассасывание больших количеств гноя из брюшной полости. Общая площадь брюшины у взрослого человека колеблется от 17000 до 20400 см 2 . Брюшина за сутки может всосать до 70 л жидкости. Это ее ведущая защитная функция.
Основная причина развития перитонита — инфекция.
микробный (бактериальный) перитонит. В большинстве случаев из экссудата брюшной полости высевается кишечная палочка (80%).
асептический (на фоне асцита, ферментативный);
канцероматозный (при запущенных стадиях опухолей органов брюшной полости)
гранулематозный (в результате высыхания поверхности брюшины в ходе операции, воздействия талька с перчаток хирурга, нитей перевязочного или частиц шовного материала).;
по клиническому течению: острый и хронический;
по происхождению: первичный (криптогенный, идиопатический), вторичный;
по степени распространенности процесса: наиболее полной и вполне пригодной для клинического применения многие авторы считается классификацию В. С. Маята и В. Д. Федорова (1970-1973 гг.), согласно которой по распространению перитонит делится на:
ограниченный — воспалительный инфильтрат, абсцесс;
неограниченный — ограничивающих сращений нет, процесс локализуется в одном из анатомических карманов брюшной полости.
диффузный — брюшина поражена на значительном протяжении, но процесс охватывает менее чем два этажа брюшной полости;
разлитой — поражена брюшина более чем двух этажей брюшной полости;
общий — тотальное поражение всего серозного покрова органов и стенок брюшной полости;
Однако деление распространенного перитонита на диффузный, разлитой и общий весьма условно и вряд ли имеет большое принципиальное значение в выборе тактики лечения, тем более, что слово «диффузный» в переводе с французского языка и означает «разлитой». Кроме того, во время операции четко определить границы пораженной брюшины практически невозможно, да и не нужно, поскольку выбор объема оперативного вмешательства и способ завершения операции зависят больше от фазы перитонита, чем от количества пораженных анатомических областей.
Поэтому более приемлемой для практики является деление перитонита Ю.Б. Мартовым на местный (ограниченный и неограниченный) и распространенный (разлитой и тотальный).
по клиническому течению: реактивная, токсическая и терминальная фазы;
по характеру экссудата — серозный, серозно-фибринозный, гнойный; с примесью желчи, кала, крови, ферментативный и др.
В зависимости от количественного содержания в плазменном экссудате белков различают несколько видов экссудата.
1) серозный экссудат (не более 3% белка и небольшое число клеток);
2) серозно-фибринозный (содержит значительное количество фибрина);
3) гнойный (преобладают нейтрофилы и белок);
Дата добавления: 2016-10-30 ; просмотров: 892 | Нарушение авторских прав
источник
Флегмона («phlegmone», воспаление, жар) – острый разлитый гнойный воспалительный процесс, поражающий жировую клетчатку посредством диффузного пропитывания ее гноем с тенденцией распространения по клетчаточным пространствам, а также по мышцам и сухожилиям. Такая особенность процесса отличает флегмону от абсцесса, воспалительный процесс при котором отделен от окружающих тканей мембраной. Флегмона очень опасна тем, что может оккупировать большинство анатомических областей, например, ягодичные и поясничные области, бедро, переднюю брюшную стенку, промежность.
В случае развития флегмоны в клетчатке, которая окружает орган, в обозначении этого заболевания используется название, состоящее из приставки «пара» и наименования воспаления органа (например, параметрит обозначает воспаление клетчатки малого таза, паранефрит – воспаление околопочечной клетчатки и т. д.). Флегмона – это, прежде всего, самостоятельное заболевание, но иногда оно является осложнением того или иного гнойного процесса (абсцесс, карбункул и др.)
Флегмона, как правило, начинается с проявления незначительной припухлости на небольшом участке кожи; при прикосновении возникает боль. В дальнейшем область покраснения увеличивается, может подняться температура тела, иногда возникает озноб, опухание лимфатических узлов в области пораженной кожи. В отличие от болезни импетиго, которая затрагивает только поверхность кожного покрова, флегмона – инфекция, которая проникает намного глубже – в дерму и подкожную основу, поэтому флегмона является незаразным заболеванием. Возбудитель флегмоны – стафилококк, который также вызывает импетиго. Но, иногда, возбудителем флегмоны может стать и другая бактерия.
Возникновение флегмоны является результатом проникновения в мягкие ткани различных патогенных микроорганизмов. Как говорилось выше, возбудителем, как правило, является стафилококк и стрептококк, но она может возникать и в результате действия других гноеродных микробов, различных химических веществ (керосин, бензин), проникающих в клетчатку через микротравмы кожи, слизистые оболочки или кровь.
Распространение воспаления по клетчатке, как правило, напрямую зависит от снижения иммунитета организма вследствие истощения, продолжительных хронических заболеваний. Также в этот список входят хронические интоксикации (например, алкогольная) и различные иммунодефицитные состояния.
Гнойная флегмона проявляется в результате действия гноеродных микробов, стафилококков, стрептококков и др. Проникновение кишечной палочки, гнилостного стрептококка или вульгарного протея в ткани провоцирует развитие гнилостной флегмоны. Самые тяжелые формы заболевания вызываются облигатными анаэробами, которые размножаются без кислорода. Спорообразующие и неспорообразующие анаэробы имеют чрезвычайно агрессивные свойства, они способны на молниеносное развитие воспаления и распространение в тканях.
Источником инфекции у детей могут выступать зубы, лечение которых проводилось по принципу осложненного кариеса, а также различные заболевания ЛОР-органов и др. Также болезнь флегмоны лица часто проявляется на фоне сопутствующих болезней (ОРВИ, бронхит, пневмония, трахеит). Развитию флегмоны у детей способствует большая ранимость эпителия и хорошее кровоснабжение. Эти причины развития являются основными в гнойно-некротических процессах у детей.
Наиболее распространенной бактерией, которая вызывает флегмону, как говорилось выше, является золотистый стафилококк. Второе место по количеству встречаемости бактерий, провоцирующих флегмону, занимают стрептококки. Форма поверхностной флегмоны, которая вызывается золотистым стафилококком, носит название рожистого воспаления. У детей до шести лет это заболевание может спровоцировать гемофильная бактерия. Наиболее часто симптомы флегмоны у детей проявляются на коже лица, конечностях и верхней части туловища.
острая флегмона сопровождается резким повышением температуры, слабостью и жаждой
По течению болезни различается острая и хроническая флегмона, по месту локализации – подкожная, субфасциальная, межмышечная, органная, межорганная, забрюшинная, тазовая и т. д. Острую флегмону характеризует быстрое начало, высокая температура (40°С и выше), слабость, жажда, быстрое появление и распространение болезненной припухлости, разлитое покраснение кожи над ней, боли, нарушение функции пораженной области тела. В злокачественной форме процесс прогрессирует, захватывает большие участки как подкожной, так и межмышечной клетчатки и, как правило, представляет тяжелую интоксикацию.
Вторичное развитие флегмоны (гнойный артрит, остеомиелит, перитонит, гнойный плеврит и др.) обязывает к выявлению основного заболевания. Серозной флегмоне характерен студенистый вид клетчатки, которая пропитана водянистой жидкостью мутного цвета. Вследствие прогрессирования процесса резко пропитываются мягкие ткани, и жидкость становится гнойной. Процесс распространяется на мышцы, сухожилия и кости. Мышцы становятся серыми, пропитываются гноем, при этом не кровоточат.
Гнилостная флегмона представляет собой некроз множественных участков на клетчатке, расплавление тканей, обильное гноеобразование, зловонный запах. Для анаэробной флегмоны присущи серозное воспаление мягких тканей, обширные участки омертвения и образование в тканях пузырьков газа.
Хроническая флегмона провоцирует появление инфильтрата деревянистой плотности, над которым кожный покров приобретает синюшный оттенок. Одним из видов такой формы флегмоны является флегмона деревянистая (флегмона Реклю), которая является результатом заражения микроорганизмами дна рта и глотки. Проявляется флегмона дна полости рта, флегмона щеки.
Существуют другие формы воспаления, симптомы которых несколько схожи с флегмонными. Например, люди с недостаточной циркуляцией крови в нижних конечностях часто поддаются заболеванию, которое характеризуется появлением на голенях и лодыжках красной, покрытой чешуйками, кожи. Это гемостатический дерматит, и очень часто флегмона ноги, в частности флегмона голени, дифференцируется именно с этим заболеванием.
Для глубоких флегмон характерны ранние возникновения общих явлений, которые ярко выражены и очень быстро нарастают. Возникают головные боли, слабый пульс, гипотония, олигурия и др.
диагностика заболевания включает в себя лабораторный анализ крови
Диагностируется болезнь на основании клинических данных, лабораторных исследований крови, а также бактериологических исследований раневого отделяемого. В случае необходимости проводят гастроскопию, дуоденоскопию, лапароскопию и др.
Дифференцируют глубокую флегмону с острым остеомиелитом, тромбофлебитом, гноящейся гематомой. Флегмону с абсцессом дифференцируют с пневоабсцессографией и контрастной абсцессографией. Дифференциальное диагностирование флегмоны Реклю проводят с актиномикозом, скиррозной формой рака, ангиной Людвига, туляремией и др.
источник
У детей первых недель жизни может возникнуть своеобразное поражение подкожной клетчатки, которое получило название «флегмона новорожденных». Заболевание характеризуется тяжелым течением, быстрым развитием обширных некрозов клетчатки с последующей отслойкой и отторжением кожи. В очаге поражения некротические изменения преобладают над воспалительными. В связи с этим большинство детских хирургов для обозначения этого заболевания применяют термин «некротическая флегмона новорожденных», что более точно отражает сущность патологического процесса и настораживает внимание практических врачей на возможных тяжелых последствиях болезни [Каипов Ф. И., Остромоухо-ва Г. А., 1971;Баиров Г. А., Манкина Н. С., 1977, и др.].
В нашей клинике за период с 1960 по 1990г. наблюдались 196 новорожденных с некротической флегмоной. Большинство из них заболели в первые дни после выписки из родильного дома (68%). Следует отметить, что более чем у 36% из них имелись опрелости или гнойничковое поражение кожи, а у 41% — незажившие раны пупка. Эти данные лишний раз подтверждают нежелательность выписки из родильного дома детей с неблагополучным течением периода новорожденности.
Прогноз при некротической флегмоне новорожденного всегда серьезен из-за быстрого развития тяжелых септических осложнений. Большинство хирургов рассматривают некротическую флегмону как септическое заболевание, которое в одних случаях бывает следствием имеющегося сепсиса и возникает путем метастазирования или первично, а затем является причиной развития сепсиса.
Летальность при некротической флегмоне новорожденных до последнего времени остается высокой. Прогноз зависит главным образом от ранней диагностики и своевременного начала комплексного лечения.
Клиническая картина. По нашим данным, некротическая флегмона во всех случаях развивается настолько интенсивно, что местные явления заметно нарастают каждый час. Степень изменения общего состояния ребенка в начале болезни бывает различной.
В большинстве случаев заболевание начинается остро с явлений бурной интоксикации (62%). При этой форме заболевания, названной
токсико-септической формой некротической флегмоны, вначале выявляется ухудшение общего состояния ребенка. Новорожденный отказывается от груди; быстро повышается температура тела (38—40 °С), бывает рвота. У ребенка появляется беспокойство. Затем он становится вялым. Кожа приобретает сероватый оттенок. Язык обложен, сухой. Тоны сердца глуховатые, пульс плохо сосчитывается, мягкий. В крови лейкоцитоз до (12—18) * 10 9 /л со сдвигом в формуле влево. Без соответствующего лечения болезнь катастрофически быстро прогрессирует. Температура тела остается на высоких показателях, усиливаются явления интоксикации. Ребенок не реагирует на окружающее, адинами-чен. Аппетит отсутствует, рвота частая, появляется жидкий стул. Развиваются явления эксикоза. Ребенок погибает в первые 2— 3 дня, или заболевание переходит в тяжелый затяжной сепсис. В этих случаях возможно развитие множественных пиемических очагов. Среди наблюдаемых нами новорожденных с токсико-септической формой некротической флегмоны у 19 диагностирована абсцедирующая стафилококковая пневмония, у 7 — перитонит, у 26 — гнойный отит.
В ряде случаев при некротической флегмоне вначале нет выраженной интоксикации, и она развивается подостро. Эта простая форма некротической флегмоны встречается значительно реже (38%). При ней температура тела нарастает постепенно (37,2—38 °С), аппетит понижен. Ребенок несколько бледен, язык обложен, в крови отмечается умеренный лейкоцитоз. С первых часов заболевания появляется беспокойство, которое усиливается при пеленании новорожденного. В этих случаях местный процесс развивается значительно быстрее, чем изменяется общее состояние. Если ребенок не получает правильного лечения, то болезнь прогрессирует, общее состояние быстро ухудшается из-за нарастающих явлений интоксикации, обезвоживания и анемии. Через несколько дней развивается клиническая картина септикопиемии.
Развитие местных явлений протекает при обеих формах флегмоны новорожденных почти одинаково. В первые часы заболевания на коже появляется ограниченный участок гиперемии небольших размеров, диаметром 1,5—2 см. Воспаление чаще локализуется в межлопаточной и пояснично-крестцовой области (39%), на груди (24%) или на верхних конечностях (18%), реже на других частях тела. Спустя 5—8 ч участок измененной кожи заметно увеличивается, появляются легкий отек в области поражения и уплотнение. К концу 1-х и началу 2-х суток гиперемия занимает значительную поверхность, края ее четкие, выражен отек тканей вокруг. При пальпации можно выявить пологое углубление в центре гиперемированного участка, где со 2—3-х суток появляется си-нюшность и вскоре образуются мелкие свищевые ходы с серозно-гной-ным отделяемым. С 5—7-го дня кожа в этой области становится маце-рированной, истонченной, темно-багрового цвета (период прогрессирующего течения болезни).
Начинается бурное отторжение некротизированных участков и образуется раневой дефект (рис. 89). Некроз может распространяться на глубже расположенные ткани, и тогда обнажаются мышцы, хрящи.
При расположении флегмоны на груди иногда не-кротизируются все слои грудной стенки и возникает пиопневмоторакс. После 10—15-го дня не-кротизированные ткани обычно отторгаются; к этому времени стихают воспалительные явления, и раневая поверхность постепенно покрывается грануляциями. Самопроизвольная полная эпите-лизация (рубцевание) раны происходит в разные сроки, зависящие от способов и сроков лечения, общего состояния больного и величины дефекта тканей (период репарации). Соответственно динамике развития местных процессов изменяется общее состояние ребенка.
Дифференциальная диагностика. В ранней стадии заболевания (24—36 ч) наиболее трудно отличить некротическую флегмону от рожистого воспаления. Оба заболевания обычно сопровождаются однотипными изменениями общего состояния больного. Однако при рожистом воспалении; в отличие от некротической флегмоны, гиперемия кожи на участке поражения имеет четкие края, кожа блестящая, напряженная, распространение отека и гиперемии идет в виде «языков». Часто видны входные ворота инфекции — инфицированные ссадины, потертость. Для рожистого воспаления характерна локализация на лице, в области пупка и промежности. При пальпаторном исследовании области рожистого воспаления отчетливо ощутима граница отечной кожи по краю гиперемии, которая возвышается над здоровой кожей (при некротической флегмоне часто бывает ощутимо углубление, полого идущее к центру гиперемии). Проводя дифференциальную диагностику, следует учитывать, что рожистое воспаление у новорожденных возникает крайне редко.
В ряде случаев необходимо дифференцировать склерему новорожденных от простой формы некротической флегмоны. Прогрессирующее уплотнение подкожной жировой клетчатки в виде различных по размеру участков развивается постепенно, без изменений общего состояния. Кожа сухая, плотная, холодная на ощупь. Температура тела нормальная или понижена. Заболевание прогрессирует и часто ведет к летальному исходу.
Подкожный адипонекроз новорожденных характеризуется постепенным развитием в подкожной клетчатке множественных некрупных инфильтратов, плотных, безболезненных при пальпации. Кожа над инфильтратами не изменена. Общее состояние ребенка остается удовлетворительным, температура тела — нормальной. Самоизлечение наступает через 5—6 нед.
Дифференциальная диагностика с абсцессом, гнойным лимфаденитом и маститом обычно не вызывает затруднений. При этих заболеваниях имеется ограниченная, резко болезненная припухлость, часто выявляется флюктуация. Ошибочный диагноз не влечет за собой неприятных последствий, так как во всех случаях показаны срочное хирургическое лечение и проведение общеукрепляющих мероприятий.
Лечение. Ребенок с некротической флегмоной подлежит срочной госпитализации в детский хирургический стационар, где должно быть немедленно начато комплексное лечение. Комплекс лечебных мероприятий включает хирургическое вмешательство в очаге воспаления, антибактериальную, детоксикационную и общеукрепляющую терапию. Характер лечебных мероприятий варьирует в зависимости от общего состояния ребенка (формы клинического течения флегмоны) и сроков, прошедших с начала заболевания.
В процессе лечения врачебная тактика меняется соответственно переходу одного периода заболевания в другой. В первом периоде ведут борьбу с интоксикацией, пассивную иммунизацию ребенка и срочное хирургическое вмешательство. Одновременно воздействуют на микроорганизмы. Во втором периоде продолжают пассивную и начинают активную иммунизацию, действуют на возбудителей заболевания и проводят местное лечение, способствующее заживлению ран или отторжению некротических участков. В некоторых случаях у ребенка нарастают явления сепсиса и возникают новые пиемические очаги. В связи с этим во втором периоде должны быть приняты все меры для предупреждения развития септикопиемии. В третьем периоде лечение направлено на стимуляцию заживления ран.
Новорожденный с некротической флегмоной нуждается в экстренном проведении всего комплекса лечебных мероприятий независимо от сроков поступления и клинической формы заболевания.
Оперативное лечение проводят всем больным по срочным показаниям вслед за установлением диагноза. Обезболивание — кратковременный наркоз.
Техника операции. Некротическую флегмону вскрывают в центре разрезом длиной 1,5—2 см. Затем на всем отслоенном участке кожи производят еще несколько таких же небольших разрезов в шахматном порядке. При этом обычно выделяется в небольшом количестве серозно-гнойная жидкость, которую берут на посев и определение чувствительности микробов к антибиотикам. При позднем поступлении во время операции через разрезы отходит гной с комочками некротизи-ровавшейся подкожной жировой клетчатки. При значительных по размеру поражениях делают дополнительные разрезы по краю воспаленных тканей, на границе со здоровыми. Количество разрезов зависит от величины флегмоны, но расстояние между ними не должно превышать 2—3 см (рис. 90). Раны осторожно промывают 3% раствором водорода пероксида, не дренируют и покрывают влажной повязкой с антисептиками или раствором антибиотиков. Необходим повторный осмотр области поражения через 6—8 ч после операции. Если при этом выявля-
ется распространение воспалительного процесса, то проводят дополнительные разрезы-насечки в пределах невоспаленной кожи.
В последующие дни необходим ежедневный контроль за состоянием раны. При склонности флегмоны к распространению следует немедленно увеличить количество разрезов, проводя их также на границе со здоровыми тканями. В первый прогрессивный период течения болезни во время перевязок раны промывают раствором водорода пероксида, кратковременно облучают ультрафиолетовыми лучами и закрывают сухими марлевыми салфетками, так как влажные повязки несколько мацерируют кожу.
Раны-насечки при простой форме некротической флегмоны, произведенные в начальной стадии болезни, обычно заживают в течение 5—8 дней. При значительных некротических изменениях необходимо добиваться отторжения омертвевших тканей. Ежедневные мазевые повязки и УФО ускоряют этот процесс. В ряде случаев можно воспользоваться некрэктомией (10% среди наших наблюдений).
После очищения раны и стихания воспаления дальнейшее местное лечение направлено на стимуляцию заживления раневой поверхности. Дефекты кожи до 20—25 см 2 эпителизируются сравнительно быстро при энергичном общеукрепляющем лечении, применении мазевых повязок и физиотерапии. Раневые поверхности большей площади постепенно ведут к развитию истощения и ухудшению общего состояния ребенка. В таких случаях больной может погибнуть от присоединившейся вторичной инфекции.
Закрытие значительных дефектов кожи у новорожденных сопряжено с большими трудностями. Для этого используют плаценту, консервированную кожу матери, аутопластику по Пясецкому, «сетчатые» трансплантаты и комбинированные методы (закрытие раневого дефекта консервированной гомокожей с предварительным помещением небольших кусочков собственной кожи на раневую поверхность).
Характер общеукрепляющего лечения зависит от формы клинического течения некротической флегмоны.
Токсико-септическая форма. Сразу после поступления ребенку начинают детоксикационную терапию.
источник
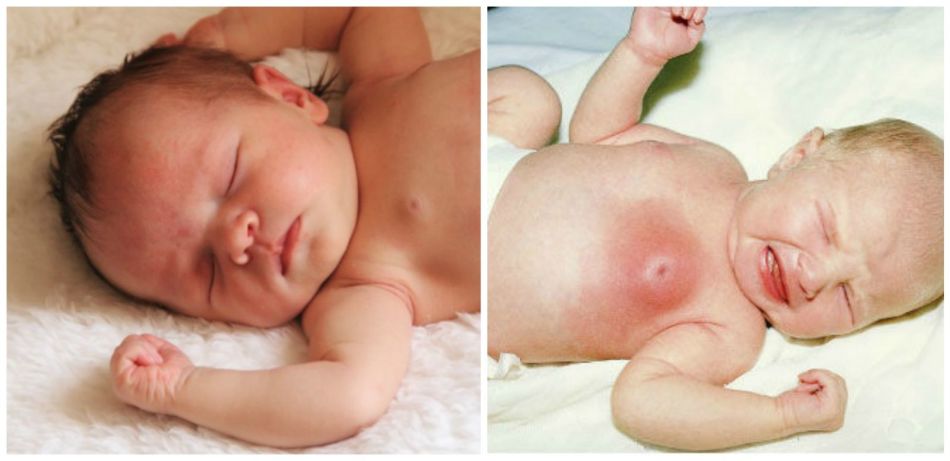
Возникновение тяжелых гнойных патологий кожи у младенцев первых дней жизни чаще всего обусловлено особенностями строения кожных покровов. Среди такого вида заболеваний особо распространена флегмона у новорожденных детей. Характеризуется быстрым распространением по всему телу ребенка, соответственно, если замечены первые признаки, необходимо приступать к лечению безотлагательно.
Гнойное поражение кожных покровов у грудничков зачастую не имеет четких границ, распространяется на все участки тела. Заподозрить флегмону у новорожденных детей можно по таким проявлениям:
- ухудшение общего состояния ребенка (он становится беспокойным, капризным, вялым);
- кожа в целом заметно меняет оттенок (появляется бледность или даже мраморность);
- слизистая рта высыхает, на языке образуются белесые пятна;
Флегмона молочных желез у новорожденных возникает из-за плохой сформированности кожных покровов
На месте поражения образуется покраснение, детская кожа отекает и затвердевает. В течение суток заболевание поражает большую поверхность кожи, при этом четких границ между гиперемированными и здоровыми участками не видно. Новорожденный стремительно теряет вес, в этот период вероятен риск возникновения сепсиса.
Заболевание развивается на 5-10 сутки с момента рождения. Вызвано это грамположительными и грамотрицательными бактериями, на которые у малыша еще отсутствует иммунитет. Основным возбудителем флегмоны детей в новорожденном возрасте является золотистый стафилококк.
Говорят дети! Диане (5 лет) мама купила коротенькую маечку — под водолазки надевать, как бельё. Некоторое время спустя мама идёт мимо комнаты, где Диана играет с куклами и рассказывает им:
— Мама купила мне лифчик. Скоро она купит мне трусики в попу, и тогда я стану настоящей женщиной!Флегмона может появиться вследствие омфалита пупочной ранки новорожденного, запущенной стадии опрелостей, ненадлежащего ухода за новорожденным, а также неправильно установленного катетера (с занесением инфекции под кожу).
Обратите внимание! Столь быстрое распространение некротическая флегмона получает в зависимости от особенностей анатомического строения кожного покрова младенца. У новорожденного еще отсутствует роговой слой, соответственно, инфекция проникает быстрее.
Гнойную флегмону на конечностях у ребенка с выраженными язвами лечат Тетрациклиновой или Эритромициновой мазью
Выделяют две формы кожного заболевания у новорожденных и детей до года, каждая из которых характеризуются своими особенностями. Классификация патологии имеет непосредственное влияние на клинические проявления.
- Простая форма (или с отсутствующей общей интоксикацией). Сопровождается покраснением кожи и отеками, преобладает местное поражение. Часто путают диагнозы флегмона и рожистое воспаление, так как не выявляются дополнительные симптомы.
- Сепсисная форма у новорожденного (наблюдается общий токсикоз организма новорожденного, абсцесс). Помимо высокой температуры возникают боли в пораженных участках. Заболевание сопровождается регулярной обильной рвотой.
Флегмона слезного мешка часто является последствием запущенной стадии дакриоцистита
Для достоверного изучения формы заболевания необходимо обследование узкого специалиста (хирурга и дерматолога).
При посещении поликлиники, врач осматривает новорожденного, анализирует жалобы родителей и видимые симптомы (поражение кожных покров), в обязательном порядке берутся анализы. При подтверждении флегмоны у новорожденных в крови обнаруживается повышенное число лейкоцитов со смещением влево (это говорит об увеличении палочкоядерных ферментов в составе крови, что подтверждает наличие инфекции в организме), а также снижение уровня эритроцитов (это говорит о наличии анемии у младенца).
Пупочная флегмона у новорожденных развивается вследствие возникновения омфалита
Важно исключить другие заболевания: рожистое воспаление, лишай, сепсис. Это помогает правильно лечить патологию.
На начальной стадии заболевания у новорожденного, подбирается консервативное лечение и индивидуальные рекомендации по уходу. Если терапию начать своевременно, есть шанс купировать распространение поражения на здоровые участки кожи.
Лечение флегмоны простой формы производится лекарственными препаратами поэтапно.
Консервативный способ лечения флегмоны новорожденных предусматривает использование антибиотиков
- Назначение антибиотиков. Новорожденным прописывается Амоксиклав внутримышечно. Инъекции ставят два раза в день. Дозировку определяют в зависимости от веса малыша, но не более 2,9 мл на один укол. Флемоксин для новорожденных назначается по 250 мг в сутки. Целесообразно разделить количество препарата на 2-3 приема.
- Противовоспалительные средства. Зачастую применяют Ибупрофен или Нурофен. Одноразовая дозировка лекарства 2,5 мл суспензии. Назначают до трех раз в день с перерывом не менее 7 часов. Панадол используется для грудничков два три раза в сутки по 3-5 мл.
- УВЧ-терапия или компрессы с мазями(Оксолиновая, Эритромициновая, Левомеколь). Показано применение только одного метода. УВЧ проводят два раза в день, а повязки на пораженные места прикладывают трижды в день.
- Хирургическое вмешательство. Приемлемо только в тех случаях, когда эффекта от консервативных методов не было достигнуто либо развитие заболевания достигло гнойной формы.
Бифидобактерии обязательны к назначению при лечении новорожденных антибиотиками
Показанием к проведению хирургического вмешательства является гнойное поражение кожи новорожденного. Раны дренируют под общим наркозом, удаляют инфильтрат и проводят антисептические процедуры.
Сложная форма флегмоны новорожденных требует срочного хирургического вмешательства
Для эффективного отхождения гнойного содержимого из ран выполняют широкий разрез поверхностных и внутренних тканей. В завершении устанавливают специальные дренажные трубки для дальнейшего отвода жидкости. На рану накладывают повязки с мазью Трипсин или Химотрипсин. Курс такой терапии составляет 3-5 дней. Далее ставят компрессы на раны из Тетрациклиновой или Эритромициновой мази.
Обратите внимание! Для предотвращения повторного инфицирования кожных покровов после операции в период заживления ран накладывают повязки с водорастворимыми мазями Д-Пантенол, Левомеколь.
Внутривенно вводят обезболивающие средства для новорожденных (Нимесулид, Диклофенак, Найз). Назначаются в индивидуальной дозировке в зависимости от веса новорожденного.
Без консультации врача не рекомендуется применять средства народной медицины для новорожденного. Они способны вызвать аллергическую реакцию и осложнения флегмоны новорожденных детей.
В качестве дополнения к лечению флегмоны новорожденных можно использовать эвкалиптовую настойку
- Эвкалиптовая настойка. Две чайные ложки залейте 300 мл крутого кипятка. Средство должно настаиваться до полного остывания. После чего младенцу дают по 1 ст. л. три раза в день.
- Лопуховая мазь. Соберите 50 г лопуховых листьев, измельчите до выделения сока. Смешайте растение с 2 ст.л. сметаны, чтобы получилась однородная масса. Приготовленное средство наносите на пораженные участки кожи новорожденного на полчаса несколько раз в день. Смывать средство можно отваром лопуха или теплой кипяченой водой.
- Гвоздичный компресс. Для его приготовления возьмите 3 ст. л. гвоздики, залейте 1 л. кипятка. Средство настаивайте в течение 1 часа. Затем смачивайте в нем бинтики и прикладывайте к пораженной коже новорожденного 3-5 раз в день.
Предупредить появление флегмоны у новорожденных детей можно, если следовать некоторым советам:
-
- соблюдать гигиену младенца (регулярно купать, менять подгузник);
- своевременно лечить инфекции кожи (не доводить до сложных форм потницу и опрелости);
Если правильно соблюдать гигиену младенца, то удастся избежать флегмону кожи
При возникновении любых кожных заболеваний, детей необходимо срочно показать врачу для исключения осложнений.
Говорят дети! Читаю дневник дочки (9 лет). В строчке с уроком физкультуры (она на улице проходит — лыжи у них) написала доча «Носки жестяные».
Хорошо, наверное, иметь жестяные носки — не рвутся.Запущенное лечение флегмоны и поздняя ее диагностика влечет за собой ряд осложнений:
Флегмона новорожденных несет за собой риск возникновения лимфаденита
- распространение по всему телу с сильным болевым синдромом;
- возникают абцессы, лимфаденит;
- возникновение удушья из-за сильной отечности в области воротниковой зоны;
- при локализации заболевания на голове есть риск проникновения инфекции к головному мозгу, что сопровождается его воспалением и повреждением;
- летальный исход.
Своевременно оказанная помощь грудничку гарантирует полное выздоровление после курса лечения, однако необходимо регулярное обследование новорожденного у хирурга, так как при нарушении норм профилактики возможен рецидив патологии.
Некротическая флегмона новорожденных может перерасти в сепсис и поражать внутренние ткани организма
Моему сыну на 3 неделе жизни диагностировали флегмону. Лечили хирургическим путем, так как она была гнойная. Сейчас ребенку 4 года, остались только небольшие рубцы, в целом состояние здоровья хорошее.
Проблема с кожей у моей дочки началась уже перед выпиской из родильного дома. Хорошо, неонатолог вовремя заметила и перевела нас в детское отделение. Делали примочки с мазями и компрессами, обошлись без операции.
У нашего сына флегмона началась практически сразу после родов. Первое проявление было на ноге. Как оказалось, причиной стала неправильная гигиена в роддоме. Лечили консервативным способом: ранки обрабатывали Мирамистином и Тетрациклиновой мазью.
Рекомендуем посмотреть видео, в котором рассматривается клиническая картина и осложнения флегмоны новорожденных.
источник