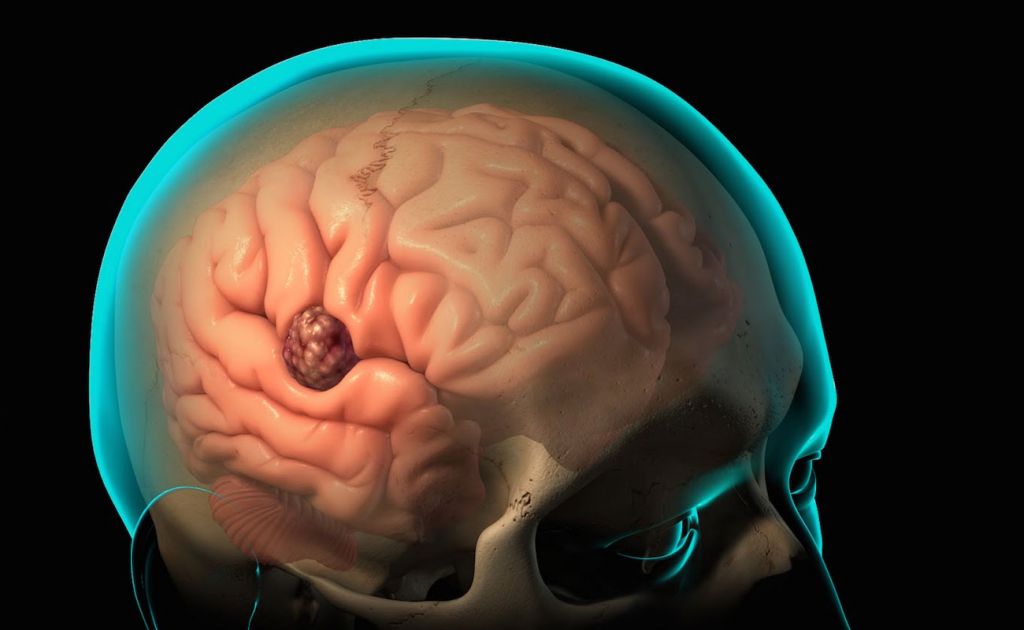
Абсцесс мозга – это очаговое скопление гноя в мозговых тканях. Наиболее распространенной причиной развития патологии является инфицирование. Заболевание встречается редко, благодаря открытию антибиотиков эффективно лечится с помощью препаратов. В запущенных случаях приходится прибегать к хирургическому вмешательству.
Врачи классифицируют заболевание по этиологии (причине появления) и месту нахождения. По причине возникновения абсцесс мозга бывает:
- риногенный (спровоцированный воспалениями в носу);
- отогенный (вызванный заболеваниями уха);
- метастатический (перенесенный из другой области поражения);
- от черепно-мозговой травмы.
По нахождению очага патологии выделяют абсцесс: лобной доли, височной, мозжечка, теменной и затылочной.
Существует 3 вида абсцесса мозга в зависимости от локализации в тканях:
- внутримозговой – возникает в мозговом веществе;
- субдуральный – появляется под твердой оболочкой;
- эпидуральный – локализуется над оболочкой.
Абсцесс головного мозга не является самостоятельной патологией. Он поражает человека вследствие другого заболевания или травмы. Нередко его провоцируют инфекционные заболевания, вызванные: стафилококками, стрептококками, грибковыми поражениями, анаэробными бактериями, кишечной палочкой. При заболевании инфекция распространяется двумя способами: контактным, гематогенным.
При контактном способе инфицирования очаг гноя находится в височной области или в мозжечке. Абсцесс появляется вследствие отита или мастоидита.
При таком механизме абсцесс появляется в результате бактериемии. Она возникает при пневмонии или инфекционном эндокардите. В случаях гематогенного механизма появления абсцессов головного мозга, источник бактериемии не всегда удается выявить.
Инфекция может попасть в ткани мозга из воспаленных органов: внутреннего и среднего уха, придаточных пазух носа. В этом случае патогенные микроорганизмы проникают в ткани мозга по синусам твердой мозговой оболочки и венам или прямо через твердую оболочку мозга.
Кроме того, патогенные микроорганизмы попадают в полость черепа через открытую черепно-мозговую травму, инфицированные раны после нейрохирургической операции. Наиболее опасны открытые черепно-мозговые травмы. По статистике 15-20% больных инфицируются через такие повреждения костей черепа.
Среди заболеваний внутренних органов, провоцирующих появление гематогенного абсцесса мозга: хроническая пневмония, абсцесс легких, эмпиема плевры, бронхоэктатическая болезнь. В таких случаях инфицирование тканей мозга происходит за счет микрокусочка зараженного тромба, который с током крови поступает в сосуды мозга. Там он останавливается в мелких сосудах – капиллярах, прекапиллярах либо в артериоле.
Редко абсцесс появляется после поражения человека бактериальным эндокардитом, инфекционными заболеваниями ЖКТ, сепсисом.
Так как абсцесс головного мозга не является самостоятельным заболеванием, его признаки похожи на симптомы других заболеваний. При гнойных образованиях в тканях мозга у пациента появляются:
- головные боли;
- припадки эпилепсии;
- повышение температуры тела;
- общая слабость;
- снижение веса;
- отек мозга.
Обычно первая стадия заболевания протекает остро. У больного повышается температура, активно проявляются претензионные и очаговые симптомы. В редких случаях начальная стадия абсцесса головного мозга развивается спокойно. В таких ситуациях болезнь напоминает менингит или инфекционное заболевание. В исключительных случаях начальная стадия протекает без очевидных признаков, лишь с незначительным повышением температуры.
Заболевание может развиваться продолжительное время. Выделяют 4 этапа прогрессирования недуга:
- Начальная фаза проходит в 1-3 дня. У человека развивается энцефалит – воспаление тканей мозга. На этом этапе процесс хорошо поддается лечению, и даже может пройти самостоятельно без терапии.
- 2-я стадия (4-9 день) появляется, если организму не хватило собственных ресурсов для подавления патологии, либо если неправильно был выбран метод лечения. Воспалительный процесс развивается, центр поражения наполняется гноем и есть тенденция к увеличению очага.
- На 3-м этапе (10-14 дней) вокруг гнойника образуется капсула из соединительных тканей, защищающих ткани мозга от распространения воспалительного процесса в другие области.
- Абсцесс головного мозга в 4-й стадии (21 день) характеризуется тем, что капсула укрепляется, вокруг нее появляется зона глиоза.
Спустя 5-30 дней патология переходит в спокойную стадию. У человека явно проявляются лишь признаки повышенного внутричерепного давления – тошнота, рвота, головные боли. Может наблюдаться психическая заторможенность. Эта стадия может длиться несколько дней либо затянуться на несколько лет.
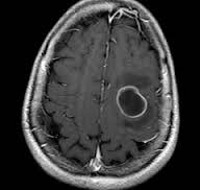
Заболевание сложно диагностировать, так как симптоматика похожа на проявления других недугов. Лабораторные исследования малоэффективны для диагностики абсцесса мозга. Повышенные показатели СОЭ, белка характерны для многих воспалительных процессов. Бакпосевы при наличии гнойного очага в тканях мозга стерильны. Установить очаг поражения можно с помощью КТ и МРТ.
Компьютерная томография (КТ) эффективна после 3 суток начала болезни. На более ранних сроках выявить очаг гнойного поражения сложно. Это объясняется тем, что введенное контрастное вещество неравномерно распределяется и большая часть его накапливается на периферических участках. Центр заполняется по остаточному принципу.
С развитием энцефалита очаг становится более четко выраженным, его контуры принимают ровные и округлые очертания. Контрастное вещество равномерно заполняет полость, и картина поражения выявляется четко. Абсцесс мозга виден как очерченное образование с высокой плотностью (капсула).
В центре образования находится гной и плотность в этом месте меньше. Хорошо просматривается зона отека, находящаяся на периферии. Контрастное вещество находится по периметру фиброзной капсулы.
На скопление контрастного вещества в гнойном очаге влияют противовоспалительные препараты. Поэтому перед КТ их не принимают.
Наиболее точную картину состояния тканей мозга дает магнитно-резонансная томография. Результат обследования не зависит от стадии развития болезни. Ткани мозга хорошо просматриваются с симптомами, присущими каждому этапу развития патологии.
Лечение абсцесса мозга выбирается в зависимости от стадии, величины очага и локализации. Обычно используют медикаментозную методику или хирургическое вмешательство.
Небольшие гнойные образования и поражения на ранней стадии поддаются консервативному лечению. Обычно врач назначает антибактериальные препараты. В редких случаях больному проводят стереотаксическую биопсию. С ее помощью наиболее точно выявляют возбудителя заболевания.
Если провокатора абсцесса головного мозга патологии не удалось выявить, врач назначает препараты, охватывающие большой спектр возбудителей. На начальном этапе лечения проводят интенсивную терапию. Она обычно длится 6 недель. После это меняют антибиотики, назначают пероральные средства. Продолжительность этого этапа также 6 недель.
В сложных ситуациях – повышение внутричерепного давления, расположение абсцесса головного мозга в желудочковой зоне (в этом случае существует угроза попадания гноя в мозговой желудочек, что приводит к смерти) патология лечится только хирургическим вмешательством. Так же операциями лечатся:
- абсцессы, причиной появления которых стали грибковые поражения;
- травматические абсцессы с расположением в зоне поражения инородного тела.
Противопоказаниями к проведению операции являются:
- расположение гнойных очагов в жизненно важных структурах (зрительный бугор);
- локализация абсцесса в глубинных структурах (ствол, подкорковые ядра);
- тяжелое состояние больного (кома);
- сложное соматическое заболевание.
Последнее не является абсолютным противопоказанием. В некоторых случаях операция проводится под местным наркозом. Хирургическое вмешательство проводят двумя способами: это дренирование и стереотаксическая аспирация (засасывание).
Суть дренирования сводится к тому, что во время операции больному вводится катетер. Через него сначала проводится удаление гноя, а после этого вводятся антибиотики. В некоторых случаях пациенту вводятся 2 катетера – второй с меньшим диаметром оставляют на несколько дней. С его помощью проводят инфузию раствора для промывания. Процесс сопровождают антибактериальной терапией.
Стереотаксическая аспирация не требует установки дренажа. Метод более щадящий, но менее эффективный, часто требуется повторное проведение аспирации. На результат лечения влияет много факторов: возможность выделить возбудителя, количество абсцессов, своевременность и правильность лечения, реакция организма больного.
Чтобы не допустить инфицирования тканей мозга следует:
- своевременно лечить гнойные воспалительные заболевания в пазухах носа и ухе;
- полноценно питаться;
- доводить до конца лечение пневмонии, воспалений бронхов;
- своевременно лечить фурункулы.
источник
Абсцесс головного мозга (АГМ) – это очаговое поражение высшего отдела ЦНС со скоплением гноя в мозговом веществе, ограниченным капсулой. Гнойный компонент образуется в результате попадания в структуры головного мозга бактерий, грибковой инфекции, простейших микроорганизмов.
Распространенными возбудителями абсцесса являются такие формы патогенных агентов, как стафилококки, стрептококки, менингококки, протеи, эшерихия коли и др. Зачастую диагностируется одновременно две и более бактерии, а также комбинация анаэробных и аэробных инфекций. При этом абсцесс может быть одиночным и множественным. Проникновение в мозговые ткани гноеродного источника происходит контактным, травматическим, гематогенным путем.
Гнойное поражение мозга – явление достаточно редкое, но опасное. На 100 тыс. человек, госпитализированных в неврологический стационар, приходится 1 случай с данной патологией. Опасность прогрессирующего абсцесса состоит в развитии тяжелых осложнений: угнетение функций ЦНС, судорожные припадки, гидроцефалия (водянка головного мозга), воспаление костных вместилищ мозга и пр. Определяются очень высокие риски инвалидности и смертности.
Несмотря на факт широкого внедрения бактерицидных препаратов мощного действия, успехи микробиологической и тепловизионной диагностики, медико-статистический показатель уровня заболеваемости остается относительно константным.
- Патология может развиться на любом этапе жизни, но согласно статистике, средний возраст пациентов составляет от 35 до 45 лет.
- Распространенность случаев абсцесса головного мозга среди мужского и женского населения идет в соотношении 2:1. То есть, мужчины в 2 раза чаще подвержены заболеванию, чем женщины.
- Из 100% больных около 25% составляют дети и подростки, не достигшие 15 лет. Заболеваемость у малышей до двух лет на практике встречается крайне редко, преимущественно на фоне перенесенного менингита с грамположительной флорой.
- На почве перенесенного отита среднего уха болезнь достигает пика развития у детей и взрослых старше 40 лет.
- Последствия различных форм синуситов в виде АГМ в основном наблюдаются у людей 10-30 лет.
- Абсцессы головного мозга – преобладающий вид внутричерепных инфекционных процессов у ВИЧ-инфицированных больных. При ВИЧ чаще всего его возбудителем является токсоплазма (до 30% случаев).
К сожалению, вероятность летального исхода не исключена: смерть по причине АГМ наступает у 10% пациентов. Патология может угрожать и инвалидизацией, которая возникает у 50% больных, даже после лечения. У 1/3 оставшихся в живых пациентов, последствием АГМ становится эпилептический синдром.
Благоприятную почву для внедрения инфекции в мозг создает снижение иммунитета в сочетании с наличием патогенного источника в организме. На фоне угнетенной иммунной системы получить осложнение в виде внутричерепного абсцесса возможно даже от ангины, гайморита или отита. Акцентируем, острые воспаления среднего или внутреннего уха и придаточных пазух носа в 45% случаев являются виновниками абсцессов ГМ. Кроме того, часто источниками заражения выступают:
- хронические инфекции легких – бронхоэктатическая болезнь, пиоторакс, абсцедирующая пневмония;
- остеомиелит костей;
- холецистит;
- инфекционные патологии ЖКТ;
- инфекции органов малого таза.
Несколько реже причинными факторами являются осложнения следующих патологий:
- бактериальный эндокардит;
- наследственный геморрагический ангиоматоз;
- ВПС – врожденные пороки сердца;
- бактериальный менингит (традиционно осложняется абсцессом у детей, у взрослых в основном нет).
Также абсцессы головного мозга могут образоваться из-за развившегося гнойного осложнения после плановой нейрохирургической операции или тяжелой ЧМТ. Как правило, их обуславливает ауреус стафилококк. Постоперационные последствия составляют примерно 0,5%-1,5% в общей структуре абсцессов головного мозга. При пенетрирующих черепно-мозговых травмах, то есть при открытых ранениях черепа с нарушением целостности твердой мозговой оболочки, риск инфицирования с развитием гнойно-септического патогенеза крайне высокий.
Заражение мозга гноеродными бациллами может осуществляться по одному из механизмов:
- контактным путем – прямой перенос инфицированного материала через область, примыкающую к остеиту/остеомиелиту, или ретроградный через вены-эмиссарии (н-р, при ЛОР-инфекциях остеомиелитах челюсти и др.);
- гематогенным (метастатическим) путем – диссеминация возбудителя происходит через кровеносное русло из отдаленной (первичной) зоны локализации инфекции (как вариант, при эндокардитах, легочных поражениях, урогенитальных, кишечных инфекциях и т. д.);
- травматическим способом – заражение нервной ткани при непосредственном взаимодействии раневой поверхности с внешней средой (это – местное посттравматическое и послехирургическое инфицирование).
Особенно стоит подчеркнуть, что в значительной мере подвержены такой болезни ослабленные люди, имеющие сложные диагнозы: сахарный диабет, рак, наркомания, СПИД.
Патогистология заболевания складывается из отдельных 4 этапов, или стадий. Итак, что же происходит в тканях головного мозга, когда в них вселяется и активизируется коварный патоген?
- Первый этап – ранняя инфильтрация. В течение первых 3 суток после попадания болезнетворного агента формируется слабо отграниченный диффузный очаг воспаления с деструкцией мозговой ткани и отечностью вокруг.
- Второй этап – поздний церебрит. Центр очагового воспаления на 4-9 день претерпевает нагноение и некротизацию, что сопровождается образованием полости. Полость заполняет полужидкий гнойный экссудат. По внешней части скапливаются фибропласты.
- Третья стадия – зарождение глиозной капсулы. С 10-13 суток начинается закладываться защитная капсула абсцесса. Так, отмечается интенсификация роста слоя фибропластов, окаймленного ободком неоваскуляризации. Вместе с этим отмечается реактивный астрорцитоз.
- Последний этап (4 ст.) – окончательное формирование капсулы. Капсулярная составляющая вокруг заполненной гнойной полости полноценно уплотняется (в этом принимает участие реактивный коллаген). Некротический фокус приобретает четкие очертания.
Дальнейшие процессы на последнем этапе зависят от вирулентности болезнетворной флоры, пути распространения, иммунного статуса пациента, уровня гипоксии пораженных мозговых структур. Правильность диагностических и лечебных мероприятий не в меньшей мере повлияет на степень прогрессии АГМ. Регрессировать болезнь самостоятельно, как правило, не может. Без адекватной терапии в подавляющем большинстве внутренний объем абсцесса увеличивается, не исключается и появление новых по периферии капсулы инфицированных участков.
Клинические признаки абсцесса головного мозга могут быть выражены по-разному – от жуткой головной боли до целого симптомокомплекса церебральных расстройств. Поле концентрации болевого синдрома в голове напрямую связано с локализацией гнойника. Но, заметим, локальные признаки могут быть не столь выраженными, а то и вообще отсутствовать. Подобное стечение ситуации препятствует своевременной диагностике, быстрому принятию специализированных мер терапии, от скорости которых зависит прогноз исхода. Симптоматика, которая должна послужить стимулом для немедленного обращения к врачу:
- интенсивные головные боли, они преимущественно бывают распирающего, давящего, пульсирующего характера в определенном месте (часто обостряются по утрам);
- лихорадочные явления с интоксикацией – озноб, гипертермия тела, тошнота, рвота, головокружения, упадок сил;
- гиперестезии различного вида – неприятные ощущения при прикосновении к коже, ползание мурашек и покалывание, непереносимость яркого света и шума;
- расстройство остроты зрения, проптоз глаза, отечность века, отек лица;
- нарушения со стороны органов слуха в виде ощущения звуков в ушах, снижения или обострения звукового восприятия;
- симптом Кернинга – невозможность разгибания нижней конечности из согнутого положения под углом 90 градусов в ТБС и коленном суставе;
- симптом Брудзинского – при пассивном сгибании одной ноги противоположная нога рефлекторно сгибается или при пассивном приведении головы вперед конечности невольно сгибаются;
- резкие болевые феномены по ходу тройничного и затылочного нерва, при надавливании на наружную стенку слухового прохода или на область скуловой кости;
- ригидность шейных мышц, затрудняющих опускание головы к груди и ее запрокидывание кзади;
- необъяснимые мышечные боли в конечностях, судороги, эпилептические припадки;
- нарушение сердечного и дыхательного ритма (брадикардия, рефлекс Кушинга), повышение систолического (верхнего) давления;
- нарастающее угнетение сознания с возможным падением в обморок, проблемы с координацией, заторможенность мозговой деятельности.
Каждый должен понимать, что подобные симптомы – не норма для организма, тем более, если они имеют тенденцию к повторению. Поэтому, чем недоволноваться и получить инвалидизирующие осложнения или подвергнуть себя смертельному риску, лучше лишний раз поволноваться и пройти дифференциальную диагностику. Если болезнь подтвердится, неотложно требуется квалифицированная медицинская помощь.
Подозревая заболевание, больного подвергают тщательным обследованиям для опровержения или установления факта его наличия на аргументированных основаниях. Необходимо учесть, что в позднем периоде клиническая картина сходна с клиникой опухолей головного мозга. Огромную роль в диагностике играет принцип дифференцирования. Он базируется на данных анамнеза об инфекционно-воспалительных заболеваниях пациента и применении методов визуализационного исследования.
Компьютерная томография с контрастом – основополагающий метод, позволяющий отличить гнойный патогенез в мозговых тканях от внутричерепных новообразований, установить точное место локализации, размер, вид и множественность очага, перифокальные признаки. В качестве вспомогательных приемов диагностики для уточнения диагноза применяются:
- магниторезонансное исследование;
- эхоэнцефалография;
- церебральная ангиография;
- абсцессография.
Пациенту выписывают направления на общие лабораторные анализы, которые являются обязательной частью любой программы диагностики. Но, как обозначают специалисты, лабораторные тесты, в отличие от нейровизуализационных способов, ключевой роли не играют в постановке диагноза. Например, СОЭ, высокие значения С-реактивного белка, повышенное содержание лейкоцитов характеризуют множество состояний организма, связанных с воспалениями и инфекциями. То есть, это не конкретизированные, а общеинфекционные показатели. Более того, посевы на бактериемию в доминирующем количестве (почти у 90% пациентов) в итоге оказываются стерильными.
Данная патология относится к проблеме нейрохирургического профиля, почти всегда ее лечат хирургическим путем. Обязательно оперативное вмешательство должно сочетаться с антибиотикотерапией. Нейрохирурги в зависимости от тяжести медицинской проблемы, показаний и противопоказаний применяют 3 способа хирургического устранения мозгового абсцесса.
- Простое приточно-отточное дренирование гнойной полости. Хирургическое вмешательство подразумевает выведение гноя через установленное в капсулу катетерное устройство. Процедура проводится под местной анестезией. После откачивания патологической жидкости, промывания полости физраствором выполняется введение бактерицидных лекарств. Лечение может продолжаться несколько суток, поэтому дренажные элементы не убираются до завершения терапии.
- Стереотаксическая биопсия внутримозговых абсцессов. Оперативное вмешательство осуществляется по аналогии с малоинвазивной процедурой дренирования. Но в данном случае используется пункционный метод. Полость очага пунктируют, промывают раствором антисептика и/или антибиотиком в жидкой форме определенной концентрации. Процедура подходит людям с глубоко расположенным патогенезом или пациентам в критичном состоянии, нуждающимся в экстренной лечебной помощи. Пункционная аспирация может также выступать частью подготовки к открытой операции.
- Классическая открытая операция удаления гнойного образования. Это – радикальная операция под контролем интраоперационного микроскопа, включающая «выпиливание» костного лоскута в проекции области нагноения, рассечение твердой мозговой оболочки. Сеанс проходит под общим наркозом. Через созданный доступ гнойную каверну частично опорожняют от патологической субстанции. Далее выполняется щадящая энцефалотомия с последующим выделением и резекцией капсулы. После капсулотомии и проведенного гемостаза операционное поле промывают антисептиком и дренируют. Твердую мозговую оболочку ушивают, черепной дефект закрывают костным лоскутом, последний фиксируется. Рассеченные кожные покровы сопоставляются и послойно ушиваются.
Консервативная инъекционная, пероральная антибиотикотерапия в усиленном и продолжительном режиме уместна сугубо в начале развития инфекционного процесса, когда прошло не более 14 суток. При этом размеры очага не должны превышать 2 см в диаметре, максимум 3 см, а проблемный участок не должен иметь признаков формирования капсулы.
На практике, все же специалисты чаще имеют дело уже с запущенной болезнью, имеющей отграничительную капсулу. Безоперационный подход здесь нецелесообразен, с проблемой борются исключительно при помощи выше озвученных оперативных вмешательств.
Нейрохирургию мозга – технически сложнейшее вмешательство на самом уязвимом органе ЦНС – следует доверять проверенным специалистам высокого уровня. Россия имеет незавидные позиции в данном направлении. Увы. Предпочтительнее оперироваться за границей, в клиниках, безупречно оснащенных передовыми кадрами (нейрохирургами, анестезиологами, реабилитологами и пр.), высокотехнологичным оборудованием для диагностики и хирургии. Это позволит вам рассчитывать на минимизацию вероятности развития интра- и послеоперационных последствий: остеомиелита черепных костей, эпилепсии, гидроцефалии, мозговой гематомы, парализации тела и т. д.
Центральный Военный Госпиталь г.Прага.
Отличная нейрохирургическая база, что подтверждают мировые эксперты и отзывы пациентов, находится в Чехии. Чешские медучреждения признаны передовыми по оказанию оперативной помощи больным с разными поражениями нервной системы, включая операции по поводу абсцессов головного мозга любой локализации и тяжести.
В Чехии все услуги хирургии – это продуманные инновационные тактики, которые предполагают безопасный доступ, комфортное и безболезненное перенесение манипуляций, быструю реабилитацию и восстановление качества жизни до уровня здорового человека. Стоят здесь процедуры на мозге головы в 2 раза меньше, чем в Германии или Израиле, и это при не менее качественном исполнении лечебного процесса.
https://www.ncbi.nlm.nih.gov/books/NBK441841/
https://www.medicalnewstoday.com/articles/185619.php
https://cyberleninka.ru/article/v/abstsessy-golovnogo-mozga
https://cyberleninka.ru/article/v/abstsessy-golovnogo-mozga-epidemiologiya-etiologiya-patogenez-gistopatologiya-obzor-literatury
источник
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения — стереотаксической пункции абсцесса.
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причиной образования гематогенных абсцессов головного мозга чаще всего являются воспалительные процессы в легких (бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). В таких случаях бактериальным эмболом становится фрагмент инфицированного тромба (из сосуда на периферии воспалительного очага), который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где и фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
В случае открытой проникающей черепно-мозговой травмы абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
При гнойно-воспалительных процессах в придаточных пазухах носа (синусит), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae. При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными.
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга. В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре. На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза. На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. В случае абсцесса головного мозга без черепно-мозговой травмы или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. В случае исчезновение абсцесса (по данным нейровиуализационных исследований) назначают флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей. У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение таких пациентов должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу. Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
источник
В лечении абсцессов головного мозга имеются два основных направления – консервативная терапия и оперативное лечение. Выбор метода лечения абсцесса мозга зависит от вида, стадии развития заболевания, сопутствующих осложнений.
На начальных стадиях развития рассматриваемого заболевания, а именно – в стадии энцефалита (2-3 недели от начала заболевания) показано консервативное лечение, в частности – терапия антибиотиками.
Направление терапии может быть определено бактериологическим лабораторным анализом гноя (посредством пункции), а также стереотаксической биопсией.
Лекарственные препараты, применяемые для лечения абсцессов головного мозга:
- Антибиотики группы цефалоспоринов III поколения — цефтриаксон, цефотаксим, цефиксим.
- Ванкомицин.
- Метронидазол (или, при абсцессе вследствие травмы головы – рифампицин).
- При абсцессе головного мозга у больного с состоянием иммунодефицита часто назначают амфоретицинВ или липосомальныйамфоретицин В, дальше – флуконазол.
- У ВИЧ-инфицированных больных возбудителем абсцесса головного мозга чаще всего является токсоплазма, поэтому таким пациентам назначаются сульфадиазин, пириметамин.
Антибиотикотерапия выполняется в интенсивном режиме в течение полутора 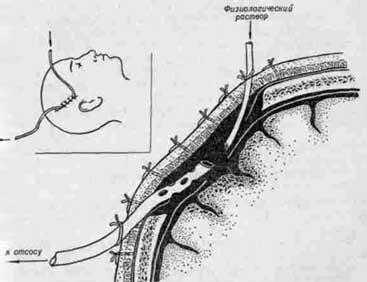
Глюкокортикоиды в терапии абсцесса головного мозга назначаются осторожно, и только в случае адекватной терапии с хорошими результатами, иначе эти препараты могут вызвать дальнейшее распространение инфицирования на другие участки мозга, нарушение капсулы абсцесса.
Оперативное лечение абсцесса головного мозга выполняется только в случае уже сформировавшегося абсцесса, имеющего капсулу, по результатам диагностики.
- Абсцесс ГМ, который находится в желудочковой зоне мозга.
- Абсцесс, являющийся причиной гипертензии мозга.
- Абсцесс ГМ, являющийся последствием проникающей открытой травмы, и расположенный вокруг инородного предмета.
- Абсцесс ГМ грибковой природы.
- Наличие инородного тела в веществе мозга.
- Отсутствие возможности дренировать абсцесс – показания для открытой операции.
- Несформировавшийся абсцесс ГМ на начальных стадиях заболевания (при начальном энцефалите).
- Расположение абсцесса в структурахГМ, которые являются жизненно важными – например, в стволе мозга, зрительном бугре, ядрах подкорки. В некоторых подобных случаях сохраняется возможность выполнения стереотаксического метода – то есть, пункции полости абсцесса с промыванием и введением лекарственных препаратов.
- Терминальная кома, крайне тяжелое состояние больного.
- Очень глубокое расположение абсцесса, когда не избежать опасных последствий.
- Несколько абсцессов ГМ одновременно, не подлежащие оперативному лечению.
Существует три основных метода оперативного лечения абсцесса головного мозга — приточно-отточное дренирование, стереотаксическая аспирация и удаление абсцесса классическим методом со вскрытием черепной коробки и оболочек мозга.
Выбор метода оперативного лечения зависит от вида и степени формирования абсцесса, а также от места его локализации и общего состояния больного.
- Осуществление простого приточно-отточного дренирования.
- Данное оперативное вмешательство чаще всего выполняют под местной анестезией тканей в месте установки дренажей, потому что вещество головного мозга к боли нечувствительно.
- В капсулу абсцесса вводится катетер, через который выполняется откачивания гноя из полости и дальнейшее введение лекарственных препаратов.
- Иногда, для наилучшего промывания капсулы абсцесса, вводят два дренажа, один из которых – для вливания лекарственного препарата (чаще всего –раствор хлорида натрия), другой – для аспирации содержимого.
- Катетер для дренирования может быть установлен на несколько дней, для повторных промываний полости абсцесса.
Дренирование абсцесса ГМ всегда сопровождается интенсивной консервативной терапией.
- Стереотаксическая аспирация гноя из полости абсцесса.
Выполняется так же, как и дренирование абсцесса, но – без установки катетера в полость.
- Открытая операция по удалению абсцесса головного мозга.
- Пациента вводят в общий наркоз. (Иногда операция может быть выполнена при местной анестезии – например, при небольшом разрезе). Голова пациента должна быть обрита в зоне доступа к абсцессу.
- Разрезаются мягкие ткани – кожа, мышцы — в зоне операции, разводятся в стороны расширителями. Снимается надкостница, покрывающая кость черепа.
- Хирургический доступ в кости черепа в большинстве случаев выполняют сверлом для хирургической трепанации. Твердая оболочка ГМ рассекается крестообразно.
- В полость абсцесса вводятся хирургические инструменты для аспирации гноя и удаления абсцесса вместе с капсулой. Производятся хирургические манипуляции.
- Хирургическую рану ушивают в обратном порядке, иногда оставляют катетер для аспирации гноя из раны и введения лекарственных средств.
Исход рассматриваемого заболевания зависит от многих факторов, прежде всего – от своевременности лечения и адекватности лечебных мероприятий, реактивности организма больного, от стадии, вида, количества абсцессов, сопутствующих заболеваний.
При абсцессах головного мозга:
- Летальный исход – в 10% случаев.
- Инвалидность – в 50% случаев.
- Сохраняющийся эпилептический статус – в 35% случаев у всех выживших больных.
- Субдуральные абсцессы, а также абсцессы грибковой природы, имеют больший процент летальности – от 50% до 95%.
При отсутствии осложнений послеоперационный период отмечается положительной динамикой в состоянии больного. Пациент и в послеоперационном периоде получает лечение антибиотиками.

источник
Абсцесс головного мозга – ограниченное скопление гноя в веществе мозга. Наиболее часто абсцессы являются внутримозговыми , реже – эпидуральными или субдуральными .
Этиология и патогенез. Причиной абсцесса мозга является распространение инфекции, вызванной стрептококками, стафилококками, пневмококками, менингококками. Нередко обнаруживаются кишечная палочка, протей, смешанная флора. Пути проникновения инфекции в вещество мозга различны. В соответствии с этиологией и патогенезом абсцессы мозга подразделяют на: 1) контактные (связанные с близко расположенным гнойным очагом); 2) метастатические; 3) травматические.
Наиболее часто встречаются контактные абсцессы , обусловленные мастоидитами, отитами, гнойными процессами в костях черепа, придаточных пазухах носа, глазнице, мозговых оболочках. Около половины всех абсцессов мозга имеет отогенное происхождение. Хронические гнойные отиты гораздо чаще осложняются абсцессом, чем острые воспалительные процессы в ухе. Инфекция при отитах проникает из височной кости через крышу барабанной полости и пещеристые синусы per continuitatem в среднюю черепную ямку, вызывая абсцесс височной доли мозга. Отогенная инфекция может распространяться также в заднюю черепную ямку через лабиринт и сигмовидный синус, приводя к абсцессу мозжечка. Риногенные абсцессы локализуются в лобных долях мозга. Вначале развивается местный пахименингит, затем – слипчивый ограниченный менингит, и наконец воспалительный процесс распространяется на вещество мозга с образованием ограниченного гнойного энцефалита. В более редких случаях ото– и риногенные абсцессы могут возникать гематогенным путем вследствие тромбоза вен, синусов, септического артериита. Абсцессы при этом локализуются в глубинных отделах мозга, далеко от первичного очага.
Метастатические абсцессы мозга чаще всего связаны с заболеваниями легких: пневмонией, бронхоэктазами, абсцессом, эмпиемой. Метастатические абсцессы могут также осложнять септический язвенный эндокардит, остеомиелит, абсцессы внутренних органов. Механизмом проникновения инфекции в мозг является септическая эмболия. В 25–30 % случаев метастатические абсцессы являются множественными и локализуются обычно в глубинных отделах белого вещества мозга.
Травматические абсцессы возникают в результате открытых (крайне редко закрытых) травм черепа. При повреждении твердой мозговой оболочки инфекция проникает по периваскулярным щелям в мозговую ткань, чему предшествует развитие ограниченного или диффузного воспаления оболочек. В случаях проникновения в мозг инородного тела инфекция попадает вместе с ним. Абсцесс образуется по ходу раневого канала или непосредственно в области инородного тела. Травматические абсцессы мирного времени составляют до 15 % всех абсцессов головного мозга; процент их резко возрастает во время войны и в послевоенный период.
Патоморфология. Формирование абсцесса мозга проходит ряд стадий. Вначале реакция на внедрение инфекции выражается в картине ограниченного воспаления мозговой ткани – гнойного энцефалита. В дальнейшем возможно заживление путем рубцевания. В других случаях в результате расплавления ткани мозга возникает полость, наполненная гноем, – стадия ограниченного гнойника. Вокруг полости образуется довольно плотная соединительнотканная капсула – стадия инкапсулированного абсцесса. Считают, что формирование капсулы начинается через 2–3 нед и заканчивается через 4–6 нед. При снижении иммунной реактивности организма капсулирование происходит крайне медленно, а иногда гнойный очаг в мозге остается в стадии расплавления мозговой ткани.
Клинические проявления. В клинической картине абсцесса мозга можно выделить 3 группы симптомов: 1) общеинфекционные – повышение температуры (иногда интермиттирующая), озноб, лейкоцитоз в крови, увеличение СОЭ, признаки хронического инфекционного процесса (бледность, слабость, похудание); 2) общемозговые , появляющиеся вследствие повышения внутричерепного давления, обусловленного образованием абсцесса. Наиболее постоянный симптом – головные боли. Часто отмечаются рвота церебрального характера, изменения глазного дна (застойные диски или неврит зрительного нерва), периодическая (ортостатическая) брадикардия до 40–50 уд/мин, психические расстройства. Обращают на себя внимание инертность, вялость больного, замедленность его мышления. Постепенно могут развиваться оглушенность, сонливость, в тяжелых случаях без лечения – кома. Как следствие внутричерепной гипертензии могут наблюдаться общие эпилептические припадки; 3) очаговые , зависящие от локализации абсцесса в лобных, височных долях, мозжечке. Абсцессы, расположенные в глубине полушарий вне двигательной зоны, могут протекать без локальной симптоматики. Отогенные абсцессы иногда формируются не на стороне отита, а на противоположной, давая соответствующую клиническую картину. Наряду с очаговыми могут наблюдаться симптомы, связанные с отеком и сдавлением мозговой ткани. При близости абсцесса к оболочкам и при абсцессе мозжечка обнаруживаются менингеальные симптомы.
В цереброспинальной жидкости отмечаются плеоцитоз, состоящий из лимфоцитов и полинуклеаров, повышение уровня белка (0,75–3 г/л) и давления. Однако нередко в цереброспинальной жидкости не обнаруживается никаких изменений.
Течение. Начало заболевания обычно острое, с бурным проявлением гипертензионньгх и очаговых симптомов на фоне повышения температуры. В других случаях начало болезни менее очерченное, тогда клиническая картина напоминает течение общей инфекции или менингита. Редко начальная стадия абсцесса протекает латентно, с минимально выраженными симптомами и небольшой температурой. После начальных проявлений через 5–30 дней болезнь переходит в латентную стадию, соответствующую осумкованию абсцесса. Эта стадия протекает бессимптомно либо проявляется умеренно выраженными симптомами внутричерепной гипертензии – частой головной болью, рвотой, психической заторможенностью. Латентная стадия может продолжаться от нескольких дней до нескольких лет. В дальнейшем пол влиянием какого‑либо внешнего фактора (инфекция), а чаще без явных причин обшемозговая и очаговая симптоматика начинает быстро прогрессировать. Летальный исход при абсцессе мозга наступает вследствие его отека и резкого повышения внутричерепного давления. Крайне тяжелым осложнением абсцесса, возможным в любой стадии, является его прорыв в желудочковую систему или субарахноидальное пространство, что также обычно заканчивается смертью.
Диагностика и дифференциальный диагноз. Распознавание абсцесса мозга базируется на данных анамнеза (хронический отит, бронхоэктатическая болезнь, другие очаги гнойной инфекции, травма), наличии очаговых, общемозговых симптомов, признаков повышения внутричерепного давления, начала заболевания с повышенной температурой и характерного прогрессирующего его течения. Для постановки диагноза имеет значение повторная эхоэнцефалография, обнаруживающая смещение срединных структур мозга при абсцессах полушарий. Необходимы также рентгенография черепа (признаки повышения внутричерепного давления), рентгенография придаточных пазух носа, височных костей, исследование глазного дна (застойные диски или картина неврита зрительных нервов), люмбальная пункция.
Решающая роль в распознавании абсцессов, особенно множественных, принадлежит компьютерной и магнитно‑резонансной томографии, при которой выявляется характерное округлое образование, обычно ограниченное капсулой.
При проведении исследования в стадии формирования абсцесса капсула может отсутствовать, а вокруг сформировавшейся полости имеются признаки воспаления мозговой ткани и сопутствующего ему отека.
При наличии гипертензионного синдрома люмбальную пункцию следует производить осторожно, а при тяжелом состоянии больного – воздержаться от нее, так как при нарастающей внутричерепной гипертензии извлечение цереброспинальной жидкости может вызвать ущемление миндалин мозжечка в большом затылочном отверстии (при абсцессе мозжечка) или медиальных отделов височных долей в отверстии намета мозжечка (при абсцессе височной доли) со сдавлением ствола, что может привести к гибели больного.
Дифференциальный диагноз зависит от стадии абсцесса. В начальном остром периоде заболевания абсцесс следует отграничивать от гнойного менингита, причина развития которого может быть та же, что и абсцесса. Следует учитывать большую выраженность ригидности шейных мышц и симптома Кернига при гнойном менингите, постоянство высокой температуры (при абсцессе температура часто гектическая), большой нейтрофильный плеоцитоз в цереброспинальной жидкости, отсутствие очаговых симптомов.
Течение и симптоматика абсцесса и опухоли головного мозга имеют много общего. Дифференциальная диагностика при этом затруднена, так как при злокачественной опухоли возможны лейкоцитоз в крови и повышение температуры тела. Особое значение в этих случаях приобретают данные анамнеза, т.е. наличие факторов, обусловливающих развитие абсцесса. Следует иметь в виду, что ко времени формирования абсцесса первичный гнойный очаг может быть уже ликвидирован.
Прогноз. При абсцессе мозга прогноз всегда серьезный. При несвоевременном и неадекватном лечении, прежде всего хирургическом, летальность достигает 40–60 %. Самый плохой прогноз у больных с множественными метастатическими абсцессами. У 30 % выздоровевших сохраняются резидуальные неврологические симптомы, чаще всего фокальные судорожные припадки.
источник
Принципы минимально инвазивной нейрохирургии составляют основу хирургической тактики лечения ПА.
Анализ данных Института нейрохирургии позволил выработать дифференцированным показания к хирургическому лечению ПА. Абсолютное показанием к оперативному вмешательству является пребывание больных в фазах клинической декомпенсации с КТ-МРТ признаками масс-эффекта, сопровождаемого дислокационными проявлениями. В фазах клинической компенсации и субкомпенсации при небольших размерах абсцесса и отсутствии дислокационной симптоматики, наличии недостаточно сформированной капсулы, глубинно расположенных и множественных абсцессах — показания к хирургии являются относительными. При стабильном компенсированном состоянии или положительной динамике в условиях несформированных абсцессов проводится консервативная терапия.
В основу стратегии хирургического лечения посттравматических абсцессов заложены принципы безопасности и малоинвазивности метода. Приоритет принадлежит пункционному опорожнению и дренированию ПА. Наличие отграничительной капсулы и жидкостное содержание абсцессов по данным КТ-МРТ является оптимальными для применения данного метода в любой клинической фазе заболевания и во всех возрастных группах больных.
Использование прямых радикальных методов удаления ПА вместе с капсулой должно быть ограничено ситуациями наличия инородных тел в полости абсцесса, их локализацией связанной с па-раназальными синусами, сопутствующими остеомиелитами, а также при невозможности дренирования (многокамерные абсцессы, уплотнение и кальцификация капсулы и их содержимого и т.д.).
Четкая визуализация ПА с наличием сформированной капсулы по данным КТ-МРТ, их жидкостное содержимое являются основными показаниями для проведения пункционного опорожнения и дренирования (рис. 21-5).
Пункционный метод хирургии осуществляется с наложением фрезевого отверстия в проекции ПА (по данным КТ-МРТ), вскрытия ТМО, коагуляции места интрацеребрального введения катетера и последовательного проведения его в направлении абсцесса. По мере достижения капсулы абсцесса, как правило, отмечается пружинящее сопротивление, после преодоления которого катетер проникает в его полость. После удаления проводника по катетеру поступающее гнойное содержимое направляется на микробиологическое исследование и определение чувствительности микрофлоры к антибактериальным препаратам. Последовательно осуществляется удаление содержимого абсцесса с промыванием его полости растворами антисептиков (р-ры фурациллина и диоксидина). Послеоперационное дренирование осуществляется с использованием активных (асп и рацио иные дренажные системы типа Редона и Джексона-Пратта) и пассивных (периодическое промывание полостей) методов аспирации. Средние сроки дренирования составляют 2—3 сут.
Рис. 21-5. Стереотаксическая пункция посттравматического абсцесса с использованием стсреотаксического аппарата Riechert-Mundinger.
При глубинно расположенных абсцессах, особенно небольшого диаметра (до 2,0 см), показана стереотаксическая навигация при их пункции с предварительными КТ расчетами (рис. 21-6).
Тотальное удаление ПА показано при наличии инородных тел в их полостях, сопряжения их локализации с придаточными пазухами носа и остеомиелитом костей черепа, а также в ситуациях связанных с невозможностью дренирования (многокамерные абсцессы, уплотнение и кальцификация капсулы и их содержимого и т.д.) (рис. 21-7).
Техника удаления посттравматических абсцессов головного мозга проводится по общепринятым принципам. После проведения этапа трепанации, твердая мозговая оболочка вскрывается овальным или крестообразным разрезом. В проекции локализации абсцесса (данные КТ-МРТ) проводится его пункция. По достижению абсцесса и получению гнойного содержимого (забор для микробиологического изучения) проводится частичное его опорожнение с промыванием полости растворами антисептиков. По мере опорожнения абсцесса проводится щадящая энцефалотомия по направлению пункционного канала до достижения капсулы абсцесса. Выделение последней тщательно контролируется во избежания ее повреждения и попадания содержимого в рану. Последовательные этапы хирургии проводятся с использованием операционного микроскопа и микрохирургического инструментария. После удаления капсулы, гемостаза, образовавшаяся полость обрабатывается растворами антисептиков и дренируется. Твердая мозговая оболочка ушивается, костный лоскут фиксируется и проводится послойное ушивание раны. В послеоперационном периоде проводится антибактериальная терапия с учетом чувствительности микрофлоры.
Рис. 21-6. Пункционное дренирование посттравм этического абсцесса левой заднелобно-теменной области: 1. КТ спустя месяц после тяжелой ЧМТ (резекционная трепанация с удалением внутримозговой гематоты левой лобной доли); 2. 4 сутки после пунк-иионного дренирования; 3. 20 сутки после операции, гиподенсивная зона в области удаленного абсцесса.
Рис. 21-7. Тотальное удаление посттравматического абсцесса левой лобной доли (1. До операции; 2. Спустя 2,5 недели после операции).
Различные осложнения в раннем послеоперационном периоде после пункционного дренирования и тотального удаления посттравматических абсцессов часты и отмечаются у трети больных.
Послеоперационные интракраниальные осложнения, по данным Института нейрохирургии, наблюдаются у пятой части больных с ПА. Наиболее частым видом из них гнойно-воспалительные осложнения (менингоэнцефалит, вентрикулит). Клиническая картина этих осложнений типична и характеризуется развитием менингеального симпто-мокомплекса на фоне гипертермии, с ликворологическими изменениями — наличием цитоза в ликворе преимущественно нейтрофильного характера. Консервативное антибактериальное лечение осложнений лечение проводится с учетом результатов микробиологических исследований (посевы ликвора) и чувствительности микрофлоры.
Внечерепные осложнения наблюдаются реже, характер и развитие их зависят от преморбидного состояния больных, возраста, клинической фазы и ряда других факторов. Тщательный анамнез и учет соматического состояния позволяет корригировать и снизить количество возможных экстракраниальных осложнений
Летальные исходы при хирургическом лечение посттравматических абсцессов колеблются в широких пределах от 0 до 34 % и более. Летальность по мнению ряда авторов, находится в зависимости от исходного состояния больных и, в первую очередь, от угнетения сознания.
В наблюдениях Института нейрохирургии летальность при хирургическом лечение ПА составила 10 %. Основными причинами летальных исходов явилось сочетание экстра и интракраниальных факторов
Показаниями для проведения консервативного лечения ПА являются малые их размеры (до 2,0 см в диаметре), небольшие сроки после ЧМТ, недостаточно сформированная капсула абсцессов по данным КГ (рис. 21-8).
Консервативное лечение включает длительное применение антибактериальных препаратов широкого спектра действия (1 — 1,5 месяца), воздействующих на грамм-положительную и грамм-отрицательную флору (сочетание цефалоспоринов с аминогликозидами), а также использование кортикостероидов (дексазон 8 — 24 мг/сутки). Роль последних в лечение ПТА до конца не определена. При их применении наблюдается снижение перифокального отека, ответной выработки лейкоцитов, замедление инкапсуляции и улучшение условий проникновение антибиотиков, одновременно отмечается снижение контрастирования капсулы на КТ. Использование кортикостероидов показано в случаях, когда ПА сопровождаются выраженным перифокальным отеком.
Проведение консервативного лечения требует постоянного динамического КТ контроля.
Данные литературы свидетельствуют о сохраняющихся высоких цифрах летальности при лечении ПА (16, 55, 73, 81, 94, 106). Тенденция улучшения исходов связывается с использованием малоинвазивных и в ряде случаев консервативных методов лечения, о чем свидетельствуют результаты Института нейрохирургии. Детальное рассмотрение качества жизни, структуры летальных исходов выявляет преимущества малоинвазивного метода хирургии ПА. Более тяжелое предоперационное состояние, обусловленное менингоэнцефалитом, сопровождается достоверной разницей в исходах — в виде снижения частоты грубой инвалидизации после операции при дренировании по сравненинию с тотальным удалением абсцессов. Интракраниальные причины летальных исходов и их сочетание с экстракраниальными значительно реже присутствуют при пункционном методе хирургического лечения.
Исходы консервативного лечения ПА (хорошее восстановление у трети больных, отсутствие летальных исходов) позволяют расширить показания к его применению при небольших размерах абсцессов, малых сроках после ЧМТ в условиях недостаточно сформированных капсул по данным КТ.
В катамнезе увеличение хороших исходов чаше наблюдается у больных после пункционного дренирования.
Таким образом, малоинвазивная хирургия (по исходам лечения абсцессов в ближайшем и отдаленном периодах) лежит в основе современного подхода к лечению ПА.
Посттравматические абсцессы остаются наиболее сложными и опасными видами гнойно-воспалительных осложнений ЧМТ, о чем свидетельствуют наблюдения Института нейрохирургии и данные литературы. Анализ факторов риска развития абсцессов выявил, что основными из них являются характер ЧМТ (открытые проникающие травмы головы (р
К ушибам головного мозга относят возникшие в результате травмы очаговые макроструктурные повреждения его вещества.
По принятой в России единой клинической классификации ЧМТ очаговые ушибы мозга разделяют на три степени по тяжести: 1) легкие, 2) среднетяжелые и 3) тяжелые.
В большинстве случаев являются осложнением гипертонической болезни и атеросклероза. Реже обусловливаются болезнями клапанного аппарата сердца, инфарктом миокарда, выраженными аномалиями сосудов мозга, геморрагическим синдромом и артериитами. Выделяют ишемический и геморрагический инсульты, а также п.
источник