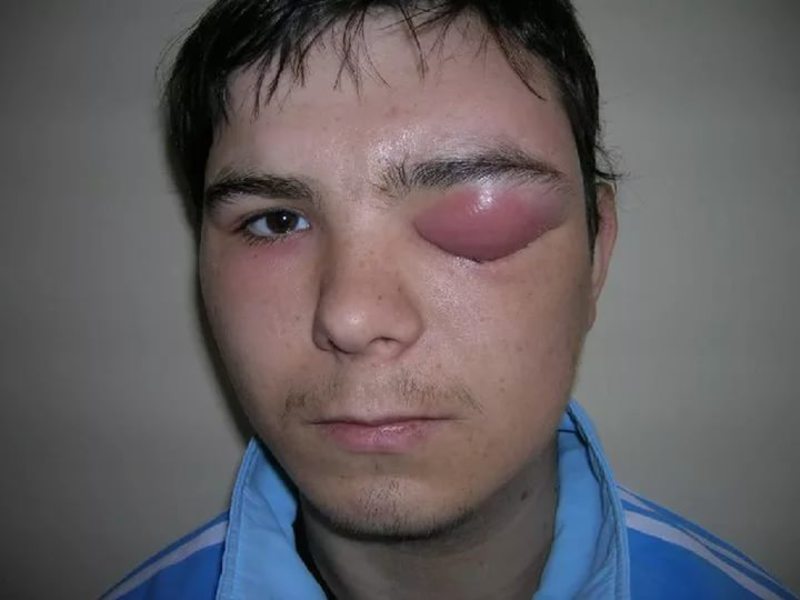
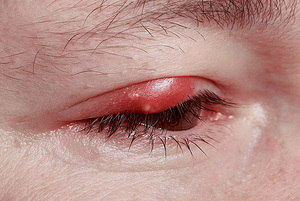
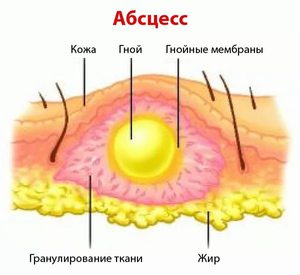
Абсцесс в переводе с латинского означает «гнойник». В медицине под этим термином понимают ограниченное скопление гнойного экссудата в тканях и органах. Гнойное воспаление может возникнуть в любом месте. Абсцесс мягких тканей – это пространство, заполненное гнойным экссудатом и расположенное под кожей в жировой клетчатке или мышцах. Заболевание характеризуется отеком, покраснением и болезненностью кожи.
Абсцесс, или нарыв – гнойно-воспалительное заболевание, характеризующееся биологической деструкцией ткани и образованием в ней гнойной полости. Гнойно-воспалительное заболевание может возникать как самостоятельное или быть осложнением каких-либо патологий.
Нарыв может возникнуть в мышцах, подкожной клетчатки, костях, органах или между ними. В зависимости от локализации выделяют паратонзиллярный, заглоточный, аппендикулярный, абсцесс мягких тканей и пр. Чаще инфекция является экзогенной (возбудитель проникает извне), но бывают случаи эндогенной инфекции. Возбудитель может попасть как из близлежащих, так и отдаленных органов.
Заболевание является довольно распространенным. По некоторым данным ежегодно с подобной проблемой обращаются за медицинской помощью около 14 миллионов пациентов.
Основное отличие абсцесса мягких тканей (фото представлено ниже) – наличие капсулы (пиогенной мембраны). Такие капсулы присущи гнойникам любой локализации даже для тех, которые появляются во внутренних органах. Пиогенная мембрана нарывов мягких тканей выполняет очень важную роль – препятствует распространению гнойно-воспалительного процесса на близлежащие анатомические структуры. Однако избыточное количество экссудата может привести к истончению капсулы с последующим ее разрывом и выходом гнойного содержимого в окружающие пространства.
Еще одним плюсом гнойников мягких тканей является их локализация. Нарывы находятся на поверхности, что способствует наиболее точному диагностированию с назначением адекватной терапии.
По МКБ-10 абсцесс мягких тканей имеет код L02. Туда также включены фурункулы и фурункулезы. Международные стандарты относят заболевание к инфекциям мягких тканей и кожи.
При травмировании кожного покрова вследствие хирургических операций или при воспалительных патологиях возникают осложнения. В организм проникает инфекция и образуется абсцесс и инфильтрат. Последний – это скопление в ткани клеточных элементов с примесью крови и лимфы.
Несмотря на общую этиологию и патологическую анатомию – это два разных патологических процесса. Абсцесс мягких тканей от инфильтрата отличается следующим:
- Наличие жидкости в замкнутой полости. При абсцессе жидкость – гнойный экссудат, при инфильтрате вообще нет полости, ткань пропитана продуктами распада воспалительного процесса.
- Инфильтрат может возникнуть из опухолевых клеток, а абсцесс вызывается только патогенными микроорганизмами.
- Инфильтрат может привести к образованию абсцесса, а вот наоборот не бывает.
Гнойники мягких тканей классифицируют по-разному. Основной считается этиотропная систематизация:
- Простые – мономикробные с локализованными клиническими данными. Основные возбудители – стафилококк (чаще золотистый) и бета-гемолитический стрептококк. Чаще всего они небольших размеров, расположены на поверхности и легко поддаются лечению
- Сложные – могут быть моно- или полимикробными. Возбудителем выступает стафилококк в ассоциации с кишечной палочкой, протеем и прочими микроорганизмами, в основном анаэробными. Сложные проникают глубоко в ткани, фолликулы. По МКБ-10 абсцесс мягких тканей и фурункулы объединены в одну категорию и имеют общий код.
Классификация по характеру течения:
- Острый, характеризуется небольшим очагом воспаления и однослойной капсулой. На ранних стадиях воспаления стенки капсулы покрыты гнойно-фиброзными наложениями и частицами расплавленной ткани.
- Хронический абсцесс отличается тяжелым течением с обширной общетоксической симптоматикой. Образуется двухслойная пиогенная мембрана. Внутренний слой состоит из грануляций и обращен в полость, наружный состоит из зрелой соединительной ткани.
В отдельные группы выделяют следующие абсцессы:
- Холодный – скопление гноя в небольшой ограниченной полости, без каких-либо проявлений воспалительного процесса (покраснение, болезненность, повышение температуры). Такая инфекция является эндогенной и наблюдается при туберкулезе или актиномикозе.
- Натечный абсцесс протекает практически бессимптомно. Развиваться может в течение нескольких месяцев без признаков, характерных для воспалительного процесса. Опасность заключается в том, что люди не придают такому гнойнику значения и не занимаются терапией. А тем временем он переходит в хроническую форму.
Главная причина формирования абсцесса – попадание в организм патогенной микрофлоры. Чаще всего возбудителем инфекции является стафилококк, но посевы определяют наличие и других микроорганизмов:
- Эпидермальный, гемолитический, золотистый стафилококк.
- Стафилококки, чаще всего определяется бета-гемолитические, встречаются и пневмококковые. Последние характерны при осложненных эндогенных абсцессах.
- Грамотрицательные бактерии: кишечная палочка.
- Протей. Среда обитания данного вида энтеробактерий – почва и вода. В организм патоген попадает, как правило, через грязный водоем.
- Синегнойная палочка отличается высокой антибиотикорезистентностью. Является возбудителем нозокомиальных (внутрибольничных) инфекций.
- Клебсиеллы встречаются на коже, слизистых. Толчок к их биологической активности дает ослабленная иммунная система.
- Шигелы. Бактерионоситель и источник инфекции – больной человек.
- Палочка Коха.
Можно определить возбудителя абсцесса мягких тканей по гнойному содержимому, точнее по его характеру (запах, цвет). Опытные врачи по таким характеристикам ставят предварительный диагноз.
- Для гнилостной микрофлоры (кишечная палочка) характерны серый цвет и зловонный запах.
- Если возбудитель стафилококк – желто-зеленый гнойный экссудат.
- Сладковатый запах и сине-зеленый цвет экссудата характерен для синегнойной палочки.
Гноеродные микробы чаще всего попадают в организм при нарушении целостности кожи (раны, царапины). Гнойный процесс может возникнуть при распространении бактерий лимфогенным или гематогенным путем из уже имеющихся очагов воспаления.
Часто гнойно-воспалительное заболевание формируется на фоне других затяжных инфекций. Способствует развитию абсцесса мягких тканей хронический тонзиллит, синусит. Особую роль в развитии гнойников играет сахарный диабет.
Абсцесс возникает либо в омертвевших тканях, где происходят процессы аутолиза (саморастворение клеток под воздействием ферментов), либо в живых тканях, подверженных агрессивному воздействию патогенных микроорганизмов.
При попадании инфекции в организм активизируется иммунитет. Основными «защитниками» являются лейкоциты (нейрофильные, базофильные). Через 6-8 часов после внедрения инфекционного агента нейрофилы из сосудистого русла переходят в слизистые. При помощи хемоаттрактантов нейрофильные лейкоциты проникают к воспаленному очагу.
В начальной стадии гнойного процесса пораженное место инфильтруется (пропитывается) воспалительной жидкостью и лейкоцитами. Со временем под воздействием ферментов нейтрофилов ткань подвергается расплавлению, образуется внутреннее пространство, заполненное экссудатом. Гной в полости – это лизосомные ферменты остатков нейрофилов. Стенки абсцесса мягких тканей со временем образуют двуслойную пиогенную мембрану. Она не дает экссудату распространяться на соседние анатомические структуры.
Общие симптомы абсцессов такие же, как и при любых воспалительных процессах, сопровождающихся образованием гноя. Выраженность клинических проявлений определяется нескольким факторами:
- Состоянием человека. Люди имеют неоднородную восприимчивость к различным патогенным агентам, реакция может проявляться по-разному.
- Токсичностью инфекционного агента. Некоторые виды бактерий даже в очень маленьком количестве способны вызывать тяжелые воспалительные процессы.
- Обширность воспаления.
- Распространенность некротических изменений.
При абсцессах наблюдаются как местные, так и общесоматические симптомы.
- Гиперемия в месте воспаления.
- Небольшая припухлость.
- Повышение температуры в области абсцесса.
- Болезненные ощущения.
- При глубоких некротических изменениях наблюдается общее недомогание, повышение температуры тела до 40 °С с ознобом.
При туберкулезной этиологии гнойно-воспалительный процесс распространяется далеко от места возникновения. Например, может возникнуть натечный абсцесс мягких тканей бедра (в основном на медиальной поверхности).
Большие гнойники, возникшие на поверхности кожи конечностей, влияют на их функциональность. При ходьбе или движении руками возникает боль, что резко ограничивает двигательную активность.
Абсцесс мягких тканей ягодицы, возникший в результате внутримышечного введения лекарственных препаратов, обычно сопровождается сильными болевыми ощущениями. Воспаленная область может приобретать бордовый или даже синий оттенок. Образование гематомы препятствует прорыву капсулы наружу и создает риск формирования сепсиса.
При тяжелом течении гнойно-воспалительного процесса с преобладающей интоксикацией возникают проблемы в выяснении причин тяжелого состояния больного. Причин такого состояния может быть несколько:
- Гнойно-резорбтивная лихорадка – всасывание токсических продуктов распада в кровь из очага воспаления. При значительном скоплении гноя он проникает через мембрану. Всасывание происходит лимфогенным и гематогенным путями.
- Генерализация инфекции или сепсис – общая гнойная инфекция, вызванная попаданием в циркулирующую кровь возбудителей и их токсинов. Для инфекции характерны интоксикационный, тромбогеморрагический синдромы, метастатическое поражение тканей.
- Еще одно осложнение абсцесса мягких тканей – флегмона. Гнойный процесс имеет тенденцию к распространению. Флегмона отличается общим недомоганием, высокой температурой, болезненностью пораженной области при движении или ощупывании.
- Неврит может возникнуть вследствие гнойного расплавления стенки крупного сосуда и находящегося в нем нервного ствола.
- Остеомиелит. При распространении гнойного процесса на кости может развиться воспаление костного мозга.
Физикальным осмотром, сбором анамнеза, а также назначением диагностических мероприятий занимается гнойный хирург. При проведении опроса врач обращает внимание на наличие перенесенных инфекций, появление воспалений после травм, хирургических операций, инъекций.
В ходе физикального осмотра врач определяет следующее:
- Во время осмотра наблюдается отечность тканей и покраснение кожи в области абсцесса. Температура в месте воспаления гораздо выше. Кожа на поверхности гнойного образования сильно истончена, через нее просматривается экссудат.
- При пальпации ощущается возвышенность в месте воспаления, пациент при прощупывании испытывает боль. При нажатии на гнойный очаг отмечаются характерные волны – флюктуация.
В диагностические мероприятия включены лабораторные анализы:
- Микроскопический метод исследования позволяет изучить морфологические и тинкториальные свойства микробов.
- Бактериальный посев. С его помощью определяют возбудителя и его резистентность к антибактериальным препаратам.
- Клинический анализ крови.
- При подозрении на туберкулез делают пробу Манту.
Инструментальные методы диагностики:
- УЗИ абсцесса мягких тканей позволяет изучить глубокие и некротические гнойники.
- Диагностическая пункция проводится с той же целью, что и сонография.
- Рентгенологическое обследование назначают при подозрении на туберкулез.
Клинические проявления абсцессов имеют много общего с некоторыми патологическими состояниями. Дифференциальная диагностика позволяет не только подтвердить диагноз, но и определить характер воспаления, глубину пиогенной мембраны, выявить наличие некротических тканей. Диагностика включает сонографию, лабораторные анализы и другие методы исследования гнойник необходимо дифференцировать от:
- Инфильтрата.
- Распадающейся опухоли. Под воздействием продуктов распада возникает сильная интоксикации с характерными симптомами, также свойственными абсцессу.
- Инородного тела. Абсцесс мягких тканей на УЗИ выглядит как темное скопление жидкости с серым содержимым внутри, тогда как инородное тело имеет характерный вид, небольшие кусочки стекла могут вообще не просматриваться.
Терапия определяется в зависимости от течения гнойного процесса, самочувствия пациента. На начальных стадиях назначается консервативная терапия. Основная ее задача – вызвать самопроизвольный наружный прорыв капсулы. Применяют тепловые компрессы, прикладывают грелку. Назначают противовоспалительные препараты («Демиксид», мазь «Биопин») и УВЧ-терапию.
В большинстве случаев пациенты обращаются на более поздних стадиях гнойно-воспалительного заболевания, когда консервативное лечение абсцесса мягких тканей неэффективно. Такие гнойники подлежат хирургическому лечению. Вскрытие и дренирование очага воспаления обычно проводят хирург с медсестрой в амбулаторной операционной. Манипуляция выполняется с применением местной анестезии путем пропитывания тканей новокаином 0,5 % или внутривенным наркозом («Эпонтол», «Тиопентал натрия»). Рассечение проводят по всей длине гнойника, чтобы был обеспечен свободный отток экссудата. Вскрытую полость промывают антисептическим раствором до абсолютного очищения и устранения наркотизированной ткани. Для послеоперационной инцизии в полость абсцесса вставляют полихлорвиниловую трубку, турунды с солевым раствором.
При глубоких абсцессах через небольшой разрез проводят очищение внутренней стенки с отсасыванием содержимого, дренирование полости с промыванием и активной аспирацией.
Применение антибиотиков при абсцессах мягких тканей назначается, если после хирургического лечения интоксикационная симптоматика не ослабевает. Применение антибактериальных препаратов целесообразно при подозрении на генерализацию инфекции или гнойно-резорбтивную лихорадку.
Абсцессы – довольно опасное заболевание. Прорыв пиогенной мембраны с выходом гнойного экссудата во внутренние пространства грозит сильнейшей интоксикацией. Этиология заболевания хорошо изучена, что позволяет принимать меры по ее профилактике. Предупредительные мероприятия не являются специфическими и мало чем отличаются от правил антисептики.
- Своевременная и полная обработка ран.
- При ожогах, обморожениях терапию должен осуществлять врач и контролировать процесс до полного выздоровления.
- Соблюдение правил антисептики при инъекциях и других медицинских процедурах.
- Адекватная терапия любых заболеваний инфекционного генезиса.
- При подозрительных нарывах немедленно обращаться к врачу.
При своевременном обращении и назначении адекватной терапии прогноз на выздоровление благоприятный. По мере выздоровления устраняется неприятная симптоматика, пациенты возвращаются к привычной жизни. Применение антибиотиков при абсцессах мягких тканей может вызвать нарушения микрофлоры кишечника. Для восстановления следует пройти курс пробиотиков. В противном случае патогенные микроорганизмы могут вновь вызвать инфекцию.
источник
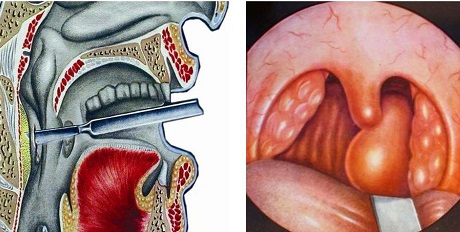
Склонны к возникновению заглоточного абсцесса дети в возрасте до 4 лет. Чаще всего заглоточный абсцесс встречается у малышей первого года жизни, что обусловлено физиологической особенностью клетчатки, которая в этом возрасте очень рыхлая и состоит из большого количества лимфатических узлов. К школьному возрасту заглоточные миндалины атрофируются и проблема исчезает сама по себе.
У взрослых людей это заболевание может возникать только в результате травмирования слизистой оболочки носоглотки.
Заглоточный абсцесс — образуется в результате нагноений лимфатических узлов и клетчатки заглоточного пространства. Возбудители инфекции проникают по лимфатическим путям со стороны полости носа, носоглотки, слуховой трубы и среднего уха. Иногда абсцесс является осложнением гриппа, кори, скарлатины, а также может развиться при ранениях слизистой оболочки задней стенки глотки инородным телом, твердой пищей.
Наблюдается, как правило, в раннем детском возрасте у истощённых и ослабленных детей.
Гнойник классифицируется по месту расположения. Абсцесс может локализоваться в нижней, центральной, верхней области глотки.
- эпифарингеальный абсцесс – воспаление происходит чуть выше небной занавески;
- гипофарингеальный абсцесс – патологический процесс размещается в подкорневой области языка;
- мезофарингеальный абсцесс – нарыв происходит между корнем языка и краем небной дужки;
- смешанный абсцесс – охватывает заглоточное пространство в нескольких зонах и является самым тяжелым видом данной патологии.
Воспалительный процесс появляется на протяжении 5–6 дней развивающей инфекционной болезни либо тогда, когда симптоматика немного утихла.
Причиной возникновения заглоточного абсцесса в взрослом возрасте на первое место среди причин формирования заглоточного абсцесса выходит травматический фактор. Повреждение глотки может произойти рыбной костью, грубой пищей, инородным предметом. Травматизация глотки возможна при проведении гастроскопии, бронхоскопии, установке назогастральной трубки и эндотрахеальном наркозе.
Заглоточный абсцесс у взрослых может возникать как осложнение тяжелой ангины. В некоторых случаях он оказывается вызван специфической микрофлорой и является следствием туберкулеза или сифилиса, протекающих с поражением шейного отдела позвоночника. В таких случаях говорят о «холодном» заглоточном абсцессе. Риск развития заглоточного абсцесса повышен у пациентов с хроническими заболеваниями и сниженным иммунитетом, при наличие сахарного диабета, злокачественной опухоли, ВИЧ-инфекции.
В детском возрасте чаще всего является инфекция. Первичным очагом инфекции может быть гнойный отит, мастоидит, осложнившийся паротит, фарингит, ринит, синусит, тонзиллит. Распространение инфекционного процесса в заглоточное пространство происходит по лимфатическим путям с поражением заглоточных лимфатических узлов. Благоприятствующим этому фактором является ослабленное состояние организма ребенка, сниженный иммунитет, наличие диатеза или рахита.
У детей заглоточный абсцесс может развиваться на фоне острых инфекционных заболеваний: ОРВИ, кори, скарлатины, дифтерии, гриппа. В редких случаях он является осложнением аденотомии или тонзиллэктомии.
Симптомы заглоточного абсцесса (см. фото) отличаются в зависимости от возраста пациента:
- лихорадка;
- отек шеи;
- отказ от кормления;
- насморк;
- сонливость;
- кашель.
- боль в горле;
- лихорадка;
- скованность в шее;
- нарушение глотания;
- кашель.
- боль в горле;
- лихорадка;
- нарушение глотания;
- боль в шее;
- одышка.
- Обычно больные жалуются на поперхивание пищей при глотании, при этом она попадает в нос.
- Если абсцесс расположен относительно высоко, появляется гнусавость и затруднение носового дыхания.
- Если гнойник проникает вниз вдоль глотки, нарушается процесс вдоха, появляются хрипы.
- Голова больного запрокинута назад и наклонена в сторону поражения.
- Температура повышается до 39-40 ˚С.
- Может отмечаться отечность за углом нижней челюсти и по передней поверхности шеи, слюнотечение.
У части больных отмечаются признаки непроходимости дыхательных путей , и это сразу дает возможность распознать заглоточный абсцесс. Кроме того, у взрослых отмечаются такие внешние проявления болезни:
- отек задней стенки глотки;
- ригидность (напряжение) затылочных мышц, невозможность наклонить голову вперед;
- увеличение и болезненность лимфоузлов на шее;
- повышенная температура тела;
- слюнотечение;
- шумное, хриплое дыхание;
- наклон головы в сторону;
- спазм жевательных мышц.
У детей чаще отмечаются такие признаки заглоточного абсцесса:
- болезненность и увеличение лимфоузлов на шее;
- припухлость, вздутие на задней стенке глотки (только у половины больных);
- лихорадка;
- шумное дыхание;
- нарушение движений в шее;
- слюнотечение;
- возбуждение, постоянный плач;
- отек шеи;
- заторможенность;
- нарушение дыхания;
- связанные заболевания – тонзиллит, фарингит, отит.
При подозрении на заглоточный абсцесс врач выполняет фарингоскопию – осмотр задней стенки глотки с помощью специального небольшого зеркала. Обнаруживается припухлость с флюктуацией, то есть колебанием стенок под действием жидкого содержимого. В первые дни шарообразное выпячивание расположено с одной стороны, а затем перемещается посередине глотки. При сомнениях в диагнозе через стенку полости вводят шприц и получают гнойное содержимое.
Осложнения могут возникнуть вследствие распространения инфекции по дыхательным путям. В данном случае заболевание может спровоцировать развитие пневмонии, других воспалительных заболеваний легких. Также есть опасность попадания инфекции с током крови в мозг, тогда вероятно появление гнойного менингита. В целом появление заглоточного абсцесса может ухудшить течение заболевания, которое послужило причиной развития данного состояния.
Более опасное, но достаточно редкое последствие, — асфиксия, удушье, возникающее, если абсцесс перекрывает дыхательные пути. К этому может привести отек гортани или самопроизвольное вскрытие воспалительного очага, вследствие чего разливается гной и закрывает просвет. В данном случае может возникнуть поражение сосудов при проникновении гноя сквозь клетчатку, это может привести к тромбозу яремной вены, флебиту, сепсису.
Для установления диагноза врач-отоларинголог проводит ряд исследований наряду с опросом. Используются следующие мероприятия:
- фарингоскопия (осмотр горла) – определяет покраснение и выпирание слизистой оболочки, покрывающей заднюю стенку глотки;
- рентгенография и КТ – обнаруживают гнойные очаги;
- пальпаторное исследование органов – выявляет расширение лимфоузлов, затвердения, припухлости, температуру тела пациента;
- общий анализ тела – свидетельствует о существовании воспаления, а мазок из зева способен обнаружить некоторых раздражителей заболевания;
- диагностика на сифилис, туберкулез – выполняется при помощи рентгенографии и исследования крови;
- оценка жалоб пациента;
- при необходимости – консультация терапевта.
Может потребоваться произведение диагностической пункции – в случае на допущение опухолевых образований или при переходе заболевания в хроническую форму с размытой клинической картиной для установления возбудителя абсцесса.
При этом заглоточный абсцесс следует отличать от некоторых других патологий, схожих по симптоматике:
- от паратонзиллярного абсцесса (гнойник вокруг миндалин) – при заглоточном абсцессе не наблюдается изменений миндалин, характерных для паратонзиллярного абсцесса;
- от отечного ларингита – при нем слизистая гортани поражена на более широком протяжении, нет флюктуации гноя;
- от новообразования задней стенки глотки – при нем нет признаков воспаления в виде резкой болезненности, покраснения, повышенной температуры;
- от аневризмы восходящей глоточной артерии – при ней процесс ограниченный, нет стремительного увеличения припухлости и признаков воспаления (боли, покраснения, гипертермии).
Для лечения больной должен в экстренном порядке быть госпитализирован в хирургическое или отоларингологическое отделение. Заниматься самолечением противопоказано, т. к. возможны осложнения – острый отек входа в гортань или самопроизвольное вскрытие абсцесса с последующим удушьем из-за попадания гноя в полость гортани; гной может распространиться на область больших сосудов шеи или спуститься по предпозвоночной фасции в грудную полость и вызвать гнойный медиастинит (воспаление средостения) или сдавление трахеи, тромбоз внутренней яремной вены, кровотечение, пневмонию (воспаление легких), сепсис (заражение крови микробами).
При самопроизвольном вскрытии гной внезапно вытекает изо рта и носа. Описаны случаи прорыва абсцесса через наружный слуховой проход. При наличии признаков сдавления верхних дыхательных путей и затруднении дыхания необходимо произвести крикотомию (создание отверстия в хряще гортани со стороны передней поверхности шеи).
Лечение хирургическое – незамедлительное вскрытие гнойника. На 2–3 день нужно развести края раны и опорожнить накопившийся в полости абсцесса гной. После чего назначаются антибиотики в высоких дозах, проводится дезинтоксикационная терапия, поливитамины, иммуностимуляторы, при необходимости назначают жаропонижающие средства.
С целью не допустить развития заглоточного абсцесса можно рекомендовать своевременное и адекватное лечение инфекционного заболевания, осторожность при употреблении в пищу рыбы с костями.
Сразу после проведения операции человеку запрещено есть, поскольку это может стать причиной инфицирования раны. Спустя несколько часов после вмешательства можно в небольших количествах употреблять воду.
На протяжении 3-5 суток после вскрытия следует выполнять полоскания рта и горла раствором соли или соды. Делать это необходимо 4-6 раз в день. Также обязательно проводят полоскания после еды. Благодаря этой несложной манипуляции удастся снизить угрозу появления инфекционных патологий.
После операции человека обычно выписывают через 1-3 суток. Однако на протяжении месяца каждую неделю нужно посещать отоларинголога. Врач будет контролировать заживление раны и вовремя выявит осложнения.
Если абсцесс был удален наружным способом, пациента выписывают лишь через 10 дней и даже больше. Все зависит от степени тяжести состояния человека.
Заглоточный абсцесс – это серьезное заболевание, которое требует квалифицированного медицинского вмешательства. Некоторые народные рецепты могут временно устранить симптомы болезни и приостановить прогрессирование инфекции, однако крайне не рекомендуется начинать самолечение без консультации врача.
При заглоточном абсцессе можно использовать:
- Полоскание горла антисептическими растворами. Солевые и содовые растворы обладают свойством повреждать бактериальные клетки, вызывая их гибель. Для приготовления раствора нужно 1 столовую ложку соли или пищевой соды растворить в стакане (200 мл) теплой кипяченой воды и полоскать горло по 5 – 6 раз в сутки в течение 2 – 3 минут. После полоскания нужно избегать приема пищи или жидкости в течение минимум 1 часа.
- Травяной настой для полоскания горла. Чтобы приготовить настой необходимо смешать по 1 столовой ложке цветков ромашки, липы и листьев эвкалипта. Полученный сбор нужно залить кипятком и настаивать в течение 1 – 2 часов, после чего применять для полоскания горла 2 – 3 раза в день (перед применением нужно подогреть до температуры тела). Улучшает работу иммунной системы, обладает антибактериальным и общеукрепляющим действием.
- Сок каланхоэ. Обладает местным противовоспалительным и антибактериальным действием. Способствует удалению гнойного налета со стенок глотки и ускоряет заживление раны после операции. Для приготовления раствора для полоскания горла 50 – 100 мл сока каланхоэ нужно разбавить в таком же количестве теплой кипяченой воды. Применять 2 – 3 раза в день за 2 часа до или через час после еды.
- Отвар из коры ивы. В коре ивы содержатся дубильные вещества, флавоноиды и смолы, которые обладают противовоспалительным, жаропонижающим и болеутоляющим действием. Для приготовления раствора 1 столовую ложку измельченного сырья нужно залить 200 мл воды, довести до кипения и кипятить в течение 30 минут. Охладить при комнатной температуре, процедить и применять 3 – 4 раза в день.
Если вовремя поставить точный диагноз и подобрать терапию, прогноз является положительным. Оперативное вмешательство и лекарственная терапия помогают предотвратить развитие опасных осложнений.
Профилактика появления абсцессов у детей младшего возраста заключается в следующем:
- своевременное лечение воспалительных заболеваний ЛОР-органов;
- санация кариозных зубов;
- лечение очагов хронической инфекции в организме;
- закаливание;
- массаж и воздушные ванны грудничкам и занятия легкими физическими нагрузками детей дошкольного возраста.
Профилактика абсцессов у взрослых заключается в осторожности при употреблении в пищу продуктов, содержащих мелкие кости и своевременная санация кариозных зубов.
источник
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
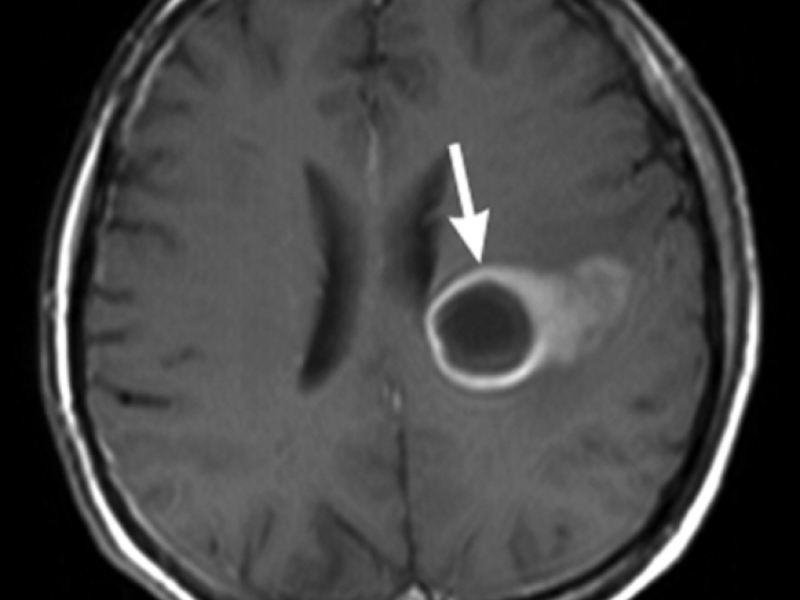
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
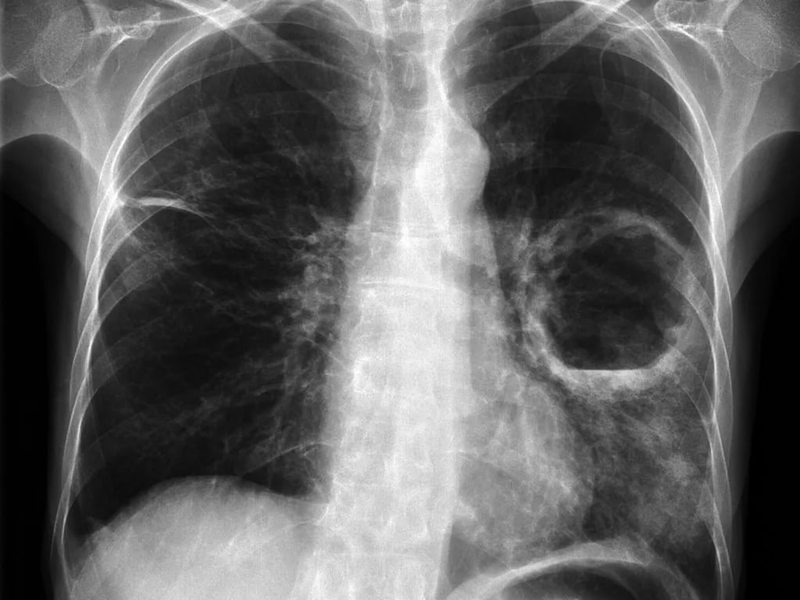
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Абсцесс представляет собой воспалённые участки кожи с образованием гноя Слово абсцесс, в переводе с латыни отделение, нарыв. Данный перевод характеризует общедоступное понимание, так как абсцесс представляет собой воспалённые участки кожи, мягкой ткани, с образованием гноя, нарыва.
Абсцесс появляется в мышцах, костной ткани, подкожных участках тела, тканях органов, голове, ротовой полости. Микроб попадает в организм через поврежденные участки кожи (при ушибах, ранах) или слизистую оболочку, и на месте внедрения образуется абсцесс, который также может распространиться от гнойного очага по кровеносным сосудам и лимфатическим узлам в другие ткани и органы.
Микробы, ставшие причиной заболевания, вызывают в тканях гнойное воспаление, что в дальнейшем формирует гнойную область.
Организм в результате включает защитную реакцию, и вокруг гнойника образуется оболочка, отделяющая гной от здоровой мягкой ткани. Первоочередным признаком внесения в организм микробов и образования абсцесса является образование на коже твердого узла, вызывающего болезненные ощущения, дискомфорт с покраснениями по окружности. Если абсцесс внутренних органов, его обнаружить намного сложнее, что усложняет лечение.
Абсцесс появляется в мышцах, костной ткани, подкожных участках тела, тканях органов, голове, ротовой полости
Поверхностное проявление абсцесса:
- Покраснение кожных покровов;
- Боли, усиливающиеся при прикосновении;
- Озноб и повышение температуры;
- Вздутие кожи;
- Головная боль;
- Скованность движения области поражения;
- Потеря аппетита;
- Слабость;
- Недомогание.
Количество гноя в мягких тканях может увеличиваться, что способно вызвать прорыв гноя. Это может послужить выздоровлению или повлечь серьезные осложнения. В зависимости от расположения абсцесса, изменяются симптомы, определить абсцесса внутренних органов можно с помощью исследований, которые включают клинический анализ крови, рентген, ультразвуковое исследование (УЗИ), компьютерную (КТ), магнитно–резонансную томографию (МРТ).
Абсцесс, как и многие другие заболевания, проходящие во внутренних органах, опасен, так как определение его картинки проблематично, только тщательный анализ и консультация с квалифицированным врачом могут поставить точный диагноз. Подразделить абсцессы можно по нескольким составляющим – по продолжительности делят на острый или хронический вид.
По месторасположению, разделяют:
- Абсцесс легкого;
- Малого таза;
- Аппендикулярный (встречается чаще всего);
- Абсцесс Бецольда (глубоко на шее);
- Абсцесс амебный;
- Абсцесс аноректальный;
- Абсцесс апикальный;
- Абсцесс броди;
- Абсцесс головного мозга;
- Абсцесс паратонзиллярный.
Абсцесс печени можно диагностировать при помощи МРТ
Методы диагностики абсцесса печени:
- Пальпация, опытный врач способен прощупать увеличение размеров печени;
- Лабораторные исследования;
- Ультразвуковая диагностика;
- Ректороманоскопия
- КТ или МРТ.
Скопление гноя при аноректальном абсцессе располагается околокишечном пространстве.
Возможные причины воспаления инфицирование желез заднего прохода впоследствии болезни Крона. Может располагаться рядом с прямой кишкой в области ягодицы. Сопровождается ознобом, болезненными ощущениями внизу живота. При подозрении на абсцесс данного вида, назначается клинический анализ, возможно КТ. Выводится гной с помощью дренирования в приемном кабинете. При лихорадке, сахарном диабете, целлюлите, назначаются антибиотики.
Возможно вскрытие гнойника хирургическим путем, но требует большой осторожности, так как возможно повреждения сфинктера.
Апикальный абсцесс располагается у корня зуба и сопровождается резкой болью. Вскрывают гнойный нарост с помощью дренирования врач стоматолог. Происходит данное воспаление в эпитамифизарной части трубчатой кости ноги. Особенность данного заболевание в том, что воспаление может происходить десятилетиями. Организм ослабевает, снижается иммунитет. Обычно абсцессу Боди предшествует такое заболевание, как остеомиелит. Клиника заболевания выглядит данным способом – образование твердого узла, болезненные ощущения в области очага инфекции, припухлость и покраснения вокруг нее. Через несколько дней появляется капсула, заполненная гноем. Идентифицировать заболевание можно с помощью рентгена. Лечение возможно 2 способами – медикаментозным, хирургическим вмешательством.
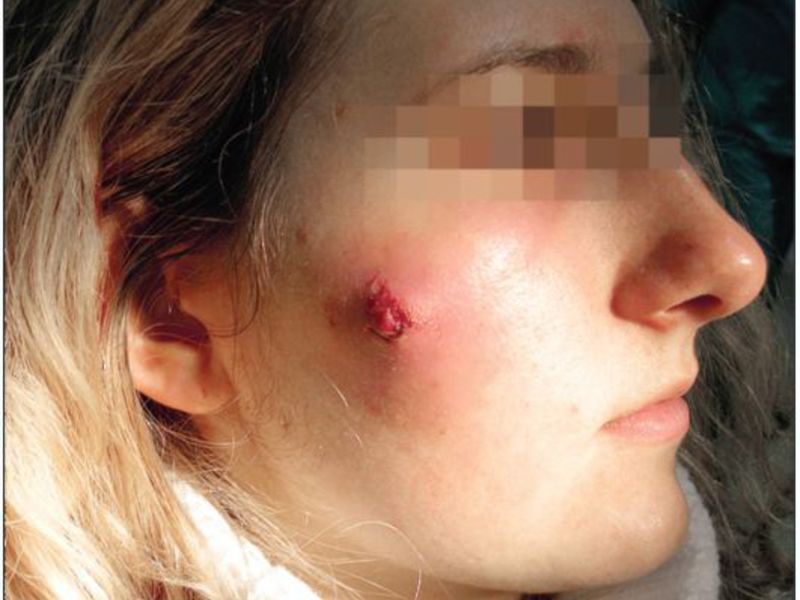
Кожный абсцесс поражает кожный покровы в любой части тела и представляет собой полость, заполненную гнойными выделениями. Данный вид наиболее опасен, при возникновении в области носогубного треугольника, так как может повлечь за собой обострения. Причины возникновения кожных абсцессов – бактерии, попадающие в кожу через ушибы, раны.
Клиника заболевания:
- Покраснение;
- Наличие припухлости;
- Болезненные ощущения.
Кожный абсцесс поражает кожные покровы в любой части тела и представляет собой полость, заполненную гнойными выделениями
На позднюю стадию возможно: повышение температуры, слабость, отсутствие аппетита, тошнота. Вскрывшийся самопроизвольно гнойник необходимо полностью опорожнить и в срочном порядке обработать антисептиками для того, чтобы гной не распространился дальше. Лечится абсцесс коже так же, как и предыдущие виды с помощью антибактериальной терапии, в сложных случаях – путем хирургического вскрытия гнойника.
Абсцесс заглоточный возникает в результате травмирования полости глотки, проявляется интенсивной болью в гортани.
Диагностика проводится путем фарингоскопии, бак посева мазка из зева, ПЦР-диагностики, RPR-теста. В большинстве случаев, лечится дренирование или хирургическим вмешательством. Профилактика абсцессов любых участков кожи (на шее, пятке, спине, грудной клетки и т.д) не требует больших усилий. Как в математике, из одной формулы выводится другая, так же и в жизни, любая болезнь является следствием. Причиной появления абсцесса чаще всего является не соблюдение гигиены в любых обстоятельствах.
Можно сделать вывод, что для профилактики, необходимо соблюдать гигиену (обработка ран и ушибов сразу после получения), соблюдение правил выполнения диагностики и лечебных процедур.
источник
Возбудителями заболевания являются разные патогенные бактерии, которые попадают в организм. Причинами могут являться:
- травматическое повреждение тканей внутренних органов, слизистых оболочек или кожного покрова;
- попадание гноеродных патогенных организмов во время несоблюдения правил антисептики и асептики при врачебных манипуляциях;
- не в полном объеме или несвоевременно выполненное лечение воспалительного заболевания (к примеру, пневмонии или ангины).
Как правило, возбудителем гнойных процессов, которые приводят к нарыву, является смешанная микрофлора, когда преобладают стафилококки и стрептококки, куда могут присоединяться легионелла (анаэробы), кишечная палочка, клостридии, бактероиды, токсоплазма, микоплазма, менингококки или простейшие грибки (аспергиллус, кандида). В некоторых случаях, вследствие жизнедеятельности возбудителей развивается абсцесс, который отличается атипичным прохождением.
Глубина и площадь процесса воспаления зависит от локализации и размера гнойника. На характер гноя, который образуется в защитной капсуле (консистенция, цвет, запах) влияет разновидность инфекционного возбудителя. Клинические общие признаки нарывов типичны для всех воспалительных гнойных процессов:
-
слабость;
- увеличение температуры тела (от высокой до субфебрильной – в тяжелых случаях до 40 градусов);
- анализ крови показывает увеличение СОЭ и лейкоцитоз (уровень их выраженности обусловлен тяжестью воспалительного процесса);
- снижение аппетита;
- головная боль.
С учетом локализации может быть несколько видов абсцессов, и у каждого существуют свои признаки.
Как правило, выражается скоплением гноя на небольшом участке, без общих или местных проявлений воспаления (покраснение кожи, боль, высокая температура тела), что свойственно обычному абсцессу. Обычно данный вид гнойников чаще всего наблюдается во время костно-суставного туберкулеза или актиномикоза.
Это скопление под диафрагмой гнойной жидкости. Появляется в органах брюшной полости как осложнение острых процессов воспаления (аппендицит, холецистит, прободная язва желудка или кишечника, панкреатит) либо травм органов полости брюха, которые сопровождаются перитонитом.
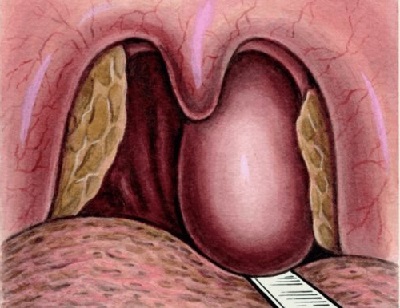
Воспалительный процесс, который локализуется в околоминдаликовой клетчатке. Как правило, он случается в результате осложнения стрептококкового фарингита или ангины. В этом случае располагающим фактором является табакокурение. Его характерные симптомы:
-
лихорадка;
- местное покраснение;
- при глотании – боль в горле;
- увеличение в размерах воспаленного участка;
- изо рта выходит неприятный запах;
- увеличение лимфоузлов;
- в редких случаях тризм.
Осложнения заболевания:
- некроз тканей;
- ангина Людвига;
- медиастинит;
- инфекционно-токсический шок;
- появление сепсиса.
Появляется вследствие нагноения клетчатки лимфатических узлов и заглоточного пространства. Болезнетворные организмы попадают в эту часть из носовой полости, носоглотки, слуховой трубы и среднего уха по лимфатическим путям. Данный вид заболевания может быть осложнением скарлатины, гриппа, кори, а также появится при ранениях слизистой глотки инородным предметом или твердой пищей.
- поперхивание;
- резкая боль во время глотания;
- нарушение дыхания носом;
- появление гнусавости;
- попадание в нос пищи.
Когда гной переходит на нижние отделы глотки, то может появиться одышка, которая сопровождается хрипением. Зачастую наблюдается припухлость возле переднего края грудинно-ключично-сосцевидной мышцы.
Основными осложнениями абсцесса являются: острая отечность входа в гортань либо прорыв абсцесса с удушьем (по причине прохождения гноя в гортань), гной может проходить в полость груди и вызвать гнойный медиастинит или передавливание трахеи.
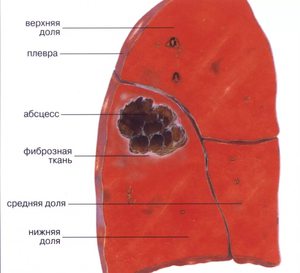
Множественные очаги вероятны во время инфицирования с потоком крови, что, как правило, случается у инъекционных наркоманов. Признаки острого абсцесса отличаются такими симптомами:
- кашель (основной признак);
- повышенная температура, которую невозможно сбить при помощи жаропонижающих препаратов;
- выраженная интоксикация;
- озноб;
- тошнота.
Кашель навязчивый до дренирования полости, возможны прожилки крови, отделяемая гнойная скудная и мокрота. С кашлем выделяется после дренирования гнойная обильная мокрота с неприятным запахом, которая может быть с примесью небольшого количества крови.
Если не лечить острый абсцесс на протяжении двух месяцев, то он характеризуется субфебрилитетом, истощением организма, утомляемостью. Признаки наличия абсцесса легкого заметно отличаются с учетом того, дренирована ли полость или нет. Помимо этого, важна и продолжительность течения болезни.
Данный абсцесс может проявиться такими осложнениями: прорыв гноя в плевральную полость, заполнение его и появление тяжелого воспалительного процесса – эмпиемы плевры. В данном случае прогноз болезни ухудшается.
Когда абсцесс легких появился около крупного сосуда, то вероятно разрушение его стенки и возникновение кровотечения, которое может быть опасно для жизни.
В случае, когда гной переходит по легким после дренирования полости, может появиться тяжелая пневмония, результатом которой является респираторный дистресс-синдром, который приводит к летальному исходу.
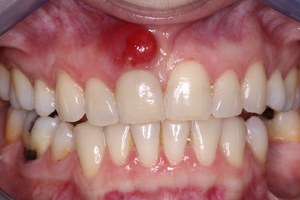
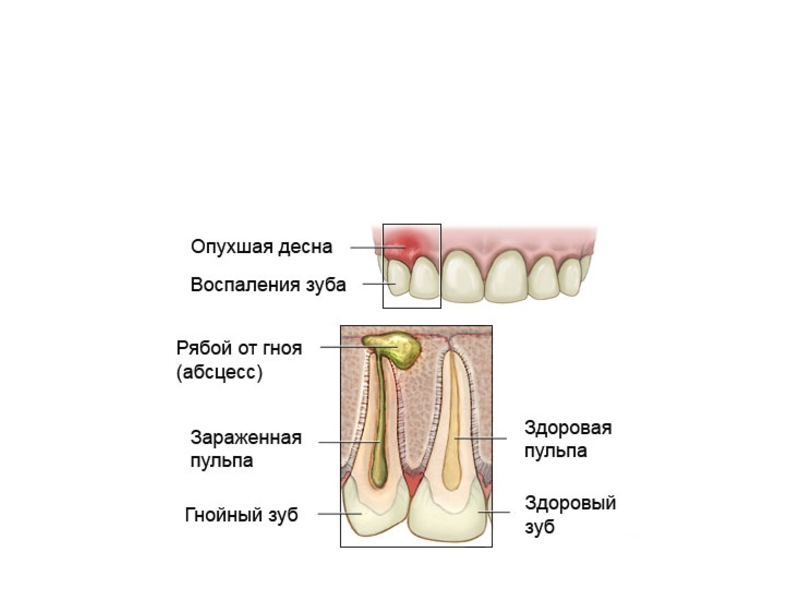
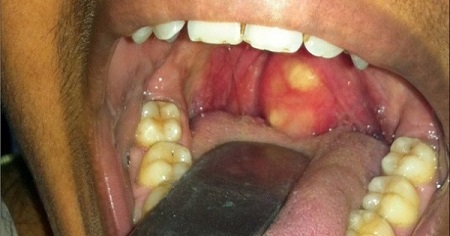
При надавливании на нее, можно из-под десневого края увидеть выделение гнойного содержимого. Хронический же абсцесс выражается свищевым ходом около проекции корня зуба. Периодически из десны выходит гнойный экссудат. Как правило, данный вид нагноения проходит без симптомов. При осмотре видны открытый свищевой ход, гиперемия десны и отечность.
Данное заболевание локализуется между зубом и десной или возле корня зуба. Причиной этого абсцесса может являться травма зуба, гингивит или запущенный кариес. От зубного корня воспалительный процесс может перейти на костную ткань. Проявлениями заболевания являются: увеличение шейных лимфатических узлов, пульсирующая сильная боль, отечность участка челюсти, увеличение температуры.
При установлении этого диагноза необходима срочная помощь стоматолога, которая заключается в ликвидации очага воспаления. Стараются по возможности сохранить зуб, не допустив осложнения. Естественно, на запущенных этапах зуб удаляют. Прописываются обезболивающие препараты и антибиотики. Посещение стоматолога и соблюдение гигиены ротовой полости исключают риск появления болезни.
Данное заболевание может быть ложным и истинным. Истинное заболевание появляется чаще всего из-за гонококков, в результате гнойного расплавления окружающей клетчатки непосредственно железы и ее тканей. Ложный же абсцесс появляется при образовании кисты или воспалении протока бартолиновой железы. Данное заболевание отличается выраженной болью, которая усиливается в сидячем положении, при дефекации, ходьбе. Обезболивающие средства приносят только временное облегчение.
Диагностирование признаков абсцесса, помимо лабораторного обследования крови и тщательного сбора анамнеза, также подразумевает:
- компьютерную томографию и рентгенографию (при гнойнике в легких);
- диагностическую пункцию и фарингоскопию (при заглоточном абсцессе);
- компьютерную томографию и УЗИ во время подозрения на абсцесс печени.
Помимо этого, необходимо исследовать на микрофлору гнойное содержимое, чтобы выявить чувствительность к лекарственным средствам и выбрать необходимые антибиотики.
Порядок действий следующий:
-
Вскрытие абсцесса.
- Дренаж полости, чтобы организовать постоянный выход гнойного содержимого.
- Терапия антибиотиками. Антибиотики прописываются с учетом от тяжести прохождения заболевания, локализации абсцесса и чувствительности микроорганизмов к препаратам. Не редко прибегают к комбинированному лечению. К примеру, лечение абсцесса, который развился в легком, подразумевает введение доз антибиотиков, существенно превышающих обычные терапевтические нормы.
- Дезинтоксикационная терапия.
- Использование обезболивающих средств.
- Удаление абсцесса с помощью хирургического вмешательства. Надо знать, что, например, нагноение печени оперируется в редких случаях, но вот операция во время абсцесса мозга — это основной способ лечения.
Чтобы исключить появление острого нарыва, можно использовать некоторые народные средства:
- Отвар эвкалиптовых листьев. 3 ст. л. на 250 мл воды, принимать теплым по четверти стакана трижды в сутки после приема пищи.
- Настойку эвкалиптовых листьев на 70% спирте в соотношении 1:5 принимать по 20 капель трижды в сутки после приема пищи.
- Отвар полевого хвоща (5 ст. л. на 250 мл воды) пить по 1/3 стакана трижды в сутки через час после приема пищи.
- Отвар соцветий песчаного тмина (4 ст. л. на 250 мл воды) принимать теплым по 1/2 стакана дважды в сутки за 25 минут до приема пищи.
Профилактика гнойников состоит в своевременном лечении любой воспалительной болезни, даже, вроде бы, такой неопасной, как фурункул. Так как при этом вероятно распространение инфекции по лимфатическим путям и кровотоку в иные органы. Затем абсцедирование развивается, преобразуясь в нарыв легких, печени, мозга и т.д.
Очень важно своевременно побороть любые воспалительные болезни внутренних органов, чтобы не допустить хирургического вмешательства. Для предупреждения появления различных нарывов в обязательном порядке необходима профилактика иммунодефицита.
источник
 слабость;
слабость;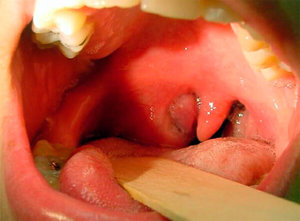 лихорадка;
лихорадка;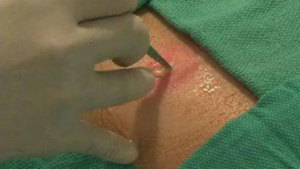 Вскрытие абсцесса.
Вскрытие абсцесса.