Флегмона слезного мешка — это довольно сложное заболевание, которое без лечения может привести к серьезным последствиям. Оно имеет инфекционную этиологию. Флегмона представляет собой гнойное воспаление в подкожной клетчатке. Эта патология чаще всего является осложнением дакриоцистита — воспалительного процесса в слезном мешке. Нагноение под кожей развивается не за один день. Оно является следствием запущенной формы дакриоцистита.
Дакриоцистит предшествует флегмоне в большинстве случаев. Сначала происходит закупорка носослезного канала. При этом в слезном мешочке начинается усиленное размножение бактерий, которое и приводит к воспалению. Дакриоцистит проявляется следующей симптоматикой:
- болью в глазе, отдающей в нос и в челюсть;
- отеком и покраснением в области внутреннего уголка глаза;
- повышенным слезотечением;
- ухудшением зрения.
При недостаточном лечении в очаге воспаления образуется нагноение. Содержимое прорывается сквозь стенку слезного мешка и распространяется по подкожной клетчатке. Так образуется флегмона. Состояние пациента при этом резко ухудшается.
Однако флегмона слезного мешка возникает не только вследствие дакриоцистита. Причиной нагноения в клетчатке могут быть заболевания носовых пазух — гайморит и синусит. В этом случае инфекция проникает в область глаза по носослезному каналу.
Возбудителями флегмоны слезного мешка являются различные бактерии: стафилококки, пневмококки, стрептококки и т. д. Заболеванию обычно предшествует снижение иммунитета.
Международная классификация болезней десятого пересмотра относит эту патологию к отделу H04. Под этим общим шифром обозначаются болезни слезного аппарата. Полный код флегмоны слезного мешка по МКБ-10 — Н04.3 (дакриоцистит флегматозный). Это относится к тем случаям, когда заболевание развивается у детей старше 1 года и взрослых.
Дакриоцистит и флегмона нередко отмечаются у грудничков. Код флегмоны слезного мешка у новорожденных — Р39.1.
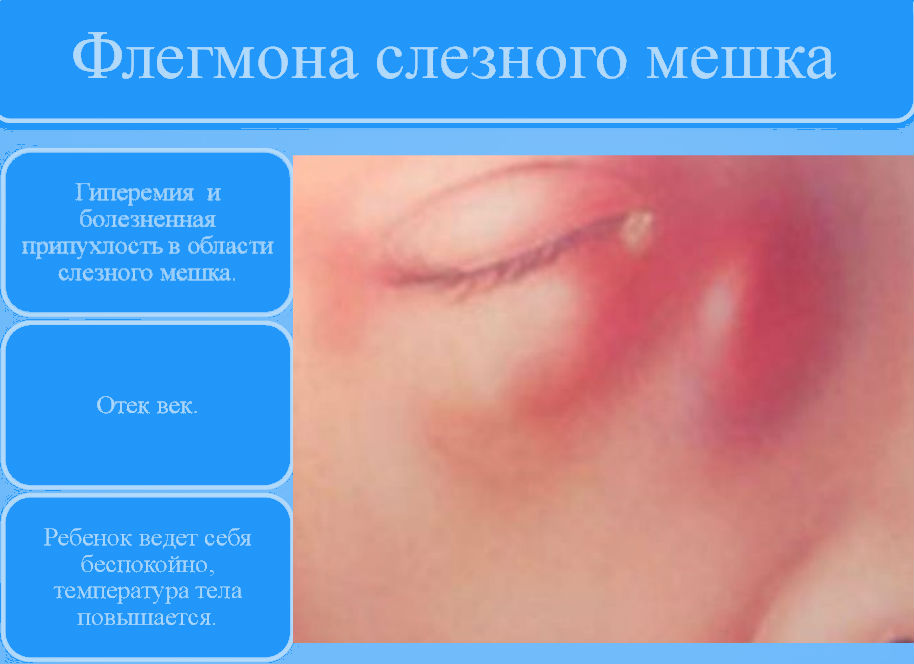
При флегмоне у больного резко ухудшается общее состояние. Появляется слабость, недомогание, повышается температура. Возникает сильный отек, который с области слезного мешка распространяется на веко, нос, щеку. Кожа на пораженном участке краснеет и становится горячей на ощупь. В области слезного мешка ощущается сильная боль и пальпируется уплотнение. Эта стадия развития болезни называется инфильтративной.
Через несколько дней наступает этап флюктуации. Пораженный участок становится мягким. На этой стадии формируется абсцесс. Кожа приобретает желтоватый оттенок из-за скопления гноя.
Абсцесс может прорваться через кожу самостоятельно. При этом образуется ранка, которая со временем зарастает. После этого все неприятные симптомы утихают. Однако рассчитывать на такой благополучный исход не следует. Без лечения флегмона может привести к тяжелым осложнениям.
Кроме этого, нагноение может прорваться через носовую полость. При этом образуется фистула в протоке, через которую вытекает через нос слезная жидкость. Нередко образуются долго незаживающие свищи на коже.
Как уже упоминалось, флегмона слезного мешка нередко отмечается у грудных детей. У части новорожденных носослезный проток закрыт желатинозной пробкой или эмбриональной мембраной. Эти образования в большинстве случаев рассасываются самостоятельно в первые месяцы жизни. Если этого не происходит, то у младенца может появиться дакриоцистит. При недостаточном или неправильном лечении заболевание осложняется флегмоной.
При дакриоцистите у ребенка наблюдается покраснение глаз, желтовато-зеленые выделения, отек в области слезного мешка. При легком надавливании на опухший участок выделяется гной. Если заболевание осложняется флегмоной, то у малыша резко ухудшается общее самочувствие, повышается температура, отечность около глаза нарастает. Младенец перестает есть и становится беспокойным.
Флегмона является серьезным заболеванием, которое требует немедленного лечения. Иначе могут наступить тяжелые последствия и осложнения:
- Гной может прорваться в носовые пазухи. В этом случае у больного возникает гайморит или синусит. Это наиболее распространенное и не самое тяжелое осложнение флегмоны.
- Более опасным последствием является распространение флегмоны на область глазницы. При этом отмечается поражение зрительного нерва и внутренних структур глаза. Возникает панофтальмит. Это обширное гнойное воспаление всех тканей глазного яблока. Такое заболевание может привести к слепоте или ампутации органа зрения.
- Важно помнить, что слезный мешок расположен близко к головному мозгу. Проникновение инфекции из органа зрения в полость черепа может привести к менингоэнцефалиту. Такое заболевание нередко заканчивается летально.
При подозрении на флегмону врач-офтальмолог проводит осмотр глаза и пальпацию слезного мешка. Клиническая картина заболевания настолько характерна, что диагностика не представляет затруднений.
Дополнительно назначают рентген глазницы и носовых пазух. Это позволяет выявить этиологию заболевания и наличие осложнений.
Неотложная помощь при флегмоне слезного мешка должна быть оказана незамедлительно. Однако провести лечение такого заболевания может только специалист. Необходимо как можно скорее доставить больного к офтальмологу.
Терапию заболевания проводят в условиях стационара. На инфильтративной стадии показано консервативное лечение флегмоны слезного мешка. Назначают инъекции антибиотиков:
Лечение дополняют местным применением глазных капель с антибиотиками и сульфаниламидами. Назначают следующие препараты:
Для снятия боли и воспаления показано применение кортикостероидных глазных капель с дексаметазоном. Одновременно назначают физиотерапевтические процедуры: УВЧ, электрофорез с антибиотиками, лечение синим светом.
После того как гнойник переходит в стадию флюктуации, проводят вскрытие флегмоны слезного мешка. Под местным обезболиванием делают надрез в области поражения. Гнойную полость промывают растворами антисептиков, а затем ставят дренажные трубки для оттока содержимого. На рану накладывают повязку.
В первые дни после операции бинты меняют несколько раз в день. На них наносят антибактериальные мази. В дальнейшем перевязки проводят 1 раз в несколько дней. Назначают антибиотики в виде таблеток или уколов. В первое время после вскрытия абсцесса больному необходим полный покой. Период восстановления после операции составляет не более 1 месяца.
После стихания всех острых проявлений больному предлагают сделать операцию по восстановлению проходимости носослезного канала. Это помогает предотвратить рецидивы патологии. Детям такое хирургическое вмешательство проводят не ранее 5-7 лет.
Полное удаление слезного мешка в наши дни применяется очень редко. Такая операция имеет неприятные последствия: у больного отмечается постоянное слезотечение. Поэтому к такому хирургическому вмешательству прибегают только в очень запущенных случаях.
Основным методом профилактики флегмоны является своевременное лечение дакриоцистита. Такие симптомы, как боль в глазном яблоке, слезотечение отек и покраснение в уголке глаза, ухудшение зрения, нельзя оставлять без внимания. На ранних стадиях дакриоцистит хорошо поддается терапии, и операции еще можно избежать. Также нужно вовремя лечить гайморит и другие заболевания носовых пазух.
Особое внимание нужно уделять лечению дакриоцистита у маленьких детей. Симптомы воспаления слезного мешка у ребенка могут напоминать признаки конъюнктивита. Нередко родители занимаются самолечением и промывают глаза малыша чайной заваркой. Это приводит лишь к усугублению болезненных проявлений, и в дальнейшем дакриоцистит перерастает во флегмону. Поэтому при стойком воспалении глаз у детей необходимо срочно обращаться к офтальмологу.
источник
Флегмона слезного мешка – острый гнойный перидакриоцистит — бурно развивающееся флегмонозное воспаление слезного мешка и окружающих его тканей.
Этиопатогенез: чаще возникает как обострение хронического дакриоцистита, при этом происходит проникновение гнойной инфекции в мешок, а из него через истонченную и воспаленную слизистую – в окружающую клетчатку.
Клиника: в области слезного мешка появляется гиперемия, отек, резкая болезненность; отек распространяется на веки, прилежащие участки носа и щеки; вследствие отека глазная щель закрыта. Флегмона сопровождается повышением температуры тела, головной болью, общим недомоганием. Через несколько дней инфильтрат размягчается, в центре формируется абсцесс, который через кожу вскрывается наружу. Отек и воспаление стихают, отверстие на месте прорыва абсцесса рубцуется, иногда формируется фистула, через которую выделяется слеза.
Лечение: общее лечение с применением АБ; местно сухое тепло, УВЧ, кварцевое облучение; при сформировавшемся абсцессе производят вскрытие с дренированием гнойной полости, а затем перевязки с гипертоническим раствором натрия хлорида. После стихания острых явлений необходимо произвести дакриоцисториностомию.
Дакриоаденит – воспаление слезной железы.
Этиология: чаще всего как осложнение общих инфекций (грипп, ангина, брюшной тиф, эпидпаротит, корь, скарлатина).
Клиника: процесс чаще односторонний; резкое припухание, болезненность, гиперемия наружной части верхнего века, гиперемия и отек конъюнктивы глазного яблока в верхнее-наружном отделе. Глаз может быть смещен книзу и кнутри, подвижность его ограничена. Появляется неприятное двоение в глазах.
Веко приобретают характерную S-образную форму, вытянутую по горизонтали.
Предушные регионарные л.у. увеличены, болезненны. Заболевание сопровождается лихорадочным состоянием, разбитостью, головной болью, нарушением аппетита, сна.
Лечение: сухое тепло, УВЧ, УФО, электрофорез йода; антибиотики (ампициллин, оксациллин), сульфаниламидные препараты (норсульфазол); симптопатические средства (анальгин, НПВС, седативные препараты); местно промывание конъюнктивальной полости подогретыми растворами антисептика, мази с сульфаниламидами и антибиотиками.
Рефракция оптической системы – ее преломляющая сила, выраженная в диоптриях (см. вопрос 12).
а) физическая – характеризует преломляющую силу оптической системы глаза (у человека варьирует от 52 до 71 дптр, в среднем составляя 60 дптр; формируется в период роста глаза и в дальнейшем не изменяется).
б) клиническая – соотношение между преломляющей силой и положением сетчатки (т.е. между задним фокусным расстоянием оптической системы и длиной переднезадней оси глаза). Характеризует положение главного фокуса оптической системы глаза по отношению к сетчатой оболочке. Выделяют 2 вида:
1) статическая рефракция – характеризует способ получения изображения на сетчатке в состоянии максимального расслабления аккомодации; это условное понятие, отражающее структурные особенности глаза как оптической камеры, формирующей изображение на сетчатке
2) динамическая рефракция – преломляющая сила оптической системы глаза относительно сетчатки при действующей аккомодации
Дальнейшая точка ясного зрения (ДТЯЗ) – наиболее удаленная от глаза точка, которая отчетливо видна при полном покое аккомодации.
Эмметропия – соразмерная рефракция, при которой главный фокус совпадает с сетчатой оболочкой (параллельные лучи собираются на сетчатке). ДТЯЗ лежит в бесконечности.
Аметропия – несоразмерная клиническая рефракция, при которой главный фокус не совпадает с сетчаткой:
а) миопия (близорукость) – несоразмерная рефракция, при которой преломляющая сила оптического аппарата глаза может быть слишком сильной для данной оси (параллельные лучи собираются перед сетчаткой). ДТЯЗ лежит на конечном расстоянии – на сетчатке собираются только расходящиеся лучи.
б) гиперметропия (дальнозоркость) – несоразмерная рефракция, при которой преломляющая сила глаза по отношению к оси глаза будет слабой и главный фокус будет располагаться за сетчаткой. На сетчатке при слабой преломляющей силе могли бы сфокусироваться только сходящие лучи. Т.к. таких лучей в природе не существует, гиперметропический глаз не имеет реальной ДТЯЗ. Мнимая ДТЯЗ лежит в отрицательном пространстве – за сетчаткой.
в) астигматизм – сочетание в одном глазу различных видов рефракции или разных степеней одного вида рефракции.
В астигматичных глазах две перпендикулярные плоскости сечения с наибольшей и наименьшей преломляющей силой называются главными меридианами. Чаще они располагаются вертикально и горизонтально, но могут иметь и косое расположение, образуя астигматизм с косыми осями. В большинстве случаев преломление в вертикальном меридиане бывает сильнее, чем в горизонтальном – прямой астигматизм (если сильнее в горизонтальном – обратный астигматизм).
Неправильный астигматизм – роговичного происхождения, характеризуется локальными изменениями преломляющей силы на разных участках одного меридиана, обусловлен заболеваниями роговицы (рубцы, кератоконус).
Правильный астигматизм — имеет одинаковую преломляющую силу на протяжении всего меридиана. Чаще бывает врожденным, передается по наследству, мало изменяется в течение жизни. Виды правильного астигматизма: простой гиперметропический и миопический, сложный гиперметропический и миопический, смешанный.
По происхождению выделяют врожденный астигматизм – следствие врожденной ассиметрии роговицы или изменения сферичности хрусталика и приобретенный астигматизм – возникает вследствие рубцов на роговице после некоторых заболеваний глаз, травм, оперативных вмешательств.
Различают физиологический астигматизм – если несовершенство преломления лучей в глазу не влияет на остроту зрения, а разница преломлений главных меридианов меньше 1 дптр и патологический астигматизм – разница в преломлении главных меридианов больше 1 дптр.
Клиника: острота зрения астигматичного глаза всегда понижена, а предметы часто представляются в искаженной форме. Самокоррекция астигматизма осуществляется:
а) постоянным напряжением аккомодации – вызывает аккомодативную астенопию
б) прищуриванием глаза – вертикальный меридиан роговицы уплощается, что уменьшает круги светорассеяния и улучшает зрение.
в) оттягиванием кожи век кнаружи – помогает при обратном астигматизме, т.к. увеличивает радиус кривизны горизонтального и уменьшает радиус кривизны вертикального меридиана.
г) наклоном головы вбок – если главные меридианы находятся не под прямым углом; положение главных меридианов исправляется, предметы кажутся вытянутыми только в одном направлении.
Коррекция аметропий – см. вопросы 56-59, 62, 64.
источник
Медицинский справочник болезней
Заболевания слезного аппарата. Дакриоденит, дакриоцистит, сужение слезной точки, флегмона слезного мешка.
Заболевания слезной железы чаще всего проявляются в виде ее острого воспаления — дакриоаденита.
Острый дакриоаденит возникает чаще у детей как осложнение общих инфекций (паротит, грипп, ангина, скарлатина, ревматизм и др.).
На фоне общего заболевания возникает припухание наружной части верхнего века, веко краснеет, становится болезненным, появляется отек конъюнктивы. Отечная слезная железа давит на глаз, что приводит к его смещению книзу и к носу, подвижность его ограничена, может появиться двоение при взгляде двумя глазами. Страдает общее состояние (головная боль, повышение температуры тела и др.).
Неотложная доврачебная помощь заключается в назначении сульфаниламидных препаратов внутрь и больного направляют к окулисту.
- Назначают сухое тепло,
- ультравысокочастотную терапию,
- внутрь — сульфаниламидные препараты,
- внутримышечно — инъекции антибиотиков.
- При абсцедировании железы врач производит ее разрез с последующим промыванием и дренированием полости.
Уход за больными с дакриоаденитами состоит в промывании конъюнктивального мешка подогретыми растворами антисептиков (фурацилин 1:5000) и закладывании мазей (1% эмульсия синтомицина, 1% тетрациклиновая мазь). После вскрытия и дренирования абсцесса слезной железы на. верхнее веко накладывают повязки с гипертоническими растворами.
Наиболее постоянными симптомами при патологии слезных путей являются слезостояние и слезотечение.
Это не безобидный симптом. Постоянное слезостояние мешает зрению, вызывает раздражение кожи века, лица, снижает трудоспособность.
Это заболевание может возникнуть на любом участке по ходу слезных путей (слезные точки, слезные канальцы, слезный мешок, носослезный проток).
Для установления причины слезотечения после сбора анамнеза проводят обследование слезных путей, которое начинают с наружного осмотра. Осматривают положение век, прилежание нижнего века к глазному яблоку, величину й локализацию слезных точек у внутреннего угла глазной щели. Внимательно осматривают область слезного мешка. Несомненный признак его воспаления — скопление в нем гнойного отделяемого, для обнаружения которого надо надавить на область слезного мешка снизу вверх. При этом гной будет выдавливаться из слезных точек.
Диагностика и лечение.
- Функциональную проходимость слезных путей проверяют с помощью колларголовой пробы (проба Веста).
Она состоит из двух этапов — канальцевой и носовой. - При отсутствии проходимости слезных путей переходят к их промыванию.
Эта процедура является одновременно и диагностической, и лечебной.
Промывание (как и зондирование) производит врач или под его наблюдением — опытный фельдшер. Медицинская сестра должна знать методику процедуры, чтобы правильно оказать помощь при ее проведении.
- Для промывания готовится стерильный изотонический раствор хлорида натрия или любой антисептический раствор (фурацилина 1:5000, риванола),
- можно провести промывание раствором антибиотиков.
Раствор набирают в шприц, на который надевают специальную канюлю или притуплённую иглу. - В конъюнктивальный мешок в области слезных точек 2—3 раза закапывают 0,5—1% раствор дикаина.
Больной усаживается (ребенка удерживает медицинская сестра в позе для осмотра), у его подбородка держат почкообразный лоток. Слезную точку расширяют коническим зондом и через нее движением книзу, а затем горизонтально по направлению к носу на глубину 5—6 мм вводят иглу шприца. Медленным надавливанием на поршень жидкость вводят в слезные пути. Если проходимость слезных путей нормальная, то жидкость струйкой вытекает из носа. Для того чтобы жидкость не попала в носоглотку, больному необходимо наклонить голову вниз. При наличии сужения в слезном мешке или носослезном канале жидкость вытекает из носа каплями или тонкой струей, а часть ее фонтанирует через другую слезную точку.
Если жидкость совсем не проходит в нос и возвращается через другую слезную точку, то это означает, что где-то полностью перекрыт просвет слезных путей; уровень, на котором это произошло, можно определить рентгенографически.
В случаях заращения канальца у входа в слезный мешок промывная жидкость вытекает через ту же слезную точку.
Зондирование слезных путей — это лечебная процедура.
После обезболивания конъюнктивы раствором дикаина в нижнюю слезную точку вводят зонд Боумана или конический зонд (на 1—2 мм вертикально). Зонд проводят по слезному канальцу (на 5—6 мм горизонтально) до тех пор, пока он не упрется в кость, после этого направлением книзу и кнутри его переводят в носослезный канал. При проведении зонда может встретиться препятствие (сужение, пробка, костная перепонка).
Окончательный диагноз патологии слезных путей ставится при рентгенологическом исследовании их с помощью контрастного вещества йодолипола.
Сужение слезной точки —наиболее частая причина слезостояния.
Иногда она настолько узка, что ее не удается рассмотреть при боковом освещении. Лечение осуществляют путем расширения точки коническим зондом, при отсутствии эффекта — хирургическим способом. Аналогично проводят лечение стриктуры (сужения) слезных канальцев.
При длительном препятствии в носослезном протоке застой слезы приводит к растяжению слезного мешка и развитию в богатой питательными веществами слезе патогенной флоры (стрептококки, стафилококки и др.). Это приводит к воспалению слезного мешка — дакриоциститу.
Дакриоцистит протекает в виде острого или хронического воспаления слезного мешка. Больные жалуются на слезотечение, гнойное отделяемое из конъюнкти вальной полости. Нередко видна припухлость в области слезного мешка. При надавливании на эту область из слезных точек обильно вытекает слизистое или слизисто-гнойное содержимое. Канальцевая проба чаще всего положительная, а носовая проба — отрицательная. При промывании жидкость в нос не проходит и струей вытекает вместе с содержимым слезного мешка через верхнюю слезную точку.
Хронический дакриоцистит представляет собой серьезную опасность для глаза, так как нередко является причиной гнойной язвы роговицы, развивающейся при незначительном повреждении эпителия, например случайном попадании в глаз соринки.
Лечение хронического дакриоцистита только хирургическое.
Производят дакриоцисториностомию — создание прямого соустья между слезным мешком и полостью носа для восстановления оттока слезы в носовую полость.
Дакриоцистит новорожденных —это пограничное состояние между аномалией развития и приобретенной патологией. От своевременной диагностики и лечения зависит исход заболевания. Возникают дакриоциститы новорожденных вследствие непроходимости носослезного протока, в котором примерно у 2—3% новорожденных находится мембрана, закрывающая выход из носослезного протока в носовую полость.
Первым признаком заболевания является слизистое или слизисто-гнойное отделяемое из конъюнктивального мешка. Нередко это расценивается как конъюнктивит и назначается соответствующее лечение. Отличить дакриоцистит от конъюнктивита помогает кардинальный признак дакриоцистита — наличие слизисто-гнойного отделяемого из слезных точек при надавливании на области слезных мешков. Проба Веста подтверждает этот диагноз.
Нераспознанный дакриоцистит приводит к тяжелому осложнению — флегмоне слезного мешка.
- Лечение дакриоцистита новорожденных необходимо начинать с массажа слезного мешка, осуществляемого осторожным надавливанием пальцем у внутреннего угла глазной щели по направлению сверху вниз. При этом мембрана, закрывающая носослезный проток, под насильственным давлением, которое оказывает содержимое мешка, может прорваться и проходимость слезных путей восстанавливается.
- Рекомендуется обязательное закапывание антисептических капель (30% раствор сульфацил- натрия, растворы антибиотиков).
- Если в течение нед при таком лечении выздоровления не наступает, необходимо попытаться прорвать мембрану промыванием слезных путей антисептическими растворами под давлением. Процедура проводится врачом.
- Если и эта процедура безуспешна, прибегают к зондированию, которое при необходимости делают повторно.
Флегмона слезного мешка чаще всего возникает как обострение хронического дакриоцистита из-за проникновения гнойной инфекции в слезный мешок, а из него в окружающую клетчатку.
В области слезного мешка появляются покраснение, отек и резкая болезненность. Отек распространяется на веки, прилежащие участки носа и щеки. Вследствие резкого отека век глазная щель закрыта. Флегмона слезного мешка сопровождается повышением температуры тела, головной болью, общим недомоганием.
Неотложная доврачебная помощь заключается:
- в применении разовой дозы антибиотика внутримышечно,
- однократной дозы сульфаниламидного препарата внутрь и
- в срочном направлении больного в глазное отделение больницы.
- В разгар воспаления назначают общее лечение с применением антибактериальных средств.
- Местно применяют сухое тепло, ультравысокочастотную терапию, кварцевое облучение.
- При сформировавшемся флюктуирующем абсцессе врач производит его вскрытие с дренированием гнойной полости, а затем перевязкой с гипертоническим раствором хлорида натрия.
Уход за больными с воспалением слезных органов.
Среди больных с заболеваниями слезных путей наиболее часто нуждаются в уходе лица с хроническими воспалениями слезного мешка — дакриоциститами, а также с флегмонами слезного мешка, у которых отмечаются слезотечение и гнойное отделяемое из конъюнктивальной полости.
- Проводится частое промывание конъюнктивального мешка фурацилином 1:5000,
- закапывание растворов сульфаниламидных препаратов антибиотиков раз в день.
- В особом уходе нуждаются больные после дакриоцисториностомии. В первые 5 дней после операции больным не следует давать горячую пищу, им нельзя принимать горячие ванны. При несоблюдении режима могут возникать сильные носовые кровотечения. В течение 2 нед запрещаются резкие движения.
Медицинская сестра должна следить за тем, чтобы у больных с нарушениями оттока слезы всегда были медицинские салфетки, ватные шарики и слабые дезинфицирующие растворы калия перманганата, борной кислоты, фурацилина, а при их отсутствии — теплая кипяченая вода для протирания кожи внутреннего угла век.
источник
Такое заболевание глаз, как флегмона слезного мешка еще носит название острый гнойный перидакриоцистит, является острым воспалением слезного мешка, а также клетчатки, расположенной вокруг него, при этом данный процесс будет сопровождаться развитием некроза клетчатки.
Флегмона слезного мешка относится к числу заболеваний, носящих инфекционный характер, провоцирует начало его развития стафилококки, стрептококки, пневмококки, а также другие опасные микроорганизмы.
Чаще всего развитие такого заболевания происходит в качестве осложнения, которое могло быть вызвано хроническим гнойным дакриоциститом. Но в то же время, к числу основных причин, способных спровоцировать начало его развития могут относиться и воспалительные реакции, протекающие в полости носа, и конечно, придаточных пазухах – решетчатый лабиринт либо гайморовой полости.
Такое глазное заболевание, как флегмона слезного мешка, протекает довольно бурно. Однако, в том случае, когда будет начато незамедлительно и правильное лечение, появляется возможность купировать воспалительный процесс в самом начале его развития, благодаря чему предотвращается дальнейший гнойно-некротический распад тканей, а также избежать начала развития абсцесса.
Довольно часто происходит полное самостоятельное излечение такого заболевания глаз мешка. Такое возможно только в том случае, если в самом процессе протекания расплавления слезного мешка, начинается его полная облитерация, то есть заращение полости.
Но врачи не рекомендуют ждать, пока не произойдет такое самоизлечение, так как подобное явление в результате приводит к полному нарушению естественного функционирования процесса слезоотведения.
В том случае, если заболевание не будет вовремя диагностировано и не начнется своевременное лечение, существует вероятность начала образования определенных осложнений. Чаще всего происходит распространения возникшего воспалительного процесса, который затрагивает и параназальные синусы. Но в то же время данное осложнение не является самым тяжелым.
Одним из самых опасных осложнений не вылеченной флегмоны слезного мешка является начало развития флегмоны глазницы. В результате этого происходит поражение, как самой глазницы, так и зрительного нерва, при этом может пострадать и внутренняя оболочка глаза.
Это может спровоцировать развитие панофтальмита, что в свою очередь способно привести к сильному снижению остроты зрения (зрение практически полностью пропадает), а в самых тяжелых случаях существует необходимость в проведении полного удаления поврежденного глаза.
Стоит учитывать и тот факт, что в результате развития такого глазного заболевания, существует вероятность того, что воспалительный процесс может затронуть и оболочку головного мозга. Это может привести к летальному исходу, именно поэтому играет важную роль не только своевременная диагностика, но и незамедлительное лечение флегмоны слезного мешка, благодаря чему можно будет избежать развития осложнений.
В случае начала развития такого глазного заболевания, кожный покров, расположенный в области пораженного глаза, а также века, носа и на щеке начинает не только сильно отекать, но и краснеет, в результате чего происходит сужение, а в самых тяжелых случаях и полное закрытие, глазной щели.
Непосредственно над пораженным слезным мешком во время проведения пальпации ощущается характерное уплотнение, которое вызывает довольно сильные и неприятные болевые ощущения, при этом оно может быть горячее. Весь этот воспалительный процесс будет сопровождаться и резким повышением температуры тела больного, также есть вероятность появления довольно сильной головной боли и общей слабости во всем организме.
Примерно через несколько дней уплотнение приобретает более мягкую консистенцию, так как в нем начинает появляться флюктуация, то есть скопление гнойного содержимого. Непосредственно над уплотнением кожный покров приобретает нездоровый желтый оттенок.
Со временем, если не будет начато лечение, происходит через кожу вскрытие образовавшегося абсцесса, а затем начинается стихание воспалительного процесса. Через некоторое время происходит затягивание отверстия абсцесса. Возможно образование свища через который и будет происходить выделение гнойного содержимого и слезной жидкости.
В некоторых случаях может произойти вскрытие абсцесса непосредственно в носовую полость сквозь слезно-носовой канал. Это может в результате привести к образованию внутриносовой фистулы (это искусственное отверстие, сквозь которого будут выводиться различные жидкости, находящиеся в полости тела).
Для того, чтобы избежать появления возможных образований и избавиться от данного заболевания, необходимо при появлении первых признаков начала развития флегмоны слезного мешка, незамедлительно обратиться за помощью к офтальмологу, который после диагностики сможет назначить проведение курса лечения.
Диагностировать такое опасное заболевание, как флегмона слезного мешка будет проводиться с учетом проявления характерной картины болезни, при этом будут учитываться и жалобы самого пациента, полученные данные после осмотра больного.
В обязательном порядке, в области воспаленного слезного мешка, проводится пальпация. Также есть необходимость в проведении рентгенографии не только глазницы, но и придаточных пазух носа.
При появлении первых неприятны симптомов заболевания или чувства дискомфорта, необходимо незамедлительно обратиться за помощью к офтальмологу, чтобы иметь возможность начать своевременное лечение. Не рекомендуется пытаться проводить самостоятельное лечение, так как есть вероятность только усугубить и без того тяжелое течение заболевания.
В основе профилактики начала развития такого глазного заболевания, лежит прохождения регулярного медицинского осмотра и проведении своевременного лечения не только дакриоцистита, но и стеноза слезно-носового канала.
В случае диагностирования такого заболевания глаз, больному будут назначены к приему антибиотики не только перорально, но и внутримышечно, также лечение включает в себя и прием противовоспалительных препаратов. В зависимости от того, насколько запущено заболевание и состояния самого пациента и будут определяться не только методы, но и продолжительность самого лечения.
Местное лечение включает частые инстилляции специальных антибактериальных растворов (не реже чем четыре раза в течение дня), также назначается и применение кортикостероидных препаратов, которые помогают снять воспаление. Положительных результатов можно добиться и с помощью применения физиотерапии, пораженный участок обрабатывается синим светом и УВЧ.
В том случае, если уже произошло образование абсцесса, проводится его вскрытие, при котором полностью удаляется все гнойное содержимое, а также некротизированные ткани. Полость промывается с помощью антисептических растворов, после чего в нее засыпают антибиотики в виде порошка, а затем накладывается специальная повязка.
После того как происходит стихание воспалительного процесса, назначается проведение дакриоцисториностомии, во время которой в носовую полость из слезного мешка воссоздается проток. Эта процедура необходима для того, чтобы был восстановлен отток в носовую полость слезной жидкости. В том случае, если не будет проведена данная процедура, есть вероятность образования рецидива заболевания.
источник
Указанная офтальмологическая патология характеризуется острыми воспалительными процессами в области слезного мешка и близлежащих тканей, что ведет к отмиранию клетчатки. Лечение требует комплексного подхода – и, если все сделано вовремя и правильно, прогноз благоприятный.
На запущенных стадиях флегмона слезного мешка может спровоцировать серьезные осложнения, которые способны стать причиной инвалидизации — и даже смерти пациента.
Рассматриваемый недуг зачастую является тяжелым последствием хронического гнойного дакриоцистита. В подобной ситуации в патологический процесс вовлекается сетчатка.
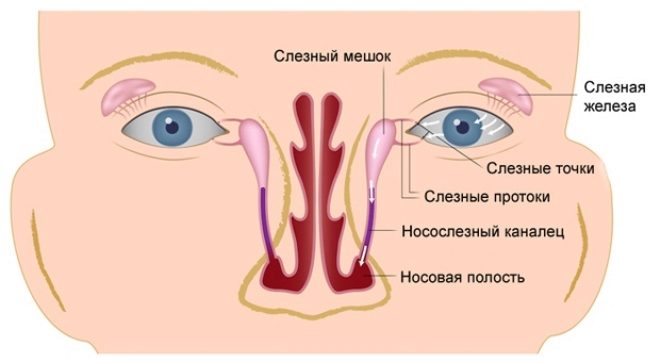
Строение слезных каналов — схема
Намного реже флегмону слезного мешка провоцируют воспалительные явления в придаточных пазухах и носовой полости.
Основными провокаторами указанной патологии выступают стрептококки, пневмококки, стафилококки — и другие инфекционные агенты. Под их влиянием формируются мелкие очаги некрозов на слизистой, что приводит к ее разрыхлению и изъязвлению.
Патогенная микрофлора проникает сначала в подслизистые слои, а затем поражает близлежащие ткани, выходя за пределы слезного мешка.
Указанная болезнь характеризуется бурным началом.
- Отечность и покраснение кожного покрова сначала возле глаза, позже в районе верхнего/нижнего века, щек, носа. В отдельных случаях инфильтрация охватывает другую часть лица. Из-за сильного отека глазная щель может сужаться, либо вовсе отсутствовать.
- Болевые ощущения в пораженном участке.
- Общий упадок сил.
- Повышение температуры тела. Температура кожи в области воспаления будет выше нормы.
- Увеличение лимфоузлов.
- Головные боли.
- Припухлость, что плотная на ощупь. Пальпация сопровождается резкой болезненностью. Со временем данная зона становится мягкой, — это связано со скоплением гнойных масс. Кожа в области нарыва становится бледно-желтой. Нередко абсцесс вскрывается самостоятельно, что чревато стиханием воспалительных явлений и образованием рубца. В ряде случаев на месте гнойника формируется свищ, через который выделяется слеза с примесями гнойного содержимого. Подобное состояние характеризуется периодами затишья и обострений. Намного реже происходит прорыв гнойника в полость носа через слезно-носовой канал.
- Сбор анамнеза. Доктор интересуется, что конкретно и как давно беспокоит пациента. Важным является также наличие у пациента в прошлом воспалительных ЛОР-заболеваний либо глазных недугов. Заподозрить флегмону слезного мешка можно по внешним признакам: патологический участок будет гиперемированным, красным. Глазная щель может быть полностью прикрытой из-за сильной отечности век. Кроме того, может иметь место усиленное слезотечение.
- Пальпация воспаленного участка. Сопровождается резкой болезненностью. Будет отмечаться наличие овального уплотнения.
- Рентгенография глазницы и носовых пазух.
При своевременно начатом лечении прогноз данного заболевания благоприятный. Обострения, как правило, развиваются на запущенных стадиях.
- Флегмона глазницы, вследствие распространения вредоносных микроорганизмов на соседние структуры. Опасность такого явления заключается в вовлечении в патологический процесс стекловидного тела. Это может стать причиной утраты зрения. При атрофии глазного яблока прибегают к его энуклеации.
- Тромбоз кавернозного синуса вследствие прогрессирования инфекционного процесса. Это ведет к воспалению мозговых оболочек, что может спровоцировать смерть пациента.
- Ежегодно проходить медицинский осмотр с обязательным посещением офтальмолога.
- Своевременно лечить дакриоцистит.
- Заниматься лечением стеноза слезно-носового канала.
При выраженных воспалительных реакциях хирургическое вмешательство недопустимо. Доктор должен назначить комплексную терапию, что будет включать следующие процедуры:
- Антибиотикотерапия. Внутримышечные инъекции и таблетки.
- Жаропонижающие средства.
- Сульфаниламиды.
- Промывание слизистой оболочки глаза антибактериальными растворами. В качестве действующих веществ могут применять левомицетин, гентамицин, сульфацил натрия. Капать глаза нужно минимум 6 раз в сутки.
- Кортикостероиды. Используют мази, что закладывают за веко и втирают в область инфильтрации.
- Прикладывание сухого тепла к воспаленной зоне.
- Физиотерапия: магнитное поле, синий свет, а также УВЧ благотворно влияют на купирование воспалительного процесса.
Самолечение с использованием средств народной медицины в этой ситуации неуместно: как было указанно выше, рассматриваемый недуг при несвоевременном либо некомпетентном лечении может иметь весьма серьезные для здоровья и жизни последствия.
- Показанием к проведению хирургического вмешательства при данной патологии является появление гнойных масс в области инфильтрата.
- Рабочий участок предварительно обрабатывают дезинфицирующими растворами и ограничивают его стерильными салфетками.
- Оперирующий производит резекцию кожного разреза, после чего вскрывает флегмону. Для проведения подобной манипуляции ограничиваются местным обезболиванием.
- После тщательной промывки гнойной полости в нее помещают турунду, пропитанную раствором натрия хлорида. С аналогичной целью можно также использовать резиновый выпускник.
- Завершающий этап операции – наложение асептической повязки, которую меняют несколько раз в день вместе с турундой.
- Когда рана полностью очистится, и появится грануляция, назначают мази, способствующие ускорению регенерации тканей.
После устранения воспалительных явлений проводят дакриоцисториностомию. Такая операция дает возможность восстановить отток жидкости из слезного мешка путем формирования нового соединения между носовой полостью и слезным мешком.
- Антибиотикотерапия (капли, мази) до исчезновения воспалительных процессов.
- Воздержание от занятий спорта.
- Отказ от посещения многолюдных, пыльных мест. Контактирование с людьми, больными гриппом либо простудными заболеваниями может спровоцировать рецидив флегмоны.
- Витаминотерапия с целью укрепления защитных реакций организма. Кроме того, на период восстановления следует правильно питаться и избегать переохлаждения.
- Регулярное посещение офтальмолога.

Возрастная дальнозоркость, профессионально называемая пресбиопией, возникает с возрастом, вследствие потери хрусталиком глаза способности фокусироваться на близком предмете. Это процесс начинается примерно в 40-летнем возрасте. Нарушение способности аккомодации не зависит от офтальмологического расстройства, но его проявления могут варьироваться, в зависимости от … Читать далее → →
Если произошел химический ожог глаза, лечение должно начинаться с промывания большим количеством воды. Затем пациент немедленно доставляется в больницу для проведения дальнейшей терапии, чтобы избежать постоянных последствий.→
источник
Флегмона слезного мешка – это острое разлитое гнойное воспаление слезного мешка с распространением инфекции на окружающую клетчатку. Заболевание проявляется болью, отеком и гиперемией во внутреннем углу глаза, повышением температуры тела. В процессе диагностики флегмоны слезного мешка используют пробу Веста, МСКТ орбит, магнитно-резонансную дакриоцистографию. Консервативная терапия включает применение антибактериальных, нестероидных противовоспалительных и гормональных средств. Хирургическое лечение сводится к вскрытию флегмоны с последующим выполнением дакриоцисториностомии.
Флегмона слезного мешка (острый гнойный перидакриоцистит) в большинстве случаев является осложнением хронического дакриоцистита. Заболевание диагностируют у 3-5% новорожденных, страдающих воспалением слезных протоков. Согласно статистическим данным, при своевременном хирургическом лечении у 96,9% больных наблюдается полное выздоровление, только у 3-4% пациентов отмечается рецидивирующее течение. В 12,5% случаев требуется выполнение многоэтапных оперативных вмешательств. Лица мужского и женского пола болеют с одинаковой частотой. Патология распространена повсеместно.
Различают приобретенный и врожденный вариант болезни. Врожденная форма встречается крайне редко, заболевание возникает у новорожденных в связи с непроходимостью носослезного канала. Триггерными факторами также являются аномалии строения век, лицевого отдела черепа и как следствие – структур слезоотводящей системы. Основными причинами приобретенной формы флегмоны слезного мешка считаются:
- Гнойный хронический дакриоцистит. При наличии очага инфекции очередное обострение дакриоцистита может привести к флегмоне. О развитии патологии свидетельствует гипертермия и отсутствие эффекта от назначенной антибактериальной терапии.
- Стеноз носослезного канала. У пациентов с анатомической предрасположенностью отмечаются частые рецидивы дакриоцистита и формирование дакриоаденитов. При закупорке носослезного протока или нарушении оттока слезы из-за стеноза рост и размножение патогенных бактерий ведут к перидакриоциститу.
- Воспаление околоносовых пазух. Флегмонозное воспаление является следствием диссеминации инфекционного процесса из параназальных синусов. Факторами риска принято считать воспаление верхнечелюстной пазухи и решетчатого лабиринта (хронический гайморит, этмоидит).
- Ринит. Распространение инфекции из полости носа происходит через анатомическое сообщение – носослезный канал, который открывается в нижней носовой раковине. Наиболее часто флегмона возникает у лиц, страдающих хроническим атрофическим ринитом (озеной).
- Ятрогенное воздействие. Ученые полагают, что применение тетрациклиновой мази в раннем неонатальном периоде с целью профилактики гонобленнореи существенно повышает вероятность развития флегмоны. Это связано с тем, что мазевая основа способствует обтурации слезных путей при имеющейся желатинозной пробке.
В основе механизма развития гнойного перидакриоцистита лежит проникновение инфекционных агентов в слезный мешок с последующим распространением патологического процесса на истонченную слизистую оболочку и окружающую клетчатку. Вначале появляется инфильтрат, в центре которого со временем формируется полость абсцесса, а в дальнейшем – флегмона. После самопроизвольного вскрытия гнойника может образоваться наружный свищ, открывающийся в медиальном углу глаза. Внутренняя фистула возникает при прорыве флегмоны в носослезный канал. При тяжелом течении болезни наблюдается воспаление близлежащих анатомических структур (веки, слизистая оболочка носа и придаточные синусы, подкожно-жировая клетчатка в области лица).
Первые симптомы гнойного перидакриоцистита – отек и резкая болезненность в медиальном уголке глаза. Из-за выраженной отечности век глазная щель резко сужена или полностью сомкнута. Отек распространяется на околоносовую область и щеки, реже – на противоположную половину лица. Характерно повышение температуры тела. Пациенты предъявляют жалобы на сильную головную боль, общую слабость. При развитии болезни в первые дни жизни родители замечают, что ребенок ведет себя беспокойно, отказывается от кормления. Состояние пациентов улучшается при прорыве гнойного содержимого через кожу в средней трети слезного мешка. При формировании наружного свища больные отмечают выделение слез с гнойными массами во внутреннем уголке глаза.
Частыми осложнениями флегмоны являются блефарит, ринит. Описаны случаи формирования внутреннего или наружного лакримального свища. Возможно самопроизвольное вскрытие флегмоны через тарзо-орбитальную фасцию в полость глазницы. При самостоятельном транскутанном прорыве флегмоны в процессе вторичного заживления инфицированной раны появляется кожный рубец. Может образовываться фистула, через которую выделяются гнойные массы. При распространении инфекции на параорбитальную клетчатку возникает флегмона глазницы. В редких случаях поражаются оболочки глазного яблока с развитием эндо- и панофтальмита.
При осмотре визуализируется отек и гиперемия в зоне проекции слезного мешка и окружающих тканей. Пальпаторно определяется флюктуация. На этапе физикального обследования возможно применение слезно-носовой пробы Веста, которая позволяет оценить состояние слезных протоков до выхода слезной жидкости в нижнюю носовую раковину. Для подтверждения диагноза используются аппаратные методы визуализации:
- Томография орбит. МСКТ орбит выполняется в трех проекциях – аксиальной, сагиттальной и корональной. Определяется инфильтрат округлой формы, заполненный гнойными массами. Зона поражения нечетко отграничена от реактивно утолщенных, отечных мягких тканей.
- Магнитно-резонансная дакриоцистография. Методика дает возможность оценить состояние мягкотканных структур, окружающих носослезный канал. Клетчатка инфильтрирована, отечна. В послеоперационном периоде для изучения состояния слезоотводящей системы исследование выполняют с контрастом.
При остром воспалительном процессе проведение контрастной дакриоцистографии строго противопоказано. Дифференциальная диагностика осуществляется с гемангиомой. В отличие от флегмоны при сосудистой опухоли не повышается температура тела, отсутствуют общие и местные признаки воспаления, МСКТ выявляет сосудистую мальформацию, а не гнойное содержимое.
Лечение острого гнойного перидакриоцистита требует комплексного подхода. Консервативная терапия сводится к назначению антибактериальных препаратов широкого спектра действия. Путь введения – внутримышечный в сочетании с инстилляциями в конъюнктивальную полость. Показаны нестероидные противовоспалительные средства коротким курсом (5-7 дней). При осложненном течении патологии в комплекс лечебных мероприятий включают местные формы глюкокортикостероидов. Физиотерапевтическое лечение базируется на региональном применении сухого тепла и назначении УВЧ на зону поражения.
При уже сформировавшейся флюктуирующей флегмоне показано ее перкутанное вскрытие и дренирование. Полость флегмоны промывают антибактериальными средствами и растворами антисептиков. Проводят ежедневные перевязки с гипертоническим раствором натрия хлорида. После купирования острого процесса выполняют эндоназальную дакриоцисториностомию для восстановления физиологического пути оттока слез. При посттравматической ретракции тканей медиального угла глаза и повреждении канальцев производят многоэтапные реконструктивные хирургические вмешательства. При отсутствии эффекта от назначенного лечения и частых рецидивах болезни осуществляют экстирпацию слезного мешка.
Профилактика развития флегмоны сводится к ранней диагностике и своевременному лечению дакриоцистита. В период новорожденности рекомендовано применять только капли для инстилляций в полость конъюнктивы, не использовать мази и гели. При симптомах непроходимости слезных путей детям в неонатальном периоде показан нисходящий массаж слезного мешка. У взрослых с профилактической целью проводят промывание и зондирование носослезного протока. Прогноз для жизни и трудоспособности благоприятный. В 96,9% случаев исходом заболевания становится полное выздоровление.
источник
Флегмоной слезного мешка называется острое гнойное воспаление как его самого, так и окружающих его мягких тканей. Процесс сопровождается некрозом клетчатки.
В основе заболевание лежит инфицирование слезного мешка различными патогенными микроорганизмами – пневмококками, стрептококками и другими гноеродными микробами. Иногда заболевание может быть спровоцировано воспалительными процессами в гайморовой или носовой полости, а также в решетчатом лабиринте. Но чаще всего флегмона слезного мешка развивается на фоне обострения хронического гнойного дакриоцистита и фактически является осложнением этого заболевания.
В виду того, что болезнь развивается быстро, меры по ее купированию необходимо принимать в короткие сроки, чтобы избежать развития гнойных и некротических процессов. В некоторых случаях происходит самоизлечение флегмоны, но при этом возможно нарушение функций слезоотделения.
Флегмона слезного мешка внешне проявляется в покраснении кожи вокруг глаза, века, щеки, носа и значительным отеком, настолько сильным, что он может полностью закрыть глазную щель. Над слезным мешком прощупывается болезненное горячее уплотнение. При этом у пациента повышается температура, возникает слабость и головная боль. Порою возникает лихорадочное состояние. Через два-три дня в уплотнении скапливается гной и оно становиться мягким на ощупь. Кожа вокруг приобретает желтый цвет. Процесс прогрессирует и вскрывается через поверхность кожи, после полного излияния гноя воспаление идет на спад. В некоторых случаях на месте поражения возникает свищ, выделяющий гной и слезную жидкость. Возможно вскрытие абсцесса в носовую полость по слезно-носовому каналу. При этом возникает новое искусственное отверстие, выводящее жидкость из глаза в носовую полость.
Наиболее распространенное осложнение болезни – это проникновение гноя в параназальные синусы. Более опасным последствием является распространение гнойно-воспалительного процесса, что приводит к формированию флегмоны глазницы, при которой поражаются оболочки глаза и зрительный нерв, следствием чего может быть слепота или смерть пациента.
Учитывая опасность флегмоны слезного мешка для жизни и здоровья пациента важно стремиться предотвратить развитие данного заболевания. Для этого следует своевременно выявлять и лечить все воспалительные заболевания носовых пазух, гнойные поражения кожи в области лица. Не менее важно тщательно соблюдать правила личной гигиены, что позволяет предотвратить попадание патогенных микроорганизмов в ткани глаза. Например, если вы носите контактные линзы, то выполняйте все манипуляции с ним только тщательно вымытыми руками, регулярно дезинфицируйте их при помощи специальных растворов.
Проводится офтальмологическое обследование, анализируется клиническая картина, жалобы больного, и проводится рентгенография придаточных пазух и глазницы.
При лечении флегмоны слезного мешка используются прием противовоспалительных средств и внутримышечное введение антибиотиков. От состояния больного зависит дозировка препаратов и сроки лечения. Показано проведение и местного лечения. Для этого четыре раза в день проводят инстилляции в глаза антибактериальных растворов и кортикостероидных средств. Синий свет и УВЧ эффективные меры воздействия на флегмону в период стадии инфильтрации. При сформированном абсцессе производится хирургическое вмешательство, в ходе которого врач удаляет гной и некротические ткани, с последующим промыванием раны растворами антисептических средств. Впоследствии проводят реконструктивную операцию, главной целью которой является создание нового пути слезной жидкости. Она называется дакриоцисториностомии. Эта процедура проводится для избегания рецидива.
источник
Флегмона слезного мешка (острый гнойный перидакриоцистит) – это острое воспаление слезного мешка и окружающей его клетчатки, сопровождающееся некрозом клетчатки.
При флегмоне слезного мешка кожа в области глаза, века, носа и щеки со стороны пораженного глаза краснеет и отекает так сильно, что глазная щель сужается или даже закрывается. Над слезным мешком при этом можно прощупать уплотнение, болезненное при пальпации и горячее на ощупь. Этот процесс сопровождается повышением температуры тела, головной болью, слабостью.
Через несколько дней уплотнение становится более мягким, в нем появляется флюктуация (скопление жидкости, в данном случае – гноя). Кожа над уплотнением желтеет. Вскоре абсцесс вскрывается через кожу, и после этого воспаление стихает. Через некоторое время отверстие абсцесса затягивается. Однако может и образоваться свищ (канал, соединяющий полость с поверхностью тела), через который продолжает выделяться гной и слезная жидкость. Иногда абсцесс вскрывается в носовую полость через слезно-носовой канал. В этом случае впоследствии может образоваться внутриносовая фистула (искусственное отверстие, через которое выводятся какие-либо жидкости, находящиеся в полости тела).
Флегмона слезного мешка – заболевание инфекционной природы, вызывается оно стафилококками, пневмококками, стрептококками и другими микроорганизмами. Развивается оно обычно как осложнение хронического гнойного дакриоцистита. Однако иногда причиной его может быть воспаление полости носа, а также придаточных пазух – гайморовой полости или решетчатого лабиринта.
Заболевание протекает бурно, однако если своевременно начать лечение и правильно его провести, воспалительный процесс можно купировать в самом начале и не допустить гнойно-некротического распада тканей и образования абсцесса.
Часто случается самоизлечения флегмоны слезного мешка. Это бывает, если в процессе расплавления слезного мешка происходит полная его облитерация (заращение полости). Однако не нужно доводить до такого «самоизлечения», так как в этом случае полностью нарушается функция слезоотведения.
Возможны осложнения флегмоны слезного мешка. Самое частое из них – это распространение воспаления в параназальные синусы. Однако это не самое опасное осложнение. Самое опасное, и, к счастью, самое редкое – это флегмона глазницы. В этом случае поражается не только сама глазница, но и зрительный нерв, и внутренние оболочки глаза. В этом случае возможно развитие панофтальмита, который приводит либо к сильному ухудшению (практически, исчезновению) зрения, либо к удалению пораженного глаза. Кроме того, при флегмоне глазницы воспаление может распространиться и на оболочки головного мозга. А в этом случае возможен даже летальный исход.
При появлении первых симптомов заболевания нужно сразу обратиться к офтальмологу.
Диагностика флегмоны слезного мешка проводится на основании характерной картины заболевания, жалоб пациента, данных его осмотра и пальпации области слезного мешка. Кроме того, необходимо сделать рентгенографию глазницы и придаточных пазух носа.
При флегмоне слезного мешка назначают антибиотики внутримышечно и перорально (через рот), противовоспалительные препараты. Дозы и продолжительность лечения зависят от состояния пациента.
Местно назначают частые, не реже 4 раз в день, инстилляции антибактериальных растворов и кортикостероидных препаратов для снятия воспаления. Хороший эффект дает физиотерапия – УВЧ и синий свет на пораженную область.
Если абсцесс уже сформировался, его вскрывают, удаляют гной и некротизированные ткани, промывают полость антисептическими растворами, засыпают в нее антибиотики в порошке и накладывают повязку.
После стихания воспаления проводят дакриоцисториностомию – воссоздание протока из слезного мешка в носовую полость. Делается это для восстановления оттока слезной жидкости в носовую полость. Если эту манипуляцию не провести, возможны рецидивы заболевания.
Прогноз при своевременном и правильном лечении благоприятный.
Профилактика флегмоны заключается в своевременном лечении дакриоцистита и стеноза слезно-носового канала.
источник
Абсцесс (гнойник) (abscessus) — отграниченное скопление гноя в различных тканях и органах вследствие гнойного расплавления тканей и образования полости.
Возбудителями гнойной инфекции являются стафилококки — монокультура или в ассоциации с другими микроорганизмами (кишечной палочкой, стрептококком, бактероидами и др.).
Микроорганизм чаще проникает извне (экзогенная инфекция), хотя возможно и эндогенное инфицирование — проникновение из соседних или отдаленных органов (метастатические абсцессы при сепсисе). Причиной абсцесса может быть введение в жировую клетчатку концентрированных растворов лекарственных веществ.
Развивающееся гнойное воспаление приводит к расплавлению тканей и иногда к некрозу и отторжению омертвевших тканей — секвестрации. Секвестры могут подвергаться в дальнейшем ферментативному расплавлению. Абсцесс могут вызывать некрозы веществ, вводимыми с целью членовредительства (скипидар, керосин и др.); в этих случаях возникает «асептический» гнойник.
Абсцесс имеет пиогенную мембрану — внутреннюю стенку, выстланную грануляционной тканью. Пиогенная оболочка отграничивает гнойно-некротический процесс и продуцирует экссудат. Способность окружающих тканей создавать грануляционную оболочку есть проявление нормальной защитной неспецифической реакции организма, направленной на изоляцию гнойного процесса.
При тяжелых заболеваниях (алиментарная дистрофия, авитаминоз, сахарный диабет, злокачественные опухоли и др.) пиогенная мембрана или совсем не образуется, или бывает прерывистой, с перемычками. В этих случаях полного отграничения гноя не происходит, образуются затеки.
Абсцесс всегда возникает либо в уже погибших тканях, в которых нарастают процессы аутолиза (например, при травме), либо в живых тканях, подвергающихся микробному обсеменению. Абсцесс может быть острым или хроническим.
В начальном периоде формирования абсцесса ограниченный участок ткани инфильтрируется воспалительным экссудатом и лейкоцитами. Постепенно под влиянием ферментов лейкоцитов ткань расплавляется, образуется полость, заполненная гнойным экссудатом. Форма полости может быть как простой, округлой, так и сложной, с многочисленными карманами.
Стенки абсцесса в ранней стадии его формирования покрыты гнойно-фибринозными наложениями и обрывками некротизированных тканей. В дальнейшем по периферии абсцесса развивается зона демаркационного воспаления, составляющий ее инфильтрат служит основой для формирования пиогенной мембраны стенки полости. Пиогенная мембрана представляет собой богатый сосудами слой грануляционной ткани.
Постепенно в той ее части, которая обращена в сторону окружающих абсцесс тканей, происходит созревание грануляций. Таким образом, если абсцесс приобретает хроническое течение, в пиогенной мембране образуются два слоя: внутренний, обращенный в полость и состоящий из грануляций, и наружный, образованный зрелой соединительной тканью.
Развитие абсцесса, как правило, заканчивается спонтанным опорожнением с выходом гноя на поверхность тела, в полые органы или в полости организма. При хорошем дренировании гнойной полости и отсутствии рубцовой капсулы это нередко ведет к ликвидации полости гнойника путем рубцевания. Сравнительно редко абсцесс подвергается инкапсуляции. При этом гной сгущается, выпадают кристаллы холестерина, вокруг абсцесса образуется толстая рубцовая капсула Иногда абсцессы, возникающие вокруг паразитов, подвергаются петрификации.
Если сообщение абсцесса с поверхностью тела недостаточно или другие причины препятствуют опадению стенок полости абсцесса, то после его опорожнения формируется свищ — узкий канал, выстланный грануляциями.
При поверхностно расположенных острых абсцессах отмечаются краснота, припухлость, боль, местное повышение температуры, нарушение функции органа, иногда определяется флюктуация. Воспалительные явления могут занимать различную площадь. Консистенция, цвет, запах гноя определяются видом возбудителя: зловонный, грязно-серый гной бывает при кишечной микрофлоре; густой желто-зеленый гной — при стафилококке; сине-зеленый гной со сладковатым запахом — при синегнойной палочке и т.д.
Общие клинические проявления абсцесса: повышение температуры тела от субфебрильной до высокой, общее недомогание, слабость, потеря аппетита, головная боль. В периферической крови лейкоцитоз с нейтрофилезом и сдвигом лейкоцитарной формулы влево. СОЭ повышена
Абсцесс необходимо дифференцировать с гематомой, кистой, распадающейся опухолью. При УЗИ определяют изолированное скопление жидкости, капсулу. Большое значение имеет диагностическая пункция: помимо установления диагноза в сомнительных случаях можно провести бактериологическое исследование полученного гноя (выделение возбудителя и определение его чувствительности к антибиотикам).
Под влиянием газообразующей микрофлоры в полости абсцесса может образовываться и скапливаться газ — газовый абсцесс. При перкуссии над областью абсцесса появляется тимпанический звук, на рентгеновских снимках и на эхограмме в полости абсцесса определяется пузырек газа и горизонтальный уровень жидкости под ним (наиболее часто это наблюдается при абсцессе, вызванном гнилостной инфекцией).
Лечение абсцесса заключается во вскрытии, опорожнении и дренировании его полости. Не подлежат вскрытию холодные абсцессы туберкулезной этиологии вследствие неизбежно возникающей при этом суперинфекции гноеродной микрофлорой.
Сформировавшийся небольшой абсцесс с хорошо выраженной капсулой удаляют полностью. Для вскрытия абсцесса выбирают кратчайший оперативный доступ с учетом анатомических особенностей и топографии органа. Нередко первоначально пунктируют абсцесс, а затем по игле рассекают ткани. При вскрытии гнойника по возможности подходят к его нижнему полюсу, чтобы создать хорошие условия для дренирования.
С целью уменьшения инфицирования тканей по ходу вскрытия гнойника их тщательно изолируют марлевыми салфетками и, сделав небольшое отверстие в стенке абсцесса, удаляют гной электроотсосом. После аспирации гноя разрез расширяют, полость абсцесса обследуют пальцем, разделяют перемычки, удаляют секвестры тканей.
Следует избегать грубых манипуляций, нарушающих пиогенную мембрану. Полость абсцесса промывают антисептическим раствором, затем дренируют одной или несколькими трубками. При недостаточном опорожнении гнойника через основной разрез делают дополнительный — контрапертуру. Лечение абсцесса после вскрытия проводят по принципу лечения гнойных ран.
Хронический абсцесс иссекают вместе с капсулой в пределах здоровых тканей. Рану ушивают.
Флегмона (phlegmona) — острое разлитое воспаление жировой клетчатки, не склонное к отграничению. В зависимости от локализации различают подкожную, межмышечную, забрюшинную флегмону и другие ее виды. Флегмоны склонны к распространению по клетчаточным пространствам, сосудистому ложу, фасциальным футлярам. Флегмона может быть следствием нагноения гематомы или неправильно выполненных инъекций.
Возбудителем заболевания являются различные гноеродные микроорганизмы (грамположительные и грамотрицательные, аэробные и анаэробные), но чаще — стафилококки, стрептококки, энтеробактерии, протей, кишечная палочка. Микроорганизмы проникают в жировую клетчатку прямым контактным или гематогенным путем. Возможно образование вторичных флегмон — распространение гнойного воспаления на жировую клетчатку при остеомиелите (параоссальная флегмона), гнойном артрите (параартикулярная флегмона), пиелонефрите (паранефрит), карбункуле, гидрадените.
Развитие флегмоны начинается с серозной инфильтрации подкожной жировой клетчатки. Экссудат быстро становится гнойным, образуются участки некрозов, которые затем сливаются. Некроз и расплавление клетчатки приводят к абсцедированию флегмоны.
Изменения в тканях при флегмоне зависят от возбудителя: анаэробная инфекция приводит к некрозу тканей с образованием пузырьков газа. При кокковой микрофлоре идет гнойное расплавление тканей. Воспалительный процесс при флегмоне не имеет тенденции к отграничению, как при абсцессе, а распространяется по межклетчаточным прослойкам соединительной ткани.
Общие проявления флегмон такие же, как и других гнойно-воспалительных процессов (повышение температуры тела, слабость, недомогание, головная боль). Отмечают также боль и припухлость в месте развития воспаления, болезненность при движении, перемене положения тела.
Местные проявления подкожной флегмоны соответствуют классическим признакам воспаления. Припухлость, как правило, нарастает, кожа над ней красная, лоснится, затем постепенно бледнеет и принимает нормальный цвет. При пальпации определяется болезненное уплотнение без четких границ, неподвижное, горячее на ощупь.
При абсцедировании флегмоны можно определить размягчение инфильтрата, симптом флюктуации. Регионарные лимфатические узлы увеличены, болезненны. В некоторых случаях вокруг инфильтрата определяется сеть красных полос или тяжей (сетчатый или тубулярный лимфангит).
Активные и пассивные движения конечностей, поворот головы, перемена положения тела резко усиливают боли в области флегмоны.
При флегмонах конечности ее объем увеличивается по сравнению со здоровой. Иногда наблюдается выбухание ткани в зоне расположения флегмоны. При пальпации определяется резко болезненный инфильтрат. Попытки двигать конечностью резко болезненны, иногда возникает защитная (болевая) контрактура мышц в виде вынужденного положения конечности, при котором боль меньше выражена.
При УЗИ определяют диффузное пропитывание тканей жидкостью, расплавление тканей, а при абсцедировании — полость. Регионарные лимфатические узлы увеличены и болезненны. Получение гноя при пункции подтверждает диагноз флегмоны.
Лечение флегмон оперативное. Лишь в самой начальной стадии, когда предполагается серозное воспаление, допустимо консервативное лечение: постельный режим, покой для пораженной конечности, антибиотикотерапия, УВЧ-терапия, электрофорез с химотрипсином.
Эффективны футлярные новокаиновые блокады с антибиотиками по Вишневскому. Улучшение общего состояния больных, стихание местных воспалительных явлений указывают на отграничение или обратное развитие процесса. При отсутствии эффекта в течение 12—24 ч или при прогрессировании воспаления показана операция.
В экстренном порядке оперируют больных, поступивших с выраженной интоксикацией, прогрессирующим процессом. Под общим обезболиванием вскрывают флегмону, удаляют гной, некротизированные ткани. Вскрывают гнойные затеки и карманы, рану тщательно промывают антисептическим раствором, дренируют. Для обеспечения хорошего дренирования иногда делают дополнительные разрезы — контрапертуры. Лечение после операции проводят по принципу лечения гнойных ран.
Направление разрезов при вскрытии флегмон зависит от ее локализации: на конечностях их проводят по длиннику конечности, в ягодичных областях — параллельно нижней ягодичной складке, на животе — по ходу мышц, на грудной клетке — по ходу волокон больших грудных мышц, по боковой поверхности груди — по ходу ребер, на спине — параллельно позвоночнику. При вскрытии флегмоны имбибированную гноем жировую клетчатку иссекают.
источник