В литературе, посвященной гнойно-воспалительным процессам челюстно-лицевой области, имеется много неясного, а порой даже противоречивого. Так, ряд авторов [Линденбаум Л. М., 1929; Лукомский И. Г., 1929; Лукьяненко В. И., 1968; Фабрикант М. Б., 1935] все гнойно-воспалительные процессы в челюстно-лицевой области считают флегмонами. Другие же [Вернадский Ю. И., 1970; Васильев Г. А, 1972; Груздев Н. А, 1978; Евдокимов А. И., 1950; Соловьев М. М., 1979, и др.] разделяют их на абсцессы и флегмоны.
При этом дифференциальную диагностику между абсцессами и флегмонами эти авторы проводят главным образом при описании клинических проявлений, обусловленных топографо- анатомическим их положением. Однако достаточно четких симптомов, отличающих абсцесс от флегмоны одной и той же локализации, они не приводят. Это признают и сами авторы. Так, Ю. И. Вернадский (1970) указывает, что в некоторых случаях провести строгую грань между ограниченной флегмоной и абсцессом бывает трудно. Н. А. Груздев (1978) подчеркивает, что в челюстно-лицевой области нередко вызывает затруднение дифференциальная диагностика абсцессов и флегмон, особенно в начальной стадии их развития.
Кроме того, имеются разногласия и по вопросу о причинах, вызывающих возникновение абсцессов и флегмон, расхождение по классификации одонтогенных гнойных воспалительных процессов.
Их классифицируют по топографоанатомическим признакам [Васильев Г. А, 1972; Евдокимов А. И., 1950 и др.], по местонахождению клетчатки, в которой проявляются флегмоны, разделяя их на флегмоны подкожной клетчатки и на флегмоны межмышечной клетчатки [Фабрикант М. Б., 1935], по исходной локализации инфекционно-воспалительного процесса, выделяя остеофлегмоны и аденофлегмоны и т. д. Поэтому прежде, чем приступить к изложению клинических проявлений абсцессов и флегмон челюстно-лицевой локализации, необходимо разобраться во всех этих вопросах, т. е. следует начать с определения понятий абсцесса и флегмоны.
Под абсцессом понимают ограниченный гнойный очаг, являющийся результатом гнойного расплавления клетчатки, а под флегмоной—острое, разлитое гнойное воспаление клетчатки (подкожной, межмышечной, межфасциальной и др.), характеризующееся тенденцией к дальнейшему распространению.
Следует также заметить, что М. М. Соловьев (1979) выделяет еще одну форму воспалительного процесса челюстно-лицевой области — так называемые целлюлиты (серозное воспаление клетчатки).
Детальное изучение клинических проявлений гнойно-воспалительных процессов в челюстно-лицевой области, их течения и лечения позволяет согласиться с авторами, указывающими на необходимость разделения одонтогенных абсцессов и флегмон по их топографоанатомическому признаку.
Принимая во внимание топографическую анатомию клетча- точных пространств, где локализуется гнойно-воспалительный процесс, вполне логично под термином «абсцесс» понимать гнойно-воспалительный процесс, ограниченный пределами какого-либо одного изолированного клетчаточного пространства, а под термином «флегмона» — разлитой гнойно-воспалительный процесс, распространяющийся на 2—3 и более смежных клетчаточных пространств.
Подобное понимание этих двух разновидностей гнойно-воспалительного процесса определяется тем обстоятельством, что при абсцессе гнойно-воспалительный очаг ограничен в своем распространении определенным клетчаточным пространством, а при флегмоне такого ограничения нет, так как гнойно-воспалительный процесс располагается в клетчаточном пространстве, сообщающемся с другими клетчаточными пространствами.
Исходя из изложенного, мы полагаем, что околочелюстны- ми абсцессами в области верхней челюсти следует считать гнойные очаги, локализующиеся в таких ограниченных анатомических пространствах, как область клыковой ямки (fossa conina), на твердом и мягком нёбе; на нижней челюсти— гнойные очаги в челюстно-язычном желобке и подподбородочной области; в области языка — гнойные очаги в толще его тканей. Необходимо отметить, что абсцессы, располагающиеся в клыковой ямке (fossa conina) и в челюстно-язычном желобке, строго говоря, являются таковыми только в начальной стадии заболевания. При несвоевременном их вскрытии они могут принять характер флегмонозного процесса.
К околочелюстным флегмонам в области верхней челюсти нужно отнести гнойно-воспалительные процессы, находящиеся в подглазнично-скуловой и щечной областях, в подвисочной и крылонёбной ямках, в области глазницы и в височной области; к флегмонам в области нижней челюсти — гнойные процессы, располагающиеся в подчелюстном треугольнике, поджевательном пространстве, в области околоушной слюнной железы и позадичелюстной ямки, в крыловидно-челюстном и окологлоточном пространстве, к флегмонам дна полости рта — гнойновоспалительные процессы, находящиеся в клетчаточных пространствах выше и ниже челюстно-подъязычной мышцы.
Приведенная классификация, по нашему мнению, соответствует истинному положению в отношении гнойно-воспалительных процессов в мягких тканях челюстно-лицевой области в зависимости от их топографоанатомических отношений и значительно облегчает возможность их дифференциальной диагностики.
Второй вопрос, который здесь необходимо рассмотреть, касается источников происхождения одонтогенных абсцессов и флегмон.
Ряд авторов [Вайсблат С. Н., 1938; Верлоцкий А. Е., 1935; Лукьяненко В. И., 1968; Львов П. П., 1929; Уваров В. М., 1971, и др.] считают, что гнойные воспаления околочелюстных мягких тканей возникают в результате их распространения из остеомиелитического очага.
Однако другая группа авторов [Васильев Г. А., 1972; Груздев Н. А., 1978; Евдокимов А. И., 1958, и др.] полагают, что гнойные воспаления околочелюстных мягких тканей наиболее часто проявляются при хронических обострившихся и острых периодонтитах и, как правило, сопутствуют острому остеомиелиту.
Клинические наблюдения подтверждают правильность точки зрения последних исследователей.
Подчеркивая этот факт, Н. А. Груздев (1978) указывает, что прежде авторы совершенно обоснованно употребляли термин «флегмона» с приставками: например, термин «остеофлегмона» относился к флегмоне, сопутствующей остеомиелиту челюсти; термин «аденофлегмона» означал флегмону, осложнившую гнойный лимфаденит; термин «одонтогенная флегмона» определял флегмону, развившуюся на почве острого периодонтита или периостита.
Такая классификация флегмонозных процессов имеет весьма существенное значение и сейчас, так как она позволяет более полно определить их суть и характеризовать каждый из них.
Подводя итог изложенному, следует особо отметить, что одонтогенные гнойно-воспалительные процессы, локализующиеся в клетчаточных пространствах челюстно-лицевой области, ¦ наиболее целесообразно разделять на абсцессы и флегмоны, а последние, в свою очередь,— на остеофлегмоны, одонтогенные флегмоны и аденофлегмоны. Но при этом возникает вопрос: что между ними общее и какие между ними существуют различия?
Для ответа на этот вопрос необходимо рассмотреть клинику флегмон различного происхождения, провести их дифференциацию, описать клинические проявления и выяснить отличительные признаки отдельных флегмон, определяемых их локализацией, провести дифференциальную диагностику флегмон с другими схожими с ними заболеваниями, рассмотреть клинику одонтогенных абсцессов, провести их дифференциацию с флегмонами и другими схожими с ними воспалительными процессами.
Как уже указывалось, флегмонозные процессы лица и око- лочелюстных тканей по их происхождению разделяются на одонтогенные флегмоны, остеофлегмоны и аденофлегмоны. К этому следует добавить, что, кроме перечисленных, встречаются также флегмоны, не связанные своим происхождением с одонтогенными очагами.
Мы совершенно согласны с мнением В. И. Лукьяненко (1968) о том, что четкое разделение нагноительных процессов по своему происхождению представляется чрезвычайно важным, так как позволяет избежать не только методологической, но и терапевтической ошибки. Поэтому мы изложим здесь клинические проявления перечисленных выше флегмон, акцентируя внимание на их отличительных признаках.
источник
Исследование гнойно-воспалительных процессов мягких тканей. Основные источники инфицирования. Изучение состояния общей неспецифической резистентности организма больных. Дифференциальная диагностика и симптоматика неодонтогенных абсцессов и флегмон.
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Определение понятий абсцесса и флегмона. Классификация гнойно-воспалительных процессов по их локализации, характеру изменений в кости и в зависимости от источника инфекции. Клиника и диагностика заболеваний. Дренирование гнойно-воспалительного очага.
презентация [1,9 M], добавлен 08.06.2015
Проблема осложнения абсцессов и флегмон лица и шеи вторичным кортикальным остеомиелитом. Особенности диагностики, клиническая картина и результаты лабораторных исследований. Причины развития медиастинита. Последствия дальнейшего распространения инфекции.
презентация [260,1 K], добавлен 27.09.2016
Содержание основных факторов неспецифической резистентности организма, существующие внешние и внутренние барьеры. Сущность и этапы фагоцитоза. Естественные клетки – киллера и белки острой фазы. Гуморальные неспецифические факторы организма от микробов.
презентация [2,3 M], добавлен 22.10.2014
Понятие неспецифической резистентности как врожденного иммунитета, клетки, обеспечивающие его реакции. Особенности протекания фагоцитоз. Естественные клетки-киллеры и белки острой фазы. Гуморальные неспецифические факторы защиты организма от микробов.
презентация [3,3 M], добавлен 03.12.2014
Границы окологлоточного пространства. Клиническая картина, лечение заболевания. Внеротовой поднижнечелюстной доступ вскрытия флегмоны. Абсцесс и флегмона корня языка. Источники инфицирования языка. Протекание заболевания, хирургические вмешательства.
лекция [209,1 K], добавлен 17.12.2015
Классификация абсцессов легкого по различным основаниям. Условия формирования гнойно-деструктивного процесса, причины его возникновения, клиническое течение и объективные признаки. Характер мокроты. Рентгенологическое исследование абсцесса легкого.
презентация [478,9 K], добавлен 20.11.2014
Жалобы на наличие на поверхности грудной клетки справа болезненного образования округлой формы. Анамнез заболевания: термический ожог. Дифференциальная диагностика абсцесса мягких тканей. Оперативное лечение абсцесса области грудной клетки справа.
история болезни [24,0 K], добавлен 12.02.2010
Возникновение гнойно-воспалительного процесса в ткани головного мозга. Развитие травматических и метастатических абсцессов. Проявление гипертензионных и очаговых симптомов на фоне повышения температуры. Медикаментозное и нейрохирургическое лечение.
презентация [159,1 K], добавлен 26.05.2015
Информативность пальпации грудной клетки, специфика оценки ее резистентности. Определение голосового дрожания. Оценка болезненных мест при данном виде осмотра дыхательной системы. Анализ состояния мягких тканей, диагностика наличия плевральной жидкости.
презентация [169,5 K], добавлен 12.12.2014
Этиология и патогенез гидраденита, клинические проявления и диагностика. Понятие и виды абсцессов. Описание путей проникновения в организм возбудителей гнойной инфекции – стафилококков. Особенности проявления и распространения флегмоны шеи, парапроктита.
презентация [776,2 K], добавлен 27.10.2015
Работы в архивах красиво оформлены согласно требованиям ВУЗов и содержат рисунки, диаграммы, формулы и т.д.
PPT, PPTX и PDF-файлы представлены только в архивах.
Рекомендуем скачать работу.
источник
Абсцесс — отграниченное скопление гноя в различных тканях и органах вследствие гнойного расплавления тканей и образования полости. Возбудителем являются стафилококки. Подкожный абсцесс может развиться вследствие введения 25% раствора сульфата магния, 50% анальгина. Полость абсцесса может быть простой и сложной формы. Имеют различный исход — прорыв наружу, прорыв в закрытые полости, хронизация процесса. При поверхностно расположенных абсцессах отмечаются местные признаки воспаления, флюктуация. Характер гноя определяется видом возбудителя. Признаки общей интоксикации. Необходимо дифференцировать от кисты, гематомы, распадающейся опухоли. Большое значение имеет диагностическая пункция. Лечение заключается во вскрытии, опорожнении и дренировании полости. Не подлежат вскрытию холодные абсцессы туберкулезной этиологии.
Флегмона — острое гнойное воспаление жировой клетчатки, не склонное к ограничению. Различают подкожную, межмышечную, забрюшинную, параартикулярную флегмоны, медиастинит, парапроктит, паранефрит. Возбудителем являются различные гноеродные микробы. Развитие начинается с серозной инфильтрации жировой клетчатки. Экссудат приобретает гнойный характер, образуются участки некрозов. Признаки местного воспаления и общей интоксикации. Определяется регионарный лимфаденит и лимфангит. Пальпаторно определяется плотный болезненный инфильтрат. В начальной стадии допустимо консервативное лечение — постельный режим, антибиотикотерапия, УВЧ-терапия, электрофорез с химотрипсином, футлярные прокаиновые блокады с антибиотиками по Вишневскому. При отсутствии эффекта в течение 12-24 часов показана операция. Производят вскрытие флегмоны, удаление гноя и некротизированных тканей, вскрытие гнойных затеков и карманов. Промывание раны антисептиками и дренаж.
94. Панариций. Этиология. Патогенез. Классификация. Клиника. Лечение. Профилактика. Экспертиза временной нетрудоспособности.
Панариций — воспаление тканей пальца.
поверхностная форма — кожный, подкожный, околоногтевой, подногтевой.
Глубокая форма — сухожильный, костный, суставной, пандактилит.
Возбудитель чаще стафилококк. В месте внедрения инфекции развивается отек, воспалительная инфильтрация тканей. Гной прорывается наружу или распространяется вглубь на подлежащее сухожилие, сустав, кость.
Выделяют начальную — серозно-инфильтративную, и гнойную — гнойно-некротическую стадии. Местные признаки воспаления. При воспалении подкожной клетчатки ладонной поверхности кисти лишь пальпаторно определяются болезненность и сглаженность тканей ладони. Другие признаки воспаления наиболее выражены на тыльной поверхности кисти.
Кожный панариций. Экссудат располагается под эпидермисом, отслаивает его в виде пузыря, содержимое которого имеет серозный, гнойный или геморрагический характер.
Подкожный панариций. Характерна болезненность в месте воспаления. Боль постепенно нарастает, становится пульсирующей. При осмотре ткани напряжены, нерезкая гиперемия.
Паронихия. Воспаление околоногтевого валика. Нависание пораженного валика над ногтевой пластиной. Ткани отечны, болезненны.
Подногтевой. Скопление экссудата под ногтевой пластиной. Пальпаторно отмечается зыбление ногтевой пластины, видно скопление гноя. Пульсирующая распирающая боль.
Суставной. Интенсивная боль, сустав принимает веретенообразную форму. Палец не сгибается из-за резкой боли.
Костный. Развивается вторично. Боль тупая, постоянная, из раны поступает гнойное отделяемое. Фаланга булавовидно утолщается.
Сухожильный. Пульсирующая боль по всему пальцу, равномерный отек тканей. Палец не сгибается, утолщен.
Лечение. В серозно-инфильтративной фазе применяют спиртовые ванночки, электрофорез трипсина, антибиотикотерапию, УВЧ-терапию. Операция производится в случае нарушения сна из-за боли и болезненности при пальпации пораженного участка. При подкожном панариции, подногтевом и паронихии операция может быть выполнена под анестезией по Оберсту-Лукашевичу. При тяжелых формах операции выполняют под местной внутривенной анестезией.
Гнойные заболевания серозных оболочек: гнойный менингит, перикардит. Клиника. Лечение.
Лимфатические сосуды перикарда связаны со средостением, диафрагмой и грудиной, поэтому воспалительный процесс, развивающийся в этих анатомических образованиях, а также в верхнем этаже брюшной полости при прогрессировании вовлекать околосердечную сумку, приводя к возникновению острого перикардита. Возможен также и гематогенный путь инфицирования. Перикардит, развившийся на фоне какого-либо заболевания, является его осложнением. Воспаление в перикарде может возникнуть изолированно или в сочетании с эндо- и миокардитом. Симптомы острого перикардита могут быть затушеваны основным заболеванием. Обычно при выраженном перикардите наблюдают кашель, головная боль, тошнота, потеря аппетита. Симптомами, обусловленными сдавлением сердца, являются тяжелая одышка, боли в области сердца, учащение пульса и снижение артериального давления. При значительном по объему выпоте возникают своеобразные нарушения гемодинамики, известные под названиями «парадоксальный пульс» и «парадоксальное давление». На высоте вдоха за счет растяжения перикарда возникает повышение АД, улучшение наполнения и урежение пульса. В момент выдох эти показатели возвращаются к исходному уровню.При обследовании определяют увеличение границ сердца и ослабление его тонов. Вены шеи набухшие. Печень увеличена. На ЭКГ – уменьшение вольтажа зубцов. При рентгенологическом обследовании – треугольная форма сердца и ослабление пульсации. В крови обнаруживается нейтрофильный лейкоцитоз и увеличение СОЭ.Проводят прежде всего лечение основного заболевания. Применяют нестероидные противовоспалительные средства, при неэффективности – грюкокортикоидные гормоны. Пункцию перикарда проводят с диагностической и лечебной целью. Наиболее безопасной является пункции по Ларрею или Марфану. Пункция по Ларрею осуществляется через угол, образованный мечевилным отростком и VI ребром слева под местной анестезией. При проведении пункции по Марфану иглу вкалывают у верхушки мечевидного отростка и продвигают косо вверх по задней поверхности грудины до перикарда. Если повторные пункции и промывание полости перикарда не сопровождаются улучшением состояния больного, снижением температуры тела и нормализацией показателей крови, то выполняется открытое дренирование перикарда. Межреберные доступы для вскрытия и дренирования перикарда не показаны, так как узость операционного поля создает опасность повреждения внутренней грудной артерии, вены или плевры, а в послеоперационном периоде не обеспечивает адекватного дренирования. Этих недостатков можно избежать, используя доступы с резекцией одного или нескольких ребер, вскрывая сумку в наиболее низком ее отделе. При констриктивном перикардите показана перикардэктомия. При этом необходимо помнить, что клиническое улучшение возможно не раньше, чем через шесть недель после операции.
Гнойный плеврит (острая эмпиема плевры). Классификация, диагностика, лечение. Пневмоторакс.
Эмпиема плевральной полости (empyema pleurae) — это острая гнойная хирургическая инфекция париетальной и висцеральной плевры, сопровождающаяся скоплением гноя и тяжелыми септическими проявлениями заболевания.
источник
Абсцесс — отграниченное скопление гноя в различных тканях и органах вследствие гнойного расплавления тканей и образования полости. Возбудителем являются стафилококки. Подкожный абсцесс может развиться вследствие введения 25% раствора сульфата магния, 50% анальгина. Полость абсцесса может быть простой и сложной формы. Имеют различный исход — прорыв наружу, прорыв в закрытые полости, хронизация процесса. При поверхностно расположенных абсцессах отмечаются местные признаки воспаления, флюктуация. Характер гноя определяется видом возбудителя. Признаки общей интоксикации. Необходимо дифференцировать от кисты, гематомы, распадающейся опухоли. Большое значение имеет диагностическая пункция. Лечение заключается во вскрытии, опорожнении и дренировании полости. Не подлежат вскрытию холодные абсцессы туберкулезной этиологии.
Флегмона — острое гнойное воспаление жировой клетчатки, не склонное к ограничению. Различают подкожную, межмышечную, забрюшинную, параартикулярную флегмоны, медиастинит, парапроктит, паранефрит. Возбудителем являются различные гноеродные микробы. Развитие начинается с серозной инфильтрации жировой клетчатки. Экссудат приобретает гнойный характер, образуются участки некрозов. Признаки местного воспаления и общей интоксикации. Определяется регионарный лимфаденит и лимфангит. Пальпаторно определяется плотный болезненный инфильтрат. В начальной стадии допустимо консервативное лечение — постельный режим, антибиотикотерапия, УВЧ-терапия, электрофорез с химотрипсином, футлярные прокаиновые блокады с антибиотиками по Вишневскому. При отсутствии эффекта в течение 12-24 часов показана операция. Производят вскрытие флегмоны, удаление гноя и некротизированных тканей, вскрытие гнойных затеков и карманов. Промывание раны антисептиками и дренаж.
Панариций. Этиология. Патогенез. Классификация. Клиника. Лечение. Профилактика. Экспертиза временной нетрудоспособности.
Панариций — воспаление тканей пальца.
ñ поверхностная форма — кожный, подкожный, околоногтевой, подногтевой.
ñ Глубокая форма — сухожильный, костный, суставной, пандактилит.
Возбудитель чаще стафилококк. В месте внедрения инфекции развивается отек, воспалительная инфильтрация тканей. Гной прорывается наружу или распространяется вглубь на подлежащее сухожилие, сустав, кость.
Выделяют начальную — серозно-инфильтративную, и гнойную — гнойно-некротическую стадии. Местные признаки воспаления. При воспалении подкожной клетчатки ладонной поверхности кисти лишь пальпаторно определяются болезненность и сглаженность тканей ладони. Другие признаки воспаления наиболее выражены на тыльной поверхности кисти.
1. Кожный панариций. Экссудат располагается под эпидермисом, отслаивает его в виде пузыря, содержимое которого имеет серозный, гнойный или геморрагический характер.
2. Подкожный панариций. Характерна болезненность в месте воспаления. Боль постепенно нарастает, становится пульсирующей. При осмотре ткани напряжены, нерезкая гиперемия.
3. Паронихия. Воспаление околоногтевого валика. Нависание пораженного валика над ногтевой пластиной. Ткани отечны, болезненны.
4. Подногтевой. Скопление экссудата под ногтевой пластиной. Пальпаторно отмечается зыбление ногтевой пластины, видно скопление гноя. Пульсирующая распирающая боль.
5. Суставной. Интенсивная боль, сустав принимает веретенообразную форму. Палец не сгибается из-за резкой боли.
6. Костный. Развивается вторично. Боль тупая, постоянная, из раны поступает гнойное отделяемое. Фаланга булавовидно утолщается.
7. Сухожильный. Пульсирующая боль по всему пальцу, равномерный отек тканей. Палец не сгибается, утолщен.
Лечение. В серозно-инфильтративной фазе применяют спиртовые ванночки, электрофорез трипсина, антибиотикотерапию, УВЧ-терапию. Операция производится в случае нарушения сна из-за боли и болезненности при пальпации пораженного участка. При подкожном панариции, подногтевом и паронихии операция может быть выполнена под анестезией по Оберсту-Лукашевичу. При тяжелых формах операции выполняют под местной внутривенной анестезией.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
источник
Абсцесс в области лица возникает вследствие повреждения или воспаления кожи лица, слизистой оболочки полости рта, губ, носа, век. Реже абсцессы у детей возникают за счет распространения инфекции из одонтогенного очага. Сформировавшийся абсцесс представляет выбухающий, куполообразный, ярко гиперемированный участок. Кожа над ним истончена.
Пальпация резко болезненна, легко выявляется флюктуация. Общее состояние нарушается незначительно. Более тяжело протекают абсцессы, расположенные в глубине тканей — в подвисочном пространстве, а также окологлоточные, паратонзилярные и т. д. Эти абсцессы протекают с выраженными общими явлениями интоксикации, нарушения функций (глотания, дыхания, открывания полости рта и т.д.). Они представляют значительную угрозу здоровью и даже жизни ребенка. В этих случаях отмечают бледность и сухость кожных покровов, повышение температуры тела до 38 °С и выше. Дети предъявляют жалобы на слабость, недомогание. Первыми симптомами заболевания бывают боли в очаге воспаления, затем появляется отек и повышается температура.
В очаге воспаления формируется инфильтрат, в области которого кожа или слизистая оболочка гиперемированы, напряжены. В центре инфильтрата определяется флюктуация. Границы измененных тканей четко очерчены. Нередко кожа или слизистая оболочка в области абсцесса выбухает над поверхностью.
Для правильного прогноза и своевременной последующей терапии необходимо дифференцировать абсцесс от фурункула, абсцедирующего лимфаденита и нагноившейся атеромы или врожденной кисты.
Лечение больных с абсцессами хирургическое. Поверхностные абсцессы на лице у детей старших возрастных групп могут быть вскрыты под местным обезболиванием. Нужно помнить, что инфильтрация воспаленных тканей анестетиком вызывает резкую болезненность. Абсцессы, расположенные в глубине тканей и абсцессы у детей младших возрастных групп следует вскрывать под общим обезболиванием. Необходимо внимательно оценить топографию абсцесса по отношению к окружающим тканям, так как выраженные реактивные отеки и обилие жировой ткани «маскируют» истинное расположение абсцесса. Для правильного выбора места разреза необходимо учитывать этот фактор. При наличии абсцесса глубина разреза не должна превышать толщину кожи. Последующего вскрытия абсцесса достигают путем продвигания к полости абсцесса сомкнутого зажима типа «Москит». После появления первой порции гноя бранши зажима раздвигают, и полость при этом опорожняется. В последнюю вводят дренаж.
Местное лечение заключается в наложении асептических повязок с растворами или мазями, обладающими осмотическим действием. Назначают физиотерапевтические процедуры. При глубоких абсцессах и тенденции к распространению отека проводят курс общей терапии, интенсивность которого определяется возрастом ребенка и характером процесса.
Флегмона (phlegmona) — это разлитое гнойное воспаление мягких тканей. Флегмона у детей может развиваться только там, где есть много подкожной жировой клетчатки, или в случаях позднего обращения за помощью и неправильного лечения. Обычно флегмонами считают поверхностные абсцессы, чаще встречающиеся у детей, при которых быстро возникает значительный коллатеральный отек мягких тканей.
Этиология. Возбудителем абсцессов и флегмон является смешанная микрофлора с преобладанием стрептококков и стафилококков в комплексе с кишечной и другими видами палочек. В последние годы доказана значительная роль анаэробов, бактероидов и клостридий в развитии абсцессов и флегмон, а также ассоциации аэробной и анаэробной инфекции. В некоторых случаях гной, полученный при вскрытии абсцессов и флегмон, не дает роста микроорганизмов на обычных питательных средах, что свидетельствует о возбудителях, не характерных для данных заболеваний, которых нельзя обнаружить обычными исследовательскими приемами. Этим в определенной мере можно объяснить значительное количество абсцессов и флегмон с атипичным течением.
У детей в 80-90 % случаев абсцессы и флегмоны имеют одонтогенное происхождение и возникают в результате распространения инфекции из апикальных очагов при обострении хронических периодонтитов временных и постоянных зубов, нагноении радикулярных кист; они сопровождают острый и хронический остеомиелит, развиваются как осложнения острого периостита челюстей.
Закономерности клинического течения абсцессов и флегмон у детей связаны с анатомо-физиологическими особенностями тканей лица:
1) околочелюстные мягкие ткани у детей характеризуются меньшей плотностью фасций и апоневрозов, ограничивающих то или иное анатомическое пространство;
2) более рыхлой подкожной жировой и межмышечной клетчаткой;
3) неполноценностью тканевого барьера, способствующей распространению инфекнионно-воспалительного процесса на новые тканевые структуры;
4) функциональной незрелостью лимфатической системы, что приводит к частому поражению лимфатических узлов;
5) кровоснабжение лица по сравнению с другими участками организма лучше, что имеет свои положительные (быстрее выводятся токсины из очага воспаления, поступают гормоны, факторы защиты, кислород, что способствует уменьшению воспаления) и отрицательные (быстрое распространение инфекции) стороны. Сосуды у детей также более проницаемы, чувствительны к инфекции, поэтому такие симптомы воспаления, как отек, инфильтрация тканей, имеют выраженные клинические проявления;
6) значительные болевые реакции;
7) быстрое формирование гнойного очага (на протяжении 2-3 сут);
8) поверхностно расположенные абсцессы и флегмоны сопровождаются выраженной деформацией лица — инфильтрацией и резким отеком подкожной жировой клетчатки, а глубокие — нарушением функции жевания, глотания и речи.
Одонтогенные процессы чаще развиваются у детей в период сменного прикуса, а неодонтогенные — до 5 лет, с преобладающим поражением лимфатической системы (лимфаденит, периаденит, аденофлегмона). Общие реакции часто опережают развитие признаков местного воспалительного процесса и наблюдаются даже при таких отдельных формах одонтогенной инфекции, как острый или хронический обострившийся периодонтит, что иногда является причиной диагностических ошибок.
При неодонтогенном процессе зубы интактные, при стоматогенном наблюдаются изменения на слизистой оболочке: гиперемия отдельных участков, афты, эрозии и т.п. Если же причиной воспалительного процесса является зуб (то есть процесс одонтогенный), можно наблюдать частично или полностью разрушенную и измененную в цвете его коронковую часть; перкуссия зуба болезненна, он может быть подвижным, слизистая оболочка вокруг него гиперемирована и отечна; возможно одно- или двустороннее утолщение альвеолярного отростка.
При характеристике общего состояния ребенка возникает потребность в опреде лении его тяжести. Клинические термины «удовлетворительное», «средней тяжести» и «тяжелое» не совсем определенные и рассматривать их следует в сравнении, так как тяжесть общего состояния ребенка определяется признаками интоксикации.
У детей раннего возраста уровень иммунологической реактивности организма низкий, что связано с функциональной незрелостью пулов иммунокомпетентных клеток всех уровней, неполноценностью местных и центральных механизмов регуляции их функций. В связи с этим иммунологическая защита при воспалении v детей до 3-7 лет выражена слабее, чем у взрослых. По мере созревания иммунной системы все ярче проявляется способность ребенка к гиперергическим реакциям. Для ЦНС детей характерно несоответствие между интенсивностью процессов возбуждения и торможения. Обмен вообще и деятельность отдельных органов и систем у детей происходят на высшем энергетическом уровне при сниженных резервных возможностях. У них выражены изменения в крови (сдвиг формулы белой крови в сторону юных форм лейкоцитов, общее увеличение количества лейкоцитов, повышение СОЭ, уменьшение количества эритроцитов и снижение содержания гемоглобина) и чаще наблюдаются патологические изменения в моче (протеинурия и гематурия).
Для поверхностно расположенных абсцессов и флегмон характерными являются такие местные клинические признаки: деформация мягких тканей, обусловленная отеком и инфильтрацией их, гиперемия кожи над очагом воспаления, плотный, болезненный при пальпации инфильтрат. Так, флегмона подчелюстной области поверхностная и для нее характерна выраженная деформация тканей, измененная в цвете (гиперемирован-ная) кожа, пальпация участка болезненная. При глубокой локализации процесса, например, в крылочелюстном пространстве, определяется резкое нарушение функции (тризм П-Ш ст., болезненность и невозможность открывания рта), деформация тканей незначительна, кожа не гиперемирована.
Очень важна дифференциальная диагностика абсцессов и флегмон, разных по происхождению. Для клинициста необходимо выяснить характер его:
а) неодонтогенный — возникает обычно вследствие воспалительного процесса в лимфатических узлах, нагноения посттравматической гематомы или распространения воспалительного процесса из других участков;
б) одонтогенный — связанный с заболеванием зубов.
Также важно различать абсцессы и флегмоны, которые возникли под действием неспецифической (банальной) микрофлоры, и те, которые образовались вследствие специфических процессов (так называемые холодные абсцессы). Нередко врачу приходится проводить дифференциальную диагностику поверхностных флегмон с рожистым воспалением.
Дифференцируют флегмоны с опухолевыми процессами и заболеваниями крови у детей, клиника которых напоминает острые и хронические воспалительные процессы челюстно-лицевой области. Часто болезни крови — лейкоз, неходжкинская лимфома — имеют выраженные признаки интоксикации и местного воспаления. В связи с этим при атипичных клинических проявлениях, а также подозрении на опухоль следует провести дополнительные исследования, а именно:
1) развернутый анализ крови с информацией о юных и молодых формах лейкоцитов;
2) КТ(компьютерная томография);
3) МРТ (магнитно-ядерный резонанс);
Дата добавления: 2018-04-04 ; просмотров: 548 ; ЗАКАЗАТЬ РАБОТУ
источник
Эффективность оперативного вмешательства у больных с абсцессами, флегмонами головы и шеи во многом зависит от точности топической диагностики гнойно-воспалительного очага. В процессе топической диагностики можно выделить два этапа. Первый этап — определение отдела, зоны головы (шеи), в которых локализуется инфекционно-воспалительный процесс. При этом принципиально важным является уточнение вопроса о том, имеется ли у больного развитие инфекционно-воспалительного процесса в поверхностных областях или гнойновоспалительный очаг располагается в глубокой области бокового отдела лица (рис. 3), в области дна полости рта.
Для абсцессов и флегмон, локализующихся в поверхностных областях, характерна выраженность классических местных признаков воспалительного процесса в виде припухлости тканей соответствующей области (tumor), покраснения кожи и слизистой оболочки над очагом воспаления за счет гиперемии (rabor), местное повышение температуры тканей (calor). В то же время другие признаки воспаления в виде Соли (dolor), нарушения функции (functio laesa) выражены в меньшей мере (рис. 5). При локализации абсцессов, флегмон в глубокой области бокового отдела лицевой части головы, в области дна полости рта соотношение выраженности перечисленных выше симптомов меняется — на первое место выдвигаются жалобы на боль, соответствующую по локализации месту расположения гнойно-воспалительного очага, и нарушение функции глотания, жевания, речеобразования, дыхания из-за боли, воспалительной контрактуры жевательных мышц, сужения просвета ротоглотки (рис. 5). Остальные симптомы воспаления (припухлость, покраснение покровов, повышение температуры тканей над очагом воспаления) выявляются, в основном, при осмотре и обследовании полости рта. Аналогичная взаимосвязь между характером клинической картины и глубиной локализации гнойно-воспалительного процесса наблюдается у больных с абсцессами и флегмонами шеи.
Рис. 5. Наиболее характерные симптомы при абсцессе, флегмоне головы и шеи различной локализации. Ограничение открывания рта: 1 — regio temporalis (подмышечное пространство), 2 — fossa infratemporalis, 3 — regio masseterica (подмышечное пространство), 4 — spatium interpterygoideum et pterygomandibulare. Нарушение глотания из-за боли: 5 — spatium parapharyngeum, 6 — palatum molle, 7 — regio sublingualis, 8 — regio submandibularis, 9 — corpus et radix linguae. Припухлость, гиперемия кожи: 10 — regio frontalis, II — regio temporalis (подкожная клетчатка), 12 — regio palpebralis, 13 — regio zygomatica, 14 — regio infraorbitalis, 15 — labium oris superior, 16 — regio buccalis, 17 — labium oris inferior, 18 — regio mentalis
После определения отдела, зоны, пораженной инфекционно-воспалительным процессом, переходят ко второму этапу топической диагностики — уточнению, в какой анатомической области (областях), клетчаточном пространстве локализуется гнойно-воспалительный очаг. Основана эта диагностика на выявлении места расположения воспалительного инфильтрата, зоны гиперемии кожного покрова или слизистой оболочки, а также на оценке локализации и выраженности болевого синдрома (боль в покое, при пальпации, зона иррадиации боли) и характера нарушения функции: глотания, жевания, дыхания, двигательной функции нижней челюсти. В табл. 1 указаны сочетания симптомов, характерные для абсцесса, флегмоны той или иной анатомической области, клетчаточного пространства глубокого отдела лицевой части головы и дна полости рта.
При флегмоне часто наблюдается поражение двух, трех и более анатомических областей, клетчаточных пространств, что делает клиническую картину заболевания более многообразной, а топическую диагностику — более сложной.
К вспомогательным методам топической диагностики абсцессов, флегмон головы и шеи относятся: термография, рентгенография, сонография, пункция очага воспаления. Последний метод исследования (пункция) доступен каждому врачу-хирургу, технически не сложен для выполнения и достаточно информативен. Он позволяет уточнить не только локализацию, но и характер воспалительного процесса (серозное, гнойное воспаление), что имеет исключительно важное значение при решении вопроса о необходимости проведения оперативного вмешательства, реализующего принцип «Ubi pus, ibi evacuo».
Таблица 1
Характерные местные проявления абсцессов, флегмон головы отдельных локализаций
М.М. Соловьев, О.П. Большаков
Абсцессы, флегмоны головы и шеи
источник
Флегмона – это острое неограниченное распространенное воспаление подкожной, межмышечной и/или межфасциальной клетчатки.
Соотношение абсцессов и флегмон приблизительно 4:1.
Флегмоны характеризуются склонностью к быстрому распространению, высокой вероятностью возникновения сепсиса; изначально процесс имеет диффузный характер.
В последние годы увеличилась частота флегмон, спровоцированных неклостридиальной анаэробной инфекцией с высоким процентом смертельных исходов.
Причинами развития флегмоны могут стать:
- ранение мягких тканей,
- острые гнойные заболевания (фурункул, карбункул, остеомиелит и пр.),
- нарушение правил асептики при выполнении лечебно-диагностических вмешательств (инъекции, пункции и др.).
Возбудителем флегмоны может быть аэробная (стафилококки, стрептококки и др.), неклостридиальная анаэробная и полимикробная флора.
Наиболее часто воспалительный процесс возникает в месте проникновения инфекционного агента в клетчаточное пространство. Воспалительный экссудат распространяется по клетчатке из одного клетчаточного пространства в другое через отверстия, в которые проходят сосудисто-нервные пучки.
Первоначальный серозный характер воспалительного экссудата может относительно быстро трансформироваться в гнойный или гнилостный. В отдельных случаях процесс может приобрести некротический характер. Некротизирование и расплавление клетчатки становятся причиной абсцедирования флегмоны.
Распространение воспалительного процесса может происходить не только поверхностно, но и проникать в глубокие тканевые структуры через физиологические фасциальные отверстия.
Больного тревожит боль постоянного характера, припухлость в области поражения, которая быстро распространяется (при поверхностной флегмоне). Отмечается выраженная общая слабость, лихорадочное состояние, значительное нарастание температуры тела.
В преобладающем большинстве случаев в анамнестических сведениях можно выявить причину заболевания (ранение, инъекции, острые гнойные заболевания), а также быстрое прогрессирование воспалительного процесса и ухудшение общего состояния.
При осмотре определяется разлитая припухлость в области поражения, покраснение кожных покровов без четких границ, нарушение функции пораженного отдела тела.
При пальпации определяется распространенный болезненный инфильтрат без четких границ, значительное повышение локальной температуры кожи. В первые дни развития заболевания симптом флюктуации не определяется.
Относительно быстро нарастает общеинтоксикационная симптоматика: высокая температура тела (38–39º C и выше), озноб, учащенное сердцебиение и дыхание, – возникает регионарный лимфаденит.
При возникновении флегмоны в области шеи при слабовыраженных общеклинических проявлениях гнойного процесса может сформироваться инфильтрат деревянистой плотности с синюшным оттенком кожи над ним – деревянистая флегмона (флегмона Реклю). Болезненность при подобном инфильтрате незначительная, инфильтрат плотно спаян с окружающими тканями (кожей, фасцией, апоневрозом), подвижность его ограничена и отличается медленным увеличением. Заболевание характеризуется медленным течением с субфебрильной температурой тела, незначительной общеинтоксикационной симптоматикой. В редких случаях инфильтрат может нагнаиваться.
В зависимости от площади распространения флегмоны подразделяются на распространенные и ограниченные; по глубине поражения подразделяются на поверхностные (эпифасциальные), глубокие (субфасциальные), межмышечные, с распространением на клетчаточные пространства.
Диагноз флегмоны выставляется на основании жалоб больного, анамнеза и объективных проявлениях заболевания, подтвержденных физикальными методами исследования. В сомнительных случаях проводится пункция очага поражения. Получение при пункции гнойного содержимого подтверждает диагноз флегмоны.
Флегмону необходимо дифференцировать от острого гематогенного остеомиелита, глубокого тромбофлебита, нагнаивающейся гематомы, туберкулеза, от распадающейся опухоли.
Определенные затруднения возникают при диагностике подслизистых флегмон полых органов. Для постановки диагноза учитываются результаты клинических, рентгенологических и других инструментальных методов обследования (гастродуоденоскопия, лапароскопия).
Деревянистую флегмону необходимо дифференцировать от туляремии, ангины Людвига, актиномикоза, скиррозной формы рака.
Общее лечение флегмоны предусматривает применение антибактериальной, дезинтоксикационной, инфузионно-трансфузионной терапии, экстракорпоральную детоксикацию (по показаниям), иммунокоррекцию.
- на начальной стадии (серозная, инфильтративная) проводится консервативное лечение (иммобилизация, сухое тепло, УФ-облучение, УВЧ-терапия);
- на стадии прогрессирования заболевания показано хирургическое лечение.
Основные профилактические мероприятия должны быть направлены на предупреждение открытых травм, своевременную диагностику и лечение гнойных заболеваний.
Прогноз при флегмоне всегда серьезный, особенно при возникновении флегмон на голове и шее, при флегмонах полых органов и прогрессирующих флегмонах.
Прогноз при ограниченных подкожных флегмонах благоприятный.
источник
Флегмоны необходимо дифференцировать по происхождению, а так же от имеющих сходство с ними заболеваний, таких как абсцесс, гнойный лимфоденит, аденофлегмона, остеофлегмона.
При абсцессе и флегмоне наблюдаются качественно одинаковые клинические симптомы: заболевание чаще всего начинается остро и связано с наличием «причинного» зуба, наблюдается отечность мягких тканей с выраженной гиперемией кожных покровов и инфильтратом. Регионарные лимфатические узлы увеличиваются и становятся болезненными. Определяется ограничение открывания полости рта, нарушения и резкая болезненность акта глотания и жевания. Нарушение слюноотделения, слюна густая, тягучая, трудно сплёвывается. Появляются неспецифические симптомы, обусловленные реакцией организма на воспалительный процесс: недомогание, повышение температуры тела. При исследовании крови отмечается лейкоцитоз со сдвигом лейкоцитарной формулы влево, ускорение СОЭ. В сыворотке крови определяется С — реактивный белок.
Однако для абсцесса характерны ограниченная припухлость, инфильтрат небольших размеров, четкие границы гиперемии кожи, отсутствие тенденции к распространению нагноительного процесса.
У курируемой больной припухлость имеет разлитой характер, гиперемия над припухлостью без четких границ, кожа натянута, блестящая, в складку не берется. Инфильтрат более обширных размеров, имеет тенденцию к распространению на соседние области. Общие неспецифические симптомы при флегмонах в значительно большей степени выражены, чем при абсцессах.
В зависимости от локализации входных ворот инфекционные процессы в челюстно-лицевой области делят:
Возбудителями одонтогенных воспалительных заболеваний является постоянная микрофлора полости рта: стафилококки, стрептококки, энтерококки, диплококки, Гр+ и Гр — палочки, протей.
Чаще всего это ассоциации микроорганизмов: стафилококки со стрептококками, стафилококки с диплококками, Гр — палочки. Часто анаэробы утяжеляют течение заболевания.
Развитие обострения хронической очаговой инфекции может быть связанна с изменением функционального состояния иммунологической системы под влиянием переохлаждения, перегревания, физического и эмоционального перенапряжения, чрезмерного УФ излучения. Утяжеляют течение грипп, ангина, инфекционный гепатит, иммунодефицитные состояния различного генеза и другие заболевания.
Одонтогенные инфекционно воспалительные заболевания возникают в результате распространении инфекции из апикальных очагов инфекции:
— обострение хронического периодонтита или острый периодонтит
— при затруднённом прорезывании нижнего зуба мудрости
— нагноение радикулярной или фолликулярной кисты челюсти
— инфицирование лунки удалённого зуба
Флегмоны могут развиваться как осложнение острого периостита челюсти, а так же сопутствовать хроническому одонтогенному остеомиелиту. Неодонтогенные источники инфекции:
— язвенно-некротический гингивит, стоматит, глоссит
— травматическое воспаление оболочки рта и языка
— обострение хронического или острое воспаление окологлоточных миндалин
— наличие воспалительного процесса в полости носа, носоглотки
— инфекционно-воспалительные процессы в верхне-челюстных пазухах
— нагноение костной раны при переломе челюсти
— инфекционные процессы на голове — фурункул, карбункул, нагноение атеромы и другие
— нарушение правил асептики при инъекциях.
Развитие и течение обусловлено:
— концентрацией и вирулентностью микроорганизмов
— общими и местными специфичекими и неспецифическими факторами защиты
— состояние органов и систем органов организма
— анатомо-топографические особенности тканей
У курируемой больной флегмона поднижнечелюстной области одонтогенной природы, этиологией которой является нагноение радикулярной кисты челюсти.
источник
Ланец И.В., врач-ординатор отделения челюстно-лицевой хирургии (гнойное) «УЗ 11-ая городская клиническая больница».
Удельный вес больных с гнойно-воспалительными процессами лица и шеи достигает 30-40% среди всех стоматологических пациентов, требующих стационарного специализированного лечения. Среди них одонтогенные абсцессы и флегмоны челюстно-лицевой области и шеивстречаются у 28-30% больных (в их структуре 70-79% приходится на долю абсцессов; 21-30% — на долю флегмон (в том числе 1-2% медиастинитов)).
Абсцесс – ограниченный в виде полости гнойный очаг, возникающий в результате гнойного расплавления тканей клетчаточного пространства, в том числе: подслизистой, подкожной, межмышечной, межфасциальной клетчатки, лимфоузлов, мышечной ткани. Формирование абсцессов в челюстно-лицевой области и шее преимущественно происходит в окружающих челюсти мягких тканях. Отграниченость абсцесса связана с образованием вокругнего стенки из слоягрануляционной ткани, формирующейся в ответ на воспаление.
Флегмона – разлитое гнойное воспаление клетчаточного пространства (или нескольких клетчаточных пространств), с возможным вовлечением в процесс клетчатки, расположенной под кожей, слизистой оболочкой, между мышцами и фасциями.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Ряд факторов имеет существенное значение для развития и характера течения гнойно- воспалительных процессов челюстно- лицевой области и шеи, которые также нужно учитывать в диагностике абсцессов и флегмон лица и шеи и для профилактики возможных более тяжелых осложнений:
— у 80 – 95 % всех больных с абсцессами и флегмонами челюстно-лицевой области источники инфекции имеют одонтогенную природу (т.е. входными воротами для инфекции в ткани служат зубы с очагами острой или хронической инфекции вокруг их корней в виде различных форм периодонтитов и их осложнений в виде периоститов и остеомиелитов челюстей);
— в силу таких особенностей причинной микрофлоры одонтогенные гнойно- воспалительные процессы могут протекать быстро с развитием тяжелых осложнений уже на 3- 5 сутки;
— топографо- анатомические особенности строения челюстно- лицевой области и шеи, наличие множества клетчаточных пространств, сообщающихся между собой фасциальными отрогами и сосудисто- нервными пучками, создают возможность для быстрого распространения гнойно- воспалительного процесса контактным путем; а наличие хорошо развитой сети лимфатических и кровеносных сосудов может привести к распространению инфекции по ним (вплоть до сепсиса);
— близкое расположение жизненно важных органов и систем организма (головной мозг, органы дыхания, зрения, слуха, речи, обоняния) может привести к их вовлечению в гнойно- воспалительный процесс, что усугубляет тяжесть болезни и реально может угрожать жизни пациентов;
— интенсивное кровоснабжение тканей челюстно- лицевой области и шеи при адекватно проводимом комплексном лечении позволяет создавать оптимальные условия для заживления раны после купирования острых явлений гнойно- воспалительного процесса и ускорить процесс реабилитации пациентов.
Для возникновения и дальнейшего развития одонтогенных абсцессов и флегмон челюстно- лицевой области и шеи необходимо сочетание местного и общего факторов.
Основным местным фактором является аэробная и анаэробная одонтогенная инфекция (см. табл.1, 2). Значительную роль при этом играют патогенные свойства самого микробного возбудителя, и чаще всего им являются гноеродные стрептококки или стафилококки.Одонтогенная инфекция, являясь по своей сущности представителем микрофлоры полости рта, в значительной степени адаптирована против защитных сил организма, что вызывает дополнительные сложности при лечении одонтогенных гнойно-воспалительных процессов.
Таблица 1. Частота встречаемости грам-положительных микроорганизмов, выделенных у больных с одонтогенными гнойно-воспалительными заболеваниями челюстно-лицевой области и шеи из очага воспаления.
(по данным Бондаровец А..А., Тесевич Л.И., 2008 г.)
| Возбудитель | Частота встречаемости микроорганизма |
| Staphylococcus aureus | 5% |
| Staphylococcus epidermidis | 24% |
| Streptococcus spp. | 21% |
| Staph. aur. + Staph. epid. | 1% |
| Staph. epid. + Str.spp. | 4% |
| Нормальная микрофлора полости рта | 8% |
| Гр(+) палочки | 2% |
| Staph. aur. + E. coli; Staph. aur. + бациллы; Staph. epid. + бациллы; Staph. epid. + Гр(+) палочки; Str.spp. + нейссерии ; Зеленящий стрептококк; Str. pneum.; Str. hemol. | 7% |
Таблица 2.Частота встречаемости грам-отрицательных микроорганизмов, выделенных у больных с одонтогенными гнойно-воспалительными заболеваниями челюстно-лицевой области и шеи из очага воспаления.
(по данным Бондаровец А..А., Тесевич Л.И., 2008 г.)
| Возбудитель | Частота встречаемости микроорганизма |
| Enterobacter aerogenes | 25% |
| Enterobactercloacae | 25% |
| Klebsiella pneumoniae | 50% |
В ткани вокруг корня зуба инфекция может попадать несколькими путями (рис.1).






Общими факторами являются: снижение иммунологических защитных реакций организма (клеточного и гуморального иммунитетов), расстройство регуляции центральной нервной системы, наличие сопутствующих заболеваний организма (сердечно-сосудистой системы, органов дыхания, эндокринных органов, печени и др.).
Все выше перечисленное определяет характер воспалительной реакции: нормальный, повышенный, пониженный.
При бурном развитии воспалительного процесса с распространением на окружающие ткани и сосудистый бассейн с образованием тромбозов, разлитых отеков, с вовлечением в процесс лимфатических сосудов, узлов и развитием не только обширной местной, но и тяжелой общей реакции организма – речь идет о повышенной реакции, когда, несмотря на своевременное и рационально проводимое лечение, может иметь место летальный исход.
У другой группы пациентов процесс развивается медленнее. При этом воспалительный инфильтрат вовлекает меньший объем тканей. Общая реакция организма выражается в незначительном повышении температуры, изменения состава периферической крови имеют адекватный характер. Такая нормальная реакция на гнойную одонтогенную инфекцию и местный гнойный процесс легче ликвидируется своевременно начатым и адекватно проводимым лечением.
У некоторых пациентов местное гнойное заболевание протекает при слабо выраженных местной и общей реакциях. Воспаление у таких больных ограничивается только локализованным абсцессом, отек окружающих тканей незначительный, лимфангоита, лимфаденита, тромбоза не наблюдается, температура повышается незначительно. Такие процессы со слабо выраженной местной и общей реакциями протекают по пониженному типу.
Гнойный флегманозный процесс может располагаться поверхностно в тканях и, распространяясь по подкожной клетчатке, может вызвать разлитую эпифасциальную флегмону с отслоением и деструкцией значительных участков кожных покровов лица или шеи. Вовлечение в гнойный процесс глубжележащих тканей на значительном протяжении приводит к формированию распространенной межмышечной флегмоны челюстно-лицевой области.
Результатом местной реакции макроорганизма на проникшие в него микроорганизмы является развитие защитных барьеров. Вначале формируется лейкоцитарный вал, отграничивающий очаг инфекции от окружающих тканей организма; такими же барьерами являются и лимфатические сосуды и лимфатические узлы. В процессе развития тканевой реакции вокруг гнойного очага и размножения клеток соединительной ткани образуется грануляционный вал, который надежно отграничивает гнойный очаг. При длительном существовании ограниченного гнойного процесса из окружающего его грануляционного вала образуется плотная соединительнотканная пиогенная оболочка, которая является барьером, ограничивающим дальнейшее распространение инфекции.
При наличии высокопатогенной инфекции и слабой реакции макроорганизма, защитные барьеры вступают в реакцию медленно, что может приводить к попаданию инфекции в кровеносное русло и развитию генерализации инфекции (сепсису).
Одновременно с местной реакцией на внедрившиеся микробы отмечается общая реакция организма, степень которой определяется рядом условий. Степень выраженности такой реакции зависит от количества бактериальных токсинов и продуктов распада тканей, проникших в организм из очага поражения, сопротивляемости организма. Развивающаяся интоксикация приводит к нарушению функции кроветворения в костном мозге, в результате чего наступают быстрая анемизация и значительное изменение состава белой крови. Основным отличием общей реакции организма на гнойный процесс от сепсиса является то, что все симптомы ее резко ослабевают или исчезают при проведении хирургической обработки гнойного очага и создании адекватного оттока для раневого отделяемого. При сепсисе симптомы воспалительной реакции после этого почти не изменяются. Определение степени общей реакции организма на местную гнойную одонтогенную инфекцию имеет существенное значение для правильной оценки состояния больного, возможного прогнозирования развития осложнений, составления плана комплексного лечения.
ДИАГНОСТИКА ОДОНТОГЕННЫХ АБСЦЕССОВ И ФЛЕГМОН ЛИЦА И ШЕИ.
Для диагностики гнойно-воспалительных процессов челюстно-лицевой локализации врач хирург-стоматолог или челюстно-лицевой хирург должен:
1. Провести обследование пациента:
А. Уточнить жалобы: общая слабость, вялость, сонливость, головная боль, нарушение сна, плохой аппетит, наличие функциональных нарушений со стороны органов и систем челюстно-лицевой области и их связь с динамикой воспалительного процесса челюстно-лицевой локализации. Уточнить наличие жалоб, связанных с органами дыхания, головного мозга, сердца, слуха, зрения, печени, почек, поджелудочной железы, селезенки и их связь с воспалительным процессом.
Б. Собрать анамнез воспалительного заболевания: появление первых признаков, развитие настоящего заболевания с акцентом на выявление осложнений, затяжного течения и характера температурной реакции организма, проводимое лечение и его эффект, возможный прием иммуномодуляторов и их эффективность.
В. Собрать анамнез жизни с уточнением перенесенных и сопутствующих хронических заболеваний легких, верхних дыхательных путей, печени, почек, рецидивирующих форм гнойно-воспалительных, вирусных заболеваний и микозов (особенно в полости рта), длительного субфибрилитета неясной этиологии, лимфоаденопатий, проведения курсов R-терапии и химиотерапии, наличия опухолевых процессов, перенесенных ранее оперативных вмешательств и характер послеоперационного заживления ран, наличия ранее перенесенных воспалительных заболевания челюстно-лицевой области и их осложнений, аллергологический статус, применение иммунодепрессантов и глюкокортикоидов в лечебных целях.
Г. Выяснить характер работы и профессиональные вредности, связанные с действием химикатов и канцерогенов, облучением, тяжелые травмы и ожоги.
Д. Выявить общие и местные проявления воспаления, провести обследование органов и систем организма пациента. При необходимости привлекать для консультации врачей других специальностей при наличии у больного сопутствующих заболеваний других органов и систем: невропатолога, окулиста, оториноларинголога, терапевта, кардиолога, эндокринолога, гематолога и др.
Выявлять несоответствия характера, локализации, тяжести воспалительного процесса с характером клинико-лабораторных проявлений в организме пациента. На основании полученных данных провести дифференциальную диагностику гнойно-воспалительных заболеваний смежных областей.
Дополнительные методы обследования: общие анализы крови, мочи, рентгенография (производство обзорных рентгенограмм нижней или верхней челюсти и придаточных пазух носа, дентальных рентгенограмм, по показаниям рентгенокомпъютерная томография), УЗИ –диагностика; исследование гнойного экссудата на микрофлору и ее чувствительность к антибиотикам. По показаниям проводятся: биохимические анализы крови, определение кислотно-щелочного состава крови, лабораторно-иммунологическую оценку иммунного статуса пациентов.
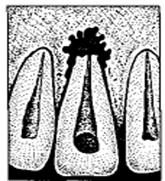
Рентгенографическое исследование помогает уточнить одонтогенную причину развития гнойного процесса (выявляет зубы с очагами периодонтитов) (см. рис. 2).
Рис. 2. Хронические формы периодонтитов зубов: фиброзная, гранулирующая и гранулематозная соответственно.
Все одонтогенные абсцессы и флегмоны лица и шеи по локализации подразделяют на: расположенные в околочелюстных тканях верхней челюсти или нижней челюсти; языка; шеи (см. рис. 3, табл.3 и 4).






Таблица 3. Клинико-анатомическая характеристика абсцессов и флегмон околочелюстных тканей области верхней челюсти
| Локализация | Основные источники и пути распространения инфекции | Жалобы больного | Местные признаки проявления заболевания | Пути дальнейшего распространения инфекции |
| Абсцесс и флегмона подглазничной области | очаги одонтогенной инфекции в области 15, 14, 13, 12, 22, 23, 24, 25 зубов, инфекционно-воспали-тельные поражения, инфицированные раны кожи подглазничной области, по протяжению (из щечной области, бокового отдела носа). | сильная, пульсирующая боль в подглазничной области, иррадиирующая в глаз, зубы верхней челюсти. | резко выраженная асимметрия лица за счет инфильтрации тканей подглазничной области, отека век. Носогубная складка сглажена. Кожа над инфильтратом гиперемирована, напряжена. Пальпация болезненна, может определяться флюктуация. Переходная складка свода преддверия рта сглажена, слизистая оболочка гиперемирована | щечная, скуловая области, подвисочная ямка, глазница. В случае распространения в полость черепа–тромбоз пещеристого синуса, менингит, энцефалит |
| Абсцесс и флегмона скуловой области | очаги одонтогенной инфекции в области 16, 15, 14, 24, 25, 26 зубов, инфекционно-воспалительные поражения кожи, инфицированные раны скуловой области. Вторичные поражения в результате распространения инфекционно- воспалительного процесса из соседних областей: подглазничной, щечной, околоушной, околоушно-жеватель-ной. | боли в скуловой области | асимметрия лица за счет инфильтрации тканей скуловой области. Кожа над инфильтратом напряжена, гиперемирована, пальпация болезненна, может определяться флюктуация, а при распространении процесса на передний отдел жевательной мышцы – ограничение открывания рта. | подглазничная, щечная, околоушно-жевательная, височная области, глазница. |
| Абсцесс и флегмона глазницы | очаги одонтогенной инфекции в области 15, 14, 13, 23, 24, 25 зубов, инфекционно-воспалительные поражения кожи век, распространение инфекционного процесса по протяжению из верхнечелюстного синуса, подглазничной, скуловой областей, подвисочной и крылонебной ямок. | Головная боль, боль в глубине глазницы, усиливающаяся при давлении на глазное яблоко. | выраженный отек век и конъюнктивы (хемоз), экзофтальм, ограничение подвижности глазного яблока, диплопия. | венозные синусы твердой мозговой оболочки, оболочки головного мозга, головной мозг, подвисочная, крылонебная ямки |
| Абсцесс и флегмона щечной области | очаги одонтогенной инфекции в области 18, 17, 16, 15, 14, 24, 25, 26, 27, 28, 38, 37, 36, 35, 34, 44,45, 46, 47, 48 зубов, инфекционно-воспали-тельные поражения кожи, слизистой оболочки щеки, выводного протока околоушной слюнной железы, распространение по протяжению из подглазничной, скуловой и околоушно-жевательной областей. | боль в щечной области умеренной интенсивности, усиливающаяся при открывании рта, жевании | Поверхностное клетчаточное пространство (между кожей и щечной мышцей): резко выраженная асимметрия лица за счет воспалительного инфильтрата тканей щеки. Кожа напряжена, гиперемирована, пальпация болезненна, флюктуация. Глубокое клетчаточное пространство (между слизистой оболочкой и щечной мышцей): асимметрия лица за счет припухлости щеки. Кожа физиологической окраски. Со стороны полости рта- слизистая оболочка щеки напряжена, гиперемирована. Пальпация болезненна, флюктуация, возможно ограничение в открывании рта. | околоушно-жевательная, поднижнечелюстная, подглазничная, скуловая области, |
| Абсцесс и флегмона подвисочной ямки | очаги одонтогенной инфекции в области 18, 17, 27, 28, инфицирование во время проведения туберальной анестезии, вторичное поражение в результате распространения инфекции по протяжению из крыловидно-нижнечелюстного пространства, из височной, щечной, околоушно-жевательной областей. | наболь в глубине бокового отдела головы с широкой зоной иррадиации в височную область, глаз, зубы верхней челюсти. | В полости рта сглаженность заднего отдела свода преддверия полости рта, гиперемия слизистой оболочки. Пальпируется болезненный инфильтрат за бугром верхней челюсти. Открывание рта умеренно ограниченно. | височная, околоушно-жевательная области, крыловидно-нижнече-люстное и окологлоточное пространства, глазница, основание черепа. |
| Абсцесс и флегмона височной области | гнойно-воспали-тельные заболевания кожи, инфицированные раны, гематомы височной области, флегмоны смежных областей: подвисочной, скуловой, лобной, околоушно-жевательной. | на боль пульсирующего характера в височной области. | асимметрия лица за счет припухлости тканей височной области, гиперемия кожных покровов, болезненность при пальпации. При локализации процесса в подкожно-жировой клетчатке воспалительный инфильтрат часто не имеет четких границ и может распространяться в соседние анатомические области (лобную, околоушно-жевательную, скуловую, окологлазничную область), тогда как воспалительный инфильтрат при абсцессе, флегмоне подапоневротического, подмышечного клетчаточного пространства вверху строго ограничен пределами височной области- линией прикрепления височного апоневроза. При абсцессе межапоневротического пространства воспалительный инфильтрат занимает нижний отдел височной области и имеет четко очерченную границу по скуловой дуге, наблюдается ограничение в открывании рта. | подвисочная, лобная, околоушно-жевательная области, глазница, твердая мозговая оболочка и ее синусы. |
| Флегмона крыловидно-небной ямки | очаги одонтогенной инфекции в области 18, 17, 16, 26, 27, 28 зубов, контактным путем из подвисочной и крылонебной ямок. | боль в области верхней челюсти с иррадиацией в глаз, висок, головная боль. | припухлость тканей, инфильтрация и болезненность в нижнем отделе височной области, открывание рта ограниченно, гиперемия слизистой оболочки верхнего свода преддверия полости рта, отечность, инфильтрация. | глазница, полость черепа. |
Таблица 4. Клинико-анатомическая характеристика абсцессов и флегмон околочелюстных тканей области нижней челюсти
| Локализация | Основные источники и пути инфицирования | Местные признаки болезни | Функциональные нарушения | Пути дальнейшего распространения инфекции |
| Абсцесс и флегмона околоушно- жевательной области | Очаги одонтогенной инфекции в области верхних моляров и нижних третьих моляров, инфекционно-воспалительные поражения, инфицированные раны кожи околоушно-жевательной области. Вторичное поражение в результате распространения инфекции по протяжению из щечной, височной областей, подвисочной ямки, околоушной слюнной железы, а также лимфогенным путем. | При поверхностной локализации процесса резко выраженная припухлость тканей околоушно-жевательной области. При глубокой – умеренная припухлость тканей. | Затрудненное жевание, ограничение открывания рта. | Позадичелюстная, поднижнечелюстная, щечная, скуловая и височная области, окологлоточное пространство. |
| Абсцесс и флегмона позадичелюстной области | Вторичное поражение в результате распространения инфекции из околоушно-жевательной, поднижнечелюстной областей, крыловидно-жевательного пространства. | Выраженная припухлость тканей позадичелюстной области, мочка уха на стороне поражения приподнята | Затрудненное жевание и глотание из-за боли, воспалительная контрактура челюстей | Поднижнечелюстная область, окологлоточное пространство, влагалище сосудисто-нервного пучка шеи |
| Абсцесс и флегмона крыловидно-нижнечелюстного пространства | Воспалительные процессы в области 48, 47,46,38,37,36 зубов, реже в области 16,17,18, 26,27,28 зубов, иногда гнойный процесс распространяется из подъязычной области, поднижнечелюстного треугольника, дна полости рта, околоушно-жевательной области, инфицирование во время проведения анестезии | Гиперемия и отек слизистой оболочки в области крыловидно-нижнечелюстной складки, небно-язычной дужки зева, реже распространение инфильтрации на слизистую оболочку боковой стенки глотки и дистальный отдел подъязычной области, регионарный лимфаденит | Ограниченное открывание рта, нарушение акта глотания из-за боли | Окологлоточное, позадичелюстное пространство, щечная, поднижнечелюстная области, подвисочная и височная ямки |
| Абсцесс и флегмона поднижнечелюстной области | 44 – 47 , 34 – 37 зубы, по протяжению вторичное поражение в результате распространения инфекции из подъязычной и подбородочной областей, крыловидно-нижнечелюстного пространства, лимфогенным путем | Инфильтрация тканей в поднижнечелюстной области | Воспалительная контрактура I степени | В подъязычную, подподбородочную области, в окологлоточное пространство (возможно в заднее средостение), в позадичелюстную ямку, в фасциальное влагалище сосудисто-нервного пучка шеи (возможно в переднее средостение), глубокие зоны бокового отдела лица |
| Флегмона дна полости рта | Очаги одонтогенной инфекции в области зубов нижней челюсти, инфекционно-воспалительные поражения и инфицированные раны слизистой оболочки полости рта, кожных покровов над- и подъязычного отделов шеи. Часто инфекция проникает лимфогенным путем. | Лицо одутловатое. Плотный разлитой болезненный инфильтрат в обоих поднижнечелюстных областях и подподбородоч-ном треугольнике. При вовлечении в процесс крыловидно-нижнечелюстных пространств ограничение открывания рта, рот полуоткрыт. Язык увеличен в размерах, приподнят к небу, сухой и покрыт грязно-коричневым налетом. Подъязычные складки инфиль-трированы, выбухают выше коро-нок зубов. Бахромчатые складки отечны, часто покрыты фибринозным налетом, видны отпечатки зубов. | Ограничение открывания рта, затруднение дыхания и речи, невозможность глотания, вынужденное сидячее положение. | Клетчаточное пространство корня языка, поднижнечелюстные области. |
| Абсцесс и флегмона подбородочной области. | Очаги одонтогенной инфекции в области 43, 42, 41, 31, 32, 33 зубов, гнойно-воспалительные заболевания кожи (фолликулит, фурункул, карбункул), инфицированные раны, гематомы, вторичное поражение в результате распространения инфекционно-воспалительного процесса из смежных областей (нижней губы, подподбородочной области). | Припухлость тканей подбородочной области, гиперемия кожных покровов, инфильтрат | Затрудненное жевание и глотание из-за боли | По протяжению на смежные анатомические области: на подподбородочную, щечную, на нижнююю губу. |
| Абсцесс и флегмона поджевательного пространства | Очаги одонтогенной инфекции в области 48, 47, 46, 36, 37, 38 зубов, вторичное поражение в результате распространения инфекции по протяжению из щечной, подвисочной областей, околоушной слюнной железы. | Умеренная асимметрия лица за счет большего контурирования жевательной мышцы и коллатерального отека мягких тканей. Кожные покровы нормальной окраски. Глубокая пальпация жевательной мышцы снаружи и со стороны преддверия полости рта вызывает боль. | Резкое ограничение открывания рта, исключающее возможность жевания. | Щечная, околоушная, подвисочная области, подкожная клетчатка околоушно-жевательной области, ветвь нижней челюсти |
| Абсцесс и флегмона окологлоточного пространства | Небные миндалины по протяжению. Ранения стенки глотки. Вторичное поражение в результате распространения инфекции из крыловидно-челюстного пространства, подчелюстной и околоушно-жевательной области. | Умеренно выраженная припухлость тканей верхнезаднего отдела поднижнечелюстной области. Кожные покровы обычной окраски. При глубокой пальпации под углом нижней челюсти определяется инфильтрат. Боковая стенка глотки смещена к средней линии, покрывающая ее слизистая оболочка гиперемирована. | Боль при глотании, резко затрудняющая или исключающая прием пищи, жидкости, проглатывание слюны. | Во влагалище основного сосудисто-нервного пучка шеи и далее по периваскулярной клетчатке в переднее средостение; вдоль боковой и задней стенок глотки в заднее средостение; в подъязычную и поднижнечелюстную области. |
| Абсцесс и флегмона подподбородочной области | 33, 32, 31, 41, 42, 43 зубы, вторичное распространение из поднижнечелюстной области, подъязычной области. | Выраженная припухлость тканей и гиперемия кожи подподбородочной области. | Затруднение жевания и глотания из-за боли. | В подъязычную и поднижнечелюстную области, корень языка, на переднюю поверхность шеи |
| Абсцесс и флегмона корня языка | Зубы нижней челюсти. Вторичное поражение в результате распространения инфекции из окологлоточного пространства, подъязычной и подподбородочной области. | Умеренная припухлость тканей подподбородочной области. выраженная припухлость тканей подъязычной области, увеличение объема и приподнятость языка. Слизистая языка и подъязычной области гиперемирована. | Резкое нарушение жевания и глотания из-за боли. Возможно нарушение дыхания. | В подподбородочную область, окологлоточное пространство, на ткани дна полости рта и шеи. |
При этом необходимо обращать внимание на возможную связь между проявлением воспалительного процесса и возможным причинным зубом: наличие предшествующих болей в зубе, болезненное накусывание на него, появление свищей на десне или гноетечение из зубодесневого кармана, наличие травмы (особенно когда надо дифференцировать одонтогенную и неодонтогенную причину процесса).
При наличии сопутствующих хронических заболеваний органов и систем организма необходимо проводить контроль за их состоянием, т.к. при гнойно-воспалительных процессах челюстно-лицевой области и шеи имеет место синдром взаимного отягощения (на фоне сопутствующих общесоматических заболеваний – гнойно-воспалительные процессы протекают более тяжело и могут вызывать декомпенсацию функций больных органов).
ЛЕЧЕНИЕ ОДОНТОГЕННЫХ АБСЦЕССОВ И ФЛЕГМОН ЛИЦА И ШЕИ.
Лечение одонтогенных абсцессов и флегмончелюстно-лицевой области и шеи проводится в специализированных отделениях гнойной челюстно-лицевой хирургии в как можно более ранние сроки от момента заболевания и его выявления. Оно должно быть комплексным и включает в себя хирургические и медикаментозные методы лечения.
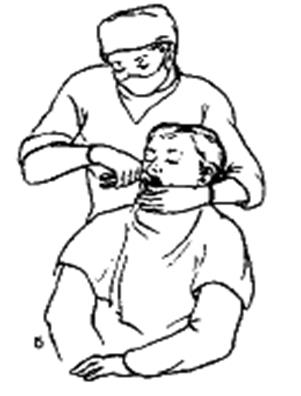
В отношении очага гнойного воспаления челюстно-лицевой области или шеи применяется его хирургическая обработка, которая включает в себя ряд этапов (см рис. 4- 13).
Выбор адекватного обезболивания (от местного (инфильтрационное, проводниковое) до общего (внутривенного, интубационного наркоза)), который зависит от распространенности процесса и состояния организма, нередко приходиться накладывать превентивную трахеостому, чтобы обеспечить наркоз и снизить риск послеоперационных осложнений.
Разрезы проводятся с учетом анатомии области (для каждого клетчаточного пространства в челюстно-лицевой области и на шее определен свой оперативный доступ), распространенности гнойного процесса и эстетических особенностей лица. Разрезы на лице и шее должны быть настолько большими, насколько это необходимо (так как речь идет о спасении жизни пациента), и настолько малыми, насколько это возможно (с учетом эстетических функций лица человека). При этом необходимо учитывать ход сосудов, нервов и протоков больших слюнных желез. Разрезы (по возможности) должны приближаться к естественным складкам кожи, но при этом должны обеспечивать адекватный отток гноя из очага воспаления.Применяются как внутриротовые (при некоторых абсцессах), так и внеротовые разрезы (при поверхностных абсцессах и при флегмонах).В дальнейшем ткани раздвигаются тупо с использованием специальных инструментов.
ревизию гнойного очага мануально или с помощью специального инструмента, чтобы убедиться, что гнойник вскрыт и опорожнен полностью и нет затеков гноя.
Раны промывают растворами водных антисептиков и дренируют их. Обеспечение хорошего дренирования гнойного очага создает благоприятные условия для быстрой эвакуации гнойного содержимого и профилактики дальнейшего распространения инфекции. Для этого используются активные или пассивные методы дренирования.
Операция хирургической обработки гнойного очага с использованием внеротового оперативного доступа завершается наложением асептичесекой марлевой повязки с бинтовой или лейкопластырной фиксацией.
В последующем осуществляют ежедневные перевязки (при необходимости 2-3 раза в сутки) пациента с промыванием ран водными растворами антисептиков. По показаниям проводится и постоянное промывание гнойных очагов антисептиками с использованием специальной методики диализа гнойных ран. После купирования острых воспалительных явлений в ране и прекращении гноевыделения из них, на раны накладывают мазевые повязки, обеспечивающие заживление ран. При необходимости, на этой стадии возможно наложение вторичных швов, которые позволяют ускорить процесс заживления раны.
В случаях разлитой одонтогенной флегмоны (особенно у больных с ослабленными защитными силами организма или с сопутствующим тяжелым общесоматическим заболеванием) для спасения жизни хирургическую обработку гнойного очага иногда приходится проводить повторно из-за дальнейшего распространения инфекции на другие клетчаточные пространства лица или шеи.
Дата добавления: 2017-01-28 ; просмотров: 1661 | Нарушение авторских прав
источник